מחלת הפסוריאזיס והטיפול בה - Psoriasis and its treatment
הופניתם מהדף מחלת הפסוריאזיס והטיפול בה לדף הנוכחי.
| מחלת הפסוריאזיס והטיפול בה | ||
|---|---|---|
| Psoriasis and its treatment | ||
| ||
| ICD-10 | Chapter L 40. | |
| ICD-9 | 696 | |
| יוצר הערך | פרופסור יובל רמות | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – פסוריאזיס
מחלת הפסוריאזיס
פסוריאזיס (או "ספחת" בעברית) היא מחלה דלקתית של העור. המחלה שכיחה, ופוגעת בכ-2 אחוזים מהאוכלוסייה, כאשר גברים ונשים סובלים מהמחלה באופן שווה. פסוריאזיס היא מחלה כרונית, כלומר מחלה שמלווה את החולה לכל אורך החיים, אך היא מתאפיינת בתקופות של החמרות והטבות לסירוגין. ניתן ללקות בפסוריאזיס בכל גיל, אך ברוב המקרים המחלה מופיעה בסביבות גיל 20–30 ובשכיחות קטנה יותר בסביבות גיל 50–60.
אטיולוגיה
פסוריאזיס מתאפיינת בפעילות מוגברת של מערכת החיסון בעור, הגורמת לדלקת המובילה לכך שתאי העור מתחלקים במהירות גבוהה מהרגיל. תאי העור החדשים הנוצרים במהירות גבוהה מצטברים על גבי העור, דבר המתבטא בהופעה של קשקשים באזורים המעורבים.
התפרצות הפסוריאזיס נובעת מנטייה גנטית להתפתחות המחלה, ובחלק גדול מהמקרים, ישנם בני משפחה נוספים הסובלים מהמחלה (70-30 אחוזים מהחולים). אופן התורשה של המחלה הוא מורכב, ולא כל בני המשפחה יסבלו מהמחלה. בממוצע, הסיכוי לילד חולה הוא 16 אחוזים אם אחד ההורים סובל מהמחלה, וכ-50 אחוזים אם שני ההורים סובלים. בנוסף לנטייה הגנטית, פסוריאזיס מושפעת גם מגורמים סביבתיים.
פסוריאזיס אינה מדבקת. לא ניתן ללקות בפסוריאזיס במגע עם חולה, בקיום יחסי מין או משחיה באותה בריכה עם חולה פסוריאזיס.
- גורמים העלולים לגרום להתלקחות פסוריאזיס
- זיהומים (כדוגמת דלקות גרון)
- תרופות מסוימות (כגון תרופות לטיפול במחלה ביפולארית, חוסמי בטא (Beta blockers), תרופות מסוימות לטיפול ב-Malaria)
- כוויות או חבלות
- מזג אוויר קר ויבש
- לחץ נפשי משמעותי
- שתייה מופרזת של אלכוהול
קליניקה
מעורבות עורית
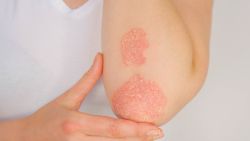
פסוריאזיס יכולה להתבטא על גבי העור באופנים שונים ומגוונים ובדרגות חומרה שונות. בחלק מהחולים תהיה מעורבות קלה מאוד ובחלק מהם תהיה מעורבות נרחבת. ברב המקרים המחלה תתבטא כפריחה מורמת על גבי העור, בצבע ורוד או אדום, המכוסה בקשקש בצבע לבן או כסוף.
תוארו מספר סוגים של פסוריאזיס:
- פסוריאזיס "רובדית" (מכונה גם Psoriasis Vulgaris): הסוג הנפוץ ביותר של המחלה. רבדים (פריחה מורמת) אדומים המופיעים בעיקר על הקרקפת, מרפקים, ברכיים, בטן וגב
- פסוריאזיס טיפתית (Guttate): הופעה של רבדים קטנים מאוד, דמויי טיפות, על גבי הבטן, הגב והגפיים. לעיתים קרובות קודמת להופעת הפריחה דלקת גרון הנגרמת מחיידק הסטרפטוקוק (Streptococcus)
- פסוריאזיס מוגלתית (Pustular): מצב שבו על גבי הפריחה האדומה מופיעות מעין שלפוחיות קטנות מלאות מוגלה. בחלק גדול מהמקרים תהיה מעורבות של כפות הידיים והרגליים, ולעיתים הפריחה מלווה בכאב. צורה זו של פסוריאזיס היא נדירה
- פסוריאזיס של הקפלים (Inverse): הפריחה מופיעה באזורי קפלים בעור, כדוגמת בתי השחי, מפשעות, מתחת לשדיים או בטבור. הפריחה מתאפיינת בעור אדום בוהק, ולעיתים קרובות מלווה בכאב ורגישות במקום
כמחצית מהחולים יסבלו גם ממעורבות של הציפורניים, שיכולה להתבטא בהופעה של שקערוריות קטנות על גבי הציפורן, היפרדות של הציפורן מהעור, התעבות של הציפורן או הופעת כתמים.
מעורבות חוץ-עורית
חלק מהחולים (כ-20-10 אחוזים מהם), בעיקר החולים הקשים יותר, עלולים לסבול גם מדלקת מפרקים פסוריאטית (Psoriatic arthritis), המתבטאת בנפיחות, כאב ונוקשות של מפרקים שונים, לרוב בשעות הבוקר. המחלה מערבת בעיקר את אצבעות הידיים והרגליים, הברכיים או הקרסוליים, ולעיתים מלווה בכאבי גב. כאשר מצב זה אינו מטופל, בחלק מהמקרים עלול להיווצר נזק בלתי הפיך לאותם מפרקים.
פסוריאזיס קשורה לשכיחות גבוהה יותר של סוכרת, עודף משקל, חרדה ודיכאון. כן נמצא כי מחלה בדרגות חומרה בינונית וקשה מגבירה את הסיכון למחלות לב ולשבץ, וכי טיפול נכון במחלה מפחית את הסיכון ללקות במחלות אלו.
אבחנה
ברוב המקרים המחלה מאובחנת על ידי רופאי עור, על סמך המראה האופייני של הפריחה. אם יש מעורבות מפרקים, החולה עובר/ת גם בדיקה ראומטולוגית.
טיפול
הטיפול בפסוריאזיס משתנה מאדם לאדם, ותלוי במספר רב של גורמים. בעת מתן הטיפול, נלקחים בחשבון חומרת המחלה, האזורים המעורבים, האם יש מעורבות של מפרקים, מחלות הרקע של המטופל/ת והתרופות הנוספות אותן הוא/היא נוטל/ת, ורצונותיו/ה של המטופל/ת.
- טיפולים מקומיים: רוב חולי הפסוריאזיס סובלים ממחלה קלה בלבד, ויכולים להסתפק בטיפול מקומי, על ידי שימוש בקרמים, משחות או ג'לים. טיפולים אלה מבוססים בדרך כלל על סטרואידים, המקטינים את הפעילות הדלקתית המוגברת. לעיתים נעשה שימוש בנגזרות של ויטמין D ובתכשירים על בסיס זפת. להורדת הקשקשים נעשה שימוש בתכשירים המכילים חומצה סליצילית (Salicylic acid), חומצה אורית (Uric acid) וחומצה לקטית (Lactic acid). שימון תמידי של העור יכול לעזור למנוע את הופעת הקשקש
- פוטותרפיה: פוטותרפיה (Phototherapy) הוא טיפול המבוסס על אור אולטרה-סגול (UltraViolet ,UV). טיפול זה שמור בדרך כלל למקרים הקשים יותר של מחלת הפסוריאזיס, ונחשב לטיפול בטוח מאוד, ואף ניתן להשתמש בו בזמן היריון. לצורך טיפול זה יש לפנות ליחידות פוטותרפיה ייעודיות, כשקורס טיפולי נמשך בדרך כלל כחודשיים-שלושה, שבמהלכו מטופלים פעמיים-שלוש פעמים בשבוע. שיזוף בים המלח יכול לעזור גם הוא, אם כי יש להקפיד על שהייה נכונה ומוגבלת בשמש על מנת להימנע מסיבוכים, כגון כוויות שמש
- טיפול פומי בכדורים:
- נגזרת של ויטמין A: מפחיתה את התחלקות התאים. אינה מיועדת לנשים בגיל הפריון בשל חשש לפגיעה בעובר עד 3 שנים לאחר הפסקת התרופה
- תרופות שמטרתן דיכוי מערכת החיסון שפעילה ביתר במחלה
- תרופה המעכבת אנזים הנקרא Phosphodiesterase 4, ובכך מקטינה את הפעילות המוגברת של תאי מערכת החיסון בעור
- זריקות:
- טיפולים חדשים יחסית, שנחשבים לטיפולים יעילים מאוד מכיוון שהם מכוונים ספציפית למסלולים הדלקתיים הפעילים ביתר בפסוריאזיס. טיפולים אלה, המכונים טיפולים ביולוגיים, ניתנים בזריקות תוך-וורידיות או תת-עוריות.
- הזריקות הביולוגיות ניתנות בתדירות משתנה בהתאם לסוג הטיפול.
- הטיפולים החדשים יותר, נוגדי IL-17 ונוגדי IL-23, נחשבים לטיפולים יעילים יותר ובטוחים יותר מבין כלל התרופות הביולוגיות, בזכות מנגנון הפעולה הסלקטיבי שלהם.
- טפולים סיסטמיים בכדורים או בזריקות דורשים מעקב וטיפול על ידי רופאי עור, ושמורים למקרים הקשים יותר של המחלה, או לחולים שלא הגיבו לטיפולים קודמים כגון טיפולים מקומיים או פוטותרפיה.
טיפול מיטבי ושינוי אורחות חיים:
- ישנה חשיבות גדולה בהקפדה על ההנחיות הרפואיות ועל נטילת התרופות באופן מסודר
- שמירה על אורח חיים בריא: תזונה מאוזנת, פעילות גופנית וירידה במשקל
- הפסקת עישון ולהימנע מצריכת אלכוהול מופרזת
- ביקורים עיתיים אצל רופא/ת המשפחה למעקב אחר בדיקות דם, לחץ דם ומשקל
- ביקורים עיתיים אצל רופא/ת העור. למד/י על טיפולים חדשים הצפויים להיכנס בקרוב לשימוש והתעדכן/י במידע ממחקר עכשווי על המחלה
ביבליוגרפיה
- von Csiky-Sessoms and Lebwohl, What's new in psoriasis. Dermatol Clin. 2019 Apr;37(2):129-136.
- Mason et al., Persistence and effectiveness of non-biologic systemic therapies for moderate-severe psoriasis in adults: a systematic review. Br J Dermatol. 2019 Jan 10. doi: 10.1111/bjd.17625
- Kaushik and Lebwohl. Psoriasis: Which therapy for which patient: psoriasis comorbidities and preferred systemic agents. J Am Acad Dermatol. 2019 Jan;80(1):27-40
המידע שבדף זה נכתב על ידי פרופ' יובל רמות, מומחה עור ומין - מנהל מרפאת פסוריאזיס, מחלקת עור - בית חולים הדסה עין כרם
המידע מוגש כשירות לציבור על ידי חברת ג'יי-סי הלת' קר בע"מ (יאנסן ישראל) ואינו מהווה תחליף לייעוץ רפואי. המידע נכון לתאריך מרץ 2023, אישור EM-97517
לפרטים נוספים מומלץ לפנות לרופא המטפל.


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק