מעכב משפעל פלסמינוגן - 1 - Plasminogen activator inhibitor
הופניתם מהדף מעכב משפעל פלסמינוגן-1-Plasminogen activator inhibitor לדף הנוכחי.
| מדריך בדיקות מעבדה | |
| מעכב משפעל פלסמינוגן type-1 | |
|---|---|
| Plasminogen activator inhibitor type-1 | |
| שמות אחרים | PAI-1, endothelial plasminogen activator inhibitor, serpin E1 |
| מעבדה | קרישה בדם |
| תחום | בירור מצבי דימום או קרישיות יתר |
| טווח ערכים תקין | 3-72 ננוגרם/מ"ל, ועל פי שיטות מדידה מדוקדקות יותר 5-40 ננוגרם/מ"ל. בשיטות של קביעת פעילות של PAI-1 נקבע תחום נורמה של 2-15 AI/ml. רמות פעילות מוגברות של PAI-1 מוצאים בדרך כלל באנשים בגיל מתקדם יותר. |
| יוצר הערך | פרופ' בן-עמי סלע |
מטרת הבדיקה
זיהוי חסר או עלייה גנטיים של PAI-1; הערכה של הסיכון למחלה ורידית-חסימתית (VOD) הכרוכה בהשתלת מח עצם; אבחנה מבדלת של השיבוש בפיברינוליזה; סמן פרוגנוסטי של תרחיש או תרחיש-חוזר של פקקת. מדידת רמת AI-1 באה בחשבון במצבים של דימומים עיקשים לטווחי זמן ממושכים בעיקר לאחר טראומה או ניתוחים. ביצוע הבדיקה יידרש לעתים במקרים אידיופתיים של תסחיף פקקתי ורידי או עורקי, כאשר נשללו גורמים אחרים של תרומבופיליה (כגון גורם von Willebrand).
בסיס פיזיולוגי
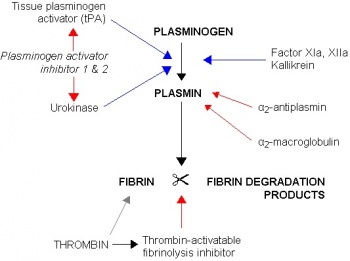
מעכב (type 1) של משפעל פלסמינוגן (להלן PAI-1) הוא גליקופרוטאין מונומרי המכיל 402 חומצות אמינו ובעל משקל מולקולארי של 47,000 דלטון, המיוצר בעיקר על ידי תאי אנדותל וכן על ידי הפאטוציטים ואדיפוציטים, ומצוי כמו-כן בגרגירי אלפא (granules) של טסיות דם. PAI-1 הוא מעכב של סרין-פרואזות (serine protease inhibitor או serpin), המקודד על ידי הגן SERPINE1, הממוקם על כרומוזום 7 בעמדה q21.3-q22.7. באזור הפרומוטר של גן זה יש פולימורפיזם הידוע כ-4G5/G, כאשר האלל 4G משועתק באופן מעט יותר פעיל מאשר האלל 5G.
החלבון PAI-1 מופרש גם בתגובה למצבי דלקת, ומבחינה זו הוא נחשב ל-acute phase reactant. טסיות הדם מכילות כמות גדולה של PAI-1, המשתחררת מהן לדם במצבים של פציעה וסקולארית, מה שמסייע ליציבותו של קריש הפיברין. PAI-1 מסונתז בתאים ישירות כחלבון פעיל, ללא שלב זימוגני, אך חלבון זה הוא בעל תקופת מחצית חיים קצרה יחסית של שעתיים, וממילא אינו יציב במיחוד מבחינה תפקודית. בדם נע PAI-1 בהיותו קשור ל-vitronectin, המגן עליו מפני אינאקטיבציה, ואף עשוי לכוון את PAI-1 לאותם אתרים של פגיעה וסקולארית. המעכב PAI-1 עובר אינאקטיבציה על ידי ביקוע פרוטאוליטי שהוא עובר הן על ידי tPA או על ידי uPA, החותכים את החלבון בנקודה בין ארגינין בעמדה 369 לבין מתיונין בעמדה 370.
המעכב PAI-1 נע בפלזמה בשתי צורות: פעילה, עם תקופת מחצית חיים 30 דקות, ובצורה הלטנטית (לה תקופת מחצית חיים של שעתיים). PAI-1 הוא המווסת העיקרי על מערכת השפעול של הפיברינוליזה. נמצא ש-PAI-1 הוא מווסת יעיל הן של תנועתם של תאים וסקולאריים in vitro, והן של האנגיוגניות ושגשוגם של תאי סרטן in vivo. מה שמעניין הוא ש-PAI-1 מסוגל הן לעודד אך גם לדכא את אנגיוגניות ואת התפשטות הגידול. ריכוזים נמוכים של PAI-1 יכולים לעודד אנגיוגגנזה של תאי סרטן, ואילו טיפול בחיות במינון גבוה של PAI-1, יכולים לעכב אנגיוגניות והתפשטות תאים סרטניים. PAI-1 משחק גם תפקיד במבנה ובשינויים החלים ב-ECM או extracellular matrix, כולל תהליכי אנגיוגנזה דרך וויסות פעילות פלסמינוגן.
תוארו לפחות 4 צורות קונפורמציה שונות של PAI-1: א) הצורה הפעילה המגיבה עם plasminogen activator; ב) צורה לטנטית שאינה מגיבה כלל; ג) צורה זימוגנית שיכולה להיות מבוקעת על ידי plasminogen activators אך אין לה יכולת לעכב את פעילותם; ד) צורה בלתי פעילה של PAI-1, בה האתר הפעיל של המעכב הוסר פרוטאוליטית.
למעשה PAI-1 מהווה את המעכב העיקרי של משפעל הפלסמינוגן הרקמתי (tPA) וכן של urokinase plasminogen activator (או uPA), ובתור שכזה הוא משחק תפקיד מרכזי בוויסות התהליך הפיברינוליטי.
רמות מוגברות של PAI-1 מפחיתות של שפעול פלסמינוגן, והן כרוכות בתרחישים העלולים לגרום ליצירת פקקות, כולל מחלה ורידית חסימתית (VOD) לאחר השתלת מח עצם. נזק ראשוני לאנדותל הסינוסואידאלי בכבד ולהפאטוציטים עצמם הנגרם על ידי כימותרפיה במינון גבוה, נחשב להיות משמעותי בפתוגנזה של VOD. האבחון הקליני של VOD מסובך כיוון שהתסמינים הקליניים יכולים להיגרם כתוצאה מתרחישים אחרים כמו ספסיס, GVHD, טוקסיות כתוצאה מציקלוספורין או מתרופות אחרות או המוליזה. ביופסיה של הכבד לבירור היסטולוגי היא הליך חודרני שאינו נטול סכנות באוכלוסייה תרומבוציטופנית זו, ולכן רצוי היה לנקוט בשיטה ספציפית ורגישה להערכת המצב, ללא הסיכונים הנובעים מבירור חודרני.
מספר לא מבוטל של מחקרים בחן סמנים שונים של קרישיות-יתר לגבי הרלוונטיות הפתוגנית והניבויית. מלבד רמת בילירובין בנסיוב, שום מדד אחר לא נמצא אבחוני לגבי VOD. במחקר של Lee וחב', נבחנו 115 מטופלים לאחר השתלת מח עצם אלוגנית, בניסיון לזהות סמנים אבחוניים לחומרת VOD. בין 115 מטופלים אלה, ב-50 התפתח VOD. מבין המשתנים ההמוסטאטיים הרלוונטיים, רק PAI-1 זוהה כסמן בלתי-תלוי להתרחשות VOD. ממצא זה מחזק את התובנה ש-PAI-1 יכול להוות סמן אבחוני חזק ל-VOD כבר בשלבים המוקדמים מייד לאחר השתלת מח העצם, ויכול להבדיל בין VOD מסיבות אחרות של היפר-בילירובינמיה לאחר השתלת מח עצם כגון GVHD וטוקסיות תרופתית.
מעכבי PA נוספים
המעכב הנוסף של שפעול פלסמינוגן, PAI-2, מופרש על ידי השליה ומופיע בכמויות משמעותיות רק בתקופת ההיריון. המעכב האחר של שפעול פלסמינוגן, PASI-2, או ה-PAI השלייתי, גורם אף הוא לאינאקטיבציה של של t-PA ושל urokinase. הוא מופיע ב-2 צורות: גליקופרוטאין בגודל 60,000 דלטון הנמצא מחוץ לתאים, וחלבון בגודל 43,000 דלטון שהוא תוך-תאי.
ישנו גם ה-protease nexin, שפועל כמעכב של tPA ושל urokinase, אך אין ספק שה-PAI-1 הוא המעכב העיקרי של משפעלי הפלסמינוגן. PAI-1 מעכב גם את הפעילות של MMPs או matrix metalloproteinases שתפקידם משמעותי בתהליך שליחת גרורות סרטניות דרך שכבת ה-basal lamina. יש גם עדויות לכך ש-PAI-1 מעכב גם את פעילות protein C , וכן מעכב את פעילות ה-serine protease הטרנסממברנאלי matriptase-3/TMPRSS7. נמצא ש- PAI-1 נקשר גם ל-LRP1B השייך למשפחת הקולטן של LDL, מה שגורר להחדרת PAI-1 לתא ופירוקו שם.
הקשר בין אי-סדירות של PAI-1 ותחלואה: חסר מולד של דווח במספר מקרים וכצפוי כאשר פיברינוליזה אינה מדוכאת באופן מבוקר יש נטייה לדימומים (hemorrhagic diathesis). לעומת זאת PAI-1 מופיע ברמות מוגברות במצבים פתולוגיים אחדים כמו במחלת כבד, מספר צורות של סרטנים סולידיים, כמו גם בהשמנת-יתר, היפר-ליפופרוטאינמיה, היפר-טריגליצרידמיה, ובתסמונת מטבולית. אמנם רמה מוגברת של PAI-1 נכרכה במספר מחקרים עם הנטייה המוגברת להופעת פקקת ורידית בתרחישים האחרונים. לא נמצאו עד כה ראיות לכך שרמת מוגברת של PAI-1 עלולה לגרום לפקקת עורקית. I-1 מוגבר במחלת עורקים כליליים ואוטם שריר לב, בהלם ספטי, בתקופה שלאחר ניתוחים, בהיריון (בעיקר בטרימסטר השני והשלישי). פקקת משפחתית נכרכת עם רמה מוגברת מורשת של PAI-1 בפלזמה.
במצבי דלקת כאשר פיברין שוקע ברקמות, ל-PAI-1 יש כנראה תפקיד משמעותי בהתפתחות לפיברוזיס ברקמת החיבור, וההנחה היא שרמות נמוכות של PAI-1 יביאו לדיכוי מופחת של פיברינוליזה ולפירוק מהיר יותר של פיברין. אנגיוטנסין II מגביר את הסינתזה של PAI-1, ובכך מחיש את ההתפתחות של טרשת עורקים.
מצבי חסר של PAI-1
רמות נמוכות של הצורה הפעילה של PAI-1 נכרכו עם דימום מוגבר ומשמעותי מבחינה קלינית. חסר מוחלט של PAI-1, מולד או נרכש, נכרך עם תרחישים של דמם מסיבי לאחר ניתוחים, המאטומות, דמם וסתי מוגבר (menorrhagia) ודימומים למפרקים (hemarthroses). רמות PAI-1 מוגברות בעת הריון, אך פוחתות במהירות לאחר הלידה. במקרים מאוד נדירים בהם לנבדק יש נוגדנים הטרופיליים (כנגד אנטיגנים של עכבר), תוצאות מדידת PAI-1עלולות להתקבל לא תקינות.
בשנת 2008 פרסמו Mehta ו-Shapiro בכתב העת Hemophilia סקירה על החשיבות הרבה של PAI-1 במערכת הקרישה, בשל היותו אנטגוניסטי לתהליך הפיברינוליזה במחזור הדם, אם כי נדיר למצוא תיעוד ברור של חסר ב-PAI-1 כסיבה העיקרית למפגע של דימום. PAI-1 זוהה לראשונה בשנות ה-80, והמקרה המתועד הראשון של חסר בחלבון זה הופיע בשנת 1989. אחריו הופיעו עוד דיווחים אחדים, אם כי רק שניים מהם זיהו את הפגם הגנטי העומד בבסיס חסר זה.
הדיווחים על חסר PAI-1 מניחים שאלה עם חסר כזה, סובלים מתסמיני דמם קלים עד מתונים, הכוללים דימומים חוזרים מהאף (epistaxis), דימומי וסת ממושכים (menorrhagia), או דימומים ממושכים לאחר פרוצדורות ניתוחות. עם זאת אנשים עם חסר ב-PAI-1, רק לעתים נדירות מראים תופעות של דימום ספונטאני שמוצאים בדרך כלל בפגמים גנטיים בגורמי קרישה מקובלים. רובם הגדול של מקרי דמם בגין חסר PAI-1 מטופלים בעזרת tranexamic acid או בעזרת epsilon-aminocaproic acid.
סוגיה מרכזית התורמת לקושי באבחון מדויק של חסר ב-PAI-1, נוגעת לחוסר הדיוק היחסי בגילוי פעילות נמוכה של המעכב זה במבדקים מעבדתיים של פעילותו. המבדקים התפקודים (functional assays) של PAI-1 מודדים באופן מדויק יותר מצבים של עודף PAI-1 מאשר מצבים של חסר שלו, בפרט אם החסר דרמטי.
ישנם שני סוגים של חסר מולד של PAI-1: א) Type I, כאשר במעבדה מתגלה חסר הן במבחנים התפקודיים שלו וכן במבחנים האימונולוגיים בהם נמדדת כמות המסה של PAI-1; ב) Type II, כאשר במבחני המעבדה מתקבלת כמות (מסה) תקינה של PAI-1, אם כי מוצאים במבחני התפקוד שלו פעילות נמוכה. PAI-1 פוחת בעת טיפול בסטרואידים אנאבוליים.
מצבי יתר של PAI-1
הקשר בין רמות מוגברות של PAI-1 למחלת עורקים כליליים יכול לנבוע לפחות באופן חלקי מהיות מצב זה קשור לגורמי סיכון קרדיו-וסקולאריים ידועים, כגון עמידות לאינסולין. רמה מוגברת של PAI-1 קשורה עם שכיחות מוגברת של אוטם שריר הלב (MI) במחקרים פרוספקטיביים, אך קשר זה לא תמיד נשאר משמעותי לאחר התאמה לגורמי סיכון אחרים כעמידות לאינסולין.
הסינתזה של PAI-1 עולה בריכוזי גלוקוזה או בריכוזי אינסולין מוגברים. איבוד משקל שעשוי להפחית את העמידות לאינסולין, מפחית גם את רמת PAI-1. יחד עם זאת, קיימת מחלוקת ודיווחים סותרים באשר לקשר בין פולימורפיזם של PAI-1, רמות מוגברות של PAI-1 ואוטם שריר הלב.
עקרונות של שיטות מדידת PAI-1
ההערכה המעבדתית של רמות PAI-1 עלולה להסתבך הן כיוון שחלבון זה נחשב acute phase protein באופן שרמתו יכולה להיות מוגברת במצבי דלקת או בתרחישים טראומטיים גלויים וסמויים, והן כיוון ש-PAI-1 מגיב עם tPA, ורמותיו של האחרון משתנות בתגובה למגוון רחב של מצבים.
מבחן ELISA: היתרון של מבדק ELISA, שהוא אינו מושפע על ידי יצירת קומפלקסים של PAI-1 עם tPA. בשיטות ELISA אופייניות סופחים tPA מסחרי פעיל על פני פלטת המיקרו-טיטר, כאשר ה-PAI-1 הכלול בפלזמה הנבדקת נקשר אל ה-tPA הספוח לפלטה. בשלב הבא, מכמתים את ה-PAI-1 תוך שימוש בנוגדן חד-שבטי כנגד PAI-1 המסומן עם האנזים peroxidase. הוספה בשלב הבא של מצע כרומוגני לאנזים זה, תביא לשחרור תוצר צבוע הנמדד בספקטרופוטומטר. בשיטת ELISA כזו הספציפית ל-PAI-1 לא יתגלה בפלזמה PAI-2 לדוגמה בתקופת הריון. הנתון האחרון משמעותי שכן בעת הריון עולה רמת PAI-2 בפלזמה, מה שעלול היה לגרום להערכת יתר כזובה של PAI-1.
מבחן אגלוטינציה של חלקיקי Latex
פותחה שיטה אוטומאטית של Latex particles agglutination immunoassay או LPIA, בה מצפים גרגירי לטקס עם הנוגדן כנגדPAI-1 , ומדגירים גרגירים אלה עם הפלזמה הנבדקת, ורמת האגלוטינציה (שהיא פרופוציונית לכמות האנטיגן PAI-1), נמדדת בשיטה פוטומטרית.
שיטת מדידה אחרת ידועה כ-BIA או bioimmunoassay
בשיטה זו מצפים בארות של microplate עם t-PA, ולאחר מכן מדגירים את הפלטה עם דגימת פלזמה של הנבדק. ה-PAI-1 שנמצא בדגימה נקשר ל-t-PA הספוח, ולאחר שטיפה של הפלטה מוסיפים תמיסה המכילה נוגדן כנגד PAI-1 עליו קשור אנזים. לאחר שטיפה נוספת, מוסיפים מצע כרומוגני שאמור להיות מבוקע על ידי האנזים הקשור לנוגדן כנגדPAI-1 , ודרגת הצבע המתפתח נמדדת ספקטרופוטומטרית, והיא פרופורציונית לריכוז PAI-1 בדגימה. שיטה זו פחות מושפעת מגורמים מפריעים שונים כמו השיטה הכרומוגנית.
שיטות מדידה תפקודיות (פעילות ביולוגית של PAI-1)
מוסיפים את הפלזמה הנבדקת למבחנה עם כמות ידועה של urokinase, אנזים הנקשר ומעוכב על ידי PAI-1. הכמות של urokinase שארי (שלא נוטרל על ידי כמות ה-PAI-1 שבדגימה), מתגלה על ידי הוספת פלסמינוגן, ההופך ל-plasmin על ידי urokinase. כמות plasmin הנוצרת נמדדת על ידי הערכה של מידת הביקוע על ידי plasmin של מצע סינטתי כרומוגני, שביקועו מביא להופעת תוצר צבוע שנמדד בספקטרופוטומטר. כמות הצבע הנוצרת, נמצאת ביחס הפוך לכמות PAI-1 בדגימה.
ערכת הבדיקה מכילה גם מעכב מסחרי של antiplasmin, ושל מעכבי plasmin אחרים כדי למנוע מהם התערבות בתוצאות המבדק. גרסה אחרת של בדיקה זו משתמשת ב-tPA במקום ב-urokinase, וכוללת שלב של החמצה (acidification), כדי להרוס את פעילותם של antiplasmins ושל מעכבי plasmin אחרים. נוכחות של חומרים הממיסים פלסמינוגן עלולים לפגוע במבדק הכרומוגני. הפארין נקשר ל-t-PA ולהגביר את פעילותו. גם חומרים המגיבים עם plasmin, עלולים לפגוע בדיוק המבדק.
מבחן כרומוגני
זהו מבחן דו-שלבי: בשלב הראשון כמות ידועה בעודף של t-PA מודגרת עם הפלזמה הנבדקת. הדגרה זו מאפשרת היווצרות הקומפלקס PAI-1-tPA . בשלב השני מוסיפים חומר כגון poly-D-lysine הגורם לסטימולציה של t-PA, והתמיסה מודגרת עם מצע plasmin כרומוגני. השינוי בצבע פרופורציוני לפעילות של t-PA, וזו פרופורציונית לרמת הפעילות של PAI-1 במבחנת המדגם. הפלזמה מכילה מספר אנטי-פלזמינים המפריעים לפעילות האנזים plasmin, כגון α2-anti plasmin ו-α2-macroglobulin, ויש להרחיק מולקולות אלה מהפלזמה לפני השימוש במבחנים תפקודיים להערכת רמת PAI-1, כדי למנוע שיבוש המבדק.
בעבר נהגו לכלול במבדק הכרומוגני שלב של הוספת ארס של Bitis arietans viper על מנת להרחיק את מעכבי ה-plasmin כמו α2-antiplasmin ו- α2-macroglobulin. צעד כזה אינו ננקט בערכות המסחריות המודרניות לביצוע מבדק זה.
הוראות לביצוע הבדיקה
נטילת דם בלתי-זהירה והתנהלות איטית עם דגימת הדם בטמפרטורת החדר, עלולה לגרום לשפעול הטסיות ולשחרור מוגבר של PAI-1, שיביאו לקבלת תוצאה מוגברת-כזובה במדידת רמת מעכב זה בפלזמה. לכן, חיוני להרחיק בסרכוז את כל הטסיות מהפלזמה, ולהמעיט ככל האפשר את שפעול הטסיות בעת הטיפול בדגימת הדם.
את הדם יש ליטול במבחנת ציטראט (פקק בצבע תכלת), המכילה 3.2% נתרן ציטראט. לאחר סרכוז במהירות למשך 15 דקות, על מנת לקבל פלזמה דלת-טסיות. את הפלזמה המופרדת יש להחזיק בקירור (2-8 מעלות) לא יותר משעתיים, ואם הבדיקה לא מתבצעת בפרק זמן זה, יש להקפיאה במינוס 20 מעלות, כאשר בטמפרוטרה זו היא יציבה למשך חודש. פלזמה מוקפאת בטמפרטורה של מינוס 80 מעלות יציבה למשך 6-9 חודשים.
ריכוז גבוה של בילירובין בפלזמה (דגימה איקטרית) עלולה להשפיע על תוצאות מדידת PAI-1. גם דגימות המוליטיות או ליפמיות אינן ראויות לשימוש לצורך בדיקה זו. סיבות נוספות לפסילת הדגימה הן דגימות המכילות קרישי-דם או כאלה שהתקבלו במעבדה למעלה משעתיים לאחר נטילתן. תכשירים אנטי-פיברינוליטיים, כגון aminocaproic acid (שם מותג Amicar), או tranexamic acid (שמות מותג Lysteda ו-Transamin) וכן aprotinin משפיעים אף הם על תוצאות הבדיקה ויש להפסיק את הטיפול בהן לצורך הבדיקה. רמות PAI-1 בפלזמה מראות שינויים בולטים במשך שעות היממה (diurnal variation), כאשר רמתו הגבוהה ביותר נמדדת בשעות הבוקר המוקדמות, והנמוכה ביותר בשעות אחר הצהרים והערב המוקדמות. מחקר אופייני משנת 2009 מדד רמות PSA-1 ב-674 דגימות דם של אנשים בריאים ומצא רמה ממוצעת של 23 ננוגרם/מ"ל בשעה 0900, ורמה ממוצעת של 10 ננוגרם/מ"ל בשעה 1600.
חייבת להיות הקפדה יתרה בלקיחת הדם מהווריד: יש להשתמש ב-vacutainer עם שפיעה קבועה של הדם. אם מדובר בבדיקה יחידה למדידת PAI-1 יש להרחיק נפח דם ראשון של 3-5 מ"ל, ולהכניס את הדם הזורם לאחר מכן למבחנת הציטראט. אם נוטלים דם למספר בדיקות, יש להכניס את צינורית לקיחת הדם קודם כל למבחנה כימית (פקק אדום), ולאחריה למבחנת הציטראט (פקק תכול). יש להקפיד לא להכניס את הצינורית למבחנת EDTA (פקק סגלגל), למבחנת הפארין (פקק ירוק) או למבחנת אוקסלאט/פלואוריד (פקק אפור), קודם להכנסתה למבחנת הציטראט כדי לא לזהם מבלי משים את הפלזמה בנוגדי הקרישה הלא רלוונטיים. מייד לאחר הכנסת הדם למבחנת הציטראט יש לפקוק אותה היטב ולהפכה לפחות 4 פעמים כדי להבטיח ערבוב טוב של הפלזמה עם הציטראט הספוח למבחנה.
ראו גם
המידע שבדף זה נכתב על ידי פרופ' בן-עמי סלע, המכון לכימיה פתולוגית, מרכז רפואי שיבא, תל-שומר;
החוג לגנטיקה מולקולארית וביוכימיה, פקולטה לרפואה, אוניברסיטת תל-אביב (יוצר הערך)


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק