נוגדנים לתאים פריטאליים - Anti-parietal cells antibody
| מדריך בדיקות מעבדה | |
| נוגדנים לתאים פריטאליים | |
|---|---|
| Anti-parietal cell antibody | |
| שמות אחרים | APCA; Anti-gastric parietal cell antibodies; PA; GPCA; Gastric Parietal Cell Antibodies |
| מעבדה | המטולוגיה בדם |
| תחום | בירור תרחיש של אמניה ממאירה (pernicious anemia) |
| טווח ערכים תקין | תוצאה שלילית- 20.0 יחידות נוגדן ומטה; תוצאה גבולית מסופקת (equivocal )-20.1-24.9 יחידות נוגדן; תוצאה חיובית-מעל 25.0 יחידות נוגדן. ערכי ייחוס אלה טובים לכל הגילים. |
| יוצר הערך | פרופ' בן-עמי סלע |
בסיס פיזיולוגי
ויטמין B12 נמצא בבשר ובמוצרי מזון חלבוניים אחרים מהחי. ספיגת ויטמין זה מתרחשת באילאום הטרמינאלי, והיא תלויה ב"גורם פנימי" (IF) המופרש מהתאים הפריטאליים בקיבה, לסייע לוויטמין לעבור דרך רירית המעי. באנמיה ממאירה יצירת IF חסרה.
אנמיה ממאירה מהווה כ-80% מכלל המקרים של אנמיה מגלובלסטית, כתוצאה מספיגה לקויה של ויטמין B12. סיבות אחרות לחסר ויטמין B12 כוללות:
- מפגעי קיבה כולל ניתוחי גסטרוקטומיה, atrophic gastritis, הידבקות בהליקובקטר פילורי, חסר מולד של intrinsic factor או נטרולו על ידי נוגדנים עצמיים, או כתוצאה מפגיעה בתפקודם של התאים הפריטאליים ברירית הקיבה, וירידה בחומציות הקיבה (achlorhydria) גם כן בגין פגיעה בתאים הפריטאליים.
- דיאטה דלה בוויטמין B12 כגון זו של צמחונים וטבעונים הממעטים או נמנעים מאכילת בשר בקר או פריטי מזון מהחי, העתירים בוויטמין B12.
- סיבות שמקורן במעי, כגון ספיגה לקויה, מחלת Crohn המשפיעה על המעי העקום (ileum), פעולה כירורגית של ileal resection, מחלת tropical sprue כרונית, HIV, וטיפולים רדיו-תרפיים הגורמים נזק קרינתי ל-ileum.
- תרופות כגון קולכיצין, נאומיצין, metformin ותכשירים נוגדי-פרכוסים.
- צריכה ממושכת של תרופות המשפיעות על יצירת חומצת קיבה כגון אנטגוניסטים של הקולטן להיסטמין H2, ומעכבי משאבת מימן (PPIs), עלולה להחמיר את חסר הוויטמין כיוון שחומצת הקיבה נדרשת לפעולת אנזימים כפפסין האמורים לבקע חלבונים מהמזון ולהביא לשחרור B12 הנמצא בתאחיזה עם חלבונים אלה.
אפידמיולוגיה
השכיחות של אנמיה ממאירה היא של 1:10,000 באוכלוסייה צפון אירופית, והיא מתרחשת בכל המגזרים האתניים. גיל השיא לאבחון המחלה הוא 60 שנה, אם כי בעשורים האחרונים יש נטייה גוברת לאבחון אנמיה זו בקבוצות גיל צעירות יותר. אנמיה ממאירה שכיחה יותר בקרב נשים, כאשר היחס בין נשים וגברים להיארעות המחלה הוא 1.6:1.0. הסתברות הופעת המחלה גבוהה יותר בבעלי עיניים כחולות, בקרב אלה ששיערם מאפיר מוקדם יותר, בקרב אלה מקבוצת דם A, וכמובן בקרב אלה עם סיפור משפחתי של המפגע.
תאים פריטאליים
תאים פריטאליים הידועים גם כתאים אוקסינטיים (oxyntic) וכן כתאים דלומורפיים (delomorphous), הם תאי רירית הקיבה המפרישים חומצה גסטרית (HCl) וכן את ה"גורם הפנימי" (intrinsic factor, להלן IF). רירית קרקעית הקיבה (הפונדוס) מורכבת מבלוטות טובולאריות עמוקות, המצופות בתאי אפיתל ובחלקן הפנימי יותר הן מכילות תאים פריאטליים. תאים אלה מתאפיינים ברשת של מגרעות (או תעלות דקיקות) על פניהם הקרויים canaliculi, שתפקידן להגדיל את שטח הפנים של התאים הפריטאליים לצורך הפרשה מוגברת של HCl ושל IF בתהליך טרנספורט אקטיבי לתוך חלל הקיבה.
הממברנה של התאים פריטאליים מאוד דינאמית כאשר מספרם של ה-canaliculi יכול לעלות או לרדת בהתאם לדרישות ההפרשה של תוצרי תאים אלה. תהליך אחרון זה מושג על ידי איחוי של קודמנים (precursors) של ה-canaliculi, הידועים כ-tubulovesicles, עם ממברנת התאים הפריטאליים כדי להגדיל את שטח פני האחרונים, או על ידי תהליך של אנדוציטוזיס של אותם tubulovesicles, כדי להקטין את שטח הפנים.
האנזים hydrogen-potassium ATPase או H+/K+ ATPase, ייחודי לתאים הפריטאליים והוא פועל להעביר +H בטרנספורט כנגד גרדיאנט ריכוזים של 1/3,000,000, שהוא גרדיאנט הריכוזים היוני הגדול ביותר הנוצר בגוף האדם. תאים פריאטליים מבוקרים ומווסתים בעיקר על ידי גירוי של היסטאמין, אצטילכולין וגסטרין, המשפיעים ממקורות מרוחקים"-אנדוקריניים, כמו גם על ידי השפעה "מקומית"-פאראקרינית.
היסטאמין מעודד קולטני H2 (וזו למעשה ההשפעה המשמעותית ביותר); אצטילכולין המגיע מפעילות פארא-סימפטתית דרך העצב התועה (vagus), ודרך מערכת העצבים האנטרית של צינור העיכול, והוא פועל על קולטני M3; גסטרין פועל על קולטני CCK2, הוא בעל ההשפעה המינורית יותר על הפרשת חומצה גסטרית מהתאים הפריאטליים, אך הוא גם גורם להפרשת היסטאמין מתאים אנטרוכרומפינים (ECL) בקיבה. כלומר, גסטרין משפיע באופן בלתי-ישיר על הפרשת חומצת קיבה: על ידי שהוא מגביר סינתזה של היסטאמין בתאי ECL, והאחרון משפיע על ידי קישורו לקולטני H2.
ההשפעה של היסטאמין, אצטילכולין וגסטרין דרך התקשרותם לקולטניהם, מגבירה את הריכוז בתוך התאים הפריטאליים של יוני סידן ושל cAMP, במסלולים בלתי תלויים זה בזה. קולטני היסטאמין פועלים על ידי שפעול האנזים adenylate cyclase, והגברת רמת cAMP התוך-תאי, מה שמשפעל את האנזים protein kinase A. קולטני M3 לעומת זאת, וקולטני גסטרין, משפעלים את האנזים protein kinase A על ידי הגברת ריכוזי ++Ca התוך-תאיים. כתוצאה משפעול זה, protein kinase A מזרחן חלבונים הכרוכים בטרנספורט של H+/K+ ATPase מתוך הציטופלזמה אל ממברנת התאים. האנזים האחרון גורם לספיגה של יוני אשלגן אל תוך התא, והפרשת יוני מימן אל מחוצה לו.
הפרשת HCl
חומצת מלח (HCl) נוצרת בדרך הבאה: יוני מימן נוצרים כתוצאה מדיסוסיאציה של מולקולות מים. האנזים carbonic anhydrase ממיר מולקולה אחת של דו-תחמוצת הפחמן ומולקולה אחת של מים באופן בלתי-ישיר ליון ביקרבונאט (-HCO3) וליון מימן (+H). יון הביקרבונאט עובר שחלוף עם יון כלוריד (-Cl) בצד הבזאלי של התא הפריאטלי, ואילו ביקרבונאט עובר דיפוזיה לתוך הדם הוורידי, וגורם לתופעה של "גאות אלקלינית". בשלב זה יוני אשלגן (+K) ויוני כלוריד (-Cl) עוברים דיפוזיה לתוך התעלות (canaliculi) החיצוניות בממברנת התאים הפריטאליים כאשר יוני מימן נשאבים החוצה מתאים אלה לתוך ה-canaliculi, בתמורה ליוני אשלגן, על ידי פעולת H+/K+ ATPase.
כתוצאה משחרור יוני מימן, ה-lumen של הקיבה נשמר כ"סביבה חומצית". חומציות זו מסייעת בעיכול המזון על ידי דה-נטורציה או החשת תהליך של פריסה (unfolding) של מבני חלבונים קומפקטיים. כתוצאה מפריסה זו נחשפים קשרים פפטידיים בין חומצות האמינו של החלבון, מה שמקל על הפעילות הפרוטאוליטית של פפסין, שמתקבל לאחר שפעולו של הזימוגן pepsinogen על ידי חומצת המלח המופרשת.
סיבות למאקרוציטוזיס (MCV גבוה מעל 100 פמטוליטר)
מעבר לסיבה המקובלת של חסר מובהק בוויטמין B12, ישנם מספר תרחישים ותכשירים שיכולים לגרום למאקרוציטוזיס:
- רטיקולוציטוזיס (שיכול להיגרם כתגובה מיידית לאיבוד-דם חריף, או כתוצאה מאנמיה המוליטית);
- מפגעים המאטולוגיים אחרים כגון אפלזיה של אריתרוציטים, אנמיה אפלסטית, לויקמיה מיאלואידית, מפגעים מיאלודיספלסטיים;
- היפותירואידיזם חמור;
- מחלת כבד;
- אלכוהוליזם;
- תרופות בעלות השפעה על סינתזת DNA כמו azathioprine או הידרוקסי-אוריאה;
- שינויים בחלבוני פלזמת הדם כגון רמה מוגברת של paraprotein שמוצאים במיאלומה נפוצה, עלולים לגרום לעלייה מדומה ב-MCV ללא נוכחות של מאקרוציטים.
שיטות מעבדה לאבחון ולהערכת מאקרוציטוזיס
ספירת דם מלאה (CBC): ניתן למצוא מקרים של רמת המוגלובין נמוכה ורמה מוגברת של MCV. זאת, אף על פי שמאקרוציטוזיס יכולה להקדים התפתחות של אנמיה. מקרים חמורים יכולים לבוא לביטוי כ-pancytopenia. ספירת רטיקולוציטים יכולה להיות נמוכה ביחס לדרגת האנמיה, (1-3% בלבד). ה-MCV יכול להתקבל תקין למרות חסר B12 וזאת בגלל חוסר בעת ובעונה אחת של ברזל.
משטח דם: ניתן לראות אריתרוציטים מאקרוציטיים, נויטרופילים עם גרעין שעבר היפר-סגמנטציה וגופיפי Howell-Jolly (שברי גרעין הגורמים להופעת גופיפים עגלגלים צבועים בגוון כחול-שחור באריתרוציטים, בצביעת Wright של משטחי דם). מצב של חסר B12 כמו גם חסר בברזל, יבוא לביטוי גם ב-MCV תקין, וכך ניתן לקבל 2 סוגים של כדוריות דם אדומות (משטח דם דימורפי). במקרה האחרון מומלץ למדוד רמת פריטין.
ביוכימיה:
- תיתכן הופעה של רמה מוגברת של בילירובין לא-מצומד (unconjugated), כתוצאה מהרס מוגבר של תאים קודמנים של אריתרוציטים במח העצם. מדידת תפקודי כבד ותפקודי בלוטת התריס חיוניים בנוסף לאלקטרופורזה של חלבוני פלזמה, לאבחון מבדיל של מאקרוציטוזיס.
- מדידת רמת B12 בנסיוב היא השיטה השכיחה ביותר להעריך חסר בוויטמין. באופן כללי, רמה שמתחת ל-111 פיקומול' לליטר (או 150 פיקוגרם /מ"ל) נחשבת רמת חסר. חסך נוירולוגי או אנמיה באים לביטוי בדרך כלל כאשר רמת B12 יורדת מתחת ל-120 פיקוגרם/מ"ל. תוצאות false positive (רמות נמוכות של ויטמין ללא תסמיני חסר) יכולים להתקבל בהיריון, ב-multiple myeloma, בחסר חומצה פולית, או בצריכה מוגברת של ויטמין C.
- תוצאות false-negative (רמה נורמאלית של הוויטמין למרות תסמיני חסר קליניים), יכולים להתקבל במחלת כבד, בלימפומה, מחלה אוטו-אימונית או במחלות מיאלו-פרוליפרטיביות. במקרים של תוצאות גבוליות או כאשר יש חשש קליני בולט לחסר הוויטמין, יש לבצע מבדקים אחרים. לדוגמה, חסר רקמתי אמיתי של ויטמין B12, יבוא לביטוי בעליה משמעותית בנסיוב או בשתן של חומצה מתיל-מלונית (MMA), והוא אמנם המבחן האידיאלי כאשר יש חשש לממצאים חיוביים-כזובים או שליליים-כזובים. מבדקים אחרים הם רמת הומוציסטאין וכן רמת transcobalamin II-B12.
- יש למדוד במקביל רמות חומצה פולית לשלול חסר שלה שעלול להתרחש במקביל לחסר B12. רמת חומצה פולית באריתרוציטים משמעותית יותר ממדידת חומצה פולית בנסיוב. חסר ויטמין B12 יכול לגרום לרמות חומצה פולית מוגברות כתוצאה מהשפעה של המטבוליזם התוך-תאי של חומצה פולית. ברוב המקרים החסר ב-B12 יהיה מלווה בחסר בחומצה פולית.
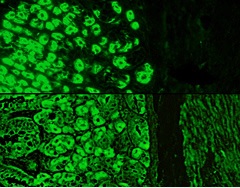
נוגדנים כנגד תאים פריטאליים -APCA: בדיקה אימונו-היסטולוגית בה מדגירים מיהולים של הנסיוב הנבדק עם זכוכית-נושא עליה מקובעים תאי כליה או קיבה ממקור עכבר, ולאחר שטיפות בשלב שני מדגירים את הפרפרט עם נוגדן מסומן פלואורסצנטית ממקור עז או ארנבת כנגד אימונוגלובולינים של אדם.
פחות מ-2% באוכלוסייה הכללית מגיבים באופן חיובי במבחן לנוכחות נוגדנים לתאים פריטאליים. יש לציין שאחוז זה גדל עם הגיל, בייחוד מעל גיל 60 שנה בקרב גברים, אך בקרב נשים ניתן למצוא אחוז גבוה יותר כבר בגיל 40 שנה ומעלה. גם באנשים עם מפגעים אוטו-אימוניים אחרים כמו thyroiditis או סוכרת type 1, ניתן לעיתים למצוא נוגדנים עצמיים לתאים פריטאליים. על פי Lahner וחב' במאמרם משנת 2009 ב-Am J Gastroenterol, באוכלוסיות אתניות שונות ניתן למצוא עד 16% מכלל הנבדקים מעל גיל 60 שנה, חיוביים לנוכחות נוגדנים לתאים פריטאליים.
דגימות דם המכילות נוגדנים עצמיים לתאים פריטאליים יכולות להיות רלוונטיות למספר מחלות: סוכרת נעורים, כיב קיבה, atrophic gastritis, מחלת בלוטת התריס כגון Hashimoto thyroiditis, מיקסאדמה, thyrotoxicosis, תת-פעילות ראשונית של בלוטת התריס, hypoparathyroidism, אנמיה על רקע חסר ברזל, ובעיקר אנמיה ממאירה (הידועה גם כ-Addison's anemia וכן כ-Biermer's anemia). אנשים עם אנמיה ממאירה הם בעלי סיכון גדול פי 2–3 ללקות בקרצינומה של הקיבה או בהופעת פוליפים בקיבה, בהשוואה לאנשים ללא אנמיה ממאירה.
גורם פנימי-intrinsic factor
כאמור תאים פריטאליים מייצרים גם IF, הנדרש לסייע בספיגה של ויטמין B12 מהמזון באילאום. חסר ממושך של ויטמין B12 עלול לגרום לאנמיה מגלובלסטית המתאפיינת באריתרוציטים גדולים ושבירים. באנמיה ממאירה, IF אינו נוצר. גם מצב של atrophic gastritis מיוחד בקשישים יגרום גם הוא לאי-יכולת לספוג B12, מה שעלול לגרום להפחתה בסינתזה של DNA ולהפחתה במטבוליזם של נוקלאוטידים במח העצם.
- מהו המתאם בין נוכחות נוגדנים עצמיים לתאים פריטאליים לאבחון של אנמיה ממאירה?
מחקר עדכני של Sun וחב' שהתפרסם ב-2013 ב-Oral Diseases, ניסה להעריך מה שיעור החולים באנמיה ממאירה מבין אלה שנמצאו חיוביים במבדק gastric parietal cell antibody או GPCA. במדגם של 124 נבדקים חיוביים ל-GPCA, נמדדו רמות של המוגלובין, ברזל, ויטמין B12, ו-MCV, וממצאים אלה הושוו עם הנתונים המקבילים בקרב 124 נבדקים בריאים מותאמי-גיל. האבחון של אנמיה ממאירה נעשה על פי הקריטריונים של WHO (רמת Hb נמוכה מ-13.0 גרם/ד"ל בגברים, או נמוכה מ-12.0 גרם/ד"ל בנשים, תוצאת MCV מעל 100 פמטוליטר, ורמת ויטמין B12 נמוכה מ-200 פיקוגרם/מ"ל).
מחקר זה העלה שמתוך 124 הנבדקים עם נוגדנים לתאים פריטאליים, ב-20 מקרים נמצא חסר בהמוגלובין, ב-25 מקרים נמצא חסר ברזל (פחות מ-60 מיקרוגרם/ד"ל), וב-20 מקרים נמצא חסר בוויטמין B12. יתרה מכך, רק ב-16 מתוך אלה עם נוגדני GPC נמצאו ערכי MCV מוגברים. בסך הכול, אלה חיוביים ל-GPCA הראו שכיחות גבוהה יותר של חסר המוגלובין, חסר ברזל וחסר ויטמין B12, כמו גם תוצאת MCV מוגברת, באופן מובהק סטטיסטית (כל ערכי P נמוכים מ-0.001), בהשוואה לנבדקי הביקורת הבריאים. עם זאת, רק 12.9% מכלל 124 הנבדקים החיוביים ל-GPCA אובחנו כלוקים באנמיה ממאירה לפי הקריטריונים של WHO.
תסמינים של אנמיה ממאירה: עייפות, לתרגיה, קוצר נשימה (dyspnea), חולשה, כאבי ראש ופעימות לב מוגברות (פלפיטציות). חסר בוויטמין B12 יכול להתבטא עם תסמינים נוירולוגיים בלתי מוסברים כגון חישות מדומות (paraesthesia), רדימוּת (numbness) בגפים ובאצבעות, שינויים קוגניטיביים לא צפויים, הפרעות ראייה, עיוורון צבעים (צהוב-כחול) לעיתים.
ללא קשר לשאלה אם אמנם נצפים במטופל ממצאים של אנמיה מגלובלסטית, רמות נמוכות של B12, חסר ברזל, MCV גבוה, ראוי יהיה לבצע בדיקת GPCA אם מתקיימים בו התסמינים הבאים: חיוורון, חניכיים מדממים, בדיקה גופנית ומעבדתית יכולה לגלות ממצאים של חיוורון, שלשולים ממושכים, אי-ספיקת לב (אם האנמיה חמורה במיוחד), גוון עור מעט צהבהב, גלוסיטיס וכיבים בפה (aphtous), קצב לב מוגבר, הליכה בלתי יציבה, אובדן תיאבון, עייפות בולטת.
מאפיינים נוירו-פסיכיאטריים (בדרך כלל שכיחים יותר במחלת אנמיה מתקדמת יותר), עלולים לכלול נטייה לרגזנות, בלבול, דיכאון, ירידה ברמת התודעה ביחס לסביבה (דליריום), פסיכוזיס, פרנויה (megaloblastic madness) ושיטיון. מאפיינים נוירולוגיים עלולים לכלול נוירופתיה היקפית וניוון תת-חריף של חוט השדרה. הפגיעה בעמודה האחורית של חוט השדרה, פוגעת בתחושת הויברציה והפרופריוספציה, כלומר קושי להבין את מנח הגוף, שהם סימנים מוקדמים של מעורבות מערכת העצבים המרכזית. בשלב הבא ייתכן איבוד רפלקסים, חולשה, ובשלבים מאוחרים יותר ספסטיות, תגובה פתולוגית של רפלקס בבינסקי (אקסטנציה של אצבעות הרגל כולל הבוהן), ושיגשון (אטקסיה).
תסמינים נוירולוגיים פחות-שכיחים שעלולים להופיע בשלבים מאוחרים של אנמיה ממאירה, כוללים איבוד תחושות כאב, תחושות קור וחום, ותחושת מגע. הפגיעה ברגליים מוקדמת יותר ועקבית יותר מאשר הפגיעה בידיים.
תוצאה חיובית של נוגדנים אנטי-פריטאליים מצביעה על נוכחות נוגדנים כנגד H(+)/K(+) ATPase, ומרמזת על אפשרות של אנמיה ממאירה, או מחלה אוטואימונית הקשורה אליה. תוצאה שלילית מצביעה על היעדר נוגדנים ל- H(+)/K(+) ATPase, אך אינה שוללת אנמיה ממאירה.
בהקשר של חסר ויטמין B12, נוכחות נוגדנים כנגד תאים פריטאליים, ו/או נוכחות נוגדנים כנגד IF, בשילוב עם אנמיה מאקרוציטית, נחשבים אבחוניים לגבי אנמיה ממאירה. עם זאת, נוכחות נוגדנים לתאים פריטאליים בלבד, אינה ספציפית לאנמיה ממאירה. נוגדנים לתאים פריטאליים יכולים להימצא באלה ללא תסמינים שיש סיפור של אנמיה ממאירה במשפחתם, באחוז קטן של אנשים בריאים, ובמטופלים עם מחלות אוטואימונות אחרות, כגון תירואידיטיס אוטואימונית. נתונים אלה מרמזים לכך שנוכחות נוגדנים לתאים פריטאליים כשלעצמם אינם גורמים למחלה.
לנוגדנים כנגד GPC יש דרגת רגישות גבוהה של מעל 90% לאנמיה ממאירה, אך דרגת הספציפיות שלהם נמוכה, כיוון שנוגדנים עצמיים אלה יכולים להקדים במספר שנים את הופעת התסמינים הקליניים. במטופלים חשודים לאנמיה ממאירה יש לבצע במקביל מבדק לנוגדנים כנגד IF. עד 5% מאנשים בריאים מכילים רמה נמוכה של נוגדני-GPC, והאחוז הזה עולה עד 10% בנשים בגיל המעבר. נוגדני GPC שכיחים יותר במטופלים עם מחלה אוטואימונית של התירואיד. נוגדנים ל-GPC נמצאים ב-60% מהמקרים של אטרופיה קיבתית, וב-22% מהמקרים של כיבי קיבה ללא אנמיה ממאירה.
באנמיה ממאירה תגובה אוטו-אימונית גורמת להרס תאים פריטאליים עם אובדן היכולת לייצר IF מה שמונע מוויטמין B12 מהמזון להיספג במעי. בעוד שנוגדנים עצמיים לתאים הפריטאליים נקשרים לתת-יחידות α ו-β של האנזים H(+)/K(+)-ATPase, הקשור לממברנת התאים הפריאטליים, הרי שנוגדנים עצמיים ל-IF נקשרים לחלבון זה ישירות, ומונעים ממנו לקשור את הוויטמין. סקירה עדכנית של Lahner וחב' משנת 2009 ב-World J Gastroenterol, מצוין שמציאות נוגדנים לתאים פריטאליים היא בעלת רגישות של 81% וספציפיות של 90% באבחון atrophic body gastritis, בעוד שנוגדנים ל-IF הם בעלי רגישות של 27% וספציפיות של 100% לאבחון ABG. נראה אם כן שהיעדר נוגדנים ל-IF אינו שולל אפשרות של אנמיה ממאירה. סקירה זו מסיקה ששילוב של מדידת 2 הנוגדנים הללו היא הדרך האופטימאלית להערכת מטופלים חשודים לאנמיה ממאירה. מבדק משולב זה מגביר את הרגישות ל-73% ואילו הספציפיות נותרת 100%.
הוראות לביצוע הבדיקה
המבדק המקובל הוא בשיטת ELISA, המוגבלת לנסיוב, ובהתאם יש ליטול דם במבחנה כימית (פקק אדום או צהוב). יש להפריד את הנסיוב מהתאים בסרכוז ללא דיחוי, לא יאוחר משעתיים לאחר נטילת הדם. לאחר הפרדת התאים הנסיוב יציב לצורך המבדק משך 48 שעות בטמפרטורת החדר, עד 14 יום בקירור, ועד שנה בהקפאה. יש להימנע מהפשרות והקפאות חוזרות. יש לפסול דגימות פלזמה (דם שנלקח במבחנת ספירת –דם או הפארין), דגימות נסיוב המוליטיות (מעל ++), או דגימות נסיוב מאוד ליפמיות.


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק