ניתוחים בריאטריים וסוכרת - Bariatric surgery and diabetes
| ניתוחים בריאטריים וסוכרת | ||
|---|---|---|
| Bariatric surgery and diabetes | ||
| שמות נוספים | Diabetectomy? על השמנה, סוכרת וניתוחים בריאטריים | |
| יוצר הערך | ד"ר רוברט סטרן ופרופ' פסח שורצמן 
|
|
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – ניתוח בריאטרי וסוכרת
מתחילת שנות האלפיים יש עלייה משמעותית בשיעורי השמנת יתר, סוכרת ותחלואה ותמותה נלווית. קיים קשר משמעותי בין עלייה במשקל, בעיקר השמנה מרכזית לבין הסינדרום המטבולי. זהו תהליך פתופיזיולוגי מתמשך ומתקדם, הקשור בעלייה בשפעול פרו־אינפלמטורי, התפתחות תנגודת לאינסולין, מחלת כלי דם טרשתית ולבסוף תחלואה ותמותה קרדיו־וסקולרית מוגברת. מחקרים מראים תוצאות מבטיחות בשינוי והיפוך תהליכים פתופיזיולוגיים אלו, הן על ידי ירידה במשקל אך גם באמצעות מנגנונים אחרים. "Diabetectomy" היא אפשרות טיפולית בטוחה עם תוצאות מרשימות, אם כי המחקר והמעקב עדיין מוגבלים. יש צורך במחקר נוסף אשר בוודאי ישפוך אור על כיוון טיפול זה.
השמנה
בשנת 1995 קיבל ארגון הבריאות העולמי (WHO, World Health Organization) את מדד BMI (Body Mass Index) כשיטה להערכה של תת־משקל ועודף משקל. הגבולות של 25-18.5 קילוגרם למטר בריבוע (ק"ג/מ^2) נקבעו על פי נתוני תחלואה מעל ומתחת גבולות אלו[1]. רק בשנת 1997 הכיר פאנל המומחים של ה-WHO בהשלכות הבריאותיות של השמנת יתר והיותה בעיה כלל־עולמית[2], הן במדינות מפותחות, והן ובעיה שנמצאת בעלייה במדינות מתפתחות[3].
35.7% מתושבי ארצות הברית נמצאו סובלים מהשמנה בשנת 2010, 17% בקרב ילדים ונוער ומעל גיל 60 שיעור החולים מגיע ל־40%. 78 מיליון מבוגרים ו-12.5 מיליון ילדים ונערים[4]. על פי נתונים מתוך הסקר החברתי ישראל 2010 בנושא בריאות ואורח חיים, משקל, דיאטה ותזונה, 49% מהאוכלוסייה נמצאים במצב של עודף משקל, יותר ממחציתם סובלים מהשמנה או מהשמנת יתר.
השמנת יתר נמצאה קשורה לעלייה בתחלואה בסוכרת מסוג 2, יתר לחץ דם, דיסליפידמיה[5], גורמי סיכון לתחלואה ותמותה ממחלות קרדיו-וסקולריות, מחלת לב איסכמית ושבץ איסכמי[6].
סוכרת
במקביל לעלייה בשכיחות השמנת היתר, ישנה עלייה בשכיחות מחלת הסוכרת, מ־6 מיליון אמריקאים בשנת 1981, לכמעט 20 מיליון בשנת 2009[4], כ־35% מהאמריקאים מעל גיל 20 היו טרום סוכרתיים, 50% מאלו שמעל גיל 65, סך הכול כ־79 מיליון אנשים. גם במדינות מתפתחות ישנה עלייה בהיארעות לסוכרת, עלייה של 31% בסין, 20% בהודו, 17% בדרום אמריקה. לפי המגמה הנוכחית עד שנת 2030 יש צפי לעלייה כלל עולמית של 213% בשיעורי הסוכרת (72% בצפון אמריקה, 248% בדרום אמריקה, 204% בסין ו־250% בהודו)[7]. שיעור הימצאות הסוכרת בישראל הוא 6.4% מעל גיל 18 שנים, ו־21.6% בגילי 65־74[6]. נמצאה קורלציה ישירה בין העלייה בשיעורי השמנת היתר לעלייה בשיעורי הסוכרת, ונמצא קשר ברור בין עלייה במשקל בבוגרים, לסיכון גובר לפתח סוכרת מסוג 2, פי 1.8 בעלייה של 5 ק"ג, פי 6 בעלייה של 15 ק"ג[8].
פתופיזיולוגיה של השמנה וסוכרת
- הקשר בין השמנה וסוכרת
כאשר בודקים מאפיינים מטבוליים בקרב הסובלים מהשמנת יתר, לעומת משקל תקין או עודף משקל, אזי שיעור התנגודת לאינסולין עולה מ־30% בקרב אלו עם משקל תקין, ל־70% בקרב אלו עם השמנת יתר[9].
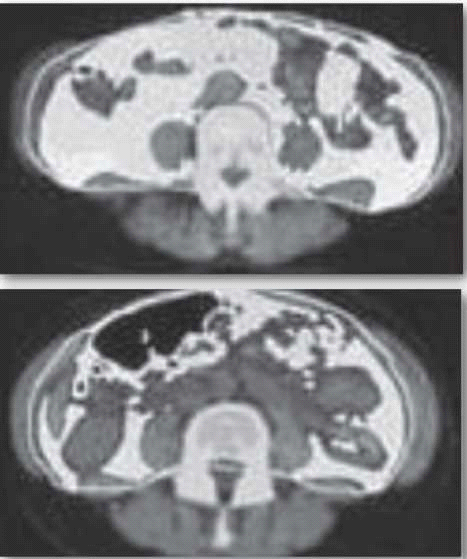
כשנשווה בין אנשים הסובלים מהשמנה עם תסמונת מטבולית לכאלה ללא תסמונת זו, המשקל וה-BMI יהיו דומים, אבל באלו עם תנגודת גבוהה לאינסולין, רמת השומן הוויסצרלי (Visceral fat) גבוהה יותר, כמות השומן והטריגליצרידים בשריר ובכבד גבוהה גם כן לעומת אלו עם תנגודת אינסולין תקינה[10]. איור 1 ממחיש היטב את ההבדל.
אדיפוקינים, דלקת ותנגודת לאינסולין
אדיפוקינים (Adipokines) הם חלבונים המופרשים על ידי רקמת השומן[10]. מחקרים מראים כי הפרשת אדיפוקינים משובשת בהשמנת יתר ובסוכרת. השחקנים העיקריים הם לפטין (Leptin), TNFα, IL-6 ואדיפונקטין (Adiponectin).
לפטין: מווסת צריכת אנרגיה והומאוסטזיס, מיוצר אך ורק על ידי אדיפוציטים - תאי שומן לבן בוגרים (White Adipose Tissue)[11]. לפטין הוא בעל השפעה מרכזית, הוא מווסת צריכת אנרגיה וצריכת מזון, אך יש לו גם השפעה פרו־אינפלמטורית עקב דמיון מבני לציטוקינים, ומגביר את ייצור ה-TNFα ואת האקטיבציה שלו באמצעות מאקרופאגים[12],[13].
TNFα: ציטוקין פרו־אינפלמטורי, מיוצר בעיקר על ידי לימפוציטים ומאקרופאגים. ל-TNFα תפקיד חשוב בהתפתחות תנגודת לאינסולין, על ידי השפעה על רצפטור האינסולין. הוא מיוצר בתאי רקמת השומן באופן מזערי ומקורו ככל הנראה סיסטמי ונובע מהפעלה פרו־אינפלמטורית על ידי לפטין ואדיפוקינים נוספים[14],[15].
IL-6: IL-6 מיוצר על ידי תאים רבים במערכת החיסון (מונוציטים, פיברובלסטים ותאי אנדותל), וגם תאי שומן ויסצרלי בעיקר. השפעתו מגוונת, אך קיים קשר ברור בין השמנה ויסצרלית מרכזית, תנגודת מוגברת לאינסולין, ייצור מוגבר של CRP (C-Reactive Protein) בכבד לעלייה ברמות IL-6[16]. הוא משחק תפקיד חשוב גם בקשר של השמנה, דלקת ומחלת לב כלילית.
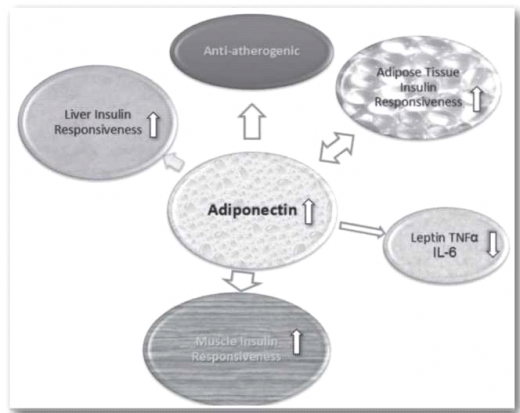
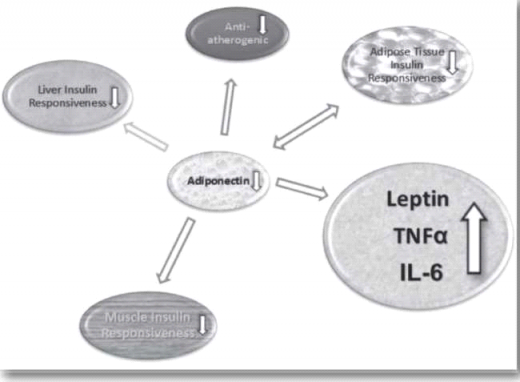
אדיפונקטין: מיוצר על ידי רקמת שומן בעיקר, יותר בשומן התת־עורי ופחות בשומן הוויסצרלי. קיים קשר חזק בין רמת אדיפונקטין גבוהה לרגישות לאינסולין, והוא ככל הנראה בעל תפקיד מגן מפני תנגודת לאינסולין וטרשת עורקים. רמתו נמוכה יותר בהשמנת יתר, בסוכרת ובמחלת לב כלילית[17].
איורים 2 ו־3 מתארים את האינטראקציה בין פקטורים אלו.
בהשמנת יתר ויסצרלית חלה עלייה ברמות לפטין וירידה ברמות אדיפונקטין, חל שפעול פרו־אינפלמטורי ברמה נמוכה ועלייה ברמת הציטוקינים IL-6 ו-TNFα ועלייה בתנגודת לאינסולין.
התהליכים הללו מובילים לבסוף להתפתחות התסמונת המטבולית, המתאפיינת ב:
- היפראינסולינמיה
- עלייה בתנגודת לאינסולין וירידה ביכולת הניצול והפינוי של גלוקוז
- השמנת יתר מרכזית
- היפרטריגליצרידמיה וירידה ברמות Cholesterol HDL
- עלייה ב־LDL, בייחוד LDL נמוך בעל צפיפות גבוהה
- יתר לחץ דם
- הפרעה בתפקוד האנדותל
- דלקת
- מיקרואלבומינוריה
- כבד שומני לא אלכוהולי
- שחלות פוליציסטיות
קיימים קריטריונים להגדרה של התסמונת המטבולית (ATP III, WHO) אך מדובר בתהליך רציף, מתמשך ומתקדם גם כאשר המטופל אינו עונה בדיוק לכל הקריטריונים.
תנגודת גבוהה לאינסולין נמצאה כגורם סיכון עצמאי לתחלואה קרדיו־וסקולרית מוגברת, וכאשר משווים סיכון זה לאורך תקופה של 3 שנים, מטופלים עם משקל תקין ותנגודת גבוהה לאינסולין נמצאים בסיכון מוגבר ב־25% בהשוואה למטופלים הסובלים מהשמנת יתר עם רגישות נורמלית לאינסולין, וב־10% יותר ממטופלים הסובלים מהשמנת יתר עם תנגודת מוגברת לאינסולין[18].
ניתוחים בריאטריים והסינדרום המטבולי
האינדיקציות לניתוח בריאטרי הן BMI>40 Kg/m^2 או BMI>35 Kg/m^2 עם תחלואה נלווית, בייחוד כאשר הטיפולים המקובלים כשלו והסיכון גבוה[19]. התוצאות מראות שיפור ניכר במטופלים עם השמנה חולנית. ירידה משמעותית במשקל ושיפור בתחלואה נלווית ־ סוכרת, דיסליפידמיה ויתר לחץ דם. 10 שנים לאחר הניתוח, היארעות סוכרת יורדת ב־75%, ויש פי 4-3 סיכויי החלמה או שיפור במדדי סוכרת בהשוואה לטיפולים הקונבנציונליים[20]. ניתוחי מעקף קיבה הביאו לשיפור משמעותי יותר מניתוחים רסטריקטיביים כגון טבעת[21].
בקבוצת מטופלים עם השמנת יתר חולנית (BMI מעל 50 ק"ג/מ^2) וסוכרת מסוג 2 אשר עברו ניתוח בריאטרי מסוג Roux-en-Y gastric bypass, נצפתה ירידה של 60% במשקל, ונורמליזציה של ערכי הסוכר ומדדים מטבוליים ב־83% מהמטופלים עד 4 שנים לאחר הניתוח. שימוש בתכשירים היפוגליקמיים פומיים ירד מ־100% ל־13%, ובאלו שטופלו באינסולין מ־100% ל־21%, השינויים הופיעו כמה ימים לאחר הניתוח, עוד טרם נצפתה ירידה משמעותית במשקל[22].
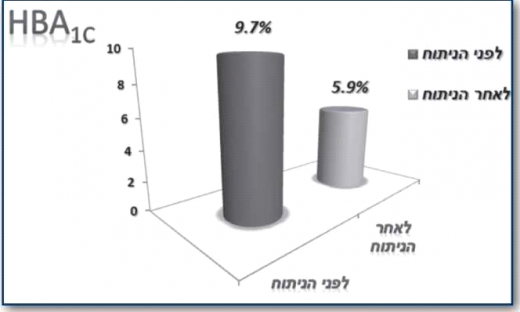
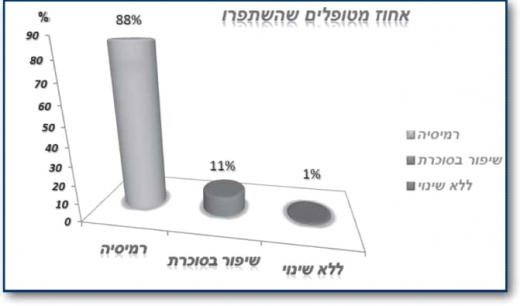
בשנת 2012 פרסמו כהן ועמיתיו תוצאות מחקר אשר בדק טיפול ניתוחי בריאטרי מסוג Roux-en-Y gastric bypass בקבוצה של 66 מטופלים עם השמנת יתר קלה (BMI 35-30 ק"ג/מ^2) וסוכרת ממושכת של 7.4±12.5 שנים וערכי HbA1c 9.7±1.5% שהצריכו נטילת אינסולין ו/או תכשירים פומיים. כל המטופלים נשארו במעקב 6 שנים לאחר הטיפול. נצפתה ירידה משמעותית בערכי HbA1c מ־9.7±1.5% ל־5.9±0.1% (איור 4), למרות הפסקת טיפול תרופתי. רמות C-Peptide בתגובה לגלוקוז עלו, דבר המעיד על התאוששות תאי בטא בלבלב. הסוכרת נכנסה לרמיסיה ב־88% מהמטופלים (איור 5), והשתפרה משמעותית ב־11%. כמו כן נצפו ירידות משמעותיות בערכי לחץ דם, סך כולסטרול, LDL, טריגליצרידים ועלייה בערכי HDL. לא דווחה כל תמותה או תחלואה משמעותית בעקבות הניתוח[23].
דגלים אדומים
ביבליוגרפיה
- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה1- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה2- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה3- ↑ 4.0 4.1 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה4- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה5- ↑ 6.0 6.1 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה7- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה6- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה8- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה9- ↑ 10.0 10.1 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה10- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה11- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה12- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה13- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה14- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה15- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה16- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה17- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה18- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה19- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה20- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה21- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה22- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה23
קישורים חיצוניים
המידע שבדף זה נכתב על ידי ד"ר רוברט סטרן ופרופ׳ פסח שורצמן - המחלקה לרפואת המשפחה, הפקולטה למדעי הבריאות, אוניברסיטת בן גוריון


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק