נייר עמדה - ניתוחים לטיפול בהשמנת יתר חולנית - נספחים
הופניתם מהדף נספחים לנייר עמדה - ניתוחים לטיפול בהשמנת יתר חולנית לדף הנוכחי.
|
| |
|---|---|
| ניתוחים לטיפול בהשמנת יתר חולנית (כירורגיה בריאטרית) - נספחים | |
| תחום | גסטרואנטרולוגיה, כירורגיה |

| |
Diagram of an adjustable gastric banding
| |
| האיגוד המפרסם | איגוד הכירורגים בישראל החוג לכירורגיה בריאטרית בישראל החברה הישראלית לחקר וטיפול בהשמנת יתר האיגוד הישראלי לגסטרואנטרולוגיה ומחלות כבד |
| קישור | באתר איגוד הכירורגים בישראל |
| תאריך פרסום | אוגוסט 2017 |
| יוצר הערך | ד"ר נאסר סקרן ד"ר רם אלעזרי גב' תאיר בן פורת ד"ר שירי שרף דגן ד"ר דרור דיקר ד"ר גבי ליברמן ד"ר סיגל פישמן ד"ר אסנת רזיאל |
| ניירות עמדה מתפרסמים ככלי עזר לרופא/ה ואינם באים במקום שיקול דעתו/ה בכל מצב נתון. כל הכתוב בלשון זכר מתייחס לשני המגדרים. | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – ניתוח בריאטרי
ראו גם – ניתוחים לטיפול בהשמנת יתר חולנית (כירורגיה בריאטרית) - נייר עמדה
- נספח 1: הטיפול האנדוסקופי להשמנה
- נספח 2: בדיקות מקדימות לביצוע ניתוח בריאטרי
- נספח 3: איור סוגי הניתוחים הבריאטרים המקובלים בישראל
- נספח 4: הנחיות לתזונה ואורח חיים לאחר ניתוחים בריאטרים
- נספח 5: הנחיות למעקבים על ידי הכירורג לאחר ביצוע ניתוחים בריאטרי
נספח 1 - הטיפול האנדוסקופי להשמנה
הטיפול האנדוסקופי צובר תאוצה עם עליה משמעותית בכמות האמצעים האנדוסקופיים הקיימים לטיפול בהשמנת יתר ובתסמונת המטבולית. מקומו של הטיפול האנדוסקופי הוא לצד טיפולים אחרים בהשמנת יתר (ניתוחיים ותרופתיים). טיפולים אלו דורשים מעקב וטיפול תומך של הצוות הפרא-רפואי. היות שמרבית האמצעים לטיפול אנדוסקופי בהשמנה חדשים, יש להמשיך ולעקוב אחרי תוצאות מעקב לטווח ארוך במחקרים עם גודלי מדגם משמעותיים ולעשות שימוש מושכל וזהיר באמצעים אלה.
ASGE) American Society of Gastrointestinal Endoscopy) פרסמה באוגוסט 2015 את דרישות הסף שלה עבור הכנסת טיפולים בריאטריים אנדוסקופיים (טב"א) חדשניים[1]. על פי עקרונות ASGEs ניתן להיעזר בקריטריונים אלה על מנת לבחון את יעילות ובטיחות הכלים האנדוסקופיים:
- טב"א המיועד לטיפול ראשוני בהשמנה בדרגה 2,3 (BMI מעל 35 ק"ג/מ2) צריך להשיג ירידה במשקל של לפחות 25 אחוזים מהמשקל העודף לאחר שנה
- טב"א צריך להראות יתרון של 15 אחוזים בירידה מהמשקל העודף לעומת קבוצת ביקורת
- הרף לתופעות לוואי חמורות בטב"א הוא לא יותר מ-5 אחוזים
- אם הטב"א מלווה ברף נמוך של תופעות לוואי ובעל השפעה משמעותית על לפחות תחלואה נלווית אחת להשמנה, ניתן להרחיב את השימוש בו למטופלים עם עודף משקל דרגה 1 (BMI מעל 30ק"ג/מ2)
להלן סיכום מגוון הטיפולים האנדוסקופיים הקיימים, עם שימת דגש על האמצעים הקיימים בישראל וכן ההמלצות הטיפוליות התואמות את ההחלטות שאומצו על ידי המועצה הלאומית לתזונה וגסטרואנטרולוגיה במשרד הבריאות ב-2015:
בלון תוך קיבתי
הבלון התוך קיבתי נמצא בשימוש עוד משנת 1985. קיימות גרסאות מתקדמות שלו.
Apollo Endosurgery Balloon) Orbera Balloob)
אב הטיפוס שלו הוא בלון האורברה אשר נכנס לשימוש בשנת 1991 בשמו המקורי Bioenteric Intagastric Balloon (BIB של חברת Allergan). בלון זה אושרעל ידי ה-FDA (Food and Drug Administration) בשנת 2015 למטופלים עם BMI שבין 30–40 ק"ג/מ2. רובן המכריע של התוצאות והמטאנליזות בספרות מבוססות על שימוש בבלון זה. הבלון ספרי ועשוי מסיליקון הממולא עד נפח 600 מ"ל (מיליליטר) בנוזל פיזיולוגי. הבלון מוכנס לקיבה באמצעות אנדוסקופיה ומוצא 6 חודשים לאחר מכן.
במאמר critical review שפורסם בשנת 2015 [1] נסקרו 155 מאמרים שפורסמו בספרות על בלון BIBs אורברה ועמדו בקריטריוני הכללה של החוקרים. סקירה זו הציגה כי טיפול אנדוסקופי בבלון האורברה השיג ירידה של 25 אחוזים מהמשקל העודף (ירידה של 17 ק"ג בממוצע) בחצי שנה והראה יתרון של 26 אחוזים באיבוד המשקל העודף לעומת הביקורת[1][2]. מאמר אשר עקב אחרי מטופלי הבלון כ-5 שנים הראה כי בממוצע 33 אחוזים מהירידה במשקל נותרה בשנת המעקב החמישית (כ-7 ק"ג בממוצע)[3]. השימוש בבלון קיבתי מוביל במקביל להפחתת המשקל גם לשיפור בגורמי סיכון נוספים כגון סוכרת, יתר לחץ דם ודיסליפידמיה. תופעות לוואי חמורות בשימוש בבלון נדירות אולם תלונות של הקאות וכאבי בטן לאחר ההכנסה שכיחות ומגיעות ל־34 אחוזים. רוב מקרי הדליפה (49 מתוך 51) אירעו במקרים של השארות הבלון לאחר 6 החודשים המומלצים ומתוך 51 הדליפות שנסקרו, 45 יצאו בצואה, 4 יצאו בהקאה, 1 הוצא באנדוסקופיה ו-1 בלפרוסקופיה[1].
לסיכום: שימוש בבלון (לפי המחקרים בבלון באורברה) עומד בקריטריוני הסף של ה-ASGE ויכול להוות גשר לחולים עם עודף משקל קיצוני עד לניתוח בריאטרי, ולחולים אשר אינם מעוניינים או אינם עומדים בקריטריוני הניתוח הבריאטרי. פרופיל הבטיחות של הבלון גבוה מאוד בעיקר אם מוציאים אותו בזמן המומלץ לאחר חצי שנה. רוב תופעות הלוואי קשורות באי סבילות, הן הפיכות, אינן דורשות התערבות כירורגית ואינן בעלות השפעה לטווח הארוך. עם זאת, הירידה במשקל דועכת עם הזמן לאחר הוצאת הבלון ולכן תוכנית מעקב מסודרת הכוללת ליווי והדרכה תזונתית לשינוי הרגלי אכילה והגברת פעילות גופנית הכרחית[1][2].
(Reshape Medical) ReShape Duo
התקן זה מורכב משני בלוני סיליקון זהים בגודלם המחוברים בצינורית גמישה. לאחר מיקומם בקיבה כל בלון ממולא בנפרד בנוזל פיזיולוגי והנפח הכולל מגיע ל 750–800 מ"ל. עיצוב ההתקן נועד למנוע נדידה שלו למעי דק אם אחד הבלונים ניזוק ומתרוקן. הוצאת ההתקן נעשית כ-6 חודשים לאחר הכנסתו. מוצר זה קיבל את אישור ה FDA בשנת 2015 [2] מחקר מרכזי בבלון זה[4] הוא מחקר ה-Reduce אשר הוא מחקר כפול סמיות אקראי שכלל 326 משתתפים עם BMI בין 30–40 ק"ג/מ2. המטופלים היו בתוכנית חודשית לשיפור הרגלי חיים ותזונה. מיד עם הוצאת הבלונים לאחר חצי שנה ירדו המטופלים בממוצע 25 אחוזים מהמשקל העודף, כאשר 66 אחוזים מההורדה נשמרה לחצי שנה לאחר הוצאת הבלונים. לא נצפו תופעות לוואי חמורות, אך 9 אחוזים מהמטופלים נדרשו להוצאה מוקדמת של הבלונים עקב אי סבילות[4].
בלון נוסף מאותו פרוטוטיפ של בלונים בעלי נפח קבוע ולא משתנה הוא הבלון End-Ball (Endalis Laboratories) הנמצא בשימוש גם בישראל. בלון זה מאושר לשימוש לפי תו התקן האירופאי לכ-6 חודשים.
(Spatz Medical) The Spatz Adjustable Balloon System
בלון הספץ מוחדר לקיבת המטופל באמצעות אנדוסקופיה ובניגוד לבלונים האחרים הוא מחובר לצינורית הניתנת למשיכה דרך הפה (באמצעות באנדוסקופיה) וכך ניתן לשנות נפח הבלון במהלך הטיפול לפי סבילות ואפקטיביות הטיפול[2]. לבלון זה יש את CE Marks לטיפול של שנה. נכון להיום, אין עדיין תוצאות מחקריות המעידות על יתרון שיטת הנפח המשתנה בבלון זה על הבלון עם הנפח הקבוע[5]. כמו כן, יש חשש לשיעור סיבוכים גדול יותר בבלון זה עם דיווחים על חסימת מוצא הקיבה והתנקבות של דופן קיבה[5][6]. השיעור המדויק של הסיבוכים עדיין לא ידוע.
(Obalon Therapeutics) The Obalon Gastric Balloon
בלון זה נבלע כקפסולת גיל לקיבה ומנופח עד ל-250 מ"ל אויר באמצעות צינורית המחוברת לקפסולה ונמצאת מחוץ לפיו של המטופל. ניתן לתת למטופל עד 3 בלונים בהפרש של חודש אחד מהשני. הבלונים מוצאים בסוף התהליך באמצעות אנדוסקופיה. המוצר אושר על ידי ה-FDA לשימוש של חצי שנה[2].
נכון למועד פרסום מאמר זה, עדיין לא פורסמו תוצאות של מחקר רב משתתפים בשימוש במוצר זה.
מוצר נוסף אשר תחת שלבי מחקר שגם הוא "נבלע" על ידי המטופל הוא Elipses (Allurion Technologies) אשר זהו בלון המנופח דרך צינורית פומית עד ל-500 מ"ל. הבלון עובר דגרדציה בקיבה תוך 4 חודשים ויוצא עצמונית ממערכת העיכול.
המלצות לשימוש בבלון תוך קיבתי
- ביצוע הכנסת בלון קיבתי למטופלים עם 35<BMI ק"ג/מ2 תוך התחייבות לליווי והדרכה לשינוי הרגלי חיים בזמן המצאות הבלון ולאחר מכן. למטופלים אלו יש להסביר גם על ניתוח בריאטרי ולעמוד על ההבדל בין הטיפולים
- ביצוע הכנסת בלון קיבתי למטופלים עם 30<BMI ק"ג/מ2 עם תחלואה נלוות להשמנה (כגון סוכרת סוג 2, יתר לחץ דם, דום נשימה בשינה, בעיות פריון, בעיות שריר ושלד), תוך התחייבות לליווי והדרכה לשינוי הרגלי חיים בזמן המצאות הבלון ולאחר מכן
- התוויות נגד הבלון: מטופלים לאחר ניתוח בריאטרי או כל ניתוח עם פגיעה בהמשכיות מערכת העיכול. הרניה היאטלית בגודל 4 ס"מ (סנטימטר) ומעלה מהווה התווית נגד יחסית
GI Dynamics) Endobarrier)
המוצר פותח על ידי חברה אמריקאית בשם GI Dynamics שנוסדה בשנת 2003. ההתקן מורכב משרוולון פולימרי דק וגמיש באורך 60 ס"מ, הוא מוחדר באמצעות אנדוסקופיה ותחת שיקוף לחלק הראשון של המעי הדק, ומעוגן עם סטנט בבצל התריסריון. ההתקן מחקה בפעולתו אלמנטים של ניתוח RYGB (Roux-en-Y Gastric Bypass) ונוטריאנטים הנצרכים עי המטופל אינם מתעכלים ונספגים בחלק הראשון של המעי הדק וגורמים לאפקט הורמונלי שמתגבר פעילות הלבלב להפרשת אינסולין ולדיכוי תיאבון. למוצר יש CE Mark. טופלו בשיטה זו כ-4,000 מטופלים שלא במסגרת מחקר. בשנת 2014 פורסם position statement משותף לחברה הגרמנית לטיפול בסוכרת, החברה הגרמנית לכירורגיה ויסצרלית והחברה למחלות מטבוליות ולתזונה[7], בו מוצע האנדוברייר כטיפול למטופלים סוכרתיים לא מאוזנים עם השמנת יתר דרגה 1–2 [7]. במחקר שבוצע על 32 מטופלים סוכרתיים שטופלו במשך שנה במכשיר, הייתה ירדה משמעותית בערכי HbA1c ורוב המטופלים הגיעו בסוף השנה מתחת לערך של 7 אחוזים.
מחקר נוסף שכלל 59 מטופלים ועקב אחריהם כשנה אחרי ההוצאה של האנדוברייר מצא שעל אף שהייתה עליה במשקל ובמדדים המטבוליים אחרי ההוצאה, עדיין פחת מספר המשתמשים באינסולין וכמות האינסולין הנצרכת הייתה משמעותית נמוכה לעומת לפני הפרוצדורה[8]. במטה אנליזה משנת 2015[1] שכללה מטופלים עם עודף משקל סוכרתיים ולא סוכרתיים, אנדוברייר השיג ירידה של 25 אחוזים מהמשקל העודף בשנת הטיפול והשפיע בצורה משמעותית על איזון הסוכרת עם ירידה של 1.5 אחוזים בערכי HbA1c. פרופיל הבטיחות של האנדוברייר הוא טוב עם תופעות לוואי חמורות בשיעורים הבאים: 3.8 אחוזים דימום, 0.126 אחוזים אבצס כבדי, 0.126 אחוזים קרע בושט ו-0.126 אחוזים כולנגיטיס[1]. מהנתונים שנאספו על ידי חברת GI Dynamics וסופקו לכותבים, לגבי 2,904 מטופלים שטופלו לא במסגרת מחקר, אחוז תופעות הלוואי החמורות הגיע ל-3.5 אחוזים וכלל 0.76 אחוזים אירועים של אבצסים כבדיים, 0.34 אחוזים צורך בהוצאה ניתוחית, 0.52 אחוזים דלקת חריפה בלבלב, 1.72 אחוזים אירועים של דמם משמעותי שדרש אשפוז ומתן דם ו-0.25 אחוזים קרע בדפנות מערכת העיכול. יתר על כן, בארצות הברית מחקר רב מרכזי כפול סמיות הופסק עקב היארעות גבוהה מהצפוי של אבצסים כבדיים. בישראל עד 2014 בוצעו כ־140 פרוצדורות. לפי נתוני משרד הבריאות שסופקו לכותבים לגבי סיבוכים חמורים שאירעו בארץ עד סוף 2014 (115 מטופלים) כללו: 2.6 אחוזים אבצסים כבדיים, 0.87 אחוזים חסימת השרוול, 1.74 אחוזים דימום חמור ו-1.74 אחוזים מיגרציה של הסטנט.
- המלצות לשימוש באנדוברייר
- הכנסת האנדוברייר מומלצת לחולי סוכרת מסוג 2 לא מאוזנת עם ערכי 30< BMI ק"ג/מ2. במקרי של חולי סוכרת וערכי 35< BMI ק"ג/מ2 יש להבהיר ולהציע את האופציה הניתוחית ולעמוד על ההבדלים בין השיטות. אין אינדיקציה לשימוש בהתקן למטופלים עם השמנה בלבד וללא סוכרת סוג 2
- אין לקחת מדללי דם ונוגדי טסיות כל עוד שרוול האנדוברייר במקומו, לפיכך יש לבחור מטופלים שאינם נזקקים לטיפולים הללו או שאין מניעה שיפסיקו את הטיפולים הללו למשך שנת הטיפול. אין להכליל מטופלים אשר עברו ניתוח הפוגע בהמשכיות מערכת העיכול
- מטופל שעבר הכנסת שרוול אנדוברייר חייב להיות במעקב במשך כל השנה במרפאת סוכרת (שבוע לאחר הכנסת השרוול ובהמשך אחת ל-3 חודשים במשך שנה), דיאטנית ייעודית, והרופא הגסטרואנטרולוג (לפחות 3 פעמים בשנה)
הורדת נפח הקיבה בצורה אנדוסקופית
נוסו מספר טכניקות באביזרים שונים להורדת נפח הקיבה. בקבוצה זו בולטת חברת Apollo Endosurgery עם מכשיר התפירה שלה: Overstitch endoscopic suturing device, שקיבל את אישור ה-FDA[2]. בעזרת מכשיר התפירה שמורכב על האנדוסקופ, המסוגל לתפוס את מלוא עובי קיר הקיבה, יוצרים מעין שרוול על ידי תפירת שני קירות הקיבה ממול לעקומה הגדולה. תוצאות ראשוניות מראות על ירידה של 45 אחוזים מהמשקל העודף תוך 20 חודשים וללא תופעות לוואי חמורות[9][10]. יש צורך במחקרים גדולים ולטווח ארוך לבדיקת יעילות השיטה.
טיפול בשאיבת מזון מהקיבה
טיפול זה שמבוסס על ידי הסטת נוטריאנטים ממעי העיכול פותח על ידי חברת Aspira Bariatrics. בטיפול אנדוסקופי ודרך העור מוחדר גסטרוסטום (T־tube מסיליקון) לדופן הקיבה ומקובע לקיר הבטן. בעזרת מערכת שאיבה ייעודית, המטופל שואב את תוכן הקיבה דרך הגסטרוסטום כחצי שעה לאחר הארוחה. הכמות הנשאבת היא כ-33 אחוזים מהתוכן שנצרך באותה ארוחה. המוצר אושר על ידי ה-FDA[2]. תוצאות ראשונות מראות ירידה של כ-49 אחוזים מהמשקל העודף ללא תופעות לוואי חמורות[11].
נספח 2 - בדיקות מקדימות לביצוע ניתוח בריאטרי
- מכתב מרופא מטפל המפרט את מחלות הרקע, ניתוחי עבר, רגישות לתרופות ותרופות קבועות מעודכנות
- מחלות רקע - יש לצרף מכתבים מהרופאים המומחים המתאימים, כגון קרדיולוג, אנדוקרינולוג, המטולוג
- בדיקת אולטרהסאונד בטן עליונה בשאלה של אבנים בכיס מרה, גודל ומרקם הכבד
- צילום ושט, קיבה ותריסריון (וק"ת)/ גסטרוסקופיה
- הערה: גסטרוסקופיה בעיקר בחולים עם תסמינים של מערכת עיכול עליונה כמו צרבת, כאבי בטן, או אנמיה מחוסר ברזל, בחולים אחרי ניתוח טבעת ובמטופלים לפני ניתוחים בהן הקיבה מוסטת ולא תהיה נגישה בהמשך באנדוסקופיה פשוטה
- בדיקות דם הכוללות:
- ספירת דם
- תפקודי קרישה
- כימיה כולל תפקודי כליות, כבד, סוכר בצום, פרופיל שומנים ורמת HbA1C
- תפקודי בלוטת המגן TSH (Thyroid Stimulating Hormone) ורמת PTH (Para-Thyroid Hormone)
- רמות ויטמינים B12, D וחומצה פולית
- רמות ברזל, טרנספרין ופריטין
- איסוף שתן ל-24 שעות לקורטיזול חופשי. אם מוגבר - יש לבצע מבחן דיכוי דקסמטזון
- אם רמות קורטיזול או TSH/PTH אינן תקינות יש לבצע ייעוץ אנדוקרינולוג
- בדיקת אק"ג
- צילום חזה
- בדיקת תפקודי ריאות - חולים עם מחלה ריאתית, חולים אסטמתיים או מעשנים כבדים
- אם המטופל מעל גיל 40 ויש לו בעיה קרדיאלית או סובל מסוכרת עליו לעבור ייעוץ קרדיולוג כולל אקו לב להערכת סיכון ניתוחי
- מכתב מדיאטנית בקהילה הכולל תיעוד של לפחות 3 פגישות הערכה והכנה לקראת הניתוח הבריאטרי
- הערכה פסיכיאטרית בנוכחות מחלה המטופלת בתרופות
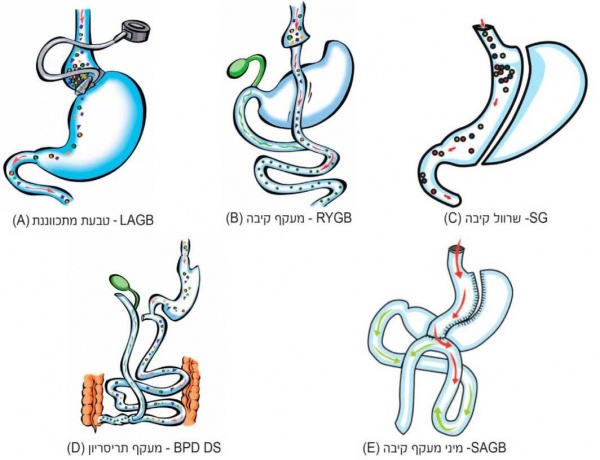
נספח 3 - איור סוגי הניתוחים הבריאטרים המקובלים בישראל
נספח 4 - הנחיות לתזונה ואורח חיים לאחר ניתוחים בריאטרים
ערך מורחב – מערך הטיפול התזונתי במנותחים בריאטריים - נייר עמדה
- המועמדים לביצוע ניתוח בריאטרי צריכים לעבור הערכה תזונתית טרום ניתוחיתעל ידי דיאטנית בעלת ניסיון ספציפי בתחום הבריאטריה, הכוללת בחינת התאמת המועמד לניתוח בריאטרי, אפיון דפוסי האכילה ואיתור הפרעות אכילה, הערכת מוכנות לשינוי, תיאום צפיות והכנת המטופל באופן המיטבי להתמודדות עם הניתוח הבריאטרי והשלכותיו על אורח החיים
- מומלץ לבצע דיאטה דלת קלוריות ודלת פחמימות למשך 3 שבועות טרום הניתוח במקביל לנטילת מולטי ויטמין ומינרל. כמו כן, יש להמליץ על תוספים נוספים על מנת לתקן חסרים תזונתיים אם קיימים על פי בדיקות הדם הטרום ניתוחיות
- השלב הראשוני של התזונה לאחר הניתוח מבוסס על הדיאטה הרב שלבית. שלב זה נמשך חודש עד חודשיים לאחר הניתוח ובו ישנה התקדמות הדרגתית במרקמים, החל מתזונה נוזלית צלולה המתחילה לרוב תוך 24 שעות לאחר הניתוח, מעבר לנוזלים מלאים, מרקם דייסתי, מרקם רך ועד לכלכלה מאוזנת ומגוונת במרקם רגיל המכילה גם סיבים תזונתיים
- מומלץ לצרוך 4–6 ארוחות קטנות במשך היום, ללעוס טוב את המזון ולהפריד שתייה מאוכל: רצוי לשתות כ-15 דקות לפני האוכל או 30 דקות לאחר האוכל
- חשוב להקפיד על שילוב מזונות עשירים בחלבון בארוחות ולהקפיד על צריכת חלבון של לפחות 60 גרם חלבון/יום או לפחות 1.1 גרם/ק"ג משקל גוף אידיאלי/יום במטרה לשמר את מסת השריר. לאחר ניתוח מעקף תרסריון יש לצרוך ב-30 אחוזים יותר חלבון, כלומר לפחות 90 גרם/יום
- מומלץ להפחית בצריכת סוכרים פשוטים לאחר ניתוחים בריאטרים על מנת להפחית אירועי תסמונת הצפה ולהפחית את צריכת הקלוריות הריקות
- מומלץ לשמר רמת הידרציהעל ידי שתייה מספקת. במקרה של אי סבילות למים ניתן להמליץ למטופלים להתנסות במשקאות שונים ללא תוספת סוכר ולהקפיד על זמינות של נוזלים בכל שעות היממה
- מומלץ להימנע מצריכת משקאות מוגזים ולהפחית שתיית אלכוהול
- התדירות המומלצת לפגישות מעקב עם דיאטנית לאחר הניתוח הבריאטרי היא לפחות 6 פגישות בשנה הראשונה ו-1–3 פגישות בשנה החל מהשנה השנייה והלאה
- מומלץ לבצע פעילות גופנית אירובית לאחר הניתוח, בהינתן אישור רפואי לשם כך ולהתקדם בהדרגה ובהתאם ליכולת. סך הפעילות הגופנית האירובית המומלצת לאחר ניתוח בריאטרי היא בהיקף של לפחות 150 דקות שבועיות עם יעד מטרה של 300 דקות שבועיות. במהלך הפעילות יש לשלב אימוני כוח 2–3 פעמים בשבוע. מומלץ שאימוני הכוח יחלו כ-2–3 חודשים לאחר הניתוח בהתאם להמלצת הכירורג המנתח
- נטילת תוספי ויטמינים ומינרלים מומלצת לכל החיים לאחר הניתוח. טיפול יומי במנותחי SG BPD/BPD-DS- ,RYGB ,SAGB - כולל נטילת תוספי מולטיויטמין ומינרל המכילים 45-60 מיליגרם ברזל, 600 מיליגרם סידן (1200 מיליגרם למנותחי BPD/BPD-DS) ו-3000 יחידות בינלאומיות של ויטמין D, בניתוחי המעקף יש לכלול ויטמין B12 תת-לשוני במינון של 1000 מיקרוגרם לפחות אחת לשבוע, ובניתוח BPD/BPD-DS יש לתסף גם בוויטמינים מסיסי שומן: 10,000 יחידות בינלאומיות ויטמין A, 300 מיקרוגרם ויטמין K וכ-400 יחידות בינלאומיות ויטמין E כחלק מהמולטיויטמין או כתוסף נפרד, החל מ-2–4 שבועות לאחר הניתוח. לאחר ניתוח AGB טיפול יומי מומלץ לכל החיים הינו: נטילת מולטיויטמין ומינרל אחד ליום, 600 מיליגרם סידן ו-3000 יחידות בינלאומיות של ויטמין D. ב-3–6 החודשים הראשונים לאחר הניתוח מומלץ לטול תוספים למציצה/לעיסה/נוזליים ולאחר מכן ניתן לעבור לכדורי בליעה
- במקרה של הקאות מתמשכות (מעל ל-2–3 שבועות) יש לתסף בתיאמין (ויטמין B1) במינון של 100 מיליגרם/יום למשך חודש לפחות למניעת נזקים נוירולוגים
- תדירות בדיקות הדם המומלצת לאחר הניתוח היא אחת ל-3 חודשים לפחות בשנה הראשונה, אחת לחצי שנה בשנה השנייה ואחת לשנה החל מהשנה השלישית ולכל החיים. אם מופיעים חסרים תזונתיים יש לתת תוספי תזונה במינון המתאים לטיפול בחסר
- קיימת המלצה גורפת להימנע מכל שימוש במוצרי טבק. עישון מסוכן בפרט למנותחים בריאטרים עקב הסיכון המוגבר לעיכוב בריפוי פצעי הניתוח, היווצרות כיב בקיבה ופגיעה בבריאות הכללית
- על פי דעת מומחים, על המטופלים להימנע מביצוע צום מלא במהלך 12–18 החודשים הראשונים לאחר הניתוח הבריאטרי
- קיים קונצנזוס על ההמלצה להמתין 12–18 חודשים לאחר הניתוח עד לכניסה להיריון. בהמשך לכך, מומלץ לכל אישה בגיל הפוריות שביצעה ניתוח בריאטרי לקבל ייעוץ על אמצעי מניעה מותאמים לסוג הניתוח ולשלב בו היא מצויה
- Abbreviations: Adjustable gastric banding (AGB),
- Biliopancreatic diversion without duodenal switch (BPD)
- Biliopancreatic diversion with duodenal switch (BPD-DS)
- Roux-en-Y gastric .(bypass RYGB)
- Single anastomosis gastric bypass (SAGB)
- ( Sleeve gastrectomy (SG
נספח 5 - הנחיות למעקבים על ידי הכירורג לאחר ביצוע ניתוחים בריאטרים
| תקופת מעקב | דגשים, מדדים ובדיקות לביצוע |
|---|---|
| מעקבים ובדיקות בחודש הראשון לאחר הניתוח |
|
| מעקבים ובדיקות בטווח הארוך לאחר הניתוח | תדירות המעקבים הכירורגיים לאחר החודש הראשון בשנה הראשונה מביצוע הניתוח: מעקבים בחודשים 3,6,12 לאחר הניתוח ולאחר מכן אחת לשנה או אחת לחצי שנה לאחר ניתוחי מעקף לסוגיהם.
|
Abbreviations: Alkaline Phosphatase (ALK), Biliopancreatic diversion without duodenal switch (BPD), Biliopancreatic diversion with duodenal switch (BPD-DS), Dual X-ray Absorptiometry (DEXA), Deep vein thrombosis (DVT), Nonsteroidal anti-inflammatory drugs (NSAIDs), Parathyroid hormone (PTH), Roux-en-Y gastric bypass (RYGB).
ביבליוגרפיה
- ↑ 1.0 1.1 1.2 1.3 1.4 1.5 1.6 Abu Dayyeh BK, Kumar N, Edmundowicz SA, Jonnalagadda S, Larsen M, Sullivan S, et al. ASGE Bariatric Endoscopy Task Force systematic review and meta-analysis assessing the ASGE PIVI thresholds for adopting endoscopic bariatric therapies. Gastrointestinal endoscopy. 2015;82(3):425-38.e5.
- ↑ 2.0 2.1 2.2 2.3 2.4 2.5 2.6 Bennett MC, Badillo R, Sullivan S. Endoscopic Management. Gastroenterology clinics of North America. 2016;45(4):673-88.
- ↑ Kotzampassi K, Grosomanidis V, Papakostas P, Penna S, Eleftheriadis E. 500 intragastric balloons: what happens 5 years thereafter? Obesity surgery. 2012;22(6):896-903.
- ↑ 4.0 4.1 Ponce J, Woodman G, Swain J, Wilson E, English W, Ikramuddin S, et al. The REDUCE pivotal trial: a prospective, randomized controlled pivotal trial of a dual intragastric balloon for the treatment of obesity. Surgery for obesity and related diseases: official journal of the American Society for Bariatric Surgery. 2015;11(4):874-81.
- ↑ 5.0 5.1 Genco A, Dellepiane D, Baglio G, Cappelletti F, Frangella F, Maselli R, et al. Adjustable intragastric balloon vs non-adjustable intragastric balloon: case-control study on complications, tolerance, and efficacy. Obesity surgery. 2013;23(7):953-8.
- ↑ Dayan D, Sagie B, Fishman S. Late Intragastric Balloon Induced Gastric Perforation. Obesity surgery. 2016;26(5):1138-40.
- ↑ 7.0 7.1 Siegel E, Kahler G, Schepp W. [Position paper of the professional societies to apply recommendation of endoscopic biliodigestive diversion in Germany - DDG / DGAV / DGVS -]. Zeitschrift fur Gastroenterologie. 2014;52(6):606-12.
- ↑ Betzel B, Koehestanie P, Homan J, Aarts EO, Janssen IM, de Boer H, et al. Changes in glycemic control and body weight after explantation of the duodenal-jejunal bypass liner. Gastrointestinal endoscopy. 2016.
- ↑ Abu Dayyeh BK, Acosta A, Camilleri M, Mundi MS, Rajan E, Topazian MD, et al. Endoscopic Sleeve Gastroplasty Alters Gastric Physiology and Induces Loss of Body Weight in Obese Individuals. Clinical gastroenterology and hepatology: the official clinical practice journal of the American Gastroenterological Association. 2017;15(1):37-43.e1.
- ↑ Lopez-Nava G, Galvao M, Bautista-Castano I, Fernandez-Corbelle JP, Trell M. Endoscopic sleeve gastroplasty with 1-year follow-up: factors predictive of success. Endoscopy international open. 2016;4(2):E222-7.
- ↑ Sullivan S, Stein R, Jonnalagadda S, Mullady D, Edmundowicz S. Aspiration therapy leads to weight loss in obese subjects: a pilot study. Gastroenterology. 2013;145(6):1245-52.e1-5.


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק