סוכרת אוטואימונית מאוחרת - Latent autoimmune diabetes of adult
| סוכרת אוטואימונית מאוחרת | ||
|---|---|---|
| Latent autoimmune diabetes mellitus | ||
| יוצר הערך | ד"ר אסנת תל לבנון
|
|
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – סוכרת
סוכרת אוטואימונית מאוחרת (LADA, Latent Autoimmune Diabetes of Adult) היא סוכרת אוטואימונית, המתאפיינת בהימצאות נוגדנים כנגד תאי בטא (β cells) וכנגד אינסולין בסרום, אך פנוטיפית היא מצטיירת, לא פעם, בראשית הדרך, כסוכרת סוג 2.
החולים מתגלים לרוב אחרי גיל 35, הם רזים יותר מחולי סוכרת סוג 2 ומגיעים לתלות באינסולין בשלב יחסית מוקדם של מחלתם. ההערכה היא כי כ-10-20% מחולי הסוכרת סוג 2 המאובחנים, הם למעשה חולי סוכרת אוטואימונית מאוחרת, וחולי סוכרת אוטואימונית מאוחרת מהווים כ-5-10% מכלל חולי הסוכרת המאובחנים.
רמזים לאבחנת סוכרת אוטואימונית מאוחרת כוללים גיל נמוך מ-50, BMI נמוך מ-25, היסטוריה אישית ומשפחתית של מחלות אוטואימוניות וסימנים חריפים (Acute) כמו פוליאוריה (Polyuria), פולידיספיה (Polydipsia) וירידה במשקל.
הרוב המכריע של חולי סוכרת, ובכללם חולי סוכרת אוטואימונית מאוחרת, מאובחנים בקהילה. החשיבות של אבחנת סוכרת אוטואימונית מאוחרת היא בטיפול הניתן לחולים אלה: טיפול באינסולין בשלב מוקדם של המחלה יביא לשמירה על תפקוד תאי בטא ויאט את הידרדרות המחלה לעומת טיפולים אחרים. כמו כן, עם התקדמות הטיפולים הביולוגיים והחיסוניים, ייתכן כי חולי סוכרת אוטואימונית מאוחרת, אחרי שיזוהו באמצעות בדיקות של הנוגדנים המתאימים, יהיו מועמדים טבעיים לטיפולים ספציפיים אלה.
אפידמיולוגיה
השכיחות העולמית של מחלת הסוכרת הוערכה בכ-2.8% בשנת 2000, ועד שנת 2030 צפויה להגיע ל-4.4%[1]. האגודה האמריקאית לסוכרת מחלקת את מחלת הסוכרת לסוכרת סוג 1, סוכרת סוג 2 ולאחרות[2]. רוב רובה של הסוכרת מוערכת כסוכרת סוג 2 (כ-90%), וסוכרת סוג 1 מהווה כ-10% בלבד מכלל מקרי הסוכרת.
אטיולוגיה
סוכרת סוג 1 היא אוטואימונית בהתהוותה, ומופיעה בגיל צעיר. בסרום החולים נוכחים נוגדנים כנגד תאי בטא ואינסולין וקיימת גם פעילות תאי T כנגד תאי בטא. כתוצאה מכך נגרם הרס מסיבי של תאי הבטא בלבלב, והחולים זקוקים כבר בשלב מוקדם בטיפול למתן אינסולין חיצוני.
סוכרת סוג 2 אינה אוטואימונית, ומאופיינת בגיל התחלה מבוגר יותר, החולים בעלי משקל גבוה יותר, ויש קשר לסינדרום המטבולי. הפתופיזיולוגיה האחראית לסוכרת סוג 2 היא תנגודת לאינסולין וחוסר תפקוד של תאי בטא, ולכן בסרום של החולים רמות האינסולין גבוהות. אין הכרח לטפל באינסולין חיצוני בשלבי המחלה הראשונים, ואפשר להסתפק בתרופות פומיות, ואם מופיעה ירידה במשקל או שינוי דיאטטי, החולים יכולים לחזור ממצב של סוכרת למצב של IFG (Impaired Fasting Glucose) או Impaired Glucose Tolerance) IGT) בלבד, דבר שאינו מתאפשר בסוכרת סוג 1.
האבחנה בין סוכרת סוג 1 לסוכרת סוג 2 היא פעמים רבות קלינית, ונעשית על פי מאפייני החולה: גילו, משקלו, ההיסטוריה המשפחתית שלו והתצוגה הקלינית בעת האבחנה.
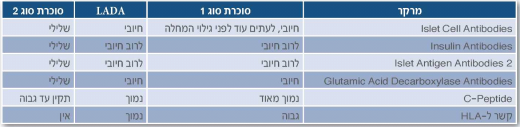
בשנת 1974 נמצאו נוגדנים מסוג Islet Cell Antibodies) ICAS) בסרום של חולי סוכרת סוג 1. דבר שהיווה את העדות העיקרית לכך שהרס תאי הבטא בסוכרת זו הוא אוטואימוני באופיו[3],[4]. זמן קצר אחר כך נמצא כי בכ-11% מהחולים שאובחנו כחולי סוכרת סוג 2, נוגדנים אלו מצויים גם כן[5].
מהלך המחלה אצל חולי סוכרת סוג 2 אלה, בעלי נוגדנים חיוביים, נמצא שונה גם מסוכרת סוג 1 וגם מסוכרת סוג 2: הם מתגלים לרוב לאחר גיל 35, רזים יותר מחולי סוכרת סוג 2, נכשלים מהר בטיפול פומי ומגיעים לתלות באינסולין בשלב מוקדם יותר של מחלתם. סוג זה של סוכרת אינו מסווג כסוכרת סוג 1 או כסוכרת סוג 2, אלא כסוכרת אוטואימונית מאוחרת או כ"סוכרת סוג 1.5"[6]. ההערכה היא כי כ-20% מהחולים המאובחנים כסוכרת סוג 2, הם למעשה חולי סוכרת אוטואימונית מאוחרת, המהווים כ-5-10% מכלל חולי הסוכרת, בדומה לשכיחות של סוכרת סוג 1[7].
למרות זאת, המודעות להימצאות סוג זה של סוכרת נמוכה יחסית, ואין קריטריונים ברורים מי מהחולים צריך להיבדק להימצאות המחלה באמצעות בדיקת נוגדנים בסרום. נוכחות נוגדנים בסרום של חולי סוכרת אוטואימונית מאוחרת מרמזת על פתופיזיולוגיה אוטואימונית ועל הרס של תאי בטא, ולכן זיהוי מוקדם ונכון של המחלה וטיפול מוקדם באינסולין עשוי למנוע הרס נוסף של תאי בטא ואת התקדמות המחלה. גם גילוי של טיפולים ביולוגיים שמטרתם לשנות את התהליך האוטואימוני בסוכרת סוג 1, עשוי להיות מתאים לטיפול בסוכרת אוטואימונית מאוחרת, ולכן עלייה במודעות לנוכחות המחלה ועלייה בשיעור גילויה חשובות.
קליניקה
האגודה לאימונולוגיה של הסוכרת פרסמה כמה קריטריונים להגדרת סוכרת אוטואימונית מאוחרת[8]:
- החולה מעל גיל 30
- הימצאות אחד מארבעת הנוגדנים השכיחים בסוכרת סוג 1:
- ICA (Islet Cell Antibodies)
- GADA (GAD Antibodies Islet Antigen)
- IAA (Insulin Autoantibodies)
- IA-2A (Antibodies 2)
- ללא טיפול באינסולין בששת החודשים הראשונים לאחר האבחנה
הקריטריון האחרון נועד כדי להבדיל בין סוכרת סוג 1 במבוגרים לבין סוכרת אוטואימונית מאוחרת, אם כי הוא סובייקטיבי ותלוי גם ברופא המטפל ובשיקול דעתו.
מכיוון שסוכרת אוטואימונית מאוחרת יכולה להידמות פנוטיפית גם לסוכרת סוג 1 וגם לסוכרת סוג 2, ניסו למצוא מאפיינים המבדילים בינה לבין סוגי הסוכרת האחרים. במחקר רטרוספקטיבי שנערך נמצאו חמישה מאפיינים המופיעים בסוכרת אוטואימונית מאוחרת, יותר מאשר בסוכרת סוג 2[9]:
- גיל התחלת המחלה מתחת ל-50
- סימנים חריפים [פוליאוריה, פולידיספיה וירידה במשקל]
- BMI<25
- היסטוריה אישית של מחלות אוטואימוניות
- היסטוריה משפחתית של מחלות אוטואימוניות
מחקרים נוספים דיווחו על ערכי כולסטרול כללי, Triglycerides, יחס היקף מותניים-ירך ו-BMI נמוכים יותר בסוכרת אוטואימונית מאוחרת לעומת סוכרת סוג 2, וערכי HDL גבוהים יותר. גם ערכי לחץ הדם שנמדדו בחולי סוכרת אוטואימונית מאוחרת נמצאו נמוכים יותר מאשר בחולי סוכרת סוג 2[10].
האבחנה הפנוטיפית בין סוכרת אוטואימונית מאוחרת לבין סוכרת סוג 1 קשה יותר. בפרמטרים כמו כולסטרול, BMI ,Triglycerides ו-HDL לא נמצא הבדל בין סוכרת סוג 1 לבין סוכרת אוטואימונית מאוחרת. ההבדל הפנוטיפי מתרכז בגיל שהוא לרוב מבוגר יותר בחולי סוכרת אוטואימונית מאוחרת, ובהסתמנות שהיא פחות חריפה. כמו כן, המחלה תגיב בתחילה לטיפול פומי, שלא כמו בחולי סוכרת סוג 1, אם כי מהר יחסית תהיה הידרדרות ויהיה צורך בטיפול באינסולין.
אבחנה
מאפיינים אימונולוגיים וגנטיים
למעשה גם את החולים בסוכרת אוטואימונית מאוחרת אפשר לחלק לשני סוגים: סוג 1 וסוג 2. החלוקה מתבססת על רמת הנוגדנים כנגד GAD. חולים עם רמת נוגדנים גבוהה (סוג 1) דומים פנוטיפית לחולי סוכרת סוג 1 [ketosis, BMI נמוך יותר, רמת C-Peptide (מדד לרמת אינסולין אנדוגני) נמוכה יותר], וחולים עם רמת נוגדנים נמוכה (סוג 2) דומים פנוטיפית לחולי סוכרת סוג 2, למרות שבקבוצה זו שיעור ה-ketosis גבוה יותר מאשר בחולי סוכרת סוג 2, ושיעור הדיסליפידמיה נמוך יותר. אם נשווה בין שתי הקבוצות, נראה שבקבוצת סוכרת אוטואימונית מאוחרת סוג 1 שכיחות ההשמנה, מחלות לב, יתר לחץ דם והיפרליפידמיה נמוכה יותר מאשר בקבוצת סוכרת אוטואימונית מאוחרת סוג 2[11].
תנגודת לאינסולין היא אחד המאפיינים הפתופיזיולוגיים המבדילים בין סוכרת סוג 1 לסוכרת סוג 2. בעוד שסוכרת סוג 1 היא מחלה אוטואימונית באופייה, ולתנגודת לאינסולין אין בה תפקיד, בסוכרת סוג 2 היא מהווה גורם משמעותי בפתופיזיולוגיה של המחלה.
כמה מחקרים בדקו את רמת התנגודת לאינסולין בסוכרת אוטואימונית מאוחרת. Behm וחבריו השתמשו במודל HOMA (HOmeostasis Model Assessment) לצורך חישוב התנגודת לאינסולין בסוכרת סוג 1, בסוכרת סוג 2 ובסוכרת אוטואימונית מאוחרת. הם מצאו שרמת התנגודת לאינסולין הייתה דומה בסוכרת סוג 1 זמן רב לאחר גילוי המחלה ובסוכרת אוטואימונית מאוחרת, אך גבוהה יותר בחולי סוכרת אוטואימונית מאוחרת מחולי סוכרת סוג 1 שאובחנו לאחרונה. רמת התנגודת לאינסולין הייתה נמוכה יותר בסוכרת אוטואימונית מאוחרת בהשוואה לסוכרת סוג 2[12].
למעשה אפשר לתאר ספקטרום הנע בין סוכרת סוג 1, שהיא אוטואימונית באופייה, בקצה אחד, לסוכרת סוג 2, שבבסיסה תנגודת לאינסולין, בקצה השני. סוכרת אוטואימונית מאוחרת נמצאת על גבי הספקטרום הזה, והיא יכולה להידמות יותר לסוכרת סוג 1 או לסוכרת סוג 2, ועל הגישה הטיפולית להיגזר בהתאם.
נוגדנים מסוג IA-2A ,GADA ו-ICA ונוגדנים נגד אינסולין שכיחים בסוכרת סוג 1, ופעמים רבות אפשר למצוא כמה סוגי נוגדנים אצל אותו החולה, וחלקם מופיעים אפילו עוד לפני הופעת התסמינים[13].
ספקטרום הנוגדנים המצוי בחולי סוכרת אוטואימונית מאוחרת שונה מעט. שכיח למצוא אצלם נוגדנים מסוג GADA-ICA, אבל נוגדנים מסוג IA-2A ונוגדנים נגד אינסולין שכיחים פחות[14]. בחולי סוכרת אוטואימונית מאוחרת אפשר למצוא בדרך כלל רק נוגדן מסוג אחד, לעומת נוגדנים מכמה סוגים בחולי סוכרת סוג 1, וכמות סוגי הנוגדנים ורמתם נמצאת בקורלציה קלינית עם חומרת המחלה. ככל שיש יותר סוגי נוגדנים וככל שרמת GADA גבוהה יותר, המחלה נוטה להופיע בגיל צעיר יותר, רמת C-Peptide נמוכה יותר והסיכוי להזדקקות לאינסולין גבוה יותר[15].
רמת C-Peptide בחולי סוכרת סוג 1 נמוכה עם הגילוי, דבר המעיד על רזרבות נמוכות של אינסולין כבר בשלב האבחנה, ומתאים לפתופיזיולוגיה של הרס תאי הבטא. בחולי סוכרת סוג 2 רמת ה-C-Peptide תקינה ואפילו גבוהה, רמז לתנגודת לאינסולין ולא לבעיה בהפרשתו. בחולי סוכרת אוטואימונית מאוחרת הרמה נוטה להיות גבוהה יותר מאשר בסוכרת סוג 1 ונמוכה יותר מאשר בסוכרת סוג 2[16],[17], דבר היכול להסביר את היעדר התסמינים החריפים כמו בסוכרת סוג 1 ואת היכולת להתאזן לתקופה מסוימת עם טיפול ללא אינסולין.
במחקר שעקב אחרי חולים שאובחנו עם סוכרת סוג 2, נבדקה רמת C-Peptide לאחר הזלפת גלוקוז בעת האבחנה ושנה אחריה. בעת האבחנה רמת C-Peptide לאחר הזלפת גלוקוז הייתה נמוכה בחולים עם סוכרת חיובית לנוגדני ICA, לעומת חולים ללא נוגדנים אלה, אבל גבוהה יותר מאשר בחולי סוכרת סוג 1 קלאסית. שנה לאחר האבחנה, רמת C-Peptide לאחר הזלפת גלוקוז ירדה בחולי סוכרת סוג 2 עם נוגדנים חיוביים, ולא הייתה שונה מהרמה שנראתה בחולי סוכרת סוג 1[17]. כך שיש פגיעה בפעילות תאי בטא בחולי סוכרת עם נוגדנים חיוביים, אם כי הפגיעה פחותה מהפגיעה בחולי סוכרת סוג 1, ומתקדמת עם הזמן עד לרמת הפגיעה בחולי בסוכרת סוג 1.
המעקב אחרי קבוצה זו של חולים נמשך 12 שנה אחרי אבחנת הסוכרת[18]. חולים שבסרום שלהם נכחו כמה סוגי נוגדנים, פעילות תאי הבטא שלהם הידרדרה לאחר כ-5 שנים. חולים עם סוג נוגדן אחד בלבד, פעילות תאי הבטא שלהם הידרדרה לאחר כ-12 שנים. חולים ללא נוגדנים כלל, פעילות תאי הבטא שלהם נשמרה גם לאחר 12 שנות מעקב.
בחולי סוכרת סוג 1 ידוע שיש קשר בין הימצאות HLA מסוגים מסוימים ובין התפתחות המחלה, ואילו סוגי HLA אחרים מהווים חסינות מפני התפתחות המחלה. כמה מחקרים בדקו סוגי HLA שונים בחולי סוכרת אוטואימונית מאוחרת, אך נמצא קשר חלש הרבה יותר והוא שנוי במחלוקת. הממצא העקבי ביותר היה הימצאות אללים "מגנים" בשכיחות גבוהה יותר בחולי סוכרת אוטואימונית מאוחרת לעומת חולי סוכרת סוג 1, היכולים להסביר את גיל ההופעה המאוחר יותר בחולים אלו[19]. גם אללים הקשורים לסיכון להתפתחות סוכרת סוג 1 נמצאו בחולי סוכרת אוטואימונית מאוחרת יותר מאשר באוכלוסיית ביקורת, ובשיעור דומה לשיעור הופעתם בחולי סוכרת סוג 1[20].
בדיקת סקר
מכיוון שלזיהוי חולי סוכרת אוטואימונית מאוחרת יש השלכות קליניות וטיפוליות, נשאלת השאלה את מי מחולי הסוכרת הבוגרים שרופא המשפחה רואה, עליו לשלוח לבדיקת נוגדנים אוטואימוניים, ואילו נוגדנים כדאי לבדוק. על שתי השאלות האלו אין עדיין תשובות אוניברסליות חד משמעיות.
הסתמכות על BMI כקריטריון יחיד לביצוע בדיקת סקר אינה טובה מספיק, משום שגם חולי סוכרת אוטואימונית מאוחרת אינם מחוסנים מהשמנה ומתסמונת מטבולית, ללא קשר לסוכרת שלהם, ואף קיימים מחקרים שבהם ה-BMI הממוצע של חולי סוכרת אוטואימונית מאוחרת היה בטווח עודף משקל או Obesity[7].
הסתמכות על חמשת המאפיינים הקליניים של סוכרת אוטואימונית מאוחרת שהוזכרו לעיל (גיל, BMI, סימנים חריפים, היסטוריה אישית של מחלות אוטואימוניות או היסטוריה משפחתית שלהן), מביאה לרגישות ולספציפיות של 90% ו-71% באבחון סוכרת אוטואימונית מאוחרת, אם נוכחים שני מאפיינים קליניים לפחות. נוכחות של מאפיין אחד בלבד נותנת ערך ניבוי שלילי (Negative Predictive Value) של 99%[9].
מרבית המחקרים על סוכרת אוטואימונית מאוחרת התמקדו בנוגדני GADA, ולכן נראה הגיוני שנוגדנים אלה יהוו את כלי הסקירה המדויק ביותר. עם זאת קיימים דיווחים על חולי סוכרת אוטואימונית מאוחרת חיוביים ל-ICA בלבד[20].
UKPDS מצא כי נוכחות GADA ו-ICA מהווה אינדיקציה טובה יותר להזדקקות עתידית לאינסולין, לעומת נוכחות GADA בלבד בחולים מעל גיל 45[21]. עם זאת צריך לזכור כי ICA נוטה להיעלם ככל שהמחלה מתקדמת, לעומת GADA שנשאר חיובי במשך כל החיים, ולכן אפשר לבדוק אותו גם בשלבי מחלה מתקדמים.
בחולים עם חשד גבוה לסוכרת אוטואימונית מאוחרת (למעלה משני מאפיינים קליניים) השליליים ל-GADA, כדאי גם לבדוק הימצאות של שלושת הנוגדנים האחרים, כיוון שיש שוני בין חולים ממוצא שונה. דווח כי בלבנים שיעור חולי סוכרת סוג 1 החיוביים ל-GADA גבוה יותר משיעורם באוכלוסיה האסיאתית[22].
בדיקת סקר אחרת לסוכרת אוטואימונית מאוחרת, זמינה יותר אך מדויקת פחות, היא בדיקת רמת ה-C-Peptide בעת האבחנה. מחקר שבוצע ב-2010 מצא כי רמת ה-C-Peptide בחולי סוכרת אוטואימונית מאוחרת הייתה נמוכה בהשוואה לחולי סוכרת סוג 2, ובקורלציה עם רמת אינסולין נמוכה יותר ועם תנגודת לאינסולין נמוכה יותר[23].
טיפול
נכון לשנת 2015, לא פורסמו הנחיות ספציפיות לטיפול בסוכרת אוטואימונית מאוחרת, והחולים מטופלים כחולי סוכרת סוג 1 או סוג 2, על פי הפנוטיפ שהם מציגים. עם זאת, על הטיפול האופטימאלי בסוכרת אוטואימונית מאוחרת לכלול לא רק איזון מטבולי טוב, אלא גם שמירה על תפקוד תאי הבטא, כיוון שכבר הוכח בעבר כי שמירה על פעילות אינסולין אנדוגנית מביאה לאיזון מטבולי ולתוצאות ארוכות טווח טובות יותר.
כמה מחקרים בדקו טיפול בסולפונילאוריאה (Sulfanilurea) בהשוואה טיפול באינסולין בחולי סוכרת אוטואימונית מאוחרת.
המחקר הראשון היה מחקר פיילוט אקראי רנדומאלי (RCT, Randomized Controlled Trial) שבדק טיפול באינסולין בהשוואה לטיפול בסולפונילאוריאה. קבוצת הטיפול באינסולין הציגה תוצאות איזון טובות יותר לאחר 30 חודשי מעקב, וקצב הידרדרות פעילות תאי בטא (נמדד על פי רמת C-Peptide) אטי יותר[24].
המחקר השני בדק טיפול באינסולין בהשוואה לטיפול בסולפונילאוריאה ב-60 חולי סוכרת עם נוגדני GAD חיוביים, שאינם מטופלים באינסולין. רמת C-Peptide בתגובה למבחן העמסת סוכר נמדדה שנתית, והמעקב היה ל-57 חודשים. גם במחקר זה נמצא כי טיפול באינסולין שמר על רמת C-Peptide טובה יותר בחולים, בהשוואה לטיפול בסולפונילאוריאה והאט את קצב ההידרדרות למצב תלוי אינסולין (שמוגדר כרמת C-Peptide נמוכה מ-4ng/ml במבחן העמסת הסוכר)[25].
על סמך מחקרים אלה נראה כי סולפונילאוריאה אינו מומלץ כטיפול קו ראשון בחולי סוכרת אוטואימונית מאוחרת, ואילו טיפול מוקדם באינסולין מאט את קצב הידרדרות המחלה.
אף מחקר לא בדק השפעה של טיפולים פומיים אחרים כמו Metformin על קצב הידרדרות המחלה. אף מחקר גם לא בדק סיבוכי סוכרת עם הטיפולים השונים, אלא העריכו מדדים שונים הנמצאים בקורלציה עם סיבוכי סוכרת כמו HBA1C (Hemoglobin-A1C), רמת סוכר בצום ו-C-Peptide.
סקירת מגוון הטיפולים בסוכרת אוטואימונית מאוחרת שפורסמה ב-Cochrane, מצאה גם היא כי יש עדויות שהאיזון המטבולי המתבטא בערכי HBA1C טוב יותר בחולי סוכרת אוטואימונית מאוחרת שטופלו באינסולין, לעומת אלו שטופלו בסולפונילאוריאה. שילוב של סולפונילאוריאה עם אינסולין לא הביא לתוצאות איזון טובות יותר משימוש באינסולין בלבד[26].
שיטת טיפול אחרת היא שיטה המנסה לשנות את התהליך האוטואימוני שנמצא בבסיס סוכרת סוג 1 וסוכרת אוטואימונית מאוחרת.
GAD65 הוא אנטיגן המצוי בעיקר בתאי בטא בלבלב, ונחשב כאוטו-אנטיגן עיקרי בסוכרת אוטואימונית. נוגדנים כנגד GAD מצויים ב-70-75% מחולי סוכרת סוג 1, וטיפול עם GAD65 אקסוגני יוצר סבילות לאנטיגן האנדוגני. מחקר שפורסם ב-2005 בדק טיפול ב-47 חולי סוכרת אוטואימונית מאוחרת שטופלו ב-GAD65 אקסוגני במינונים שונים לעומת פלצבו. המחקר מצא שרמת ה-C-Peptide לאחר 24 שבועות של טיפול הייתה גבוהה יותר בקבוצה שטופלה ב-GAD65 לעומת הקבוצה שטופלה בפלצבו[27].
פרוגנוזה
דגלים אדומים
ביבליוגרפיה
- ↑ Wild, S., Roglic, G., Sicree, R., et al. Global prevalence of diabetes: estimates for the year 2000 and projections for 2030. Diabetes Care. 2004;27:1047-53
- ↑ American Diabetes Association. Diagnosis and classification of diabetes mellitus. diabetes care. 2008;31:s55-s60
- ↑ Bottazzo, G.F., Florin-Christensen, A., Doniach, D. Islet-cell antibodies in diabetes mellitus with autoimmune polyendocrine deficiencies. Lancet. 1974;2:1279-82
- ↑ MacCuish, A.C., Irvine, W.J., Barnes, E.W., et al. Antibodies to pancreatic islet cells in insulin-dependent diabetics with coexistent autoimmune disease. Lancet. 1974;2:1529-31
- ↑ Irvine, W.J., Gray, R.S., MaCallum, C.J., et al. Clinical and pathogenic significance of pancreatic - islet-cell antibodies in diabetics treated with oral hypoglycemic agents. Lancet. 1977;1:1025-27
- ↑ Zimmer, P.Z. The pathogenesis and prevention of diabetes in adults: genes, autoimmunity, and demography. Diabetes Care. 1995;18:1050-64
- ↑ 7.0 7.1 Landin-Olson, M. Latent autoimmune diabetes in adults. Annals of the New York academy of science. 2002;958:112-16
- ↑ Fourlanos, S., Dotta, F., Greenbaum, C.J., et al. Latent autoimmune diabetes in adults (LADA) should be less latent. Diabetologia. 2005;48:2206-12
- ↑ 9.0 9.1 Fourlanos, S., Perr, C., Stein, M.S., et al.A clinical screening tool identifies autoimmune diabetes in adults. Diabetes Care. 2006;29:970-75
- ↑ Tuomi, T., Carlsson, A., Li, H., et al. Clinical and genetic characteristics of type 2 diabetes with and without GAD antibodies. Diabetes. 1999;48:150-7
- ↑ Nambam, B., Aggarwal, S., Jain, A. Latent autoimmune diabetes in adults: A distinct but heterogeneous clinical entity. World J Diabetes. 2010;1(4):111-5
- ↑ Behme, M.T., Dupre, J., Harris, S.B., et al. Insulin resistance in latent autoimmune diabetes of adulthood. Ann NY Acad Sci. 2003;1005:374-7
- ↑ Wenzlau, J.M., Moua, O., Sarkar, S.A., et al. SIC30A8 is a major target of humeral autoimmunity in type 1 diabetes and a predictive marker in prediabetes. Ann NY Acad Sci. 2008;1150:256-9
- ↑ Juneja, R., Hirsch, I.B., Naik, R.G., et al. Islet cell antibodies and glutamic acid decarboxylase antibodies but not the clinical phenotype help to identify type 1 1/2 diabetes in patients presenting with type 2 diabetes. Metabolism. 2001;50:1008-13
- ↑ van Deutekom, A.W., Heine, R.J., Simsek, S. The islet autoantibody titers their clinical relevance in latent autoimmune diabetes in adults (LADA) and the classification of diabetes mellitus. Diabet Med. 2008;25:117-25
- ↑ Landin-Olsson, M., Nilsson, K.O., Lernmark, A., et al. Islet cell antibodies and fasting C-peptide predict insulin requirement at diagnosis of diabetes mellitus. Diabetologia. 1990;33:561-8
- ↑ 17.0 17.1 Gottsater, A., Landin-olsson, M., Fernlund, P., et al p-cell function in relation to islet cell antibodies during the first 3 yr after clinical diagnosis of diabetes in type II diabetic patients. Diabetes Care. 1993;16: 902-10
- ↑ Borg, H., Gottsater, A., Fernlund, P., et al. A 12-year prospective of the relationship between islet antibodies and p-cell function at and after the diagnosis in patients with adult onset diabetes. Diabetes. 2002;51:1754-62
- ↑ Tuomi, T., Carlsson, A., Li, H., et al. Clinical and genetic characteristics of type 2 diabetes with and without GAD antibodies. Diabetes. 1999;48:150-7
- ↑ 20.0 20.1 Hosszufalusi, N., Vatay, A., Rajczy, K., et al. Similar genetic features and different islet cell autoantibody pattern of latent autoimmune diabetes in adults (LADA) compared with adult-onset type 1 diabetes with rapid progression. Diabetes Care. 2003;26:452-7
- ↑ Turner, R., Stratton, I., Horton, V., et al. UKPDS 25: autoantibodies to islet cell cytoplasm and glutamic acid decarboxylase for prediction of insulin requirement in type 2 diabetes. UK Prospective Diabetes Study Group. Lancet. 1997;350: 1288-93
- ↑ Lee YS, Ng WY, Thai AC et al. Prevalence of ICA and GAD antibodies at initial presentation of type 1 diabetes mellitus in Singapore children. J Pediatr Endocrinol Metab 2001 jun 14(6):767-72.
- ↑ Aggarwal, S., Goel, A., Jain, A. Role of C-peptide in identification of patients suspected of having Latent Autoimmune Diabetes in Adults (LADA) in north Indian type 2 diabetes mellitus population. Int J Pharm Biosciences. 2010;1:3
- ↑ Kobayashi, T., Nakanishi, K., Murase, T., et al. Small doses of subcutaneous insulin as a strategy for preventing slowly progressive beta-cell failure in islet cell antibody-positive patients with clinical features of NIDDM. Diabetes. 1996;45:622-6
- ↑ Maruyama, T., Tanaka, S., Shimada, A., et al. Insulin intervention in slowly progressive insulin dependent (type I) diabetes mellitus. J Clin Endocrinal Metab. 2008;93:2115-21
- ↑ Brophy, S., Davies, H., Mannan, S., et al. Interventions for latent autoimmune diabetes (LADA) in adults. Cochrane Database of Systematic Reviews. 2011;(9).
- ↑ Agardh, C.D., Cilio, C.M., Lethagen, A., et al. Clinical evidence for the safety of GAD65 immunomodulation in adult-onset autoimmune diabetes. J Diabetes Complications. 2005;19:238-46
המידע שבדף זה נכתב על ידי ד"ר אסנת תל לבנון מומחית ברפואת משפחה, מחוז שרון שומרון, שירותי בריאות כללית


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק