סוכרת מסוג 1 בגיל הרך - Toddlers Diabetes
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
| סוכרת מסוג 1 בגיל הרך | ||
|---|---|---|
| Toddlers Diabetes | ||
| יוצר הערך | ד"ר יעל לוי שרגא, ד"ר אורית פנחס חמיאל 
|
|
סוכרת מסוג 1 (בשמה הקודם "סוכרת נעורים") היא המחלה הכרונית הנרכשת השכיחה ביותר בילדים ובבני נוער. קיימת מגמה עולמית של עלייה בהיארעות סוכרת מסוג 1, וקצב העלייה הגבוה ביותר הוא בקבוצת הילדים שגילם צעיר מ-6-5 שנים [1]. החשיבות של טיפול אינטנסיבי ואיזון טוב של רמות הסוכר למניעת התפתחות סיבוכי סוכרת בטווח הארוך מתעצמת כאשר המחלה מתחילה בגיל כה צעיר [2].
מאמר זה דן בהיבטים שונים של סוכרת מסוג 1 בגיל הרך מבחינה אפידמיולוגית, הסתמנות המחלה, המהלך הקליני ואפשרויות הטיפול[3] [4]. נציין כי בעשור האחרון הצטבר מידע רב לגבי סוכרת נאונטלית. זוהי סוכרת מונוגנית המופיעה בחצי השנה הראשונה לחיים. נושא זה הוא מעבר לתחום עיסוקו של מאמר זה.
אפידמיולוגיה
עבודות אפידמיולוגיות רבות מצביעות על עלייה בהיארעות סוכרת מסוג 1 [5] [6]. במאמר שפורסם לאחרונה סוכמו הנתונים לגבי היארעות סוכרת מסוג 1 בילדים עד גיל 15 שנים במדינות אירופה בשנים 1989-2003. נמצא כי קיימת עלייה הדרגתית בהיארעות המחלה בשיעור של 3.9% בשנה בממוצע [1]. העלייה הגדולה ביותר (5.4%) היא בקבוצת הילדים הצעירים מגיל 5 שנים. על סמך נתונים אלו, בוצעה הערכה לגבי היארעות המחלה בשנת 2020. מספר המקרים החדשים של סוכרת בקרב ילדים הצעירים מגיל 5 שנים, צפוי להכפיל את עצמו בהשוואה למצב היום. מעריכים כי החלוקה בין קבוצות הגיל השונות (4-0 שנים, 9-5 שנים, 15-10 שנים) תהיה דומה בקירוב (29%, 37%, 34%, בהתאמה).
על פי פרסומים של הקבוצה הישראלית לרישום סוכרת, בשנת 1997 מספר הילדים בגילים 4-0 שנים שאובחנו עם סוכרת מסוג 1 היה 3.7/100,000 ובשנת 2003 היה 4.6/100,000 ילדים, כלומר - עלייה של 4% בשנה.
מדוע קיימת עלייה בהיארעות המחלה בגיל הצעיר?
הגורמים לעלייה בשכיחות סוכרת מסוג 1 אינם ידועים. התאוריה המקובלת להתפתחות המחלה היא שקיימת רגישות (Susceptibility) גנטית להתפתחות המחלה. על רקע רגישות זו חשיפה לגורמים סביבתיים, הגורמים להפעלת המערכת האימונית, עלולה לגרום להרס תאי הלבלב. נבדקו מספר גורמים אפשריים לעלייה בשכיחות סוכרת מסוג 1, ובעיקר גורמים המשפיעים כבר בגיל הצעיר.
- הנקה/מזון
מחקרים רבים בדקו את הקשר בין חשיפה למוצרי מזון והתפתחות המחלה. מלבד החשיבות של הנקה בהגנה מפני זיהומים, עלתה שאלה לגבי קשר בין חשיפה מוקדמת לחלבון זר (חלב פרה או מזון לתינוקות שהחלבון העיקרי בו מקורו בחלב פרה) לבין התפתחות סוכרת מסוג 1. מחקרים תצפיתיים ראשונים הראו שהנקה קשורה בסיכון מופחת לפתח סוכרת, אך במחקרי עוקבה גדולים: DAISY ((Diabetes Autoimmunity Study in the Young ארה"ב, BABYDIAB גרמניה, BABYDIAB אוסטרליה, שבהם עקבו אחרי יילודים מרגע לידתם, לא נמצא קשר בין משך הנקה או גיל החשיפה לחלב פרה להופעת הנוגדנים הקשורים לסוכרת מסוג 1 [7][8].
חשיפה מוקדמת לגלוטן, חלבון המצוי בדגנים, הועלתה כגורם אפשרי להתפתחות סוכרת מסוג 1. במחקרים שבהם עקבו אחרי ילדים ממשפחות עם קרוב מדרגה ראשונה עם סוכרת מסוג 1, או עם HLA הקשור להתפתחות סוכרת, נמצא קשר בין זמן החשיפה לגלוטן להופעת נוגדנים הקשורים להתפתחות סוכרת[9]. נמצא כי חשיפה לגלוטן בגיל צעיר מ-3 חודשים בהשוואה לתינוקות שהיו על הנקה בלבד העלתה את הסיכון להתפתחות נוגדנים בצורה משמעותית ביותר (פי 5). חשיפה לגלוטן לאחר גיל 7 חודשים הייתה אף היא קשורה לסיכון מוגבר להתפתחות נוגדנים. החוקרים הסיקו כי קיים חלון הזדמנויות מגיל 4 עד 6 חודשים שבו החשיפה לגלוטן בילדים עם רקע גנטי בטוחה יותר.
- חיסונים
במודלים מחקריים בבעלי חיים נמצא כי חיסונים יכולים הן להשרות התפתחות סוכרת והן להגן מפני התפתחות סוכרת. בעקבות העלייה בהיארעות הסוכרת במדינות מתפתחות במקביל לעלייה בחיסונים, הועלתה האפשרות לקשר בין חיסונים לעלייה בסוכרת בגיל הרך. במחקר מעקב שנמשך 10 שנים, נבדק הקשר בין מתן חיסונים (Hemophilus Influenza, טטנוס, דיפטריה, פוליו, שעלת, חצבת חזרת ואדמת) לבין התפתחות סוכרת מסוג 1. במחקר עקבו אחרי כל אוכלוסיית הילדים שחוסנו, בתת-קבוצות של ילדים עם אחים חולי סוכרת מסוג 1 בהשוואה לילדים שלא חוסנו [10]. החוקרים הסיקו כי גם בילדים עם רקע גנטי מתאים להתפתחות סוכרת לא נמצא קשר בין חיסונים לבין התפתחות סוכרת. עבודות נוספות באוכלוסיות אחרות ופרוטוקולי חיסונים שהכילו גם חיסון ל-Hepatitis B הסיקו מסקנות דומות [11] [12].
- חשיפה לווירוסים
קיימות עדויות מצטברות על הקשר בין חשיפה לווירוסים לבין התפתחות סוכרת מסוג 1 (ביניהם וירוס האדמת ואנטרווירוסים), אך עדות ישירה לווירוס הגורם להתפתחות סוכרת לא קיימת[13]. לא קיימות עדויות על שינוי בהיארעות זיהומים ויראליים במקביל לעלייה בסוכרת בגיל הרך.
- שינויים אפיגנטיים
בסקירה שפורסמה לאחרונה, הועלתה אפשרות כי תהליכים אפיגנטיים יכולים להסביר את ההאצה המהירה בהיארעות סוכרת ואת ההשפעה של גורמים סביבתיים על התפתחות סוכרת[14]. חשיפה לגורמים סביבתיים, כגון: מוצרי מזון, מזהמים וכימיקלים שונים, יכולה להשפיע על הומאוסטזיס של תאי בטא (רגנרציה ואפופטוזיס של התאים), על מחסום מערכת העיכול (Gut Barrier) ועל המערכת האוטואימונית (רגולציה של תאי T ו-B).
ההסתמנות הקלינית
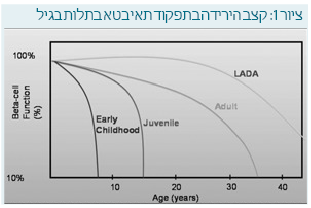
חשוב להכיר מהם המאפיינים הקליניים של הסוכרת בגיל הרך (טבלה 1). ראשית, מצבם הרפואי של ילדים אלו בזמן האבחנה חמור יותר. שיעור החמצת בקרב ילדים שבאבחנה גילם צעיר משנתיים הוא 85%-53% [15] [16]. יתר על כן, הסיכון שיש לילדים בגיל הרך לפתח בצקת מוחית הוא גבוה יותר. משך הופעת התסמינים עד האבחנה הוא קצר יותר. בהתאם לכך רמת ההמוגלובין המסוכרר (HbA1c) בעת האבחנה נמוכה יותר. טיטר הנוגדנים העצמיים גבוה יותר בהשוואה לילדים בוגרים. ממצאים אלה מלמדים כי בגיל הרך הרס תאי הבטא של הלבלב מהיר ואגרסיבי יותר (ציור 1). עדות נוספת להרס המהיר של תאי בטא היא משך הזמן הקצר יותר של הפוגה חלקית במחלה ("ירח דבש") בגיל הרך.
תסמיני המחלה
התסמינים הקלאסיים: שתייה מרובה, השתנה מרובה ותיאבון מוגבר. תסמינים אלה קיימים גם בגיל הרך, אולם עלולים שלא לזהות אותם בעיקר בגיל הצעיר יותר כשהילדים עדיין בחיתולים. ביטויים קליניים נוספים יכולים להיות ירידה במשקל, הפרעה בשגשוג (FTT), כאבי בטן,
הקאות ועייפות. ערנות של הרופא הראשוני בקהילה לתסמינים אלו תאפשר אבחנה של המחלה בשלב מוקדם.
אתגרים בטיפול
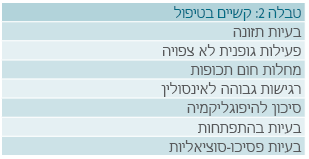
הטיפול בחולי סוכרת בגיל הרך מציב בפני הצוות הרפואי ובפני ההורים אתגרים טיפוליים (טבלה 2). רמת הפעילות הגופנית בקבוצה זו אינה צפויה וכך גם כמות המזון שהפעוט אוכל בכל ארוחה. תבנית השינה שלהם משתנה בהתאם לגיל. הם נוטים ליותר מחלות חום המפריעות לאיזון הסוכר. קצב הצמיחה שלהם הוא מהיר ודורש התאמת מינונים תכופה. גם ההיבטים הפסיכו-סוציאליים הם קשים ומורכבים יותר.
קיימות שתי גישות מקובלות לטיפול:
- גישה ראשונה: טיפול באינסולין מסוגים שונים בזריקות תת-עוריות.
- גישה שנייה: עירוי מתמשך של אינסולין מהיר פעולה ע"י משאבת אינסולין.
להלן נסקור את שתי הגישות.
הטיפול באינסולין בזריקות
מעבר לקושי הרגשי והטכני שיש להורה להזריק אינסולין לפעוט הבוכה, קיימים קשיים הנובעים מהפיזיולוגיה השונה בגיל הרך. בגיל זה הרגישות לאינסולין גבוהה וגם שינויים זעירים במינון האינסולין עלולים לגרום לתנודות משמעותיות ברמות הסוכר. זאת ועוד, קשה לחזות את כמות הפחמימות שהפעוט יאכל בארוחה. השימוש באינסולין אנלוגי מהיר פעולה מאפשר את הזרקתו גם לאחר שהפעוט סיים את הארוחה, ולפיכך דרך זו הגיונית ובטוחה. Garg וחב' [17] השוו מתן רגולר אינסולין לפני הארוחה להזרקה של אינסולין אנלוגי מהיר פעולה (Lispro) מיד לאחר הארוחה. מתן אינסולין אנלוגי לאחר הארוחה היה יעיל יותר בהורדת רמות הסוכר שעתיים לאחר האוכל. יתר על כן, מידת הירידה בסוכר הייתה דומה כאשר הוזרק Lispro לפני הארוחה או מיד לאחריה. Wyatt וחב' [18] הראו כי שילוב של אינסולין ארוך פעולה (Glargine) עם אינסולין אנלוגי מהיר פעולה (Lispro) מאפשר שיפור באיזון הסוכר והפחתה של מקרי ההיפוגליקמיה.
הטיפול בעזרת משאבת אינסולין
שיטת טיפול אחרת היא טיפול בעזרת משאבה המזריקה אינסולין אנלוגי מהיר פעולה לתת-עור באופן רציף.
- יתרונות פוטנציאליים בשימוש במשאבה בגיל הרך
מתן מענה לאכילה לא צפויה ולפעילות גופנית משתנה והתאמת תוכנית בסיס חלופית שתיתן מענה למחלות החום הרבות. המשאבה מאפשרת מתן מינונים קטנים של אינסולין וכן מפחיתה את הכאב והחרדה שבמתן זריקות מרובות במשך היום [19].
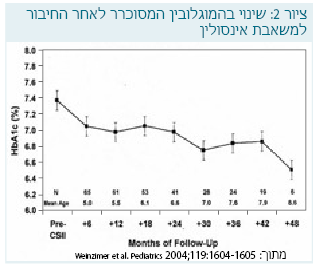
אין עדיין מספיק מחקרים פרוספקטיביים מבוקרים המשווים את שתי שיטות הטיפול בגיל הרך, ורוב המידע מבוסס על מחקרים רטרוספקטיביים או לא מבוקרים. אחת הסדרות הגדולות של טיפול במשאבת אינסולין בגיל הרך היא של Ahern וחב' [20]. רמת ההמוגלובין המסוכרר ירדה מ-7.1% ל-6.5% לאחר 12 חודשי טיפול במשאבת אינסולין בקרב 26 ילדים בגילים 6-1 שנים, ושיפור זה נשמר עד 32 חודשים מהתחלת הטיפול. במקביל, שכיחות מקרי ההיפוגליקמיה ירדה ביותר מ-50%. מחקר המשך [21] כלל 65 ילדים צעירים מגיל 7 שנים, ומצא כי הירידה בהמוגלובין המסוכרר נמשכה עד 4 שנים מהחיבור למשאבה (ציור 2).
יתר על כן, הם הראו כי השימוש במשאבה מקל במיוחד כאשר בפעוט מטפלים אנשים אחרים נוסף על ההורים (למשל מטפלת או גננת) שיכולים לבצע את הטיפול בעזרת המשאבה בקלות, וההורה זמין בטלפון לגבי המינון הנדרש. למעשה, פעוטות הנמצאים במעון יום מרוויחים במיוחד מטיפול במשאבה עם ירידה משמעותית בהמוגלובין המסוכרר ובמקרי ההיפוגליקמיה.
DiMeglio ביצע מחקר פרוספקטיבי ומבוקר בקרב 42 ילדים בגילים 4.7-1.8 שנים שחולקו באופן אקראי לטיפול במשאבת אינסולין או בזריקות [22]. במחקר זה לא נמצא הבדל משמעותי בין הקבוצות ברמת ההמוגלובין המסוכר לאחר חצי שנה. עם זאת, 95% מהמשפחות שטופלו במשאבה, הביעו את העדפתם לצורת טיפול זו.
היפוגליקמיה
היפוגליקמיה היא סיבה לחרדה של הורים לילדים עם סוכרת מסוג 1, ובפרט בגיל הרך. בגיל זה הפעוטות אינם מסוגלים להתריע וליידע לגבי התחושות שנלוות להיפוגליקמיה, ולעתים חיוורון או שינוי בהתנהגות הם הסימנים הברורים היחידים. אירועי היפוגליקמיה בגיל הרך מופיעים בשכיחות גבוהה יותר ובחומרה גדולה יותר [23]. היפוגליקמיה לילית שכיחה במיוחד בגיל הרך. כמו כן, קיים סיכון גבוה יותר שההיפוגליקמיה תגרום לפרכוס. יש עדויות כי אירועים חוזרים של היפוגליקמיה משפיעים על המוח המתפתח של הפעוט, ועלולים לגרום לנזק קוגניטיבי לטווח ארוך [24] [25] [26] [27]. בשל כך, ניטור תכוף של רמות הסוכר חשוב במיוחד בגיל הרך ונדרשת גישה טיפולית מתונה יותר. האגודה האמריקאית לסוכרת (ADA) ממליצה על המוגלובין מסוכרר בין 8.5-7.5 בקרב ילדים מתחת לגיל 6 שנים [28].
התמודדות המשפחה עם המחלה
אבחנה של סוכרת מטילה על ההורים מעמסה רגשית ומעשית. המעמסה גדולה במיוחד כאשר מדובר בגיל הרך. להורים יש תחושה כי הילדים תלויים בהם באופן מלא לא רק במה שקשור לשגרה של הפעוט הבריא, אלא גם בהיבטים של הטיפול בסוכרת. Hatton [29] מתארת שלושה שלבים בהתמודדות של המשפחה: השלב הראשון, מיד לאחר האבחנה, כולל תחושות של אבל, אשמה וכעס. השלב השני, שמתחיל עם הטיפול בפעוט בבית, מתאפיין בתחושות של "הישרדות". בשלב השלישי, הוא שלב ההסתגלות למצב החדש, ההורה לומד לסמוך על אחרים ולבנות מערכת תמיכה. לצוות הפסיכו-סוציאלי ולצוות הרפואי יש תפקיד משמעותי בעזרה למשפחות בשלבים השונים.
סיכום
הטיפול בסוכרת בגיל הרך הוא מורכב בשל הבעיות המיוחדות לגיל זה. העלייה בשכיחות הסוכרת מחייבת היערכות של צוותים רב מקצועיים במרפאות ייעודיות שיתמודדו מול האתגרים שהטיפול בגיל הרך מציב, זאת לצד ערנות מוגברת של הרפואה הראשונית בקהילה לאיתור המקרים החדשים.
דגלים אדומים
ביבליוגרפיה
- ↑ 1.0 1.1 Patterson CC, Dahlquist GG, Gyurus E, et al. Incidence trends for childhood type 1 diabetes in Europe during 1989-2003 and predicted new cases 2005-20: A multicentre prospective registration study 1. Lancet 2009;373:2027-2033
- ↑ The effect of intensive treatment of diabetes on the development and progression of long-term complications in insulin-dependent diabetes mellitus. The Diabetes Control and Complications Trial Research Group. NEJM 1993;329:977-986
- ↑ Kiess W, et al. Practical aspects of managing preschool children with type 1 diabetes. Acta Paediatr 1998;(Suppl 425):67-71
- ↑ Cody D. Infant and toddler diabetes. Arch Dis Child 2007;92:716-719
- ↑ Bruno G, et al. The incidence of type 1 diabetes is increasing in both children and young adults in Northern Italy: 1984-2004 temporal trends. Diabetologia 2009;52:2531-2535
- ↑ Teeaar T, et al. Increasing incidence of childhood-onset type 1 diabetes mellitus among Estonian children in 1999-2006. Time trend analysis 1983-2006. Pediatr Diabetes 2009
- ↑ Graves PM, et al. Prospective study of enteroviral infections and development of beta-cell autoimmunity. Diabetes autoimmunity study in the young (DAISY). Diabetes Res Clin Pract 2003;59:51-61
- ↑ Norris JM, et al. Lack of association between early exposure to cow's milk protein and beta-cell autoimmunity. Diabetes Autoimmunity Study in the Young (DAISY). JAMA 1996;276:609-614
- ↑ Ziegler AG, Schmid S, Huber D, et al. Early infant feeding and risk of developing type 1 diabetes-associated autoantibodies. JAMA 2003;290:1721-1728
- ↑ Hviid A, Stellfeld M, Wohlfahrt J, et al. Childhood vaccination and type 1 diabetes. NEJM 2004;350:1398-1404
- ↑ Graves PM, et al. Lack of association between early childhood immunizations and beta-cell autoimmunity. Diabetes Care 1999;22:1694-1697
- ↑ Hummel M, Fuchtenbusch M, Schenker M, et al. No major association of breast-feeding, vaccinations, and childhood viral diseases with early islet autoimmunity in the German BABYDIAB Study. Diabetes Care 2000;23:969-974
- ↑ van der WN, Kroese FG, Rozing J, et al. Viral infections as potential triggers of type 1 diabetes. Diabetes Metab Res Rev 2007;23:169-183
- ↑ MacFarlane AJ, Strom A, Scott FW. Epigenetics: deciphering how environmental factors may modify autoimmune type 1 diabetes. Mamm Genome 2009;20:624-632
- ↑ Komulainen J, et al. Clinical, autoimmune, and genetic characteristics of very young children with type 1 diabetes. Childhood Diabetes in Finland (DiMe) Study Group. Diabetes Care 1999;22:1950-1955
- ↑ Komulainen J, et al. Clinical, autoimmune, and genetic characteristics of very young children with type 1 diabetes. Childhood Diabetes in Finland (DiMe) Study Group. Diabetes Care 1999;22:1950-1955
- ↑ Rutledge KS, et al. Effectiveness of postprandial Humalog in toddlers with diabetes. Pediatrics 1997;100:968-972
- ↑ Alemzadeh R, Berhe T, Wyatt DT. Flexible insulin therapy with glargine insulin improved glycemic control and reduced severe hypoglycemia among preschool-aged children with type 1 diabetes mellitus. Pediatrics 2005;115:1320-1324
- ↑ Weinzimer SA, Swan KL, Sikes KA, et al. Emerging evidence for the use of insulin pump therapy in infants, toddlers, and preschool-aged children with type 1 diabetes. Pediatr Diabetes 2006;7(Suppl 4):15-19
- ↑ Weinzimer SA, et al. Persistence of benefits of continuous subcutaneous insulin infusion in very young children with type 1 diabetes: a follow-up report. Pediatrics 2004;114:1601-1605
- ↑ Weinzimer SA, et al. Persistence of benefits of continuous subcutaneous insulin infusion in very young children with type 1 diabetes: a follow-up report. Pediatrics 2004;114:1601-1605
- ↑ DiMeglio LA, et al. A randomized, controlled study of insulin pump therapy in diabetic preschoolers. J Pediatr 2004;145:380-384
- ↑ Deiss D, Kordonouri O, Meyer K, et al. Long hypoglycaemic periods detected by subcutaneous continuous glucose monitoring in toddlers and pre-school children with diabetes mellitus. Diabet Med 2001;18:337-338
- ↑ Rovet JF, Ehrlich RM. The effect of hypoglycemic seizures on cognitive function in children with diabetes: a 7-year prospective study. J Pediatr 1999;134:503-506
- ↑ Ryan C, Vega A, Drash A. Cognitive deficits in adolescents who developed diabetes early in life. Pediatrics 1985;75:921-927
- ↑ Hershey T, Bhargava N, Sadler M, et al. Conventional versus intensive diabetes therapy in children with type 1 diabetes: effects on memory and motor speed. Diabetes Care 1999;22:1318-1324
- ↑ Northam EA, et al. Neuropsychological profiles of children with type 1 diabetes 6 years after disease onset. Diabetes Care 2001;24:1541-1546
- ↑ Silverstein J, et al. Care of children and adolescents with type 1 diabetes: a statement of the American Diabetes Association. Diabetes Care 2005;28:186-212
- ↑ Hatton DL, Canam C, Thorne S, et al. Parents' perceptions of caring for an infant or toddler with diabetes. J Adv.Nurs 1995;22:569-577
קישורים חיצוניים
- סוכרת מסוג 1 בגיל הרך ((Toddlers Diabetes, מדיקל מדיה
המידע שבדף זה נכתב על ידי ד"ר יעל לוי שרגא, ד"ר אורית פנחס חמיאל


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק