פזילה כלפי פנים של הינקות - Infantile esotropia
הופניתם מהדף פזילה פנימה של הינקות לדף הנוכחי.
| פזילה כלפי פנים של הינקות | ||
|---|---|---|
| Infnatile esotropia | ||
| ||
| יוצר הערך | ד"ר עידי מצר | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – התפתחות הילד
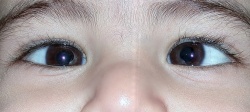
פזילה כלפי פנים של הינקות[1] (Infantile esotropia), הנקראת גם פזילה מולדת כלפי פנים (Congenital esotropia), היא סוג של הפרעה בתנועות העיניים בה אחת או שתי העיניים פונות לכיוון האף. פזילה זו מתחילה עד גיל שישה חודשים, ואינה חולפת.
ההפרעה יכולה להופיע בילד בריא לחלוטין, או ללוות מחלה מערכתית כגון תסמונת דאון, לבקנות, שיתוק מוחין או הידרוקן הראש (הידרוצפלוס) (Hydrocephalus)[2][3][4][5].
אפידמיולוגיה
פזילה כלפי פנים של הינקות קיימת רק ב-1-2% מהאוכלוסייה הרגילה, למרות ש-70% מהתינוקות נולדים עם עיניים לא מקבילות[2]. עובדה זו נובעת מכך שהיכולת לשמור על העיניים מקבילות עודה מתפתחת עד החודש השלישי או הרביעי לחיים. לאחר תקופה זו, העיניים אמורות להיות מקבילות כאשר התינוק מסתכל על חפץ במרחק הגדול מ-35 סנטימטרים.
אטיולוגיה
הסיבה להפרעה איננה ידועה. מעריכים כי גורמים רבים תורמים להתפתחותה[2].
העובדה שפזילה מלווה בליקוי בראיית עומק דו-עינית הובילה להתפתחות שתי תיאוריות: האחת גורסת שמקור הבעיה בקליפת המוח (קורטקס): חוסר יכולת של המוח לאחד שתי תמונות לאחת גורם לפזילה של העיניים. לפי תיאוריה זו, לא סביר שיהיה ניתן להשיג אי פעם ראייה דו-עינית[3].
התיאוריה השנייה מעלה אפשרות ששורש הבעיה בתפקוד המניע (מוטורי) הראשוני: הפזילה העינית יוצרת גירוי חזותי לא תקין למוח במהלך ההתפתחות הדו-עינית המוקדמת. הפגיעה בראיית העומק ובאיחוי התמונה הם למעשה הסתגלות מוחית לגירוי לקוי זה[6].
כתמיכה בתיאוריה השנייה, קיימים דיווחים על הצלחה בהשגת ראיית עומק דו-עינית לאחר ניתוח מוקדם לתיקון הראייה בגיל 6-24 חודשים[4][5][7]. בנוסף, מחקרים הראו שבקופים הפוזלים באופן טבעי, חסרים בקליפת המוח של מרכז הראייה חיבורים אופקיים ואנכיים בעמודות העיניות השולטות. חיבורים אלו קיימים בקופים שאינם פוזלים. ניתוח מוקדם השיב חלק מהמסלולים החסרים ואיפשר התפתחות ערוצי תנועה של מערכת הראייה בקליפת המוח[8].
גורמי סיכון
במחצית מהילדים נתגלו גורמים סביבתיים. פגות וחוסר חמצן מסב-לידתי (Perinatal asphyxia) תורמים להתפתחות המצב. עישון וצריכת אלכוהול על ידי האם במהלך ההריון נקשרו גם הם לשכיחות גבוהה יותר של פזילה[9].
קליניקה
פזילה כלפי פנים היא סוג הפזילה השכיח ביותר בתינוקות, ומאופיינת בזוית פזילה גדולה: בין 30-90 ביחידות של דיופטר פריזמה (Prism diopter). הפזילה מתגלה בדרך כלל על ידי ההורים או רופא הילדים בגיל 2-3 חודשים.
עין עצלה נגרמת ב-40-50% מהילדים עם פזילה כלפי פנים של הינקות[2]. כדי לראות זאת, ניתן להדגים כי התינוק מעדיף להשתמש בעין אחת לקיבוע המבט. תינוקות רבים מחליפים קיבוע מבט בין שתי העיניים. אחרים מקבעים מבט בהצלבה תוך שימוש לסירוגין בעיניים על מנת להסתכל על שדה המבט הנגדי (למשל: מביטים שמאלה עם עין ימין). 50% מהתינוקות סובלים מעין עצלה, אם מניחים שהחלפת קיבוע המבט צריכה לקרות בקו האמצע כאשר שתי העיניים רואות אותו דבר. טיפול עם סגירת העין הישרה עם רטייה מומלץ עד שהחלפת קיבוע המבט קורה בקו האמצע[10].
לחלק מהתינוקות תהיה הגבלה במבט כלפי חוץ (לטרלית) בבדיקה ראשונית של תנועות העיניים, עקב התמקדות צולבת של שתי העיניים (התינוק יכול להזיז את עיניו באופן מלא, אך אין לו צורך בכך, כיוון שהוא רואה את השדה השמאלי עם עין ימין, ולהפך). ברם, על ידי שימוש בתמרון עיני בובה, בו סיבוב עדין של ראש הילד גורם לתנועת עיניים בכיוון הנגדי לסיבוב, ניתן להדגים טווח תנועה אמיתי. תנועת העיניים לכיוון הנגדי נובעת מאיבר שיווי המשקל באוזן הפנימית, ומלווה בהתמקדות מחודשת על ידי תנועה מהירה.
מצבים נלווים
סטיית עיניים אנכית מפורדת (Dissociated vertical deviation - DVD) מתרחשת ב-75% מהחולים עם פזילה כלפי פנים של הינקות. סטיית עיניים אנכית מפורדת היא סטייה כלפי מעלה של העין אשר אינה מקבעת מבט כאשר מכסים אותה או כאשר לא מביטים בעין זו.
פעילות יתר של השריר האלכסוני התחתון (Inferior oblique muscle overaction) קיימת ב-70% מהחולים עם פזילה כלפי פנים של הינקות. ניתן לראות זאת כעלייה ביתר של העין בעת מבט כלפי האף ולמעלה.
ניד עיניים סמוי (Latent nystagmus) קורה בכ-50% מהחולים עם פזילה כלפי פנים של הינקות. זה בעיקר ניד הולם אופקי (Horizontal jerk nystagmus) המופיע כאשר סוגרים אחת מהעיניים. השלב האיטי הוא כלפי הצד של העין המכוסה[11].
בכל המצבים הנלווים קיים סיכוי נמוך להתפתחות ראיה דו עינית[12].
אבחנה
כל מחלת עיניים אשר תגרום לפגיעה בחדות הראיה, עלולה לגרום לפזילה כלפי פנים בגיל הינקות. דוגמאות לכך הן עכירות בקרנית (Corneal opacification), ירוד (קטרקט), התפתחות לא תקינה של הזגוגית או הרשתית, או גידול תוך עיני, כגון רטינובלסטומה (Retinoblastoma). גם מחלה של עצב הראייה עלולה להיות גורם. כל פזילה נרכשת לאחר גיל חצי שנה או כאשר תנועת העיניים כלפי חוץ מוגבלת מחייבת הדמיה של מערכת העצבים המרכזית על מנת לשלול תהליך תוך גולגלתי הגורם לכך. השלב הראשון באבחנה הוא לחפש מחלה אשר עלולה לגרום למצב כאשר הסימנים והתסמינים מכוונים לכיוון זה.
אנמנזה מפורטת לגבי משקל הלידה, סיבוכים בלידה, בעיות בריאותיות ואבני דרך בהתפתחות יכולים לעזור בטיפול במקרה. תיאור הפעם הראשונה שהפזילה הופיעה ותמונות של התינוק בחודשים הראשונים לחייו יכולים לעזור בתיעוד מועד תחילת הפזילה, לבדוק האם היא קבועה ולאשר את האבחנה.
סיפור משפחתי יכול לאשר מרכיב תורשתי או משפחתי.
בדיקת התנהגות התינוק מבחינת ראייה, מנח ראש ותנועות עיניים יכולה לאשר אבחנה משוערת.
בדיקת החזר (רפלקס) האור על הקרנית (Hirschberg test) תחשוף פזילה גדולה כלפי פנים. בבדיקה זו, מאירים בפנס ממרחק 33 סנטימטרים על פניו של הילד, ובודקים את מיקום החזר האור על הקרניות. במצב של פזילה כלפי פנים, החזר האור יופיע רקתית (טמפורלית) יותר בעין הפונה כלפי פנים ביחס לעין הישרה.
מומלץ לשמור על תשומת ליבו המלאה של התינוק לאורך הבדיקה. זאת ניתן לעשות על ידי שימוש בצעצועים, תמונות, או קולות. קיימות בובות מכניות שניתן להפעיל בשלט רחוק, הזזות ומשמיעות קולות או מוזיקה. כמו כן, ניתן להשתמש במסכי מחשב עם סרטוני וידאו להסבת תשומת ליבו של הילד לרחוק.
מומלץ לבצע את הבדיקה באווירה נינוחה ובמהירות, ולשמור על חלקי הבדיקה הפחות נעימים לסופה. בנוסף, מוטב לצמצם את המגע בילד ככל שניתן. עוזר לשים תמונה או חפץ קטנים כמטרה להתמקדות ליד הפנס.
הליכים אבחנתיים
הערכת זווית הפזילה
יש לבדוק מספר פעמים כי זוית הפזילה לא משתנה. מבחן הסתגלות למנסרה (Prism adaptation test) יעזור בכך. משתמשים במבחן זה באופן מסורתי כאשר רוצים להעריך בפזילה נרכשת כלפי פנים את הזוית אותה יש לתקן בניתוח ואת יכולת האיחוי. במבחן זה, מעלים באופן הדרגתי את דרגת המנסרה על מנת לנטרל את הפזילה כלפי פנים, העלולה לעלות במשך הזמן, עד שהנבדק משיג יכולת איחוי או שמראים כי אינו יכול להשיג יכולת כזו[13].
הערכת חדות הראייה
הערכה מדויקת של חדות הראייה בילד דורשת הבנה של אבני הדרך בהתפתחות יכולת הראייה והאנטומיה של מערכת הראייה. עצב הראייה מסיים להתכסות בשכבת מיאלין (myelin) בגיל חודשיים בממוצע. בגיל 3 עד 4 חודשים, מתפתחת הגומה המרכזית (Fovea) ברשתית, ובגיל 6 חודשים מסתיימת צבענות הקשתית (Iris pigmentation) בכ-90% מהתינוקות.
השיטות להערכת חדות הראייה בתינוקות ובילדים תלויות מאד בגיל וכוללות: התנהגות ראייתית, כגון עקיבה אחר פני האם בגיל 6-8 שבועות, רישום פוטנציאלים מעוררים מקליפת המוח הראייתית הראשונית (Visual evoked potentials - VEP), תגובת ניד אופטוקינטי (Optokinetic nystagmus response), העדפה להביט לכיוון מסוים מגיל קרוב לשנה ובדיקת חדות ראייה עם ציורים, צורות, או מספרים ואותיות[14].
קשה לבצע הערכה תחושתית מלאה בילד שאיננו מדבר עדיין. ניתן להיעזר בסימנים אשר יתנו לנו רמזים להתפתחות התחושתית ויאפשרו לנו לקבל תחזית לגבי המצב. שימוש במבחן המנסרה האנכית (Vertical prism test) [15] יכול לעזור להבחין האם התינוק מעדיף להתקבע עם עין מסוימת. תגובה אופטוקינטית עוזרת באבחון עין עצלה על ידי זיהוי תנועות עיניים של עקיבה ורדיפה (Saccades and pursuits).
הערכת תנועות העיניים
פזילה נהוג לבדוק באמצעות כיסוי/ הסרת כיסוי לסירוגין. רצוי לבדוק את תנועות כל אחד מהשרירים החוץ עיניים כולל תנועות של כל עין בנפרד ותנועת העיניים יחדיו. כמו כן מומלץ לראות את מידת השליטה של הנבדק על הופעת הפזילה והעלמות הפזילה. בדיקות נוספות כוללות הסתגלות למנסרה וכיסוי עין אחת על מנת לחשוף את מירב הפזילה[16], [17].
אבחנה מבדלת
- פזילה כלפי פנים לסירוגין - צריך לא לבלבל בין פזילה כלפי פנים של הינקות ופזילה כלפי פנים לסירוגין, המתרחשת בתינוקות לפני שפיתחו שליטה טובה על ההתמקדות ועל הזזת העיניים יחד.
- פזילה אקומודטיבית כלפי פנים (Accommodative esotropia) - ניתן להתבלבל בקלות בין פזילה כלפי פנים של הילדות עם הפרעות תשבורת גבוהות (רוחק ראיה גבוה מ-2.5+ דיופטר) לבין פזילה אקומודטיבית, אשר יכולה להופיע בגיל 6 חודשים. פזילה אקומודטיבית כלפי פנים מתרחשת כאשר העין פונה לכיוון האף משנית להתמקדות בעוצמה רבה יותר עקב נסיון לתיקון עצמי של רוחק ראיה משמעותי.
מצבים נוספים באבחנה המבדלת כוללים:
- שיתוק עצב קרניאלי שישי (Abducens nerve palsy)
- תסמונת דואן (Duane syndrome)
- פזילה כלפי פנים משנית לאי-תקינות של מערכת העצבים המרכזית
- תסמונת קיאנקיה (Ciancia syndrome)
- תסמונת לייפת מולדת (Congenital fibrosis syndrome)
- חולשת שרירים חמורה (מיאסתניה גרביס, Myasthenia gravis) קשה.
טיפול
הבחירה הראשונה היא טיפול רפואי שמרני. עם זאת, מרבית המקרים של פזילה כלפי פנים של הינקות יצריכו התערבות ניתוחית[18].
טיפול רפואי
ניתן לעתים לטפל בתינוקות בפזילה כלפי פנים הקטנה מ-30 דיופטר פריזמה על ידי משקפיים עם תיקון רוחק ראייה. במקרים של התפתחות עין עצלה, מטפלים על ידי כיסוי העין הבריאה ברטייה. תזמון הטיפול בעין עצלה ביחס לניתוח לתיקון הפזילה נתון לויכוח. חלק מהמנתחים מבקשים לשפר את הראייה לפני הניתוח על מנת שתעזור בשמירת העיניים ישרות לאחר הניתוח ותשפר עקב כך את הצלחת הניתוח. כמו כן, סגירת אחת מהעיניים לשיפור חדות הראייה בעין השנייה עלול לפגוע ביכולת הראייה הדו-עינית. לעומת זאת יש מנתחים המעדיפים לנתח לפני הטיפול בעין עצלה כאשר החשד הוא שהעין העצלה נגרמה בעיקר עקב הפזילה. הוכח כי יישור העיניים בגיל צעיר מביא לתוצאות תחושתיות טובות[18].
טיפול ניתוחי
באופן תיאורטי ככל שהניתוח מבוצע מוקדם יותר כך הסיכוי לשמור על הראייה הדו-עינית עולה. ברם, הניתוח קשה יותר לביצוע בתינוק בשל עין וארובת עין קטנים יותר, בנוסף לחוסר יציבות של הפזילה והסיכוי להעלמות עצמונית של הפזילה[18]. לפני הטיפול הניתוחי, יש לבדוק מהי זווית הפזילה ולוודא שהיא אינה משתנה.
חשוב להדגיש בפני ההורים שמטרת הניתוח והטיפול הם ליישר את העיניים על מנת לעודד את ההתפתחות התחושתית הטובה ביותר שניתן, דבר שיצריך לפרקים יותר מניתוח אחד.
הניתוח השכיח ביותר הוא החלשת שני השרירים הישרים החוץ עיניים הפנימיים (Medial rectus muscles), שתפקידם למשוך את העין לכיוון האף. לחילופין, ניתן לחזק את השרירים הישרים החוץ עיניים החיצוניים (Lateral rectus muscles) לתיקון הפזילה כלפי פנים. ניתן להזריק רעלן בוטולינום (Botulinum toxin) לשרירים הפנימיים, אך מחקרים הראו כי התוצאה פחות צפוייה וקבועה לעומת ניתוח חיתוך של השרירים.
אם רואים פעילות יתר של השרירים החוץ עיניים האלכסוניים התחתונים ניתן להחליש אותם במספר אפשרויות ניתוחיות. סטיית העיניים האנכית המפורדת וניד העיניים הסמוי מופיעים בדרך כלל בגיל יותר מבוגר וגם מצבים אלה ניתן לנתח.
מעקב לאחר ניתוח
תוצאות לטווח קצר בודקים לאחר חודשיים ולטווח ארוך לאחר חצי שנה.
תת-תיקון או תיקון עודף הם הסיבוכים השכיחים ביותר, ורובם חולפים עם הזמן.
סיבוכים הרבה יותר נדירים הם זיהום תוך עיני, ניקוב דופן העין על-ידי המחט בעת עיגון השריר שנחתך, איסכמיה של המקטע הקדמי של העין המנותחת, שריר שמחליק או ניתק ממקומו, כפל ראייה לאחר הניתוח, גרגירומת סביב תפרים (Stitch granuloma) וציסטות בלחמית. מומלץ לעקוב אחר התפתחות עין עצלה גם במקרים שהעיניים התיישרו לאחר הניתוח; עין עצלה יכולה להופיע גם לאחר ניתוח מוצלח, ביחוד בילדים אשר קיבעו בהצלבה את המבט[17], [19].
פרוגנוזה
עין עצלה היא סכנה מוחשית, אך חלק מהילדים עם פזילה כלפי פנים יכולים לפתח חדות ראיה מצויינת בכל עין. ברם, הראייה הדו-עינית, ראיית העומק, תפגע מאד. כשתינוקות עוברים ניתוח בגיל צעיר, יש להם סיכוי טוב יותר לתיקון הפזילה ולשמירה על ראיית עומק תפקודית.
לעיתים, נדרשים מספר ניתוחים לתיקון פזילה גדולה כלפי פנים. 15-30% מהילדים יזדקקו לשלב ניתוחי שני[12].
יש לטפל מוקדם במצבים בהם מופיעות עין עצלה, פזילה שארית כלפי פנים או פזילה קבועה כלפי חוץ לאחר הניתוח הראשון, על מנת להביא למיצוי הפוטנציאל להגיע לחדות ראיה ויכולת איחוי מיטביים.
ביבליוגרפיה
- ↑ מילון למונחי רפואה עברי-אנגלי ואנגלי-עברי. האקדמיה ללשון העברית. הוצאת האקדמיה ללשון העברית. ירושלים. התשנ"ע 1999.
- ↑ 2.0 2.1 2.2 2.3 Wright KW. Esotropia In: Wright KW. Pediatric ophthalmology and strabismus. St. Louis, MO: CV Mosby; 1995. p.179-94
- ↑ 3.0 3.1 Worth C. Squint, its causes and treatment. London: Bailliere, Tindall, andCox, 1903
- ↑ 4.0 4.1 Costenbader FD. Infantile esotropia. Trans Am Ophthalmol Soc, 1961; 59: 397-429
- ↑ 5.0 5.1 Taylor DM. How early is early surgery in the management of strabismus? Arch Ophthlamol, 1963; 70: 752-6
- ↑ Chavasse FB. Worth’s squint on the binocular reflexes and the treatment of strabismus, 7th ed. Phladelphia: P. Blakiston’s Son & Co, 1939
- ↑ Ing MR: Outcome study of surgical alignment before six months of age for congenital esotropia. Ophthalmology 1995; 102:2041-2045.
- ↑ Tychsen LT, Wong AF, Foeller P, Bradley D. Early versus delayed repair of strabismsus in macaque monkeys: II. Effects on motion visually evoked responses. Inv Opthalmol and Vis Sci. 2004; 45: 821-27
- ↑ Cotter SA, et al. Risk factors associated with childhood strabismus. Ophthalmology,
- ↑ Dickey CF, Metz HS, Stewart SA, Scott WE: The diagnosis of amblyopia in cross-fixation. J Pediatr Ophthalmol Strabismus 1991; 28:171-175.
- ↑ Hiles DA. Watson A, Biglan AW. Characteristics of infantile esotropia following early bimedial rectus recessin. Arch ophthalmol, 1980; 89: 679-703
- ↑ 12.0 12.1 Sami D, Comittant strabismus. In: Albert DM, Miller JW, Azar DT, Blodi BA. Albert & Jakobiec’s Principles and practice of ophthalmology, 3rd ed. Philadelphia, PA. Saunders Elsevier; 2008.
- ↑ Birch EE, Stager DR, Berry P, and Everett ME. Prospective assessment of acuity and stereopsis in amblyopic infantile esotropes following early surgery. Inv Ophthalmol and Vis Sci, 1990; 31: 758-65
- ↑ Saunders K. Visual acuity. In: Leat SJ, Shute RH, Westall CA. Assessing children’s vision. A handbook. Oxford, Great Britain: Reed education and professional publishing; 1999. P.171-192
- ↑ Wright KW, Walonker F, Edelman PM. 10-diopter fixation test for amblyopia. Arch Ophthalmol, 1981; 99: 1242-6
- ↑ Raab EL. Comitant esotropia. In: Wilson ME, Saunders RA, Trivedi RH. Peditric ophthalmology: current thoughts and practicle guide. Leipzig. Springer; 2009. P. 85-112
- ↑ 17.0 17.1 Robbins SL et al, Vision testing in the pediatric population, Ophtahlmolo Clin N Am, 2003; 16: 253-67
- ↑ 18.0 18.1 18.2 Pediatric Eye Disease Inverstigator Group. Spontaneous resolution of earlyh-onset esotropia: experience of the Congenital Esotropia Observational Study. Am J Ophthalmol, 2002; 133: 109-18
- ↑ Kutschke PJ, Scott WE. Prism adaptation in visually mature patients with esotropia of childhood onset. Ophthalmology. 2004 Jan; 111(1): 177-9


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק