פעילות-יתר של בלוטת התריס - היבטים כירורגיים - Thyrotoxicosis - surgical aspects
הופניתם מהדף צריבה (Ablation) של בלוטת התריס עם יוד רדיואקטיבי לדף הנוכחי.
עקרונות בכירורגיה
מאת ד"ר צבי קויפמן
| עקרונות בכירורגיה | ||
|---|---|---|

| ||
| שם המחבר | ד"ר צבי קויפמן | |
| שם הפרק | כירורגיה של הבלוטות האנדוקריניות | |
לערכים נוספים הקשורים לנושא זה, ראו את דפי הפירושים: – פעילות יתר של בלוטת התריס
מחלת גרייבס - Graves' disease
ערך מורחב – מחלת גרייבס - Graves' disease
מחלה זו תוארה לראשונה על-ידי Parry ב-1786, אולם רוברט גרייבס ב-1835 תיאר את המחלה בצורה יסודית יותר, ולכן נקראת על שמו מחלת גרייבס (Graves' Disease).
גורמים אטיולוגיים
האטיולוגיה של מחלה זו היא חיסון עצמי (אוטו-אימונית). מערכת החיסון במחלה זו מייצרת נוגדנים כנגד הקולטן של הורמון ממריץ בלוטת התריס (TSH, Thyroid stimulating hormone), אך הנוגדנים עצמם אינם גורמים להרס הבלוטה בדומה למה שקורה במחלת השימוטו (Hashimoto), אלא גורמים להפעלת הקולטנים. כתוצאה מכך, בלוטת התריס מפרישה באופן תמידי הורמונים, גם כשהורמון ה-TSH כלל אינו נוכח בסביבה. הבלוטה הופכת להיות אוטונומית ואינה תלויה במנגנוני המשוב של ה-TRH (Thyrotropin-releasing hormone) וה-TSH. מחלת גרייבס יכולה להיות בעיה בודדת או חלק מהפרעה חיסונית רחבה יותר, ויש לשקול את הרחבת הבירור של החולים כשישנם רמזים שמדובר במצב רב מערכתי. במחלת גרייבס תאי מערכת החיסון מסוג T יוצרים נוגדנים כנגד ארבע סוגים של מטרות: חלבון התיירוגלובולין, אנזים התירואיד פראוקסידאז, משאבת הנתרן-יוד והקולטן ל-TSH. הנוגדנים הגורמים לעיקר התחלואה הם אלה המכוונים לקולטן. גנטיקה משפיעה על סיכויי התחלואה ונמצא שהמחלה שכיחה בחולים עם ביטוי של חלבון המכונה CTLA (הגן יושב על כרומוזום 2q33) אך גם גנים אחרים משפיעים על התרחשות מצב זה.
גם ה-LATS, שהוא גלובולין ממקור אימוני, וגם התחילן (Procursor) של LATS, נמנים כיום עם קבוצת ה-TSI (Thyroid stimulating immunoglobulines). ה-TSI יכולים להתקשר לאיבר המטרה ולגרום להפעלת קולטני ה-TSH, המצויים בממברנת תא התריס, ובעקבות זאת לגרום פעילות יתר של הבלוטה. בחלק גדול מחולי פעילות יתר של בלוטת התריס נמצאו TSI בדם.
הסיבות השונות הקשורות בפעילות יתר של בלוטת התריס מוצגות בטבלה 2.14.
|
שכיחות המחלה
שכיחות פעילות היתר של בלוטת התריס תלויה באוכלוסייה הספציפית ונעה בין 30–200 מקרים לכל 100,000 נפש. נשים לוקות יותר במחלה בשכיחות של 7:1 ביחס לגברים. הגיל בו שכיחה המחלה הוא בטווח של 30–60 שנים, אך היא יכולה להופיע בכל גיל.
תסמינים קליניים
המחלה מתבטאת בקצב לב מואץ גם במנוחה ומלווה לעיתים בתחושה של "דפיקות לב". בחולי לב עלולה לחול התדרדרות במצב החולה עקב השפעת הורמוני בלוטת התריס על המערכת הלבבית. חוסר סבילות לחום ונטייה להזעת יתר מאפיינת מצב זה, עליה בקצב המטבולי גורמת לירידה במשקל למרות תיאבון טוב ואכילה מרובה, בחלק מהמקרים יש נטייה להתעייפות מוקדמת. חוסר ריכוז, נטייה לרגזנות, אי-שקט וירידה ביכולת שינה מאפיינים את ההיבט ההתנהגותי של מצב זה. בבדיקה נוירולוגית של החולים, ניתן להתרשם מהחזרים גידיים (רפלקסים) מוגזמים, ובחלק מהמקרים ניתן לזהות רעד קל בידיים בעיקר כשהן פשוטות מלוא אורכן קדימה. העור חמים למגע ולח. בעור ובשיער עלולים לחול שינויים שונים כולל שינוי באיכות השיער והציפורניים, התקרחות ושינויי פיגמנטציה עוריים. עלול לחול שינוי בהרגלי היציאות הן מספרית והן באיכות היציאה, שעלולה להיות שלשולית. בחלק מהמקרים יש גם שתייה והשתנה מרובה עקב שינויים בכליות. בנערות בעלות מחזור חלים לעיתים קרובות שינויים בתדירותו ובעוצמתו של המחזור.
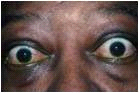
בבדיקת בלוטת התריס ניתן לזהות בחולים הגדלה של הבלוטה ובהאזנה מעל הבלוטה ניתן להתרשם מאוושה שמקורה אינו לבבי אלא בזרימת דם מוגברת בבלוטה. אוושה זו ידועה בכינויה "אוושת השטן". שינויים בעיניים, נמצא בכשליש מהחולים במחלת גרייבס. תופעה אופיינית היא משיכת העפעף העליון מעלה וגילוי חלקים גדולים יותר מגלגל העין - בלט העין (Exopthalmos) או מחלת גלגל העין במחלת גרייבס (Graves ophthalmopathy). הסיבות למעורבות העיניים במחלת גרייבס אינן ברורות עדיין לחלוטין, אך נובעות ככל הנראה מהשפעת פעילות מערכת החיסון על רקמות החיבור בגלגל העין. העיניים לרוב בולטות מחוץ לארובת העין ומקנות מראה אופייני לחולים (פרופטוזיס). התחלואה של העיניים יכולה להקדים או להתאחר ביחס לתחלואה בבלוטת התריס, אך לרוב מתרחשת בסמיכות זמנים. תופעה מעניינת נוספת היא מעורבות חד-צדדית של העיניים הקיימת בכעשירית מהחולים. החולים מתארים בהתחלה תחושה של אי נוחות בעיניים עם דמעת מרובה, ובהמשך ניתן לזהות את המראה האופייני הכולל: בלט עין עם משיכת העפעף העליון מעלה (תמונה 1.4). הזנחה וחוסר טיפול במחלה, עלול להביא לעיוורון.
סיכום התסמינים ושכיחותם מופיעה בטבלה 3.14.
|
טבלה 3.14: תסמינים בפעילות יתר של בלוטת התריס ושכיחותם
|
בבדיקה ניתן למצוא:
- טכיקרדיה (100%)
- נוכחות זפק (98%)
- רעד עדין בידיים (97%)
- קוצר נשימה (דיספניאה) (75%)
- יתר לחץ דם סיסטולי (70%)
- אוושה מעל בלוטת התריס (77%)
- אקסאופתלמוס (70%)
- סימנים אחרים בעיניים (50%)
- נפיחות בגפיים (35%)
- טחול מוגדל (10%)
- הגדלת השד בזכר (גניקומסטיה) (10%)
- פרפור עליות (Atrial fibrillation) (10%).
מהלך המחלה
מהלך המחלה משתנה מחולה לחולה. לעיתים עקב הפעילות האוטו-אימונית החולים מתחילים ביתר פעילות של הבלוטה המתחלפת בהמשך, עקב הרס הבלוטה, בתת-פעילות. בחלק מהמקרים חלות תנודות שבין יתר ותת פעילות של הבלוטה, ולעיתים יתר הפעילות נשאר ואף מתגבר. מכאן, שיש לעקוב אחר כל חולה ולטפל בו בהתאם למצבו ולצורה הספציפית שבה מתבטאת המחלה.
אבחנה
האבחנה מתבססת על TSH נמוך מאוד בנוכחות FT4 מוגבר. בנוסף ניתן למצוא:
- עלייה בחלבון קושר יוד (Protein-bound iodine test, PBI).
- קליטת יוד גבוהה.
- T3 ו-T4 מוגברים בפלזמה.
- כושר קשירת T3 על-ידי כדוריות אדומות עולה.
כל אלה, ולא רק אחד מהם, משמשים לאבחנה. לעיתים ה-T3-4 הם אבחנתיים, אולם כאשר ה-T3-4 הם על גבול הנורמה כושר קליטת היוד המסומן הוא אבחנתי. כאשר החולה מקבל יוד בכמות רבה בדיאטה ה-PBI לא מבטא את הפרשת ההורמון מהבלוטה, ולכן יכול להטעות. גם קליטת יוד מסומן מוקטנת עקב הרוויה ביוד. לכן במקרים אלה לערכי T3-4 משמעות רבה.
ניתן לזהות את הנוגדנים הגורמים להפעלת בלוטת התריס המכונים TSI (Thyroid stimulating immunoglobulins) או נוגדנים כנגד חלבון הפראוקסידאז השכיחים במצב זה (Anti-TPO), אך לרוב אין בכך צורך. לחלק מהחולים, מטבוליזם מופרע של ייצור עצמות עם עליה ברמות הסידן והזרחן ופעילות מוגברת של אנזים הפוספטאזה בסיסית.
הכולסטרול יכול להיות מוגבר בחולים הלוקים בפעילות יתר של בלוטת התריס. בנוסף, אפשר למצוא גם ריבוי תאי דם לבנים (לויקוציטוזיס), היפרקלצמיה (יתר סידן בדם), היפרקלציאוריה (הפרשת סידן עודפת בשתן) וגלוקוזאוריה (הפרשת גלוקוז בשתן).
אבחנה מבדלת
- הפרעת חרדה (Anxiety neurosis)
- מחלות לב ראשוניות
- אנמיה
- מחלות מערכת העיכול
- שחמת הכבד
- פאוכרומוציטומה
- מחלת עיניים ראשונית (Primary opthalmopathy).
טיפול
הטיפול ביתר פעילות יכול להתבצע בשלוש דרכים, כשתפקידו של הרופא המטפל (לרוב אנדוקרינולוג מומחה) הינו להחליט מה האופציה הטיפולית המועדפת, לפי מצבו של החולה, התסמינים המתפתחים (עם הדגשה על התפתחות תסמיני המחלה בעיניים) והתגובה לניסיונות טיפול קודמים. האפשרויות הן:
- טיפול בתרופות הגורמות לדיכוי פעילות בלוטת התריס והפחתת הפרשת הורמוני התריס מהבלוטה.
- מתן של יוד רדיואקטיבי לחולה - היוד הרדיואקטיבי מצטבר בבלוטה וזו נהרסת עקב הקרינה הממוקדת שיוצר היוד. כתוצאה מכך, נפח הבלוטה קטן וכמות ההורמונים שהיא מסוגלת להפריש יורדת. היוד הרדיואקטיבי מופרש ולא יוצר נזקים כלשהם לרקמות אחרות.
- כריתה לא מלאה של בלוטת התריס. כריתה זו תפחית את יצור ההורמונים אך תשאיר רקמת תריס מתפקדת, במטרה שלא לגרום לתת-תריסיות. לכל אחד מהטיפולים הללו קיימים יתרונות וחסרונות, ובחלק מן המקרים הטיפול אינו מועיל, או לחלופין גורם לתת-פעילות של הבלוטה או לתופעות לוואי הדורשות את הפסקתו. היריון ולידה הם מצבים העלולים לגרום להתלקחות של מחלת גרייבס שכבר הייתה בשליטה, ולכן, יש לעקוב היטב אחר החולים בתקופה רגישה זו.
טיפול תרופתי: תרופות נוגדות תריסיות (Antithyroid agent)
כל התרופות מפריעות לקשירת היוד בבלוטת התריס, וכמו-כן מונעות צימוד (Coupling) של יודותירוזין בבלוטת התריס. התרופות בשימוש הן: Propylthiouracil (PTU), Carbimazole, Methylthiouracil, Methimazole (Tapazole) ואחרות. המקובלות ביותר הן ה-Methimazole וה-Propylthiouracil. תרופות אלה מתפרקות במהירות בתוך בלוטת התריס, מופרשות בחלב האם ועוברות דרך השליה. לכן הן מדכאות את יצירת הורמון הבלוטה ביילודים. המנה הסטנדרטית היא 100 מ"ג 3x ביממה. השפעת התרופה מושגת כעבור כשבועיים. המינון משתנה בהתאם לתגובה.
התרופות לא משנות את הפתולוגיה הבסיסית. הסיפור הטבעי של המחלה הינו של הפוגות והתלקחויות, ולכן קשה להעריך את הטיפול בהתאם לתגובה הקלינית. ניתן להעריך את הטיפול על-ידי ירידה בזפק וירידה במבחן דיכוי בלוטת התריס כל 6 חודשים.
שיעור החזרות של פעילות יתר של בלוטת התריס, לאחר הפסקת הטיפול, שונה ומגיע בספרות עד 72%. חלק מהחולים מפתחים רגישות לתרופה, המתבטאת בפריחה, חום, אגרנולוציטוזיס (1%), דלקת העצב (נויריטיס), דלקת כבד (הפטיטיס), כאבי מפרקים (ארטרלגיה), כאבי שרירים (מיאלגיה), הגדלת קשרי לימפה (לימפאדנופתיה), פסיכוזה וזאבת אדמנתית מערכתית (SLE).
טיפול כימי: יוד רדיואקטיבי
בעבר פחדו להשתמש ביוד רדיואקטיבי עקב החשש מהופעת קרצינומות בבלוטת התריס בעקבות הטיפול; חשש זה הופרך, כך שהיום מטפלים גם בילדים ביוד מסומן. ההוראות לשימוש ביוד רדיואקטיבי הן בחולים בעלי סיכון גבוה לכירורגיה. המינון המקובל הוא 140–160 מיקרוגרם לגרם רקמת תירואיד משוער.
אחד הסיבוכים החמורים של הטיפול ביוד מסומן הוא היפותירואידיזם קבוע, שיכול להופיע לאחר שנים ב-40% עד 70% מהחולים. ההיפותירואידיזם הזה מסוכן עקב ההתפתחות האיטית של סימניו, כאשר החולה אינו נמצא כבר במעקב.
טיפול כירורגי - כריתה תת-שלמה של בלוטת התריס - Subtotal thyroidectomy
הוריות לניתוח
הטיפול התרופתי ביתר-תריסיות הינו הטיפול העיקרי והראשוני. הטיפול הכירורגי הוא משני ומיועד לחולים שאינם נוטלים את התרופות כראוי, או שהטיפול התרופתי לא השיג את מטרתו - נכשל. קבוצה נוספת של חולים המועמדת לניתוח הם חולים עם זפק גדול טוקסי (ראה פרק הבא).
הכנת החולה לניתוח
את החולים יש להכין לניתוח על מנת למנוע הופעת פעילות יתר חדה של בלוטת התריס (משבר תירוטוקסי - Thyroid storm) לאחר הניתוח. לאחר השגת תפקוד תקין של בלוטת התריס (אאותירואידי, Euthyroid) נהוג להמתין כחודשיים עד הניתוח. ההכנה מתבצעת על-ידי:
- Propylthiouracil: מתן Propylthiouracil במינון של 100 מ"ג 3x ביממה, או מנות גדולות יותר, אם יש צורך בהכנה מהירה. אם לא ניתן להשיג מצב אאותירואידי בטיפול זה יש לתת תרופות אחרות.
- יוד: השימוש ביוד בלבד מקובל, אולם יש לתכנן את הניתוח לפני שתפוג השפעת היוד. נותנים בדרך כלל 15 טיפות Lugol המכיל יודיד ויודון 3-2x ביממה, למשך 10 ימים לפני הניתוח.
- לעיתים, כאשר קשה לשלוט על תגובת החולה לתרופות, מעדיפים לתת מנה עודפת של תכשירים נוגדי תריסיות (אנטיתירואידליים) עד השגת מצב היפותירואידי ולהוסיף תירוקסין. יתרונו של טיפול זה הוא שמתן תירוקסין מעכב את הפרשת ה-TSH, ועל-ידי כך מקטין את הווסקולריזציה של הבלוטה.
- חוסמי בטא: השימוש בחוסמי בטא כמו ה-Propranolol (Deralin) גורם להפחתת הטכיקרדיה והרעד, אולם אין להם השפעה על צריכת החמצן והמטבוליזם, לכן הם אינם משמשים כתרופה בודדת לטיפול בפעילות יתר. אפשר להשתמש בהם יחד עם תרופות אנטיתירואידליות אחרות, כאשר קשה להשתלט על הטכיקרדיה בעזרת מינונים מקובלים של התרופות האנטי-מטבוליות. הטיפול בתרופה זו מקטין את הצורך בביקורת חוזרת במרפאה ואת משך האשפוז לצורך שליטה בפעילות היתר. כאשר מטפלים בתרופה זו כהכנה לניתוח, יש לתת אותה עוד שבוע לאחר הניתוח. בתקופה זו רמת ה-T3 חוזרת לערכי התקן. הפסקה פתאומית בטיפול כאשר החולה לא קיבל תרופות אנטי-מטבוליות תגרום למשבר תירוטוקסי (Thyroid storm).
טכניקה כירורגית
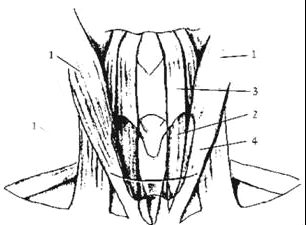
הגישה לביצוע כריתה תת-שלמה של בלוטת התריס היא דרך חתך רוחבי בצוואר (לפי Kocher) (איור 3.14). הכנת מתלה עור שריר עליון עד עצם הלשון (Hyoid) ומתלה עור שריר תחתון עד עצם החזה (סטרנום). המתלה כולל את העור, התת-עור והשריר הפרוס (Platysma). מפרידים את שרירי הרצועה (Strap muscles) – שריר עצם החזה ועצם הלשון (Sternohyoid), שריר עצם החזה והתריס (Sternothyroid) ושריר התריס ועצם הלשון (Thyrohyoid) - לאורך הקו הלבן וחושפים את הבלוטה משני צדדיה על-ידי רטרקציה של השרירים. קושרים את עורק ווריד התריס העליונים (Superior thyroid artery and vein) על הפול העליון של הבלוטה. לאחר חשיפת הבלוטה מפרידים אותה מקנה הנשימה וכורתים אותה (חלק מכל אונה ואת האיסטמוס (מצר בלוטת התריס)) תוך הקפדה על השארת הקפסולה האחורית עם רקמת בלוטת התריס עליה, במשקל של כ־5-3 גרם או 10% מנפח הבלוטה.
קיימים מספר אלמנטים שחשוב לזהותם בביצוע הכריתה התת-שלמה של בלוטת התריס:
- העצב הגרוני החוזר (Recurrent laryngeal nerve)
- העצב הגרוני העליון (Superior laryngeal nerve)
- בלוטות יותרת התריס (פאראתירואיד).
העצב הגרוני החוזר נמצא בצד האחורי-פנימי של בלוטת התריס קרוב לתעלה שבין הטרכאה לוושט. העצב פונה קדימה באזור ה-Superior suspensory ligament ובחלק מהחולים הוא צמוד לו.
הפרדת הרצועה (Ligament) בצורה לא זהירה עלולה לגרום נזק לעצב על-ידי חיתוכו או קשירתו. הסיבים המוטוריים שלו מעצבבים את השרירים המתוויכים (Adductors) של מיתרי הקול. פגיעה בעצב גורמת לצרידות שאינה חולפת, למרות שניתן להשיג תפקוד טוב.
ב-50% מנתיחות המתים מוצאים מספר שורשים של העצב בגובה ביצוע הדיסקציה של הבלוטה, בדרך כלל 4–5 ענפים. יש חשיבות להימנע מפגיעה בכל הענפים הללו. מספר מחברים מציינים את חשיבות מיקום הפיצול (Bifurcation) של העצב, שהיא בסמוך לפול העליון של בלוטת התריס. שני ענפים מעצבבים את שרירי מיתרי הקול: האחד את המתוויכים (Adductors), והשני את המפשקים (Abductors), ולא ניתן להבדיל ביניהם במיקומם האנטומי. צרידות עקב נזק לעצב בצד אחד נוטה להשתפר במשך הזמן. נזק לשני העצבים גורם לחסימת דרכי הנשימה הדורשת לפעמים פיום מיידי של קנה הנשימה (טרכאוטומיה). נזק זה גורם לצרידות קבועה בדרגות קושי שונות.
ויכוח נטוש בספרות האם יש לחשוף את העצב ולראותו היטב בניתוח. Kocher צידד בדעה שחשיפה גורמת נזק לעצב בעצם תהליך ההפרדה. דעה זו לא מקובלת על חלק מהמנתחים, שממשיכים לחשוף את העצב. ויליאמס, בעבודתו, מציין שב-100 תירואידקטומיות שבהן נחשף העצב, נצפו 70% פגיעות מאוחרות בעצב, כאשר בשני חולים הפגיעה הייתה קבועה. בצקת וקרישים של כלי הדם המזינים את העצבים הפריפריים (Vasa nervorum) עקב החשיפה גורמת לאוטמים ולפיברוזיס, הגורמים לאיבוד תפקוד העצב מאוחר יותר. ברוב המקרים העצב נראה גם מבלי לחשוף אותו, אולם בכריתה שלמה של הבלוטה יש עדיין 4%-1% פגיעות בעצב.
שימור בלוטות הפאראתירואיד חשוב. הבלוטות הן חומות-צהובות, וצבען זה מאפשר להבדילן מהשומן הנמצא בסמוך אליהן, מרקמת בלוטת התריס ומבלוטות הלימפה.
את הבלוטות התחתונות ניתן לזהות בעזרת כלי הדם שלהן, היוצאים מעורק התריס התחתון (Inferior thyroid artery). מקומן של הבלוטות העליונות קבוע, באמצע ומאחור לחלק התחתון של הפול העליון של התירואיד. הבלוטות התחתונות מקורן בכיס הפארינגיאלי ה-3, אשר ממנו יוצא גם התימוס ולכן אין זה מפליא למצוא את בלוטות הפאראתירואיד בתוך התימוס או במצר (מדיאסטינום) הקדמי. הבלוטות יכולות להימצא גם בתוך רקמת בלוטת התריס. בדרך כלל יש 4 בלוטות, אולם יכולות להיות גם 7.
ביצוע כריתה שלמה חוץ-קפסולרית של בלוטת התריס קשורה בשכיחות גבוהה יותר של נזק לבלוטות הפאראתירואיד, במיוחד לאור העובדה שהבלוטות הן בעלות אספקת דם עדינה ושברירית ויכולות לכן להינזק בקלות.
הענף החיצוני של העצב הגרוני העליון (Superior laryngeal nerve) יכול אף הוא להיפגע. העצב הגרוני העליון נמצא בסמוך לעורק ווריד התריס העליונים (Superior thyroid artery and vein) והם מופרדים על-ידי סיבים מהחיתולית העמוקה של הצוואר (Deep cervical fascia). בזמן קשירת הווריד והעורק בבלוק אחד קושרים גם את העצב הזה. דבר זה אפשר למנוע באם קושרים את העורק והווריד על הבלוטה, מכיוון שהעצב נפרד מהם מספר מ"מ לפני כן. הענף החיצוני (External branch) של העצב הגרוני העליון שולח סיבים מוטוריים לשרירי הקריקותירואיד (Cricothyroid). כאשר הוא משותק תנועתיות מיתרי הקול אינה מופרעת, אולם לאחר שימוש ממושך אובדת יכולת השליטה בקול.
תת-פעילות הבלוטה נצפתה, לאחר הניתוח, ב-20%-10% מהמנותחים, בדרך כלל סמוך מאוד לזמן הניתוח ולא הרבה אחריו, כפי שקורה בטיפול עם יוד מסומן. שכיחות הופעת פעילות יתר חוזרת היא 10%. במקרים כאלה אפשר לטפל ביוד רדיואקטיבי ולמנוע את הצורך בניתוח חוזר. לעיתים פעילות היתר של בלוטת התריס הינה אלימה (וירולנטית) ביותר, ואז טיפול הבחירה הוא מתן יוד מסומן, המביא לשליטה מהירה במצב. בכל החולים עם פעילות יתר חוזרת יש לבדוק את רמות ה-TSH על מנת לשלול אדנומה של ההיפופיזה.
היפרתירואידיזם בהיריון - Hyperthyroidism in pregnancy
בהיריון תפקודי בלוטת התריס משתנים עקב עלייה ברמת גלובולין קושר T4 (Thyroxine-binding globulin) ולכן ערכי ה-T4 גבוהים בהיריון. ערכי ה-T3 וה-TSH הם אבחנתיים. הטיפול התרופתי מסוכן - מתן יוד מסומן יהרוס את בלוטת התריס של העובר. תרופות אנטיתירואידליות עלולות לגרום לזפק (גויטר) ביילוד הסובל מהפרעות בנשימה. מתן כמויות קטנות של התרופה מקטין את הסיכון. הפרעות מנטליות ביילוד, לאחר שימוש בתרופות אלה, הוזכרו בספרות, אבל אין לכך סימוכין.
הטרימסטר השני הוא הזמן הטוב לטיפול כירורגי, לאחר הכנה קצרה באמצעות תרופות אנטיתירואידליות ו-Propranolol. הסיכון לאם ולעובר בניתוח אינו שונה מזה של ניתוח לפני ההיריון.
בלט קשה של העין - Malignant exophthalmos
אקסאופתלמוס (בלט העין) היא תופעה שכיחה בהיפרתירואידיזם. מליגנט אקסאופתלמוס נדירה וקשה לטיפול. הבצקת בארובת העין יכולה לפגוע באזורים פריאורביטלים. הטיפול כולל מתן מנות גדולות של סטרואידים, הקרנות של ארובת העין (אורביטה) וההיפופיזה ודקומפרסיה כירורגית של האורביטה.
זפק רב-קשרי (Multinodular goiter) והיפרתירואידיזם
חולים שלהם זפק רב-קשרי (מולטינודולרי) זמן רב יכולים לפתח היפרתירואידיזם. התמונה קלה יותר מאשר במחלת גרייבס. אקסאופתלמוס לא שכיח. הטיפול ביוד מסומן לא נותן תוצאות טובות בגלל אספקת דם לא אחידה בזפק ולכן גם הקליטה של היוד אינה אחידה, כך שחלק מהרקמה לא נפגע. הטיפול צריך להיות כירורגי והכנתם של החולים לניתוח דומה לזו של חולים בעלי זפק דיפוזי.
המידע שבדף זה נכתב על ידי ד"ר צבי קויפמן, מומחה בכירורגיה, מנהל היחידה לבריאות השד, המרכז הרפואי מאיר, כפר סבא


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק