הורמון אדרנוקורטיקוטרופי - Adrenocorticotropic hormone
הופניתם מהדף קורטיקוטרופין לדף הנוכחי.
| מדריך בדיקות מעבדה | |
| הורמון אדרנוקורטיקוטרופי | |
|---|---|
| Adrenocorticoptropic hormone | |
| שמות אחרים | קורטיקוטרופין, ACTH, cosyntropin |
| מעבדה | אנדוקרינית בדם |
| תחום | פעילות הורמונאלית של בלוטת יותרת המוח (היפופיזה), ושל בלוטת יותרת הכליה |
| יחידות מדידה | פיקוגרם למ"ל |
| טווח ערכים תקין | בדם טבורי - 50-570; ביילודים ביום הראשון - 10-185; במבוגרים - 10-61; כאשר בנטילת דם בשעות הבוקר (0600-0900) - פחות מ-80, ובנטילת דם בשעות אחה"צ והערב (1800-2300) - פחות מ-50 פיקוגרם למ"ל. בנוזל מי השפיר: בשבועות 10-18 להיריון - 209; בשבועות 26-30 להיריון - 430; בשבועות 35-36 להיריון - 162 (תוצאות ממוצעות מבוטאות בפיקוגרם למ"ל). |
| יוצר הערך | פרופ' בן עמי סלע |
מטרת הבדיקה
רמות ACTH בדם נמדדות לסייע לאבחן ולנטר מצבים הקשורים עם רמת עודף או חסר של קורטיזול בגוף. בדיקת ACTH תידרש להערכה מבדלת האם רמת קורטיזול מוגברת מקורה בבעיות של בלוטת האדרנל או ההיפופיזה. מדידת ACTH וקורטיזול בעת ובעונה אחת עשויה לסייע להבדיל בין מחלת Cushing למחלת Addison, כיוון שרמת ACTH באופן נורמאלי משתנה באופן הפוך לרמת קורטיזול בדם. סיבה אחרת למדידת ACTH היא לצורך ניטור וקביעת המינון הנכון של טיפול בקורטיקו-סטרואידים. מדידת ACTH תידרש כשקיים חשד ל-hypopituitarism וכן ל-Multiple endocrine neoplasia (MEN) I.
בדיקת ACTH יכולה לשמש לאבחון של גידול אקטופי המפריש הורמון זה, שכן רמות ACTH בתרחיש זה גבוהות במיוחד.
בסיס פיזיולוגי
המבנה של ACTH:
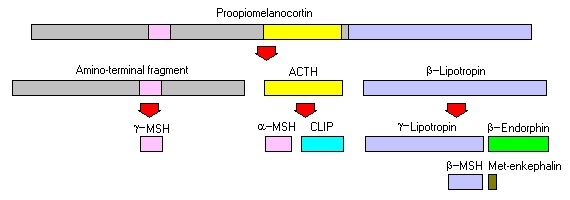
ההורמון מורכב מ-39 חומצות אמינו, כאשר הורמון זה באדם משקלו המולקולארי 4,540 דלטון. תקופת מחצית החיים שלו בפלזמה היא בת 10 דקות לערך. לאחר פרק זמן זה עובר ACTH ביקוע פרואוליטי בין חומצות אמינו 13 ו-14 מהקצה ה-N-טרמינלי ליצירת α-MSH (האחראי לפיגמנטציה הכהה של העור במחלת אדיסון), וכן ליצירת CLIP, פפטיד שפעילותו באדם עלומה.
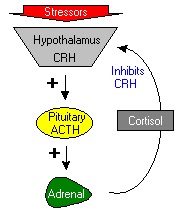
ACTH הוא הורמון פוליפפטידי טרופי המיוצר ומופרש מהאונה הקדמית (adenohypophysis) של בלוטת יותרת המוח (היפופיזה, pituitary gland). ההורמון ACTH מהווה מרכיב מרכזי בציר היפותאלאמוס-היפופיזה-אדרנל, ומיוצר לעתים בתגובה לעקה ביולוגית כאשר הפרשתו משופעלת על ידיcorticotropin-releasing hormone או CRH המופרש מההיפותאלאמוס. ACTH מופרש ספציפית על ידי התאים הקורטיקוטרופיים בקדמת ההיפופיזה שהם תאים בזופיליים המייצרים בנוסף ל-ACTH גם את melanocyte-stimulating hormone וכן lipotropin. התאים הקורטיקוטרופיים מגיבים ל-CRH ומהווים כ-20% מכלל התאים בחלק הקדמי של ההיפופיזה.
למעשה התאים הקורטיקוטרופיים מייצרים קודמן (precursor) הידוע כ-pre-pro-opiomelanocortin או pre-POMC, ולאחר הסרה של signal peptide בשעת תהליך התרגום בריבוזומים נוצר הפוליפפטיד POMC, בעל 241 חומצות אמינו, העובר סדרה של שינויים כגון פוספורילציה וגליקוזילציה לפני שהוא עובר ביקוע פרוטאוליטי על ידי אנדו-פפטידאזות ליצירת מספר מקטעים פולי-פפטידיים בעלי פעילות ביולוגית (כמפורט למטה).
חסר של ACTH הוא הסיבה לאי-ספיקה שניונית של האדרנל, כאשר אי-ספיקה ראשונית של בלוטה זו הידועה כמחלת אדיסון מתרחשת כאשר ייצור קורטיזול בבלוטה נמצא בחסר כרוני, מה שמביא לעליה כרונית ברמת ACTH. כאשר לעומת זאת, בלוטת יותרת המוח (היפופיזה) היא הסיבה לרמות מוגברות של ACTH מדובר במחלת Cushing, כאשר מקבץ התסמינים של עודף קורטיזול בתרחיש זה ידוע כתסמונת Cushing.
התכונות של ACTH נחקרו לראשונה בשנות ה-30. בשנת 1933 קבוצת מחקר בראשות Collip, Evans ו-Houssay, השתמשו בתמציות של היפופיזה לעודד את קורטקס האדרנל, ובשנת 1943 היה זה Choh Hao Li שבודד לראשונה ACTH ואף סנתז אותו בתנאי מעבדה ב-1963. השימוש של ACTH להפחתת תהליכי דלקת ושיכוך כאבים בעיקר כטיפול יעיל בדלקת מפרקים נחקר לראשונה בשנות ה-40 על ידי Hench ו-Kendall, שעמדו בראש תכנית לייצור חרושתי של ACTH למטרות רפואיות. בשנת 1948 החל Hench להשתמש בהצלחה ב-ACTH לטיפול בחולי arthritis, ובשנת 1950 זכו הוא ו-Kendall בפרס נובל לרפואה על תרומתם בנושא זה. כיום עדיין יש שימוש מוגבל ב-ACTH לטיפול בדלקת מפרקים שגרונית, קוליטיס כיבית וסוגים אחדים של הפאטיטיס.
כדי לווסת את הפרשת ACTH, מספר ניכר של חומרים המופרשים בתוך הציר היפותאלאמוס-היפופיזה-אדרנל, המשפיעים באופן איטי או מהיר במנגנון של משוב לולאה (feedback-loop activity). לדוגמה, גלוקו-קורטיקואידים המופרשים מקורטקס האדרנל מעכבים הפרשת CRH מההיפותאלאמוס, מה שיפחית הפרשת ACTH מההיפופיזה. גלוקו-קורטיקואידים יכולים גם לעכב את קצב השעתוק של הגן המקודד ל-POMC ואת סינתזת הפפטיד הזה.
בעוד שהשפעת המשוב על הפרשת CRH היא בסדר גודל של דקות אחדות, הרי שהשפעת המשוב על סינתזת POMC איטית יותר בסדר גודל של שעות עד ימים.
ACTH פועל על ידי התקשרות לקולטנים שלו הממוקמים בעיקר על פני תאים בקורטקס האדרנל. הקולטן ל-ACTH הוא חלבון החוצה את ממברנת התא וקשור ל-G-protein. בהיקשר ההורמון לקולטן שלו, עובר האחרון שינויי מבנה הגורמים לשפעול האנזים adenylate cyclase, מה שמוביל להגדלת ריכוזו של cAMP התוך-תאי ובהמשך לשפעול של האנזים protein kinase A.
ACTH משפיע על הפרשת סטרואידים מהאדרנל על ידי מנגנון השפעה מהיר המתרחש תוך מספר דקות המביא להחדרת כולסטרול לתוך המיטוכונדריה של התאים, שם ממוקם האנזים P450scc, המקטלז את השלב הראשון של יצירת הסטרואידים המתבטא בביקוע השרשרת הצדדית של כולסטרול. ACTH משפיע גם על ידי קליטת ליפופרוטאינים על ידי תאי הקורטקס של האדרנל, כדי להגדיל את זמינותו של כולסטרול בתאים אלה.
ההשפעה ארוכת הטווח של ACTH (בסדר גודל של שעות אחדות) כוללת גירוי של שעתוק הגנים המקודדים ליצירת האנזימים הקשורים לסינתזת הסטרואידים, ובעיקר P450scc, כמו גם steroid 11β-hydroxylase, וכן סינתזת חלבונים הקשורים להעברת אלקטרונים. בנוסף לעידוד סינתזה של סטרואידים, ACTH מעודד גם שעתוק של גנים מיטוכונדריאלים המקודדים לתת היחידות של מערכות זרחון חמצוני (oxidative phosphorylation) במיטוכונדריה. תהליכים אחרונים אלה כנראה נחוצים לספק אנרגיה הנדרשת לתאי הקורטקס המגורים לפעולה על ידי ACTH.
השפעתו של ACTH היא בעיקר על ה-zona fasiculata ועל ה-zona reticularis של קורטקס האדרנל. ב-zona fasiculata ה-ACTH מעודד את הסינתזה וההפרשה של קורטיזול "הורמון הדחק". ב-zona reticularis נדרש ACTH לאתחל את הניצול של כולסטרול לסינתזת הורמונים סטראואידים. ללא ACTH לא מתאפשר ייצורם של הורמוני מין אנדרוגנים ב-zona reticularis. למעשה, השלב הראשון ברצף הריאקציות בסינתזה של סטרואידים המושרה על ידי ACTH, הוא הפיכתו של כולסטרול ל-pregnendione, המקוטלז על ידי האנזים cholesterol dsesmolase (CYP11A1).
ACTH סינטתי
צורה סינטתית פעילה ביולוגית של ACTH, המורכבת מ-23 חומצות אמינו של המולקולה הטבעית, סונתזה לראשונה על ידי קלאוס הופמן, והיא זמינה כ-cosyntropin (שם מותג Cortrosyn) או כ-synacthen שהוא ACTH סינטתי. תכשירים אלה משמשים רק לעתים נדירות במקום גלוקו-קורטיקו-סטרואידים לטיפול באי ספיקה שניונית של האדרנל בבתי חולים, אך משמשים בעיקר לביצוע ACTH stimulation test.
תרחישים קליניים בהם מדידת ACTH מתבצעת
מחלת Cushing הידועה גם כ-tertiary or secondary hypercorticism, הגורמת לתסמונת Cushing, בה יש הפרשה מוגברת של ACTH מההיפופיזה, הנגרמת ברוב המקרים כתוצאה מאדנומה של בלוטה זו שזוהי למעשה secondary hypercorticism (המהווה כ-70% מכלל המקרים של תסמונת Cushing אנדוגנית). אפשרות אחרת שהיא למעשה tertiary hypercorticism, מקורה ביצירה עודפת של ההורמון CRH בהיפותאלאמוס. מחלתCushing או תסמונת זו יכולה גם להיגרם משאת באדרנל, או משגשוג טב של בלוטה זו (hyperplasia), וכמובן משימוש יתר בתכשירים סטרואידיים, או כתוצאה מהפרשה אקטופית של ACTH מגידול הממוקם בעיקר בריאות (אך גם בבלוטת בתריס או הלבלב).
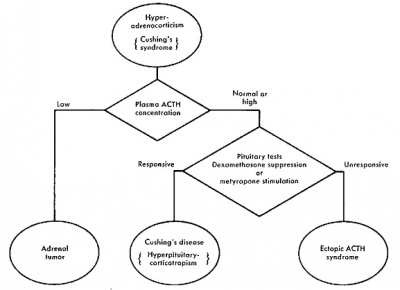
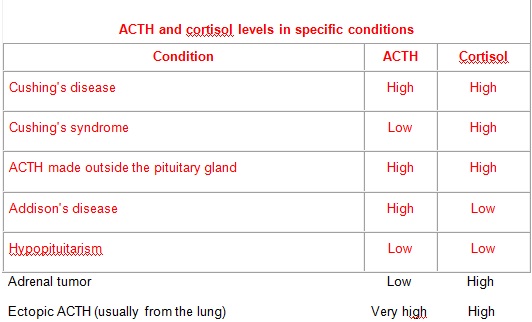
מחלת Addison הידועה גם כ-primary adrenal insufficiency, בה יש יצירה פחותה של קורטיזול כתוצאה מנזק לבלוטה זו, אך גם כ-secondary adrenal insufficiency, כתוצאה מתפקוד לקוי של ההיפופיזה והפרשת-חסר של ACTH (hypopituitaism). בטבלה מסוכמים תרחישים שונים ורמות ACTH וקורטיזול הצפויות במצבים אלה.
ברורים מעבדתיים נוספים בפענוח אי-סדירות של רמות ACTH ו/או קורטיזול
גילוי רמות חריגות של ACTH או של קורטיזול יכול להביא לביצוע מבדקים נוספים. בחינת השינויים ברמת קורטיזול במתן תרופות מסוימות הנועדות לעידוד או לדיכוי הפרשת קורטיזול עשויים לספק מידע אבחוני חיוני. אם הממצאים בבדיקות ראשוניות מצביעים על אי ייצור מספיק של קורטיזול, תידרש בדיקת ACTH stimulation test: מבדק זה כורך מדידת ריכוז קורטיזול בדמו של הנבדק לפני ולאחרי הזרקה של מנת ACTH סינטתי. אם בלוטות האדרנל פועלות באופן תקין, רמות קורטיזול תעלינה בתגובה להזרקת ACTH. לעומת זאת, אם רמת קורטיזול אינה עולה, הדבר יכול להופיע או במחלת אדיסון או ב-hypopituitarism.
אם לעומת זאת בנבדק רמת קורטיזול גבוהה, יכולה להידרש בדיקת dexamethasone suppression test, כדי לסייע בהחלטה האם הממצא קשור בעודף ייצור ACTH בהיפופיזה. במבדק זה מודדים את הרמה הבסיסית של קורטיזול, ולאחר מכן הנבדק מקבל באופן פומי dexamethasone, ולאחריה נמדדת רמת קורטיזול בדם בפרקי זמן קצובים. דקסמטזון מדכא יצירת ACTH, והוא אמור להפחית יצירת קורטיזול אם אמנם מקור העודף ברמת קורטיזול קשור להיפופיזה.
ACTH stimulation test (בהזלפה איטית)
במבוגרים ניתן עירוי ורידי של 50 יחידות ACTH או 500 מיקרוגרם של cosyntropin (שם מותג Cortrosyn) מומסים ב-500 מ"ל saline למשך 8 שעות ב-3 ימים ברציפות. דגימת הדם נלקחת במבחנה כימית (פקק אדום או צהוב) או במבחנת הפארין (פקק ירוק). הדגימה יציבה יומיים בקירור, או לתקופה ארוכה בהקפאה. באופן תקין רמת קורטיזול הנמדדת בדם גבוהה מ-20 מיקרוגרם לד"ל.
בדיקה זו ניתנת להתבצע גם במדידת 17-קטוסטרואידים (17-KS) וכן 17-הידרוקסי-קורטיקוסטרואידים (17OHCS) בשתן. איסוף שתן של 24 שעות מתבצע בכלי עם תוספת 1 גרם חומצה בורית כחומר משמר. הדגימה חיציבה בקירור למשך שבועיים. באופן תקין מוצאים עליה של פי-2 ברמת 17KS לאחר ההעמסה ב-ACTH, ועליה של פי 2-4 ברמת 17OHCS. במקרים של CAH או congenital adrenal hyperplasia כתוצאה מחסר באנזים 21hydroxylase עליה ברמת 17KSבשתן.
במחלת אדיסון primary adrenal insufficiency)) אין תגובה או שמתקבלת תגובה לא מתאימה בתגובה למבדק זה. בתרחיש של hypopititarism מתקבלת תגובה נורמאלית אך מושהית של עליה הדרגתית של רמת קורטיזול בדם במהלך 2-3 ימים.
ACTH stimulation test (מהיר)
מבחן סריקה (screening) בו מזריקים לשריר או בעירוי ורידי במבוגר מנה של 250 מיקרוגרם של cosyntropin לאחר צום של לילה, ונוטלים בבוקר דגימות דם בזמני 0, 30 ו-60 דקות לאחר הזרקת ההורמון. באופן תקין עולה רמת הקורטיזול הנמדדת בבוקר היא מעל 5-7 מיקרוגרם לד"ל, כאשר אחר מתן זריקת Cortrosyn , מוצאים בשיא התגובה עליה של פי-4 ברמת קורטיזול. תוצאה נורמאלית שוללת אפשרות של primary adremal insufficiency, אך לא ניתן לשלול חסר חלקי של ACTH. תגובה תת-נורמאלית, דהינו עליה פחותה ברמת הקורטיזול הנמדדת לאחר מתן ACTH, מצביעה על רזרבה פחותה של האדרנל, וכן על אי ספיקת האדרנל, שיכולה להיות ראשונית כבמחלת אדיסון, או שניונית כתוצאה ממחלת היפופיזה או כתוצאה מדיכוי ההיפופיזה על ידי מתן תרופתי של תכשירים סטרואידים. כדי להבדיל בין אי ספיקה ראשונית או שניונית, יש להסתמך על מבחן ההזלפה האיטית של ACTH וכן במדידות ACTH בפלזמה.
בתרחישים של adrenal hyperplasia תתקבל עליה של פי 3-5 ברמת הקורטיזול הנמדד, ואילו בקרצינומה של האדרנל תהיה תגובה מינימאלית או חוסר תגובה.
מבחן דיכוי דקסמתזון
מבדק זה מיועד לאבחן והבדיל בין סוגים שונים של תסמונת Cushing לבין מצבים של יתר קורטיזול. דקסמתזון הוא סטרואיד סינתטי אקסוגני הדומה לקורטיזול ומשפיע במשוב שלילי על בלוטת ההיפופיזה לדיכוי הפרשת ACTH. סטרואיד זה אינו מסוגל לחצות את מחסום דם-מוח, וכך ניתן להעריך את החלק החוץ-מוחי של הציר היפותאלאמוס-היפופיזה-אדרנל. דקסמתזון נקשר לקולטנים גלוקו-קורטיקואידים בהיפופיזה, הממוקמת מחוץ למחסום דם-מוח, ומשפיע בבדרך זו על פעילות בלוטה זו.
המבדק יכול להתבצע ב-2 גרסאות מינון של דקסמתזון, נמוך (1-2 מיליגרם) או גבוה (8 מיליגרם), שלאחריהם נמדדת בדם רמת קורטיזול. מינון נמוך של דקסמתזון מדכא רמת קורטיזול בנבדקים ללא ממצאים פתולוגיים ביצירת קורטיזול. מבדק הדיכוי במינון נמוך מסייע להערכה אם הגוף מייצר עודף קורטיזול.
מינון גבוה של דקסמתזון משרה משוב שלילי על תאי ההיפופיזה המייצרים ACTH, אך אינו משפיע על תאים אקטופיים מייצרי ACTH או על תרחיש אדנומה של האדרנל. מבדק הדיכוי במינון גבוה מסייע להערכה האם הבעיה בבלוטת ההיפופיזה.
כל אחת מ-2 אפשרויות המינון של דקסמתזון יכולה להתבצע בגרסא של overnight או בשיטה סטנדרטית של 3 ימים.
- בשיטת המינון הנמוך (overnight)-דקסמתזון במינון 1 מיליגרם ניתן פומית בשעה 2300, ונטילת הדם למדידת רמת קורטיזול תתבצע בשעה 8 בבוקר.
- בשיטת המינון הנמוך הסטנדרטית-יש לאסוף שתן משך 3 ימים למדידת רמת קורטיזול. ביום השני יינתן פומית מינון נמוך של דקסמתזון (0.5 מיליגרם) אחת ל-6 שעות, למשך 48 שעות.
- בשיטת המינון הגבוה (overnight)-תימדד רמת קורטיזול בדם בבוקר יום הבדיקה. בשעה 2300 של יום זה יינתן דקסמתזון פומית במינון של 8 מיליגרם, ולמחרת ב-8 בבוקר תימדד שוב רמת קורטיזול בדם.
- בשיטת המינון הגבוה הסטנדרטית-יש לאסוף שתן משך 3 ימים למדידת רמת קורטיזול. ביום השני יינתן פומית מינון גבוה של דקסמתזון (2 מיליגרם) אחת ל-6 שעות, למשך 48 שעות.
כהכנה למבדק יש להפסיק נטילת תכשירים כגון ברביטוראטים, קורטיקו-סטרואידים, אסטרוגנים דוגמת גלולות למניעת הריון, phenytoin, טטרציקלינים וספירונולקטון.
תוצאות מבדק דיכוי דקסמתזון
באופן תקין רמות קורטיזול הנמדדות אמורות לרדת לאחר קבלת מינון נמוך של דקסמתזון. אם בלוטת ההיפופיזה מייצרת יותר מדי ACTH, יכולה להתקבל תגובה לא נורמאלית למינון נמוך של דקסמתזון, אך תגובה תקינה למינון גבוה של התכשיר הסטרואידי הזה.
בשיטת המינון הנמוך (overnight) בשעה 8 בבוקר רמת קורטיזול בדם אמורה להיות נמוכה מ-1.8-3.0 מיקרוגרם לד"ל. בשיטת המינון הנמוך הסטנדרטית רמת קורטיזול חופשי בשתן ביום-3 אמורה להיות נמוכה מ-10 מיקרוגרם ל-24 שעות. בשיטת המינון הגבוה (overnight) אמורה להתקבל רמת קורטיזול בפלזמה הנמוכה בפחות מ-50% מרמת הבסיס של קורטיזול (או נמוכה מ-5 מיקרוגרם לד"ל). בשיטת המינון הגבוה הסטנדרטית אמורה להתקבל בפלזמה רמת קורטיזול ביום-6 הנמוכה מ-10 מיקרוגרם לד"ל, ובשתן אמורה להתקבל רמת קורטיזול חופשי הנמוכה ב-50-70% מרמת הקורטיזול בבסיס הבדיקה.
תגובה בלתי תקינה לדיכוי דקסמתזון במינון נמוך יכולה להעיד על הפרשה לא תקינה של ACTH כזו המתקבלת בתסמונת Cushing. תגובה כזו יכולה להופיע הן כתוצאה מגידול באדרנל, או מגידול בהיפופיזה המייצר ACTH או מגידול אקטופי בגוף המייצר ACTH.
תגובה בלתי תקינה לדיכוי דקסמתזון במינון גבוה רלוונטית לתרחישים הבאים:
- כאשר רמת ACTH לא ניתנת לגילוי או נמוכה, וקורטיזול אינו ניתן לדיכוי במינון גבוה או נמוך, סביר להניח שמדובר בתסמונת Cushing.
- כאשר רמת ACTH נורמאלית עד מוגברת וקורטיזול אינו ניתן לדיכוי במינון גבוה או נמוך, סביר להניח שמדובר בגידול אקטופי מייצר ACTH. אם אין גידול באדרנל, יש לבצע CT של החזה והבטן לשלול גידול בריאות, בלבלב או במקום אחר המייצר ACTH.
- אם רמת ACTH מוגברת, וקורטיזול אינו ניתן לדיכוי במינון נמוך, אך מדוכא על ידי מינון גבוה, יש לקחת בחשבון אפשרות שמדובר במחלת Cushing, מה שמחייב ביצוע בדיקת MRI של בלוטת ההיפופיזה.
פענוח משמעות התוצאות
רמת ACTH כמו גם רמת קורטיזול משתנות באופן מחזורי צירקדיאני לאורך היממה. ACTH באופן נורמאלי גבוה ביותר בשעות הבוקר המוקדמות (בין 0600-0800), ונמוך ביותר בשעות הערב (בין 1800 ל- 2300). רמות קוטיזול נמדדות בדרך כלל יחד עם רמות ACTH. ידוע ש-ACTH משתחרר מההיפופיזה בהבזקים (bursts) באופן שרמתו בדם יכולה להשתנות מרגע לרגע. כיוון ש ACTH מעודד ייצור והפרשת קורטיזול, צפוי שרמתו בדם תעלה ותרד בצמוד לשינויים ברמות ACTH, ואכן ידוע שגם רמת קורטיזול גבוהה בשעות הבוקר משמעותית ביחס לרמתו בשעות הערב. במחלת Cushing לא מופיעים הבדלים ברמת ACTH בשעות היום השונות.
רמה מוגברת של ACTH יכולה להתקבל במחלת Addison או primary adrenal insufficiency, כאשר בלוטות האדרנל אינן מייצרות די קורטיזול. במחלת אדיסון יכולה רמת ACTH להיות מעל 1,000 פיקוגרם למ"ל; ב-congenital adrenal hyperplasia או adrenogenital syndrome, בה יש מוטציות הפוגעות ביצירת אנזימים המשתתפים בסינתזת קורטיזול; במחלת Cushing על רקע אדנומה של ההיפופיזה או גידול אקטופי מפריש ACTH מחוץ להיפופיזה. גם בתסמונת Nelson רמת ACTH מוגברת וכן כתוצאה מעקה (stress) נפשית או גופנית. רמת ACTH מוגברת ב-30% במטופלים עם oat cell carcinoma, ובשיעור דומה ב-large cell lung carcinoma. בתקופת ההיריון יש נטייה לעליה ברמת ACTH בשלבי ההיריון המאוחרים. גם בתקופת המחזור יש הגברה ברמת ACTH. רמת ACTH מוגברת במיוחד מוצאים בגידולי ריאה מפרישי הורמון זה.
רמה נמוכה של ACTH יכולה להתקבל בתרחישים של היפופיזה שאינה יוצרת די הורמון (hypopituitarism) כתוצאה מנזק לבלוטה שעלול להיגרם מניתוח, קרינה, שבץ מוחי, חבלת הראש, או גידול. רמת ACTH יכולה להיות נמוכה מגידול קרצינומה או אדנומה בבלוטת האדרנל המביא לייצור יתר של קורטיזול, או כתוצאה מגידול מייצר קורטיזול באתר אחר בגוף. גם שימוש בתכשירים קורטיקו-סטרואידים יביא להפחתת רמת ACTH. בתרחיש של secondary adrenal insfficiency הנגרם מחסר ביצירת ACTH על ידי ההיפופיזה או חסר בהפרשת CRH מההיפותאלאמוס.
ACTH בנוזל מי שפיר
סביר להניח שמקור ההורמון במי השפיר הוא מן העוּבּר. הריכוז הגבוה יחסית של ACTH בעובר, מבטא כנראה חוסר בשלות ברגולציה של ההיפותאלאמוס. רמות נמוכות במיוחד של ACTH במי השפיר מוצאים במקרים של עובר עם anencephaly.
מבדק רמת ACTH ב-Inferior petrosal sinus
במבדק זה מודדים רמת ACTH בקרבת בלוטת ההיפופיזה (inferior petrosal sinus). מבדק זה מתבצע במקביל למדידת רמת ACTH בדם ההיקפי, זאת כאשר רמות ACTH וקורטיזול מתקבלות גבוהות. המבדק מתבצע כדי לקבוע האם מדובר ב-ACTH המיוצר בהיפופיזה, או כזה המגיע ממקור אחר בגוף. בדיקה זו עשויה להידרש גם לפני ניתוחים להסרת אדנומה מבלוטת ההיפופיזה, כאשר נדרשת הערכת מיקום הגידול בבלוטה.
מצבי עקה ו-ACTH
עקה אנדוגנית ואקסוגנית משבשת את יכולת הגוף לשמור על הומאוסטאזיס. כאשר הגוף מצוי בעקה הוא צורך קטכולאמינים (אפינפרין ונוראפינפרין) כדי לווסת ולשכך את השפעות העקה. אך קטכולאמינים גורמים לשינויים פיזיולוגיים אחדים בגוף, בעיקר אם בעת ובעונה אחת יש ניצול משמעותי של מקורות אנרגיה בגוף. הפיצוי יהיה על ידי צריכת קורטיזול למיתון השפעת קטכולאמינים. לכן במצבי עקה, ההיפותאלאמוס יפריש CRH לגרות את התאים הקורטיקוטרןפים של ההיפופיזה להפרשת ACTH. עליית רמת קורטיזול בדם תשפיע במשוב חוזר על ההיפותאלאמוס להמעיט בפרשת CRH, וממילא תפחת הפרשת ACTH.
תרופות ותכשירים המעלים רמת ACTH בדם
אלכוהול (שתייה מסיבית), ליתיום קרבונאט, אמפטאמינים, aminoglutethimide, היפוגליקמיה, אינסולין, levodopa ,metoclopramide ,metyrapone, תכשיריפ פירוגניים, מתן תוך ורידי של vasopressin, RU486.
תרופות ותכשירים המפחיתים רמת ACTH בדם
dexamethasone וקוריטיקו-סטרואידים אחרים, פלזמה עם ריכוז טיפולי של הפארין, תרופות שפעולתן דומה לקורטיזול כמו פרדניזון, הידרוקורטיזון, פרדניזולון, מתיל פרדניזולון, ומגסטרול אצטאט.
הוראות לביצוע הבדיקה
רצוי להיות בצום של 8-10 שעות לפני ביצוע הבדיקה, ויש המקפידים על אכילת מזון דל בפחמימות 48 שעות לפני נטילת הדם. יש להפסיק נטילת קורטיקו-סטרואידים 48 שעות לפני הבדיקה. אין לבצע פעילות גופנית ספורטיבית או אחרת בעצימות גבוהה 12 שעות לפני הבדיקה. יש להשתדל במידת האפשר להימנע ממצבי עקה רגשית בפרק הזמן של 12 שעות לפני הבדיקה. את הדם יש ליטול במבחנת ספירת-דם (EDTA, פקק סגלגל) ולשמור על טמפרטורה נמוכה של הדגימה לפני ובעת הסרכוז ולהקפיא את הפלזמה המופרדת תוך 15 דקות, כיון ש-ACTH אינו יציב בדם. עדיף לאחסן את הפלזמה במבחנת פלסטיק בטמפרטורה של מינוס 70 מעלות צלזיוס. אם מדובר באחסון לטווח ארוך יש להוסיף לדגימה מעכב פרוטאוליזה דוגמת aprotinin (שם מותג Trasylol) בריכוז של 500kU/ml. רצוי להימנע מביצוע הבדיקה אם הנבדק עבר במהלך השבוע הקודם פרוצדורה בה הוחדר לגופו חומר רדיוקאקטיבי.
ראו גם
המידע שבדף זה נכתב על ידי פרופ' בן-עמי סלע, המכון לכימיה פתולוגית, מרכז רפואי שיבא, תל-שומר;
החוג לגנטיקה מולקולארית וביוכימיה, פקולטה לרפואה, אוניברסיטת תל-אביב (יוצר הערך)


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק