אבנים בדרכי השתן - ריסוק באמצעות גלי הדף חוץ-גופיים - Urolithiasis - extracorporeal shockwave lithotripsy
הופניתם מהדף ריסוק חוץ-גופי של אבנים לדף הנוכחי.
| אבנים בדרכי השתן - ריסוק באמצעות גלי הדף חוץ-גופיים | ||
|---|---|---|
| Urolithiasis - extracorporeal shockwave lithotripsy | ||
| 250px | ||
| יוצר הערך | ד"ר מרדכי דובדבני 
|
|
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – אבנים בדרכי השתן
אבנים בדרכי השתן הן הפרעה אורולוגית שכיחה הגורמת לתחלואה רחבה. בשנים האחרונות אנו עדים להתקדמות טכנולוגית וניתוחית מרשימה בנושא הטיפול באבנים בדרכי השתן. אבני כליה ושופכן, גדולות ככל שיהיו, מטופלות היום בשיטות זעיר-פולשניות החל בריסוק חוץ-גופי וכלה בהליכים אנדואורולוגים (Endourologic) מגוונים, תוך הקטנה משמעותית של מספר ימי האשפוז, התחלואה והסיבוכים הקשורים לאבנים בדרכי השתן ולטיפול בהן. במקביל לטיפול באבנים קיימות, הכרחי לברר גורמים החושפים את החולה ליצירת אבנים חדשות, ואף להציע טיפול מניעתי אפשרי. כדי להשיג תוצאות מיטביות יש צורך בשיתוף פעולה הדוק ורציף בין רופאי הקהילה והחולה למרכז אנדואורולוגי מתקדם.
גורמים המשפיעים על בחירת הטיפול באבנים בדרכי שתן
עד שנות ה-80 של המאה הקודמת היו הטיפולים לאבנים בדרכי השתן כרוכים בניתוחים גדולים ובסבל רב. מאז, התקדמו הטיפולים לאבנים בדרכי השתן עד מאוד, והיום הם נושאים אופי זעיר-פולשני שכולל ריסוקים חוץ-גופיים וניתוחים אנדוסקופיים (Endoscopic) למיניהם, שתכליתם ריסוק תוך-גופי של האבנים, ביניהם:
- הטיפול בניתוח להוצאה מילעורית של אבני כליה (PNL, Percutaneous Nephrolithotomy)
- הטיפול באבני שופכן
- הטיפול באבני כליה באמצעות גלי הדף חוץ-גופיים: ESWL, Extracorporeal ShockWave Lithotripsy).
ישנם מספר גורמים המשפיעים על בחירת הטיפול לאבנים בכליה. מסת האבן, שמורכבת מגודל האבנים וממספרן, היא הגורם החשוב ביותר בבחירת הטיפול ובהשפעה על שיעור הצלחתו. הגורמים האחרים המשפיעים על בחירת הטיפול הם הרכב האבן, מיקומה והאנטומיה של מערכת השתן.
ריסוק אבני כליה באמצעות גלי הדף חוץ-גופיים
הטיפול באבני כליה השתנה באופן דרמטי בשני העשורים האחרונים. בעבר, הטיפול המקובל לאבנים בכליות היה מעקב או ניתוחים פתוחים (Open pyelolithotomy) הדורשים חתך גדול בעור, פתיחת הכליה והוצאת האבן, וכמובן, אשפוז ממושך לאחר מכן. לניתוחים אלו, לבד מהסבל הכרוך בפעולה ניתוחית גדולה, היו גם סיבוכים ארוכי טווח, כמו פגיעה משמעותית בתפקוד הכלייתי עד 20% מהמקרים. כמו כן, מאחר שמחלת אבנים בדרכי השתן נוטה לחזור, החולים נזקקו לעתים למספר ניתוחים להוצאת אבנים מהכליות במהלך חייהם, והסבו בכך נזק נוסף לתפקוד הכלייתי.
בתחילת שנות השמונים של המאה הקודמת, נמצא שניתן לרסק אבנים בדרכי השתן באמצעות גלי הדף הנוצרים מחוץ לגוף, ומועברים דרך העור אל האבן המטופלת בכליה. פעולה זו בוצעה, כמובן, ללא כל חתך בעור. גלי הדף הנוצרים על ידי מחולל מחוץ לגוף החולה, מועברים אל תוך הגוף וממוקדים באבן המטופלת בעזרת שיקוף רנטגן או בדיקת על-שמע (Ultrasound). בשיטה זו, גלים יחסית חלשים ולא מזיקים הנוצרים מחוץ לגוף, נבנים ומתעצמים לכוח הנדרש לפירוק האבן רק כשהם מגיעים אל המטרה. בשנת 1984 נכנס מרסק האבנים (Lithotripter) הראשון (Dornier HM3) לשימוש קליני. מרסק אבנים זה בנוי ממחולל אלקטרוהידראולי (Electrohydraulic), ויש לו אחוזי הצלחה גבוהים. מאז תוכננו ונכנסו לשימוש קליני דורות מתקדמים של מרסקי אבנים, שאף אחד מהם לא הצליח לשחזר את אחוזי ההצלחה הגבוהים של ה-HM3, שנחשב עד היום כמדד הזהב (Gold standard). קיימים שלושה סוגים של מחוללי גלי הדף: מחולל אלקטרוהידראולי, אלקטרומגנטי (Electromagnetic) ופיאזואלקטרי (Piezoelectric).
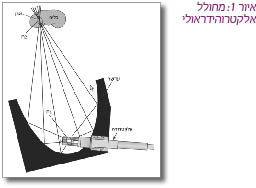
מרסק אבנים אלקטרוהידראולי
במרסק אבנים מסוג זה, אלקטרודה השקועה בתוך מים יוצרת ניצוץ חשמלי. ניצוץ זה גורם לגלי הדף להיווצר בתוך המים (F1). גלים אלו ממוקדים לנקודה ידועה מראש (F2). האורולוג המטפל מכוון נקודה זו אל האבן בעזרת שיקוף רנטגן בשני מישורים או בעזרת בדיקת על-שמע. גלי ההדף שנוצרים בנוזל, חודרים אל תוך הגוף שמרכיבו העיקרי מים, אינם פוגעים באיברים שנקלעים בדרכם והולכים ומתעצמים עד לאזור שבו הם פוגשים את האבן המטופלת (איור 1) [1].
היתרון הבולט של מרסק אבנים עם מחולל אלקטרוהידראולי הוא מידת היעילות בשבירת אבנים [2]. החסרונות עיקרם בעלותן הגבוהה של האלקטרודות והשינוי במיקומו של מוקד הריסוק (F2) עם התבלותה של האלקטרודה במהלך הריסוק. שינוי זה יכול להיות משמעותי ולהסיט את המוקד מהמטרה המקורית עד 10 מ"מ (מילימטר). עובדה זו חייבת להיות מוכרת לאורולוג המטפל.
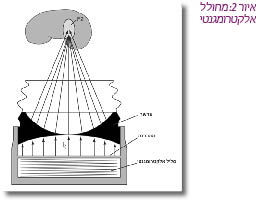
מרסק אבנים אלקטרומגנטי
במחולל האלקטרומגנטי מועבר זרם חשמלי המניע לוחית שטוחה בתוך המים, והיא גורמת לגל של לחץ (איור 2) [1]. בדומה למכשיר האלקטרוהידראולי, גם במקרה זה גלי הדף הנוצרים מהמחולל, ממוקדים באמצעות עדשה למוקד הטיפול (F2). מכשירי ריסוק אלקטרומגנטיים נוטים פחות לשינויים קצרי טווח במיקום המוקד, כפי שתיארנו במחוללים האלקטרוהידראוליים. אורך חייו של המחולל האלקרומגנטי ארוך מאוד, ואין צורך בהחלפה תכופה של האלקטרודה כפי שנדרש במחולל האלקטרוהידראולי. יתרון נוסף של המכשיר האלקטרומגנטי הוא בכך שגלי ההדף שנוצרים, חודרים אל הגוף דרך שטח פנים גדול יחסית, עובדה שמקטינה את רמת הכאב הכרוך בטיפול. נוסף על כך, מוקד הטיפול שנוצר קטן יותר ובעל עוצמה גבוהה יותר, דבר שעשוי להגביר את יעילות הטיפול. אחד החסרונות הקשורים לעוצמת מוקד גבוהה, זו היא העלייה בשכיחות של דימומים כלייתיים (Subcapsular hematoma). שכיחות דימומים כלייתיים אלו היא כ-3%-12% במכשירים האלקטרומגנטיים מהדורות החדשים, לעומת שכיחות נמוכה מ-1% במכשיר ה- Dornier HM3 בעל מחולל אלקטרוהידראולי[3][4].
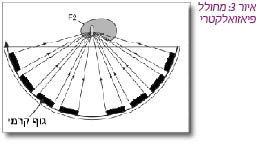
מרסק אבנים פיאזואלקטרי
מרסק אבנים זה משתמש במחולל שבנוי מגבישים (Crystals) קרמיים נפרדים, ולכל אחד מהם יכולת התרחבות מהירה כתגובה לזרם חשמלי (איור 3) [1]. במחולל זה מסודרים עד 3,000 גבישים על גבי צלחת בצורת עדשה, באופן המאפשר חיבור של גלי ההדף הקטנים שיוצר כל גביש, לגל הדף משמעותי במוקד המטופל (F2). היתרונות של מרסק אבנים מסוג זה הם זמן חיים ארוך יחסית ודיוק רב ביצירת המוקד. וכן, בשל המבנה המיוחד של גלי הדף קטנים ונפרדים, הכאבים הקשורים לטיפול פחותים באופן משמעותי. אולם, מאותה סיבה ממש, החיסרון הוא ביכולת הפחותה לרסק אבנים בשל עוצמתו הנמוכה יותר של המכשיר.
ההתוויות לריסוק אבנים חוץ-גופי בעזרת גלי הדף
לפני הופעת הכירורגיה הזעיר-פולשנית, אבנים קטנות א-תסמיניות בגביעי הכליה לא היו מטופלות, בשל מידת הסבל והסיבוכים שהיו קשורים בניתוח פתוח להוצאתן. ההתוויות הבסיסיות להתערבות במקרה של אבני כליה לא השתנו וכוללות כאב, זיהום או חסימה. אולם, ידוע שמרבית האבנים בגביעי הכליה, ללא טיפול עלולות לגדול או לנדוד במורד מערכת השתן ולגרום לכאב, חסימה או לזיהום. ולכן, מקובל לטפל באבנים שקוטרן 5 מ"מ או יותר, אף אם הן א-תסמיניות. גורלם של פירורים זעירים אשר לעתים נשארים במערכת השתן, גם לאחר שבועות מתום ריסוק חוץ-גופי (פירורים חסרי משמעות קלינית) הוא בעייתי. פירורים קטנים אלו הם בדרך כלל חלקיקי אבנים הקטנים מ-4-5 מ"מ, ונחשבים לכאורה לבלתי מזיקים. מספר עבודות בדקו את המשמעות של שרידי אבנים אלו, ומצאו שב-40%-50% מהמקרים הייתה הגדלה משמעותית של האבנים או אירוע קליני תסמיני, שחייב התערבות רפואית [5]. ולכן, הביטוי "חסרי משמעות קלינית" יכול להיות שגוי, מאחר שפירורים אלו עלולים להפוך למשמעותיים ואף לחייב טיפול. לכן, הטיפול המניעתי באבנים א-תסמיניות שקוטרן קטן מ-5 מ"מ הוא שנוי במחלוקת, אולם יש להמליץ לחולה להישאר במעקב הדוק. במקרים מיוחדים נהוג להמליץ על טיפול גם במקרים אלו כמו בילדים, בחולים עם כליה יחידה, כליה מושתלת, מקצועות מיוחדים כמו טייסים, ובנשים בגיל הפריון.
ההחלטה על סוג הטיפול נגזר מגודל האבן, ממספר האבנים, ממיקומה של האבן, מהרכבה, מהמבנה של מערכת השתן וממצבו הכללי של החולה (טבלה 1). גורמים אלו משפיעים באופן ישיר על הצלחתו של הטיפול ויפורטו בהמשך.
התוויות-נגד לביצוע ריסוק חוץ-גופי
לריסוק חוץ-גופי בעזרת גלי הדף מספר התוויות-נגד הכוללות: זיהום פעיל במערכת השתן, חסימת מערכת השתן מתחת לאבן המטופלת, נשים במהלך היריון, יתר לחץ דם לא מאוזן, הפרעות קרישה והשמנת יתר.
הערכה לפני הטיפול
לפני ריסוק אבנים בכליה יש צורך בהדגמה אנטומית של מיקום האבן בכליה (גביע עליון, אמצעי, תחתון, אגן הכליה), מספר האבנים, גודל האבן וסימני חסימה-מיימת הכליה (Hydronephrosis). אמצעי ההדמיה המקובלים זה שנים הם צילום בטן ריקה, בדיקת על-שמע ופיאלוגרפיה תוך-ורידית (IVP, Intravenous Pyelography), ובשנים האחרונות השימוש בטומוגרפיה ממוחשבת (CT, Computed Tomography) הפך רחב מאוד ומקובל לאבחנת אבנים בדרכי השתן. בעזרת צילומי הטומוגרפיה הממוחשבת, ניתן לקבל תוך מספר שניות ובדיוק רב את כל המידע הנחוץ, כולל עובי רקמת התווך (Parenchyma) הכלייתית, סימני חסימה של מערכת השתן העליונה, ובאופן מדויק מאוד גם מידע על הימצאותן של אבנים בשופכן שגורמות לחסימה. כמו כן, צילומי הטומוגרפיה הממוחשבת יספקו מידע חשוב לגבי פתולוגיות מחוץ למערכת השתן. לעתים, כאשר תעלה שאלה לגבי מידת התפקוד של הכליה המטופלת בשל חסימה ממושכת, מיימת כליתית ניכרת, מידות קטנות יחסית של הכליה, מסת אבן גדולה או ביצוע הליכים רבים בעבר בכליה זו, יהיה צורך בהערכה תפקודית של הכליה (מיפוי כליות). במקרים מיוחדים, לצורך הדגמה אנטומית מדויקת של המערכת המאספת, לשלילת היצרות במקרים שבהם לא ניתן להזריק חומר ניגוד דרך הוריד, או כאשר האבן שקופה, יהיה צורך בהדגמה נגד כיוון הזרימה (Retrograde) של המערכת המאספת. בשיטה זו מצונתר השופכן המטופל בעזרת ראי השלפוחית (Cystoscope) דרך שלפוחית השתן, דרכו מוזרק חומר ניגוד הממלא את השופכן, את אגן הכליה ואת הגביעים. נוסף על אמצעי ההדמיה המתוארים, בכל חולה המועמד לריסוק חוץ-גופי צריך לוודא ערכים תקינים של ספירת דם, תפקודי קרישה וכימיה הכוללת רמות קריאטינין בנסיוב. תרבית השתן לפני הטיפול היא הכרחית לשלילת זיהום פעיל בשתן המהווה התווית-נגד לביצוע הריסוק.
גורמים המשפיעים על בחירת הטיפול ושיעורי הצלחתו
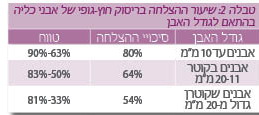
שיעור ההצלחה בריסוק חוץ-גופי של אבני כליה קשור לגודל האבן, כפי שמפורט בטבלה 2.
אף על פי ששיעור ההצלחה בטיפול באבנים הקטנות מ-10 מ"מ גבוה יותר בהליכים ניתוחיים, כמו הוצאה מילעורית של אבני כליה או אורטרורנוסקופיה (Ureterorenoscopy), פעולות אלו נחשבות פולשניות יותר מהריסוק החוץ-גופי וקשורות בשיעור גבוה יותר של סיבוכים. ולכן, כאשר האבנים המטופלות קטנות, שיטות אלה יתאימו במקרים של שינויים אנטומיים הגורמים לחסימה, אבנים קשות במיוחד או כישלון קודם בריסוק חוץ-גופי.
באבנים בקוטר של 10-20 מ"מ ניתן לטפל גם בעזרת ריסוק חוץ-גופי כבחירה ראשונה. אולם, בבחירת הטיפול במקרים אלו יש לשקול מספר גורמים. מיקומה של האבן הוא גורם חשוב להצלחתו של הריסוק ופינוי הפירורים. סיכויי ההצלחה בריסוק חוץ-גופי של אבנים בקוטר 10-20 מ"מ הממוקמות בגביע תחתון (55%), הם נמוכים יותר מאבנים הממוקמות בגביעים אמצעיים (72%) או עליונים[1]. במקרים אלו, ניתן להגדיל את סיכויי ההצלחה על ידי ביצוע אורטרורנוסקופיה (איור 4). בעזרת אורטרוסקופ (Ureteroscope) גמיש (סיב אופטי עדין וגמיש), ניתן להגיע לכל גביעי הכליה, ולרסק את האבן ביעילות גבוהה ביותר באמצעות סיב לייזר. אבנים הממוקמות בגביע תחתון, ניתן להעביר באמצעות סלסלה עדינה לגביע עליון (איור 4), שם ניתן לטפל ביעילות גבוהה יותר באבן, עם סיכוי רב יותר לפינוי הפירורים.
הרכב האבן הוא גורם חשוב נוסף המשפיע על הצלחת הטיפול. אבנים קשות במיוחד, כמו אבני ציסטין (Cysteine), סידן זרחן (Calcium phosphate) או סידן אוקסלאט מונוהידראט (Calcium oxalate monohydrate), עמידות יותר לריסוק חוץ-גופי בגלי הדף. כמו כן, ראוי לציין שבריסוק אבנים גדולות (בקוטר של כ-15-20 מ"מ), מקובל להחדיר תומכן שופכני (Ureteral stent), כדי למנוע את חסימת הכליה לאחר ריסוק האבן ומעבר פירורים רבים דרך השופכן. תומכן זה יישאר בגופו של החולה עד לפינויי הפירורים מהשופכן, תהליך שיכול לארוך מספר שבועות, ולגרום לאי נוחות, כמו צריבה במתן שתן (Dysuria), תכיפות, דחיפות וכאבים במותן בזמן התרוקנות. ראוי לציין שככל שהאבן גדולה, כך גם גדל הסיכוי לצורך ביותר מריסוק אחד לטיפול באבן.
סיכויי ההצלחה של ריסוק חוץ-גופי של אבני כליה, ובעיקר פינוי הפירורים לאחר הריסוק, נמוכים כאשר קיימת חסימה (מיימת הכליה), היצרות בשופכן או בצוואר הגביע [סעיף (Diverticulum)], היצרות יחסית במוצא אגן הכליה (Uretero pelvic junction obstruction) או מבנה אנטומי מיוחד (כליית פרסה, כליה אגנית), המקשים על פליטת הפירורים, ולעתים על ביצוע הריסוק עצמו.
מבנה גופו של המטופל גם הוא גורם חשוב בבחירת הטיפול. מאחר שמיקומו של המוקד המטופל (F2) ועומק החדירה של גל ההדף הוא קבוע ולא ניתן לשינוי, לא ניתן לבצע ריסוק חוץ-גופי בחולים הסובלים מהשמנת יתר חריגה. לעתים, בשל עיוותים בעמוד השדרה או בגפיים, גם בחולים שאינם שמנים במיוחד, לא ניתן להגיע לתוצאות מיטביות בריסוק חוץ-גופי.
לסיכום, בהיעדר התוויות-נגד או גורמים מגבילים אחרים, בחולים עם אבני כליה הקטנות מ-10 מ"מ, הטיפול בריסוק חוץ-גופי הוא הבחירה הראשונה. בחולים עם אבנים בקוטר של 10-20 מ"מ, ריסוק חוץ-גופי עדיין יכול להוות בחירה טובה, אלמלא גורמים כמו הרכב אבן קשה במיוחד, מיקום בגביע תחתון, או אנטומיה כלייתית בעייתית, אשר יהפכו את הבחירה בטיפול פולשני יותר, כמו הוצאה מלעורית של אבני כליה או אורטרורנוסקופיה, למתאימים יותר. בחולים עם אבנים הגדולות מ-20 מ"מ טיפול הבחירה הוא הוצאה מלעורית של אבני כליה למעט מקרים כמו הפרעות קרישה, שבהם אורטרורנוסקופיה יכולה לשמש חלופה סבירה.
סיבוכים
לריסוק אבנים חוץ-גופי שיעור סיבוכים נמוך שכולל זיהום, דמם בשתן או סביב הכליה וחסימת הכליה על ידי שדרת אבנים [1]. פורסמו מספר עבודות שבדקו את הסיבוכים המאוחרים הקשורים לריסוק חוץ-גופי[6][7]. Krambeck וחבריו בדקו באופן רטרוספקטיבי (Retrospective) 578 חולים שטופלו בריסוק חוץ-גופי לאבנים בכליה ובשופכן העליון בעזרת מרסק האבנים מסוג Dornier HM3. במעקב ארוך טווח של 19 שנים נמצא שלחולים שטופלו בריסוק חוץ-גופי סיכוי גבוה ומובהק סטטיסטית ללקות ביתר לחץ דם או בסוכרת, בהשוואה לחולים דומים עם אבנים בדרכי השתן שטופלו בדרכים אחרות.
ביבליוגרפיה
- ↑ 1.0 1.1 1.2 1.3 1.4 Lingeman JE, Matlaga BR, Evan AP. Surgical Management of Upper Urinary Tract Calculi. In: Campbell-Walsh Urology, 9 ed. Edited by Wein AJ, Kacoussi LR, Novick AC, et al. Philadelphia: Saunders Elsevier 2007;44
- ↑ Lingeman JE. Extracorporeal shock wave lithotripsy. Development, instrumentation, and current status. Urol Clin North Am 1997;24:185
- ↑ שם הערה3
- ↑ Dhar NB, Thornton J, Karafa MT, et al. A multivariate analysis of risk factors associated with subcapsular hematoma formation following electromagnetic shock wave lithotripsy. J Urol 2004;172:2271
- ↑ Streem SB, Yost A, Mascha E. Clinical implications of clinically insignificant store fragments after extracorporeal shock wave lithotripsy. J Urol 1996;155:1186
- ↑ Krambeck AE, Gettman MT, Rohlinger AL, et al. Diabetes mellitus and hypertension associated with shock wave lithotripsy of renal and proximal ureteral stones at 19 years of followup. J Urol 2006;175:1742
- ↑ Sato Y, Tanda H, Kato S, et al. Shock wave lithotripsy for renal stones is not associated with hypertension and diabetes mellitus. Urology 2008;71:586
קישורים חיצוניים
- ריסוק אבני כליה באמצעות גלי הדף חוץ-גופיים, מדיקל מדיה
המידע שבדף זה נכתב על ידי ד"ר מרדכי דובדבני - אחראי היחידה לאנדואורולוגיה וריסוק אבנים, מרכז רפואי הדסה עין כרם, ירושלים


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק