שאתות הלבלב - היבטים כירורגיים - Pancreatic tumors - surgical aspects
הופניתם מהדף שאתות הלבלב - Malignant and benign tomors of the pancreas לדף הנוכחי.
עקרונות בכירורגיה
מאת ד"ר צבי קויפמן
| עקרונות בכירורגיה | ||
|---|---|---|

| ||
| שם המחבר | ד"ר צבי קויפמן | |
| שם הפרק | כירורגיה של הלבלב | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – גידולי הלבלב
- Primary malignant tumors:
- adenocarcinoma
- sarcoma:
- leiomyosarcoma
- fibrosarcoma
- lymphoma
- reticulum cell sarcoma
- Hodgkin disease
- neuroblastoma
- plasmocytoma
- islet cell carcinoma
- non insulin secriting carcinoma
- cystadenocarcinoma
- carcinoid
- adenoacantoma
- melanoma
- malignant periampular tumor
- (Secondary malignant tumor - (colon, stomach - direct extention; metasatic - lung, melanoma
- Benign tumors:
- periampulary:
- adnoma
- papilloma
- leiomyoma
- neurofibroma
- lymphangioma
- carcinoid
- heterotrophic pancreatic tumor
- solid pancreas:
- islet cell tumor
- lipoma
- fibroma
- leiomyoma
- myoma
- chondroma
- perithelioma
- lymphangioma
- neuroma
- schvanoma
- cystadenoma
- periampulary:
השאתות מתחלקות למפרישות הפרשה חיצונית (אקסוקריניות) ולמפרישות הפרשה הורמונלית פנימית (אנדוקריניות).
שאתות הפרשה חיצונית (אקסוקרינית)
אפידמיולוגיה
השאתות האקסוקריניות הן השכיחות ביותר בלבלב. שכיחותן עולה עם הגיל - רוב החולים בני יותר מ-60 שנים. העלייה במספר המקרים המדווחים בשנים האחרונות מראה על נטייה לעלייה בשיעור האבחון של מחלה זו. שני-שלישים מהשאתות ממוקמים בראש הלבלב. 80% מהן אדנוקרצינומות, וכל השאר אנדוקריניות או ציסטאדנוקרצינומות.
תסמינים קליניים
התסמינים מופיעים בשלב מאוחר של המחלה, ולכן מעידים על מחלה מתקדמת מאוד. כאבים אפיגסטריים המקרינים לגב הם שכיחים ואופייניים ביותר. הכאבים מוקלים כשהחולה יושב או כפוף קדימה וברכיו מקופלות כלפי בטנו. איבוד המשקל הוא מהיר. צהבת חסימתית מופיעה עקב חסימה של דרכי המרה, אם השאתות ממוקמות בראש הלבלב או בפפילה.
בדיקה
- במקרים של חסימה בדרכי המרה ימושש כיס מרה מוגדל ולא רגיש, הנקרא כיס מרה על-שם Courvoisier (קורבזיה). לעומת כיס מרה דלקתי, הרגיש במישוש, כיס המרה על-שם קורבזיה אינו רגיש (Painless jaundice).
- בשאתות גוף הלבלב וזנבו ימוששו גושים בבטן כסימן ראשון לאבחנה.
- במקצת החולים (10%) תתפתח פקקת בורידים שטחיים (SVT) או עמוקים (DVT), הנובעת משפעול מערכת הקרישה על-ידי חלבונים המופרשים מהשאת, או עקב לחץ על כלי הדם הוורידיים, עימדון (Stasis) ופקקת בהם.
- במחצית החולים יאובחן כבד מוגדל.
- חום בלתי מוסבר מופיע ב-15%-10% מהחולים.
- בחולים ספורים יופיעו סיבוכים של פקקת וריד הטחול ויתר-לחץ-דם שערי עקב שאת החוסמת את הווריד. בחולים אלה הטחול והכבד מוגדלים, ודליות בוושט עלולות לדמם.
אבחנה
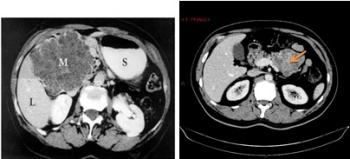
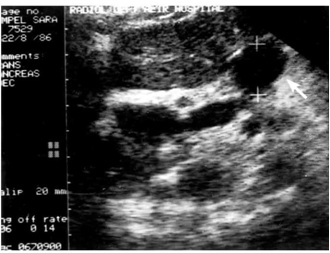
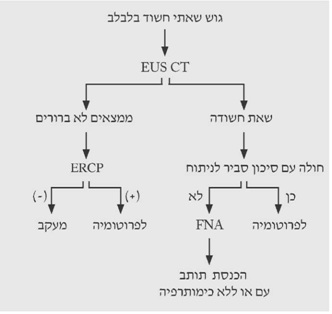
1. טומוגרפיה ממוחשבת - בדיקת הבחירה לאבחון שאתות בלבלב. בעזרתה מודגמות כיום השאת ומידת התפשטותה באחורי הצפק (רטרופריטונאום), כולל חדירה לכלי הדם הגדולים. דיוק האבחנה בטומוגרפיה ממוחשבת הוא גבוה, בלא קשר למיקום השאת (תצלום 19.9).
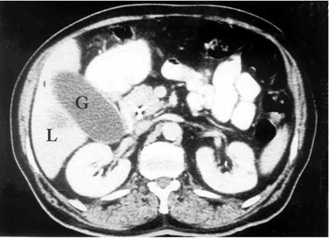
לעתים ייראו כיס מרה גדול על-שם קורבזיה (תצלום 20.9) והרחבה של דרכי המרה החוץ והתוך-כבדיות (תצלום 21.9).
בטומוגרפיה ממוחשבת ספירלית אפשר לראות את כלי הדם ולהבדיל בין שאת מרובת כלי דם לשאת דלת כלי דם, וכן לזהות את מיקומה וגודלה. בעזרת טומוגרפיה ממוחשבת אפשר לאתר את השאת בלבלב, ולהחדיר אליה מחט כדי לדגום אותה – FNA (תצלום 22.9).
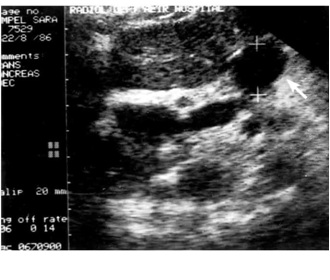
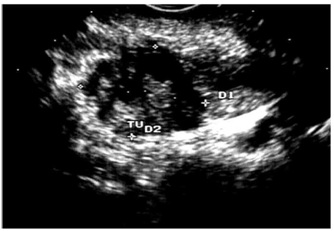
2.על-שמע (אולטרהסאונד) — בחולים הלוקים בשאתות בלבלב אפשר להדגים את השאת, וכן לראות את דרכי המרה (תצלום 23.9).
האולטרה-סאונד האנדוסקופי (EUS) מאפשרת לראות את השאת, את גודלה (איור 24.9);
האם פרצה לאיברים אחרים, תפסה כלי דם או מערבת בלוטות לימפה (תצלום 25.9).
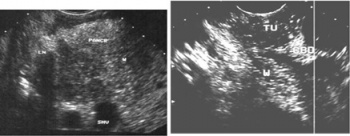
בהכוונת ה-EUS אפשר להחדיר מחט לשאת או לבלוטה ולקחת בדיקה ציטולוגית מהם (תצלום 26.9).
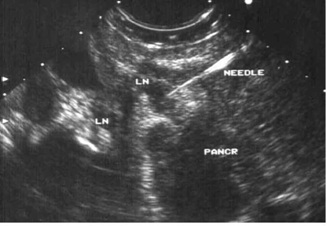
ביופסיה הנלקחת מבלוטת לימפה בהכוונת EUS
(לבלב = Pancr, בלוטת לימפה = LN, מחט הביופסיה = Needle)
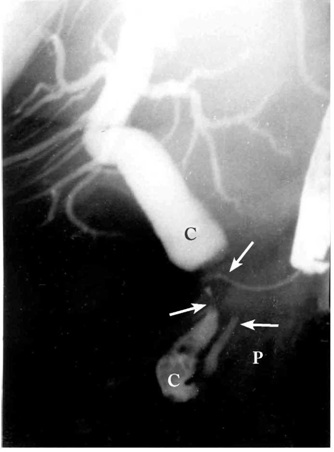
3. PTC (Percutaneous transhepatic cholangiography) - בדיקה שבה חודרים בגישה מלעורית לכבד ולאחת מדרכי המרה המורחבים שבו, ודרכה מזריקים חומר ניגוד לדרכי המרה ומדגימים אותן. אם יש חסימה, אפשר לראות את מיקומה ומאפייניה. אפשר גם בעזרת מערכת צנתרים לעבור דרכה ולהשאיר נקז לניקוז המרה PTD - Percutanous trans-hepatic drainage.
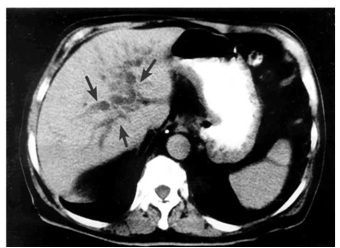
4.ERCP (Endoscopic retrograde cholangiopancreatography) - אם דרכי המרה אינן מורחבות, אפשר לבצע ERCP ולהדגים את החסימה בדרכי המרה, או פתולוגיה בצינור הלבלב (תצלום 27.9).
5. אנגיוגרפיה - מדגימה את השאת, בייחוד אם היא וסקולרית מאוד, או דחיקה של כלי דם בשאתות שאינן וסקולריות. התפתחות ה-CT הספיראלי המאפשר היום לבצע שחזור כלי דם של הלבלב והכלים הסמוכים לו, הורידה את ההוריות לשימוש באנגיוגרפיה בצורה דרסטית.
6. בליעת בריום - בבליעת בריום ניתן לראות הגדלת קשת התריסריון, בחולים עם שאתות בראש הלבלב.
7. מקצת החולים מאובחנים רק בניתוח.
8. לפרוסקופיה מאפשרת לאבחן את השאת בלבלב ולהעריך אם היא נתיחה. בלפרוסקופיה אפשר לראות את הלבלב וכן לבצע בדיקת אולטרה-סאונד של הלבלב דרך הלפרוסקופ ולאבחן הגדלה של בלוטות לימפה אזוריות, חדירה לאיברים אחרים ופריצה לכלי הדם. בכ-40% מהלוקים בשאת בלבלב בלא עדות לגרורות ניתן למצוא עדות לפרוסקופית לגרורות בכבד, באומנטום או בצפק. בחולים בהם קיימת חסימה של התריסריון או של דרכי המרה, אפשר לבצע בלפרוסקופיה מעקפים של אותן חסימות.
9. סמן 19-9 CA - ערכי סמן גבוהים מ-37 יחידות למ"ל נמצאו ב-79%-72% מהחולים בסרטן הלבלב. ערכים גבוהים ביותר המגיעים למאות רבות ואף לאלפי יחידות נצפו בסרטן הלבלב והן אבחנתיות למחלה. במחלות שפירות של הלבלב והכבד בסרטן הכרכשת ובסרטן החלחולת נמצאו ערכים הגבוהים מ-37 יחידות למ"ל.
10. דיקור הלבלב במחט עדינה (FNA) - בהדרכת טומוגרפיה ממוחשבת או אולטרה-סאונד אפשר להחדיר מחט עדינה דרך הבטן לנגע בלבלב ולקבל דגימה לבדיקה ציטולוגית. רגישות הבדיקה היא 85%, וסגוליותה (ספציפיות) קרובה ל-100%. אולם תוצאה שלילית אין בה כדי לשלול לחלוטין שאת ממארת בלבלב (תצלום 26.9) (תרשים 4.9).
טיפול
הטיפול הכירורגי נחלק לטיפול מקל (פליאטיבי) ולטיפול מרפא.
חולים שבהם השאת אינה ניתנת לכריתה הם:
- חולים בעלי גרורות בצפק.
- חולים בעלי גרורות בכבד.
- חולים שבהם חדרה השאת לווריד השערי (Vena porta – הוראה יחסית).
- חולי מיימת.
- הלוקים בחדירה לווריד החלול התחתון ולאבי העורקים.
- הלוקים בחדירה לכלי הדם המזנטריים העליונים.
- בלוטות מרוחקות נגועות.
חולים שאין בהם אף אחד מקריטריונים אלו הם מועמדים לניתוח מרפא.
טיפול כירורגי
1. כריתת הלבלב והתריסריון (Pancreaticoduodenectomy או Whipple procedure) היא הטיפול המרפא היחיד בלוקים בשאתות של ראש הלבלב. רק 20% מהם מועמדים לעבור ניתוח זה. בשאר החולים השאת מפושטת, ולכן אין אפשרות לכרות את כולה. קבוצה מיוחדת של שאתות הן השאתות שסביב האמפולה (Periampullary), המתגלות בשלבים מוקדמים יחסית, ובהן שיעור הכריתות עולה ל-40%. בניתוח זה, הנקרא גם הניתוח על-שם Whippel, מבצעים כריתה של ראש הלבלב וגופו מעבר לווריד השער ולכלי הדם המזנטריים העליונים, של התריסריון עד מעבר לליגמנט של-שם טריץ בצד אחד, ועד מעבר למערת שוער הקיבה (Antrum) בצד האחר, ושל צינור המרה המשותף הרחיקני. השחזור מתבצע על-ידי השקה של צינור הלבלב, צינור המרה המשותף וגדם הקיבה למעי הריק (Pancreaticojejunostomy, Choledochojejunostomy and Gastroenterostomy). ניתוח זה נחשב לניתוח נרחב וקשה עקב קרבת אזור הבתירה (דיסקציה) לאיברים חשובים, כגון וריד השער, כלי הדם המזנטריים, הווריד החלול ואבי העורקים. מכיוון שהשאת מתגלית ברוב החולים בשלב מתקדם, כשהיא פורצת לאיברים אלו, הרי רק במיעוט החולים כריתה זו אפשרית. לכן, לפני תחילת הניתוח יש להעריך במדויק את התפשטות השאת. תחילה יש ליטול ביופסיה מהשאת כדי לאשר את האבחנה בחתך קפוא (אם לא נלקחה ביופסיה לפני ניתוח). הביופסיה יכולה להיות דרך התריסריון, או לאחר חשיפת השאת בלבלב ודגימה ישירה. לאחר קבלת אישור לאבחנה, משחררים את הכפיפה הכבדית של הכרכשת, מבצעים קוכריזציה (Kocher manoeuvre) של התריסריון (שחרור החלק האחור-צפקי שלו) וחושפים את כלי הדם וצינור המרה המשותף ברצועת הכבד-קיבה (Hepatogastric ligament). פותחים את רצועת הקיבה-מעי גס (Gastrocolic ligament) וחושפים את הלבלב. פעולות אלו מאפשרות לחשוף היטב את הלבלב ולהעריך האם השאת חודרת לכלי הדם שהוזכרו. אם כלי הדם חופשיים, מעבירים מכשיר עדין בין הלבלב לווריד השער, ואם השאת משוחררת, ניתן לבצע את הניתוח. רק אז מתחילים בניתוק המעי וצינור המרה המשותף ובקשירת כלי הדם השונים (ר' איור 22.9). שיעור התמותה הניתוחית בכריתות נרחבות אלה נאמד בכ-5%. יש מנתחים שבניתוח על-שם Whippel מבצעים שימור השוער (Pylorus preservation). בניתוח זה משמרים את השוער והקיבה. הכריתה מתבצעת בחלק הראשון של התריסריון וההשקה היא בין לולאת הג׳ג׳ונום לקטע זה. המנתחים המעדיפים ניתוח זה מונים בין שאר היתרונות פחות שלשולים, פחות הפרעות תזונתיות, פחות תסמינים מתסמונת ההצפה ופחות ירידה במשקל.
2. בחולים שבהם הכריתה המרפאת ניתנת לביצוע, יש הממליצים לבצע כריתה שלמה של הלבלב (Total pancreatectomy). למעשה, הגישה דומה לניתוח על-שם Whippel, אולם בניתוח זה כורתים את כל הלבלב, ומבצעים השקה בין צינור המרה המשותף לג׳ג׳ונום, ובין הקיבה לג׳ג׳ונום (ר' איור 22.9) וכורתים גם את הטחול.
3. ניתוח ויפל נרחב (Extended Whipple resection) - בניתוח זה מבצעים כריתה נרחבת יותר מאשר בניתוח הרגיל. בכריתה נכללים גם הווריד החלול התחתון והווריד השערי, וכלי הדם משוחזרים בעזרת תותבים סינתטיים. במקרים אלה התמותה גבוהה יחסית, ולא ברור אם ההישרדות טובה יותר באורח ניכר. לכן נמצאים ניתוחים אלה רק במסגרת של פרוטוקולים מחקריים. ב-25% מהחולים אובחנו שאתות רב-מוקדיות בלבלב, ולכן בכריתה תת-שלמה יש סבירות שתיוותר רקמה שאתית בלבלב. לפיכך, יש מנתחים הממליצים על כריתת לבלב שלמה. חסרונות הכריתה השלמה מקורם בסילוק כל רקמת הלבלב, החושפת את החולים המנותחים לסוכרת קשה ולתת-ספיגה עקב חוסר במיצי הלבלב. הקבוצה הממליצה לבצע כריתה תת-שלמה של הלבלב בשאתות ראש הלבלב (ניתוח על-שם Whipple - ר' איור 24.9) דורשת לשמר את זנב וחלק מגופו כדי למנוע את הסיבוכים שנמנו. הכריתה התת-שלמה כוללת השקה בין הלבלב למעי הדק, הכרוכה בשיעור גבוה של דלפים מקו ההשקה. הדעות בספרות חלוקות בעניין הניתוח בחולים אלה. יש מנתחים המוסיפים לניתוחים אלה גם כריתת עצב התועה (Vagotomy) כדי להקטין את ההשפעה המכייבת של החומצה על קו ההשקה של המעי עם הקיבה, ובכך מונעים את הסיבוך השכיח של דימומים ממערכת העיכול העליונה עקב כיבים חריפים. מחלוקת זו באה על פתרונה כיום עם השימוש בתכשירי מונעי הפרשת חומצה מסוג חוסמי משאבת מימן (Omeprazole), שבעזרתם ניתן להשיג את אותה ירידה בהפרשת החומצה.

א. בניתוח זה כורתים את האנטרום של הקיבה, את התריסריון, את ראש הלבלב ומחצית גופו ואת צינור המרה המשותף בגובה התריסריון.
ב. בשחזור מבצעים כמה השקות: 1) גסטרוג'ג'ונוסטומיה; 2) כולדוכודואודנוסטומיה; 3) פנקריאטיקוג'ג'ונוסטומיה.
ג. כריתת כל הלבלב מותירה שתי השקות - של הקיבה למעי הדק ושל צינור המרה המשותף למעי הדק
4. בחולים הלוקים בשאתות ממאירות של גוף הלבלב וזנבו, אפשר לבצע כריתת לבלב רחיקנית (Distal pancreatectomy), כלומר כריתת זנב הלבלב, גופו וחלק מראשו, והשארת החלק הסמוך לתריסריון ואת התריסריון. בניתוח זה יש לכרות גם את הטחול, והוא קל יותר לביצוע וכרוך בהרס אנטומי קטן יחסית ובשיעור סיבוכים נמוך. הבעיה היא שחולים שאובחנו בהם שאתות במקומות אלה, לרוב אינם מתאימים לניתוח עקב ממדי השאת וחדירתה, הנובעים מאבחון מאוחר, שכן רוב החולים הם אי-תסמיניים זמן ממושך. רק בכ-5% מהלוקים בשאתות בגוף הלבלב ובזנבו השאת ניתנת לכריתה.
5. בחולים שבהם נמצאו שאתות של ראש הלבלב וצהבת, ואין כורתים את השאת, יש לבצע ניתוחים להקלה על הצהבת, ועל מעבר של מזון בחולים שהתפתחה בהם חסימה של התריסריון. למטרה זו ממליצים לבצע מעקפים משולשים, הכוללים גסטרואנטרוסטומיה, כולדוכוג'ג'ונוסטומיה או השקת כיס המרה למעי הריק (Cholecystojejunostomy) והשקה בין שני מקטעים של מעי דק (Enteroenterostomy) בשיטת Roux en-y. עבודות שונות הראו שבפחות מ-10% מהחולים תתפתח חסימה של התריסריון, ולכן לא כל המנתחים מבצעים באופן שגרתי את הגסטרואנטרוסטומיה, כמעקף לתריסריון, אלא מסתפקים בכולדוכוג'ג'ונוסטומיה כמעקף לדרכי המרה או בכולציסטוג'ג'ונוסטומיה.
הסיבוכים שלאחר הניתוח הם:
- דלף מקו ההשקה. ההשקות המרובות המתבצעות בחולים אלה ומצבם הכללי הירוד בעת הגעתם לניתוח חושפים אותם לסיבוך זה שעלול להיות קטלני. זה הסיבוך השכיח ביותר בחולים שטופלו בניתוח על-שם Whipple.
- דימומים ממערכת העיכול העליונה. שכיחים בכ-10% מהחולים עקב הפרשת חומצה ביתר ודלקת קיבה מאכלת (Erosive gastritis) בחולים אלה יש לנקוט טיפול מונע תרופתי כמו מעכבי משאבת מימן (Omeprazole).
- סוכרת הקשה לאיזון. מתפתחת בעיקר בחולים שעברו כריתת לבלב שלמה. הפתרון בחולים אלה הוא בהשתלת משאבת אינסולין, שתזריק כמויות דרושות של אינסולין לחולה.
- תת-ספיגה. דורשת טיפול בתכשירים המכילים אנזימי לבלב.
כימותרפיה
הכימותרפיה היא בעלת ערך שולי בלבד בחולים אלה. יש מנתחים המוסיפים קרינה תוך-ניתוחית במינונים גבוהים למיטת הלבלב, לפני סגירת הבטן, בחולים שבהם השאת אינה ניתנת לכריתה או שהכריתה אינה שלמה.
פרוגנוזה
בקבוצת חולים זו שיעור ההיוותרות בחיים נמוך. רק 10% מהחולים שנותחו ניתוחים מרפאים ייוותרו בחיים 5 שנים לפחות. בשאתות הקטנות מ-3 ס"מ שיעור ההיוותרות בחיים לאחר 5 שנים הוא כ-30%, ואולם שיעור שאתות אלה הוא כ-5% מכלל שאתות הלבלב. בחולים שנותחו לכריתה מקלה (פליאטיבית) ההיוותרות בחיים היא בממוצע כ-6 חודשים.
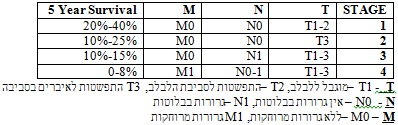
דרוג המחלה המקובל הוא לפי ה-TNM, ההגדרות של מרכיבי ה-TNM וסיווגם לפי דרגות מופיע בטבלה 6.9.
טיפול מקל לא-ניתוחי
שאת ראש הלבלב ניתנת לכריתה רק ב-20% מהחולים, ורק עשירית מהם שורדים חמש שנים. הטיפול בשאתות שאינן ניתנות לכריתה בנוכחות חסימת דרכי המרה היה ניתוח להטיית זרם המרה באמצעות השקה בין המרירה או דרכי המרה למעי. בחולים מסוימים שאובחנה בהם חסימת מוצא הקיבה או התריסריון על-ידי השאת נהוג היה לבצע גם השקה בין הקיבה למעי הדק. ניתוחי הטיית זרם המרה גורמים להקלה בצהבת החסימתית ובתפקודי הכבד, אך אינם משפרים את תוחלת החיים.
פעולה כה פולשנית, שאינה מביאה לריפוי או לפחות להארכת חיים ניכרת, גרמה לחיפוש אחר דרכים חלופיות, פולשניות פחות.
צהבת חסימתית הנגרמת עקב שאת של ראש הלבלב היא בעיה טיפולית קשה. ברוב המקרים (87%-70%) נתגלתה המחלה בשלב כה מתקדם, שריפוי מלא לא התאפשר ונותר להציע לחולים רק טיפולים מקלים. לרוב, מדובר בחולים זקנים הלוקים במחלות נלוות קשות, בעלי שאת גדולה העוטפת את וריד השער או את כלי הדם המזנטריים העליונים. במקצת החולים כבר בזמן אבחון המחלה יש עדות לפיזור גרורתי בכבד או בחלל הצפק.
עד לעשור האחרון היה הטיפול המקובל בחולים אלה ניתוחי. כלומר, הטיית זרם המרה לדרכי העיכול על-ידי השקת דרכי המרה. בשנת 1978 תוארה בראשונה שיטת ניקוז מלעורי, המבוססת על החדרת צנתר דרך העור ורקמת הכבד, היישר לדרכי המרה ומשם לתוך התריסריון. שיטה זו לא זכתה לשימוש נרחב בגלל שכיחות גבוהה יחסית של סיבוכים.
בשנת 1980 דווח בראשונה על ניקוז דרכי המרה החסומות בעזרת תותב שהוחדר ישירות דרך פטמת Vater לתוך צינור המרה המשותף. החדרת התותב בוצעה בעזרת אנדוסקופ. הצלחת הפעולה מגיעה ל-90%, ושכיחות התחלואה היא 10%. התמותה הקשורה בביצוע הפעולה עצמה נמוכה (2%), והתמותה הסב-פעולתית (בתוך 30 יום) היא כ-10%. הסיבוך השכיח ביותר הוא דלקת עולה בדרכי המרה (8%). סיבוך שכיח נוסף, המופיע לרוב בתקופות מאוחרות יותר, הוא חסימת התותב, העלולה לגרום לצהבת ולדלקת עולה בדרכי המרה. מאז 1981, עם פיתוחו של דואודנוסקופ בעל חלל רחב, שדרכו אפשר להחדיר תותב רחב יותר (9-12F), פחתה שכיחות הסיבוכים במידה ניכרת. תותבים אלה יש להחליף בכל 4-3 חודשים בשני-שלישים מהחולים. פיתוחם של תותבים מתכתיים, העמידים יותר לזיהומים וסתימות, האריך את הזמן עד להחלפה התותב לכדי חצי שנה עד שנה.
הטיפול להקלת הכאב הוא חשוב ביותר. כ-80% מהחולים הלוקים בשאת ממארת בלבלב סובלים מכאבים עזים הדורשים טיפול. תחילת הטיפול בשיכוך כאב (אנלגטיקה) והמשכו בנרקוטיקה על-ידי כדורי Morphine פעמיים ביום במינונים גוברים. בין הטיפולים תינתן אנלגטיקה, לפי הצורך. במקרים שטיפול זה אינו יעיל, אפשר לבצע הרס כימי של העצבים במקלעת הצליאק בגישה מלעורית ולהזריק חומרים, כמו אתנול 50%, כשהמחט להזרקה מונחית בטומוגרפיה ממוחשבת. הצלחת הטיפול מדווחת ב-80% מהחולים.
שאתות הפרשה הורמונלית פנימית (אנדוקריניות)
שאתות אלו נקראות גם אפודומות (Apudoma). הן מאופיינות בהיותן מורכבות מתאי אפוד (APUD - Amine precursor uptake and carboxylation).
תאים אלה אפשר למצוא במערכת העצבים, בבלוטות אנדוקריניות, במערכת העיכול ועוד, והם בעלי יכולת לשגשג ולהפוך לשאתות בעלות מוטציה גנטית. הם מאופיינים ביכולתם לבצע קרבוסילציה של מבשרים (Precursor) אמיניים, ולייצר פפטידים המוכרים היטב. תכונה אחרת המאפיינת אותם היא נוכחות של כולינאסטרז בתוך התאים ונוכחות של Enolase, הנמצא במערכת העצבים המרכזית ונחשב בעבר לייחודי למערכת זו. בתוך תאים אלו נמצאים גרגירים המכילים פפטידים או מבשרים שלהם, או אמינים, בהתאם לסוג התא. גרגירים אלה אופייניים לתאים אנדוקריניים המאחסנים את ההורמונים בצורה זו ומשחררים אותם לפי הצורך. מבחינה פתולוגית, מאופיינת האפודומה ביכולתה לקלוט מבשרים אמיניים, וכן בנוכחות הגרגירים האופייניים בתוכה. באפודומות יימצאו ריכוזים גבוהים של מבשרים הורמונליים, כגון פרואינסולין ופרו-הורמון הפאראתירואיד. אם ריכוז הפרוטאזה אינו גבוה דיו, אפשר לגלות מבשרים אלו גם בדם ההיקפי. מקורם של תאים אלו אינו ברור דיו. יש הטוענים שמקורם הוא בתאי הנוירואקטודרם העוברי הנודדים לאיברים השונים בשלבי התפתחות העובר. יש השוללים טענה זו ומוכיחים באופן ניסיוני שהוצאת Neural fold בעובר של עכברים לא מנעה התפתחות תאי אפוד ברקמות השונות.
תסמונת הגידולים האנדוקריניים המשולבים (Multiple endocrine neoplasia) נדונה בפרק על הכירורגיה של הבלוטות האנדוקריניות.
ראו גם
- לנושא הקודם: נצור לבלבי - Pancreatic fistula
- לנושא הבא: שאת רירית סיסית תוך צינורית של הלבלב - Intraductal papillary mucinous neoplasm -IPMN
- לתוכן העניינים של הפרק
- לתוכן העניינים של הספר
- לפרק הקודם: כירורגיה של כיס המרה ודרכי המרה
- לפרק הבא: כירורגיה של הכבד
המידע שבדף זה נכתב על ידי ד"ר צבי קויפמן, מומחה בכירורגיה, מנהל היחידה לבריאות השד, מרכז רפואי מאיר, כפר סבא


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק