שיטת ה-ATLS להערכת פצועים וטיפול בהם
עקרונות בכירורגיה
מאת ד"ר צבי קויפמן
| עקרונות בכירורגיה | ||
|---|---|---|

| ||
| שם המחבר | ד"ר צבי קויפמן | |
| שם הפרק | חבלות | |
במטרה ליצור גישה שיטתית כוללת לפצוע, המכוונת לאיתור פציעות מסכנות חיים וטיפול בהן בסדר קדימויות הנגזר מהשלכות הפציעה על סיכון חיי הפצוע, פותחה תורת ה-ATLS (Advanced Trauma Life Support) ואומצה על-ידי איגוד הכירורגים האמריקאי והיא מקובלת בעולם כולו. בארץ השיטה אומצה על-ידי איגוד הכירורגים הישראלי, בתי הספר לרפואה וחיל הרפואה. השיטה מבוססת על שני שלבים: בשלב הראשון יש להציל חיי אדם ללא תלות בסוג הפציעה ובמהותה, ולמנוע נכות קשה הניתנת למניעה ובשלב השני יש לטפל באופן מכוון בפציעות פרטניות.
טבלה 2.16 מסכמת את עקרונות הגישה של ה-ATLS.
| בדיקה ראשונית: | |
| 1. | הערכה ראשונית - Disability. |
| 2. | פתיחת נתיב אוויר תוך שמירה על קיבוע הצוואר (A). |
| 3. | נשימה ואוורור נאותים (B). |
| 4. | שמירה על מצב המודינמי (C). |
| 5. | הפשטת הפצוע. |
| בדיקה שניונית: | |
| פצועים יציבים שעברו את הבדיקה הראשונית יעברו את הבדיקה השניונית הכוללת בדיקה גופנית מדוקדקת. חולים לא יציבים זקוקים להתערבות כירורגית. | |
| טבלה 2.16: טיפול ראשוני בחולה החבול | |
|---|---|
בדיקה ראשונית
הערכה הראשונית כוללת הערכה נוירולוגית ראשונית - GCS, הערכת מצב אישונים ובדיקה רקטלית - טונוס הסוגר. כל אלה מתבצעים לראשונה כי לאחר התחלת פעולות ההחייאה קשה יהיה להעריך אותן. לאחר הערכה נעבור לטיפול לפי ה-ABC:
- A = airway - נתיב אוויר פתוח
- B = breathing - נשימה יעילה
- C = circulation - מחזור דם אפקטיבי
פתיחת נתיב אוויר הוא הטיפול הראשוני והחשוב ביותר, שבמהלכו מנקים את דרכי האוויר העליונות כדי לאפשר אוורור תקין של הריאות. פצוע מדבר אינו לוקה בבעיה של נתיב אוויר ואילו לפצוע מחוסר הכרה יש תמיד הפרעה בנתיב אוויר. פתיחת נתיב האוויר תתבצע על-ידי:
- הרמת הסנטר
- תפיסת זווית המנדיבולה ומשיכת הסנטר קדימה
קיבוע עמוד-שדרה צווארי: יש להקפיד שלא להזיז את הראש בזמן הטיפול הראשוני. בזמן הטיפול בראש יש להקפיד על קיבוע הצוואר בידי אדם נוסף שתפקידו לשמור את ציר חוליות הצוואר בקו ישר ללא הטיה. יש לזכור שבדיקה נירולוגית תקינה אינה שוללת חבלה בצוואר. קיבוע על-ידי צווארון פילדלפיה וקרש גב יעילים למטרה זו.
צנרור קנה (אינטובציה): אם קיימת הוראה לצנרור, הפצוע נושם ועדיין לא נשללה אפשרות חבלה בצוואר - יש לבצע צנרור דרך האף. אם הפצוע לא נושם, יש לבצע צנרור דרך הפה תוך שמירה על קיבוע עמוד-שדרה צווארי. לחץ על הקריקואיד בזמן הצנרור לכיוון עמוד-השדרה יחסום את הוושט ויפחית את הסיכון לחדירה של הטובוס לוושט.
טרכאוסטומיה: חוסר יכולת לבצע צנרור היא ההוראה היחידה לבצע טרכאוסטומיה. קוניוטומיה תבוצע בחולים עם דימומים ללוע, השחתת פנים, שברים בלסת או שברים בלרינקס.
נשימה: קיום נתיב אוויר פתוח אינו מבטיח אוורור ריאתי. חולה במצוקה נשימתית, חולה מחוסר הכרה, חולה עם כיחלון או הפרעות בקצב הנשימה יהיו זקוקים להנשמה.
יש לבדוק בחולה החבול:
- התרחבות בית החזה
- שימוש בשריר עזר לנשימה
- פצעים חודרים בחזה
- גודש ורידי בצוואר
- קצב הנשימה
- כיחלון
יש להפשיט את החולה ולבדוק קיומם של שברים בצלעות או בסטרנום, נפחת תת-עורית וסטייה של הקנה. בניקוש יש לחפש תהודה מוגברת או עמימות. בהאזנה על פני שתי הריאות יש לשמוע כניסת אוויר.
חזה-אוויר בלחץ - המתבטא בדיספניאה, בכיחלון, בסטיית הקנה ובהיעדר קולות נשימה באותו הצד, מחייב הכנסת מחדר לרווח בין- צלעי שני בקו האמצע-בריחי על מנת לשחרר את הלחץ בבית החזה. אי אבחנת מצב זה מסכנת באופן מידי את חיי החולה.
חזה-אוויר פתוח - פצע החודר את כל עובי בית החזה ויוצר פתח רחב בין הצדר לאוויר החיצון גורם לשאיבת אוויר בכל שאיפה ולחוסר אוורור הריאה באותו הצד. יש לטפל בחולים אלה על-ידי חבישה אטומה משלושת הצדדים כאשר קצה החבישה הנותר משמש כשסתום המאפשר יציאת אוויר אולם אינו מאפשר כניסת אוויר. חלופה נוספת היא ביצוע חבישה אטומה מוחלטת והכנסת נקז לרווח בין-צלעי 2 בקו האמצע-בריחי.
חזה דם מסיבי - מצב זה מתרחש כאשר יותר מ־1500 סמ"ק של דם מתנקזים לבית החזה. במצב זה החולה מראה סימנים של הלם תת-נפחי ומצוקה נשימתית עם העדר קולות נשימה ועמימות בניקוש מעל אותו הצד. הטיפול המידי הוא הכנסת נקז למרווח בין צלעי רביעי בקו האמצע-אקסילרי. אם חולה כזה ממשיך לדמם - הוא עלול להגיע לפתיחת חזה בחדר ניתוח.
חזה רפוי (Flail Chest) - מצב זה נגרם על-ידי שבר כפול באותה הצלע. כתוצאה מכך הריאה הנמצאת מאחורי קטע זה לא תאוורר. אם השברים הללו מתרחשים במספר גדול של צלעות תתפתח במהירות אי-ספיקה נשימתית חמורה. האבחנה של מצב זה מתבצעת על-ידי הסתכלות על דופן החזה, ראייה של תנועה בלתי סמטרית (פאראדוקסלית) של בית החזה, מישוש של שברים וקריפיטציות מעליהם. הטיפול כולל מתן חמצן ובתנאי מצוקה נשימתית קשה - הנשמה מלאכותית.
טמפונדה של הלב - דימום לפריקרד גורם ללחץ ישיר על הלב ולהפרעה ביכולת התכווצות שלו עד דום לב. האבחון כולל חולה בהלם עם ורידי צוואר גדושים וקולות לב עמומים. ניתן למצוא דופק פרדוקסלי המתבטא בירידה של לחץ הדם הסיסטולי ביותר מ-10 מ"מ כספית בזמן שאיפה. אם לחולה צנתר בווריד מרכזי ניתן לראות עלייה של הלחץ הנמדד דרך ה-CVP בזמן שאיפה (סימן על-שם Kussmaul). הטיפול המידי בחולה כזה הוא ניקוז הפריקרד. מחדירים מחט באזור הסב-קסיפואידי ושואבים את הנוזל מהפריקרד. אם הדימום אינו פוסק יש להעביר את החולה לחדר הניתוח באופן דחוף ולבצע טורקוטומיה ופתיחה כירורגית של הפריקרד.
לאחר פתיחת נתיב אוויר ואבטחת אוורור נאות של הריאה יש להעריך במהירות את מצב ההלם שבו שרוי הפצוע: יש לאתר מקורות דימום ולעצור אותם, יש להתקין עירויי נוזלים ולהחזיר נוזלים ודם כנדרש. מבחינה קלינית, חולה שנפח דמו קטן וזרם הדם למוחו פוחת - מצב הכרתו משתנה, החל מבלבול ותגובה איטית וכלה בחוסר הכרה (אובדן של 40% ויותר מנפח הדם). החולה יהיה חיוור עקב התכווצות כלי הדם ההיקפיים והעור יהיה קר (אובדן של 30% ויותר מנפח דם). רוב החולים הלוקים בהלם תת-נפחי מפתחים דופק מהיר. במבוגר המפתח דופק של 120 ויותר לדקה ניתן לקבוע מצב של הלם תת-נפחי. דופק הנמשש בעורק הרדיאלי מעיד על לחץ דם הגבוה מ-80 מ"מ כספית, דופק הנמשש בעורק הפומורלי מעיד על לחץ דם הגבוה מ-60 מ"מ כספית, ואילו דופק הנמשש בקרוטיס מעיד על לחץ דם הגבוה מ-40 מ"מ כספית. בפצועי הלם תת-נפחי ניתן לראות בהתחלה עלייה בלחץ הדם הדיאסטולי עקב התכווצות כלי הדם בפריפריה, ולאחר מכן ירידה בלחץ הדם הסיסטולי עם מיעוט שתן. לחץ על מיטת הציפורן עד החוורתה וחזרה של הצבע תוך 2 שניות מעידה על נפח דם נורמלי - מבחן מילוי קפילרי.
דרגת ההלם התת-נפחי נקבעת לפי כמות אובדן הדם. טבלה 3.16 מסכמת את מאפייני דרגות ההלם.
| דרגה 1 | דרגה 2 | דרגה 3 | דרגה 4 | |
| אובדן דם (מ"ל) | 750 | 1500-750 | 2000-1500 | 2000< |
| אחוז מנפח הדם | 15% | 15%-30% | 30%-40% | 40%< |
| קצב הלב | 100> | 100< | 120> | 140< |
| מילוי קפילרי | תקין | בלתי-תקין | בלתי-תקין | בלתי-תקין |
| נשימות | 20-14 | 30-20 | 40-30 | 40< |
| תפוקת שתן (מ"ל/שעה) | 20< | 30> | 15-5 | |
| מצב הכרה | אי-שקט קל | אי-שקט בינוני | בלבול | ערפל |
| נוזל נדרש | קריסטלואיד | קריסטלואיד | קריסטלואיד + דם | קריסטלואיד + דם |
| טבלה 3.16 : דרגות ההלם התת-נפחי | ||||
|---|---|---|---|---|
עצירת הדימום - מרבית הדימומים החיצוניים ניתנים לעצירה על-ידי לחיצה. יש להימנע משימוש בפאן לעצירת הדימום עקב הנזק לכלי הדם העלול להיגרם על-ידי הפאן. יש לשים חוסמי עורקים רק במצבי חרום של פציעות המוניות או כאשר המטפל אינו מסוגל לעצור את הדימום אחרת. דימום פנימי יכול לגרום להלם תת-נפחי מבלי שנראים סימני דימום. דימום לבית החזה, לבטן או לרטרופריטונאום יכול לגרום להלם תת-נפחי עקב אובדן כמויות ניכרות של דם לאותם מקומות. בשברי ירך ניתן לאבד דם בכמות של ליטרים. כל עלייה של 1 ס"מ בהיקף הירך מעידה על אובדן של 500 סמ"ק דם. דימומים פנימיים מחייבים התייחסות של המטפל. חולים לא יציבים עם דימום פנימי צריך לנתח על מנת לעצור את הדימום.
החזר נוזלים - לפצוע הנתון בהלם תת-נפחי יש להחדיר לפחות 2 עירויים בקוטר של 16G-14G. לאחר החדרת העירוי יש לקחת דם לבדיקות של המטוקריט, סוג והצלבה ובדיקות כימיות בסיסיות. מיקום העירוי חשוב. המקום המועדף הוא באמה או בקדמת המרפק, לאחריו בזרוע או בווריד הספון בשוק. אם לא מצליחים להחדיר עירוי למקומות אלה יש להחדיר את העירוי במפשעה לווריד הפמורלי. אם לא מצליחים גם כאן יש לבצע ונה-סקציה בווריד הספון בקרסול בחלקו הפנימי מעל למלאולוס. החדרת צנתר לווריד התת-בריחי (סובקלויה) עלולה להיות מסוכנת; חזה-אוויר שעלול להתפתח יגרום לסיכון החולה. אין להחדיר עירוי בגף פצוע. התמיסה המועדפת היא קריסטלואידים. יש לתת במהירות 2 ליטר נוזלים למבוגר ו-20 סמ"ק לק"ג משקל לילד תוך מעקב אחר תגובת הפצוע. אם לא חל שיפור יש לתת לחולה מנת נוזלים נוספת של 2 ליטר למבוגר ו-20 סמ"ק לק"ג לילד; למבוגר יש לתת גם המסל. חוסר תגובה למתן נוזלים אלו מצריך מתן דם לחולה. אין צורך במתן תרופות נוספות לחולים בהלם תת-נפחי שנתגלה מוקדם.
בדיקה נירולוגית - הערכה נירולוגית במהלך הסקר הראשוני היא הערכה מהירה וגסה. גודל האישונים, תגובה תחושתית ותנועתית ומצב ההכרה. בדיקה זו חשובה לצורך הערכה של שינויים בהכרה בין הבדיקה הראשונית לשניונית. הידרדרות במצב ההכרה היא סימן מובהק ביותר לחולה עם פגיעת ראש ישירה או נזק משני כתוצאה מהיפוקסיה או מירידה בלחץ הדם.
חשיפה - הפשטת החולה מכל בגדיו על מנת לחשוף כל פציעה שלא נתגלתה קודם.
החייאה
החייאה מבוצעת בו-זמנית עם הבדיקה הראשונית ומסתיימת לקראת הבדיקה השניונית. החייאה כוללת מדידת סימנים חיוניים - לחץ דם, דופק ונשימה. החייאה כוללת מתן חמצן ונוזלים לפצוע; החדרת זונדה לקיבה וצנתר לשלפוחית; חיבור למוניטור. כל נפגע טראומה חייב לעבור צילום עמוד-שדרה צווארי צדדי, צילום חזה וצילום אגן.
בדיקה שניונית
הבדיקה השניונית כוללת: בדיקה גופנית כללית של הפצוע, הערכת כל האיברים - ראש, צוואר, חזה, בטן, גפיים, ובדיקה נירולוגית. הבדיקה הנירולוגית כוללת הערכה של מצב ההכרה לפי Glasgow. אם החולה חסר-הכרה, או מתעורר חשד לחבלה בטנית - יש לבצע שטיפה צפקית או סריקה ממוחשבת של הבטן, ובדיקות מעבדה. יש לבצע בדיקת עיניים, בדיקת אא"ג, בדיקה חלחולתית ובדיקת אגן.
בדיקת ראש - יש לבצע הערכה מחודשת של גודל האישונים, לבדוק את קרקעית העיניים ולבדוק אפשרות לפגיעה חודרת. יש לוודא אי-הימצאות עדשות מגע. יש לבצע בדיקת ראייה מהירה. ניתן לעצור דימום באזור הלוע בעזרת צנתר פולי עם בלון 30 סמ"ק המוחדר לנחיר. יש לבדוק שיניים ולהביאן לסגירה מלאה. יש להוציא שיניים תותבות.
צוואר - יש להתייחס לכל פצוע עם פגיעות בפנים מחבלה קהה כאילו יש לו פגיעה בעמוד-שדרה צווארי, ולהגן על הצוואר. חוסר הפרעה נירולוגית לא שולל פגיעה בעמוד-השדרה. רק צילום צוואר יכול לשלול חבלה כזו. צילום צוואר חייב לכלול את שבע החוליות הצוואריות ואת הגבול העליון של חוליה גבית ראשונה. יש לבדוק את מיקום הקנה. סטייה של הקנה מלמדת על חזה-אוויר בלחץ. גודש ורידי בצוואר יכול ללמד על המופריקרד, ונוכחות אמפיזמה תת-עורית יכולה להעיד על חזה-אוויר או קרע באחד מהסימפונות.
חזה - יש למשש את בית-החזה, עצמות הבריח והסטרנום לוודא שאין חבלה. האזנה על הריאות חיונית.
בטן - יש לבדוק נוכחות סימני חבלה חודרת או קהה, רגישות בטנית, או סימני גירוי צפקי.
בדיקה חלחולתית - יש לבדוק קיום דם, מקום הערמונית, קיום שברים באגן וטונוס של הסוגר.
נירולוגיה - יש לברר את דירוג ההכרה לפי Glasgow coma scale: פתיחת עיניים, תגובה מילולית ותגובה מוטורית. יש לבצע בדיקת תנועתיות מלאה כולל החזרים גידיים. יש לבצע בדיקה נירולוגית חוזרת לפי מצבו הכללי של הפצוע.
חבלות
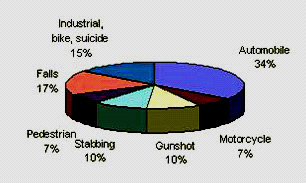
אטיולוגית החבלות ניתנת לחלוקה לפי הגורם לחבלה: תאונות דרכים, תאונות ביתיות, תאונות תעשייה, ירי, דקירות ספורט וכו', או לפי אופי החבלה: לחבלות חודרות וחבלות קהות. החבלות החודרות מאפיינות את החבלות הנגרמות על ידיד חפצים חדים או פציעות ירי. החבלות הקהות נגרמות מתאונות דרכים, נפילות וכו'. אף על פי שגם בתאונות דרכים או נפילות נמצא גם חבלות חודרות, החבלות הבולטות הן החבלות הקהות. גורמי החבלה השכיחים הם: תאונות דרכים ותאונות עבודה (התפלגות שכיחות גורמי החבלות מוצגת בא איור 2.16). הן לסיבות והן לאופי החבלה השפעה על הנזק הנגרם לנחבל. בחבלה חודרת נראה את מקום החבלה ואת מסלולה ומכאן נוכל לשער מה הם האיברים שיכולים להיפגע, גם אם אין בשלב ראשון תסמינים. לעומת זאת, בחבלה קהה מנגנון החבלה חשוב להערכת הנזק האפשרי כאשר הסימנים החיצוניים דלים.
ראו גם
- לנושא הקודם הטיפול הראשוני בנפגע
- לנושא הבא: חבלות ראש
- לתוכן העניינים של הפרק
- לתוכן העניינים של הספר
- לפרק הקודם: כירורגיה של המערכת הוורידית
- לפרק הבא: הלם
המידע שבדף זה נכתב על ידי ד"ר צבי קויפמן - מומחה בכירורגיה, מנהל היחידה לבריאות השד מרכז רפואי מאיר, כפר סבא


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק