תסמונת מעבר דם בין עוברים - Twin to twin transfusion syndrome
הופניתם מהדף תסמונת מעבר דם בין עוברים לדף הנוכחי.
| תסמונת מעבר דם בין עוברים | ||
|---|---|---|
| Twin to twin transfusion syndrome | ||
| ICD-10 | O43.0, P02.3, P50.3 | |
| ICD-9 | 762.3 , 772.0 | |
| MeSH | D005330 | |
| יוצר הערך | דר' מאור ממן | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – היריון מרובה עוברים
תסמונת מעבר דם בין עוברים הנה תסמונת המאפיינת תְּאוֹמִים חַד-עֲטִיפִיִּים (Monochorionic), ושכיחותה עמדת על 15%. בתסמונת זו, המתפתחת בשליש השני להיריון, מתקיים מעבר דם מעובר אחד-תורם, לעובר שני-מקבל, ובעקבות כך העובר התורם הופך לקטן וסובל מאנמיה וממיעוט מי שפיר, בעוד העובר המקבל סובל מפוליציתמיה (Polycythemia), הידרופס ואי ספיקה לבבית.
אפידמיולוגיה
תסמונת מעבר דם בין עוברים מאפיינת תְּאוֹמִים חַד-עֲטִיפִיִּים, ולה שכיחות של 15%.
אטיולוגיה
לעוברים עם תסמונת מעבר דם בין עוברים, ישנן השקות (Anastomosis) עורקיות-ורידיות (A-V, Arteriovenous) עמוקות בשליה. לעומתם, עוברים ללא תסמונת מעבר דם בין עוברים, הראו השקות שטחיות בשליה. ההשקות השטחיות מגינות מפני התפתחות תסמונת מעבר דם בין עוברים, מכיוון שהן מאפשרות זרימת דם דו-כיוונית. כיוון הזרימה נקבע על ידי הלחץ העורקי של התורם ולא על ידי מספר ההשקות.
קליניקה
בתסמונת מעבר דם בין עוברים ישנו מעבר של דם מעובר תורם שהופך קטן, אנמי ועם מיעוט מי שפיר, לעובר מקבל שמפתח פוליציתמיה, הידרופס ואי ספיקת לב. באופן דומה חלק אחד של השליה חיוור יחסית לשאר השליה. תסמונת זו מתפתחת בשליש השני להיריון, כשהעובר התורם, מפתח מִעוּט שֶׁתֶן (Oliguria) ומיעוט מי שפיר, ואילו העובר המקבל מפתח ריבוי מי שפיר. הבדלי המים יכולים לגרום לעִצּוּב חֶסֶר של הריאות (Pulmonary hypoplasia), הפרעת גדילה, פקיעת קרומים מוקדמת (PROM, Premature Rupture of Membranes) ואי ספיקת לב של אחד העוברים.
לילוד המקבל תהיה אי ספיקת לב אחרי הלידה, אם לא יטופל בעודף הנוזלים ובצמיגיות היתר. ייתכנו גם קרישי דם. פוליציתמיה הגורמת לבילירובין גבוה יכולה להביא להופעת צַהֶבֶת גַּרְעִינֵי הַמּוֹחַ (Kernicterus).
בנוסף, עלול להיווצר נזק מוחי עוברי:
- שיתוק מוחין (CP, Cerebral Palsy)
- זְעִירוּת הָרֹאשׁ (Microcephaly)
- פורנצפלי (Porencephaly)
- מולטיציסטיק אנצפלומלציה (Multicystic encephalomalacia)
נזק נוירולוגי נגרם כתוצאה מנמק איסכמי שגורם ליצירת חורים במוח. העובר התורם מפתח תת לחץ-דם ואיסכמיה, וכן עלול לפתח הידרופס, כתוצאה מאי ספיקה לבבית בתפוקה גבוהה (High cardiac output congestive heart failure). במידה ועובר אחד מת, העובר ששרד מפתח שיתוק מוחין מתת לחץ-דם, בזמן מות העובר, ומתסחיף של חומר טרומבופלסטי (Thromboplastic) שמקורו בעובר המת. לאחר מות תאום אחד, ובעקבות ירידת התנגודת, מתגברת זרימת הדם מהעובר החי למת וגורמת לתַּת-נֶפַח הַדָּם (Hypovolemia) ולנזק מוחי איסכמי. לאחר מות עובר אחד, שכיחותו של שיתוק מוחין עומדת על 83:1,000 לידות חי, כלומר סיכון גבוה פי 40. גם אם מיילדים את השורד מיד עם זיהוי מות אחיו, עדיין לא ניתן למנוע את הנזק המוחי, שהתרחש עקב נפילת לחץ הדם לאחר המוות.
- תאומים חד-שפיריים (Monoamniotic)
1% מהתאומים המונוזיגוטים (Monozygote) הם חד-שפיריים.
הסיכון המוגבר לתמותה קשור ל:
- חריגה מולדת (Congenital anomaly)
- לידה מוקדמת (Preterm birth)
- תסמונת מעבר דם בין עוברים
לתאומים חד-שפיריים שאובחנו ושרדו עד שבוע 20, יש סיכון של 10% למוות עוברי (Fetal demise). במחצית מהמקרים מתרחש סְבָךְ של חבל הטבור (cord entanglement). תאומים דו-שפיריים (Diamniotic) יכולים להפוך לחד-שפיריים אם המחיצה נקרעת. יש להם אותו שיעור תחלואה ותמותה כמו בתאומים חד-שפיריים.
אבחנה
השלב הבסיסי באבחנת תסמונת מעבר דם בין עוברים הוא הימצאות רצף מיעוט-ריבוי מי שפיר (TOPS, Twin Oligo-Polyhydramnions Sequence). אין תסמונת מעבר דם בין עוברים בלי רצף מיעוט-ריבוי מי שפיר. ההגדרה היא 8/2, כלומר שק מירבי של עד 8 ס"מ בעובר עם ריבוי מי השפיר, ושק מינימלי של 2 ס"מ עד שבוע 20. משבוע 20 היחס הוא 10/2.
מטרת אבחון המֵסַב-לֵדָתִי (Perinatal) הוא לזהות מצבים שניתן יהיה לטפל בהם.
קריטריונים לאבחנה:
- עוברים מאותו המין
- עוברים חד-עטיפיים
- השקות של כלי דם בשליה
- הבדל במשקל בין שני העוברים העולה על 20%
- ריבוי מי שפיר לעובר הגדול ומיעוט מי שפיר לעובר הקטן
- הבדל בהמוגלובין של יותר מ- 5 גרם לדציליטר. לא ניתן לזהות פער בהמוגלובין באמצעות בדיקת על-שמע (US, Ultra Sound). כל עוד אין הוכחה להבדל המוגלובין לא נגדיר תסמונת מעבר דם בין עוברים, אלא תסמונת התאום התקוע (Stuck twin syndrome) או תסמונת ריבוי-מיעוט מי שפיר
באבחון שלאחר הלידה (Postnatal) יש אי התאמה (Discordance) של 15-20%, פער של 5 גרם לדציליטר המוגלובין כשהעובר הקטן הוא האנמי.
לא ניתן לבסס את האבחנה רק על סמך הבדלי משקל והמוגלובין בגלל שינויים שקורים בזמן הלידה עצמה. ל-63% מהעוברים שנולדו שניים היה המוגלובין גבוה יותר. כך גם ל-1/3 מהעוברים שנולדו שניים בתסמונת מעבר דם בין עוברים, אפילו אם הם היו העוברים התורמים.
טיפול
התמותה המסב-לידתית יכולה להגיע עד 70% (Gabbe). התמותה קשורה לפגות, ולא לפערי המשקל בין העוברים, או להשפעות תסמונת מעבר הדם בין העוברים. בצורות החמורות של תאום תקוע, שמופיע בשבועות 18-26, ההישרדות של אלה שאובחנו לפני שבוע 28 נעה בין 7-75%.
טיפולים:
- פִּיּוּם חַיִץ (Septostomy)
- הפחתת מי השפיר (Amnioreduction)
- דילול עובר בררני (feticide Selective)
- הסרה (Ablation) של ההשקות של כלי הדם עם לייזר. בהשוואה בין הפחתת מי שפיר לבין פיום חיץ, התוצאות המסב-לידתיות דומות. הישרדות כללית עומדת על 65% לשני העוברים, ולפחות אחד שורד ב- 77% מהמקרים. כדי להגיע לתוצאות אלה, יש לבצע פעמיים בממוצע הפחתת מי שפיר, ופעם אחת פיום חיץ.
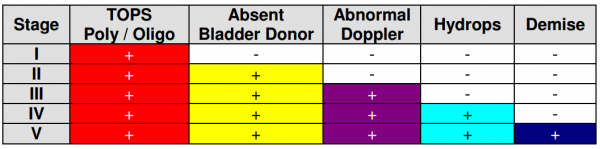
קריטריונים של קווינטרו לחומרת המחלה:
בהשוואה בין טיפול בלייזר לבין הפחתת מי שפיר, סיכויי ההישרדות של עובר אחד היו 76% בטיפול בלייזר, לעומת 51% בטיפול בהפחתת מי שפיר. שיעור שיתוק המוחין לעובר ששרד היה 21%.
דילול עובר בררני מהווה אפשרות כאשר יש פערי גדילה לפני שבוע 20 להיריון, וסכנה של תמותה של שניהם ללא התערבות. ההחלטה את מי לדלל נקבעת על פי עדות לנזק והשוואת הפרוגנוזה של כל אחד. כל חומר שמוזרק לעובר אחד יכול לפגוע בשני, ולכן דילול עוברי יבוצע על ידי טמפונדה (Temponade) של הלב עם תמיסת מלח (Saline), ואז הזרקת אשלגן כלור (KCL, Kalium Chloride) ללב. שיטות נוספות - הזרקת חומר חסימתי (Occlusion) לוריד הטבור (Umbilical vein), קשירה תחת פטוסקופיה (Fetoscopy), הקרשה (Coagulation) בלייזר או הקרשה חד או דו-קוטבית.
- ניהול
לא ניתן לצפות מות עובר מסבך של חבל הטבור. יש הטוענים שאם לא התרחש סבך עד שבוע 30-32, הסיכוי שיופיע נמוך. מומלץ להתחיל מעקב החל משבוע 26-28, ולבצע ניטור לב עובר יומי למשך שעה (באשפוז או במרפאה). עם תחילת המעקב יש לתת טיפול בסטרואידים להבשלת ריאות העובר.
אם העובר חש בטוב, ניתן להמשיך מעקב עד שבוע 34 ,לתת טיפול נוסף ב- Betamethasone וליילד בקיסרי.
פרוגנוזה
גורמים פרוגנוסטים הקשורים לתוצאות גרועות:
- אבחנה לפני שבוע 28
- ריבוי מי שפיר קשה שמצריך מספר פעמים פעמים של הפחתת מי שפיר
- הידרופס
- היעלמות או היפוך זרימה דיאסטולית בבדיקת דופלר של העורק הטבורי (Umbilical artery)
ביבליוגרפיה
- Williams, Gabbe
ראו גם
- לנושא הקודם: הערכת בשלות ריאתית של העובר - Assessment of fetal lung maturity
- לנושא הבא: מחלות עור בהיריון - Skin conditions during pregnancy
המידע שבדף זה נכתב על ידי ד"ר מאור ממן, מרכז רפואי רבין, בילינסון-השרון


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק