המדריך לטיפול בסוכרת - סוכרת ודיכאון - Diabetes and depression
הופניתם מהדף Diabetes and depression לדף הנוכחי.
המדריך לטיפול בסוכרת
מאת המועצה הלאומית לסוכרת, משרד הבריאות. עורכים מדעיים: ד"ר עופרי מוסנזון, פרופ׳ איתמר רז
| המדריך לטיפול בסוכרת | ||
|---|---|---|

| ||
| שם המחבר | ד"ר סבטלנה וינוקור, יעל איל | |
| שם הפרק | סוכרת ודיכאון | |
| מאת | המועצה הלאומית לסוכרת, משרד הבריאות |
|
| מועד הוצאה | 2022 | |
| מספר עמודים | 614 | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – סוכרת ודיכאון
מבוא
סוכרת ודיכאון נוטים להופיע ככפל תחלואה[1]. מחקרים רבים תומכים בקשר זה[2]. חולי סוכרת נמצאים בסיכון גבוה לסבול מדיכאון בהשוואה ללא סוכרתיים[3].
שיעור חולי הסוכרת הסובלים מדיכאון תלוי באופן בו מודדים את הדיכאון - 11 אחוזים (על פי ראיונות פסיכיאטריים מובנים עד 43 אחוזים (לפי שאלוני הערכה עצמית למדידת דיכאון).
הדיכאון בחולי סוכרת קשה ונוטה להישנות יותר. 11 אחוזים מחולי הסוכרת נמצאים בדיכאון קשה.
חולי סוכרת בדיכאון נמצאים בסיכון גבוה יותר לפתח סיבוכי סוכרת. הם עלולים לסבול ממספר רב יותר של סיבוכים, ובחומרה רבה יותר[3][4]. הסיכון לתמותה הוא פי 1.5[5].
רוב המחקרים הראשונים שפורסמו התייחסו לחולים מבוגרים עם סוכרת מסוג 2. התרבו מחקרים גם על סוכרת מסוג 1. מחקר מגרמניה מ-2016[6] לדוגמה, בדק מהלך של דיכאון בחולי סוכרת מסוג 1 והקשר שלו למדדי סוכרת. מטופלים עם ערכי דיכאון חמור לאורך 5 שנים היו עם רמות המוגלובין מסוכרר גבוהות יותר לאורך זמן, איכות חייהם הייתה ירודה יותר והם סבלו מרמות גבוהות יותר של מצוקה נפשית ספציפית לסוכרת.
האם סוכרת גורמת לדיכאון או שהדיכאון גורם לסוכרת
קו אחר של מחקרים מראה שדיכאון הוא תוצאה של סוכרת - הן בגלל הנטל של טיפול במחלה כרונית והן בגלל שינויים ביוכימיים המתרחשים בחולי סוכרת[1].
לא ברור האם האבחנה של מחלה כרונית או ההפרעה הספציפית למערכת ויסות הסוכר בדם קודמה לסימפטומים הדיכאוניים או ששני הגורמים תורמים באופן דו כיווני.
קו שני של מחקרים מראה שסימפטומים דיכאוניים הם גורם סיכון להתפתחות סוכרת. דיכאוניים נוקטים פחות בהתנהגויות שמירה על הבריאות (דיאטה, ספורט, ניטורי סוכר, לקיחת תרופות)[7], וסובלים משינויים ביוכימיים הקשורים לדיכאון (עלייה בהפרשת קורטיזול ותהליכים דלקתיים), התורמים להתפתחות סוכרת. קשר זה מודגם באופן עקבי ויציב בספרות[8][9].
קיים קשר דו כיווני בין דיכאון וסוכרת, בו כל אחד תורם להופעת האחר ולסיבוכיו. חשוב לטפל גם בסוכרת וגם בדיכאון, כדי למנוע סיבוכים של שני המצבים.
גם בסוכרת מסוג 1 נמצא קשר דו כיווני בין דיכאון לבין אירועים חמורים של היפוגליקמיה והיפרגליקמיה[10].
טיפול בצוות רב מקצועי המנהל בו זמנית את הטיפול בסוכרת והטיפול בדיכאון הוא היעיל ביותר בשיפור האיזון של חולי סוכרת הסובלים מדיכאון[11].
גורמי סיכון לדיכאון בסוכרת
- נשים
- גיל מבוגר ו/או במתבגרים
- עודף משקל
- עישון
- שימוש באלכוהול
- הרגלי חיים
- מצב סוציו-אקונומי
- מערכת תמיכה מצומצמת
- אירועי חיים שליליים
- מחלות גופניות נוספות
- דיכאונות בעבר ומחלות פסיכיאטריות נוספות
משתנים הקשורים לסוכרת: חומרת סוכרת, רמות גבוהות של המוגלובין מסוכרר, ריבוי אירועי היפוגליקמיה, סיבוכי סוכרת.
ייתכן שהקשר בין דיכאון וסוכרת מוסבר על ידי משתנים מתווכים. לדוגמה, סוכרת עלולה לפגוע באיכות חיים הקשורה לבריאות וכך לתרום להופעת דיכאון[12].
כמו כן, סוכרת מגבירה סיכון לכאב ולפגיעה בתפקוד, התורמים באופן עצמאי להסבר הדיכאון בחולי סוכרת[13].
מחקרים מראים שרק 25 אחוזים עד 50 אחוזים מחולי הסוכרת הדיכאוניים מאותרים במרפאה ראשונית. ה-ADA (American Diabetes Association) המליץ ב-2008 להעביר שאלוני איתור דיכאון בשלב אבחון הסוכרת, ביקורי מעקב, אשפוזים, הופעת סיבוכי סוכרת או כשיש קשיים באיזון הסוכרת.
סקירת מחקרים מצדיקה ניטור דיכאון במרפאות סוכרת[14]. אחת ממטרות הניטור היא מניעת החמרת הדיכאון וסיבוכי הסוכרת[15].
מאפייני הדיכאון
- ירידה במצב רוח
- חוסר עניין והנאה מרוב הפעילויות והעיסוקים
- שינוי בתיאבון
- הפרעות שינה
- אי שקט או האטה פסיכו-מוטורית
- אפתיה
- עייפות ואובדן אנרגיה
- תחושת חוסר ערך עצמי או אשמה
- שינויים קוגניטיביים
- מחשבות פסימיות וייאוש
- מחשבות על מוות או מחשבות אובדניות
מאפייני הדיכאון במתבגרים
במתבגרים התמונה לעיתים אינה טיפוסית. במקרים אחדים החרדה, המצוקה הנפשית ואי השקט המוטורי עשויים לבלוט יותר מהדיכאון עצמו והשינוי במצב הרוח מוסווה על ידי מאפיינים אחרים כגון: רוגז, שתייה מוגזמת של אלכוהול, סיכון עצמי על ידי אכילה לא סדירה, התנהגות סוערת ופרובוקטיבית והחרפה של סימפטומים חרדתיים תאו היפוכונדריים.
קיימים מספר שאלוני דיווח עצמי למדידת דיכאון: CES-D, PHQ-9, HADS-D, WHO-5, BDI, סקלת דיכאון של MMPI.
*MMPI - Minnesota Multiphasic Personality Inventory, CES-D - Center for Epidemiologic Studies Depression Scale, PHQ-9 - Patient Health Questionnaire-9, HADS-D - Hospital Anxiety and Depression Scale, WHO-5 - The World Health Organization- Five Well-Being Index, BDI - Beck Depression Inventory
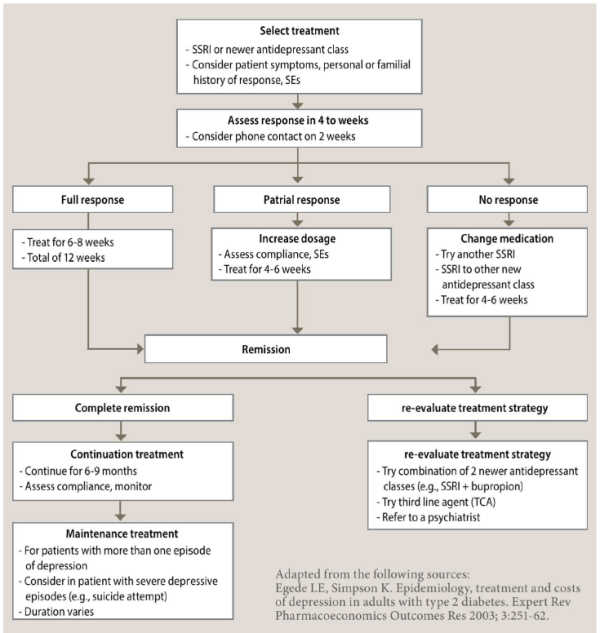
טיפול בדיכאון בחולי סוכרת
דיכאון אינו תופעה אחת. מדובר בקשת של מצבים המתאפיינים בירידה במצב הרוח.
חולים עם דיכאון קל-בינוני או אלה הסובלים מהפרעת הסתגלות לאירועי חיים, יכולים להפיק תועלת מטיפול פסיכולוגי (לדוגמה CBT: טיפול קוגניטיבי התנהגותי קצר טווח).
חולים עם היסטוריה של מחלה דיכאונית מגיורית זקוקים לטיפול משולב תרופתי ופסיכולוגי.
חולים בעלי תחלואה פסיכיאטרית כפולה כגון אלה הסובלים מדיכאון והפרעת אישיות או הפרעה פוסט טראומטית או מחלה פסיכוטית או אחרת בדרך כלל זקוקים לטיפול משולב וממושך בשירותי בריאות הנפש. הטיפולים המקובלים והיעילים בקרב חולי סוכרת דיכאוניים הם: בעיקר טיפול קוגניטיבי התנהגותי[16] וטיפול תרופתי.
טיפול קוגניטיבי-התנהגותי (CBT, Cognitive Behavioral Therapy)
טיפול פסיכולוגי המבוסס על שילוב של רעיונות מהטיפול ההתנהגותי והטיפול הקוגניטיבי. השיטה משלבת את הרעיון לפיו על מנת ליצור שינוי אצל המטופל יש צורך בשינוי בתפישת המציאות כפי שנעשה בטיפול הקוגניטיבי, עם הרעיון לפיו יש צורך ליצור שינוי בהתנהגות המטופל ולכן יש צורך גם בלמידה ותרגול של התנהגויות חדשות, כפי שמקובל בטיפול ההתנהגותי.
הגישה הקוגניטיבית מבוססת על ההנחה שכל אחד מגיב אחרת כלפי המציאות בהתאם לפירוש שהוא נותן לה.
CBT בחולי סוכרת הוא התערבות קצרת טווח, המבוססת על לימוד מיומנויות לשינוי חשיבה שלילית ולהגברת התנהגות חיובית, דרך פתרון בעיות, הבנייה קוגניטיבית מחודשת, תקשורת והגדרת מטרות לשינוי מחשבות שליליות בתחומים שונים. מרקוביץ וחבריה[17] פרסמו ב-2011 מטא-אנליזה של 17 מחקרים הבודקים יעילות של טיפול בדיכאון בחולי סוכרת. במחקרים נמצא שציוני דיכאון אצל חולי סוכרת השתפרו בעקבות ההתערבות ונשמרו במשך שנה. לגבי השפעת ההתערבות על רמות ההמוגלובין המסוכרר היו עדויות סותרות. באחד המחקרים היה שיפור מובהק ברמות ההמוגלובין המסוכרר לאחר 6 חודשים ובמחקר אחר לא הייתה השפעה של הטיפול על רמות ההמוגלובין המסוכרר.
החוקרים הסיקו שכדי לבחון השפעת CBT על רמות HbA1c חשוב להכליל רק פציינטים דיכאוניים עם שליטה גרועה על הסוכרת, וכן חשוב לבדוק השפעה CBT גם על ההיענות לטיפול, כמשפיעה על איזון גליקמי.
ההתערבויות צריכות להגדיר כמשתני מטרה גם מחשבות שליליות כלפי הסוכרת וכלפי הטיפול בסוכרת וגם סביב היענות לטיפול, בנוסף למחשבות של דיכאון.
CBT לשיפור ההיענות לטיפול בסוכרת תורם לירידה ברמת ההמוגלובין המסוכרר. נמצאה ירידה של 0.76 אחוזים ברמות HbA1c[18].
התערבויות מניעתיות בסוכרת ובדיכאון מחייבות טיפול משולב הכולל טכניקות של CBT ולא רק התערבות חינוכית[19].
טיפול תרופתי אנטי דיכאוני
מתן טיפול תרופתי אנטי דיכאוני בשילוב פסיכותרפיה מקל במקרים רבים באופן משמעותי לא רק על מצב הרוח אלא אף יכול להפחית את עוצמת הכאב ואת עיסוק היתר בתופעות סומטיות מרובות, להוריד רמת חרדה, לשפר מיומנויות חברתיות, תעסוקתיות ואחרות ואת הרגלי האכילה, איכות השינה והתפקוד המיני. כל זה מביא לשיפור ביכולת לאזן את רמות הסוכר בדם ולצמצם סיבוכי סוכרת.
בבחירת הטיפול התרופתי יש לקחת בחשבון את ההיסטוריה הטיפולית הקודמת, רגישות לתרופות ופרופיל תופעות הלוואי[20].
קיימות מספר קבוצות פרמקולוגיות של תכשירים נוגדי דיכאון:
הטריציקלים מ"הדור הישן" (Tricyclic Antidepressants (TCAs
משפחה זו כוללת את התרופות הבאות: Clomipramine (Anafranil), Imipramine (Tofranil), Amitriptyline (Elatrol), Doxepin (Gilex), Maprotiline (Ludiomil), Mirtazapine (Remeron).
התרופות מקבוצה זו דומות ביעילותן לתרופות מהדור החדש, אך מאופיינות לעומתן בריבוי תופעות לוואי וברמת בטיחות נמוכה יותר ועלולות לפגוע באיזון הגליקמי. מסיבה זו, השימוש בתכשירים אלה פחת באופן ניכר לטובת השימוש בקבוצות SSRI’s, SNRI’s (Serotonin Selective Reuptake Inhibitors, Serotonin & Norepinephrine Reuptake Inhibitors).
עם זאת, עדיין יש שימוש בהן לטיפול בשיכוך כאב או בנדודי שינה כל עוד הן ניתנות במינונים נמוכים יחסית, שבהם תופעות הלוואי הלא רצויות מורגשות פחות.
חוסמי מונואמינאוקסידאז (Monoamieoxidaseinhibitores (MAOIS
"נציג" הקבוצה הוא Phenelzine (Nardil).
קבוצה זו הוכיחה את עצמה כיעילה במיוחד בדיכאון עמיד או לא טיפוסי, אך עקב ריבוי תופעות לוואי קשות ותגובות מסכנות חיים בשילוב עם תרופות אחרות ומוצרי מזון שונים השימוש בהן מוגבל והוא מותר בהמלצת הפסיכיאטר המומחה בלבד.
תרופות המשפיעות על המערכת הסרוטונרגית (Serotonin selective reuptake inhibitors (SSRI's
משפחה זו כוללת את התרופות הבאות: Fluoxetine (Prozac), Paroxetine (Seroxat), Fluvoxamine (Favoxil), Citalopram (Cipramil), Escitalopram (Cipralex), Sertraline (Lustral).
תרופות אלו מהוות קו טיפול ראשון במצבי דיכאון בזכות היעילות הגבוהה שלהן לעומת תופעות הלוואי המועטות יחסית.
אין הבדל משמעותי ביעילות בין התרופות מקבוצה זו. בחירת התרופות מתבססת בעיקר על פרופיל תופעות הלוואי. PROZAC, בניגוד לתרופות האחרות, אינו ידוע כמעלה במשקל ולעיתים אף תומך בירידה במשקל, אינו משפיע לרעה על רמות ההמוגלובין המסוכרר.
פרופיל תופעות הלוואי השכיח ל-SSRIS הוא: תופעות גסטרואינטסטינליות, השפעה על התפקוד המיני, אפשרות לאי שקט פסיכומוטורי קל. השפעות קרדיווסקולריות שכיחות בחולי סוכרת ויש לקחת זאת בחשבון. בדרך כלל תופעות הלוואי מתמתנות עם הזמן ומורגשות פחות כשמעלים את המינון בהדרגה.
הטיפול התרופתי האנטי דיכאוני המומלץ ביותר לחולי סוכרת מסוג 2 הוא ב-SSRI's. הטיפול משפיע לטובה גם על השליטה ברמות הסוכר[21].
תרופות המשפיעות על המערכת הסרוטונרגית והנוראדרנרגית - SNRI's (serotonin & Norepinephrine reuptake inhibitors)
Venlafaxine (Efexor), Mirtazapine (Remeron), Duloxetine (Cymbalta), Milnacipran (Ixel).
תרופות אלו פועלות על שתי מערכות נוירוכימיות בו-זמנית. על כך מתבסס ההסבר שהן יעילות יותר במצבים קשים וכי הן מהוות פתרון בחלק מהמקרים שלא הגיבו לטיפול בתרופה מקבוצת SSRI's.
על פי ה-FDA (Food and Drug Administration), ב-2004 קיבלה Cymbalta התוויה לטיפול בנוירופתיה סוכרתית בנוסף לטיפול בדיכאון. היא מוכרת כתרופה סבילה עם פרופיל תופעות לוואי מינורי. התרופה אינה מוכרה כמשפיעה על פרופיל השומנים בדם ואינה מעלה במשקל.
תרופות המשפיעות על המערכת הנוראדרנרגית בלבד - NRI's (Norepinephrine reuptake inhibitors)
"נציג" קבוצה זו הוא Reboxetine (Edronax), המהווה אפשרות נוספת לטיפול תרופתי במצבי דיכאון. תופעות הלוואי הנפוצות הנגרמות מהתרופה קשורות במערכת הנוראפינפרין והן יובש בפה, טשטוש ראיה, הזעה יתר, רעד בידיים, חולשה ועוד.
תרופות המשפיעות על המערכת הנוראדרנרגית והדופמינרגית - NDRI's (Norepinephrin & Dopamin reuptake inhibitors)
Wellbutrin (Bupropion) הוא אנטי דיכאוני חדש שהייחודיות שלו, לעומת הקבוצות האחרות, היא שאינו מעלה במשקל ואינו פוגע בתפקוד המיני ומשפיע לטובה על האיזון הגליקמי. התוויה נוספת שלו היא להפסקת עישון.
הפניית מטופלים הסובלים מדיכאון
יש להפנותם לשירותי בריאות הנפש בקופות החולים, אשר מספקים שירותים או מפנים לתחנות לבריאות הנפש.
חשוב לזכור - סוכרת ודיכאון
- חולי סוכרת נמצאים בסיכון רב יותר לדיכאון
- הדיכאון בחולי סוכרת קשה ונוטה להישנות יותר. 11 אחוזים מחולי הסוכרת נמצאים בדיכאון קשה
- חולי סוכרת בדיכאון נמצאים בסיכון גבוה יותר לפתח ריבוי סיבוכי סוכרת בדרגת חומרה קשה יותר
- איתור דיכאון וטיפול בו חיוניים לאיזון ולמניעת סיבוכים
- הטיפולים המומלצים לדיכאון בחולי סוכרת הם CBT וטיפול תרופתי
ביבליוגרפיה
- ↑ 1.0 1.1 Knol, M. J., Heerdink, E. R., Egberts, A. C. G., Geerlings, M. I., Gorer, K. J., Numans, M. E., et al. (2007). Depressive symptoms in subjects with diagnosed and undiagnosed type 2 diabetes. Psychosomatic Medicine, 69,300-305 doi: 0033-3174/07/6904-0300.
- ↑ Renn, B.N.,Feliciano, L., Segal, D.L.,(2011). The bidirectional relationship of depression and diabetes: A systematic Review. Clinical Psychology Review, 31,1239-1246.
- ↑ 3.0 3.1 de Groot, M., Anderson, R., Freedland, K. E., Clouse, R. E., &Lustman, P. J. (2001). Association of depression and diabetes complications: A meta-analysis. Psychosomatic Medicine, 63,619-630.
- ↑ Nguyen, T.T.,Wong, T.Y., Islam, F.M.,Hubbard, L., et. al. (2010) Evidence of early retinal microvascular changes in patients with type 2 diabetes and depression. Psychosom Med. Jul;72(6):535-8.
- ↑ Fleur E.P/van Dooren, GiesjeNefs, Miranda T. schram et/al/ (2013) Depression and Risk of Mortality in People with Diabetes Mellitus: A Systematic Review and Meta-Analysis. Pios One. 8(3):e57058/
- ↑ Kampling h., Ptrak F., Farin E. et. Al. (2016)Trajectories of Depression in adults with newly diagnosed type 1 diabetes: results from the German Multicenter Diabetes Cohort Study. Diabetologia (2017) 60:60-68.
- ↑ Golden, S. H., Lazo, M., Carnethon, M., Bertoni, A. G., Schreiner, P. J., Diez Roux, A., et al. (2008) . Examining a bidirectional association between depressive symptoms and diabetes. Journal of the American Medical Association, 299,2751-2759.
- ↑ Knol, M. J., Twisk, J. W. R., Beekman, A. T. F., Heine, R. J., Snoek, F. J., &Pouwer, F. (2006). Depression as a risk factor for the onset of type 2 diabetes mellitus: A metaanalysis. Diabetologia, 49,837-845, doi:10.1007/s00125-006-0159x.
- ↑ Van Stolen T" Schram M.,F1000Res. 2018;7:F1000 Faculty Rev-1283.
- ↑ Gilsanz P" Karter A. J" Schnaider Beeri M., Quesenberry C. P., Whitmer R.A.,The BidirectionalAssociation Between Depression and Severe Hypoglycemic and Hyperglicemic Events in Type 1 Diabetes/ Diabetes Care 2018 Mar;41(3):446452־.
- ↑ Oladeji 8D, Gureje O. The comorbidity between depression and diabetes/ Curr Psychiatry Rep. 2013 Sep;15(9)::390/
- ↑ Huang C.Y., Chi S.C., Sousa V.D.,Wang C.P., Pan K.C. Depression, coronary artery disease, type 2 diabetes, metabolic syn- drome and quality of life in Taiwanese adults from a cardiovascular department of a major hospital in Southern Taiwan. J. Clin. Nurs. 2011 May;20(9-10);1293-302.
- ↑ Sacco W.P., Bykowski C.A., Mayhew L.L., Pain and functional impairment as mediators of the link between Medical symp- toms and Depression in type 2 Diabetes. Int. J. Behav. Med. (2011) Dec 24. PMID: 22198562.
- ↑ Holt RI, van der Feltz-Cornelis CM. Journal of Affective Disorders 2012 Oct; 142 Suppl:S72-9.
- ↑ Manderbacka K, Jokela M, Sund RR, Elovaino M Treatment of depression in diagnosed diabetes: common cause or detec- tion bias? Psychol Med 2014 Apr;44(6):1205-12
- ↑ Uchendu C" Blake H" Effectiveness of cognitive-behavoioral therapy on glycemic control and psychological outcomes in adults with diabetes mellitus: a systematic review and meta-analysis of randomized controlled trials. Diabetic Medicine Vol 34, Issue 3. July 2016.
- ↑ Markowitz S.M., Gonzalez J.S., WilKinson J.L., Safren S.A. Areview of treating depression in Diabetes: emerging findings. Psychosomatics (2011) Jan-Feb;52(1):1-18.
- ↑ Ismail K, Winkley K, Rabe-Hesketh S. Systematic review and meta-analysis of randomised controlled trials of psychological interventions to improve glycaemic control in patients with type 2 diabetes. Lancet. 2004;363:589-1597.
- ↑ 19.0 19.1 Baumeister HH, Hutter N, Bengel JJ. Psychological and pharmacological interventions for depression in patients with diabetes mellitus and depression.Cochrane Database Syst Rev. 2012 Dec 12;12:CD008381.
- ↑ Andrea A. Riley; Mindy L. McEntee; Linda Gerson; Cheryl R. Dennison. Depression as a Comorbidity to Diabetes: Implica- tions for Management. J for Nurse Practitioners. 2009;5(7):523-535.
- ↑ Deuschle M. Effects of antidepressants on glucose metabolism and diabetes mellitus type 2 in adults/ CurrOpin Psychiatry 2013 Jan;26(1):60-5.
ראו גם
המידע שבדף זה נכתב על ידי ד"ר סבטלנה וינוקור, יועצת פסיכיאטרית מחוזית, מאוחדת, ירושלים
יעל איל, פסיכולוגית קלינית ורפואית, מרפאת סוכרת מחוזית, מאוחדת, ירושלים


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק