הבדלים בין גרסאות בדף "LDL כולסטרול - LDL cholesterol"
בן עמי סלע (שיחה | תרומות) |
|||
| שורה 5: | שורה 5: | ||
|תמונה= | |תמונה= | ||
|כיתוב תמונה= | |כיתוב תמונה= | ||
| − | |מעבדה=כימיה בדם | + | |מעבדה=[[כימיה בדם]] |
|תחום=פרופיל שומנים בדם | |תחום=פרופיל שומנים בדם | ||
|יחידות מדידה=מיליגרם לד"ל | |יחידות מדידה=מיליגרם לד"ל | ||
| שורה 160: | שורה 160: | ||
{{ייחוס|[[משתמש:בן עמי סלע|פרופ' בן-עמי סלע]]}} | {{ייחוס|[[משתמש:בן עמי סלע|פרופ' בן-עמי סלע]]}} | ||
| − | [[קטגוריה:בדיקות מעבדה]] | + | ==ראו גם== |
| + | |||
| + | * [[מדריך בדיקות מעבדה|חזרה לדף מדריך בדיקות מעבדה]] | ||
| + | * [[תחלואת לב וכלי-דם|בדיקות מעבדה - תחלואת לב וכלי-דם]] | ||
| + | |||
| + | [[קטגוריה: בדיקות מעבדה - לב וכלי-דם]] | ||
| + | [[קטגוריה:בדיקות מעבדה: כימיה בדם]] | ||
גרסה מ־15:29, 6 בפברואר 2014
| מדריך בדיקות מעבדה | |
| LDL כולסטרול | |
|---|---|
| LDL cholesterol | |
| מעבדה | כימיה בדם |
| תחום | פרופיל שומנים בדם |
| יחידות מדידה | מיליגרם לד"ל |
| טווח ערכים תקין | דם טבורי: (זכר) - 20-56, (נקבה) - 21-58; גיל 5 עד 9 שנים: בנים - 63-129, בנות - 68-140; גיל 10 עד 14 שנים: בנים - 64-133, בנות - 68-136; גיל 15 עד 19 שנים: בנים - 62-130, בנות - 59-137; גיל 20 עד 24 שנים: גברים - 66-147, נשים - 57-159; גיל 25 עד 29 שנים: גברים - 70-165, נשים - 71-164; גיל 30 עד 34 שנים: גברים - 78-185, נשים - 70-156; גיל 53 עד 39 שנים: גברים - 81-189, נשים - 75-172; גיל 40 עד 44 שנים: גברים - 87-186, נשים - 74-174; גיל 45 עד 49 שנים: גברים - 97-202, נשים - 79-186; גיל 50 עד 54 שנים: גברים - 89-197, נשים - 88-201; גיל 55 עד 59 שנים: גברים - 88-203, נשים - 89-210; גיל 60 עד 64 שנים: גברים - 83-210, נשים - 100-224; גיל 65 עד 69 שנים: גברים - 98-210, נשים - 92-221; גיל מעל 70 שנה: גברים - 88-186, נשים - 96-206. |
| יוצר הערך | פרופ' בן-עמי סלע |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – הפרעה בשומני הדם
מטרת הבדיקה
רמת כולסטרול-LDL נדרשת כחלק מפרופיל ליפידים, יחד עם רמת סך כולסטרול, כולסטרול-HDL ,VLDL וטריגליצרידים. פרופיל זה יכול להתבקש במסגרת בדיקות סקר תקופתיות של נבדקים בריאים, כחלק מבדיקות שגרה, שיכולות להתבצע בקבוצת הגיל הצעירה יותר אחת ל-5 שנים, ומעל גיל 50 שנה אחת לשנה או שנתיים. פרופיל של ליפידים בצום יוזמן לעתים תכופות יותר במקרים של אלה עם גורמי סיכון ידועים למחלות קרדיו-וסקולאריות, במקרים של אלה עם רקע משפחתי של מחלות לב, או במקרים של אלה עם תוצאה מוגברת של סך-כולסטרול, כדי לבחון האם תוצאה חריגה זו מייצגת רמה גבוהה במיוחד של כולסטרול-LDL.
הרמה של כולסטרול-LDL משמשת להעריך את הסיכון לפתח מחלת לב. מכל צורות כולסטרול בדם, ה-LDL נחשבת המהותית ביותר בשקלול הסיכון העתידי למחלת לב. כיוון הטיפולים התרופתיים מתבססים בעיקר על רמות LDL, ניטור רמה זו חיוני לאחר התחלת דיאטות או פעילות גופנית סדירה, כדי להחליט האם צעדים אלה מספקים, או שמא יש צורך בהתחלת טיפול תרופתי ייעודי להפחתת רמת ליפידים בדם. ברור מtליו שכאשר מתחיל טיפול בסטאטינים אu תכשירים מפחיתי LDL אחרים, ניטור רמת כולסטרול-LDL בדם מתבצע בתדירות גבוהה יותר.
למרות שעל פי ה-AAP (האקדמיה האמריקנית לפדיאטריה) אין משמעות לביצוע בדיקה זו לילדים מתחת גיל שנתיים, יש בפירוש לשקול ביצועה לילדים הגיל שבין שנתיים עד 10 שנים, אם הם נמצאים בסיכון גבוה לפתח מחלת לב בבגרותם. מדובר בילדים עם סיפור משפחתי של מחלת לב, ילדים סוכרתיים, אלה עם לחץ-דם גבוה, או ילדים שמנים.
גורמי סיכון מקובלים שקיומם מחייב ניטור רמת LDL: עישון, יתר לחץ-דם (140/90 מ"מ כספית) או גבוה מכך, רמה נמוכה של HDL (פחות מ-40 מיליגרם לד"ל), סיפור משפחתי בדרגה ראשונה של מחלת לב מוקדמת מתחת גיל 55 שנה באב או באח, ובגיל פחות מ-55 שנה באם או אחות, מחלת לב כלילית ידועה, סוכרת, השמנת יתר (BMI מעל 30 ק"ג/מ' בריבוע), היקף מותניים של מעל 102 ס"מ בגבר או למעלה מ-89 ס"מ באישה, חוסר פעילות גופנית.
בסיס פיזיולוגי
ליפופרוטאין בעל צפיפות נמוכה (LDL), הוא אחד מ-5 קבוצות עיקריות של ליפופרוטאינים, שהם על פי גודלם (מהקטן ביותר לגדול ביותר), כילומיקרונים, VLDL, IDL, LDL ו-HDL. ליפרוטאינים אלה מעבירים בדם מולקולות שומן, כולל כולסטרול. LDL מכיל באופן משקלי 80% ליפיד ו-20% חלבון, וכיוון שרמת החלבון בו גבוהה יחסית, חלקיק LDL קטן יחסית (קוטר החלקיק 21-25 ננומטר), והוא בעל צפיפות גבוהה יותר (1.006 עד 1.063גרם למ"ל) בהשוואה לכילומיקרונים ול-VLDL. בערך 50% מהליפיד הכלול בחלקיק LDL הוא כולסטרול. LDL מרכיב כ-40-50% מכלל מסת הליפופרוטאין בבני אדם, והוא הנשא העיקרי של כולסטרול בדם, ונחשב כליפופרוטאין אֲתרוֹגֶני. ה-apoprotein העיקרי של LDL הוא apoB-100 ואכן אפו-פרוטאין זה ב-LDL מהווה כ-90-95% מכלל ה-apoB-100 בפלזמה.
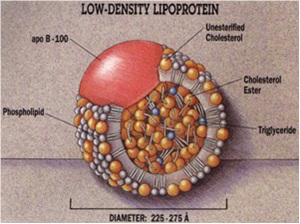
כל חלקיק LDL מכיל מולקולת חלבון apoB-100 יחידה. חלבון גדול זה המכיל 4,536 חומצות אמינו, שמשקלו המולקולארי 514 אלף דלטון, מנייד את חומצות השומן המצב מסיס בסביבה המימית של הדם. בנוסף, יש לחלקיק LDL גרעין מרכזי מאוד הידרופובי המורכב מחומצת שומן לינולאית שהיא חומצת שומן בלתי רוויה, וכן מכיל גרעין ה-LDL בערך 1,500 מולקולות של כולסטרול-אסטר. גרעין זה מוקף על ידי "קליפה" של פוספוליפידים וכולסטרול חופשי כמו גם עם עותק בודד של apoB-100. המשקל המולקולארי של LDL הוא כ-3 מיליון דלטון, אך כיוון שחלקיקי LDL מכילים מספר משתנה של חומצות שומן, ייתכנו חלקיקים שונים במסה ובגודל. רק לאחרונה ניתן היה לעשות מדידות מבניות של חלקיק LDL בטמפרטורת הגוף במצבו "הטבעי" על ידי שימוש באלקטרון מיקרוסקופ בתנאי קירור (cryo-EM) בשיטה עם כושר רזולוציה של Å16. להלן תמונה סכמטית של מבנה חלקיק LDL:
LDL מתחלק לשני תת-סוגים: LDL1 (או IDL) ו-LDL2, על בסיס צפיפותם ומרחק נדידתם בצנטריפוגציה בתווך מתאים. מקטע LDL בעל הצפיפות הנמוכה יותר, IDL, בעל משקל סגולי של 1.006-1.109, עשיר יותר בליפידים מאשר מקטע LDL2 שמשקלו הסגולי 1.019-1.063. השוואה של שני תת החלקיקים LDL1 ו-LDL2, מראה ב-LDL2 העלמות הדרגתית של גליצרידים ושל apoC ו-apoE המאפיינים יותר VLDL, והעשרה ב-apoB-100 ובכולסטרול אסטר. נמצא שחלקיק ה-LDL2 הקטן והצפוף יותר פעיל יותר מבחינה מטבולית, והוא אף יותר אתרוגני מאשר חלקיק LDL הגדול יותר והצפוף פחות. יתרה מזאת, מטופלים הסובלים ממחלת לב כלילית, או שנמצאים בסיכון מוגבר למחלה זו, הם בעלי אחוז גבוה יותר של חלקיקי LDL קטנים או בינוניים בגודלם, ואכן הדו"ח NCEP ATP III מכיר בחלקיק LDL הקטן כמסוכן יותר.
הסיבה להיותם של חלקיקי LDL הקטנים מסוכנים יותר, נובעת מכך שהם מסוגלים בקלות יתר לחדור את שכבת האנדותל, שכן גודל המרווחים הנורמאליים באנדותל הוא של 26 ננומטר, כאשר קוטרם של החלקיקים הקטנים של LDL הוא 20.6-22.0 ננומטר. יש גם מתאם חיובי בין רמות מוגברות של טריגליצרידים ורמה מוגברת של חלקיקי LDL הקטנים והצפופים יותר. לעומת זאת, יש מתאם חיובי בין רמות טריגליצרידים נמוכות יותר, ורמות גבוהות יותר של חלקיקי LDL גדולים יותר ופחות צפופים.
יצירת חלקיק LDL מתרחשת בעיקר כאשר חלקיקי VLDL בתהליך קטבולי מאבדים את מרכיב הטריגליצרידים על ידי פעילות האנזים LPL או lipoprotein lipase, הם הופכים קטנים וצפופים יותר, ומכילים כמות גדולה יותר של כולסטרול-אסטר. באנשים בריאים מהווה חלקיקי כולסטרול-LDL בערך 2/3 מסך הכולסטרול בפלזמה, ואילו בנשים צעירות (מתחת לגיל המעבר) רמת LDL נמוכה יותר מאשר בגברים באותו גיל, ואך זהה לאחר המנופאוזה לרמת LDL של גברים בגיל זהה.
חלקיק LDL מעביר כאמור כולסטרול לכבד ולרקמות חוץ-הפאטיות, שם הוא מנוצל, מאוחסן או משם הוא מופרש. מעבר חלקיקי LDL לרקמות היקפיות יוצא לפועל כאשר הם נקשרים לקולטנים בזיקה גבוהה, הממוקמים על ממברנות התא הקולט, והמסונתזים על ידי תאים אלה בשעה שאלה זקוקים לכולסטרול. קולטנים אלה ממוקמים באזורי גומחה בממברנה הידועים כ-coated pits המרופדים בחלקם הציטופלזמתי ב-clathrin. גומחות מצופות אלה שוקעות אל תוך ציטופלזמת התא וכאשר חלקיקי LDL קשורים לקולטניהם, ניתקות הגומחות מממברת התא ליצירת בועיות סגורות (vesicles) הנושאות את ה-LDL למבנים תוך תאיים הידועים כאנדוזומים, ואלה נושאים אותם לליזוזומים. בתוך הליזוזומים חל פירוק אנזימטי שמפרק את המרכיב החלבוני apoB לחומצות אמינו בודדות.
מרכיב הכולסטרול-אסטר של חלקיקי LDL אלה עוברים הידרוליזה על ידי ליפאזה חומצית ליזוזומאלית, ומולקולות כולסטרול חופשיות המשתחררות עוזבות את הליזוזום ומשמשים את צרכי התא. בגלל המנגנון הזה, תאים מחוץ לכבד הם בעלי שיעור נמוך של סינתזת כולסטרול, כאשר הם מסתמכים בעיקר על הכולסטרול המתקבל מההידרוליזה המתוארת של חלקיקי LDL. חלקיקי LDL המוטמעים בתאים גם מווסתים את הסינתזה של קולטני LDL בתאים אלה. עודף של כולסטרול תוך תאי משפעל את האנזים ACAT, המביא לאגירה תוך תאית של כולסטרול-אסטר.
מתברר שהקולטנים ל-LDL הם בעלי זיקה לליפופרוטאינים המכילים apoE ו-apoB באותה מידה. LDL בפלזמה עובר פירוק ביעילות נמוכה בהרבה מזו שבמסלול התוך-תאי, ורק בריכוזי LDL גבוהים במיוחד בפלזמה, מתרחש תהליך משמעותי לסילוקם. אחד המנגנונים הללו מתרחש על ידי תאים בולענים דוגמת מקרופאגים, של המערכת הרטיקולו-אנדותליאלית. כאשר ריכוזי LDL בפלזמה עולים מקרופאגים אכן נכנסים לפעולה, וכאשר תאים אלה עמוסים בכולסטרול-אסטר הם מותמרים לתאי קצף (foam cells), שהם מרכיבים קלאסיים של הרובד הטרשתי. בבני אדם, הערכות על כמות LDL בפלזמה המתפרק על ידי מערכת הקולטנים של LDL נעות בין 33% ל-66% מכלל ה-LDL, כאשר יתרת ה-LDL מעוכלת על ידי המקרופאגים ומנגנונים בלתי ידועים נוספים.
חלקו של LDL ביצירת הרובד הטרשתי
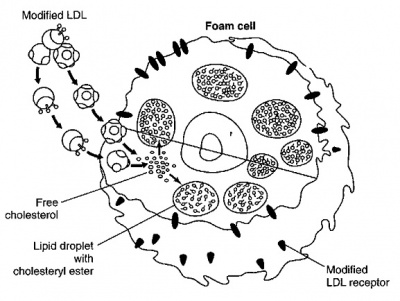
שכבת ה-tunica media הממוקמת בין שכבות ה-intima וה-adventitia היא שכבה שרירית של דופן העורק המורכבת מתאי שריר חלק האחוזים יחדיו על ידי ממברנה בסיסית בלתי רציפה ועל ידי מרכיבי קולאגן ופולימרים פרוטאו-גליקנים. תאי שריר חלק המתרבים בשכבת ה-media, הם מרכיב מרכזי ביצירת תהליכי טרשת העורקים. תאי שריר חלק, בדומה לתאי האנדותל ולפיברובלסטים, מכילים קולטנים ל-LDL ול-PDGF או platelet-derived growth factor. אחד המאפיינים של תאי שריר חלק הנמצאים באזורי טרשת היא הצטברות הליפידים בתאים אלה בתהליך יצירת תאי הקצף (ראו תמונה):
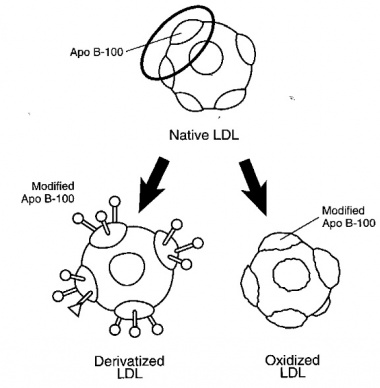
יצירת תאי קצף והצטברותם בשכבת ה-tunica intima, הם הסממן המרכזי של השלבים המוקדמים של טרשת העורקים. כיום מקובל שרוב תאי הקצף מקורם במקרופאגים נישאים בדם, אם כי אחדים מהם יכולים לנבוע גם מתאי שריר חלק. צעד מרכזי בהתפתחות תאי הקצף, הוא בקליטה המואצת של חלקיק LDL שעבר שינוי (modified LDL), המלווה על ידי שגשוג תאי שריר חלק, בעיקר אלה המכילים משקעי שומן בציטופלזמה שלהם. תהליך השינוי של חלקיקי LDL הלכודים בתוך המתחם התת-אנדותליאלי יכול להתקיים משני סוגים: חלקיק LDL יכול לעבור חמצון בו מרכיב ה-apoB-100 מתחמצן על ידי superoxides, או שחלקיק זה יכול לעבור שינוי בו מרכיב ה-apoB-100 עובר גליקוזילציה או התקשרות של שייר malondialdehyde (ראו תמונה):
תהליך השגשוג של תאי שריר חלק מלווה על ידי סינתזה מוגברת של החלבונים התאיים אלסטין, קולאגן, וכן פרוטאוגליקנים, שתאים אלה מפרישים במתחם החוץ-תאי ברובד הטרשתי המתהווה. תאי הקצף המקרופאגיים המגויסים לדופן העורק, מספקים מקור עשיר של ציטוקינים קדם-דלקתיים, כֶמוֹקינים ותווכים ליפידיים שונים. תאי קצף אלה מרתקים גם פעילות עשירה של מולקולות עתירות חמצן בעלות כושר חמצון גבוה כגון אניונים סופראוקסידיים, הצטברות זו של תווכי דלקת, מעודדת תהליכי דלקת ברובד הטרשתי הנוצר.
תוצאה עיקרית של התהליך הדלקתי ברובד הטרשתי המוקדם, היא נדידה של תאי שריר חלק משכבת ה-tunica media לתוך שכבת ה-intima. תאי שריר חלק אלה מתרבים וביחד עם תאי אנדותל ומונוציטים הם מפרישים אנזימי MMP או matrix metalloproteinases בתגובה לאיתותים חמצוניים, דלקתיים, המודינאמיים ואוטואימוניים שונים. מרכיבים אחדים של המשתית (matrix) החוץ-תאית (ECM), בעיקר פרוטאוגליקנים קושרים חלקיקים ליפופרוטאינים כגון LDL, מקבעים אותם ב-tunica intima והופכים אותם זמינים יותר לשינויים על ידי תהליכי חמצון או גליקציה שתוארו למעלה. בהמשך יצטרפו לתהליך הטרשת טסיות-דם, משקעי פיברין, גבישי כולסטרול ומרכיבי סידן, משקעי הֶמוֹסידֶרין, וכל אלה יתלכדו סביב גרעין של תהליך נמק בליבת החומר הטרשתי.
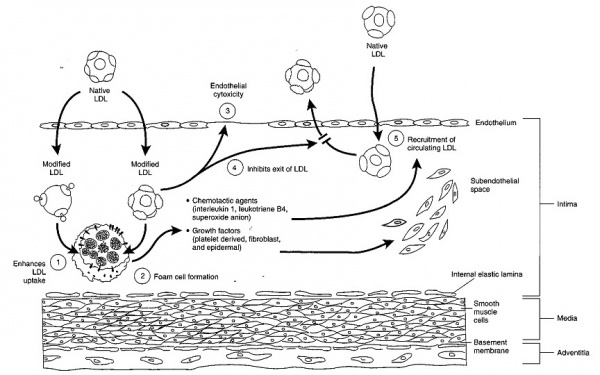
אין ספק בחשיבות ובמרכזיות של חלקיק ה-LDL באתחול יצירת הרובד הטרשתי, לכן גם מובנת ההתייחסות אל ריכוזי LDL גבוהים כגורם סיכון משמעותי בתהליך הטרשת העורקית. בתמונה הבאה באים לביטוי התפקידים המגוונים של חלקיקי LDL המחומצנים בתהליך ה-atherogenesis:
המרכזיות של חלקיקי LDL בתהליכי טרשת העורקים, ובדיעבד בשלבים המתקדמים של היפרדות רבדים אלה (rupture) ליצירת תסחיפים, וכן תהליכי יצירת פקקת בעורקים הכליליים, הופכת מרכיב ליפופרוטאיני זה לגורם סיכון מרכזי בתחלואה קרדיו-וסקולארית ולתמותה הנגרמת. אין ספק שהביטוי המרכזי לחשיבות LDL בפתולוגיה של כלי הדם, היא המרכזיות של משפחת הסטאטינים בטיפולים למניעה שניונית אך לא פחות במניעה פרופילקטית ראשונית, של אירועים קרדיו-וסקולאריים. מאז הופעתם בזירת הטיפולים למניעת מחלות לב וכלי-דם ב-1987, נחשבים כיום הסטאטינים לתרופות הנצרכות ביותר בעשייה הרפואית, ולסיבה המובהקת לירידה המשמעותית בתחלואה ובתמותה קרדיו-וסקולארית בעולם כולו.
סיווג רמות LDL בדם ביחס למצבי תחלואה קרדיו-וסקולארית, ויעדי LDL מועדפים: הדו"ח ה-III של התכנית הלאומית בארה"ב לחינוך בנושאי כולסטרול (NCEP) פרסם בשנת 2001 ב-JAMA את מדרג הסיכון למחלות כלי דם ולב במבוגרים ללא גורמי סיכון אחרים עם רמות שונות של כולסטרול-LDL:
- רמת LDL נמוכה מ-100 מיליגרם לד"ל נחשבת אופטימאלית.
- רמת LDL שבין 100-129 מיליגרם לד"ל נחשבת קרובה לרמה אופטימאלית.
- רמת LDL שבין 130-159 מיליגרם לד"ל נחשבת גבולית גבוהה.
- רמת LDL שבין 160-189 מיליגרם לד"ל נחשבת גבוהה.
- רמת LDL מעל 190 מיליגרם לד"ל נחשבת גבוהה מאוד.
בשנת 2005 עדכנו בארה"ב איגוד הלב האמריקני (ADA), ה-NIH ו-NCEP את הנחיותיהם לגבי הרמות השונות של LDL בצום, ביחס לסיכון למחלת לב. רמות LDL השונות הן כדלקמן:
- LDL ברמה בין 25-50 מיליגרם לד"ל, רמה אופטימאלית בילדים בריאים, לפני הופעת רובד טרשתי על פני דופן העורקים הכליליים.
- LDL ברמה נמוכה מ-70 מיליגרם לד"ל, רמה אופטימאלית המתאימה לקצב איטי של התפשטות הרובד הטרשתי, והיא רמת היעד לאלה עם תסמינים מתקדמים של מחלה קרדיו-וסקולארית.
- LDL ברמה מתחת 100 מיליגרם לד"ל, רמה אופטימאלית התואמת שיעור נמוך אם כי לא אפסי של אירועים של מחלה קרדיו-וסקולארית תסמינית.
- LDL ברמה של 100-129 מיליגרם לד"ל היא רמה קרובה לאופטימאלית, ותואמת שיעור גבוה יותר של אירועים קרדיו-וסקולאריים תסמיניים.
- LDL ברמה של 130-159 מיליגרם לד"ל נחשבת לרמה גבולית גבוהה, ותואמת שיעור גבוה עוד יותר של אירועים קרדיו-וסקולאריים תסמיניים.
- LDL ברמה של 160 עד 199 מיליגרם לד"ל נחשבת לרמה גבוהה, ותואמת שיעור הרבה יותר גבוה של אירועים קרדיו-וסקולאריים תסמיניים.
- LDL ברמה מעל 200 מיליגרם לד"ל, נחשבת רמה מאוד גבוהה, ותואמת את השיעור הגבוה ביותר של אירועיםקרדיו-וסקולאריים תסמיניים.
למרות שכללית רצויה רמת LDL נמוכה ככל האפשר, היעד של כל אדם באשר לרמת LDL הרצויה שלו מתבסס על דרגת הסיכון האישית למחלת לב:
- לאלה עם רמת סיכון גבוהה למחלת לב, או לאלה עם מחלת לב ידועה מומלץ להקפיד על LDL פחות מ-100 מיליגרם לד"ל.
- לאלה עם סוכרת ומחלת לב כלילית או לאלה שכבר עברו התקף לב, מומלץ להקפיד על LDL נמוך מ-70 מיליגרם לד"ל.
- לאלה בסיכון מתון למחלת לב (עם 2 גורמי סיכון והסתברות הנמוכה מ-20% למחלת לב תוך 10 שנים), מומלץ להקפיד על LDL נמוך מ-130 מיליגרם לד"ל.
- לאלה עם סיכון נמוך למחלת לב (0 עד 1 גורמי סיכון) מומלץ להקפיד על LDL נמוך מ-160 מיליגרם לד"ל.
תרחישים קליניים המשפיעים על רמת LDL בדם
תרחישים קליניים או מצבים המעלים באופן פיזיולוגי את רמת LDL בדם: היפרליפידמיה משפחתית משולבת, דיס-β-ליפופרוטאינמיה משפחתית (type III), פגם משפחתי ב-apoB-100, היפר-ליפופרוטאינמיה ראשונית (משפחתית או לא סדירה) מסוגים IIa ו-IIb, היפרכולסטרולמיה משפחתית או לא סדירה, קסנטומה (תת-עורית, מפרקית או גידית), במחלת לב כלילית או על רקע התרחשות התקפי לב.
מצבים ראשוניים נוספים העלולים להוביל לעליה שניונית של LDL: היפר-ליפופרוטאינמיה שניונית להיפותירואידיזם: כשני שליש מהאנשים שסובלים מתת פעילות של בלוטת התריס, הם בעלי רמות LDL גבוהות בדם, כנראה בגין ירידה בחילוף החומרים בתאים, הכולל האטת ספיגת הכולסטרול לתאים. תרחישים נוספים שעלולים להגביר רמת LDL בדם הם תסמונת נפרוטית, דיסגלובולינמיות, חסימה כבדית, מחלת כבד, פורפיריה, הריון, אנורקסיה נרבוזה, סוכרת, כשל כליות כרוני, מחלת Cushing, חוסר איזון הורמונאלי - ירידה ברמות הטסטוסטרון אצל גברים וחוסר איזון במנגנון הטסטוסטרון – אסטרוגן אצל נשים.
תרחישים קליניים או מצבים המפחיתים באופן פיזיולוגי את רמת LDL בדם: היפו β-ליפופרוטאינמיה -או a-β-lipoproteinemia, חסר באלפא-ליפופרוטאין (מחלת Tangier), חסר האנזים lecithin-cholesterol acyltransferase, היפר-ליפופרוטאינמיה type 1, חסר ב- (lipoprotein lipase cofactor (ApoC-II.
מצבים פתולוגיים ראשוניים שיכולים לגרום לחסר שניוני ב-LDL: היפרתירואידיזם, אנמיות כרוניות, אי-תפקוד חמור של הכבד כגון צמקת, תסמונת Reye, מיאלומה וממאירויות אחרות, מחלת ריאות כרונית, מחלת מפרקים דלקתית, כוויות, מצבי עקה חמורה, הדבקה אקוטית בפתוגנים שונים, דלקת כרונית, איבוד משקל משמעותי באלה עם משקל-יתר, פעילות גופנית בעצימות גבוהה, אשפוז עקב התקף-לב, שבץ, ופעולת צנתור.
גורמים של אורח חיים ונתונים פיזיולוגיים הכרוכים ברמה מוגברת של LDL בדם
- עקה (stress) מתמשכת מעוררת את בלוטות האדרנל לפעילות מוגברת, ולהפרשת הורמונים סטרואידים כמו האדרנלין וקורטיזול, כתגובה הורמונאלית למצבי לחץ ועקה, מה שעלול להביא לירידה ביעילות פעולת האדרנל לאורך זמן ולהגברת הדרישה לכולסטרול הנחוץ ליצירת הורמונים סטרואידים.
- תזונה עתירת פחמימות פשוטות עם אינדקס גליקמי גבוה, היא מקור זמין ומיידי ל-אנרגיה בצורת ATP. תרחיש זה בו מאזן האנרגיה של הגוף "גבוה מדי" יכול להעלות את רמת השומנים הרקמות השומן וממילא בדם, כיוון שאלה אינם מנוצלים דיים למטרה של אספקת אנרגיה בזמן נתון. בנוסף, רמת LDL תוגבר עם צריכת מזון עתיר כולסטרול (מעל 400 מיליגרם ליום) או עתיר שומנים רוויים כגון שומן מן החי, מוצרי חלב או שמנים רוויים מן הצומח. הפחתת רמת טריגליצרידים בדם כרוכה בהפחתת רמת החלקיקים הקטנים של LDL שהם גם המזיקים יותר לכלי הדם. זאת כיון שחלקיקי VLDL העשירים בטריגליצרידים מוסבים בדם לחלקיקי LDL קטנים. דיאטה דלה בשומנים רוויים (פחות מ-7% מכלל הצריכה הקלורית היומית) וכן דיאטה בה כמות כולסטרול אינה עולה על 200 מיליגרם ליום, עשויה להפחית רמת LDL בדם בערך ב-10%.
גם מזון דל בסיבים תזונתיים המסייעים לפנוי כולסטרול מהגוף תגביר רמת LDL, וסיבים תזונתיים משמשים מנגנון יעיל לפינוי כולסטרול עודף מהגוף שאינו מסוגל לפרק כולסטרול בדרך ביוכימית. פיטו-סטנולים ופיטו-סטרולים צמחיים מוכרים ביכולתם להפחית רמת LDL בדם, אם כי מטה אנליזה עדכנית קבעה שהפחתה של 8.8% ברמת LDL מושגת על ידי מינון יומי של 2.15 גרם פיטוסטרולים ביום, כמות כלל לא מבוטלת. מחקרים אחדים מצביעים על יתרונות של תה ירוק בהפחתת LDL, תוך שמייחסים יתרונות אלה למרכיבים בתה הירוק הידועים כ-catechins הנחשבים כמפחיתים את ספיגת הכולסטרול במעי. - עודף סוכר בדם מביא להפרשת כמויות מוגברות של אינסולין מהלבלב, כדי לסייע בספיגת גלוקוזה לתאים כמקור אנרגיה. אינסולין הוא אחד ההורמונים אשר מבקרים ומעוררים את פעילות האנזים HMG-CoA reductase שפעילותו מאתחלת במסלול ה-mevalonate את רצף הריאקציות לייצור כולסטרול. לכן מצב של אינסולינמיה יכול להיות כרוך בעודף LDL. בעוד אינסולין משרה פעילות HMG-CoA reductase, ההורמון גלוקגון מפחית פעילות אנזים זה. לכן דיאטה עתירת חלבונים המשרה הפרשת גלוקגון תביא גם להפחתה ברמת LDL.
- סוכרת הייתה לכאורה אמורה להפחית את רמת הכולסטרול, שהרי הלבלב מפריש לדם מעט אינסולין אם בכלל. יחד עם זאת, עודך מולקולות גלוקוזה בדם מביא להתחברותן של אלה עם מולקולות כולסטרול, ובמיוחד של חלקיקי LDL. תהליך סיכרור או גליקציה זה גורם להחלשת יכולתם של חלקיקי LDL מסוכררים אלו להיצמד אל קולטניהם ולהיבלע ע"י תאי הכבד. בכך נמנע תהליך של משוב שלילי לכבד כדי שזה יפסיק לייצר כולסטרול, מה שמגביר רמת כולסטרול בכלל, ורמת LDL בפרט.
- השמנה – כל עליה של 10% במשקל מעלה את רמת LDL בדם בכ-14 מ"ג/דצ"ל.
- חוסר פעילות גופנית – גורם אף הוא לעליה ב-LDL, אם כי פעילות גופנית סדירה עשויה לא רק להפחית רמת LDL אלא גם להעלות רמת HDL.
שיקולים דיאטתיים ותרופתיים להפחתת רמת LDL
מזון דל בשומנים רוויים כולל מוצרי חלב עם 0-1% שומן, בשר רזה, דגים, עופות נטולי עור, דגנים מלאים, פירות וירקות. מרגרינה רכה (שלא עברה תהליך הקשחה) ואינה מכילה שומני טרנס, ומיעוט צריכת מזון עתיר בכולסטרול כגון כבד, בשר אדום, חלמון ביצה, או גבינות ומוצרי חלב עתירי שומן. מקורות טובים למזון עתיר בסיבים כוללים שיבולת שועל, פירות כתפוזים ואגסים, וירקות כגזר וכרוב, וכן אפונים ושעועית. סטאטינים מפחיתים רמת חלקיקי LDL על ידי עיכוב האנזים HMG-CoA reductase בתאים, ובכך מעכבים את השלב הראשון ברצף הריאקציות לייצור כולסטרול. על מנת לפצות על הירידה בזמינות התאית של כולסטרול, מוגברת בתאים אלה הסינתזה הקולטנים ההפאטיים של LDL, מה שגורם להגברת ההתפנות של LDL מהדם. ניאצין פועל על ידי התקשרות לקולטנים HM74, HM74A או-GPR109A להפחתת רמת LDL על ידי עיכוב בררני של האנזים הכבדי diacyglycerol acyltransferase 2, ועל ידי כך הפחתת סינתזה של טריגליצרידים והפרשת VLDL.
גם מספר נגזרות של משפחת ויטמין E, הידועים כ-tocotrienols, ובעיקר נגזרות דלתא וגמא שלהם, מקובלים כחלופות ללא מרשם רופא של סטאטינים, לטיפול ברמת LDL גבוהה. העיקר נראה ש-gamma-tocotrienol בעלת כושר עיכוב של האנזים HMG-CoA reductase, ולכן כמו סטאטינים גם תכשיר זה מפחית רמות תוך כבדיות של LDL, ועל ידי כך משרה יצירה מוגברת של קולטנים ל-LDL בתאי הכבד, מה שמגביר את התפנות LDL מהדם לכבד.
השפעת טיפול תרופתי על רמת LDL בדם
תכשירים או תרופות המעלים באופן פיזיולוגי את רמת LDL בדם: אנדרוגנים (כולל סטרואידים אנאבוליים), חוסמי β, ציקלוספורין, dabazol, תכשירים מְשַתנים, גלוקו-קורטיקוסטרואידים, דיאטה עתירה בשומנים רוויים ובכולסטרול, פרוגסטינים ורטינואידים.
תכשירים או תרופות המפחיתים באופן פיזיולוגי את רמת LDL בדם: חומצה אמינוסליצילית, ניאצין, קושרי חומצות מרה דוגמת colestipol ו-cholestyramine, תכשירים מונעי ספיגת כולסטרול במעי דוגמת ezetimibe, אסטרוגנים, cyproterone, פיבראטים (clofibrate, gemfibrozil), סטאטינים (lovastatin, pravastatin, lovastatin), אינטרפרון, doxazosin (השפעה מתונה), אינטרלויקין, prazosin ,terazosin, נאומיצין, ketoconazole (במינון גבוה), probucol, תירוקסין, דיאטה דלה בשומנים רוויים או בכולסטרול, דיאטה עתירה בשומנים רב בלתי רוויים.
הערכה מעבדתית של LDL
ביצוע של מדידות פרופיל ליפידים אינו מודד באופן ישיר חלקיקי LDL אלא מעריך באופן חישובי את הריכוז שלהם תוך שימוש בנוסחת Friedwald, על ידי הפחתה מסך רמת כולסטרול את רמות כולסטרול-HDL ואת רמת VLDL, כל אלה בצום של 12-14 שעות.
LDL-C = TC – (HDL-C) – (VLDL-C)
כאשר:
VLDL-C (mg/dL) = TG (mg/dL)/5
ישנן הגבלות לשיטת חישוב זה, בעיקר כיוון שהדגימות חייבות להילקח בצום של לפחות 12 שעות, וכן רק אם רמות טריגליצרידים אינן עולות על 400מיליגרם לד"ל. אך גם בריכוזי טריגליצרידים של 225 עד 400 מיליגרם לד"ל, הנוסחה אינה מדויקת באופן מוחלט: אם רמות סך-כולסטרול וטריגליצרידים מוגברות, יש צורך להשתמש בנוסחה שונה : LDL = Total cholesterol – HDL – 0.16XTriglyceride , הנותנת קרוב טוב יותר לגבי רוב הנבדקים, מתוך הנחה שהדם נלקח לאחר צום של 14 שעות או יותר. מטבע הדברים הנוסחה שלמעלה אינה רלוונטית במקרה של מטופלים עם היפרליפופרוטאינמיה type III, או באלה עם כילומיקרונמיה. יש אמנם אפשרות להשתמש בנוסחאות אחרות להערכת LDL, נוסחאות המבוססות על מדידת apo B, המושפעות פחות מהקפדה על צום או מרמת הטריגליצרידים, אך נוסחאות אלה לא עברו עדיין תיקוף. נמצא שמקדם השוֹנוּת (CV) באותו נבדק עצמו הוא בממוצע 9.5%, לכן נדרשות לפחות 2 מדידות בלתי תלויות במועדים שונים כדי להגיע להערכה סבירה של רמת ה-LDL.
על רקע הבעייתיות החישובית של רמת LDL, ראוי לציין שמדידה ישירה של LDL אמנם זמינה, והיא אמנם מדויקת יותר משיטת החישוב הבלתי ישיר של LDL, אך שיטה ישירה זו אינה מתבצעת במעבדות קליניות באופן מעשי, שכן היא יקרה יותר. בשנת 2008, הצביעו ה-ADA וה-ACC על מדידה ישירה של חלקיק LDL בשיטת NMR כעדיפה משמעותית להערכת הסיכון ללקות באירועים קרדיו-וסקולאריים.
הוראות לביצוע הבדיקה
לצורך הבדיקה יש צורך להיות בצום של 12 שעות. ניתן להשתמש בנסיוב או בפלזמה ולצורך העניין ניתן ליטול את הדם במבחנה כימית (פקק אדום או צהוב) או מבחנת ספירת-דם (פקק סגלגל) המכיל 1 מיליגרם EDTA למ"ל דם, או מבחנת הפארין (פקק ירוק). בפירוש אין להשתמש במבחנות המכילות אוקסלאט, פלואוריד או ציטראט. מומלץ שהנבדק יישב משך 5 דקות לפני נטילת הדם, ויש להקפיד שחוסם העורקים לא ייכרך סביב הזרוע לפרק זמן ממושך. לאחר הסרכוז שצריך להתבצע תוך שעתיים, הדגימה יציבה עד 7 ימים בקירור, ולפרק זמן של חודשיים בהקפאה. יש להימנע מהקפאה והפשרה חוזרת. דגימת דם ליפמית במיוחד עלולה להשפיע על תוצאת המדידה של LDL-C.
את בדיקת LDL-C רצוי לבצע כאשר בנבדק אינו בעיצומה של מחלה חריפה, שכן רמת הכולסטרול נמוכה באופן זמני בפרק זמן זה, או לאחר התקף-לב, או בעת עקה שלאחר ניתוח או תאונה. מומלץ להמתין 4-6 שבועות אחר התרחישים המפורטים לפני ביצוע בדיקת LDL-C. כיוון שרמת LDL עלולה לעלות באופן משמעותי בעת הריון, יש להמתין להערכת רמת LDL-C עד 6 שבועות לאחר הלידה.


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק