כינמת - Pediculosis
הופניתם מהדף Pediculosis לדף הנוכחי.
| כינמת | ||
|---|---|---|
| Pediculosis | ||
| 250px | ||
| ICD-10 | Chapter B 85.0 | |
| ICD-9 | 132.0 | |
| יוצר הערך | פרופ' קוסטה מומצ'וגלו | |
כינת האדם היא פרזיט אובליגטורי, הכרחי וקבוע של האדם בלבד, הניזונה מדמו.
- לאדם יש שלוש כינים ספציפיות
- כינת הראש - Pediculus humanus capitis
- כינת הגוף - Pediculus humanus humanus
- כינת הערווה (כינת הבושת) - Pthirus pubis הגורמת ל:
- Pediculosis capitis
- Pediculosis corporis
- Pediculosis pubis (ידוע גם בשם Phthiriasis)
כינים אלו שייכות לסדרת-על של Phthiraptera (כינים), לסדרת Anoplura (כינים מוצצות) ולמשפחה של Pediculidae (כיני אדם).
כינת הראש - Pediculus humanus capitis
מורפולוגיה
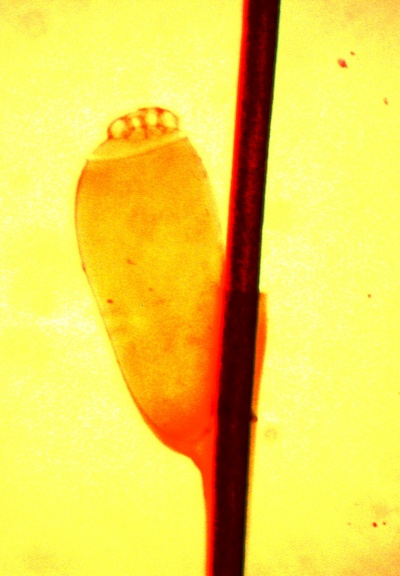
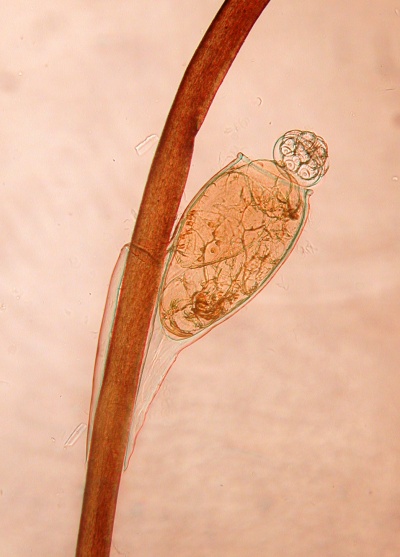
גוף הכינה מחולק לראש, חזה ובטן. בראש ניתן לראות זוג עיניים ומחושים, גפי הפה של הכינים מיועדים לחדירת העור ומציצת דם. כמו כן, בששת רגליהן קיימות ציפורניים המיועדות לאחיזת השיער. אין באפשרותן של הכינים לקפוץ או לעוף, מאחר ואין להן כנפיים. הזכרים קטנים מעט יותר מהנקבות וחלקם האחורי מחודד יותר, כך שניתן לראות את מערכת המין שלהם (תמונה 1). הביצים בצורה אובלית ובאורך של כ-0.8 מילימטר (מ"מ) ומיד לאחר הטלתן הן שקופות, מבריקות ועגולות (תמונה 2). גודל הכינה נע בין 3-1 מ"מ תלוי בשלב ההתפתחות שלה. צבע הכינים אפור, אך לאחר מציצת דם יכול להפוך לחום.
ביולוגיה
כיני הראש הם חרקים פרזיטים, המעבירים את כל חייהם על קרקפת המאכסן וניזונים מדם באופן בלעדי 5-4 פעמים ביום. האדם הוא המאכסן היחידי הידוע לפרזיטים אלה. הכינים עלולות להימצא בכל חלקי הקרקפת, עם זאת הנקבות מעדיפות להטיל את ביציהן באזור העורף ומאחורי האוזניים. במהלך תוחלת חייהן של 4 שבועות, נקבת הכינים מטילה 150-50 ביצים.
מהביצה בוקעת הנימפה בשלב 1, לאחר שלושה נשלים הופכת לנימפה בשלב 2, נימפה בשלב 3 ולאחר מכן לזכר או נקבה בוגרים (תמונה 3). כאשר לא על גבי גוף האדם הכינה יכולה לשרוד כ-24 שעות[1],[2].
קליניקה
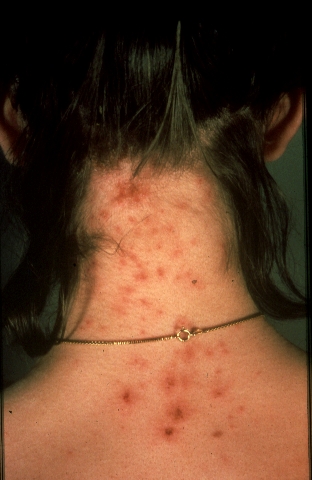
הסימפטום האופייני ביותר לנגיעות בכינים הוא העקצוץ על הראש אשר לרוב מתעצם 8-3 שבועות לאחר תחילת ההדבקות. תגובת הנשיכה מאוד מתונה ובקושי ניתן לראותה בין השערות. ניתן לראות נשיכות לעיתים רחוקות בעורף של ילדות עם שיער ארוך, כאשר מטים את השיער הצידה (תמונה 4). במקרים נדירים מעגל העקצוץ-גירוד יכול להוביל לזיהום משני עם Impetigo ו-Pyoderma. לעיתים נדירות יכולה להופיע לימפאדנופתיה מקומית מלווה בחום[3].
היבטים פסיכולוגיים
לאורך מאות שנים, כינים הפכו לסמל של לכלוך, עוני ובושה. למרות שמחקרים אפידמיולוגים מציגים בבירור שילדים מכל השכבות הסוציו-אקונומיות נדבקים בכינים, אות הקלון עדיין קיים. ההשפעות הפסיכולוגיות של הדבקות בכינים לרוב עולות על ההשפעות הגופניות: ברוב המקרים עקצוץ מתון הוא הסימן היחידי להדבקה. הורים, מורים, צוות גני ילדים, עובדים סוציאליים ואף אחיות ורופאי משפחה מוטרדים מנוכחות כינים. לרוב, הם מאשימים את הילד וגורמים לו או לה להרגיש אחראים להדבקה[4] (תמונה 5). ההרחקה המידית של ילד ממחנה, מעון יום, גן או בית ספר בהתאם למדיניות "ללא ביצי כינים" (No-nit policy), המיושמת בחלק ממדינות ארצות הברית, גורמת לנזק לביטחון העצמי של הילד הצעיר וככל הנראה גם להוריו[5]. ישנן גם השפעות שליליות על הקשר בן הילד להורה, במיוחד כאשר סירוק מתחיל להכאיב וההורה ו/או הילד הופכים חסרי סבלנות. בסיטואציה לחוצה זו, הורים לעיתים נוקטים שיטות קיצוניות לשליטה בכינים, הכוללת ריסוס של כל הבית בקוטלי חרקים, שימוש בשמני מאכל (כמו מרגרינה), ג'לים לשיער, וזלין ומיונז, כמו גם תכשירים אשר אמורים לשמש רק נגד הידבקות פרזיטית ואקטופרזיטית של חיות או חרקים חופשיים בבית.
אבחנה
ילד מאובחן כנגוע במידה ונמצאת כינה חיה או ביצה חיה על הקרקפת שלו. חשוב להבדיל בין ביצה חיה לבין קליפת הביצה, הנשארת דבוקה לשיערה עד 6 חודשים לאחר שהכינה הצעירה בקעה ממנה.
ביצים שלא בקעו, עלולות להיות חיות או לחילופין, עשויות להיות מתות כתוצאה מטיפול קודם. באופן כללי, קשה להבדיל בין ביצי כינים חיות לבין ביצי כינים מתות באמצעות מבט בלבד.
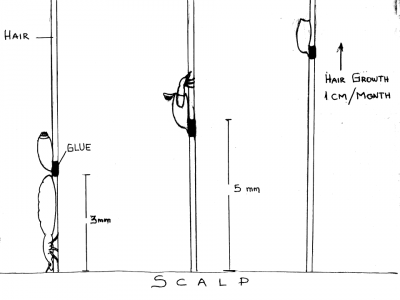
אחת מהבעיות עם התמודדות בכינת הראש היא הביצים. נקבת הכינים, מטילה לרוב את ביציה בבסיס השיער, קרוב לקרקפת, באמצעות דבק המופרש מגופה. הכינה הצעירה בוקעת בתוך 9-6 ימים לאחר הטלתה, כאשר משאירה את קליפת הביצה מאחור (תמונה 6). ביצי כינים מתות וקליפות ביצים עשויות להישאר דבוקות לשיער עד 6 חודשים. שיער אנושי אורך בקצב של 1 ס"מ כל חודש ימים וככל שהשיער אורך קליפות הביצים מתרחקות מהקרקפת (תמונה 7). לאחר 3-2 חודשים קליפות הביצים יותר חשופות למראה, במיוחד על שיער כהה (תמונה 8). מראה ה"ביצים" מספר חודשים לאחר טיפול יכול להוביל לאבחון שגוי של נגיעות בכינים, מאחר שרוב האנשים מניחים כי אם ישנה נוכחות של ביצים כנראה ישנם גם כינים. באופן כללי, הסבירות שביצי כינים חיות, אשר נמצאות על השיער במרחק של 1 ס"מ ומעלה מהקרקפת, היא נמוכה מאוד[6].
נוכחותן של ביצים בלבד איננה סימן מדויק ומספק לנגיעות בכינים חיות. בדיקה של יותר מ-16,000 ילדים בישראל המשתמשים במסרק כינים חשפה ש-19-11 אחוזים מהילדים היו נגועים עם כינים חיות וביצים, בזמן ש-30-22 אחוזים אחרים היו עם קליפות ביצים בלבד. דבר זה מראה כי הילדים היו נגועים בששת החודשים האחרונים, אך טופלו בהצלחה ואינם נגועים יותר בכינים, אלא רק נותרו סימני נגיעות קודמת[7],[8],[9],[6].
בכל אופן, ילדים הנגועים בביצי כינים בלבד צריכים להיבדק במשך כמה ימים, במטרה למצוא כינים חיות המעידות על נגיעות. רק במידה ונמצאו כינים חיות יש לטפל. יש לבדוק את הראש שבוע לאחר הטיפול כדי לוודא אם עדיין נותרו כינים חיות[10],[11],[12]. זאת כתוצאה מכינים חדשות שעלולות לבקוע מביצים שלא הושמדו.
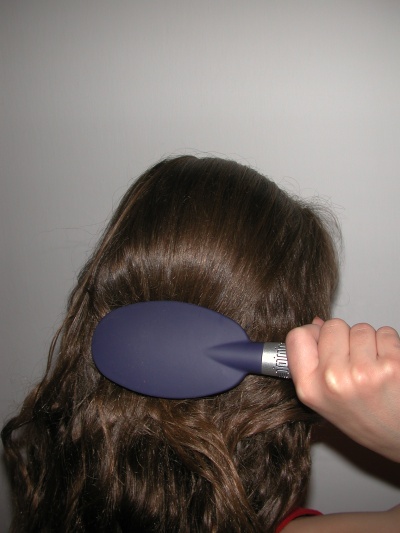
רוב הבדיקות לנוכחות כינת הראש נעשות על ידי אבחון חזותי ישיר. במקרה ואופי השיער מאפשר, רצוי להשתמש במסרק כינים לאבחון נגיעות. במידה והשיער ארוך, מתולתל או מקורזל מומלץ לפתוח את הקשרים באמצעות מברשת שיער רגילה (תמונה 9) ולאחר מכן, להשתמש במסרק כינים (תמונה 10) על שיער רטוב עם מרכך שיער וליצור שבילים בשיער, כך שניתן לראות את הכינים בין שיני המסרק. סירוק עם מסרק כינים יעיל יותר פי 5 באבחון נגיעות בכינים ופי 2 מהיר יותר מאבחון באמצעות הידיים[12],[13].
ההבחנה בין כינה חיה לקליפות ביצים חשובה במיוחד, כאשר כינה חיה מעידה על הידבקות אקטיבית, בזמן שנוכחות קליפות ביצים עשויות להעיד על הידבקויות קודמות שאינן פעילות יותר.
נמצאו כי ל-78% מהילדים הנגועים יש 10-1 כינים על הקרקפת, ל-18.7% יש 20-11 ורק ל-3.3% יש יותר מ-20 כינים. רוב הכינים על הקרקפת הן נימפות, שהן באורך של 2-1 מ"מ ולכן קשה לראותן ללא זכוכית מגדלת. בנוסף, אבחון חזותי ישיר חושף אחוז גבוה יותר של ילדים עם ביצים בלבד מאשר אבחון עם מסרק, כאשר האדם הבודק מבלה יותר זמן בהסתכלות על המסרק מאשר על השיער. לכן, הסיכויים לאבחון שווא של נגיעות גדול יותר מאשר אבחון עם מסרק כינים, ואף יותר אם הבודק נתקל במציאת ביצים[7].
כאשר מישהו מבני המשפחה נמצא נגוע, כל שאר בני המשפחה צריכים להיבדק ורק אלה הנגועים צריכים לעבור טיפול.
- אם אין זיהוי של כינים חיות, לאחר בדיקה דייקנית, הילד צריך להיחשב כלא נגוע בכינים, ואין צורך בטיפול.
טיפול
- טבלה 1
- משמידי כינים הקיימים בשוק הישראלי (2015)
| שם מסחרי | פורמולציה | שם החברה | חומר פעיל | % | הוראות שימוש |
|---|---|---|---|---|---|
| הדרין Once Hedrin Once |
ספריי | רפא | Dimethicone Nerolidol (Penetrol) |
4 | טיפול אחד של 15 דקות |
| הדרין Once Hedrin Once |
ג'ל | רפא | Dimethicone Nerolidol |
4 | טיפול אחד של 15 דקות |
| הדרין & גו Hedrin & Go |
מוס | רפא | 1,2-Octanediol | 5 | למרוח ל-8 שעות, לחזור על הטיפול לאחר 7 ימים |
| קמומילו מכסח הכינים Chamomilo Lice Buster |
ספריי | עץ החיים | Dimethicone | 92 | להשאיר בין 30 דקות ל-8 שעות, לחזור על הטיפול לאחר 7 ימים |
| ריזאלטס Resultz |
ספריי | לפידות מדיקל | Isopropyl myristate Cyclomethicone |
50 | להשאיר ל-10 דקות ולחזור על הטיפול לאחר 7 ימים |
| רידלייס RidLice |
תמיסה | גילקו פארם | Dimethicone Cyclomethicone Isopropyl myristate |
להשאיר ל-10 דקות ולחזור על הטיפול לאחר 7 ימים |
יש להשתמש במוצרים כנגד כינים וביצי כינים שאושרו באופן ספציפי על ידי משרד הבריאות בלבד. נחוץ לקרוא בתשומת לב ולעקוב אחר הוראות השימוש. חשוב במיוחד לשים לב לזמן התחלת הטיפול ולהשאיר את הטיפול לפי הוראות היצרן.
ישנם מוצרים המשמידים את הכינים וביצי הכינים בטיפול אחד, לרוב ללא הצורך לחזור על הטיפול לאחר מספר ימים. במקרה של מוצרים שלא משמידים את ביצי הכינים בטיפול אחד יש צורך לחזור על הטיפול (לאחר 9-7 ימים) כדי להשמיד גם את הכינים הצעירות שבקעו מהביצים. לאחר טיפול שמשמיד ביצי כינים עדיין ניתן יהיה לראות את הביצים המושמדות וקליפות הביצים הריקות, שיכולות להישאר עד 6 חודשים דבוקות לשיער.
למרות שרוב יצרני המוצרים כנגד כינים ממליצים שהטיפול השני יעשה 7 ימים לאחר הטיפול הראשון, מומלץ להשתמש במוצר 9-8 ימים לאחר הטיפול הראשון, לאחר שביצי הכינים בוקעות 9-6 ימים מזמן הטלתם[14]. לאחר הטיפול, הבודד או החוזר, מומלץ לסרק במסרק כינים למשך 8-10 ימים. אם לא נמצאו כינים חיות, הטיפול היה מוצלח. גם אם עדיין ניתן לראות קליפות ביצים על הקרקפת. אם כינים חיות עדיין נוכחות לאחר טיפול בודד או לאחר טיפול שני, יש צורך להמשיך בטיפול נוסף אך עם תכשיר המכיל חומר פעיל אחר[14]. חשוב לקחת בחשבון, שאלו המטופלים במוצרים שצריך להשתמש בהם פעמיים מכיוון שלא כל הכינים והביצים מתו לאחר טיפול בודד, עדיין נגועים בתקופה שבין שני הטיפולים, בעקבות הכינים שעלולות לבקוע מהביצים. במקרים אלו, שיער הילד צריך להיות מסורק ביסודיות על ידי שימוש במסרק כינים לאחר כל חפיפת השיער בכדי להסיר את הכינים החדשות שבקעו.
מחוץ לגוף האדם, כינים יכולות לשרוד עד 24 שעות בלבד. בגדים, מגבות, מצעים, מסרקים ומברשות שבאו במגע עם הפרט הנגוע יש לטהר ב-60-55 מעלות צלזיוס למשך חצי שעה, או לא להשתמש בהם למספר ימים. רוב התכשירים לטיפול בכינים כיום בישראל מבוססים על Dimethicone, Octanediol-1,2 ו-Isopropyl myristate [טבלה 1].
Dimethicone הוא נגזרת של סיליקון ופועל בתהליך פיזיקלי המכסה באפקטיביות, מטביע או מייבש את הכינה. ישנם מוצרים המכילים Dimethicone הבטוחים לשימוש מגיל שישה חודשים, עבור נשים בהיריון ואלו הסובלים מאסטמה. קיימים מוצרים המבוססים על Dimethicone אשר משמידים את כל הכינים והביצים לאחר טיפול אחד למשך 15 דקות, בזמן שמוצרים אחרים המכילים גם כן Dimethicone דורשים זמן טיפול של עד 8 שעות וחזרה על הטיפול לאחר 7 ימים.
מספר גדול של ניסיונות קליניים שנערכו עם מוצרים המבוססים על Dimethicone הראו שרובם יעילים מאוד ולא גורמים לתופעות לוואי משמעותיות. מוצרים המבוססים על סיליקון גורמים מייד לחוסר תנועה של הכינים. מחקרים קודמים יותר שנערכו במעבדות, הראו שנוזלי התכשיר היו מסוגלים להיכנס למערכת הנשימה של כינים וכתוצאה מכך הכינים נחנקו. מחקרים מאוחרים יותר הראו כי Dimethicone נשאר במערכת הנשימה והטרכאות של החרק, ויצר מחסום המונע הפרשה של מים, מה שגרם ללחץ אוסמוטי שהוביל בסופו של דבר להתייבשות החרק ולמותו. אותם חומרים מסוגלים לחדור גם דרך צינורות הנשימה של הביצה ולגרום גם למותה. בעקבות תכונותיו הפיזיקליות של Dimethicone, הסיכון שכינים יפתחו עמידות לא קיים.
Dimethicone הוא נוזל שקוף, ללא ריח, אינו רעיל ומוצר מתקבל מבחינה קוסמטית. כאשר שמים על השיער, הוא אינו נספג בעור הקרקפת ומתאדה במהירות בזכות הממס שלו, Cyclomethicone. גם לאחר בליעתו, השמן לא נספג אלא יוצא דרך הצואה ללא שינוי[15],[16],[17],[18].
- Octanediol-1,2
חומר נוסף הפועל בצורה פיזיקלית הוא Octanediol-1,2. חומר זה בתוך תמיסת אלכוהול, נבחן בניסויים קליניים, והראה שהשמיד כינים ביעילות ללא תופעות לוואי. החומר ממיס את השכבה השומנית של הכינה, מייבש אותה ובכך גורם למותה[19].
Isopropyl myristate איננו חומר בסיס קוטל חרקים בשימוש קוסמטי. לאחרונה, הוצג בקנדה ואירופה כקוטל חרקים.
דרך פעולתו היא בתהליך מכאני המחליש את הקליפה המכוסה שעווה של הכינה, כתוצאה מכך יש איבוד נוזלים פנימי המוביל להתייבשות[20].
- קוטלי חרקים טבעיים
תכשירים טבעיים נבחנו קלינית ונמצאו בטוחים ויעילים, הם עשויים להיות חשובים מאוד בשליטה על הדבקות בכינת הראש, מאחר והמורכבות של המרכיבים הפעילים עשויים למנוע את ההתפתחות המהירה של עמידות הכינים. בנוסף, באופן כללי הם יותר מועדפים על הציבור.
מספר תכשירים המבוססים על צמחים כמו זרעי אניס, קוקוס, שמן ה-Neem ושמני עץ התה, מציעים הבטחה לתרכובות חדשות לטיפול בהדבקות בכינת הראש, אך מספר הניסיונות הקליניים מאוד מצומצם[21],[22].
- מסרק כינים
טיפול יעיל בהדבקה על יד סירוק בלבד (ידוע גם כסירוק רטוב) אפשרי גם כן אם השיער מסורק כל יום-יומיים למשך של 14-12 ימים. בכל אופן, שיטה זו מיועדת בעיקר עבור ילדים עם שיער קצר, או באורך בינוני, חלק או גלי. שלושה מחקרים קליניים שנעשו עם ילדים עם שיער ארוך באנגליה הראו כי מסרקים מסוגלים לנקות את השיער מכלל אוכלוסיית הכינים ב-53-38 אחוזים מהילדים שטופלו בשיטה זו[12],[13]. בכל אופן, סירוק צריך להיות טיפול בלתי נפרד מכל טיפול בקוטלי כינים בכדי להסיר כינים חיות או מתות וביצים. בנוסף לכך, צריך להשתמש במסרק כינים לאבחון נגיעות בכינים ולוודא שטיפול עם קוטל הכינים היה יעיל למניעה של הדבקות בכינים על ידי הרחקתן מהקרקפת לאחר הדבקות ראשונית. טיפול בעזרת מסרק כינים בלבד מתאים בעיקר עבור הורים בעלי סבלנות ומוטיבציה.
יש מספר גדול של מסרקים מפלסטיק ומתכת בשוק. בהתאם למרקם ולגודל השער, הורים צריכים למצוא את המסרק שמניב את התוצאות הטובות ביותר וקל לשימוש. החשמל הסטטי הנוצר בזמן סירוק עם מסרק מפלסטיק יכול לאפשר לכינה "לקפוץ" מהמסרק. חלקם של מסרקי הפלסטיק נמצאו פחות יציבים ונשברים בקלות. חלקם של מסרקי המתכת אינם מתאימים לשיער יבש ואחרים עשויים להיות מחודדים מידי, כך שגורמים נזק לעור וכאב לילד. נזק עשוי להתרחש על ידי מסרקים כתוצאה מהחום הנוצר על ידי חיכוך השיער בין שיני המסרק ולכן צריך להימנע מסירוק יתר. מסרקים בעלי צבע בהיר נמצאו טובים יותר בראיית הביצים מאשר מסרקים בעלי צבע כהה[6],[12].
ניתן לנקות מסרקי כינים עם מברשת שיניים ישנה ולהשאיר ללא שימוש למשך יומיים עד שלושה, או להשתמש בתכשיר נגד כינים למשך 30 דקות.
- מסרק חשמלי
מסרק כינים המופעל על ידי סוללות (Robi Comb) פותח בישראל. בנוסף להסרה המכאנית של כינים הוא מחשמל אותן על ידי מגע. המכשיר מבוסס על מעגל חשמלי, המטעין את שיני המסרק בכוח חשמלי קבוע, המחשמל את גוף הכינה וגורם למות הכינה שבאה איתו במגע. הכוח המעגלי החלש ובידוד קצות שיני המסרק מונעים שליחה של כל זרם חשמלי לעור, או חוסר נוחות למשתמש. ביצי הכינים לא מושמדות מכיוון שהמסרק אינו מייצר מעגל חשמלי קצר, ומומלץ לחזור על פעולת הסירוק יום-יום למשך 14-12 ימים, להסרת כל הכינים שבקעו מהביצים.
- אויר חם
שימוש במכשיר זה נעשה בכדי לחסל או להסיר כינים וביצי כינים משערותיהם של מבוגרים וילדים מגיל 4. המכשיר (LouseBuster) מעביר אויר חם מבוקר ובזהירות, ישירות על השיער שלא מטופל בתכשיר כלשהו, בטמפרטורה נמוכה יותר מרוב מייבשי השיער ובזרם אויר הרבה יותר גבוה. מתקן מחודד חד פעמי, ייחודי, עוצב בכדי לחדור את שכבת הבידוד של השיער תוך גרימה להרמה קלה של השיער בזמן שזרם האוויר מכוון לכינים או לביצים, אשר נוטים להיות ממוקמות קרוב לקרקפת ולשורשי השיער. טיפול של 30 דקות משמיד 100% מהביצים ו-80% מהכינים[23].
- טיפולים לא מומלצים
אין להשתמש בקוטלי חרקים וכימיקליים אחרים שלא מוגדרים לשימוש בבני אדם ולשימוש כנגד כינת הראש. בנזין וקרוסין (נפט מזוקק) לבדם או כחלק מתערובת עם חומץ או שמן הם רעילים במיוחד ודליקים, לכן אין להשתמש בהחלט.
טיפול מונע עם קוטלי כינים אינו מומלץ, מאחר ובעל השפעה מנוגדת הכוללת פיתוח עמידות מהיר כנגד קוטל הכינים. אין שום סיבה לטיפול בחפצים דוממים, כמו רהיטים, שטחים, או פנים הרכב. אין צורך בשום קוטל חרקים לשימוש בבית. שימוש באנטיביוטיקה, כמו Trimethoprim ו-Sulfamethoxazole למניעה איננו מומלץ, מאחר ויש מעט עובדות מדעיות ליעילותן. גילוח השיער ואף תספורת קצרה למניעה או שליטה בהדבקות בכינים אינם מומלצים מאחר ועשויים להיות בעלי השפעות פסיכולוגיות ולגרום נזק לילד.
- דוחי כינים
שמנים אתרים כמו רוזמרין, Citronella ו-Piperonal נבדקו במעבדה ונמצאו יעילים עבור דחיית כינת הגוף[24],[25].
ביקורת דמה קלינית עם פורמולציה של Citronella במיקרוקפסולציה הניבה תוצאות חיוביות למניעת הדבקות חדשה. הניסיון הקליני מראה כי טפטוף של 5-3 טיפות של רוזמרין מרוכז על השיער ופיזור על כל השיער בעזרת מברשת, כל בוקר לפני שהילד הולך לגן או בית הספר, יכול לסייע במניעת הידבקויות חדשות. לא מומלץ למרוח את הרוזמרין על העור (מאחורי האוזניים), דבר זה מוריד את יעילות הרוזמרין ועלול לגרום לתגובות אלרגיות עוריות. בדיקה שגרתית על ידי מסרק כינים לעיתים קרובות, עשויה לגלות הדבקות חדשה ולהפוך את הטיפול ליותר קל, כאשר מספר הכינים עוד מצומצם.
- מניעת התרבות כינים על הראש
בשוק הישראלי קיים גם חומר בשם Hedrin Protect (Octanediol-1,2), ספריי לשימוש קבוע המונע מכינים שמגיעות לראש להתרבות. לפני השימוש יש לוודא שהשיער לא נגוע בכינים (אם יש כינים חיות אזי צריך קודם להשמיד אותן ואת ביציהן). יש להתיז על השיער ולסרק על מנת לפזר את החומר על כל השיער. כדי לשמור על יעילות המוצר, יש להתיז מחדש לאחר כל חפיפה או כל שלושה ימים לפחות.
כאמור, הדבקות נגרמת על ידי מגע פיזי בין שיער לשיער. מחקרים שנעשו באוסטרליה הראו שמסרקים, מברשות וכובעים אינם מהווים סכנה להדבקות. לא נמצאו כינים חיות או מתות על רצפת כיתות בית הספר או הגן. בכל זאת, מסיבות הגניות, מומלץ לא להשתמש במסרקים ומברשות של אחרים.
לילדים עם שיער ארוך, מומלץ לאסוף את שיערם כל זמן שהם במגע עם ילדים אחרים. אין זה מומלץ לגזור את שיער הילד או הילדה בכדי למנוע הדבקות, זאת בכדי להימנע מגרימת נזק פסיכולוגי עבור הילד. לא קיימות הוכחות מדעיות ששימוש בוויטמין B או בשום יכולים למנוע הידבקויות חדשות[19].
- הסרת ביצים וקליפות ביצים
הסרה של ביצים מתות וקליפות ביצים איננה נחוצה מסיבות תראפויטיות, אך נעשית לעיתים מתוך סיבות אסטטיות. בכדי להסיר את הביצים המתות והריקות מומלץ להשתמש במרכך שיער ולסרק עם מסרק כינים את השיער פעם עד פעמיים בשבוע, במשך כמה שבועות עד שמספר הביצים יורד באופן משמעותי, כך שלא ניתן יותר להבחין בהן. חשוב לדעת שגם מספר שבועות לאחר סילוק ביצים אלו, עלולים להופיע ביצים "חדשות" שהיו קרובות יותר לקרקפת ולא נראו לעין, וכעת ניתן להבחין בהן מאחר והשיער ארך והן התקדמו יחד איתו. ניתן להסיר ביצים בודדות באמצעות ציפורני הידיים אך זה דורש יותר זמן.
כינת הגוף - Pediculus humanus humanus
כינת הגוף היא טפיל חיצוני קבוע של בני אדם, החיה כל ימיה על בגדי המאכסן, כאשר היא ניזונה 5-4 פעמים ביום מדמו של המאכסן. נגיעות בכינים אלו גורמת לדלקת עור (Dermatitis) ולעקצוצים, וכתוצאה מגירוד וקילוף העור עלולים להתפתח גם זיהומים משניים.
- כינת הגוף בלבד ידועה כמעבירה מחלות, כגון
- Rickettsia prowazekii הגורמת למחלת הטיפוס האפידמי
- Borrelia recurrentis הגורמת לקדחת החוזרת
- Bartonella quintana הגורמת לקדחת החפירות
מורפולוגיה
מבנה כינת הגוף מזכיר את זה של כינת הראש וההבדלים בין שתיהן הם מועטים מאוד (תמונה 11). בהשוואה לכינת הראש, כינת הגוף גדולה יותר וכן הסגמנטציה של הבטן שלה פחות בולטת והאנטנות ארוכות יותר. עם כך, כל ההבדלים הללו לא עקביים ויש צורות ביניים רבות[26],[27],[28],[29],[30].
ביולוגיה
כינת הגוף היא פרזיט חיצוני קבוע של האדם, וכל ימיה עוברים על בגדי הפונדקאי (המאכסן). למעשה, האדם הוא הפונדקאי הידוע היחיד של כינת הגוף. נקבות כינת הגוף מטילות בין 200 ל-300 ביצים לאורך חייהן, בקצב של 10-8 ביצים ליום. הביצים מוטלות בדרך כלל על המשטחים הפנימיים של הבגדים (תמונה 12), היכן שהכינים מעבירות את רוב זמנן כשאינן אוכלות. ביצת הכינה בוקעת 7-6 ימים לאחר ההטלה, כשהטמפרטורה הדרושה לכך היא 35-32 מעלות צלזיוס. המעבר בין כל שלבי הנימפה של הכינה לוקח 5-3 ימים כל עוד אותם בגדים נמצאים על גוף האדם הנגוע. משך הדור של כינת הגוף הוא כ-3 שבועות, והכינים הבוגרות יכולות לחיות עוד כ-4-3 שבועות לאחר מכן. כל השלבים הפעילים של כינת הגוף ניזונים מדם בלבד, כשהן מוצצות 5-4 מנות דם ביום. בהשוואה לכינת הראש, כינת הגוף פחות רגישה להרעבה ויכולה לשרוד מספר ימים (בטמפרטורה של 20-10 מעלות צלזיוס, עד שבוע ימים) מחוץ לפונדקאי[26],[27],[28],[29],[30].
אפידמיולוגיה
בדרך כלל כינת הגוף מועברת על-ידי מגע פיזי בין בני אדם, כאשר בגדי הנשא באים במגע עם בגדי אדם אחר (תמונה 13). שימוש משותף בפריטי לבוש גם הוא יכול להוביל להדבקה. כינת הגוף הייתה נפוצה בעולם עד סוף מלחמת העולם ה-2, זאת לפני שהשימוש ב-DDT (Dichlorodiphenyltrichloroethane) ונורמות היגיינה חדשות חיסלו את כינת הגוף בכל המדינות המפותחות. בעשורים האחרונים, כינת הגוף הופיעה באזורים שונים בעולם, כגון רוסיה, צרפת, יפן וארצות הברית, בעיקר בקרב שכבות אוכלוסייה חלשות וחסרי בית[26],[31],[32],[33],[34]. כינת הגוף קיימת בכל העולם, כשהיא נפוצה יותר באזורים עם אקלים קר יותר, מקומות עם ריכוזי אוכלוסייה גדולים (מלחמה, מחנה פליטים), ובמצבים בהם האדם לא מחליף בגדים.
בישראל, כינת הגוף נמצאה אצל עולים חדשים ואצל מסתננים מאפריקה. עם זאת, יתכן כי בעקבות האמצעים והתנאים ההיגייניים בישראל הנגיעות פחתה בצורה משמעותית, זאת למרות שאין הוכחות מספקות לכך[35].
קליניקה
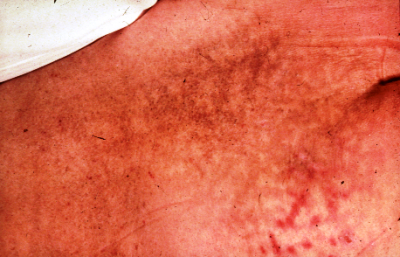
התסמין האופייני ביותר לכינמת הגוף הוא Pruritus (גרד). במקום הנשיכה ניתן להבחין בפפולה אדומה עם קריש דם קטן במרכזה. הגירוד במקום של הנשיכה נמשך בדרך-כלל מספר ימים, אך במקרה של מספר רב של נשיכות לאורך זמן הרגישות להן יורדת, והגירוד נחלש או לא קיים. אלו הסובלים מכינמת באופן כרוני יכולים לפתח התעבות עור ואיבוד צבע (מחלת וגבונד - Vagabond disease) (תמונה 14). תסמינים נוספים לכינמת הגוף הם לימפדנופאתיות, בצקת (Edema), פריחה מפוזרת בעור, כאבי ראש וכאבי פרקים.
מתחילת המאה ה-20 ידוע כי כינת הגוף מהווה מעביר של 3 חיידקים פתוגנים:
- Rickettsia prowazekii - הגורם של הטיפוס האפידמי (Louse-borne epidemic typhus)
- Borrelia recurrentis - הגורם של הקדחת החוזרת שמקורה בכינים (Louse-borne relapsing fever)
- Bartonella quintana - הגורם של קדחת החפירות (Trench fever)
הוכח כי כינת הגוף יכולה להידבק, ואולי גם להעביר חיידקים כמו Acinobacter baumannii ו-Serratia marcescens[36],[31],[32],[33],[34].
טיפול
החלפה קבועה של בגדים מונעת את הישרדות הכינה אצל האדם הנגוע. כמו כן, שטיפת הבגדים במים חמים משמידה את הכינים וביציהן.
כינת הערווה - Pthirus pubis
בנוסף לכינת הראש וכינת הגוף, האדם משמש כמאכסן לכינת הערווה (כינת הבושת), Pthirus pubis, (תמונה 21) הגורמת לתגובה הקלינית הידועה בשם Phthiriasis ו-Pediculosis pubis. כינת הערווה היא טפיל המעבירה את כל חייה על גוף בן-האדם וניזונה אך ורק מדמו. האדם הוא המאכסן היחידי של טפיל זה ובאופן כללי, מבוגרים נגועים יותר מילדים. העברה מאדם לאדם נעשית על ידי מגע פיזי - מגע מיני הוא הדרך הנפוצה ביותר. באופן נדיר יותר גם שימוש באותם מצעים, בגדים ומגבות עלול להעביר את הטפיל.
מורפולוגיה
גוף הכינה מחולק לראש, חזה ובטן. בראש נמצאים זוג עיניים ומחושים, כשגפי הפה שלהן מיועדים לעקוץ ולמצוץ דם. בחזה נמצאים שלוש זוגות רגליים, כאשר זוג שני ושלישי יותר חזקים מהראשון ומיועדים לאחיזת השערות העבות של הגוף. זוג הרגליים הראשונות מיועד להיצמדות לעור. בחזה קיימות בליטות אופייניות למין זה. הזכרים יותר קטנים מהנקבות. גודל הכינים נע בין 2-1 מ"מ וצבען לבנבן-אפרפר ואדום יותר מיד לאחר שניזונו. הביצים בצורה אובלית וגודלן כ-0.8 מ"מ (תמונה 22).
ביולוגיה
כינת הערווה (כינת הבושת) היא טפיל חיצוני, אשר מעבירה את כל חייה בהיצמדות לשערות גוף האדם וניזונה מדמו בלבד. האדם הוא המאכסן היחידי הידוע של פרזיט זה. מעגל חייה של הכינה, מביצה ועד לבוגרת נע בין 22 ל-27 ימים. בקיעתן של כינים מהביצים לוקח כ-8-7 ימים. הכינים הבוגרות חיות 4-3 שבועות ובזמן זה הנקבה מטילה כ-30 ביצים שהיא מדביקה אותן על שיער האדם. כאשר הכינה לא נמצאת על גוף האדם, היא יכולה לשרוד כיום-יומיים[37],[38].
אפידמיולוגיה
כינת הערווה נפוצה בכל העולם, בכל גזעי האדם. הכינה נמצאת נפוצה יותר אצל נשים בגילאי 19-15 ואצל גברים בגיל 20. העברה מאדם לאדם נעשית על ידי מגע פיזי, כך שמגע מיני הוא הדרך הנפוצה ביותר, כאשר באופן נדיר יותר גם שימוש משותף באותם מצעים, בגדים ומגבות עלול להעביר את הטפיל [37],[38],[39]. תופעה של הסרת שערות באזור הערווה נחשבת כסיבה לירידת מספר הנגועים[40].
קליניקה
התופעה העיקרית היא גירוד, לרוב באזור הערווה. הגירוד נובע מרגישות יתר לרוק הכינה, שמתגבר כשבועיים או יותר מההידבקות הראשונית.
אצל מבוגרים, אזורי הערווה ובית השחי הם הנדבקים העיקריים (תמונה 23). עם זאת, בסבירות נמוכה יותר, ניתן למצוא כינים גם באזורי המפשעות, ירכיים, רגליים תחתונות והגב. אצל הגבר גם באזור החזה (תמונה 24), החלק העליון של הידיים ואף על הזקן והשפם, אך הסבירות לכך היא עוד יותר נמוכה. נגיעות בשיער הראש היא נדירה ביותר על ידי כינה זאת, וקיימת בעיקר אצל ילדים[41],[42].
אצל רוב הנגועים בכיני ערווה, אזור הנגיעות מאופיין בכתמים בצבע אפור – כחול (Maculae ceruleae), תופעה היכולה להמשך ימים וגם מאפיינת את הנגיעות. כתמים אלו הם בגודל של כ-1-0.5 נסנטימטר, לרוב ללא צורה מאפיינת (תמונה 25). הכינה גורמת לגירוי חזק המוביל לגירוד אשר יכול לגרום לזיהומים משניים[39].
נגיעות אצל ילדים בכינת הערווה היא נדירה ואם אכן מתרחשת הכינים יימצאו בעיקר בריסים ובגבות, תופעה הידועה בשם Phthiriasis palpebrarum או Pediculosis ciliarum[40] (תמונה 26).
דווחו מקרים של נגיעות בפעוטות וילדים צעירים באזורי הגבות, ריסים, קרקפת, גב, אחוריים ושיערות החזה[41],[43].
כינת הערווה לא ידועה כמעבירה מחלות. לעומת זאת, בעקבות האסוציאציה החזקה בין נוכחות של כינת הערווה והעברת מחלות מין, מטופלים שאובחנו כנגועים בכינת הערווה צריכים לעבור אבחון למחלות מין.
אבחנה
בדיקה יסודית של האזור הנגוע בעזרת זכוכית מגדלת יכול לסייע באבחון הנגיעות.
טיפול
בעקרון, כנגד כינת הערווה שנמצאה בשערות הגוף, ניתן לטפל בכל משמיד כינים שיעיל כנגד כינת הראש.
הטיפול בכינת הערווה על הריסים והגבות יותר מסובך, ניתן לטפל על ידי משמיד כינים המבוסס על Dimethicone באמצעות מריחת החומר על השיער הנגוע, תוך זהירות שהחומר לא יבוא במגע עם העיניים. במקרים של מוצר הדורש טיפול נוסף, מומלץ לערוך אותו לאחר 10 ימים[41],[42]. יש המשתמשים גם בתחמוצת צהובה של כספית, 1-0.25 אחוז של Physostigmine או Ivermectin[44],[45]. במקרה של נגיעות בריסים, קיימת סכנה לפגיעה בעיניים כאשר מנסים להיעזר בפינצטה להסרת הכינים וביציהן.
כינת הערווה מתפשטת בעיקר על ידי מגע מיני. לכן, על כל בן/בת זוג של אדם נגוע להיבדק ולקבל טיפול בהתאם. יש להימנע מקיום יחסי מין עד שבן/בת הזוג סיימו את הטיפול בהצלחה ונחשבים שהבריאו. כל אלו שבאו במגע מיני עם המטופל הנגוע צריכים להיבדק גם כן ולעבור טיפול במידה ונמצאו נגועים. יש לקחת בחשבון שנגיעות אצל ילדים צעירים עלולה להצביע על התעללות מינית[37],[38],[39],[40].
לקריאה נוספת
- Centers for Disease Control and Prevention: Division of Parasitic Diseases
- University of Nebraska: Head Lice Resources You Can Trust
- Medscape: http://emedicine.medscape.com/article/225013-overview
- Pediatrics: http://pediatrics.aappublications.org/content/126/2/392
- CDC: http://www.cdc.gov/parasites/lice/body/index.html
- CDC: http://www.cdc.gov/parasites/lice/pubic/index.html
- University of Florida: http://entnemdept.ufl.edu/creatures/urban/human_lice.htm
- University of Florida: http://entnemdept.ufl.edu/creatures/urban/crab_louse.htm
- EMedicineHealth: http://www.emedicinehealth.com/crabs/article_em.htm
ביבליוגרפיה
- ↑ Buxton PA. 1950. The louse: an account of the lice which infest man, their medical importance and control. Arnold, London, United Kingdom, pp. 164.
- ↑ Nuttall GHF. 1917. The biology of Pediculus humanus. Parasitology 10: 80-185.
- ↑ Mumcuoglu KY, Klaus S, Kafka D, Teiler M, Miller J. 1991. Clinical observations related to head lice infestation. J Amer Acad Dermatol. 25: 248 252.
- ↑ Mumcuoglu KY. 1991. Head lice in drawings of kindergarten children. Isr J Psychiatry Relat Sci. 28: 25 32.
- ↑ Mumcuoglu KY, Meinking T, Burkhart CN, Burkhart CG. 2006. Head louse infestation: the “no-nit” policy and its consequences. Intnt. J. Dermatol. 45: 891-896.
- ↑ 6.0 6.1 6.2 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה7- ↑ 7.0 7.1 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה4- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה5- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה6- ↑ Mumcuoglu KY, Barker SC, Burgess IF, Combescot-Lang C, Dagleish RC, Larsen KS, Miller J, Roberts RJ, Taylan-Ozkan A. 2007. International guidelines for effective control of head louse infestations. J Drugs Dermatol. 6: 409-414.
- ↑ Mumcuoglu KY. 1999. Prevention and treatment of head lice in children. Pediatr Drugs 1: 211-218.
- ↑ 12.0 12.1 12.2 12.3 Mumcuoglu KY, Friger M, Ioffe-Uspensky I, Ben-Ishai F, Miller J. 2001. Louse comb versus direct visual examination for the diagnosis of head louse infestations. Pediatr Dermatol. 18: 9-12.
- ↑ 13.0 13.1 Mumcuoglu KY, Miller J. 2004. The relevance of head louse comb and nits to head louse infestations. Trends in Entomol. 3: 113-117.
- ↑ 14.0 14.1 Mumcuoglu KY. 2006. Effective treatment of head louse with pediculicides. J Drug Dermatol. 5: 451-452.
- ↑ Burgess IF, Lee PN, Matlock G. 2007. Randomised, controlled, assessor blind trial comparing 4% dimeticone lotion with 0.5% malathion liquid for head louse infestation. PLoS 2: 1127.
- ↑ Burgess IF, Brunton ER, Burgess NA. 2013. Single application of 4% dimeticone liquid gel versus two applications of 1% permethrin crème rinse for treatment of head louse infestation: A randomised controlled trial. BMC Dermatology 13: 5.
- ↑ Heukelbach J, Pilger D, Oliveira FA, Khakban A. Ariza L, Feldmeier H. 2008. Efficacious pediculicide based on dimeticone: Randomized observer blinded comparative trial. BMC Infectious Diseases 8: 115.
- ↑ Heukelbach J, Asenov A, Liesen-feld O, Mirmohammadsadegh A, Oliveira FA. 2009. A new two phase dimeticone pediculicide shows high efficacy in a comparative bioassay. BMC Dermatology 9: 12.
- ↑ 19.0 19.1 Burgess IF, Lee PN, Kay K, Jones R, Brunton ER. 2012. 1,2-Octanediol, a novel surfactant, for treating head louse infestation: identification of activity, formulation, and randomised, controlled trials. PLoS One 7(4):e35419. doi: 10.1371/journal.pone.0035419.
- ↑ Kaul N, Palma KG, Silagy SS, Goodman JJ, Toole J. 2007. North American efficacy and safety of a novel pediculicide rinse, isopropyl myristate 50% (Resultz). J Cutan Med Surg. 11(5): 161-167.
- ↑ Mumcuoglu KY, Miller J, Zamir C, Zentner G, Helbin V, Ingber A. 2002. The in vivo pediculicidal efficacy of a natural remedy. Isr Med Assoc J. 4(10): 790-793.
- ↑ Abdel-Ghaffar F, Semmler M. 2007. Efficacy of neem seed extract shampoo on head lice of naturally infected humans in Egypt. Parasitol Res.100 (2): 329-332.
- ↑ Bush SE, Rock AN, Jones SL, Malenke JR, Clayton DH. 2011. Efficacy of the LouseBuster, a new medical device for treating head lice (Anoplura: Pediculidae). J Med Entomol. 48(1): 67-72.
- ↑ Mumcuoglu KY, Galun R, Bach U, Miller J, Magdassi S. 1996. Repellency of essential oils and their components to the human body louse, Pediculus humanus humanus. Entomol Exp Appl. 78: 309-314.
- ↑ Mumcuoglu KY, Magdassi S, Miller J, Ben-Ishai F, Zentner G, Helbin V, Friger M, Kahana F, Ingber A. 2004. The in vivo repellency of a citronella formulation for the human head louse, Pediculus humanus capitis. Isr Med Assoc J. 6: 756-759.
- ↑ 26.0 26.1 26.2 Buxton PA (1950) The louse: an account of the lice which infest man, their medical importance and control. Arnold, London, United Kingdom, pp. 164.
- ↑ 27.0 27.1 Howlett, F. (1917) Notes on head- and body-lice and upon temperature reactions of lice and mosquitos. Parasitology 10, 186–188.
- ↑ 28.0 28.1 Busvine, J.R. (1948) The head and body races of Pediculus humanus L. Parasitology 39, 1–16 17.
- ↑ 29.0 29.1 Nuttall, G. (1919) The systematic position, synonymy and iconography of Pediculus humanus and Phthirus pubis. Parasitology 11, 329–346.
- ↑ 30.0 30.1 Nuttall, G. (1920) On Fahrenholz’s purported new species subspecies and varieties of Pediculus. Parasitology 12, 136–153
- ↑ 31.0 31.1 Rydkina EB, Roux V, Gagua EM, Predtechenski AB, Tarasevich IV, Raoult D (1999) Bartonella quintana in body lice collected from homeless persons in Russia. Emerg Infect Dis, 5, 176-178.
- ↑ 32.0 32.1 La Scola B, Fournier PE, Brouqui P, Raoult D (2001) Detection and culture of Bartonella quintana, Serratia marcescens, and Acinetobacter spp. from decontaminated human body lice. J Clin Microbiol, 39, 1707-1709.
- ↑ 33.0 33.1 Houhamdi L, Raoult D (2006) Experimental infection of human body lice with Acinetobacter baumannii. Am J Trop Med Hyg, 74, 526-531.
- ↑ 34.0 34.1 Bonilla DL, Kabeya H, Henn J, Kramer VL, Kosoy MY (2009) Bartonella quintana in body lice and head lice from homeless persons, San Francisco, California, USA. Emerg Infect Dis, 15, 912-915.
- ↑ Mumcuoglu KY, Miller J, Manor O, Ben Ishai F, Klaus S (1993) The prevalence of ectoparasites in Ethiopian immigrants. Isr J Med Sci 29:371 373.
- ↑ Veracx A, Raoult D (2012) Biology and genetics of human head and body lice. Trends Parasitol. 28: 563-571. doi: 10.1016/j.pt.2012.09.003
- ↑ 37.0 37.1 37.2 Nuttall GHF. 1918. The biology of Phthirus pubis. Parasitology 10: 383-405.
- ↑ 38.0 38.1 38.2 Payot F. 1920. Contribution a l'etude du Phthirus pubis (Linne, Leach). Bull. Soc. vaud. Sci. nat. 53: 127-161.
- ↑ 39.0 39.1 39.2 Alexander, J.O’D. 1984. Arhtropods and Human Skin. Springer-Verlag, Berlin.
- ↑ 40.0 40.1 40.2 Armstrong NR, Wilson JD. 2005. Did the “Brazilian” kill the pubic louse? Sex Transm Infect. 82(3): 265–266, doi: 10.1136/sti.2005.018671.
- ↑ 41.0 41.1 41.2 Klaus S, Shvil Y, Mumcuoglu KY. Generalized infestation of a 3 1/2-year-old girl with the pubic louse. Pediatr Dermatol 1994; 11: 26-8.
- ↑ 42.0 42.1 Mumcuoglu, K.Y. 2015. Pubic louse (Pthirus pubis) infestation of the scalp in a 4-years old infant. Cumhuriyet Med J. 37: 241-243.
- ↑ Ikeda N, Nomoto H, Hayasaka S, Nagaki Y. Phthirus pubis infestation of the eyelashes and scalp hairs in a girl. Pediatr Dermatol 2003; 20: 356-7.
- ↑ de Pinho Paes Barreto R1, Biancardi AL, Salgueiro MJ. 2012. Chronic conjunctivitis related to phthiriasis palpebrarum. Int Ophthalmol. 32(5): 467-469.
- ↑ Elgart ML, Higdon RS. Pediculosis pubis of the scalp. Arch Dermatol 1973; 107: 916-7.
קישורים חיצוניים
המידע שבדף זה נכתב על ידי פרופ' קוסטה מומצ'וגלו, מומחה לפרזיטולוגיה, המחלקה למיקרוביולוגיה וגנטיקה מולקולארית, בית הספר לרפואה "הדסה", האוניברסיטה העברית


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק