הפלות טבעיות חוזרות - Recurrent abortions
הופניתם מהדף Recurrent miscarriage לדף הנוכחי.
| הפלות טבעיות חוזרות | ||
|---|---|---|
| Recurrent abortions | ||

| ||
Approximately 6 weeks from conception
| ||
| יוצר הערך | ד"ר דוד ורדימון | |
נשים לא מעטות חוות במהלך שנות הפריון שלהן הפלה טבעית אחת לפחות. זו "חוויה" מאד לא נעימה ובמיוחד אם היא חוזרת ונשנית. השם השכיח של תופעה זו הוא הפלות חוזרות. שמות נוספים בעברית הם הפלות נירגלות , אבדן הריון חוזר, ובעבר גם הפלות שמנטייה. באנגלית, המושגים השכיחים שעל פיהם ניתן למצוא חומר מחקרי על תופעה זו הם Recurrent abortions, Recurrent miscarriages, Repeated fetal loss, Habitual abortions או צירופים שונים של מילים אלו.
אפידמיולוגיה
ההפלה היא רק קצה הקרחון של המנגנון הטבעי של הפיריון. כ- 80% מן הביציות המופרות אינן נקלטות כלל ברחם. על פי בדיקות הורמון בטא גונדוטרופין אנושי מוקדמות: כ- 60% מן ההריונות אינם מגיעים כלל לשלב הקליני. כ- 60% מן העוברים פגומים כרומוזומאלית וסיבה נוספת, אם כי אינה נבדקת באופן קליני, היא כנראה "איחור" בהגעת העובר לרחם ובהשתרשותו שם. חלק ניכר מן ההפלות הנכללות ברצף "הפלות חוזרות" הינן על בסיס "טבעי" ואינו ניתן כלל לשינוי וכנראה גם אינו תלוי בגורמים פתולוגיים בהורים, ולכן גם לא ניתן לבירור.
הפלה אחת נפוצה בכ - 10% מן הנשים במהלך שנות הפיריון שלהן. כ- 10% מן ההריונות בכלל מסתיימים בהפלה. כ- 20% מן ההריונות הם הריונות ביוכימיים ולרובם האשה אינה מודעת כלל מפני שהם אינם מתבטאים באיחור הוסת ולעיתים ההתבטאות היחידה שלהם היא שינוי באופי הוסת באופן חד פעמי.
שתי הפלות קורות אצל 2% מן הנשים ושלוש הפלות קורות אצל 1% מן הנשים (ולמעשה מן הזוגות). רוב ההפלות קורות לפני השבוע השמיני וסיכוייו של הריון לשרוד לאחר 12 שבועות הם גבוהים מאד.
שכיחות ההפלות, הן הספוראדיות והן ההפלות החוזרות, עולה מאד מעל גיל 35 ונובע בעיקר משכיחות עולה של הפרעות כרומוזומליות בעוברים.
אטיולוגיה
הגורמים העיקריים להפלות חוזרות הם: גורם אנטומי (כ- 15%), גנטי (כ- 3%), חיסוני (אימונולוגי, כ- 20%), קרישיות יתר (כ- 5%) והורמונלי (כ- 20% ). הגורמים להפלות שונים בשכיחותם בהפלות בשליש הראשון ובהפלות בשליש השני של ההריון.
הגורם האנטומי
מחלקים את הגורמים האנטומיים העלולים לגרום להפלות חוזרות לשתי קבוצות עיקריות: האחת, מומים מבניים של הרחם, והשניה, אי ספיקה של צואר הרחם (חולשת צואר הרחם). גורמים אנטומיים נמצאים בכ- 15% מן הנשים עם הפלות חוזרות.
מומים מבניים
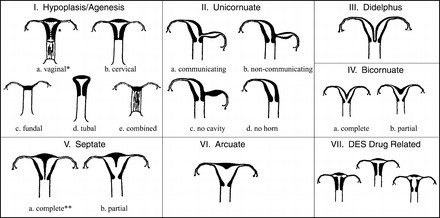
שני מומי הרחם הנפוצים ביותר בנשים עם הפלות חוזרות הם הרחם עם המחיצה (Septated uterus) המהוים כ- 35% מן המומים ורחם דו קרני - (Bicornuate uterus) המהוים כ– 40% מן המומים.
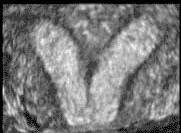
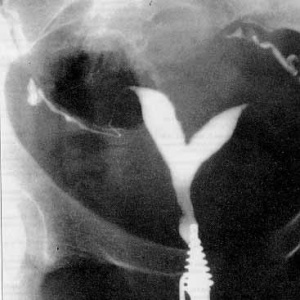
רחם עם מחיצה הוא רחם שבחללו קיימת מחיצה המחלקת אותו לשני חלקים (או קרניים). גודלה של המחיצה יכול לנוע ממחיצה חלקית ועד למחיצה מלאה. המחיצה, שניתן לדמיינה כמעין עמוד היורד מתקרתו של אולם, בנויה מרקמה השונה בהרכבה משריר הרחם ואשר אספקת הדם אליה אינה עשירה כאספקת הדם לשריר הרחם ולכן, עובר אשר נקלט ומשתרש באיזור המחיצה סיכויו לשרוד קטנים יותר. הטיפול במקרים אלה הוא הסרת המחיצה על מנת לשפר את סיכויי העובר להשתרש רק באיזורים בהם צפויה השתרשות אופטימלית יותר.
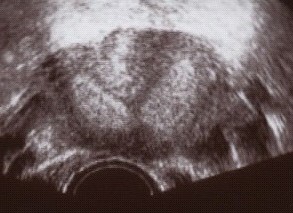
רחם דו קרני הוא רחם אשר מורכב למעשה משני רחמים וכל רחם כזה הוא "קרן". בשלב מוקדם מאד בחיים העובריים הרחם הנורמלי נוצר מהתאחדות שני צינורות שריריים הנקראים צינורות מילריאניים (Mullerian ducts). בנקודת המפגש שלהם נספג הדופן המשותף שלהם במלואו וכך נוצר חלל רחם אחד. ברחם דו קרני, תהליך זה אינו מתקיים, בדרגות שונות, ונוצר רחם עם שתי קרניים כמו אוזני ארנב. לרחם כזה גם כן שני חללים כמו ברחם המחיצתי אבל החלק האמצעי בנוי מרקמת שריר תקינה. מנגנון ההפלה ברחמים כאלה אינו על רקע יכולת השתרשות לקויה, כמו ברחם מחיצתי, אלא במנגנון אחר שאינו ברור די צורכו וקשור יותר לאי ספיקה של צואר הרחם. ברחם כזה ההפלות מאוחרות יותר ומתחילות בהתרחבות צואר הרחם בפקיעת קרומים ובירידת מים. הפרוגנוזה (הסיכוי להריון תקין) במקרה של רחם דו קרני טובה מזו של רחם עם מחיצה ואינה דורשת תיקון כירורגי כפי שהיה בשנים עברו.
מום רחם אחר, נדיר יותר הוא הרחם החד קרני, אשר נוצר כאשר אחד מצינורות מילריאן אינו מתפתח כלל. רחם כזה הוא קטן יותר ואינו יכול להכיל את ההריון המתפתח אשר מופל בסופו של דבר.
רחם דידלפי הוא רחם דו קרני שמורכב ממש משני רחמים, שני צוארי רחם ושני נרתיקים (או נרתיק עם מחיצה) ונוצר מחוסר התאחדות מלא של שני צינורות מילריאן. הפרוגנוזה במקרים אלה דומה לזו של רחם דו קרני וגם היא אינה דורשת תיקון כירורגי מלבד הסרת המחיצה בנרתיק, בעיקר מטעמי נוחות בזמן קיום יחסים.
- סיווג של מומי הרחם המולדים על פי החברה האמריקאית לפריון (AFS)
אי ספיקת צואר הרחם
מונח זה מתייחס לאי יכולתו של צואר הרחם להישאר ארוך וסגור במהלך כל ההריון ונטייתו להיפתח בשלבים מוקדמים יותר. פתיחה זו גורמת לבלט של קרומי ההריון לתוך הנרתיק, לחשיפתם לסביבת הנרתיק, היחלשותם ולבסוף לפקיעתם, ולהפלה. כאשר דבר זה קורה בשלבים מתקדמים יותר של ההריון מתרחשת לידה מוקדמת ולא הפלה.
אי ספיקה של צואר הרחם יכולה להיגרם כחלק ממומי רחם מולדים כפי שתוארו לעיל ויכולה להיגרם באופן משני לטראומה של צואר הרחם. נזק טראומטי לצואר הרחם נגרם בדרך כלל כתוצאה מהרחבתו בעת שמבוצעת גרידה לשם הפסקת הריון; הרחבת הצואר נעשית לשם החדרת המיכשור הרפואי הנדרש לשם ריקון חלל הרחם (מגרדות או צינורית לשאיבה). על מנת למזער את הנזק העלול להיגרם על ידי הרחבת צואר הרחם לקראת פעולת ההפלה, מקובל היום להשתמש בתרופות (פרוסטגלנדינים) המרככות את צואר הרחם וניתנות מספר שעות לפני הפעולה, או להשתמש במין קיסם דק הנקרא למינריה המוחדר לצואר הרחם מספר שעות לפני הפעולה. במשך שעות אלה הקיסם סופח אליו נוזלים ומתרחב באופן הדרגתי וכך מרחיב את צואר הרחם עם פחות טראומה מאשר הרחבה מכנית-מכישרנית.
הטיפול באי ספיקת הרחם נע מהשגחה בלבד ועד לקשירת צואר הרחם.
הידבקויות תוך רחמיות (תסמונת אשרמן, Intra uterine adhesions - IUA)
הידבקויות תוך רחמיות מאובחנות בכ- 5% מן הנשים עם הפלות חוזרות. הידבקות תוך רחמית זוהי רקמת חיבור המקשרת בין דופנות הרחם ובכך מקטינה את החלל הפונקציונלי שלו. הידבקויות תוך רחמיות נגרמות בדרך כלל כתוצאה מטראומה לחלל הרחם, כזו הנגרמת בזמן גרידת החלל בזמן הפסקת הריון. בסיס התהליך הוא דלקת אשר יכולה לקרות, ברוב המקרים, כאשר תהליך הגרידה מסתבך עם חום ודלקת בחלל הרחם או לאחר גרידה חוזרת במקרים בהם לא כל חומר ההריון הוצא בזמן הגרידה הראשונה. ההידבקויות מצרות כאמור את חלל הרחם ומפריעות להתפתחות ההריון ומאידך רירית הרחם שסביב ההידבקויות גם היא פגועה ואינה מאפשרת השתרשות תקינה של הריון. הטיפול הוא הסרת ההידבקויות.
שרירנים ברחם
שרירנים (מיומות או FIbroids) הם גידולים שפירים של שריר הרחם. גודלם ומיקומם של השרירנים הוא מגוון מאד . בדרך כל שרירנים אינם גורמים להפלות אלא אם כן הם קרובים מאד לחלל הרחם או בולטים לתוכו ומעוותים את צורתו. הטיפול במקרים אלה הוא הסרת השרירן הבעייתי.
הגורם הגנטי
כ- 50%-60% מן העוברים הם עוברים פגומים מבחינה כרומוזומלית או מבנית ולכן רובם מופלים או אינם ממשיכים להתפתח. ההפרעה הכרומוזומלית היא שינוי במספר או במבנה הנורמלי של הכרומוזומים. ב- 50% מהם יש טריזומיה אוטוזומלית (טריזומיה 16, טריזומיה 21, טריזומיה 22), 25% טריפלואידים, 20% מונוזומיה X , 5% התקה כרומוזומלית (Translocation) או סידור לא נכון של הכרומוזום (Inversion). 90% מן העוברים הפגומים כרומוזומלית – מופלים.
מנגנונים אפשריים נוספים לפגיעה גנטית בעובר הם מוטציות בגן בודד, דיסומיה חד הורית (Uniparental disomy), אינאקטיבציה לא אקראית של כרומוזום X (Skewed X chromosome inactivation) ו- הטבעה גנטית (Genomic imprinting).
הבירור של הגורם הגנטי להפלות חוזרות אינו מכוון בעיקרו לפגמים בעובר אלא מתרכז במבנה הכרומוזומלי של ההורים. זאת כדי לברר אם להם יש הפרעה כרומוזומלית (מאוזנת) אשר גורמת להיווצרותם של עוברים בלתי מאוזנים באחוזים גבוהים יותר מאשר בשאר האוכלוסייה הפוריה, זו שאין לה הפרעות כרומוזומליות .
בכ- 3% מן הזוגות שלהם יש שלוש הפלות לפחות נמצאה הפרעה כרומוזומלית מאוזנת, באחד ההורים. הכוונה במושג מאוזנת היא שלאותו אדם (אם או אב) קיימת הפרעה כרומוזומלית אך היא אינה משנה את כמות המטען הגנטי שלו ואינה גורמת לו לכל שינוי בתפקוד של הגנים שלו ואינה קשורה למחלות, מומים או פיגור שכלי. בתאי המין שלו, מאידך, כן יכולים להיות שינויים לא מאוזנים עקב תהליך יצירתם של תאי המין (חלוקת הפחתה - מיוזה) ויצירת ביציות או תאי זרע שאינם מאוזנים מבחינת המטען הגנטי שלהם. בעת הפריה עם תא המין השני נוצר לעיתים עובר לא מאוזן גנטית והוא בדרך כלל מופל אך יכול גם להתפתח עד כדי לידה של יילוד פגום גנטית.
ההפרעות הכרומוזומליות הנפוצות ביותר בהורים עם הפלות הן התקות רוברטסוניות (בהן שני כרומוזומים דבוקים זה לזה ומתנהגים ככרומוזום אחד גדול), או התקות רציפרוקאליות שבהן חל שחלוף בין מקטעי כרומוזומים שונים באופן הדדי כך שכל כרומוזום מכיל קטע מן הכרומוזום השני ולהיפך. אינברסיות, בהן מקטע מן הכרומוזום עובר היפוך ומורכב בסדר הפוך בתוך הכרומוזום, גם הן ממצא שכיח יחסית בזוגות עם הפלות חוזרות. במקרים אלה, כאמור, בתאי הגוף קיים כל המטען הגנטי הנדרש לתפקוד נורמלי של הגוף אך הוא קיים בסדר מעט שונה אך מאוזן. מאידך בתאי המין יכול להיות שינוי בגודל המטען הגנטי וזה יביא ליצירת עובר שאינו מאוזן. אדם שיש לו הפרעה כרומוזומלית מאוזנת יכול גם ליצור תאי מין מאוזנים ולהביא לעולם ילדים שאין להם כל הפרעה כרומוזומלית או לכל היותר הפרעה כרומוזומלית מאוזנת כמו ההורה שאינה מפריעה לתפקוד.
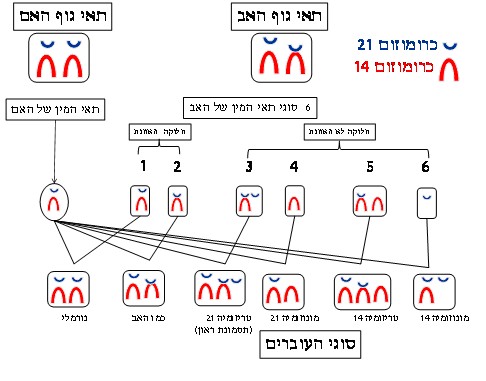
- דוגמה להפרעה כרומוזומלית מאוזנת שהיא גם הנפוצה ביותר
התקה רוברטסונית בין כרומוזום 14 לכרומוזום 21:
בכל אחד מתאי הגוף יש 46 כרומוזומים המאורגנים ב- 23 זוגות. בעת יצירת תאי המין חלה חלוקת הפחתה שבה מכל זוג אחד הכרומוזומים עובר לתא המין. כלומר בתאי המין יש 23 כרומוזומים, אחד מכל זוג שבתאי הגוף. בזמן ההפריה, מתקבצים שוב 23 הכרומוזומים שבתאי הזרע עם 23 הכרומוזומים של הביצית ונוצר עובר שבתאי גופו 46 כרומוזומים המסודרים שוב ב - 23 זוגות.
במקרה של התקה 14/21, (ונניח שזה אצל האב), יש חיבור בין כרומוזום אחד מן הזוג מס' 14 לבין כרומוזום אחד מן הזוג מס' 21. כלומר לאב זה יש למעשה 45 כרומוזומים שאחד מהם מורכב מכרומוזום 14 וכרומוזום 21 מחוברים זה לזה. כל המטען הגנטי קיים אך הוא מחובר זה לזה בכרומוזומים אלה. בזמן יצירת תאי הזרע, בזמן חלוקת ההפחתה קורה שהחלוקה אינה מאוזנת וגורמת להיווצרות עובר שאינו מאוזן כפי שנראה מן האיור הבא:
כשהאם היא נשאית של התקה רציפרוקאלית אז יש לה 5% סיכון להפרעה כרומוזומלית לא מאוזנת בעובר. כשהאב נשא - 1% סיכון להפרעה כרומוזומלית לא מאוזנת בעובר.
קיים מצב נדיר מאד בו שני הכרומוזומים המחוברים זה לזה שייכים לאותה קבוצת כרומוזומים (איזוכרומוזום) ואז אין תאי מין מאוזנים וכל העוברים הנוצרים במצב כזה מופלים. זהו אחד המצבים שבהם אין לבני הזוג שום סיכוי להביא ילד בריא והפתרון לכך הוא תרומת זרע או ביצית.
- מטרתו של הבירור הגנטי של ההורים היא כפולה
- מציאת הפרעה כרומוזומלית מאוזנת בהורה: כך יש הסבר לשכיחות הגבוהה יחסית של הפלות בבני הזוג. מאידך, וחשוב לא פחות, להסביר להורים המודאגים כי גם לזוגות כמוהם יכולים להיות ילדים נורמלים לחלוטין.
- הדרכה לגבי מתן פתרון במקרים כאלה ומתן הסבר לגבי אפשרויות האבחון במהלך הריון שאינו מסתיים בהפלה כדי למנוע לידת ילד עם הפרעה כרומוזומלית שאינה מאוזנת.
הגורם החיסוני (אימוני)
בירור הגורם החיסוני מתרכז כיום בעיקר על מציאת נוגדנים אנטיפוספוליפידיים, (APLA = Antiphospholipids antibodies). נוגדנים אלה, בדם האם, יכולים ליצור מצב של קרישיות יתר ולהיווצרותם של מיקרו-קרישים בכלי הדם של השליה המתפתחת ולהביא בכך לפגיעה משמעותית באספקת הדם לעובר ולעצירת התפתחותו. נוגדנים אלה יכולים גם לגרום לסיבוכי הריון אחרים כגון רעלת הריון, ולאי גדילה מספקת של העובר. קיומם של נוגדנים אלה גם מסכן במידה מסויימת את האם ההרה ביצירת קרישי דם בכלי הדם שלה וליצירת תסחיפים ריאתיים.
נוגדני APLA נמצאים בכ- 20% מן הנשים עם הפלות בשליש השני של ההריון ובסיבוכי הריון אחרים. הקשר בין נוגדנים אלה והפלות בשליש הראשון של ההריון אינו ברור די צרכו ולא הוכח חד משמעית.
יש לזכור כי נוגדנים כאלה נמצאים בדמם של כ- 5% מן האוכלוסיה (גם בגברים) ולרוב אינם קשורים בכל התבטאות קלינית. כיוון שבחלק מן המקרים הימצאותם של הנוגדנים האלה הוא זמני מקובל לבדוק את הימצאותם פעם נוספת לאחר שלושה חדשים ורק אישור הימצאותם לאחר טווח זמן זה מהווה סמן לבעיה אמיתית הדורשת טיפול.
התבחינים העיקריים לבירור קיומם של נוגדנים אלה הם: אנטי בטא 2 גליקופרוטאין (Anti beta 2 glycoprotein antibodies), נוגדנים לקרדיוליפין (Anticardiolipin antibodies), לופוס אנטיקואגולנט (Circulating (lupus) anticoagulant), תנגודת לחלבון C משופעל (APCR).
בעבר הלא רחוק נעשה גם בירור לקביעת היחסים החיסוניים בין האם לעובר מתוך ההנחה כי העובר הוא שתל חצי זר ברחם האם. ההנחה היא שרוב העוברים אינם נדחים על ידי המערכת החיסונית של האם במהלך ההריון כיוון שהמערכת החיסונית שלה עוברת התאמה ייחודית במהלך ההריון ואינה מזהה את העובר או את השליה כשתל זר. לאחר הלידה המערכת שוב חוזרת לתפקד באופן רגיל ורקמה אשר תיתרם על ידי בן לאמו עלולה להידחות כמו כל שתל זר אחר. כיום, התיאוריה הזו קיימת אך התבחינים השונים שהוצעו לברר את השינוי במקרה של הפלות, לא הוכיחו עצמם כקבילים ואף הטיפולים שהוצעו בעטיים אינם מוצעים עוד לזוגות אלא בהקשר מחקרי בלבד. טיפולים אלה כוללים יצירת חיסון של האם כנגד תאי דם לבנים של הבעל או מתן עירויים של תרכיזי נוגדנים לווריד (IvIg).
קרישיות יתר (Thrombophilia)
קרישיות יתר הינה מצב שבו לדם יש נטייה ליצור קרישי דם מאחר וגורמי הקרישה מופעלים יותר מהרגיל והגורמים המסלקים את הקרישים פועלים פחות מן הרגיל. בדם האדם, הבריא, קיימים שני מנגנונים שנועדו להגן עליו מפני דימומים פנימיים ושטפי דם: מערכת הקרישה הפנימית ומערכת פירוק הקרישים ושתיהן פועלות באיזון מלא. הריון, בגלל ריכוזי ההורמונים הגבוהים בו, הוא מצב פיזיולוגי ונורמלי של קרישיות יתר שעדיין נחשבת מאוזנת ומותאמת לזמן ההריון. קיומם של גורמים פתולוגיים מסיטה את נקודת האיזון בין שני מנגנונים אלה לנקודה של קרישיות יתר וכתוצאה ממנה גם סיבוכי הריון אופייניים למצב זה.
מבדילים בין שני מצבים של קרישיות יתר: נרכשת ומולדת.
קרישיות יתר נרכשת נגרמת על ידי נוגדנים אנטיפוספוליפידיים ומתפתחת עם השנים ונפוצה יותר ככל שהגיל עולה. קרישיות יתר מולדת נוצרת מהפרעה מולדת במנגנון קרישת הדם. ישנן כמה הפרעות ידועות וכל אחת יכולה לגרום לקרישיות יתר במידה זו או אחרת. יכול להיות גם מצב של שילוב כמה הפרעות אצל אותו אדם. ההפרעות הידועות והנפוצות יותר הן: חסר באנטי תרומבין 3, חסר בחלבון C (Protein C deficiency), חסר בחלבון S (Protein S deficiency), היפרהומוציסטאינמיה (Hyperhomocysteinemia), פקטור 5 ליידן (Factor V leiden), מוטציה ב MTHFR, מוטציה בפרותרומבין.
הקשר הנסיבתי בין קרישיות יתר מולדת והפלות בשליש הראשון של ההריון לא הוכח באופן מלא, אבל כן הוכח הקשר להפלות בשליש ההריון השני וסיבוכי הריון בשליש השלישי של ההריון כגון פיגור בגדילה תוך רחמית, רעלת הריון, והיפרדות שליה. קרישיות יתר גנטית נפוצה באוכלוסיה הכללית ולרוב הנשים עם קרישיות יתר מולדת יש הריונות תקינים.
קרישיות יתר מסכנת את האם ההרה ביצירת קרישי דם בכלי הדם שלה וליצירת תסחיפים לריאות ולמוח.
הגורם ההורמונלי
בשבועות ההריון הראשונים (עד שבוע 7-8), ההריון מוחזק הורמונאלית על ידי הגופיף הצהוב. הגופיף הצהוב הוא צבר של תאים הנמצאים בשחלה במקום שבו היה הזקיק שהכיל את הביצית, והם מפרישים בעיקר את הורמון ההריון הוא הפרוגסטרון. תת פעילות של הגופיף הצהוב מתבטאת בהפרשה פחותה של הורמון זה ועלולה להפריע להתפתחות ההריון ולהפלה. יש מספר גורמים שיכולים להפריע לתפקודו של הגופיף הצהוב והם הפרשת יתר של הורמון החלב (פרולקטין) ותת פעילות של בלוטת המגן (בלוטת התריס).
סוכרת שאינה מאוזנת אף נחשבת כגורם אפשרי להפלות חוזרות בשליש הראשון של ההריון, בנוסף ליתר הסיבוכים האחרים בהריון שעלולים להיגרם בעטיה.
ייתכן שלנשים עם שחלות פוליציסיטיות (PCOS), יש יותר הפלות אך הדבר לא הוכח לחלוטין.
הגורם הזיהומי
זיהום אינו נחשב כגורם להפלות חוזרות אם כי זיהום ספוראדי בהריון עלול לגרום להפלה. מבין הגורמים הקשורים אולי יותר להפלות חוזרות נמנים חיידקים כמו הכלמידיה והמיקופלסמה.
הגורם הפסיכולוגי
הקשר בין הפלות ולחץ נפשי אינו ברור די צורכו ומנגנונים שונים הוצעו ככאלה היכולים להפריע להתפתחות התקינה של ההריון כפי שהם מזיקים גם במחלות רבות אחרות. ייתכן והשפעת הורמוני הסטרס (אדרנלין וקורטיזול) משפיעים על הצלחת ההריון. ידוע כי הימצאותן של נשים עם הפלות חוזרות, ללא גורם ידוע, במסגרת תומכת גם ללא טיפול – משפרת את סיכויי ההריון (TLC = Tender Loving Care).
קליניקה
הגדרות
כל סיום הריון לפני שבוע 20 נחשב כהפלה.
מקובלת ההגדרה של שלוש הפלות רצופות המתרחשות לפני שבוע 20 של ההריון (ויש המציינים – מאותה הזוגיות). מחלקים את הנשים לאלו עם הפלות בלבד ללא ילדים כמפילות ראשוניות ולאלו שיש להם ילד בעבר כמפילות שניוניות. לעיתים, מבדילים אם ההפלות קרו ברצף (אחת אחר השניה) או אם בין ההפלות היה הריון שהסתיים בלידה. לנתונים והגדרות אלו יש חשיבות בבוא הרופא להעריך את הסיכוי שההריון הבא יסתיים בלידה או בהפלה שהרי למעשה זו השאלה העיקרית והחשובה ביותר שנשאלת על ידי בני הזוג בבואם להתייעץ.
יש רופאים שרואים כבר בשתי הפלות תופעה פתולוגית קלינית שיש לבררה מאחר והסיכוי להפלה לאחר שתי הפלות או לאחר שלוש הפלות הוא דומה ולכן אין טעם "לחכות" להפלה חוזרת נוספת לפני שמתחילים בבירור גורמי ההפלה.
סוגי הפלות
הפלה יכולה להתרחש באופנים שונים ויש קשר מסוים, אם כי לא מובהק וחד ערכי, בין אופן ההפלה והגורמים לה. בבירור הראשוני שנעשה על ידי הרופא יש חשיבות רבה לוודא עד כמה שניתן כיצד התרחשה ההפלה.
- הפלה שלמה: הפלה שבה כל תוכן ההריון נפלט מן הרחם ולא נותרה בו כל שארית (בעיקר שליה)
- הפלה בלתי שלמה: הפלה שבה רק חלק מן ההריון נפלט מן הרחם וחלק נשאר בחלל הרחם ודורש גרידה משלימה לריקון מלא של החלל.
- הפלה נדחית: מצב בו ההריון הפסיק להתפתח אך באופן קליני אין כל סימנים להתפתחות ההפלה (בעיקר דימום, התכווצויות הרחם או ירידת מים). היא מאובחנת על ידי בדיקת האולטרה-סאונד.
סוגים אלה נפוצים יותר בשליש הראשון של ההריון.
- הפלה מאוחרת: הפלה המתרחשת בשליש השני של ההריון (החל מן השבוע ה – 14 או החודש רביעי). מנגנון ההפלה יכול להיות אחד מן הסוגים שהוזכרו לעיל.
- היריון ביוכימי: מצב בו רק בדיקת הדם (הורמון בטא גונדוטרופין אנושי) מראה כי האשה בהריון, בבדיקת האולטרה-סאונד לא נראה שק הריון בתוך הרחם, וערך בדיקת הדם יורד תוך זמן קצר. ההערכה היא שכ- 20% מן ההריונות מסתיימים כך.
- גרידה כירורגית: פעולה שבה תוכן הרחם מרוקן על ידי מכשירים שנועדו לגרד את קירות חלל הרחם מן ההריון הצמוד אליהם או שריקון הרחם נעשה על ידי פעולת שאיבה.
- הפלה תרופתית: פעולה בה ניתנות לאשה תרופות הגורמות להתכווצויות חזקות של שריר הרחם ופליטת ההריון הלא תקין.
- הפלה יזומה: הפסקת ההריון באופן יזום, בהתוויה רפואית (הריון לא תקין או כזה המסכן את בריאותה של האשה).
אבחנה
מטרת הבירור של גורמי ההפלות החוזרות היא כפולה: לאתר גורמים שניתן לטפל בהם, ולתת כלים לרופא להסביר לזוגות מה הסיבה להפלות ולפיה להעריך מהם סיכוייו של ההריון הבא.
גם לאחר שלוש הפלות, הסיכוי למצוא גורם משמעותי שיסביר באופן חד משמעי את הסיבה להפלה הוא רק כ– 50%. רוב הגורמים הנמצאים בבירור כזה שכיחים במידה זו או אחרת גם באוכלוסיה הכללית של נשים עם ילדים וללא הפלות ובין אוכלוסיית הגברים. אבל מציאת גורם כזה הידוע שקשור גם להפלות, כשהוא בא על רקע של הפלות, מצריך התייחסות וטיפול. מאידך, לא כל ממצא בבירור ההפלות גורם באופן מוחלט להפלות חוזרות . רוב הגורמים הנמצאים בבירור הפלות הם גורמים "מסייעים" בלבד ומעט מהגורמים הם מוחלטים ואלה הם נדירים (הפרעות גנטיות מסויימות ומומי רחם קשים).
הבירור של גורמי ההפלות החוזרות נעשה בדרך כלל לאחר שלוש הפלות אם כי יש הגורסים שנכון להתחיל בו כבר אחרי שתי הפלות. הסיבה לבירור המוקדם היא מפני שהסיכוי להפלה חוזרת לאחר שתי הפלות דומה לזה שלאחר שלוש הפלות. הבירור נעשה מוקדם יותר במיוחד אצל נשים מעל גיל 35 מאחר ואצלן חלון הזמן של פוריות הולך ונסגר ואיש לא יכול לערוב לכך שגם לאחר בירור וטיפול ההריון הבא לא יסתיים בהפלה נוספת. בכמחצית מן הזוגות הפונים לבירור לאחר שלוש הפלות לא תימצא סיבה להפלות.
הבירור מתחיל באנמנזה (סיפור המחלה) ובו מברר הרופא, בשיחה, את פרטי ההפלות, זמן התרחשותם והאם ישנם גורמי רקע לאשה או במשפחתה שעלולים להשפיע על תוצאת ההריונות. כך למשל, הפלה שהחלה בשליש השני עם ירידת מים יכולה להצביע על אי ספיקת צואר הרחם או מחלת חום לאחר גרידה וכמות דימום וסתי מועטה יכולה לכוון להידבקויות תוך רחמיות וצמצום חלל הרחם. מומי כליות במשפחה יכולים לכוון למומי רחם באשה.
בירור הגורם האנטומי
הכלי הזמין ביותר לאבחון מומי רחם או שרירנים הוא האולטרה-סאונד. בעזרתו ניתן להעריך את מבנה הרחם, האם הוא דו קרני או מחיצתי והאם ישנם שרירנים המעוותים בצורה משמעותית את חלל הרחם. אולטרה-סאונד תלת ממדי נותן כלי נוסף להערכה זו.
צילום רנטגן של הרחם נועד להדגמת מבנה חלל הרחם ולאבחון הידבקויות תוך רחמיות. הוא נעשה על ידי הזרקת חומר אטום לקרני רנטגן לחלל הרחם ועל ידי כך מתאר את מבנה חלל הרחם. פגמי מילוי של חומר הצבע הזה מעידים על הידבקויות תוך רחמיות. צואר רחם רחב מאד מעיד על אי ספיקה של צואר הרחם.
היסטרוסקופיה היא פעולה שבה מוחדר לחלל הרחם מיכשור אופטי זעיר ובעזרתו מצלמים את חלל הרחם וכך ניתן לאבחן רחם עם מחיצה או הדבקויות תוך רחמיות. את אלו, האחרונות, ניתן גם להסיר בזמן ההיסטרוסקופיה.
בירור הגורם הגנטי
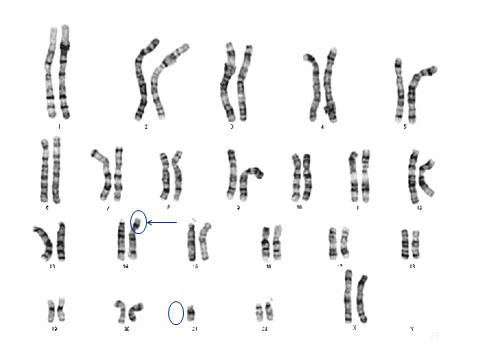
בדיקת הכרומוזומים של ההורים היא דגימת דם שממנה מבודדים את תאי הדם הלבנים ואלה מודגרים במעבדה עד שהם מתחילים להתחלק. בזמן החלוקה (מיטוזה) ניתן לראות במיקרוסקופ האור את הכרומוזומים הנמצאים בגרעין התא, לספור אותם ולבחון האם המבנה של כל אחד מהם הוא המבנה הנורמלי. בדיקה זו נקראת קריוטיפ. זו הבדיקה שנערכת לנפל במקומות שחושבים שיש ערך מעשי לבדיקה.
בירור גנטי של העובר המופל (הנפל)
ישנה גישה הגורסת כי יש להשקיע מאמץ בבירור הכרומוזומלי של הנפל, כדי לתת הסבר מדוע התרחשה ההפלה: האם היא על רקע גנטי, או שאינה על רקע גנטי ומקורה בבעיה מהותית אצל האם. כך ניתן להסביר לאשה את סיבת ההפלה "להרגיעה" שאם ההפלה היא על רקע גנטי היא אינה ניתנת לשינוי, סיכוייה לחזור נמוכים, והיא אינה מעידה כאמור על בעיה אימהית שיכולה להיות סיבת הפלות חוזרות. נמצא שהסיכוי לעובר תקין כרומוזומלית לאחר עובר עם הפרעה כרומוזומלית הם גבוהים, וככל שמספר ההפלות אצל אשה עולה כך הסיכוי שלעובר תהיינה הפרעות כרומוזומליות יורד.
הבעיה בבירור הגנטי של הנפל היא שבחלק ניכר מן המקרים לא ניתן לבצע את הבדיקה (בגלל אי יכולת לבודד את רקמת העובר מן השליה, זיהום בתרבית הרקמה ועוד). מכיוון שלרוב בירור כזה לא נעשה על ההפלות הראשונות של האשה לא ניתן לדעת האם הנפל הוא דוגמה מייצגת של מה שקרה לנפלים הקודמים. באופן מעשי, הגישה הקלינית המקובלת היא שיש לברר את כל הגורמים העלולים לגרום להפלות חוזרות בלי קשר למבנה הגנטי של הנפל.
ניתן כיום לברר את המבנה הגנטי של הנפל בשיטה שונה מן השיטה הציטוגנטית הבוחנת את הכרומוזומים במיקרוסקופ האור, והיא קרויה Microarray CGH. יתרונה שהיא מזהה הפרעות של חוסרים ועודפים בדנ"א של העובר ויכולה לשפוך אור נוסף על הגורמים הגנטיים להפלה. בשלב זה השיטה היא מחקרית בלבד ואינה מיושמת עדיין באופן קליני.
בירור הגורם ההורמונלי
מדידת ריכוז הורמון החלב (פרולקטין) והורמון בלוטת המגן נותנים אינדיקציה לאפשרות שיש בעיה בתפקוד הגופיף הצהוב. העמסת סוכר היא חלק מן הבירור של הפלות חוזרות.
את תפקוד הגופיף הצהוב לא מקובל היום לבדוק. בעבר היו נמדדות רמות ההורמון פרוגסטרון בשלבים שונים של המחצית השניה של המחזור החודשי ואף נערכה ביופסיה של רירית הרחם כדי לברר האם היא נתונה תחת השפעה מספקת של הורמון זה (Dating of endometrium).
בירור קרישיות יתר
קרישיות יתר נרכשת ומולדת נעשית על ידי מספר תבחינים שהוזכרו לעיל שהם למעשה בדיקות דם.
בירור הגורם הזיהומי
הבירור אינו נחשב כהכרחי בהפלות חוזרות אבל תרביות לקיומו של זיהום בכלמידיה או במיקופלסמה נעשה לעיתים על ידי חלק מן הרופאים
המלצות בינלאומיות
יש תמימות דעים כמעט מלאה בין שלושה איגודים גינקולוגיים מובילים בעולם: איגוד רופאי הנשים האמריקאי (ACOG), החברה האמריקאית לרפואת הפריון (ASRM) ואיגוד רופאי הנשים הבריטי (RCOG) לגבי המלצות לבירור זוג עם הפלות חוזרות:
- היסטוריה מיילדותית, רפואית ומשפחתית מפורטת
- בדיקת נוגדנים אנטי-פוספוליפידיים
- אולטרה-סאונד למבנה הרחם ( צילום רחם, או היסטרוסקופיה לפי המקרה)
- בדיקת קריוטיפ של ההורים
- בדיקת קריוטיפ של הנפל ( בהסתייגויות הנ"ל)
- בדיקה של בלוטת המגן וסוכרת
טיפול
הטיפול בהפלות חוזרות נגזר מן הבירור שנעשה. יש להבין כי גם טיפול בבעיה לא תמיד עוזר למנוע את ההפלה הבאה וזהו מעין "מקצה שיפורים" להגדלת סיכויי ההישרדות של הריון הבא. אי הצלחת הטיפול אינה אומרת כי זהו אינו הטיפול הנכון אלא שלא תמיד הטיפול מוצלח במאה אחוז.
הטיפול במומי רחם
ברחם מחיצתי, לאחר הפלות , מבוצעת כריתה היסטרוסקופית של המחיצה ושאיפה ליצר חלל רחם אחיד. בספרות אין תמיכה רחבה בצורך לבצע כריתה של מחיצה ברחם במקרים שזו אובחנה במסגרת בירור אי פריון ראשוני ועוד לפני הריון כלשהוא. שיעור ההפלות לאחר כריתת מחיצה יורד באופן משמעותי (מ– 88% ל- 14%).
ברחם דו קרני לא מטפלים מאחר וידוע כי גיל הריון שבו מתרחשת הפלה עולה בדרגה מהריון להריון ולבסוף מתרחש הריון שבו הרחם גדול דיו והפלה לא מתרחשת אלא שבהריון יכולים להיות צירים מוקדמים, או ירידת מים מוקדמת. במקרים עם רחם דו קרני, מקובל לבצע קשירה של צואר רחם.
הטיפול באי ספיקת הצואר
באי ספיקה של צואר הרחם, הגישה הטיפולית נחלקת לשתים: האחת, תפירה וקשירה של צואר הרחם באמצע החודש השלישי להריון, והשניה, מעקב סונוגרפי תכוף אחר מבנה צואר הרחם וביצוע קשירה של צואר הרחם רק כאשר מזוהה התקצרות משמעותית של צואר הרחם.
קשירה או הקפה של צואר הרחם (Cerclage), היא השמת תפר, העשוי סרט של חומר סינטטי, בצואר הרחם שנועד למנוע את פתיחת צואר הרחם לפני השליש השלישי של ההריון. התפר מושם בהרדמה כללית ומוצא בערך בשבוע 37-38 להריון ללא הרדמה. שני סוגי תפרים קיימים: מקדונלד ושירודקר הנבדלים ביניהם במיקום בצואר הרחם בהם הם מושמים.
אם מאובחן שרירן המעוות את חלל הרחם הפתרון הוא כירורגי ונקרא מיומקטומיה שמרנית ובו מוסר רק השרירן בניסיון להימנע עד כמה שניתן מפגיעה ביתר הרחם.
הפתרונות האפשריים להפרעה כרומוזומלית אצל ההורים
את המבנה הגנטי של ההורים לא ניתן לשנות.
כאשר מאובחנת הפרעה כרומוזומלית מאוזנת אצל הורה קיימות שתי דרכים עיקריות לפתרון:
- אבחון כל הריון על ידי בדיקת סיסי שליה או בדיקת מי שפיר. את המבנה הכרומוזומלי של העובר לא ניתן לשנות. כדי למנוע מצב שבן עובר שאינו מאוזן ושלא הופל לא ימשיך עד כדי לידת ילד עם מום משמעותי או פיגור שכלי ניתן לאבחן את מבנה העובר על ידי בדיקת סיסי שליה בשבוע 10–12 או על ידי דיקור מי שפיר בשבוע 16-20. אם מאובחן עובר שאינו מאוזן יתאפשר לבני הזוג לבצע הפלה יזומה. אם העובר יאובחן כנשא מאוזן או בריא לחלוטין יימשך ההריון עד ללידה ללא צפי לסיבוכי הריון מעבר למה שצפוי באוכלוסיה הרגילה.
- אבחון טרום השרשתי. בשיטה זו העוברים נוצרים בטכניקה של הפרייה חוץ גופית (הפריית מבחנה). מן העובר, עדיין בהיותו בן 8 תאים, נלקחים אחד עד שני תאים, ועליהם נעשה האבחון הכרומוזומלי בטכניקה הנקראת הכלאה באתר (FISH). לרחם מוחזרים עוברים שאינם נושאים הפרעה כרומוזומלית לא מאוזנת. כך, באופן תיאורטי, משפרים את הסיכויים של העובר לשרוד ולהתפתח באופן נורמלי ולא להיות מופל. יש עדיין ויכוח בין חוקרים האם אכן שיטה זו משפרת את הסיכויים של ההריון ומפחיתה את שיעור ההפלות כיוון שלשיטה זו של דגימת תאים מן העובר יש גם חסרונות המביאים בעצמם להפלה.
בזוגות עם הפלות חוזרות ושאין להם הפרעה כרומוזומלית - שיטה זו של אבחון טרום השרשתי לא הוכחה כיעילה ואינה מומלצת על ידי האיגוד האמריקאי לפריון.
הטיפול בגורם ההורמונלי
הטיפול במצבים ההורמונאליים העיקריים הוא על פי הגורם המאובחן. ביתר הפרשה של הורמון החלב מטפלים בתרופה שמורידה את רמת ההורמון - Parilac (Bromocriptine) או Cabergoline.
בתת פעילות בלוטת התריס מטפלים בהורמון הנקרא Eltroxin (Levothyroxine).
לא הוכח שבנשים עם תסמונת השחלות הפוליציסטיות, טיפול באגוניסטים שמדכאים הפרשה של הורמונים גונדוטרופינים (LH) מבלוטת יותרת המוח, אכן משפרים את תוצאות ההריונות. וכן לא הוכח כי הטיפול בתרופות משרות ביוץ בנשים אלה מפחיתות את מספר ההפלות יחסית לקבוצות בקורת. סוכרת מאוזנת על פי הכללים המקובלים בטיפול במחלה זו.
כיום מקובל לטפל בנשים עם הפלות חוזרות בשליש הראשון של ההיריון, על ידי מתן של תוספת פרוגסטרון טבעי או אחת מניגזרותיו, מתוך הנחה שיש לחלקן אי ספיקה של הגופיף הצהוב וחסר של פרוגסטרון. הגישה הזו לא הוכחה כנכונה או יעילה אך היא מקובלת מאד כגישה קלינית פרקטית מאחר ומתן פרוגסטרון טבעי בהריון אינו טומן בחובו סכנה לעובר או לאם. דרך המתן היא על ידי טבליות הניטלות דרך הפה או מושמות בנרתיק או בזריקות לתוך השריר.
טיפול בזריקות של הורמון השליה (HCG = Human chorionic gonadotropin) לא הוכח כיעיל.
לא הוכח שטיפול בתכשירי אסטרוגן משפר את סיכויי ההיריון.
הטיפול בקרישיות יתר נרכשת
כאשר מאובחנת הימצאות נוגדנים אנטיפוספוליפידיים הטיפול המקובל הוא שילוב של שתי תרופות: נוגד קרישה מסוג הפרין בעל משקל מולקולארי נמוך (LMWH, Clexane) ושל Aspirin במינון נמוך. לAspirin במינון נמוך (מהמקובל לטיפול בכאבים) יש השפעה על היצמתות טסיות הדם זו לזו ועל הרחבת כלי הדם הנימיים ובכך מסייע במניעת מיקרו-קרישים.
הטיפול בקרישיות יתר מולדת
התרופה הנרשמת במקרים אלה היא לרוב Clexane במינונים שונים הנקבעים על פי סוג קרישיות היתר ומשקל האשה. במקרים של היפר-הומוציסטאינמיה או מוטציה ב- MTHFR הטיפול הנוסף הוא על ידי מתן חומצה פולית עם ויטמינים מקבוצה B (בישראל: Tricardia).
הטיפול בזיהומים
אין תמימות דעים לגבי הצורך בבירור או בטיפול בגורם הזיהומי בנשים עם הפלות חוזרות. כאשר מאובחן זיהום בחיידק מסוג כלמידיה הטיפול המקובל הוא בDoxycycline. הטיפול במקרים של זיהום במיקופלסמה הוא במתן אנטיביוטיקה בשם Roxithromycin.
פרוגנוזה
ככלל הפרוגנוזה להריון תקין, גם לאחר מספר הפלות היא טובה. ככל שעולה מספר ההפלות כך הפרוגנוזה יורדת מאחר ובנשים המשתייכות לקבוצה זו נמצאים יותר גורמים פתולוגיים ובשיעור גבוה יותר ממציאת גורמים אלה באוכלוסיה הכללית. הסיכוי להריון תקין לאחר שתי הפלות הוא כ– 70%, לאחר שלוש הפלות הוא כ- 60%, ולאחר ארבע הפלות הוא כ- 50%, ומורע יותר בנשים ללא ילדים ובנשים לאחר גיל 35.
הפרוגנוזה נקבעת על ידי גורמים רבים וביניהם כמובן סוג ההפרעה שהתגלתה, וסוג הטיפול המוצע ויעילותו המוכחת בספרות המקצועית.
מה אומרים לזוגות?
רוב הזוגות מבקשים ייעוץ רפואי לאחר שתיים או שלוש הפלות. ראשית, יש לעודדם ולהסביר להם את שכיחות התופעה ואת הפרוגנוזה הטובה יחסית. בירור גורמי ההפלות נעשה על פי מאפייני ההפלות ובצורה סלקטיבית לפי המקרה מחשש לבדיקות מיותרות שתבאנה בסופו של דבר לטיפולים מיותרים אשר להם תופעות לואי לא רצויות ואשר עלולות דווקא להרע את המצב הפיריוני של האשה. בייעוץ ניתן הסבר לגבי סוגי הטיפולים הקיימים ומידת ביסוסם במחקרים רפואיים טובים, מכיוון שבשטח זה קיימים טיפולים רבים שלא הוכחו כיעילים ואף מזיקים. לבסוף מוצעת להורים מסגרת אוהדת בהריון הבא (TLC) שיעילותה אינה מוטלת בספק ולפחות אינה מזיקה.
דגלים אדומים
- לא הוכח כי שימוש בנוגדי קרישה מסוג הפרין בעל משקל מולקולארי נמוך (Clexane) בנשים שבהן לא נמצא כל גורם של קרישיות יתר, אכן משפר את תוצאות ההריון. לתרופות אלו יש גם תופעות לואי לא רצויות.
- במקומות מסויימים, מקובל לשלוח את בני הזוג לבדיקת סיווג רקמות. הנחת היסוד היא שלבני זוג דומים מבחינת סיווג הרקמות שלהם יש יותר הפלות. ולכן בעקבות בדיקה זו ותבחינים אימונולוגיים נוספים (Cross match), מוצע להם לבצע חיסון של האשה בלימפוציטים של הבעל, או לקבל הזלפה תוך ורידית של תכשיר המכיל מספר רב של נוגדנים (IvIg) כדי להתגבר על בעיה זו. תיאוריה זו הוכחה כלא מדויקת והגישה הטיפולית הזו אינה מקובלת עוד בישראל; בעולם היא ננקטת רק במסגרת מחקרית. מכאן שהבדיקות האלו הן מיותרות.
- צריכת אלכוהול עלולה להשפיע לרעה על סיכויי הצלחת ההריון וההמלצה היא להפסיק שתיית אלכוהול לחלוטין עם גילוי ההריון ועדיף אף לפניו.
- גישתם של רבים מן הפונים לייעוץ היא שעדיף לגלות משהו בבדיקות ולטפל מאשר לא למצוא כל גורם ידוע. על אף האכזבה המתלווה לאי גילוי גורם כלשהו, שהיא מנת חלקם של כמחצית מן הזוגות שפונים לבירור – עדיף לא למצוא כל גורם משמעותי ומאחר וגם הטיפולים המוצעים לגורמים ידועים אינם ערובה להצלחת ההריון.
ביבליוגרפיה
- Stephenson MD. Frequency of factors associated with habitual abortion in 197 couples. Fertil Steril. 1996;66:24–29
- Recurrent Miscarriage. D.W. Branch et al. NEJM 363:1740-1747. 2010
- Recurrent Miscarriage. K.Duckitt et al. Clinical Evidence 02:1409, 2011
- הפלות טבעיות נשנות: בירור וטיפול. א. בשירי וחב'. הרפואה, 150: 852, 2011
- ACOG practice bulletin. Management of recurrent pregnancy loss. Number 24, February 2001. American College of Obstetricians and Gynecologists. Int J Gynaecol Obstet. 2002 Aug;78(2):179-90
- The Investigation and Treatment of Couples with Recurrent First-trimester and Second-trimesterMiscarriage. Green-top Guideline No. 17, April 2011
- Definitions of infertility and recurrent pregnancy loss. Practice Committee of the American Society for Reproductive Medicine. Fertility and Sterility, 90:S60, 2008
- Preimplantation genetic testing: a Practice Committee opinion. The Practice Committee of the Society for Assisted Reproductive Technology and the Practice Committee of the American Society for Reproductive Medicine. Fertility and Sterility 90:5, Suppl:S136-S143, 2008
- Clinical Gynecologic Endocrinology and Infertility. Marc A. Fritz and Leon Speroff. 8e, Williams &Wilkins, 2010
קישורים חיצוניים
המידע שבדף זה נכתב על ידי ד"ר דוד ורדימון, מרכז רפואי רבין ומרכז לבריאות האשה רוטשילד


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק