המדריך לטיפול בסוכרת - הנטל הכלכלי של מחלת הסוכרת - The economic burden of diabetes
הופניתם מהדף The economic burden of diabetes לדף הנוכחי.
המדריך לטיפול בסוכרת
מאת המועצה הלאומית לסוכרת, משרד הבריאות. עורכים מדעיים: ד"ר עופרי מוסנזון, פרופ׳ איתמר רז
| המדריך לטיפול בסוכרת | ||
|---|---|---|

| ||
| שם המחבר | אורלי טמיר | |
| שם הפרק | הנטל הכלכלי של מחלת הסוכרת | |
| עורך מדעי | ד"ר אביבית כהן, ד"ר עפרי מוסנזון, פרופסור איתמר רז | |
| מאת | המועצה הלאומית לסוכרת, משרד הבריאות |
|
| מוציא לאור | The medical group | |
| מועד הוצאה | 2022 | |
| מספר עמודים | 619 | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – סוכרת
כללי
סוכרת היא מחלה כרונית נפוצה באוכלוסייה ושכיחותה הולכת וגוברת מסוף המאה העשרים במדינות מתפתחות ומפותחות כאחד[1]. היקף התחלואה והתמותה הקשורים בסוכרת, כמו גם כניסתן של שיטות חדשות לטיפול השוטף ושינויים בניהול הטיפול במחלה, מלווים בעלויות רבות, ישירות ועקיפות, היוצרות נטל כלכלי משמעותי על המטופל, מערכת הבריאות והחברה בכללותה.
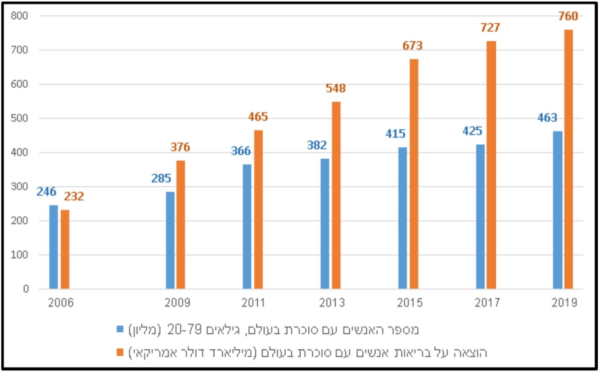
על-פי ההערכה העדכנית ביותר של הפדרציה הבין-לאומית לסוכרת (International Diabetes Federation)[1], בשנת 2019 ההוצאה על שירותי בריאות בגין מחלת הסוכרת האוכלוסייה הבוגרת (גילאי 20–79) ברחבי העולם עמדה על כ-760 מיליארדי דולרים, שהם כ-10 אחוזים מכלל ההוצאה העולמית על בריאות לשנת זו.
נתון זה משקף עלייה של למעלה מפי 3 משנת 2006, אז ההוצאה העולמית עמדה על סך 727 מיליארד דולר[2] ועלייה של 4.5 אחוזים משנת 2017, אז ההוצאה עמדה על סך 727 מיליארד דולר[2].
התחזית לשנת 2045, בהתחשב בשינויים הצפויים בדמוגרפיה ובעיור, היא המשך מגמת העלייה של 11.2 אחוזים בהוצאות ביחס ל-2019, לכדי 845 מיליארד דולר. הוצאות אלו מתייחסות לכלל הטיפול הרפואי בסוכרת, ללא קשר לגורם המממן.
תרשים 1 מציג את העלייה לאורך השנים 2006–2019 במספר האנשים עם סוכרת בעולם ובהוצאה על בריאות האנשים עם סוכרת בעולם.
מרכיבי עלות מחלת הסוכרת
מרכיבי עלות מחלת הסוכרת משתייכים לשתי קבוצות מרכזיות[3][4][5]: עלויות ישירות ועלויות עקיפות של המחלה. ככלל, עלויות ישירות מתייחסות לעלויות רפואיות ולא-רפואיות הכרוכות בזיהוי, טיפול, מניעה, שיקום וטיפול ארוך-טווח, הנובעות מן המחלה. העיקריות הן: ביקורים אצל רופא משפחה, רופא מקצועי, ייעוץ תזונתי וסוציאלי, תרופות, אביזרים לניטור עצמי, ביקורים בחדר מיון, אשפוז והוצאות נסיעה למקום קבלת השירות הרפואי. עלויות עקיפות מתייחסות לפגיעה בפריון וביצרנות בשל תחלואה ותמותה, לרבות ירידה בתעסוקה בשל מוגבלות וגימלה בגין אחוזי נכות.
עבודות שבוצעו במדינות שונות מלמדות לגבי עלויות של מרכיבי ההוצאה הכספית השונים ולגבי שינויים בהוצאה שחלו לאורך השנים. כך, למשל, סדרת עבודות שבוצעה בארצות הברית מדגימה עלייה בסך עלות מחלת הסוכרת (Total cost of illness), מ-98 מיליארד דולר בשנת 1997[6] ל-327 מיליארד דולר בשנת 2017[3]. מתוך סך עלות המחלה, היקף העלויות הישירות עלה באותן שנים מ-45 אחוזים[6] ל-72 אחוזים[3], בהתאמה. על-פי האגודה האמריקאית לסוכרת, שביצעה עבודות אלה, מגמה זו משקפת עלייה בשכיחות המחלה, עלייה בעלויות של שירותי בריאות, כולל כניסתן של טכנולוגיות חדשות, עלייה בצריכה של שירותים ושינויים דמוגרפיים.
הוצאה על תרופות
מעבודות שהתפרסמו בשנים האחרונות עולה כי ההוצאה על תרופות נעה סביב חמישית עד שליש מסך העלויות הישירות של הטיפול בסוכרת. כך, באוסטרליה בשנים 2008/9 ההוצאה על תרופות עמדה על 33 אחוזים, בקטלוניה שבספרד בשנת 2011 על 30 אחוזים[7] בארצות הברית ב-2017 על 30 אחוזים[3] באיטליה ב-2010 על 29.5 אחוזים[8] בצרפת ב-2010 על 27 אחוזים[8] באירלנד ב-2000/1999 על 25 אחוזים[9] באנגליה על 23 אחוזים[8] ובגרמניה ב-2010 על 19.5 אחוזים[8] מדינות מעט חריגות הן נורווגיה וישראל, בהן ההוצאה על תרופות לסוכרת הגיעה ל-43 אחוזים בקירוב[4] ול-39 אחוזים, בהתאמה, מהעלויות הישירות של הטיפול במחלה[10] בעוד ההוצאה על תרופות היא מרכיב משמעותי בסך עלות המחלה, קיים שוני בשיטת הכללת התרופות בחישוב העלויות בין העבודות הללו, דבר אשר עשוי להסביר חלק מן ההבדלים הגדולים באחוז ההוצאה על תרופות.
בפרסום מטעם מרכז המידע של שירותי הבריאות הלאומיים (National Health Sevices) באנגליה לתקופה של 5 שנים בין 2015/2016 ל-2019/2020, מוצגות מגמות ברישום וניפוק תרופות לסוכרת הכלולות ברשימת התרופות המאושרות במימון ציבור[11] לפי דו"ח זה, בשנת 2019/2020 מרשמים לתרופות לסוכרת היו 5.1 אחוזים מכלל המרשמים לתרופות במדינה, לעומת 4.6 אחוזים בשנת 2015/2016. בתקופת השנה מ-2018/2019 לשנת 2019/2020 ההוצאות על תרופות לסוכרת עלו ב-7 אחוזים והגיעו לסך 1,152 מיליון ליש"ט (לירות שטרלינג), שהיו 12.5 אחוזים מכלל ההוצאות על מרשמים ברפואה הראשונית באנגליה.
עלות הטיפול בסיבוכי מחלת הסוכרת
במדינות מפותחות ובמדינות מתפתחות, כרבע עד מחצית מסך העלויות הישירות לטיפול בסוכרת נובעים מסיבוכי המחלה הכרוניים[3][12]. בעבודה שבוצעה באירלנד נמצא שעלויות הטיפול בחולי סוכרת עם סיבוכים מיקרו ומאקרווסקולריים גבוהות פי 1.8 ופי 2.9, בהתאמה, לעומת חולי סוכרת ללא סיבוכים. סיבוכים מיקרווסקולריים כוללים פגיעה בראייה, בתפקוד הכליות ובתחושה העצבית, ואילו סיבוכים מאקרווסקולריים כוללים שבץ מוח והתקף לב. עוד נמצא כי הופעת סיבוכים מיקרו ומאקרווסקולריים גם יחד מעלה פי 3.8 את עלות הטיפול בחולי הסוכרת[9] הסיבוך בעל המשקל הגבוה ביותר בהוצאות הכספיות הישירות והעקיפות בסוכרת הוא מחלה קרדיווסקולרית, וזאת בשל ההוצאות הגבוהות הכרוכות בטיפול הרפואי במחלה קרדיווסקולרית ובשל נכות הגורמת לפגיעה ביצרנות, בעיקר בגין העדתיות מהעבודה ובשל תמותה מוקדמת[13] במחקר עוקבה רטרוספקטיבי מישראל, אשר אפיין את העלויות הישירות של טיפול בשנה הראשונה לאחר אירוע קרדיווסקולרי חדש בקרב אנשים עם סוכרת, נמצא שאשפוזים הם המרכיב העיקרי בהוצאות הרפואיות. יתרה מכך, במהלך השנה הראשונה לאחר אירוע קרדיווסקולרי, ההוצאה בגין אשפוזים גבוהה פי 3.25 ביחס לשנה טרום האירוע[14].
אשפוזים
אשפוז בבית חולים הוא מרכיב בטיפול הרפואי הכרוך בעלות יחסית גבוהה. משך האשפוז בבית חולים של חולה סוכרת הוא, על-פי רוב, ממושך יותר ביחס לאדם ללא סוכרת, וזאת בעיקר בשל סיבוכיה הכרוניים של המחלה. מנתונים שנאספו במדינות רבות עולה שאשפוז מהווה את המרכיב המרכזי של העלויות בגין סוכרת - כשליש עד שני שלישים בקירוב מהעלויות הישירות של המחלה[3][5][6][7][8][9].
עלויות עקיפות
העלויות העקיפות של מחלת הסוכרת לרוב אינן מורגשות במערכת הבריאות, כי אם במערכות סוציאליות אחרות. עלויות אלו מתייחסות בעיקר לפגיעה בפריון בשל העדתיות מהעבודה ונכות. מסקירה של מחקרים שונים עולה שהעלויות העקיפות מהוות 25 אחוזים עד 64 אחוזים מסך עלות המחלה[15].
בארצות הברית, העלויות העקיפות לשנת 2017 הוערכו בכ-90 מיליארד דולר, סכום המהווה 28 אחוזים מתוך סך העלויות הקשורות בסוכרת (עלויות ישירות ועקיפות)[3]. נתון גבוה יותר (41 אחוזים) התקבל מדנמרק לגבי שנת 2011[16].
העלויות העקיפות של מחלת הסוכרת כוללות גם הפסד שנגרם לחברה בגין תמותה מוקדמת. להערכת הפדרציה הבין-לאומית לסוכרת, 11.3 אחוזים ממקרי המוות בעולם נובעים מסוכרת. בשנת 2019 נפטרו מסוכרת 4.2 מיליון איש בין הגילאים 20–79 ברחבי העולם, כאשר קרוב למחצית מתוכם (46.2 אחוזים) הם בגילאים עד 60[1]. הערכה זו, גבוהה ככל שתהיה, היא כנראה תת-אומדן, שכן לא קיימת אחידות בדיווח לגבי סיבת מוות.
עלויות מחלת הסוכרת על פני משך החיים
העלות של חולה סוכרת על פני משך חייו תלויה בגיל אבחון המחלה, בעלויות הטיפול במחלה ובהשפעה של המחלה על תוחלת החיים. מחקר אמריקאי[17], מצביע על עלויות רפואיות עודפות של חולה סוכרת על פני משך חייו, של כ-36 אלף דולר לחולה המאובחן בגיל 65, עד עלויות של כ-125 אלף דולר לחולה המאובחן בגיל 40. אומדנים אלו ואחרים מהווים בסיס לחישובי כדאיות כלכלית של תוכניות למניעת סוכרת ולטיפול במחלה.
משמעות כלכלית של מניעת סוכרת
תוכניות למניעת סוכרת כוללות מרכיבים של שינוי בהרגלי חיים בתחומי פעילות גופנית, תזונה וירידה במשקל וכן טיפול תרופתי[18]. תוכניות אלו הוכחו כמסוגלות למנוע או לדחות הופעת סוכרת, והן מורידות את הסיכון להתפתחות המחלה בשלוש שנים ב-58 אחוזים עד 50 אחוזים[19]. הכדאיות הכלכלית של תוכניות כאלו תלויה בעלות ההפעלה של התוכנית, ביעילות של התוכנית במניעה או בדחיית המחלה ובעלויות המיוחסות למחלה ונחסכות. מחקר הדגל של תוכניות למניעת סוכרת בארצות הברית (US Diabetes Prevention Program) כלל התערבות אינטנסיבית לשינוי אורחות חיים ועלה כ-1,400 דולר למשתתף[19]. מחקר מישראל[20] בחן את התכנות תוכנית מניעת סוכרת בקרב טרום־סוכרתיים והציע תוכנית התערבות בעלות של כ-8,000 ש"ח (שקלים חדשים) לשנה למשתתף. מחקר זה נקב בסכום חיסכון מהוון של כ-145,000 ש"ח בעלויות כוללות על פני שמונה שנים לכל מקרה של סוכרת אשר נמנע.
נתונים מישראל
מתחילת המאה ה-21, מחלת הסוכרת בישראל מדורגת כסיבת המוות השלישית והיא הגורם ל-5 אחוזים עד 6 אחוזים לפחות מכלל הפטירות מדי שנה בשנים האחרונות. שיעור הפטירות המתוקנן לגיל בישראל בסוכרת גבוה פי 2.2 בהשוואה לממוצע 15 מדינות האיחוד האירופי (15-EU)[21]. פירוט סיבות המוות העיקריות לשנים 2000–2018 מופיע בתרשים מספר 2. מסקר הבריאות הלאומי האחרון שביצע המרכז הלאומי לבקרת מחלות בקרב האוכלוסייה הבוגרת במדינה (בוצע בשנים 2014–2015), עולה כי צריכת שירותי הבריאות בקרב אנשים עם סוכרת גבוהה יותר מאשר באוכלוסייה הכללית, גם לאחר תקנון לגיל. הבדל זה בא לידי ביטוי במספר הביקורים אצל רופא משפחה ורופא מומחה ואשפוזים בבית חולים[22]. נתון זה דומה להערכות מארצות הברית[3][23].
עלויות למערכת
מבחינת עלויות, במחקר שבוצע ב"מכבי שירותי בריאות" על אוכלוסיית חולי הסוכרת מבוטחי הקופה בשנים 1999–2001 נבחנו ההוצאות על כלל האשפוזים, ביקורים אצל הרופא המטפל, ביקורים אצל רופא מומחה, טיפולים תרופתיים וטיפולים על-ידי אחות[24]. בהשוואת ההוצאות הישירות על חולה סוכרת להוצאה הממוצעת על מבוטח באותה קבוצת גיל ומין ללא סוכרת, נמצא כי אלו גבוהות בכ-53 אחוזים בממוצע. בהטלה (אקסטרפולציה) לכלל חולי הסוכרת בישראל, הגיעה כלל עלות הטיפול הרפואי בשנת 2001 לכדי 12.4 אחוזים מתקציב קופות החולים, כאשר העלויות המיוחסות לטיפול במחלת הסוכרת עצמה הוערכו ב-6.9 אחוזים. הערכה ישראלית שבוצעה על ידי ארגון Social-finance Israel בשנת 2013[20] מצביעה על עלויות שנתיות עודפות של חולה סוכרת בישראל (בהשוואה לאדם ללא סוכרת מותאם בגיל, מין, מגזר): כ-5,500 ש"ח בעלויות רפואיות, 1,320 ש"ח בעלויות המוטלות על המוסד לביטוח לאומי וכ-11,000 ש"ח עלויות עקיפות בגין פגיעה ביצרנות. שני התחשיבים הנזכרים למעלה נמצאים בהלימה עם ממצאים של מחקר עדכני, ראשון מסוגו במדינה, להערכת העלות הכוללת (ישירה ועקיפה) של מחלת הסוכרת בישראל[10].
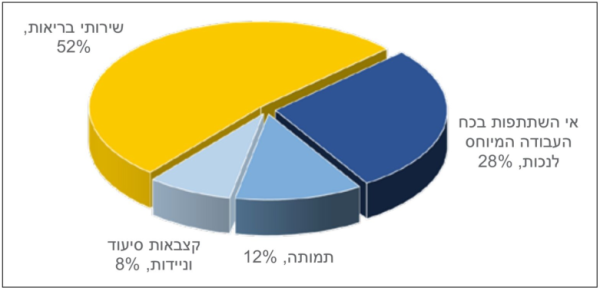
במסגרת מחקר זה נבנה בסיס נתונים משותף של קופת החולים שירותי בריאות כללית והמוסד לביטוח לאומי ביחס לשנת 2013, ששימש להשוואה בין מבוטחי הקופה הבוגרים עם אבחנה של סוכרת לבין מדגם מותאם בגיל, מין ומגזר של מבוטחים ללא אבחנה של סוכרת. תוצאות המחקר העלו כי הפגיעה השנתית הכוללת בשל התחלואה בסוכרת הייתה כ-8.5 מיליארד שקל. סכום זה מורכב מהוצאה עודפת בשירותי בריאות ופגיעה בתעסוקה ובפריון העבודה כתוצאה מהמחלה. התפלגות מרכיבי העלות מופיעה בתרשים מספר 3. ההוצאה העודפת על שירותי בריאות עבור חולי הסוכרת עמדה על כ-3.5 מיליארד שקל. עוד נמצא כי העלות הממוצעת עבור שירותי בריאות שצורך חולה סוכרת הייתה גדולה פי 1.75 מההוצאה על מטופל דומה שאינו חולה בסוכרת. משמעות הנתונים היא שמתוך כלל ההוצאה לבריאות לבוגרים, ניתן היה לחסוך היקף של 14 אחוזים מההוצאה - לו הייתה נמנעת רק התחלואה בסוכרת[10]. עוד עלה במחקר כי הפגיעה השנתית הכוללת בתוצר הלאומי בשל התחלואה בסוכרת היא כ-5 מיליארד שקל. שיעור הלא-עובדים בקרב אנשים עם סוכרת בגיל העבודה (עד גיל 65) עומד על 45 אחוזים בהשוואה ל-35 אחוזים בקרב אנשים שאינם חולים בסוכרת. מהמחקר עלה כי כתוצאה מאי-השתתפות בכוח העבודה בשל נכות מאבד המשק כ-1.9 מיליארד שקל. בנוסף, הנתונים מעידים על פגיעה בתוצר הלאומי בשווי של כ-800 מיליון שקל בשל תמותה מוקדמת כתוצאה מהמחלה.
"תרומה" משמעותית לעלויות בישראל ניתן לזקוף לטיפול בדיאליזה הניתן במענה לאי-ספיקת כליות. טיפול זה הוא ממושך, ניתן במכונים ייעודיים או ביחידות הדיאליזה בבתי חולים וגורם לפגיעה קשה באיכות החיים ולקיצור תוחלת החיים. מנתוני המאגר הישראלי לדיאליזה שפורסמו בשנת 2018 על-ידי האיגוד הישראלי לנפרולוגיה ויתר לחץ דם והמרכז הלאומי לבקרת מחלות, עולה כי בין השנים 1990–2015 נצפתה עלייה פי 3 לערך באחוז האנשים עם סוכרת מבין מטופלי הדיאליזה החדשים, מ-18 אחוזים ל-45 אחוזים, בהתאמה[25]. עדות להכרה בעלויות הגבוהות הכרוכות בטיפול בדיאליזה ניתן לראות בקביעת אי-ספיקת כליות סופנית כאחת משש "המחלות הקשות" המתוקצבות בנפרד בחוק ביטוח בריאות ממלכתי.
לאור העלויות הגבוהות וכחלק מהניסיון לשפר את מדדי התהליך בטיפול בסוכרת ותוצאי הבריאות של החולים, מונהגות בקופות החולים תוכניות שונות לניהול מחלת הסוכרת ולניצול יעיל יותר של משאבים. הטמעה של התוכניות בהיקף נרחב והפעלתן באופן מתמשך צפויות להניב פירות בטווח הארוך גם מבחינת ירידה בהוצאה הכספית, בפרט לאורה של התוכנית הלאומית למניעה וטיפול בסוכרת, שהושקה בארץ בשנת 2016[26]. תוכנית זו מובלת על ידי המועצה הלאומית לסוכרת, בשיתוף משרד הבריאות, קופות החולים, אנשי מקצוע ומומחים רבים. התוכנית מורכבת משמונה אסטרטגיות הכוללות יחד מעל 50 תחומי פעולה ובין יעדיה לטווח הבינוני והארוך, הפחתה בנטל הכלכלי של המחלה.
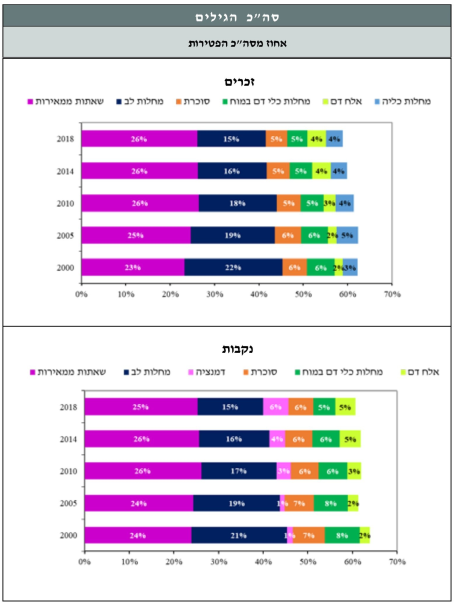
לקוח מתוך: "סיבות מוות מובילות בישראל 2000-2018", משרד הבריאות, עמוד 20
https://www.health.gov.il/PublicationsFiles/Leading_Causes_2018.pdf
עלויות לפרט
בין כל העלויות הכרוכות במחלת הסוכרת, גם הפרט עצמו נושא בנטל. בישראל, נדרשים חולי סוכרת, כמו שאר המבוטחים, לשלם דמי השתתפות עצמית בגין שירותי בריאות, ובכלל זה בגין תרופות ואביזרים. מאחר שמדובר במחלה כרונית, מונהגת ביחס לטיפול בהם תקרה בהשתתפות העצמית עבור תרופות ואביזרים. תקרה זו מתייחסת לכלל התרופות שבסל שירותי הבריאות ולא רק ביחס לתרופות לטיפול במחלה הכרונית[27]. תקרת התשלום היא חודשית ומשתנה בין קופות החולים השונות, בהתאם לתוכנית הגבייה שאושרה לכל קופה על-ידי משרד הבריאות. נכון לשנת 2016, תקרה זו עומדת על 321–390 שקל לחודש (תלוי בקופת החולים המבטחת)[28]. לחולים כרוניים מעל גיל פרישה המקבלים גמלת הבטחת הכנסה יש תקרה הנמוכה ב-50 אחוזים מהתקרה הרגילה עבור חולה כרוני[27].
השתתפות עצמית מונהגת גם עבור שירותי בריאות אחרים, כגון ייעוץ על-ידי דיאטנית או ביקור אצל רופא מקצועי, ותשלום זה מתבצע מדי רבעון[27].
על אף שקיימת תקרת תשלומים, ממצאים מעבודות שונות מצביעים על כך שהתשלומים הללו מכבידים מאד על חולים ממעמד חברתי-כלכלי נמוך. לדוגמה, מסקר מכון ברוקדייל אודות שביעות רצון הציבור ממערכת הבריאות בישראל שבוצע בשנת 2016 עולה כי 9 אחוזים מהמשיבים שנזקקו לתרופות ויתרו על רכישתן בגלל המחיר. בקרב בעלי הכנסה בחמישון התחתון נמצא שיעור גבוה יותר של מוותרים על טיפול או על תרופה עקב המחיר לעומת בקרב בעלי הכנסה גבוהה יותר (14 אחוזים לעומת 8 אחוזים בהתאמה). בנוסף, בקרב חולים במחלה כרונית שיעור גבוה יותר של מוותרים על טיפול או על תרופה עקב המחיר לעומת אלה שאינם חולים במחלה כרונית (12 אחוזים לעומת 8 אחוזים)[29].
בסקר אוכלוסייה שבוצע בשנת 2018[30] נמצא כי שיעור המוותרים בגלל התשלום על טיפול רפואי או על תרופה עומד על 12 אחוזים מקרב החולים הכרוניים ו-16 אחוזים מקרב המוגדרים "עניים". בקרב בעלי הכנסה נמוכה חלה עלייה ניכרת בשיעור המוותרים על שירות רפואי בשל תשלום. נתונים אלה מחייבים תשומת לב יתרה בפרט לאור הקשר שבין רמה חברתית-כלכלית לבין שכיחות מחלת הסוכרת ואיזון המחלה[31].
בעבודה אחרת נמצא שההוצאות על תרופות מטילות נטל משמעותי על משפחות רבות של מעוטי הכנסה ושל קשישים[32], קבוצות ששיעור חולי הסוכרת בקרבן עלתה לאורך השנים האחרונות ומהווה נטל גובר על האוכלוסייה. כך, בשנת 2019, המימון הפרטי עמד על 34 אחוזים מכלל ההוצאה הלאומית לבריאות בשנה זו[33]. בהסתכלות על הנטל הכלכלי של מחלת הסוכרת על הפרט ומשק הבית שלו, חשוב להתייחס גם ליכולת ההשתכרות. מנתונים לגבי ההכנסה השנתית הממוצעת של אדם עובד עם סוכרת, נמצא כי היא נמוכה ב-10 אחוזים מזו של אדם מותאם בגיל, מין ומגזר ללא סוכרת. נתון זה מבטא פער הכנסה של כ-12,000 שקל לשנה בממוצע[10].
סיכום
סוכרת היא מחלה כרונית מורכבת ויקרה לטיפול. לאור הצפי כי בשנת 2030, יגיע מספר מקרי הסוכרת בישראל לכ-1.2 מיליון חולים שיהוו כ-12.5 אחוזים מכלל תושבי המדינה באותה העת[21], נדרשים מאמצים להפחית את המחיר שגובה המחלה הן מהחולה הבודד והן מהמשק ומהחברה.
דגשים חשובים על הנטל הכלכלי של מחלת הסוכרת
- היקף התחלואה והתמותה הקשורים בסוכרת, כמו גם כניסתן של טכנולוגיות חדשות לטיפול השוטף ושינויים בניהול הטיפול במחלה, מלווים בעלויות רבות, ישירות ועקיפות, היוצרות נטל כלכלי משמעותי למטופל, למערכת הבריאות ולחברה בכללותה
- כלל ההוצאה ברחבי העולם בקרב האוכלוסייה הבוגרת לשנת 2019 על שירותי בריאות בגין מחלת הסוכרת הוא 760 מיליארד דולר לפחות, שהם 12 אחוזים מכלל ההוצאה העולמית לבריאות בשנה זו
- במדינות מפותחות ובמדינות מתפתחות, כרבע עד מחצית מסך העלויות הישירות לטיפול בסוכרת נובעים מסיבוכי המחלה הכרוניים
- עלויות עקיפות של מחלת הסוכרת, המתייחסות בעיקר לפגיעה ביצרנות בשל היעדרויות מהעבודה, נכות וכן תמותה מוקדמת, מהוות רבע עד שני שלישים מסך עלות המחלה
- בישראל, כלל עלויות הטיפול בחולי סוכרת עומד על כ-12 אחוזים מתקציב קופות החולים
הערות שוליים
- ↑ 1.0 1.1 1.2 1.3 International Diabetes Federation. Diabetes Atlas 9th edition (2019). Available at: http://www.idf.org/diabetesatlas
- ↑ 2.0 2.1 2.2 International Diabetes Federation. Diabetes Atlas 8th edition (2017). Available at: http://www.idf.org/diabetesatlas
- ↑ 3.0 3.1 3.2 3.3 3.4 3.5 3.6 3.7 American Diabetes Association. Economic costs of diabetes in the US in 2017. Diabetes Care. 2018; 41 (5):917-928
- ↑ 4.0 4.1 Solli O, Jenssen ד, Kristiansen IS. Diabetes: cost of illness in Norway. BMC Enocr Disord. 2010; 10:15.
- ↑ 5.0 5.1 Sortso C, Green A, Jensen PB, Emneus M. Societal costs of diabetes mellitus in Denmark. Diabet Med. 2016;33(7):877-885. doi:10.1111/dme.12965.
- ↑ 6.0 6.1 6.2 American Diabetes Association. Economic consequences of diabetes mellitus in the U.S. in 1997. Diabetes Care. 1998; 21(2):296-309.
- ↑ 7.0 7.1 Mata-Cases M, Casajuana M, Franch-Nadal J, et al. Direct medical costs attributable to type 2 diabetes mellitus: a popula- tion-based study in Catalonia, Spain. Eur J Health Econ. 2016; 17(8):1OO1-1O1O.
- ↑ 8.0 8.1 8.2 8.3 8.4 Kanavos, van den Aardweg and Schurer: Diabetes expenditure, burden of disease and management in 5 EU countries. London School of Economics, Jan 2012.
- ↑ 9.0 9.1 9.2 9.3 Nolan JJ, O'Halloran D, McKenna TJ et al.The cost of treating type 2 diabetes (CODIERE). Ir Med J. 2006; 99(10)307-310.
- ↑ 10.0 10.1 10.2 10.3 בליצר ר, טמיר א, שטראוס י, פוליצר ע, פינטו א, פריאור ר, רז א, גרינברג ד, קרסיק א. דוח תדעי הסכם למחקר: הערכת עלות מחלת הסוכרת בישראל והבנת המשמעויות למניעתה ולפיתוח כלי מימון חדשים לרפואה מונעת. דצמבר 2018
- ↑ Health and Social Care Information Center. Prescribing for diabetes: England 2015/16 to 2019/20. 5 November 2020.
- ↑ Barcelo A, Aedo C, Rajpathak S, Robles S. The cost of diabetes in Latin America and the Caribbean. Bull World Health Organ. 2003; 81 (!):19-27.
- ↑ Bolin K, Gip C, Mork AC, Lindgrent B. Diabetes, healthcare cost and loss of productivity in Sweden 1987 and 2005 - a regis- ter-based approach. Diabet Med. 2009; 26:928-934.
- ↑ Melzer Cohen C, Hallen N, ChodickG, Bourvine L, Waner T, Karasik A. Short-Term Excess Healthcare Costs Associated with Cardiovascular Events Among Adults with Type 2 Diabetes in Israel: A Retrospective Cohort Study. Pharmacoecon Open. 2021; April.
- ↑ Ettaro L, Songer TJ, Zhang P, Engelgau MM. Cost-of-illness studies in diabetes mellitus. Pharmacoeconomics. 2004; 22(3):149-164.
- ↑ Sortso C, Green A, Jensen PB, Emneus M. Societal costs of diabetes mellitus in Denmark. Diabet Med. 2016;33(7):877-885. doi:l0.1H1/dme.l2965.
- ↑ Zhuo X, Zhang P, Barker L, Albright A., Thompson TJ, Gregg E. The Lifetime Cost of Diabetes and Its Implications for Diabetes Prevention. Diabetes Care. 2014;37(9):2557-2564. doi:10.2337/dcl3-2484.
- ↑ Li R, Qu S, Zhang P, et al. Economic Evaluation of Combined Diet and Physical Activity Promotion Programs to Prevent Type 2 Diabetes Among Persons at Increased Risk: A Systematic Review for the Community Preventive Services Task Force. Ann Intern Med. 2015;163(6):452-460. doi:!0.7326/M15-0469.
- ↑ 19.0 19.1 Group DPPR. Reduction in the Incidence of Type 2 Diabetes with Lifestyle Intervention or Metformin. N Engl J Med. 2002;346(6):393-403.doi:l0.l056/NEJMoa0125l2.
- ↑ 20.0 20.1 Balicer R, Bitterman H, Liberman N, Tamir O, Neudorfer Y, Samson O, Raz I. Planning of a social impact bond to reduce development of type 2 diabetes in high risk pre-diabetics. 2013:1-42. http://www.socialfinance.org.il
- ↑ 21.0 21.1 .גולדברגר נ, אבורבה מ, חקלאי צ. סיבות מוות מובילות בישראל, 2000-2018. תחום מידע, חטיבת המידע, משרד הבריאות. מרץ 2021.
- ↑ צוקר ע, לו צקי מ, בלומנפלד א, דכטיאר ר, נוביק ד, ק רולניסק׳ ד ושוחט ת. סוכרת בישראל - תמונת מצב. בתוך: המדריך לטיפול בסוכרת. רז א (עורך) קבוצת מדיקל מדיה ,2019
- ↑ Gandra SR, Lawrence LW, Parasuraman BM et al. Total and component health care costs in a non-Medicare HMO popula- tion of patients with and without type 2 diabetes and with and without macrovascular disease. J Manag Care Pharm 2006; 12(7):546-554.
- ↑ Chodick G, Heymann AD, Wood F, Kokia E. The direct medical cost of diabetes in Israel. Eur J Health Econom 2005; 6:166-71.
- ↑ .טיפול כלייתי חליפי בישראל, 2015-1990. המרכז הלאומי לבקרת מחלות, משרד הבריאות, פרסום מסי 367, ינואר 2018.
- ↑ המועצה הלאומית לסוכרת. התוכנית הלאומית למניעה וטיפול בסוכרת. יולי 2016.
- ↑ 27.0 27.1 27.2 הגדרת מחלה כרונית לצורך תקרה עבור רכישת תרופות לחולים כרוניים. עידכון 5/2018. פורסם בתאריך 31 בדצמבר 2018
- ↑ חוזר סמנכ"ל לפיקוח על קופות החולים ושירותי בריאות נוספים מספר 8/2020: עידכון תשלומים בעד שירות׳ בריאות ותרופות לשנת 2020. פורסם בתאריך 30 בדצמבר 2020.
- ↑ ברמלי-גרינברג ש, מדינה-הרטום ת, בלינסק׳ א. דעת הציבור על רמת השירות ותפקוד מערכת הבריאות ב-2016. מאיירס־גיוינט-מכון ברוקדייל, דצמבר 2017.
- ↑ .ברמלי-גרינברג ש, יערי ע, ואבני א. דעת הציבור על רמת השירות ותפקוד מערכת הבריאות 2018. מאיירס-גיוינט-ברוקדייל, מאי 2020
- ↑ מנור א, אבו־אחמד ו, בן־יהודה א, הורוביץ א, פלטיאל א, קאופמן־שריק׳ ו, קלדרון ר, קריגר מ, שמואל׳ ע. התכנית הלאומית למדדי איכות לרפואת הקהילה .בישראל, דו"ח לשנים 2012–2014 .ירושלים 2015
- ↑ ברמלי-גרינברג ש, רוזן ב, ווד פ. משקי בית, קופות חולים והוצאות על תרופות. ג'וינט-מכון ברוקדייל, אפריל 2003.
- ↑ הלשכה המרכזית לסטטיסטיקה. הוצאה לאומית לבריאות 2019־1962 לפי מגזר מממן. מעודכן ל- 28.12.2020
המידע שבדף זה נכתב על ידי ד"ר אורלי טמיר מנהלת המרכז הישראלי לחקר וקידום מדיניות בסוכרת ע"ש ד"ר פסח סגל


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק