המדריך לטיפול בסוכרת - גישה טיפולית בעין הסוכרתית - Therapeutic approach in diabetic retinopathy
הופניתם מהדף Therapeutic approach in diabetic retinopathy לדף הנוכחי.
המדריך לטיפול בסוכרת
מאת המועצה הלאומית לסוכרת, משרד הבריאות. עורכים מדעיים: ד"ר עופרי מוסנזון, פרופ׳ איתמר רז
| המדריך לטיפול בסוכרת | ||
|---|---|---|

| ||
| שם המחבר | ד"ר עירית רוזנבלט | |
| שם הפרק | גישה טיפולית חדשה בעין הסוכרתית | |
| מאת | המועצה הלאומית לסוכרת, משרד הבריאות |
|
| מועד הוצאה | 2022 | |
| מספר עמודים | 614 | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – סוכרת
מחלת הסוכרת יכולה לפגוע בעין ובראיה. הפגיעה השכיחה ביותר היא פגיעה ברשתית העין הנקראת רטינופתיה סוכרתית Diabetic Retinopathy (ר.ס. או DR). פגיעה כזו יכולה לגרום לירידה בראיה, ולעיתים אף לראיה ירודה ביותר ולעיוורון.
ר.ס. היא אחד הגורמים המובילים לעיוורון בעולם המערבי והסיבה השכיחה ביותר לאובדן ראיה חמור בקרב אנשים צעירים בגילאי 20–65, אנשים בגיל העבודה.
בישראל, לפי נתוני משרד הרווחה/השרות לעיוור, גורמת הר.ס. לכ-12 אחוזים ממקרי העיוורון החדשים מדי שנה בכלל האוכלוסייה, ול-30 אחוזים ממקרי העיוורון החדשים בגילאי 40–65. אף על פי שלא ניתן עדיין למנוע את התפתחות הרטינופתיה הסוכרתית, הרי שניתן להקטין את שכיחותה וחומרתה על ידי איזון הסוכרת, מעקב מסודר אצל רופא עיניים וטיפול נכון ובזמן בסיבוכים ברשתית.
ר.ס היא מחלה שכיחה. שכיחותה עולה עם משך הסוכרת והיא קיימת בכ-85 אחוזים מכלל הסוכרתיים החולים בה מעל 25 שנה.
שכיחות הר.ס. ובעיקר חומרתה, משתנים. היא יכולה להתבטא בכל קשת האפשרויות - החל משינויים עדינים מאוד ובלתי מסוכנים שאינם דורשים כל טיפול, ועד לעיוורון מוחלט. ר. ס. שמאיימת על הראיה נמצאת בכ-10 אחוזים מכלל חולי הסוכרת המבוגרים.
ללא טיפול, תתפתח ר.ס. קשה, שגשוגית, ב-60 אחוזים מהחולים ובמחציתם תוביל לירידה חמורה בראייה.
גורמי הסיכון להתפתחות המחלה ולהחמרתה[1][2]:
- משך הסוכרת
- איזון לקוי של הסוכרת
- קיום מחלות נלוות כמו יתר לחץ דם, אי ספיקת כליות וכדומה
- סיפור משפחתי של ר.ס. קשה
- היריון
סימני המחלה
למרות הנזק הקשה שיכול להיגרם לראיה במחלה זו, אין היא מלווה בכאבים. לעיתים אין כלל סימני אזהרה והראיה נשארת טובה למרות התקדמות המחלה.
הירידה בראיה מופיעה רק כשהמחלה נמצאת כבר בשלבים מתקדמים או כשהיא מערבת את אזורי הרשתית המרכזיים: במקרים בהם יש בצקת באזור מרכז הראיה ברשתית (המקולה) מופיע עיוות התמונה. במקרים בהם יש דימום אל תוך הזגוגית מכלי הדם החדשים מופיעים כתמים שחורים בשדה הראיה וכאשר הדימום רב או במקרים בהם כבר קיימת הפרדה של הרשתית, ייתכן אובדן ראיה מוחלט.
בשלב זה הטיפול יעיל פחות ולא תמיד יכול להחזיר ראיה שאבדה. לכן, אין לחכות עד להופעת סימנים וכל חולה סוכרת חייב להיבדק על ידי רופא עיניים בצורה מסודרת ותקופתית. הצורך בטיפול או בשכיחות הביקורות יקבע על ידי רופא העיניים.
אבחון
בדיקת הרשתית: על ידי רופא עיניים, לאחר הרחבת האישונים.
לא תמיד ניתן לאבחן את השינויים הראשונים של המחלה גם אם הבדיקה מתבצעת על ידי רופא עיניים מיומן: כשהשינויים עדיין קטנים ועדינים מאד, יש צורך בבדיקות עזר.
בדיקות אלו נחוצות גם לצורך מעקב, הערכת תוצאות טיפולים שונים והחלטה על הצורך בהם.
צילום פלואורסצאין: צילום של רשתית העין לצורך אבחון מדויק יותר או לפני טיפול בלייזר. בצילום מיוחד זה מודגמים כלי הדם של הרשתית באמצעות חומר צבע (פלואורסאיני) המוזרק לפני הבדיקה לווריד ביד. צילום זה מזהה מקורות דלף מכלי הדם, אזורי חסימות בכלי דם ואת כלי הדם החדשים החולניים.
Optical Coherent Tomography) OCT): בדיקה לא חודרנית המתבצעת כצילום דרך אישונים מורחבים ובה מקבלים מיפוי מדויק של פני הרשתית. ניתן להדגים בה את מבנה שכבות הרשתית, עובייה, אזורים המכילים נוזלים, בצקת או משיכת רשתית.
בדיקה זו מתאימה מאוד לאבחון בצקת מקולרית סוכרתית וחשובה במיוחד בהערכת מצב הרשתית בחולים עם רגישות לפלואורסצאין.
הבדיקה נותנת גם מדדים כמותיים לעובי הרשתית ולכן משמשת כמדד הערכה לשינוי במצב המחלה או לאחר מתן טיפולים.
Ultra sound: בדיקת US חיצונית של גלגל העין מספקת תמונה אנטומית של מנח הרשתית ויכולה לאבחן הפרדות רשתית משיכתית, בעיקר אם יש עכירות וקושי בראיית הרשתית עקב קטרקט או דימום בחלל העין.
חידושים בהדמיה
OCT Angio: בדיקת הדמיה חדשה, לא פולשנית, שנכנסה לשימוש בשנת 2016 ונמצאת עדיין רק בחלק מהמרכזים בעולם אם כי חלקה באבחון עולה בהתמדה. בישראל היא כבר מופעלת במספר מרכזים. הבדיקה מזהה באמצעות קרן אור (בדומה ל-OCT) תזוזת כדוריות דם ולכן יכולה להדגים זרימת דם, נוכחות כלי דם תקינים או חולים, כלי דם חדשים וכן אזורים בהם יש חסימות כלי דם. בחלק מהמקרים ממצאי הבדיקה דומים לממצאים שמתקבלים בבדיקת ה-FA, אך ללא הצורך בהזרקת חומר ניגוד. חידוש זה משמעותי בעיקר לאנשים הרגישים לחומר הניגוד. בנוסף, עם הפעלתה, ניתן לחסוך בצורך בנוכחות רופא בעת ההדמיה, דבר העשוי להקל מאוד על העומס ולייצר זמינות טובה יותר של הבדיקות[3][4][5]. ההדמיה מסוגלת להבחין בין שכבות הרשתית השונות ולמפות את אזורי הפתולוגיה בצורה שלא באה לידי ביטוי בשום הדמיה הקיימת.
הטיפול במחלה
בחלק מהצורות הקלות של המחלה אין צורך לטפל, אך יש להתמיד במעקב מסודר על מנת לקבל טיפול בעת הצורך. איזון טוב של הסוכרת, לחץ הדם וטיפול בדיסליפידמיה יכול לעכב ולפעמים אף למנוע הופעת רטינופתיה סוכרתית.
אם קימת ר.ס. המצריכה טיפול - קיימים מספר סוגי טיפול:
- טיפול בפוטו-קואגולציה על ידי לייזר
- הזרקה תוך עינית של סטרואידים או מעכבי VEGF (Vascular Endothelial Growth Factor)
- ניתוח וויטרקטומי וניתוחי רשתית
במקרים רבים, הטיפול בשלבים המתקדמים יותר של המחלה מורכב משילוב של הטיפולים הנזכרים למעלה.
טיפול בלייזר
זהו הטיפול הוותיק ביותר ברטינופתיה סוכרתית ונמצא בשימוש למעלה מ-40 שנה[6][7]. השימוש בו הולך ופוחת, עם כניסתם של טיפולים חרשים.
הטיפול בלייזר יכול למנוע ירידה משמעותית בראייה. טיפולי הלייזר מספקים מענה לעצירת התהליך אך אינם משפרים את הראייה או את איכות החיים של החולים.
טיפולים חדשים תופסים מקום נכבד בטיפול ברטינופתיה הסוכרתית.
הטיפולים החדשים מתמקדים בהזרקות תוך עיניות ונועדו גם לשפר את מצב הרשתית ואת הראייה.
הנטייה היא לצמצם את הטיפול בלייזר למינימום ההכרחי ולטפל במקומו או בשילוב איתו בהזרקות תוך עיניות.
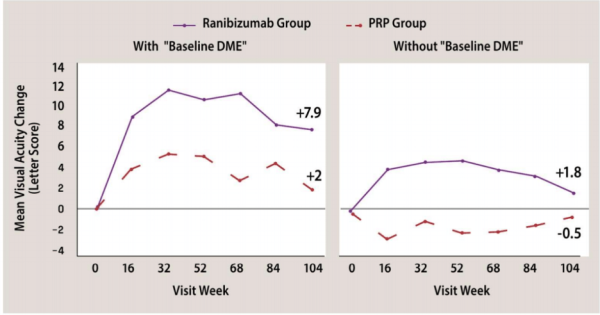
מחקרים אחרונים מגלים שגם ברטינופתיה שגשוגית, עם צמיחת כלי דם חדשים, יש ערך להזרקות חוזרות של נוגדי VEGF, עם או ללא שילוב הטיפול בלייזר.
הזרקות תוך עיניות ברטינופתיה סוכרתית: טיפולים חדשים
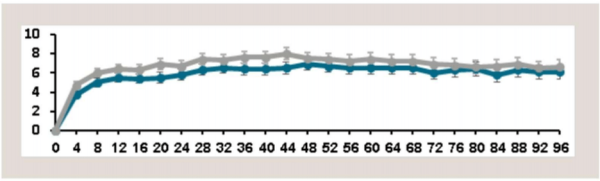
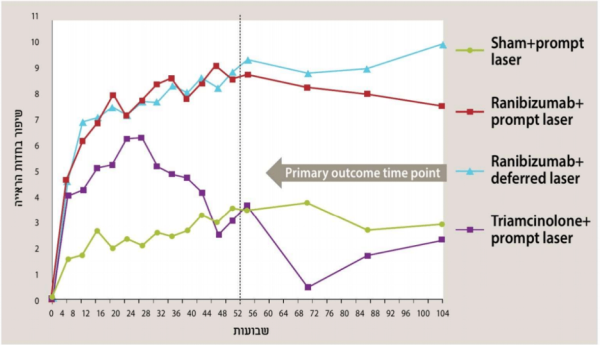
נוגדי VEGF: VEGF נמצא במחקרים כאחראי להעלאת חדירות כלי דם, לדלף וליצירת כלי דם חדשים פתולוגים. כמו כן נמצאו ריכוזים גבוהים של VEGF בנוזל הלשכה, ברשתית ובזגוגית של חולים עם רטינופתיה סוכרתית, ולכן הועלתה הסברה שעיכוב VEGF יכול להרות מרכיב חשוב בטיפול ברטינופתיה סוכרתית: הן בבצקת המקולרית בסוכרת והן בשגשוג כלי הדם החדשים ואכן, מחקרים גדולים רבים הראו שהזרקות תוך עיניות של נוגדי VEGF שיפרו את חדות הראייה, שיפרו בצורה משמעותית את ממצאי הרשתית, הפחיתו אה הבצקת והביאו לנסיגת כלי דם חדשים[8][9].
השיפור בחדות הראייה באמצעות VEGF היה ניכר בהשוואה ללייזר בלבד, לסטרואידים, או לשילוב לייזר עם נוגדי VEGF, או לייזר עם סטרואידים[10][11][12][13][14][15].
בקבוצה זו נמצאים בשימוש שלושה תכשירים (Lucentis ,Eylea ו-Avastin). Lucentis היא התרופה הראשונה שנרשמה בישראל להתווית DME (Diabetic Macular Edema) לכל סוגי הרטינופתיה הסוכרתית.
גם Eylea, שהיא תרופה מסוג VEGF-TRAP, רשומה להתוויות אלה. תרופה נוספת בשימוש היא Avastin, אשר אינה תרופה המיוצרת לשימוש בהזרקות תוך עיניות ואינה רשומה ככזו. למרות זאת משתמשים בה כ-"OFF LABEL" בשימוש נרחב בישראל ומחוץ לה עם תוצאות טובות ודומות לתוצאות בשאר טיפולי ההזרקות. האווסטין נמצא בסל הבריאות לטיפול כקו ראשון ברטינופתיה סוכרתית.
Lucentis ,Eylea מאושרים בסל כקו שני לאחר כישלון של לפחות 4 הזרקות רצופות של Avastin.
הטיפול בנוגדי VEGF השונים ניתן בהזרקה תוך עינית בלבד. ההזרקה נעשית בתנאים סטריליים, לאחר הרדמה מקומית ואינה דורשת אשפוז. בעקבות הזריקה חלה בחלק ניכר מהמקרים הפחתה בדלף מכלי הדם, נסיגת בצקת, ירידה משמעותית בעובי הרשתית (מודגם בבדיקה OCT) נסיגת כלי דם חדשים ושיפור בראייה. בדרך כלל יש צורך בהזרקות חוזרות. ההזרקות ניתנות אחת לחודש עד להשגת התוצאה הרצויה ולאחר נכן במרווחים עולים, לפעמים עד להפסקתם (תמונות 1–3).
סטרואידים: בבצקת מקולרית מסוכרת (DME), ניתן להוסיף גם טיפול בסטרואידים בהזרקה תוך עינית. הבצקת המקולרית, הנגרמת על ידי דלף מדפנות כלי הדם הקטנים של הרשתית יכולה להיות גם משנית לתהליך דלקתי (Inflammation). במקרים אלה יש לסטרואידים תפקיד חשוב בעצירת תהליך זה.
Dexamethasone: תכשיר המוזרק לחלל הזגוגית כתכשיר לשחרור איטי, בהזרקה אחת ל-4–6 חודשים. מחקרים בתכשיר זה, המשווק היום בשם המסחרי Ozurdex, הראו שיפור ניכר בחדות הראייה של חולי הסוכרת המטופלים כעבור 3 ו-6 חודשים והפחתה משמעותית בתופעות הלוואי שנצפו בהזרקה סטרואידים חודשית ובהן עליית הלחץ התוך עיני או היווצרות קטרקט.
Ozurdex מאושרת לשימוש ומותווית לשימוש במקרים של בצקת מקולרית עקב חסימות כלי דם ברשתית ולטיפול בבצקת מקולריה כתוצאה מסוכרת. היא מאושרת בסל לשימוש ברטינופתיה סוכרתית כקו שני לאחר כישלון טיפולי ב-Avastin, או בנוכחות התווית נגד לטיפול בהם (כמו סמוך מאוד לאירוע לבבי או מוחי).
שני תכשירים נמצאים בשימוש (Avastin-I Lucentis). Lucentis היא התרופה היחידה שרשומה להתווית DME בארץ. כן ניתן לקבל את ה-Avastin באופן חופשי בבתי החולים. ה-Avastin אינה תרופה המיוצרת לשמוש בהזרקות תוך עיניות ואינה רשומה ככזו. למרות זאת משתמשים בה בשמוש נרחב בישראל ומחוץ לה וברוב המקרים עם תוצאות טובות.
ה-Lucentis זמין בביטוחים המשלימים של מכבי וכללית בקריטריונים שנקבעו על ידי הקופות. בקופת חולים הכללית מבוטחי הביטוח המשלים (זהב) יכולים לקבל Lucentis בהשתתפות עצמית של 300 שקל להזרקה רק אם הוכח כישלון טיפולי קודם ב-Avastin. כלומר, הרופא המטפל צריך להוכיח שמוצה הטיפול ב-Avastin, שכלל לפחות 3 הזרקות רצופות ומסודרות של Avastin ללא השפעה על הממצאים, כלומר עדיין קיימת בצקת, איכות הראיה יורדת, מופיעים כלי דם חדשים וכדי ואז מאשרים את ה-Lucentis ל-3 הזרקות וממשיכים במעקב אחר הממצאים.
נוסה גם מתן של קולטני VEGF המכונים גם מלכודות (VEGF TRAP).
הטיפול ניתן בהזרקה תוך עינית בלבד. ההזרקה נעשית בתנאים סטריליים, לאחר הרדמה מקומית ואינה דורשת אשפוז. בעקבות הזריקה חלה בחלק ניכר מהמקרים הפחתה בדלף מכלי הדם, נסיגת הבצקת, ירידה משמעותית בעובי הרשתית (מודגם בבדיקת OCT) נסיגת כלי דם חדשים ושיפור בראיה. בדרך כלל יש צורך בהזרקות חוזרות.
ניתוח (ויטרקטומיה)
ויטרקטומיה מבוצעת כאשר כלי הדם החדשים מדממים וחלל העין מתמלא בדם שאינו נספג ואינו מאפשר ראיה, או במצבים בהם הרשתית כבר ניתקה ממקומה. הניתוח, שמתבצע בחדר ניתוח בהרדמה מקומית או כללית ודורש בדרך כלל אשפוז קצר יכול לשפר ירידה קשה בראיה בעקבות הדימום. שיפור זה לאחר הניתוח יהיה תלוי במצב הרשתית ובנזקים שנגרמו לה עקב המחלה לפני הניתוח.
ניתוחי הוויטרקטומיה מבוצעים היום בעזרת מכשור ממוזער, דרך פתחים קטנטנים (G23-25), דבר המשפר את תוצאות הניתוח ומקטין בצורה משמעותית את משך הניתוח ואת מהלך ההחלמה. במקרים של דימום בחלל העין, הוויטרקטומיה משפרת בצורה משמעותית את הראיה ואת מהלך מחלת הרשתית ומאפשרת המשך טיפול ברשתית. במקרים קשים במיוחד של הפרדות רשתית והצטלקויות, יהיה צורך בניתוחי רשתית מסובכים.
חידושים בטיפול ברטימפתיה סוכרתית (עדכון 2021)
הטיפול העיקרי ברטינופתיה סוכרתית ובעיקר כזו המערבת את מרכז הראיה וגורמת לירידה בראיה עקב בצקת מקולרית, היה ונותר טיפול בהזרקות תוך עיניות של נוגדי VEGF[16].
המחקרים האחרונים עוסקים בעיקר בנושאים הבאים:
- תרופות חדשות להזרקה תוך עינית עם משך השפעה ארוך יותר מזה של התרופות הקיימות (Avastin, Lucentis ו-Eliya)
- טיפולים גנטיים: מחקרים של טיפולים עם משך פעולה ארוך יותר הגיעו לישורת הסופית
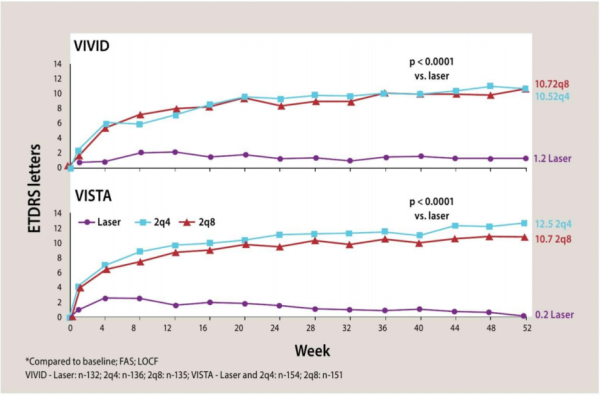
- שינוי המבנה המולקולרי: התרופה הנקראת Brolicizumab או בשמה המסחרי Beovu[17]: תרופה עם משקל מולקולרי קטן ומולקולה שקטנה בהרבה מזו של התרופות הקיימות. מבנה זה מאפשר הזרקה תוך עינית של ריכוז גבוה יותר של התרופה, והתקשרות טובה יותר של התרופה לרצפטורים. במחקרי AMD, בהזרקה אחת ל-12 שבועות (קו כחול כהה) הושגה חדות ראיה שאינה נופלת מזו של הזרקת Eliya אחת ל-8 שבועות (קו אפור) והתרופה נרשמה ב-FDA (Food and Drug Administration) בהתוויה זו. היום נערכים מחקרים לטיפול בה גם ברטינופתיה סוכרתית ובמחלות רשתית אחרות
- עיכוב משולב של VEGF ו-2-Angiotensin: תרופה הנקראת Faricimab שהיא נוגד VEGF, עם Bispecific antibody התוקף שני מסלולי VEGF בו זמנית:
- Angiopoietin-2 (Ang-2)
- vascular endothelial growth factor-A (VEGF-A)
במחקרי AMD הראה ה-Faricimab במרווחי הזרקה של 16 שבועות תוצאות דומות לאיליה אחת ל-8 שבועות. במחקרי ה-Faricimab בסוכרת ניתן היה לרווח את הטיפול עד אחת ל-48 שבועות (4 חודשים) ביותר מ-75 אחוזים מהחולים עם יציבות בממצאי הרשתית וחדות הראיה
- טיפולים גנטיים: בטיפול זה מוזרק לעין (לחלל בסופרא-כורואידלי) וקטור ויראלי הנושא טיפול גנטי. נמצאים כעת במחקר שני טיפולים כאלה:
- 314-RGX המשרה ליצירת חומר דמוי Lucentis (Ranibizumab)
- 022-AVDM המשרה ליצירת חומר דמוי Eliya (Aflibercept)
- שינוי המבנה המולקולרי: התרופה הנקראת Brolicizumab או בשמה המסחרי Beovu[17]: תרופה עם משקל מולקולרי קטן ומולקולה שקטנה בהרבה מזו של התרופות הקיימות. מבנה זה מאפשר הזרקה תוך עינית של ריכוז גבוה יותר של התרופה, והתקשרות טובה יותר של התרופה לרצפטורים. במחקרי AMD, בהזרקה אחת ל-12 שבועות (קו כחול כהה) הושגה חדות ראיה שאינה נופלת מזו של הזרקת Eliya אחת ל-8 שבועות (קו אפור) והתרופה נרשמה ב-FDA (Food and Drug Administration) בהתוויה זו. היום נערכים מחקרים לטיפול בה גם ברטינופתיה סוכרתית ובמחלות רשתית אחרות
טיפולים אלה יוכלו לשנות בעתיד משמעותית את הדרך בה נטפל בחולים ואת מהלך המחלה, יאפשרו "יצירת" תרופה באופן קבוע בעין ויהוו אלטרנטיבה להזרקות חוזרות ומעקבים תכופים.
מניעת המחלה ומניעת החמרתה
אין עדיין בידינו התרופה אשר תמנע את התפתחות הרטינופתיה הסוכרתית, או תגרום לריפויה. מאידך, נמצא באופן ברור שאיזון טוב של הסוכרת ורמות סוכר קרובות ככל האפשר לערכים הנורמלים, מעכבים בצורה משמעותית הן את התפתחות סיבוכי הסוכרת (ובהם הרטינופתיה, מחלת הכליות והעצבים) והן את החמרתם אם הם כבר קיימים - כפי שהוכח במחקרים.
בבדיקת השפעת איזון הסוכרת לטווח ארוך נמצא קשר ישיר בין התפתחות המחלה וחומרתה לבין איזון הסוכרת, כפי שמבוטא בערכי ה-HbA1c ואיזון לחץ הדם שמורידים את קצב התקדמות המחלה ואת הירידה בראיה.
הדרך לשמור על ראיה טובה לאורך זמן היא:
- איזון הסוכרת
- איזון לחץ הדם
- טיפול נכון ובזמן ולפני הופעת מחלה קשה ומתקדמת
- בדיקה תקופתית מסודרת על ידי רופא עיניים
- מודעות החולה הסוכרתי לסכנה הנשקפת לראיה
פגיעות נוספות של הסוכרת בעיניים
בחולי סוכרת עולה גם שכיחות מחלות עיניים אחרות כגון קטרקט (ירוד), גלאוקומה (ברקית), מחלות עצב הראיה ופגיעות נוירולוגיות אחרות.
סיכום והמלצות
סוכרת היא עדיין הסיבה המובילה למקרי עיוורון חדשים וראיה ירודה בקרב אנשים בגיל העבודה (60-20). חלק ניכר מעיוורון זה הוא בר-מניעה.
המלצות לטיפול
- מתחילים בטיפול בכל מקרה של רטינופתיה עם בצקת מרכזית. ניתן לשקול טיפול בהזרקות בלבד, או טיפול משולב עם לייזר בהתאם לממצאים
- במקרים עקשניים במיוחד או בנוכחות התווית נגר לטיפול בנוגרי VEGF מטפלים בהזרקות סטרואידים קצרי מועד או לטווח ארוך
- במקרים של רטינופתיה סוכרתית שגשוגית מתחילים בטיפול באמצעות הזרקות או לייזר. ניתן לשלב בין הטיפולים
- בהתאם למקרה ניתן היום גם לשקול טיפול בהזרקות במקום טיפול בלייזר
- לא מומלצים ניתוחים לטיפול ברטינופתיה בלבד
- ניתוחים מומלצים במקרים של דימומים בזגוגית או משיכת הרשתית
המלצות למעקב
- בסוכרת מסוג 1: בדיקה ראשונה 3–5 שנים מגילוי המחלה
- בסוכרת מסוג 2: בדיקה ראשונה סמוך לגילוי המחלה
- בשני סוגי המחלה: בדיקות המשך של רופא עיניים מיומן אחת לשנה, בדיקות תכופות יותר אם קיימת ר.ס
- נשים סוכרתיות חייבות בבדיקת עיניים והערכת מצב ר. ס. בעת תכנון ההיריון. בזמן ההיריון מומלץ על ביצוע בדיקה בשליש הראשון ומעקב צמוד במהלך כל ההיריון (אין מדובר בסוכרת הריונית)
- יש להפנות חולים עם ר.ס. לרופא עיניים מומחה בשטח הסוכרת ולא להשהות את ההפניה עד להחמרת המחלה
חשוב לזכור - טיפול בעין סוכרתית
מחלת הסוכרת היא עדיין הגורם המוביל לעיוורון בגיל העבודה. ניתן להילחם בתופעה.
- על החולה לעבור בדיקות תקופתיות מסודרות
- הבדיקה צריכה להיעשות על ידי רופא עיניים מומחה ולאחר הרחבת האישונים
- אין לחכות להופעת סימנים. המחלה אינה מלווה בכאב או בסימנים חיצוניים
- אין לחכות לירידה בראייה, טשטוש או תלונות ראייתיות אחרות. תיתכן מחלה מסכנת ראייה גם עם חדות ראייה טובה
- יש לאזן היטב את הסוכרת, לחץ הדם והמצב הכלייתי, גם כהגנה על העין והראייה
- יש טיפול לרטינופתיה סוכרתית שיכול לא רק לייצב את הראייה אלא גם לשפרה
- בעת מחלה, יש להקפיד על ביקורים מסודרים אצל רופא עיניים ועל המשך משטר טיפולי
- יש ליידע את החולה שהטיפול היום יכול להיות מורכב ממספר מסלולי טיפול הכוללים לייזר ו/או הזרקות תוך עיניות
- הטיפול הוא כרוני וכמוהו כמחלת הסוכרת עצמה. יש לפעמים צורך בהזרקות חוזרות לאורך זמן ואין זה סימן לכישלון הטיפול
- בדיקות ההדמיה (פלואורסצאין - OCT) הם חלק מהמעקב המסודר
ביבליוגרפיה
- ↑ Genuth S. Insight from the diabetic control and complication trial Endocr. Pract. 2006 Jan-Feb; 12 Suppl 1:34-41
- ↑ UK Prospective Diabetes Study Group Tight blood pressure control and risk of macrovascular and microvascular complications in type 2 diabetes: UKPDS 38 BMJ 1998: 317;703-13
- ↑ Sawada O, Ichiyama Y, Obata S, Ito Y, Kakinoki M, Sawada T, et al. Comparison between wide-angle OCT angiography and ultra-wide field fluorescein angiography for detecting non-perfusion areas and retinal neovascularization in eyes with diabetic retinopathy. Graefes Arch Clin Exp Ophthalmol. 2018;256(7):1275-80
- ↑ Nesper PL, Soetikno BT, Zhang HF, Fawzi AA. OCT angiography and visible-light OCT in diabetic retinopathy. Vis Res. 2017;139:191-203
- ↑ Sambhav K, Grover S, Chalam KV. The application of optical coherence tomography angiography in retinal diseases. Surv Ophthalmol. 2017:62(61:838-66
- ↑ Preliminary report on effects of photocoagulation therapy. The Diabetic Retinopathy Study Research Group. Am J Ophthal- mol. 1976 Apr;81(4):383-96
- ↑ Coagulation for diabetic macular edema. Early Treatment Diabetic Retinopathy Study report number 1. Early Treatment Diabetic Retinopathy Study research group Arch Ophthalmol. 1985 Dec;103(12):1796-806
- ↑ Cunningham ET Jr, Adamis AP, Altaweel M, at al; Macugen Diabetic Retinopathy Study Group.A phase II randomized dou- ble-masked trial of pegaptanib, an anti-vascular endothelial growth factor aptamer, for diabetic macular edema. Ophthalmol- ogy. 2005 Oct;112(101:1747-57
- ↑ Saishin Y, Saishin Y, Takahashi K et al. VEGF-TRAP (RI R2) suppresses choroidal neovascularization and VEGF-induced break- down of the blood-retinal barrier J Cell Physiol 2003;195:241-248
- ↑ DRCR net. A randomized trail comparing intravitreal triamcinilone acetonude and focal/grid photocoagulation for diabetic macular edema/Ophthalmology2008;115:1447-59
- ↑ Kuppermann BD, Blumenkranz MS, Haller JA, Williams GA, Weinberg DV, Chou C, Whitcup SM; Dexamethasone DDS Phase II Study Group.Randomized controlled study of an intravitreous dexamethasone drug delivery system in patients with persistent macular edema. Arch Ophthalmol. 2007 Mar;125(3):309-17
- ↑ Randomized controlled trial of an intravitreous dexamethasone drug delivery system in patients with diabetic macular edema.Haller JA, Kuppermann BD, Blumenkranz MS, Williams GA, Weinberg DV, Chou C, Whitcup SM; Dexamethasone DDS Phase II Study Group. Arch Ophthalmol. 2010 Mar;128(3):289-96
- ↑ Elman MJ, Qin H, Aiello LP, etal; Diabetic Retinopathy Clinical Research Network. Intravitreal ranibizumab for diabetic macular edema with prompt versus deferred laser treatment: three-year randomized trial results. Ophthalmology. 2012;119(11):2312-2318. doi:10.1016/j.ophtha.2012.08.022. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
- ↑ Scott IU, Edwards AR, Beck RW, et al.; Diabetic Retinopathy Clinical Research Network. A phase II randomized clinical trial of intravitreal bevacizumabfor diabetic macular edema. Ophthalmology. 2007;114(101:1860-1867. [PMC free article] [PubMed] [Google Scholar]
- ↑ The Diabetic Retinopathy Clinical Research Network. Aflibercept, bevacizumab, or ranibizumab for diabetic macular ede- ma. N Engl J Med. 2015;372:1193-1203. doi:10.1056/NEJMoa1414264
- ↑ Anti-vascular endothelial growth factor for diabetic macular oedema: a network meta-analysis. Review Cochrane Database Syst Rev Actions. 2017 Jun 22;6(6):CD007419. Gianni Virgili, Mariacristina Parravano, Jennifer R Evans, Iris Gordon, Ersilia Lucen- teforte
- ↑ A Randomized, Double-Masked, Multicenter, Phase III Study Assessing the Efficacy and Safety of Brolucizum- ab versus Aflibercept in Patients with Visual Impairment due to Diabetic Macular Edema (KITE) Clinical Trial Klin Monbl Augenheilkd Actions 2020 Apr;237(4):450-453. doi: 10.1055/a-l 101 -9126. Epub 2020 Mar 4. Justus G Garweg
המידע שבדף זה נכתב על ידי ד"ר עירית רוזנבלט, מנהלת שירות עיניים, מרכז רפואי רבין, פתח תקווה ויו"ר חוג רשתית, ישראל


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק