הבדלים בין גרסאות בדף "קרדיומיופטיה היפרטרופית - Hypertrophic cardiomyopathy"
| (33 גרסאות ביניים של 3 משתמשים אינן מוצגות) | |||
| שורה 1: | שורה 1: | ||
| − | |||
| − | |||
{{מחלה | {{מחלה | ||
|תמונה= | |תמונה= | ||
| שורה 10: | שורה 8: | ||
|ICD-9={{ICD9|425.4}} | |ICD-9={{ICD9|425.4}} | ||
|MeSH={{MeSH|D002312}} | |MeSH={{MeSH|D002312}} | ||
| − | |יוצר הערך=ד"ר מיקי בורשטיין | + | |יוצר הערך=[[משתמש:מיקי (משה) בורשטיין|ד"ר מיקי בורשטיין]] |
|אחראי הערך= | |אחראי הערך= | ||
}} | }} | ||
| − | קרדיומיופטיה היפרטרופית | + | קרדיומיופטיה היפרטרופית (HCM) {{כ}} (Hypertrophic cardiomyopathy) היא מחלה המתבטאת בהיפרטרופיה (גדילת יתר) של חדר שמאל ללא הגדלה של שאר חדרי הלב, וללא מחלת רקע או סיבה נראית לעין. HCM היא מחלה שכיחה, אם כי רוב החולים בה אינם מאובחנים. קיימים כיום כלים יעילים לאבחון מוקדם של המחלה ויכולת טובה לטיפול ולמעקב. טיפול ומעקב נכונים יכולים כיום למנוע מוות פתאומי, וכן לאפשר לחלק גדול מהחולים בסיכון גבוה תוחלת חיים רגילה. |
== אפידמיולוגיה == | == אפידמיולוגיה == | ||
| שורה 27: | שורה 25: | ||
;ההתבטאות הקלינית של המחלה כוללת 3 מרכיבים: | ;ההתבטאות הקלינית של המחלה כוללת 3 מרכיבים: | ||
| − | # '''[[מוות לבבי פתאומי]] (Sudden cardiac death)''': מוות פתאומי בחולים אלה נגרם על רקע הפרעת קצב חדרית, ובמיוחד בחולים צעירים צעירים | + | # '''[[מוות לבבי פתאומי]] (Sudden cardiac death)''': מוות פתאומי בחולים אלה נגרם על רקע הפרעת קצב חדרית, ובמיוחד בחולים צעירים צעירים אסימפטומטיים מתחת גיל 35 (כולל ספורטאים). |
# '''[[אי ספיקת לב]] (Heart failure) ו[[מחלת לב איסכמית|תעוקת חזה]] (Angina pectoris)''': קוצר נשימה במאמץ, לעיתים מלווה בתעוקת חזה, יכולה להוביל לאי ספיקת לב פרוגרסיבית גם בנוכחות קצב סינוס ותפקוד סיסטולי שמור. בחלק מהחולים יש עם השנים גם ירידה בתפקוד חדר שמאל עם לייפת (פיברוזיס) ניכרת של דופן החדר. | # '''[[אי ספיקת לב]] (Heart failure) ו[[מחלת לב איסכמית|תעוקת חזה]] (Angina pectoris)''': קוצר נשימה במאמץ, לעיתים מלווה בתעוקת חזה, יכולה להוביל לאי ספיקת לב פרוגרסיבית גם בנוכחות קצב סינוס ותפקוד סיסטולי שמור. בחלק מהחולים יש עם השנים גם ירידה בתפקוד חדר שמאל עם לייפת (פיברוזיס) ניכרת של דופן החדר. | ||
# '''[[פרפור פרוזדורים]] (Atrial fibrillation)''': פרפור פרוזדורים כרוני או התקפי, מחמיר את אי ספיקת הלב, ומהווה סיכון ל[[אירועים תרמבואמבוליים]] ול[[שבץ מוחי]]. | # '''[[פרפור פרוזדורים]] (Atrial fibrillation)''': פרפור פרוזדורים כרוני או התקפי, מחמיר את אי ספיקת הלב, ומהווה סיכון ל[[אירועים תרמבואמבוליים]] ול[[שבץ מוחי]]. | ||
| שורה 33: | שורה 31: | ||
בנוסף, קיימת קבוצה לא מבוטלת של אנשים אשר אובחנו כנשאים של מוטציה ל-HCM, אך הנם ללא ביטוי קליני של המחלה. אלה מכונים Subclinical HCM, או Genotype-positive/Phenotype-negative. | בנוסף, קיימת קבוצה לא מבוטלת של אנשים אשר אובחנו כנשאים של מוטציה ל-HCM, אך הנם ללא ביטוי קליני של המחלה. אלה מכונים Subclinical HCM, או Genotype-positive/Phenotype-negative. | ||
| − | ===מאפייני | + | ===מאפייני הפתופיזיולוגיה של המחלה=== |
====חסימת מוצא חדר שמאל (LVOT obstruction)==== | ====חסימת מוצא חדר שמאל (LVOT obstruction)==== | ||
| שורה 57: | שורה 55: | ||
בכ-25% מהחולים ב-HCM קיימת הפרעה אוטונומית, המתבטאת בהעדר עליה של לחץ הדם במאמץ (הצפוי - עליה של 20 ממ"כ), ולעיתים אף ירידה של לחץ הדם במאמץ. ממצאים אלה כרוכים בפרוגנוזה חמורה יותר. הסיבה לכך היא ככל הנראה החמרת החסימה הדינמית של מוצא חדר שמאל, משולבת בהרחבת כלי הדם הפריפריים במאמץ. חלק מהחולים מפתחים ברדיקרדיה רפלקטורית בתגובה לעליית הלחץ התוך-חדרי. | בכ-25% מהחולים ב-HCM קיימת הפרעה אוטונומית, המתבטאת בהעדר עליה של לחץ הדם במאמץ (הצפוי - עליה של 20 ממ"כ), ולעיתים אף ירידה של לחץ הדם במאמץ. ממצאים אלה כרוכים בפרוגנוזה חמורה יותר. הסיבה לכך היא ככל הנראה החמרת החסימה הדינמית של מוצא חדר שמאל, משולבת בהרחבת כלי הדם הפריפריים במאמץ. חלק מהחולים מפתחים ברדיקרדיה רפלקטורית בתגובה לעליית הלחץ התוך-חדרי. | ||
| − | ====Mitral | + | ====אי ספיקה מיטרלית (Mitral regurgitation)==== |
| − | אי ספיקה | + | [[אי ספיקה מיטרלית]] היא ממצא שכיח, ואחת הסיבות לקוצר הנשימה במאמץ. הסיבה היא עיוות של המסתם המיטרלי בזמן תנועת ה-SAM, אך בחלק מהחולים קיימת גם פתולוגיה של המסתם עצמו. אי הספיקה המיטרלית גדלה באופן פרופורציונלי לחומרת החסימה הדינמית של מוצא חדר שמאל. |
{{-}} | {{-}} | ||
| שורה 69: | שורה 67: | ||
* פרפור פרוזדורים | * פרפור פרוזדורים | ||
| − | ; | + | ;פתופיזיולוגיה |
* חסימת מוצא חדר שמאל | * חסימת מוצא חדר שמאל | ||
* ירידה בתפקוד הדיאסטולי | * ירידה בתפקוד הדיאסטולי | ||
| שורה 82: | שורה 80: | ||
== אבחנה == | == אבחנה == | ||
| − | האבחנה נעשית על בסיס עיבוי דופן החדר השמאלי או | + | האבחנה נעשית על בסיס עיבוי דופן החדר השמאלי או המחיצה (ספטום) של 15 מ"מ או יותר, כפי שנמדד באקוקרדיוגרפיה. עיבוי של 13-14 מ"מ נחשב גבולי, ואבחנתי רק בשילוב של סיפור משפחתי. ניתן למדוד את עובי הדופן גם באמצעות CMR {{כ}}(Cardiac MRI), ויש לצפות כי עם הזמן יצטבר יותר מידע וניסיון בשיטה זו. בילדים האבחנה נעשית לפי עובי דופן הגדולה ב-2 סטיות תקן מעל הממוצע לגיל או לשטח הגוף. |
| − | בשליש מהחולים עיבוי החדר השמאלי הוא סגמנטרי, ובא לידי ביטוי רק בחלק | + | בשליש מהחולים עיבוי החדר השמאלי הוא מקטעי (סגמנטרי), ובא לידי ביטוי רק בחלק מסוים של החדר. בחולים אלה האבחנה הקלינית נשענת גם על סיפור משפחתי, תלונות קליניות, הפרעות קצב ושינויים אלקטרוקרדיוגרפיים. |
| − | חולים המאובחנים | + | חולים המאובחנים עם HCM צריכים לעבור ייעוץ גנטי, ומומלץ לבצע סקירה גם של קרובי המשפחה מדרגה ראשונה. הבדיקות הגנטיות מהוות אמצעי חשוב לאישוש האבחנה, ולאיתור קרובי משפחה נשאים. |
===אבחנה מבדלת=== | ===אבחנה מבדלת=== | ||
| − | האבחנה המבדלת של HCM היא בעיקר מול חולים עם יתר לחץ-דם ומחלת לב היפרטנסיבית, וכן מול ספורטאים עם "לב ספורטאי | + | האבחנה המבדלת של HCM היא בעיקר מול חולים עם [[יתר לחץ-דם]] ומחלת לב כתוצאה מלחץ הדם הגבוה (מחלת לב היפרטנסיבית), וכן מול ספורטאים עם "לב ספורטאי" ("Athlete's heart"). אנשים אלה מפתחים היפרטרופיה משנית של שריר הלב, שיכולה להגיע לעובי דופן של 13-15 מ"מ. |
| − | האבחנה המבדלת בין HCM ל- Athlete's | + | בחולים מבוגרים עם יתר לחץ-דם תיתכן גם חפיפה של שתי המחלות. |
| + | האבחנה המבדלת בין HCM ל-Athlete's heart נעשית על בסיס היעדר מוטציה סרקומרית או סיפור משפחתי של HCM, הרחבה של חדרי הלב שאופיינית יותר לספורטאים, היעדר הפרעה דיאסטולית, פיזור הומוגני של ההיפרטרופיה (היפרטרופיה מקטעית או במיקום לא אופייני תומכת ב- HCM), וכן ירידה בעובי החדר שניתן לראות לאחר תקופה קצרה של הפסקת האימון ("Deconditioning"). | ||
| − | זיהוי של מוטציה סרקומרית, עיבוי ניכר של דופן החדר השמאלי (מעל 25 מ"מ), ו/או חסימה דינמית של מוצא חדר שמאל מלווה ב- SAM | + | זיהוי של מוטציה סרקומרית, עיבוי ניכר של דופן החדר השמאלי (מעל 25 מ"מ), ו/או חסימה דינמית של מוצא חדר שמאל מלווה ב-SAM של המסתם המיטראלי, תומכים באבחנה של HCM. |
| − | בילדים היפרטרופיה של שריר הלב יכולה ללוות מחלות אגירה, מחלות מטבוליות ומחלות גנטיות אחרות, ביניהן | + | בילדים היפרטרופיה של שריר הלב יכולה ללוות [[מחלות אגירה]], מחלות מטבוליות ומחלות גנטיות אחרות, ביניהן תסמונת [[תסמונת נונאן]] (Noonan syndrome), [[מחלת פומפה]] (Pompe disease), [[מחלת פברי]] (Fabry disease) ואחרות. |
===מעקב=== | ===מעקב=== | ||
| − | כל החולים חייבים להיות במעקב רפואי, ולעבור הערכה קלינית תקופתית | + | כל החולים חייבים להיות במעקב רפואי, ולעבור הערכה קלינית תקופתית. |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | בני משפחה שנמצאו נשאים (Genotype Positive/Pheonotype Negative) צריכים אף הם לעבור הערכה קלינית תקופתית שתכלול בדיקה קלינית, א.ק.ג. ואקוקרדיוגרפיה. ההערכה תתבצע אחת ל- 12-18 חודש בין הגילים 12-18 שנים, ועד אחת ל- 5 שנים בגיל הבוגר, כמובן גם בהתאם לנסיבות הקליניות. הערכה מתחת לגיל 12 נדרשת רק במקרים של סיפור משפחתי מחמיר, בילדים העוסקים בספורט תחרותי, או עם הופעה של תסמינים קליניים | + | * ההערכה יכולה להתבצע אחת לשנה, אלא אם יש שינוי בנסיבות הקליניות, והיא צריכה לכלול: |
| − | + | ** בדיקה רפואית | |
| − | + | ** א.ק.ג | |
| − | + | ** הולטר | |
| − | + | ** אקוקרדיוגרפיה - חולים וקרובי משפחה מדרגה ראשונה צריכים לעבור אקוקרדיוגרפיה אחת לשנה. אין צורך לבצע הערכה אקוקרדיוגרפית תכופה יותר, אלא אם הנסיבות הקליניות מצדיקות זאת. חולים בהם קיים קושי באבחנה האקוקרדיוגרפית, ובכללם חולים עם Apical hypertrophy, יעברו הערכה באמצעות CMR. | |
| − | + | * יש מקום לבצע לכל חולה בדיקת מאמץ על מנת להעריך יכולת תפקודית, הערכת סיכון ותגובה לטיפול. בחולים עם חסימה דינמית האבחנה של חסימת מוצא חדר שמאל נעשית באמצעות אקוקרדיוגרפיה במנוחה ובמאמץ, באמצעות ולסלבה או בהשפעת אמיל-ניטריט. אין לבצע מבחן מאמץ או מבחנים דינמיים לחולים עם מפל לחצים מעל 50 ממ"כ במוצא חדר שמאל. | |
| − | + | * חולים עם HCM המפתחים כאבים בחזה צריכים לעבור הערכה להיצרות כלילית. חולים עם גורמי סיכון שבהם הסיכוי ל[[מחלת לב איסכמית|מחלה כלילית]] הנו גבוה יש להפנות ל[[צנתור לב]]. חולים עם סיכוי נמוך למחלה כלילית חסימתית יכולים לעבור CTA {{כ}} (CT angiography) או מיפוי לב. אקוקרדיוגרפיה במאמץ אינה בדיקה מספקת למטרה זו. אין מקום לבצע בירור קורונרי "מונע" לחולים אסימפטומטיים. | |
| + | * בני משפחה שנמצאו נשאים (Genotype Positive/Pheonotype Negative) צריכים אף הם לעבור הערכה קלינית תקופתית שתכלול בדיקה קלינית, א.ק.ג. ואקוקרדיוגרפיה. ההערכה תתבצע אחת ל-12-18 חודש בין הגילים 12-18 שנים, ועד אחת ל-5 שנים בגיל הבוגר, כמובן גם בהתאם לנסיבות הקליניות. הערכה מתחת לגיל 12 נדרשת רק במקרים של סיפור משפחתי מחמיר, בילדים העוסקים בספורט תחרותי, או עם הופעה של תסמינים קליניים. | ||
== טיפול == | == טיפול == | ||
| שורה 119: | שורה 113: | ||
===חולים אסימפטומטיים=== | ===חולים אסימפטומטיים=== | ||
| − | כל החולים והנשאים צריכים להפחית את גורמי הסיכון | + | כל החולים והנשאים צריכים להפחית את גורמי הסיכון ל[[מחלת לב כלילית]], ובכללם [[הפסקת עישון]], איזון [[יתר לחץ דם|לחץ הדם]], [[סוכרת]], [[היפרליפידמיה]], שמירה על [[השמנת יתר|משקל תקין]] ותזונה נבונה, ושמירה על אורח חיים בריא. |
| − | לחולים אסימפטומטיים מומלצת פעילות גופנית קבועה בעצימות נמוכה. | + | לחולים אסימפטומטיים מומלצת [[פעילות גופנית]] קבועה בעצימות נמוכה. |
| − | על החולים לשמור על הידרציה טובה, ולהימנע ממצבים או תרופות העלולים לגרום להרחבת כלי הדם הפריפריים. | + | על החולים לשמור על הידרציה (Hydration) טובה, ולהימנע ממצבים או תרופות העלולים לגרום להרחבת כלי הדם הפריפריים. |
| − | יש מקום לטפל בחולים | + | יש מקום לטפל בחולים ב[[חוסמי בטא]] או ב-[[Verapamil]], אם כי לגבי חולים אסימפטומטיים התועלת שבטיפול למניעת התקדמות או סיבוכי המחלה אינה מבוססת דיה. יש גם דיווחים ראשוניים על ניסיונות בחיות מעבדה לפיהם [[מעכבי אנזים המהפך]] ([[ACEI]]) או [[סטטינים]] יכולים למנוע את התקדמות ההיפרטרופיה, אך אין עדיין מחקר מבוקר בבני אדם. |
| − | אין מקום להתערבות גם בחולים אסימפטומטיים עם מפל לחצים במוצא חדר שמאל, וללא קשר לחומרת מפל הלחצים. | + | אין מקום להתערבות גם בחולים אסימפטומטיים עם מפל לחצים במוצא חדר שמאל, וללא קשר לחומרת מפל הלחצים. הטיפולים מועילים להקלה סימפטומטית בלבד, משפרים איכות חיים, ומיועדים לחולים עם אי ספיקת לב בדרגה 3-4. |
===חולים סימפטומטיים=== | ===חולים סימפטומטיים=== | ||
| שורה 133: | שורה 127: | ||
====הטיפול התרופתי==== | ====הטיפול התרופתי==== | ||
| − | חוסמי בטא או Verapamil הן תרופות הבחירה לטיפול בחולים עם HCM הסובלים מתעוקת חזה או מקוצר נשימה. את התרופות יש לטטר למינון המביא את החולה לדופק מנוחה של 60-65 לדקה, תוך הימנעות מברדיקרדיה או מהפרעות הולכה. יש להיזהר בשימוש ב- Verapamil בחולים עם חסימה משמעותית במוצא חדר שמאל, ובחולים עם ברדיקרדיה או אי ספיקת | + | [[חוסמי בטא]] או Verapamil הן תרופות הבחירה לטיפול בחולים עם HCM הסובלים מתעוקת חזה או מקוצר נשימה. את התרופות יש לטטר למינון המביא את החולה לדופק מנוחה של 60-65 לדקה, תוך הימנעות מברדיקרדיה או מהפרעות הולכה. יש להיזהר בשימוש ב-Verapamil בחולים עם חסימה משמעותית במוצא חדר שמאל, ובחולים עם ברדיקרדיה או אי ספיקת לב. [[Diltiazem]] יכול לשמש חלופה ל- Verapamil. |
| − | לחולים שאינם מגיבים היטב לחוסמי בטא או ל- Verapamil ניתן להוסיף Disopyramide. לא מומלץ לטפל ב- | + | לחולים שאינם מגיבים היטב לחוסמי בטא או ל-Verapamil ניתן להוסיף [[Rythmical]] {{כ}} (Disopyramide). לא מומלץ לטפל ב-Rythmical בלבד מחשש להאצת ההולכה העלייתית-חדרית. לחולים בקוצר נשימה ניתן להוסיף גם מינון נמוך של [[משתנים]] (דיורטיקה), אך נדרשת זהירות בחולים עם חסימה של מוצא חדר שמאל. |
| − | השימוש | + | השימוש ב[[מעכבי אנזים המהפך]] או [[חוסמי הקולטן לאנגיוטנסין]] ([[ARB]]) אינו מבוסס היטב בחולים עם HCM, ואינו מומלץ בחולים עם חסימה של מוצא חדר שמאל. |
| − | בחולי HCM המפתחים אירועים של ירידת לחץ דם מומלץ לטפל ב- Phenylephrine. אין להשתמש בתרופות אינוטרופיות אחרות כגון | + | בחולי HCM המפתחים אירועים של ירידת לחץ דם מומלץ לטפל ב-[[Phenylephrine]]. אין להשתמש בתרופות אינוטרופיות אחרות כגון [[Dopamine HCI Fresenius]] {{כ}} (Dopamine), {{כ}} [[Butamine]] או [[Isoproterenol]]. |
====טיפולים פולשניים==== | ====טיפולים פולשניים==== | ||
| − | טיפולים להקטנת עובי המחיצה הבין חדרית נועדו להקלה סימפטומטית, ועל כן הם מיועדים אך ורק לחולים סימפטומטיים עם מפל לחצים של מעל 50 ממ"כ (במנוחה או בפרובוקציה) במוצא חדר שמאל, שיש להם היפרטרופיה משמעותית של | + | טיפולים להקטנת עובי המחיצה הבין חדרית נועדו להקלה סימפטומטית, ועל כן הם מיועדים אך ורק לחולים סימפטומטיים עם מפל לחצים של מעל 50 ממ"כ (במנוחה או בפרובוקציה) במוצא חדר שמאל, שיש להם היפרטרופיה משמעותית של המחיצה עם SAM, ושאינם מגיבים לטיפול תרופתי מיטבי. |
| − | בחולים המתאימים להתערבות פולשנית, Surgical | + | בחולים המתאימים להתערבות פולשנית, Surgical septal myomectomy היא התערבות הבחירה הראשונה. בחולים בסיכון ניתוחי גבוה, או כאשר קיימות הוראות נגד לניתוח, ניתן להקטין את עובי המחיצה גם על ידי אבלציה של המחיצה באמצעות אלכוהול (Alcohol septal ablation), אך פעולה זו אינה מיועדת לחולים מתחת גיל 21, אינה מומלצת מומלצת בחולים מתחת לגיל 40, וגם לא בחולים עם מחיצה עבה במיוחד (מעל 30 מ"מ). |
| − | החלפת מסתם מיטראלי להפחתת מפל הלחצים במוצא חדר שמאל אינה מומלצת לחולים שיכולים לעבור Septal | + | החלפת מסתם מיטראלי להפחתת מפל הלחצים במוצא חדר שמאל אינה מומלצת לחולים שיכולים לעבור Septal myomectomy. |
| − | בחולים עם קוצב לב קבוע, ניתן להיעזר בקיצוב דו-לשכתי על מנת להפחית את מפל הלחצים במוצא חדר שמאל. אין מקום להשתיל קוצב רק למטרה זו בחולים | + | בחולים עם קוצב לב קבוע, ניתן להיעזר בקיצוב דו-לשכתי על מנת להפחית את מפל הלחצים במוצא חדר שמאל. אין מקום להשתיל קוצב רק למטרה זו בחולים אסימפטומטיים, וגם לא בחולים סימפטומטיים המיועדים לניתוח או לאבלציה. |
| − | חולים עם ירידה בתפקוד חדר שמאל יטופלו כמקובל באי ספיקת הלב. בחולים עם אי ספיקת לב מתקדמת (דרגה 3-4) ללא חסימה במוצא חדר שמאל, ניתן לשקול השתלת ICD, גם בהיעדר התוויה אחרת. | + | חולים עם ירידה בתפקוד חדר שמאל יטופלו כמקובל באי ספיקת הלב. בחולים עם אי ספיקת לב מתקדמת (דרגה 3-4) ללא חסימה במוצא חדר שמאל, ניתן לשקול השתלת ICD {{כ}}( Implantable cardioverter-defibrillator), גם בהיעדר התוויה אחרת. |
| − | חולים באי ספיקת לב סופנית יכולים להיות מועמדים | + | חולים באי ספיקת לב סופנית יכולים להיות מועמדים ל[[השתלת לב]]. |
====מניעה של מוות פתאומי==== | ====מניעה של מוות פתאומי==== | ||
| − | כל החולים עם HCM יעברו הערכת סיכונים | + | כל החולים עם HCM יעברו הערכת סיכונים ל[[מוות לבבי פתאומי]]. מרכיבי הסיכון כוללים: |
| − | * סיפור קודם של פרפור חדרים, טכיקרדיה חדרית או מוות פתאומי, לרבות חולים עם ICD. | + | * סיפור קודם של [[פרפור חדרים]] (([[VF]]) {{כ}}Ventricular fibrillation), [[טכיקרדיה חדרית]] (([[VT]]) {{כ}}Ventricular tachycardia) או מוות פתאומי, לרבות חולים עם ICD. |
* סיפור של מוות פתאומי במשפחה. | * סיפור של מוות פתאומי במשפחה. | ||
* איבוד הכרה חולף ללא הסבר. | * איבוד הכרה חולף ללא הסבר. | ||
| − | * עדות ל | + | * עדות ל[[טכיקרדיה על חדרית]] (([[SVT]]){{כ}} Supraventricular tachycardia) בא.ק.ג. או בהולטר. |
* עיבוי חדר שמאל מעל 30 מ"מ. | * עיבוי חדר שמאל מעל 30 מ"מ. | ||
* תגובה פתולוגית של לחץ הדם למאמץ גופני. | * תגובה פתולוגית של לחץ הדם למאמץ גופני. | ||
| שורה 172: | שורה 166: | ||
* חסימה משמעותית במוצא חדר שמאל. | * חסימה משמעותית במוצא חדר שמאל. | ||
| − | אין מקום לבצע הערכה | + | אין מקום לבצע הערכה אלקטרופיסיולוגית בחולים אלה. |
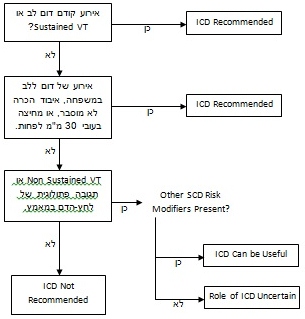
====השתלה של ICD==== | ====השתלה של ICD==== | ||
| שורה 183: | שורה 177: | ||
* אירוע של מוות פתאומי ככל הנראה על רקע HCM בקרוב משפחה מדרגה ראשונה. | * אירוע של מוות פתאומי ככל הנראה על רקע HCM בקרוב משפחה מדרגה ראשונה. | ||
* עיבוי חדר שמאל מעל 30 מ"מ. | * עיבוי חדר שמאל מעל 30 מ"מ. | ||
| − | * אירוע קרוב של איבוד הכרה לא מוסבר. | + | * אירוע קרוב של [[איבוד הכרה]] ([[סינקופה]]) לא מוסבר. |
| − | * אירוע של Non- | + | * אירוע של Non-sustained VT בנוכחות גורמי סיכון נוספים (ובמיוחד בחולים מתחת גיל 30). |
* תגובה פתולוגית של לחץ-הדם למאמץ, בנוכחות גורמי סיכון נוספים. | * תגובה פתולוגית של לחץ-הדם למאמץ, בנוכחות גורמי סיכון נוספים. | ||
| − | בחולים עם ברדיקרדיה, פרפור | + | בחולים עם ברדיקרדיה, [[פרפור פרוזדורים]] התקפי, מפל לחצים גבוה במוצא חדר שמאל, או מעל גיל 65 יש מקום להשתיל Dual-chamber ICD על מנת לאפשר קיצוב דו-לשכתי בעת הצורך. |
=====התווית ל-ICD בחולים עם HCM===== | =====התווית ל-ICD בחולים עם HCM===== | ||
[[קובץ:קרדיומפטיה1.jpg|600px]] | [[קובץ:קרדיומפטיה1.jpg|600px]] | ||
| − | |||
====מחלת לב כלילית==== | ====מחלת לב כלילית==== | ||
| − | חולים סימפטומטיים עם תעוקת חזה וסבירות גבוהה | + | חולים סימפטומטיים עם תעוקת חזה וסבירות גבוהה ל[[מחלת לב כלילית]] יש להפנות ל[[צנתור כלילי]]. בחולים עם סיכון בינוני או נמוך ניתן לבצע מיפוי לב או CTA. אין שום צורך לבצע בירור כלילי לחולים אסימפטומטיים. |
====פרפור פרוזדורים==== | ====פרפור פרוזדורים==== | ||
| − | בחולים עם HCM, פרפור פרוזדורים מהווה סיבה משמעותית לתחלואה סימפטומטית, ואפילו לתמותה. חולים עם אירועים של פרפור פרוזדורים, התקפי או קבוע, חייבים לקבל טיפול נוגד קרישה | + | בחולים עם HCM, [[פרפור פרוזדורים]] מהווה סיבה משמעותית לתחלואה סימפטומטית, ואפילו לתמותה. חולים עם אירועים של פרפור פרוזדורים, התקפי או קבוע, חייבים לקבל טיפול נוגד קרישה ב-[[Coumadin]] {{כ}} (Warfarin) לרמת [[INR]] {{כ}} (International normalized ratio) בין 2-3. שליטה על קצב הלב (Rate control) ניתן להשיג באמצעות מינונים גבוהים של חוסמי בטא או Verapamil. עם זאת, יש יתרון לשמירת החולים בקצב סינוס (Rhythm control). הטיפול האנטיאריתמי המומלץ בחולים אלה הנו [[Amiodarone]] או [[Rythmical]]. כטיפול חלופי ניתן להשתמש גם ב-[[Sotalol]] או [[Multaq]] {{כ}} (Dronedarone) אם כי אין מידע מבוסס מספק לגבי השימוש בתרופות אלו. חולים מתאימים ניתן להפנות לטיפול באבלציה. |
| − | בזמן ניתוח להקטנת עובי המחיצה הבין חדרית, ניתן להציע לחולים אלה גם Maze | + | בזמן ניתוח להקטנת עובי המחיצה הבין חדרית, ניתן להציע לחולים אלה גם "ניתוח מבוכים" (Maze procedure) לצד סגירה של האוזנית בעליה השמאלית. |
====פעילות ספורטיבית==== | ====פעילות ספורטיבית==== | ||
| שורה 208: | שורה 201: | ||
HCM היא הסיבת השכיחה ביותר למוות פתאומי בספורטאים צעירים. הסיכון נמצא ביחס ישר לעצימות של הפעילות הגופנית, ועל כן ההמלצה הקיימת היא לאסור על חולים אלה השתתפות בפעילות גופנית בעצימות גבוהה, הן במסגרת ספורט תחרותי והן בפעילות חופשית. | HCM היא הסיבת השכיחה ביותר למוות פתאומי בספורטאים צעירים. הסיכון נמצא ביחס ישר לעצימות של הפעילות הגופנית, ועל כן ההמלצה הקיימת היא לאסור על חולים אלה השתתפות בפעילות גופנית בעצימות גבוהה, הן במסגרת ספורט תחרותי והן בפעילות חופשית. | ||
| − | יש לעודד חולים עם HCM לבצע פעילות גופנית קבועה בעצימות נמוכה. | + | יש לעודד חולים עם HCM לבצע [[פעילות גופנית]] קבועה בעצימות נמוכה. |
לגבי ספורט תחרותי, מותרת לחולים פעילות בעצימות נמוכה בלבד (דרגה A1), הכוללת: ביליארד, באולינג, קריקט, Curling, גולף, וקליעה למטרה. | לגבי ספורט תחרותי, מותרת לחולים פעילות בעצימות נמוכה בלבד (דרגה A1), הכוללת: ביליארד, באולינג, קריקט, Curling, גולף, וקליעה למטרה. | ||
| − | ביחס לפעילות לא תחרותית בשעות הפנאי, ניתן להתאים את הפעילות למצבו | + | ביחס לפעילות לא תחרותית בשעות הפנאי, ניתן להתאים את הפעילות למצבו האישי של החולה. במגבלות, ניתן לאפשר לחולים לבצע הליכה, רכיבה על סוסים, החלקה (סקייטינג), דיווש על אופניים נייחות (בחדר כושר), שחיה, טיולים ורכיבה. |
| − | יש להעדיף פעילות אירובית מתונה, ולהקפיד על שתיה מרובה ועל הידרציה טובה בכל משך הפעילות. על החולים להימנע מפעילות איזומטרית, מפעילות תחרותית, ממאמצים פתאומיים כגון ספרינטים, וכן להימנע ממאמץ גופני בתנאי אקלים קיצוניים (חום, קור, או לחות גבוהה). | + | יש להעדיף פעילות אירובית מתונה, ולהקפיד על שתיה מרובה ועל צריכת נוזלים (הידרציה) טובה בכל משך הפעילות. על החולים להימנע מפעילות איזומטרית, מפעילות תחרותית, ממאמצים פתאומיים כגון ספרינטים, וכן להימנע ממאמץ גופני בתנאי אקלים קיצוניים (חום, קור, או לחות גבוהה). |
====הריון ולידה==== | ====הריון ולידה==== | ||
| − | רוב הנשים עם HCM עוברות הריון ולידה ללא קושי או סיבוכים. למעט נשים עם מחלה מאד מתקדמת, הסיכון האימהי מזערי, אין צורך בטיפול תרופתי מיוחד, ואין סיבה לניתוח קיסרי מניעתי. עם זאת, ב- 24 השעות הראשונות לאחר הלידה נדרשת השגחה מיוחדת, עקב שינויי הנפח המשמעותיים שחלים בגוף האישה. | + | רוב הנשים עם HCM עוברות הריון ולידה ללא קושי או סיבוכים. למעט נשים עם מחלה מאד מתקדמת, הסיכון האימהי מזערי, אין צורך בטיפול תרופתי מיוחד, ואין סיבה לניתוח קיסרי מניעתי. עם זאת, ב-24 השעות הראשונות לאחר הלידה נדרשת השגחה מיוחדת, עקב שינויי הנפח המשמעותיים שחלים בגוף האישה. |
| − | בנשים עם מפל לחצים מעל 50 ממ"כ במוצא חדר שמאל, או | + | בנשים עם מפל לחצים מעל 50 ממ"כ במוצא חדר שמאל, או תסמינים לבביים שאינם נשלטים היטב ע"י תרופות, הריון כרוך בסיכון מוגבר משמעותית לאם ולעובר. נשים אלה יזדקקו לצוות טיפולי מלווה הכולל קרדיולוג. |
באשה אסימפטומטית עם HCM המאוזנת תחת טיפול בחוסמי בטא, ניתן להמשיך את הטיפול התרופתי תוך מעקב אחר דופק העובר. | באשה אסימפטומטית עם HCM המאוזנת תחת טיפול בחוסמי בטא, ניתן להמשיך את הטיפול התרופתי תוך מעקב אחר דופק העובר. | ||
| שורה 226: | שורה 219: | ||
לחולים עם HCM מומלץ לעבור ייעוץ גנטי טרם כניסה להריון. | לחולים עם HCM מומלץ לעבור ייעוץ גנטי טרם כניסה להריון. | ||
| − | ====נשאים שאין להם סימני מחלה | + | ====נשאים שאין להם סימני מחלה (Genotype positive/Pheonotype negative)==== |
מדובר באנשים בריאים, בדרך כלל קרובי משפחה של חולים עם HCM, שעברו אבחון גנטי ונמצאו נשאים למוטציה, אך לאותה עת ללא סימני מחלה. אין לדעת מתי, אם בכלל, עלולים הנשאים לפתח מחלה קלינית, ואין באנשים אלה כל עדות לסיכון בהיעדר סימני מחלה. | מדובר באנשים בריאים, בדרך כלל קרובי משפחה של חולים עם HCM, שעברו אבחון גנטי ונמצאו נשאים למוטציה, אך לאותה עת ללא סימני מחלה. אין לדעת מתי, אם בכלל, עלולים הנשאים לפתח מחלה קלינית, ואין באנשים אלה כל עדות לסיכון בהיעדר סימני מחלה. | ||
| − | נשאים אלה צריכים לעבור הערכה קלינית תקופתית שתכלול בדיקה קלינית, א.ק.ג. ואקוקרדיוגרפיה. ההערכה תתבצע אחת ל- 12-18 חודש בין הגילים 12-18 שנים, ועד אחת ל- 5 שנים בגיל הבוגר, כמובן גם בהתאם לנסיבות הקליניות. | + | נשאים אלה צריכים לעבור הערכה קלינית תקופתית שתכלול בדיקה קלינית, א.ק.ג. ואקוקרדיוגרפיה. ההערכה תתבצע אחת ל-12-18 חודש בין הגילים 12-18 שנים, ועד אחת ל-5 שנים בגיל הבוגר, כמובן גם בהתאם לנסיבות הקליניות. |
נשאים אלה אינם זקוקים לטיפול תרופתי מונע. | נשאים אלה אינם זקוקים לטיפול תרופתי מונע. | ||
| − | נשאים העוסקים בספורט תחרותי חייבים לעבור אחת ל- 12-18 חודשים הערכה תקופתית מקיפה הכוללת: בדיקה גופנית, א.ק.ג., אקוקרדיוגרפיה, מבחן מאמץ, הולטר, ובמקרים מסויימים גם CMR. עפ"י הידוע כיום, בהיעדר עדות למחלה קלינית, אין סיבה להגבלת הנשאים בפעילות ספורטיבית תחרותית. | + | נשאים העוסקים בספורט תחרותי חייבים לעבור אחת ל-12-18 חודשים הערכה תקופתית מקיפה הכוללת: בדיקה גופנית, א.ק.ג., אקוקרדיוגרפיה, מבחן מאמץ, הולטר, ובמקרים מסויימים גם CMR. עפ"י הידוע כיום, בהיעדר עדות למחלה קלינית, אין סיבה להגבלת הנשאים בפעילות ספורטיבית תחרותית. |
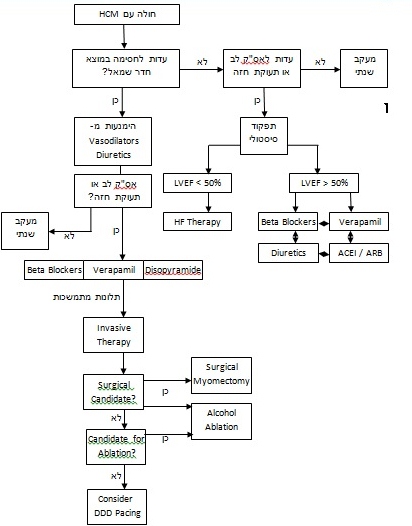
===אלגוריתם לטיפול בחולים עם HCM=== | ===אלגוריתם לטיפול בחולים עם HCM=== | ||
| שורה 241: | שורה 234: | ||
{{ש}} | {{ש}} | ||
| − | |||
== פרוגנוזה == | == פרוגנוזה == | ||
| שורה 250: | שורה 242: | ||
==ביבליוגרפיה== | ==ביבליוגרפיה== | ||
| + | <blockquote> | ||
| + | <div style="text-align: left; direction: ltr"> | ||
# Gersh BJ et al: 2011 ACCF/AHA Guideline for the Diagnosis and Treatment of Hypertrophic Cardiomyopathy, Circulation 2011; 124: 37-85. DOI: 10.1161/CIR.0b013e318223e2bd | # Gersh BJ et al: 2011 ACCF/AHA Guideline for the Diagnosis and Treatment of Hypertrophic Cardiomyopathy, Circulation 2011; 124: 37-85. DOI: 10.1161/CIR.0b013e318223e2bd | ||
| שורה 255: | שורה 249: | ||
# First-of-Kind HCM Diagnosis and Treatment Recommendations Published. HeratWire Nov 8, 2011. http://www.theheart.org/article/1305933.do | # First-of-Kind HCM Diagnosis and Treatment Recommendations Published. HeratWire Nov 8, 2011. http://www.theheart.org/article/1305933.do | ||
# Maron BJ et al: 36th Bethesda Conference – Criteria for Eligibility and Disqualification of Competitive Athletes with Cardiovascular Abnormalities. Task Force 4: HCM and Other Cardiomyopathies, Mitral Valve Prolapse, Myocarditis and Marfan Syndrome. JACC 2005; 45(8): 1340-1345. | # Maron BJ et al: 36th Bethesda Conference – Criteria for Eligibility and Disqualification of Competitive Athletes with Cardiovascular Abnormalities. Task Force 4: HCM and Other Cardiomyopathies, Mitral Valve Prolapse, Myocarditis and Marfan Syndrome. JACC 2005; 45(8): 1340-1345. | ||
| + | |||
| + | </div> | ||
| + | </blockquote> | ||
==קישורים חיצוניים== | ==קישורים חיצוניים== | ||
| + | *[[מדיה:Hypertrophic Cardiomyopathy - Echocardiogram - Sam.ogg|אקו]] | ||
{{ייחוס|ד"ר מיקי בורשטיין}} | {{ייחוס|ד"ר מיקי בורשטיין}} | ||
| + | {{רישיון cc}} | ||
| + | |||
| + | [[קטגוריה:ילדים]] | ||
| + | [[קטגוריה:משפחה]] | ||
| + | [[קטגוריה:פנימית]] | ||
[[קטגוריה:קרדיולוגיה]] | [[קטגוריה:קרדיולוגיה]] | ||
| + | [[קטגוריה:ערכים מומלצים]] | ||
גרסה אחרונה מ־07:09, 15 באפריל 2016
| קרדיומיופטיה היפרטרופית | ||
|---|---|---|
| Hypertrophic Cardiomyopathy | ||
| ICD-10 | Chapter I 42.1 Chapter I 42.2 | |
| ICD-9 | 425.4 | |
| MeSH | D002312 | |
| יוצר הערך | ד"ר מיקי בורשטיין | |
קרדיומיופטיה היפרטרופית (HCM) (Hypertrophic cardiomyopathy) היא מחלה המתבטאת בהיפרטרופיה (גדילת יתר) של חדר שמאל ללא הגדלה של שאר חדרי הלב, וללא מחלת רקע או סיבה נראית לעין. HCM היא מחלה שכיחה, אם כי רוב החולים בה אינם מאובחנים. קיימים כיום כלים יעילים לאבחון מוקדם של המחלה ויכולת טובה לטיפול ולמעקב. טיפול ומעקב נכונים יכולים כיום למנוע מוות פתאומי, וכן לאפשר לחלק גדול מהחולים בסיכון גבוה תוחלת חיים רגילה.
אפידמיולוגיה
מדובר במחלה שכיחה מאד - 1:500 באוכלוסיה הכללית, ומכאן שחלק גדול מהחולים אינם מאובחנים. מדובר במחלה מאד הטרוגנית, שיכולה להופיע בכל גיל, מילדות ועד הגיל המבוגר.
אטיולוגיה
מדובר במחלה תורשתית בה קיימת מוטציה אוטוסומלית דומיננטית של גנים המקודדים את מרכיבי הסרקומר (Sarcomere) והמיקרופילמנטים (Microfilaments) שלו. עד היום זוהו למעלה מ-1,400 מוטציות ב-8 גנים שונים.
קליניקה
- ההתבטאות הקלינית של המחלה כוללת 3 מרכיבים
- מוות לבבי פתאומי (Sudden cardiac death): מוות פתאומי בחולים אלה נגרם על רקע הפרעת קצב חדרית, ובמיוחד בחולים צעירים צעירים אסימפטומטיים מתחת גיל 35 (כולל ספורטאים).
- אי ספיקת לב (Heart failure) ותעוקת חזה (Angina pectoris): קוצר נשימה במאמץ, לעיתים מלווה בתעוקת חזה, יכולה להוביל לאי ספיקת לב פרוגרסיבית גם בנוכחות קצב סינוס ותפקוד סיסטולי שמור. בחלק מהחולים יש עם השנים גם ירידה בתפקוד חדר שמאל עם לייפת (פיברוזיס) ניכרת של דופן החדר.
- פרפור פרוזדורים (Atrial fibrillation): פרפור פרוזדורים כרוני או התקפי, מחמיר את אי ספיקת הלב, ומהווה סיכון לאירועים תרמבואמבוליים ולשבץ מוחי.
בנוסף, קיימת קבוצה לא מבוטלת של אנשים אשר אובחנו כנשאים של מוטציה ל-HCM, אך הנם ללא ביטוי קליני של המחלה. אלה מכונים Subclinical HCM, או Genotype-positive/Phenotype-negative.
מאפייני הפתופיזיולוגיה של המחלה
חסימת מוצא חדר שמאל (LVOT obstruction)
לשליש מהחולים ב-HCM יש חסימה דינמית של מוצא חדר שמאל עם מפל לחצים של מעל 30 ממ"כ (Peak gradient) במנוחה. בשליש נוסף מהחולים מפל הלחצים מופיע רק בזמן מאמץ או התערבות פרמקולוגית, ובשליש נוסף אין כלל חסימה של מוצא חדר שמאל.
חסימה דינמית של מוצא חדר שמאל מעלה את הלחץ הסיסטולי והדיאסטולי התוך חדרי, מחמירה את אי הספיקה המיטראלית, גורמת לאיסכמיה של שריר הלב, ומקטינה את תפוקת הלב. החסימה מתרחשת בעיקר עקב תנועה קדמית של המסתם המיטראלי ((SAM) Systolic anterior motion), ודחיפה של עלי המסתם למוצא החדר. בחלק מהחולים נוצרת חסימה דינמית גם במרכז החדר, הנגרמת ע"י השרירים הפפילריים המעובים.
החסימה של מוצא חדר שמאל היא דינמית, וחומרתה משתנה בהתאם לפעילות היומיומית, ובהתאם למצב המילוי והקונטרקטיליות (Contractility) של החדר - ירידה בנפח המילוי הדיאסטולי, עליה בקונטרקטיליות, או ירידה ב-Afterload מחמירים את החסימה הדינמית. גם חולים ללא חסימה במנוחה יכולים לפתח חסימה משמעותית במאמץ גופני, בזמן ולסלבה (Valsalva), או תחת השפעה פרמקולוגית. לקיומה של חסימה של מוצא חדר שמאל יש משמעות פרוגנוסטית בכל הנוגע להתפתחות של אי ספיקת הלב.
את החסימה הדינמית ניתן למדוד בבדיקת אקוקרדיוגרפיה עם דופלר. ניתן למדוד את מפל הלחצים במנוחה, במאמץ גופני, בזמן ולסלבה, או בהשפעת תרופות כגון Amyl nitrite. שימוש ב-Butamine (Dobutamine) אינו מומלץ בחולים אלה, וכן אין לבצע סימולציה דינמית בחולים עם מפל לחצים מעל 50 ממ"כ. במקרים בהם קיים פער משמעותי בין ממצאי הבדיקה הקלינית לבין ממצאי האקוקרדיוגרפיה ניתן למדוד את מפל הלחצים גם באמצעות צנתור.
ירידה בתפקוד הדיאסטולי (Diastolic dysfunction)
ההיפרטרופיה הקונצנטרית (Concentric hypertrophy), הקשיחות של דופן החדר, איסכמיה והפרעה במטבוליזם הסידן התוך תאי – כל אלה תורמים לירידה בתפקוד הדיאסטולי של החדר. מאמץ גופני או גירוי תרופתי מקצרים את משך הדיאסטולה, מחמירים את ההפרעה הדיאסטולית, ויכולים לגרום לאיסכמיה, לתעוקת חזה, לעליה בלחץ הריאתי, לגודש ריאתי מלווה בקוצר נשימה, ולהפרעות קצב.
איסכמיה של שריר הלב (Myocardial ischemia)
איסכמיה קשה ואף אוטם בשריר הלב יכולים להיות חלק מההסתמנות הקלינית של HCM. אלה נגרמים על רקע פער בין דרישת החמצן של שריר הלב ההיפרטרופי לבין הפרפוזיה הקורונרית (Supply-demand mismatch). קיימת גם הפרעה חסימתית לזרימת הדם הסיסטולית בכלי דם העוברים בתוך רקמת השריר המעובה.
הפרעה בתפקוד אוטונומי (Autonomic dysfunction)
בכ-25% מהחולים ב-HCM קיימת הפרעה אוטונומית, המתבטאת בהעדר עליה של לחץ הדם במאמץ (הצפוי - עליה של 20 ממ"כ), ולעיתים אף ירידה של לחץ הדם במאמץ. ממצאים אלה כרוכים בפרוגנוזה חמורה יותר. הסיבה לכך היא ככל הנראה החמרת החסימה הדינמית של מוצא חדר שמאל, משולבת בהרחבת כלי הדם הפריפריים במאמץ. חלק מהחולים מפתחים ברדיקרדיה רפלקטורית בתגובה לעליית הלחץ התוך-חדרי.
אי ספיקה מיטרלית (Mitral regurgitation)
אי ספיקה מיטרלית היא ממצא שכיח, ואחת הסיבות לקוצר הנשימה במאמץ. הסיבה היא עיוות של המסתם המיטרלי בזמן תנועת ה-SAM, אך בחלק מהחולים קיימת גם פתולוגיה של המסתם עצמו. אי הספיקה המיטרלית גדלה באופן פרופורציונלי לחומרת החסימה הדינמית של מוצא חדר שמאל.
|
אבחנה
האבחנה נעשית על בסיס עיבוי דופן החדר השמאלי או המחיצה (ספטום) של 15 מ"מ או יותר, כפי שנמדד באקוקרדיוגרפיה. עיבוי של 13-14 מ"מ נחשב גבולי, ואבחנתי רק בשילוב של סיפור משפחתי. ניתן למדוד את עובי הדופן גם באמצעות CMR (Cardiac MRI), ויש לצפות כי עם הזמן יצטבר יותר מידע וניסיון בשיטה זו. בילדים האבחנה נעשית לפי עובי דופן הגדולה ב-2 סטיות תקן מעל הממוצע לגיל או לשטח הגוף.
בשליש מהחולים עיבוי החדר השמאלי הוא מקטעי (סגמנטרי), ובא לידי ביטוי רק בחלק מסוים של החדר. בחולים אלה האבחנה הקלינית נשענת גם על סיפור משפחתי, תלונות קליניות, הפרעות קצב ושינויים אלקטרוקרדיוגרפיים.
חולים המאובחנים עם HCM צריכים לעבור ייעוץ גנטי, ומומלץ לבצע סקירה גם של קרובי המשפחה מדרגה ראשונה. הבדיקות הגנטיות מהוות אמצעי חשוב לאישוש האבחנה, ולאיתור קרובי משפחה נשאים.
אבחנה מבדלת
האבחנה המבדלת של HCM היא בעיקר מול חולים עם יתר לחץ-דם ומחלת לב כתוצאה מלחץ הדם הגבוה (מחלת לב היפרטנסיבית), וכן מול ספורטאים עם "לב ספורטאי" ("Athlete's heart"). אנשים אלה מפתחים היפרטרופיה משנית של שריר הלב, שיכולה להגיע לעובי דופן של 13-15 מ"מ. בחולים מבוגרים עם יתר לחץ-דם תיתכן גם חפיפה של שתי המחלות. האבחנה המבדלת בין HCM ל-Athlete's heart נעשית על בסיס היעדר מוטציה סרקומרית או סיפור משפחתי של HCM, הרחבה של חדרי הלב שאופיינית יותר לספורטאים, היעדר הפרעה דיאסטולית, פיזור הומוגני של ההיפרטרופיה (היפרטרופיה מקטעית או במיקום לא אופייני תומכת ב- HCM), וכן ירידה בעובי החדר שניתן לראות לאחר תקופה קצרה של הפסקת האימון ("Deconditioning").
זיהוי של מוטציה סרקומרית, עיבוי ניכר של דופן החדר השמאלי (מעל 25 מ"מ), ו/או חסימה דינמית של מוצא חדר שמאל מלווה ב-SAM של המסתם המיטראלי, תומכים באבחנה של HCM.
בילדים היפרטרופיה של שריר הלב יכולה ללוות מחלות אגירה, מחלות מטבוליות ומחלות גנטיות אחרות, ביניהן תסמונת תסמונת נונאן (Noonan syndrome), מחלת פומפה (Pompe disease), מחלת פברי (Fabry disease) ואחרות.
מעקב
כל החולים חייבים להיות במעקב רפואי, ולעבור הערכה קלינית תקופתית.
- ההערכה יכולה להתבצע אחת לשנה, אלא אם יש שינוי בנסיבות הקליניות, והיא צריכה לכלול:
- בדיקה רפואית
- א.ק.ג
- הולטר
- אקוקרדיוגרפיה - חולים וקרובי משפחה מדרגה ראשונה צריכים לעבור אקוקרדיוגרפיה אחת לשנה. אין צורך לבצע הערכה אקוקרדיוגרפית תכופה יותר, אלא אם הנסיבות הקליניות מצדיקות זאת. חולים בהם קיים קושי באבחנה האקוקרדיוגרפית, ובכללם חולים עם Apical hypertrophy, יעברו הערכה באמצעות CMR.
- יש מקום לבצע לכל חולה בדיקת מאמץ על מנת להעריך יכולת תפקודית, הערכת סיכון ותגובה לטיפול. בחולים עם חסימה דינמית האבחנה של חסימת מוצא חדר שמאל נעשית באמצעות אקוקרדיוגרפיה במנוחה ובמאמץ, באמצעות ולסלבה או בהשפעת אמיל-ניטריט. אין לבצע מבחן מאמץ או מבחנים דינמיים לחולים עם מפל לחצים מעל 50 ממ"כ במוצא חדר שמאל.
- חולים עם HCM המפתחים כאבים בחזה צריכים לעבור הערכה להיצרות כלילית. חולים עם גורמי סיכון שבהם הסיכוי למחלה כלילית הנו גבוה יש להפנות לצנתור לב. חולים עם סיכוי נמוך למחלה כלילית חסימתית יכולים לעבור CTA (CT angiography) או מיפוי לב. אקוקרדיוגרפיה במאמץ אינה בדיקה מספקת למטרה זו. אין מקום לבצע בירור קורונרי "מונע" לחולים אסימפטומטיים.
- בני משפחה שנמצאו נשאים (Genotype Positive/Pheonotype Negative) צריכים אף הם לעבור הערכה קלינית תקופתית שתכלול בדיקה קלינית, א.ק.ג. ואקוקרדיוגרפיה. ההערכה תתבצע אחת ל-12-18 חודש בין הגילים 12-18 שנים, ועד אחת ל-5 שנים בגיל הבוגר, כמובן גם בהתאם לנסיבות הקליניות. הערכה מתחת לגיל 12 נדרשת רק במקרים של סיפור משפחתי מחמיר, בילדים העוסקים בספורט תחרותי, או עם הופעה של תסמינים קליניים.
טיפול
חולים אסימפטומטיים
כל החולים והנשאים צריכים להפחית את גורמי הסיכון למחלת לב כלילית, ובכללם הפסקת עישון, איזון לחץ הדם, סוכרת, היפרליפידמיה, שמירה על משקל תקין ותזונה נבונה, ושמירה על אורח חיים בריא.
לחולים אסימפטומטיים מומלצת פעילות גופנית קבועה בעצימות נמוכה.
על החולים לשמור על הידרציה (Hydration) טובה, ולהימנע ממצבים או תרופות העלולים לגרום להרחבת כלי הדם הפריפריים.
יש מקום לטפל בחולים בחוסמי בטא או ב-Verapamil, אם כי לגבי חולים אסימפטומטיים התועלת שבטיפול למניעת התקדמות או סיבוכי המחלה אינה מבוססת דיה. יש גם דיווחים ראשוניים על ניסיונות בחיות מעבדה לפיהם מעכבי אנזים המהפך (ACEI) או סטטינים יכולים למנוע את התקדמות ההיפרטרופיה, אך אין עדיין מחקר מבוקר בבני אדם.
אין מקום להתערבות גם בחולים אסימפטומטיים עם מפל לחצים במוצא חדר שמאל, וללא קשר לחומרת מפל הלחצים. הטיפולים מועילים להקלה סימפטומטית בלבד, משפרים איכות חיים, ומיועדים לחולים עם אי ספיקת לב בדרגה 3-4.
חולים סימפטומטיים
הטיפול התרופתי
חוסמי בטא או Verapamil הן תרופות הבחירה לטיפול בחולים עם HCM הסובלים מתעוקת חזה או מקוצר נשימה. את התרופות יש לטטר למינון המביא את החולה לדופק מנוחה של 60-65 לדקה, תוך הימנעות מברדיקרדיה או מהפרעות הולכה. יש להיזהר בשימוש ב-Verapamil בחולים עם חסימה משמעותית במוצא חדר שמאל, ובחולים עם ברדיקרדיה או אי ספיקת לב. Diltiazem יכול לשמש חלופה ל- Verapamil.
לחולים שאינם מגיבים היטב לחוסמי בטא או ל-Verapamil ניתן להוסיף Rythmical (Disopyramide). לא מומלץ לטפל ב-Rythmical בלבד מחשש להאצת ההולכה העלייתית-חדרית. לחולים בקוצר נשימה ניתן להוסיף גם מינון נמוך של משתנים (דיורטיקה), אך נדרשת זהירות בחולים עם חסימה של מוצא חדר שמאל.
השימוש במעכבי אנזים המהפך או חוסמי הקולטן לאנגיוטנסין (ARB) אינו מבוסס היטב בחולים עם HCM, ואינו מומלץ בחולים עם חסימה של מוצא חדר שמאל.
בחולי HCM המפתחים אירועים של ירידת לחץ דם מומלץ לטפל ב-Phenylephrine. אין להשתמש בתרופות אינוטרופיות אחרות כגון Dopamine HCI Fresenius (Dopamine), Butamine או Isoproterenol.
טיפולים פולשניים
טיפולים להקטנת עובי המחיצה הבין חדרית נועדו להקלה סימפטומטית, ועל כן הם מיועדים אך ורק לחולים סימפטומטיים עם מפל לחצים של מעל 50 ממ"כ (במנוחה או בפרובוקציה) במוצא חדר שמאל, שיש להם היפרטרופיה משמעותית של המחיצה עם SAM, ושאינם מגיבים לטיפול תרופתי מיטבי.
בחולים המתאימים להתערבות פולשנית, Surgical septal myomectomy היא התערבות הבחירה הראשונה. בחולים בסיכון ניתוחי גבוה, או כאשר קיימות הוראות נגד לניתוח, ניתן להקטין את עובי המחיצה גם על ידי אבלציה של המחיצה באמצעות אלכוהול (Alcohol septal ablation), אך פעולה זו אינה מיועדת לחולים מתחת גיל 21, אינה מומלצת מומלצת בחולים מתחת לגיל 40, וגם לא בחולים עם מחיצה עבה במיוחד (מעל 30 מ"מ).
החלפת מסתם מיטראלי להפחתת מפל הלחצים במוצא חדר שמאל אינה מומלצת לחולים שיכולים לעבור Septal myomectomy.
בחולים עם קוצב לב קבוע, ניתן להיעזר בקיצוב דו-לשכתי על מנת להפחית את מפל הלחצים במוצא חדר שמאל. אין מקום להשתיל קוצב רק למטרה זו בחולים אסימפטומטיים, וגם לא בחולים סימפטומטיים המיועדים לניתוח או לאבלציה.
חולים עם ירידה בתפקוד חדר שמאל יטופלו כמקובל באי ספיקת הלב. בחולים עם אי ספיקת לב מתקדמת (דרגה 3-4) ללא חסימה במוצא חדר שמאל, ניתן לשקול השתלת ICD ( Implantable cardioverter-defibrillator), גם בהיעדר התוויה אחרת.
חולים באי ספיקת לב סופנית יכולים להיות מועמדים להשתלת לב.
מניעה של מוות פתאומי
כל החולים עם HCM יעברו הערכת סיכונים למוות לבבי פתאומי. מרכיבי הסיכון כוללים:
- סיפור קודם של פרפור חדרים ((VF) Ventricular fibrillation), טכיקרדיה חדרית ((VT) Ventricular tachycardia) או מוות פתאומי, לרבות חולים עם ICD.
- סיפור של מוות פתאומי במשפחה.
- איבוד הכרה חולף ללא הסבר.
- עדות לטכיקרדיה על חדרית ((SVT) Supraventricular tachycardia) בא.ק.ג. או בהולטר.
- עיבוי חדר שמאל מעל 30 מ"מ.
- תגובה פתולוגית של לחץ הדם למאמץ גופני.
בחולים שלא הושתל להם ICD יש לבצע את הערכת הסיכון אחת לשנה עד שנתיים.
בדיקות אפשריות נוספות להערכת סיכון:
- Late Gadolinium Enhancement (LGE) בבדיקת CMR.
- מוטציות כפולות או מורכבות.
- חסימה משמעותית במוצא חדר שמאל.
אין מקום לבצע הערכה אלקטרופיסיולוגית בחולים אלה.
השתלה של ICD
בחולים עם HCM, השתלה של ICD היא הטיפול המשמעותי ביותר ששינה בחולים רבים את מהלך המחלה, והטיפול היחיד שהוכח כי מאריך תוחלת חיים.
ברוב החולים, נוכחות של גורם סיכון יחיד יכולה לשמש התוויה להשתלה של ICD. עם זאת, יש מקום לשיקול דעת, בהתחשב בגיל החולה, בחומרת הסיכון, ובסיכון אל מול התועלת שיש בהשתלה של ICD.
- ההתוויות להשתלה של ICD כוללות
- אירוע של מוות פתאומי ככל הנראה על רקע HCM בקרוב משפחה מדרגה ראשונה.
- עיבוי חדר שמאל מעל 30 מ"מ.
- אירוע קרוב של איבוד הכרה (סינקופה) לא מוסבר.
- אירוע של Non-sustained VT בנוכחות גורמי סיכון נוספים (ובמיוחד בחולים מתחת גיל 30).
- תגובה פתולוגית של לחץ-הדם למאמץ, בנוכחות גורמי סיכון נוספים.
בחולים עם ברדיקרדיה, פרפור פרוזדורים התקפי, מפל לחצים גבוה במוצא חדר שמאל, או מעל גיל 65 יש מקום להשתיל Dual-chamber ICD על מנת לאפשר קיצוב דו-לשכתי בעת הצורך.
התווית ל-ICD בחולים עם HCM
מחלת לב כלילית
חולים סימפטומטיים עם תעוקת חזה וסבירות גבוהה למחלת לב כלילית יש להפנות לצנתור כלילי. בחולים עם סיכון בינוני או נמוך ניתן לבצע מיפוי לב או CTA. אין שום צורך לבצע בירור כלילי לחולים אסימפטומטיים.
פרפור פרוזדורים
בחולים עם HCM, פרפור פרוזדורים מהווה סיבה משמעותית לתחלואה סימפטומטית, ואפילו לתמותה. חולים עם אירועים של פרפור פרוזדורים, התקפי או קבוע, חייבים לקבל טיפול נוגד קרישה ב-Coumadin (Warfarin) לרמת INR (International normalized ratio) בין 2-3. שליטה על קצב הלב (Rate control) ניתן להשיג באמצעות מינונים גבוהים של חוסמי בטא או Verapamil. עם זאת, יש יתרון לשמירת החולים בקצב סינוס (Rhythm control). הטיפול האנטיאריתמי המומלץ בחולים אלה הנו Amiodarone או Rythmical. כטיפול חלופי ניתן להשתמש גם ב-Sotalol או Multaq (Dronedarone) אם כי אין מידע מבוסס מספק לגבי השימוש בתרופות אלו. חולים מתאימים ניתן להפנות לטיפול באבלציה.
בזמן ניתוח להקטנת עובי המחיצה הבין חדרית, ניתן להציע לחולים אלה גם "ניתוח מבוכים" (Maze procedure) לצד סגירה של האוזנית בעליה השמאלית.
פעילות ספורטיבית
HCM היא הסיבת השכיחה ביותר למוות פתאומי בספורטאים צעירים. הסיכון נמצא ביחס ישר לעצימות של הפעילות הגופנית, ועל כן ההמלצה הקיימת היא לאסור על חולים אלה השתתפות בפעילות גופנית בעצימות גבוהה, הן במסגרת ספורט תחרותי והן בפעילות חופשית.
יש לעודד חולים עם HCM לבצע פעילות גופנית קבועה בעצימות נמוכה.
לגבי ספורט תחרותי, מותרת לחולים פעילות בעצימות נמוכה בלבד (דרגה A1), הכוללת: ביליארד, באולינג, קריקט, Curling, גולף, וקליעה למטרה.
ביחס לפעילות לא תחרותית בשעות הפנאי, ניתן להתאים את הפעילות למצבו האישי של החולה. במגבלות, ניתן לאפשר לחולים לבצע הליכה, רכיבה על סוסים, החלקה (סקייטינג), דיווש על אופניים נייחות (בחדר כושר), שחיה, טיולים ורכיבה.
יש להעדיף פעילות אירובית מתונה, ולהקפיד על שתיה מרובה ועל צריכת נוזלים (הידרציה) טובה בכל משך הפעילות. על החולים להימנע מפעילות איזומטרית, מפעילות תחרותית, ממאמצים פתאומיים כגון ספרינטים, וכן להימנע ממאמץ גופני בתנאי אקלים קיצוניים (חום, קור, או לחות גבוהה).
הריון ולידה
רוב הנשים עם HCM עוברות הריון ולידה ללא קושי או סיבוכים. למעט נשים עם מחלה מאד מתקדמת, הסיכון האימהי מזערי, אין צורך בטיפול תרופתי מיוחד, ואין סיבה לניתוח קיסרי מניעתי. עם זאת, ב-24 השעות הראשונות לאחר הלידה נדרשת השגחה מיוחדת, עקב שינויי הנפח המשמעותיים שחלים בגוף האישה.
בנשים עם מפל לחצים מעל 50 ממ"כ במוצא חדר שמאל, או תסמינים לבביים שאינם נשלטים היטב ע"י תרופות, הריון כרוך בסיכון מוגבר משמעותית לאם ולעובר. נשים אלה יזדקקו לצוות טיפולי מלווה הכולל קרדיולוג.
באשה אסימפטומטית עם HCM המאוזנת תחת טיפול בחוסמי בטא, ניתן להמשיך את הטיפול התרופתי תוך מעקב אחר דופק העובר.
לחולים עם HCM מומלץ לעבור ייעוץ גנטי טרם כניסה להריון.
נשאים שאין להם סימני מחלה (Genotype positive/Pheonotype negative)
מדובר באנשים בריאים, בדרך כלל קרובי משפחה של חולים עם HCM, שעברו אבחון גנטי ונמצאו נשאים למוטציה, אך לאותה עת ללא סימני מחלה. אין לדעת מתי, אם בכלל, עלולים הנשאים לפתח מחלה קלינית, ואין באנשים אלה כל עדות לסיכון בהיעדר סימני מחלה.
נשאים אלה צריכים לעבור הערכה קלינית תקופתית שתכלול בדיקה קלינית, א.ק.ג. ואקוקרדיוגרפיה. ההערכה תתבצע אחת ל-12-18 חודש בין הגילים 12-18 שנים, ועד אחת ל-5 שנים בגיל הבוגר, כמובן גם בהתאם לנסיבות הקליניות.
נשאים אלה אינם זקוקים לטיפול תרופתי מונע.
נשאים העוסקים בספורט תחרותי חייבים לעבור אחת ל-12-18 חודשים הערכה תקופתית מקיפה הכוללת: בדיקה גופנית, א.ק.ג., אקוקרדיוגרפיה, מבחן מאמץ, הולטר, ובמקרים מסויימים גם CMR. עפ"י הידוע כיום, בהיעדר עדות למחלה קלינית, אין סיבה להגבלת הנשאים בפעילות ספורטיבית תחרותית.
אלגוריתם לטיפול בחולים עם HCM
פרוגנוזה
רוב החולים צפויים להגיע לתוחלת חיים מלאה, ללא נכות וללא צורך בהתערבות טיפולית משמעותית. בחלק מהחולים יכולים להופיע סיבוכים, מהלך פרוגרסיבי וסיכון חיים.
דגלים אדומים
ביבליוגרפיה
- Gersh BJ et al: 2011 ACCF/AHA Guideline for the Diagnosis and Treatment of Hypertrophic Cardiomyopathy, Circulation 2011; 124: 37-85. DOI: 10.1161/CIR.0b013e318223e2bd
- Maron BJ et al: Hypertrophic Cardiomyopathy - A Systematic Review. JAMA 2002; 287(10): 1308-1320.
- First-of-Kind HCM Diagnosis and Treatment Recommendations Published. HeratWire Nov 8, 2011. http://www.theheart.org/article/1305933.do
- Maron BJ et al: 36th Bethesda Conference – Criteria for Eligibility and Disqualification of Competitive Athletes with Cardiovascular Abnormalities. Task Force 4: HCM and Other Cardiomyopathies, Mitral Valve Prolapse, Myocarditis and Marfan Syndrome. JACC 2005; 45(8): 1340-1345.
קישורים חיצוניים
המידע שבדף זה נכתב על ידי ד"ר מיקי בורשטיין


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק