הבדלים בין גרסאות בדף "מיגרנה - Migraine"
| (37 גרסאות ביניים של 2 משתמשים אינן מוצגות) | |||
| שורה 1: | שורה 1: | ||
| − | |||
| − | |||
{{מחלה | {{מחלה | ||
|תמונה=Migrane1.png | |תמונה=Migrane1.png | ||
| שורה 14: | שורה 12: | ||
}} | }} | ||
{{הרחבה|כאב ראש}} | {{הרחבה|כאב ראש}} | ||
| − | [[כאבי ראש]] הם מהתלונות השכיחות ביותר בפניה לרופא. כ-80 | + | [[כאבי ראש]] הם מהתלונות השכיחות ביותר בפניה לרופא. כ-80 אחוזים מן האוכלוסייה סובלים לפחות אחת לשנה מכאב ראש. ניתן לחלק את כאבי הראש לראשוניים ומשניים. כאבי הראש הראשוניים הם אותם כאבים בהם הגורם האטיולוגי אינו ברור ובהם כלולים כאבי ראש כמיגרנה, [[כאב ראש תעוקתי]] (Tension type headache), [[כאב ראש מקבצי]] (Cluster headache) וסוגים נדירים יותר של כאבי ראש. בקבוצה המשנית נכללים כאבי ראש שהגורם להם ידוע והטיפול היעיל בו מביא בעקבותיו הפסקת כאב הראש. בקבוצה זו נכללים בעיקר [[דלקת גת|כאבי הראש הקשורים לסינוסים]], [[דלקת קרום המוח]], כאב ראש ממקור צווארי, [[הפרעות תפקודיות במערכת הלעיסה|כאבי ראש עקב פגיעה במפרק הלסתות]] (Temporomandibular Joint ,TMJ), [[דימום תוך-מוחי|דימום]] או [[גידול מוחי|תהליך תופס מקום תוך מוחי]] וכאבי ראש הקשורים למבנים שונים בפנים: עיניים, שיניים, שרירים ועצבי הגולגולת. |
| − | '''מיגרנה''' היא מחלה עתיקה ומקור השם מן היוונית העתיקה ἡμικρανία | + | '''מיגרנה''' היא מחלה עתיקה ומקור השם מן היוונית העתיקה ἡμικρανία (Hemikrania), בתרגום לאנגלית ולצרפתית Migraine. מיגרנה מתבטאת בהתקפים חוזרים של כאב ראש. התקף מיגרנה טיפוסי הוא בעל עוצמת כאב בינונית עד חזקה, נמשך בין 4–72 שעות וקיימים בו צירופים שונים של המאפיינים הבאים: כאב ראש פועם, חד צדדי, מלווה ב[[בחילות והקאות|בחילה ו/או הקאה]], אי-סבילות ל[[פעילות גופנית]] שגרתית או אף הימנעות מפעילות כזו, אי-סבילות לאור ולרעש. האבחנה היא עדיין קלינית ואין בידנו סמן ביולוגי אבחנתי. מיגרנה גורמת להפרעה בתפקוד התקין והיא אחת מהסיבות השכיחות להפרעה תפקודית. |
== אפידמיולוגיה == | == אפידמיולוגיה == | ||
| − | מיגרנה היא הפרעה שכיחה המופיעה ב- | + | מיגרנה היא הפרעה שכיחה המופיעה ב-12–15 אחוזים מהאוכלוסייה הכללית. בקרב ילדים שכיחות מיגרנה היא כ-4 אחוזים וזהה בין המינים. עם הופעת גיל ההתבגרות שכיחות המיגרנה עולה בקרב נשים והיא כ-17 אחוזים לעומת 7 אחוזים בקרב גברים. |
== אטיולוגיה == | == אטיולוגיה == | ||
| − | '''גנטיקה''': בקרב רבים מחולי המיגרנה קיים סיפור משפחתי של מיגרנה, הסיכון למיגרנה בקרב קרובי משפחה של הסובלים ממיגרנה הוא פי שלוש לעומת אנשים ללא קרובי משפחה עם מיגרנה. הבסיס הגנטי למיגרנה, למרות מחקרים רבים, אינו ברור. נראה כי בתורשה של מיגרנה מעורבים מספר גנים ולא גן בודד | + | '''גנטיקה''': בקרב רבים מחולי המיגרנה קיים סיפור משפחתי של מיגרנה, הסיכון למיגרנה בקרב קרובי משפחה של הסובלים ממיגרנה הוא פי שלוש לעומת אנשים ללא קרובי משפחה עם מיגרנה. הבסיס הגנטי למיגרנה, למרות מחקרים רבים, אינו ברור. נראה כי בתורשה של מיגרנה מעורבים מספר גנים ולא גן (Gene) בודד ונראה שישנה גם השפעה לגורמים סביבתיים להתפתחות המיגרנה. בצורות מסוימות ונדירות של מיגרנה נמצאה קורלציה לגן בודד. למשל במיגרנה המיפלגית משפחתית ([[FHM]],{{כ}} Familial Hemiplegic Migraine) נמצאו מוטציות בגנים הקשורים לתפקוד של תעלות יונים ומכאן הועלה השערה כי הפרעה בתפקוד תעלות יונים היא אטיולוגיה אפשרית למיגרנה. |
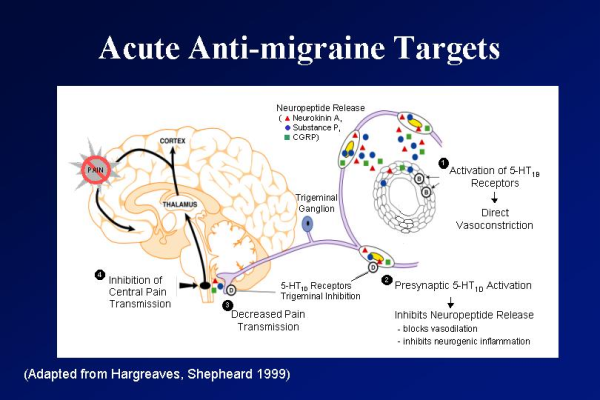
| − | '''פתופיזיולוגיה''': | + | '''פתופיזיולוגיה''': המנגנון המדויק להיווצרות מיגרנה אינו ידוע. המיגרנה היא, ככל הנראה, מחלה מוחית הנובעת מהפרעה מתפקוד תאי העצב (הנוירונים, Neurons) ולא מחלה הנובעת משינויים בכלי דם (הצרות והרחבה) כפי שנתפשה עד לשנים האחרונות. הבסיס למיגרנה נובע ממערכת הנקראת המערכת הטריגמינווסקואלרית (Trigeminovascular system), דהיינו מערכת הכוללת את סיבי התחושה מגנגליון העצב המשולש (העצב הטרימינלי) ומשורשים צווארים עליונים. נוירונים סנסורים הכלולים במערכת זאת מעצבבים כלי דם גדולים, כלי דם בקרומי המוח, וסינוסים ורידיים. כשמערכת זאת מאוקטבת היא משחררת חומרים שהם מתווכים עצביים כגון חומר [[Substance P]]) P), חלבון קשור לגן ל-[[קלציטונין - Calcitonin|Calcitonin]]{{כ}} (CGRP, {{כ}}Calcitonin Gene Related Peptide) ו-[[Neurokinin A]]. גרוי העצבים הללו גורם להתרחבות כלי הדם של הקרום הקשה (Dura), דליפה של חלבוני הפלזמה לתווך הבין-תאי, הפעלה של טסיות הדם ותאי פיטום, ויצירת תגובה דלקתית נוירוגנית (Neurogenic inflammation), תגובה זו קשורה, ככל הנראה, לכאב והיא גורמת לפעילות איזון חוזר אפרנטי (Afferent) על גזע המוח וגירוי מרכזים אוטונומיים, האחראים לחלק מן התופעות האוטונומיות במיגרנה. (תמונה 1). גם ל-[[סרוטונין - Serotonin|Serotonin]] תפקיד חשוב במיגרנה. |
| − | מרכיב נוסף חשוב ביצרת המיגרנה הוא "דיכוי מתפשט בקליפת המוח" ( | + | מרכיב נוסף חשוב ביצרת המיגרנה הוא "דיכוי מתפשט בקליפת המוח" (Cortical spreading depression) שהוא למעשה גל של דהפורליזציה (גל חשמלי, Depolarization) של תאי עצב ותאי התמך (תאי גליה, Glial cells) הגורם להיווצרות המיגרנה. |
| − | האאורה (Aura) נגרמת, ככל הנראה, על ידי מנגנון הדיכוי המתפשט בקליפת המוח, הגורם לירידה בתפקוד אזור מסוים בקליפת המוח אשר מתקדמת בקצב של | + | האאורה ([[Aura]]) נגרמת, ככל הנראה, על ידי מנגנון הדיכוי המתפשט בקליפת המוח, הגורם לירידה בתפקוד אזור מסוים בקליפת המוח אשר מתקדמת בקצב של 2–3 מילימטרים בדקה. בתחילת הגל, ישנה עליה באספקת הדם האזורית ועליה בריכוזי ה[[אשלגן]] ו-[[Glutamate]] ולאחריה ירידה ממושכת יותר בפעילות המוחית, הגורמת לירידה משנית תגובתית באספקת הדם המתפשטת בעקבות הירידה בחילוף החומרים המוחי (Spreading oligemia). כאב הראש מתחיל כבר בשלב הירידה באספקת הדם ועל כן אינו קשור להתרחבות כלי הדם ועליה בזילוח, כפי שחשבו קודם. השינויים שיוצר גל הדפורלזציה משפיעים על המערכת הטרגמינווסקולארית.{{ש}} |
| − | [[קובץ: Migrane2.png|ממוזער|מרכז|600px|תמונה 1: המערכת | + | [[קובץ: Migrane2.png|ממוזער|מרכז|600px|תמונה 1: המערכת הטריגמינווסקולרית, יצירת הדלקת הנוירוגנית ואתרי הפעולה של הטריפטנים (Triptans)]] |
== קליניקה == | == קליניקה == | ||
{{הפניה לערך מורחב|אורה מיגרנוטית - Migraine aura}} | {{הפניה לערך מורחב|אורה מיגרנוטית - Migraine aura}} | ||
| − | התקף מיגרנה טיפוסי הוא בעל עוצמת כאב בינונית עד חזקה, נמשך בין | + | התקף מיגרנה טיפוסי הוא בעל עוצמת כאב בינונית עד חזקה, נמשך בין 4–72 שעות וקיימים בו צירופים שונים של המאפיינים הבאים: כאב ראש פועם, חד צדדי, מלווה בבחילות והקאות|בחילה ו/או הקאה, אי-סבילות לפעילות גופנית שגרתית או אף הימנעות מפעילות כזו, אי-סבילות לאור ולרעש. אנו מבחינים ב - 2 צורות עיקריות: |
#מיגרנה ללא אאורה | #מיגרנה ללא אאורה | ||
#מיגרנה עם אאורה: | #מיגרנה עם אאורה: | ||
| − | + | {{ש}}אאורה היא הפרעה עצבית חולפת המופיעה באופן טיפוסי לפני שלב כאב הראש, מופיעה בהדרגה ונמשכת לא יותר מ-60 דקות, מערבת לרוב את מערכת הראיה ומתבטאת ב[[כתמים בראיה]] (Scotomas), ליקויים בשדה ראייה כגון [[פלג ראייה]] (Hemianopsia), [[טשטוש ראיה]], [[הזיות ראיה]] (אורות בוהקים, קווי זיגזג) ועד [[עיוורון]] מלא. לעיתים תתבטא האאורה בהפרעה בתחושה בפלג גוף או אף [[אפזיה]] (Aphasia). לעיתים נדירות הפרעה נוירולוגית של אאורה תכלול גם חולשה מוטורית. ייתכנו גם תסמינים הקשורים להפרעה בתפקוד גזע המח, כגון [[סחרחורת]] קשה, [[כפל ראיה|ראיה כפולה]] (Diplopia), חוסר קואורדינציה ([[Ataxia]]), הפרעות היגוי ([[Dysarthria]]) וכדומה; מיגרנה עם אאורה ממקור גזע המח נקראה בעבר Basilar migraine, מתוך השערה על הקשר לעורק הבזילרי. אאורה מופיעה בכ-25 אחוזים מחולי המיגרנה. | |
| − | כ-77 | + | כ-77 אחוזים אחוז מהסובלים ממיגרנה מדווחים על תסמינים של פיהוק מוגבר, שינוי במצב הרוח, [[אי שקט]], תשוקה לאוכל, [[עצירות]], נוקשות בצוואר, המופיעים 24–48 שעות לפני הופעת כאב הראש. |
| − | הפגיעה באיכות החיים של החולה המיגרנוטי הסובל מהתקפים תכופים היא קשה. מיגרנה מוגדרת | + | הפגיעה באיכות החיים של החולה המיגרנוטי הסובל מהתקפים תכופים היא קשה. מיגרנה מוגדרת על ידי ארגון הבריאות העולמי (WHO,{{כ}} World Health Organization) כאחת המחלות המגבילות ביותר. המחלה פוגעת במארג הבריאותי של החולה עצמו, בקשריו המשפחתיים, בתפקודו החברתי וביכולתו לעבוד וללמוד. הפגיעה באיכות החיים נמצאה דומה לזו של [[דיכאון]] קשה וירודה מזו של חולים לאחר [[התקף לב]], [[יתר לחץ דם]] או [[סוכרת]]. |
== אבחנה == | == אבחנה == | ||
| − | מאז 1988 מאובחנת המיגרנה לפי הקריטריונים של החברה הבינלאומית לכאבי ראש (IHS, | + | מאז 1988 מאובחנת המיגרנה לפי הקריטריונים של החברה הבינלאומית לכאבי ראש (IHS, {{כ}}International Headache Society). |
| − | ב-2018 פורסמה המהדורה השלישית של | + | ב-2018 פורסמה המהדורה השלישית של הסיווג הבינלאומי של כאב ראש (International Classification of Headache Disorders 3rd edition, beta version; ICHD-3 beta) (טבלה 1){{ש}} |
{| style="float:center; clear:left; width:90%; margin:0.5em 0.5em 0.5em 0em; border:2px solid #00FF00; padding:5px;" | {| style="float:center; clear:left; width:90%; margin:0.5em 0.5em 0.5em 0em; border:2px solid #00FF00; padding:5px;" | ||
| | | | ||
| − | <center>'''טבלה | + | <center>'''טבלה מספר 1: הקריטריונים לאבחנת מיגרנה לפי החברה הבינלאומית לכאבי ראש'''</center> |
# לפחות 5 התקפים העונים על הקריטריונים בסעיפים הבאים: | # לפחות 5 התקפים העונים על הקריטריונים בסעיפים הבאים: | ||
| − | #משך כאב הראש בין 4 - 72 שעות (אם אינו מטופל או מטופל ללא הצלחה) | + | #משך כאב הראש בין 4 - 72 שעות (אם אינו מטופל או מטופל ללא הצלחה) |
#לפחות שניים מתוך 4 המדדים הבאים: | #לפחות שניים מתוך 4 המדדים הבאים: | ||
#*כאב חד צדדי | #*כאב חד צדדי | ||
| שורה 65: | שורה 63: | ||
|} | |} | ||
| − | ===כאב ראש מתמשך יומיומי ( | + | ==={{ש}}כאב ראש מתמשך יומיומי (Chronic daily headache)=== |
| − | מתרבות העדויות לכך כי בחלק מן המקרים מיגרנה היא מחלה מתקדמת ועלולה על כן לעבור מצורה התקפית לצורה מתמשכת יומיומית ולמעשה להפוך למיגרנה כרונית (מעל 15 ימים של כאב ראש בחודש). שינוי צורני זה ( | + | מתרבות העדויות לכך כי בחלק מן המקרים מיגרנה היא מחלה מתקדמת ועלולה על כן לעבור מצורה התקפית לצורה מתמשכת יומיומית ולמעשה להפוך למיגרנה כרונית (מעל 15 ימים של כאב ראש בחודש). שינוי צורני זה (Transformation) כרוך ברוב המקרים (70 אחוזים) בשימוש יתר בתרופות משככות כאבים, אולם לעיתים המעבר עצמוני וסיבתו אינה מובנת די צורכה. לעיתים מתחיל כאב הראש מיד בתדירות יומיומית (New daily persistent headache), ולעיתים המעבר הוא מכאב ראש תעוקתי התקפי לכאב ראש יומיומי. המנגנון אינו ברור. ייתכן ונוצרים דפוסים חדשים במערכת העצבים המרכזית (Central sensitization), הסף ליצירת כאב הופך מזערי ומערכת הכאב מופעלת על ידי גירויים חיצוניים או פנימיים שבמצב רגיל אינם גורמים לכאב או להתקף מיגרנה. |
מידע זה משנה את השיקולים להתערבות טיפולית מונעת. התערבות מוקדמת עשויה למנוע את התקדמות המחלה לצורה של כאב יומיומי, היווצרות שינויים בלתי הפיכים במוח ועמידות משמעותית לטיפולים מכל סוג. | מידע זה משנה את השיקולים להתערבות טיפולית מונעת. התערבות מוקדמת עשויה למנוע את התקדמות המחלה לצורה של כאב יומיומי, היווצרות שינויים בלתי הפיכים במוח ועמידות משמעותית לטיפולים מכל סוג. | ||
===אבחנה מבדלת=== | ===אבחנה מבדלת=== | ||
| − | ישנה חשיבות בהכרת הצורות הקליניות השונות של כאבי הראש הראשוניים שכן המגוון רחב | + | ישנה חשיבות בהכרת הצורות הקליניות השונות של כאבי הראש הראשוניים שכן המגוון רחב מאוד והטיפולים משתנים בהתאם לאבחנה המסוימת. |
| − | ====כאב ראש תעוקתי ( | + | ====כאב ראש תעוקתי (Tension-type headache)==== |
| − | זהו השכיח ביותר בין כאבי הראש הראשוניים כאשר ההארעות השנתית שלו נעה בין | + | זהו השכיח ביותר בין כאבי הראש הראשוניים כאשר ההארעות השנתית שלו נעה בין 31–74 אחוזים. בניגוד למיגרנה, הכאב לרוב דו צדדי, אינו פועם, עוצמתו היא קלה עד בינונית, הוא אינו מוחמר על ידי פעילות גופנית. לרוב אינו מלווה ב[[בחילה]]. |
| − | מכירים בשלוש צורות עיקריות: | + | מכירים בשלוש צורות עיקריות: |
#'''כאב ראש תעוקתי התקפי נדיר''', בו הכאב קיים בממוצע יום אחד בחודש או פחות | #'''כאב ראש תעוקתי התקפי נדיר''', בו הכאב קיים בממוצע יום אחד בחודש או פחות | ||
| − | #'''כאב ראש תעוקתי התקפי שכיח''', עם | + | #'''כאב ראש תעוקתי התקפי שכיח''', עם 1–15 ימי כאב בחודש בממוצע |
| − | #'''כאב ראש תעוקתי כרוני''' בו הכאב מופיע ביותר מ-15 ימים בחודש. לעיתים קרובות הופך מצב זה לכאב יומיומי. הטיפול הוא מונע יום יומי וכולל בעיקר תרופות נוגדות דיכאון | + | #'''כאב ראש תעוקתי כרוני''' בו הכאב מופיע ביותר מ-15 ימים בחודש. לעיתים קרובות הופך מצב זה לכאב יומיומי. הטיפול הוא מונע יום יומי וכולל בעיקר [[תרופות נוגדות דיכאון]] ו[[נוגדי דלקת לא סטרואידלים|מונעות דלקת]] בצירופים שונים |
| − | ====כאבי ראש טריגמינליים אוטונומיים ( | + | ====כאבי ראש טריגמינליים אוטונומיים (Trigeminal autonomic cephalalgias)==== |
| − | כאבי ראש בקבוצה זו מתבטאים בהתקפים הנמשכים בין שניות בודדות לשעות בודדות, בחלקם מלווים תופעות אוטונומיות כגון דמעת, אודם בלחמית ונזילה מן הנחיר בצד הכאב. | + | כאבי ראש בקבוצה זו מתבטאים בהתקפים הנמשכים בין שניות בודדות לשעות בודדות, בחלקם מלווים תופעות אוטונומיות כגון דמעת, אודם בלחמית ונזילה מן הנחיר בצד הכאב. דוגמה אופיינית לכאב ראש כזה היא '''כאב ראש מקבצי'''; דוגמה אופיינית לכאב ראש בקבוצה זו ללא תופעות אוטונומיות היא [[כאבי פנים וראש|נוירלגיה של העצב המשולש]] (Trigeminal neuralgia). |
| − | |||
| − | |||
| − | |||
| − | + | '''כאב ראש מקבצי (Cluster headache):'''{{ש}} | |
| + | כאב זה מאופיין בהתקפיים חוזרים, הנמשכים בין 15 דקות ל-3 שעות לערך. הכאב תמיד חד צדדי, לרוב רקתי (Temporal), סביב ארובת העין (Periorbital), בלסת העליונה או בזווית הלסת התחתונה. הכאב מלווה בדמעת, אודם בלחמית ונזילה או אטימה של הנחיר בצד הכאב. ב-20 אחוזים מהמקרים ניתן לראות בעת ההתקף [[תסמונת Horner]] באותו הצד - דהיינו צניחה של העפעף, כיווץ של האישון. הכאב שכיח יותר בגברים (ביחס 6:1) ועלול להופיע כמה פעמים ביממה, לעיתים קרובות מעיר את החולה, 2-1 שעות אחרי שנרדם. הכאבים מופיעים במקבצים (Clusters, שהם גם מקור שם המחלה בעברית ובאנגלית) לתקופות שנעות בין 6 שבועות לכמה חודשים, נעלמים עצמונית וחוזרים בחלק גדול של המקרים לאחר שנה, לרוב באותה התקופה. לעיתים הכאב חוזר לאחר כמה חודשים ולעיתים אף לאחר כמה שנים. הצורה הארעית עלולה להפוך למתמשכת (דהיינו כאב יומיומי כרוני) במקרים בהם ההפוגות העצמוניות אינן מופיעות; החולה מוגדר אז כסובל מהצורה המתמשכת של המחלה. | ||
| − | הטיפול | + | הטיפול היעיל ביותר בהתקף החד הוא הזרקה תת-עורית של [[Sumatriptan]] שמביאה לשיפור מהיר (10 דקות) ברוב המקרים. ניתן ליטול [[t:Selective serotonin (5-HT1) agonists - N02CC|טריפטנים]] ([[Triptans for migrane|Triptans]]) בהזלפה לנחיר או בכדור, אולם אז ההשפעה כצפוי אינה כה מהירה. טיפול בחמצן 100 אחוז במסכה אטומה עם שקית עודפים מסוג Non-rebreathing בספיקה של עד 10 ליטר לדקה עשויה להפסיק ההתקף תוך 10–15 דקות ב-70 אחוזים מן המקרים. |
| − | קיימות עוד צורות נדירות של כאב ראש טריגמינלי אוטונומי שמגיבות בחלקן ל-[[ | + | הטיפול המונע יעיל ברוב המקרים וניתן לאורך "תקופת המקבץ" הצפויה. תרופת הבחירה היא מקבוצת [[חוסמי תעלות הסידן]], [[Verapamil]]. כמו כן ניתן להשתמש ב[[תרופות נוגדות כפיון]], כגון [[Valproic acid]] ו–[[Topiramate]]. עקב הדמיון ל[[הפרעה דו-קוטבית|דיכאון דו-קוטבי]], בעיקר בקשר לעונות השנה, נוסה השימוש ב-[[Licarbium]] {{כ}}([[Lithium]]), שמראה פעילות טובה בעיקר בצורה המתמשכת. במקביל, ניתן להשתמש ב[[סטרואידים]] לצורך השגת אפקט מניעה מהיר, כ"גישור" עד להשגת השפעה בתרופות האחרות. |
| + | |||
| + | קיימות עוד צורות נדירות של כאב ראש טריגמינלי אוטונומי שמגיבות בחלקן ל-[[Indomethacin]] ובחלקן לתרופות נוגדות כפיון. | ||
== טיפול == | == טיפול == | ||
| − | ניתן לחלק את הטיפול לטיפולים תרופתיים ומכשירים וטיפולים לא תרופתיים. הטיפול שאינו כרוך בתרופות מתרכז בעיקר בשינויים באורחות החיים והימנעות מגורמים מעוררי התקפים כגון- לחץ, חסך | + | ניתן לחלק את הטיפול לטיפולים תרופתיים ומכשירים וטיפולים לא תרופתיים. הטיפול שאינו כרוך בתרופות מתרכז בעיקר בשינויים באורחות החיים והימנעות מגורמים מעוררי התקפים כגון- לחץ, [[חסך שינה]], אכילה לא סדירה. |
הטיפול התרופתי נחלק ל-2 סוגים עיקריים: | הטיפול התרופתי נחלק ל-2 סוגים עיקריים: | ||
| שורה 100: | שורה 98: | ||
#טיפול מונע | #טיפול מונע | ||
| − | חלה התקדמות רבה בהבנת המנגנונים הפתופיזיולוגיים, דבר המרחיב אפשרויות טיפול בחלק הארי של כאבי הראש. ידע זה כבר מניב טיפולים ייחודיים חדשים, כגון תרופות מעכבות פעילות חלבון קשור לגן לקלציטונין (CGRP) או חומרים אחרים, המשפיעים על כלי דם, המעורבים ביצירת ההתקף המיגרנוטי. | + | {{ש}}חלה התקדמות רבה בהבנת המנגנונים הפתופיזיולוגיים, דבר המרחיב אפשרויות טיפול בחלק הארי של כאבי הראש. ידע זה כבר מניב טיפולים ייחודיים חדשים, כגון תרופות מעכבות פעילות חלבון קשור לגן לקלציטונין ([[CGRP]]{{כ}}, Calcitonin Gene-Related Peptide) או חומרים אחרים, המשפיעים על כלי דם, המעורבים ביצירת ההתקף המיגרנוטי. |
===הטיפול בהתקף החד=== | ===הטיפול בהתקף החד=== | ||
| − | בחירת הטיפול בהתקף מיגרנוטי תלויה בעוצמת הכאב, בסימפטומים המלווים (בחילות) וברקע הרפואי של המטופל. ככלל יש להתחיל את הטיפול להתקף המיגרנה עם הופעת ההתקף, שכן טיפול מוקדם הוא יעיל יותר. הטיפול להתקף מורכב מתרופות משככות כאב המוכרות מתחומים אחרים, מתרופות ייעודיות למיגרנה וממכשירים | + | בחירת הטיפול בהתקף מיגרנוטי תלויה בעוצמת הכאב, בסימפטומים המלווים (בחילות) וברקע הרפואי של המטופל. ככלל יש להתחיל את הטיפול להתקף המיגרנה עם הופעת ההתקף, שכן טיפול מוקדם הוא יעיל יותר. הטיפול להתקף מורכב מתרופות משככות כאב המוכרות מתחומים אחרים, מתרופות ייעודיות למיגרנה וממכשירים ייעודים לטיפול במיגרנה. |
| − | בהתקפים קלים ניתן לטיפול ב[[Acetominophen]] (אקמול/דקסמול) או תרופות מקבוצת ה- NSAID | + | בהתקפים קלים ניתן לטיפול ב-[[Acetominophen]] (אקמול/דקסמול) או תרופות מקבוצת ה-[[נוגדי דלקת לא סטרואידלים|NSAID]]{{כ}} (Non Steroidal Anti Inflammatory Drugs). אם ההתקף מלווה בבחילה ניתן לתת תרופה ייעודית לבחילות. |
| − | בהתקפים קשים יותר ניתן לטפל בתרופות ייעודיות למיגרנה: [[ | + | בהתקפים קשים יותר ניתן לטפל בתרופות ייעודיות למיגרנה: ג'פנטים ([[Gepants]]), טריפטנים או [[דיטנים]] (Ditans) עליהן יפורט בהמשך. |
| − | טיפול מוגזם בתכשירים לכאב אקוטי (לא כולל ג'פנטים) עלול לגרום לכאב ראש מעצם השימוש המוגזם בטיפול תופעה הנקראת | + | טיפול מוגזם בתכשירים לכאב אקוטי (לא כולל ג'פנטים) עלול לגרום לכאב ראש מעצם השימוש המוגזם בטיפול תופעה הנקראת Medication overuse headache ולכן יש להגביל את השימוש בטיפול בתרופות לטיפול אקוטי ולשקול להתחיל טיפול מונע כאשר תדירות ההתקפים גבוה. יש להימנע מטיפול ב[[אופיאטים]] (Opiates) ו[[ברביטורטים]] למיגרנה היות שטיפול זה מעלה את הסיכון להתפתחות Chronic daily headache. |
====טריפטנים==== | ====טריפטנים==== | ||
| − | + | הטריפטנים הם קבוצת תרופות הפועלת על המערכת הסרוטרנרגית (Serotoninergic). הטרפיטנים הם אגוניסטים ייחודיים בקולטני [[סרוטונין - Serotonin|Serotonin]], הפועלים על קולטנים מסוג B ו-D בתת-קבוצה 1 של Serotonin. הקולטנים מסוג B נמצאים על כלי הדם המוחיים, בעיקר של הקרום הקשה, ואילו מסוג D נמצאים על קצות היציאונים (Axon) השלישוניים בכלי הדם וכן על פני גופי תאי העצב בגרעין העצב המשולש בגזע המוח. הפעולה על קולטני B מונעת התרחבותם של כלי הדם של הקרום הקשה, הפעלת קולטני D מונעת את הדלקת העצבית האופיינית להתקף מיגרנה. | |
| − | בישראל משווקים 5 טריפטנים (טבלה 2). הראשון שפותח הוא | + | בישראל משווקים 5 טריפטנים (טבלה 2). הראשון שפותח הוא Sumatriptan. בהמשך, פותח דור חדש הכולל את [[Zomig]]{{כ}} ([[Zolmitriptan]]){{כ}}, [[Rizalt]]{{כ}} ([[Rizatriptan]]){{כ}} [[Relert]]{{כ}} ([[Eletriptan]]) ו-Naramig{{כ}} ([[Naratriptan]]). מנגנון הפעולה של כולם זהה. התרופות בטוחות. תופעות הלוואי כוללות בעיקר [[חולשה]], [[כאב בחזה|תחושת לחץ ואי נוחות בחזה]] שאינם ממקור לבבי. התווית הנגד העיקרית היא [[מחלה כלילית|מחלת העורקים הכליליים]]. קיימים הבדלים באשר למהירות הפעולה של התכשירים השונים. תרופות הדור החדש ליפופיליות יותר וחוצות טוב יותר את המחסום דם-מוח, אך אין מיתאם טוב בין מידת ליפופיליות (Lipophilic) ליעילות הקלינית, אתרי הפעולה של טריפטנים הם היקפיים ומרכזיים כאחד. ניתן לתת התרופות גם בשלב האאורה, שכן הן אינן משנות את זרימת הדם למוח. רבים מחולי מיגרנה חווים Allodynia עורית בעור הקרקפת ופלג גוף עליון (כאב בתגובה לגירוי שבדרך כלל אינו מכאיב). Allodynia היא תסמין שמבטא Central sensitization בעת התקף מיגרנה ממושך, ומתן טריפנים בשלב שמופיעה אלודיניה אינו יעיל. מתן טריפטנים בטרם הופיעה Allodynia מביא לתגובה מהירה יותר של חופש מכאב ראש ולעיתים קרובות מוריד את ההארעות של חזרת ההתקף. בחולים הסובלים מבחילות או הקאות ניתן לתת טריפטנים בתרסיס לאף או בזריקה תת-עורית. |
| − | התגובה לתרופות אלו היא | + | התגובה לתרופות אלו היא מאוד אישית ולא ניתן לחזותה מראש; על כן, יש לעיתים לנסות מספר תרופות עד שמגיעים לזו המראה פעילות טובה עם כמה שפחות תופעות לוואי. |
{|Align="center" | {|Align="center" | ||
| − | |+'''טבלה | + | |+'''טבלה מספר 2 - טריפטנים''' |
|- | |- | ||
| − | | | + | | חופש מכאבים תוך שעתיים (באחוזים){{רווח קשיח|4}} |
| − | | תגובה לטיפול ( | + | | תגובה לטיפול תוך שעתיים (באחוזים){{רווח קשיח|4}} |
| שם התרופה ומינון{{רווח קשיח|4}} | | שם התרופה ומינון{{רווח קשיח|4}} | ||
|- | |- | ||
| − | |27 | + | |27 |
| − | |60 | + | |60 |
|align="left"|Relert (Eletriptan) 40mg | |align="left"|Relert (Eletriptan) 40mg | ||
|- | |- | ||
| − | |33 | + | |33 |
| − | |66 | + | |66 |
| − | |align="left"|Relert (Eletriptan) 80mg | + | |align="left"|Relert (Eletriptan) 80mg |
|- | |- | ||
| − | |30 | + | |30 |
| − | |62 | + | |62 |
|align="left"|Rizalt (Rizatriptan) 5mg | |align="left"|Rizalt (Rizatriptan) 5mg | ||
|- | |- | ||
| − | |40 | + | |40 |
| − | |69 | + | |69 |
|align="left"|Rizalt (Rizatriptan) 10mg | |align="left"|Rizalt (Rizatriptan) 10mg | ||
|- | |- | ||
| − | |40 | + | |40 |
| − | |69 | + | |69 |
|align="left"|Rizalt (Rizatriptan)10mg RPD | |align="left"|Rizalt (Rizatriptan)10mg RPD | ||
|- | |- | ||
| − | |30 | + | |30 |
| − | |64 | + | |64 |
|align="left"|Zomig (Zolmitriptan) 2.5mg | |align="left"|Zomig (Zolmitriptan) 2.5mg | ||
|- | |- | ||
| − | | | + | | |
| − | |66 | + | |66 |
| align="left"|Zomig (Zolmitriptan) 5mg | | align="left"|Zomig (Zolmitriptan) 5mg | ||
|- | |- | ||
| | | | ||
| − | |69 | + | |69 |
| − | | align="left"|Zomig (Zolmitriptan) intranasal 2.5mg | + | | align="left"|Zomig (Zolmitriptan) intranasal 2.5mg |
|- | |- | ||
| − | |22 | + | |22 |
| − | |49 | + | |49 |
|align="left"|Naramig (Naratriptan) 2.5mg | |align="left"|Naramig (Naratriptan) 2.5mg | ||
|- | |- | ||
| − | |28 | + | |28 |
| − | |63 | + | |63 |
|align="left"|Sumatriptan 50mg | |align="left"|Sumatriptan 50mg | ||
|- | |- | ||
| − | |29 | + | |29 |
| − | |59 | + | |59 |
|align="left"|Sumatriptan 100mg | |align="left"|Sumatriptan 100mg | ||
|- | |- | ||
| − | |37 | + | |37-27 |
| − | |61 | + | |61 |
| − | |align="left"|Sumatriptan intranasal 20mg | + | |align="left"|Sumatriptan intranasal 20mg |
|- | |- | ||
| − | |49 | + | |49 |
| − | |69 | + | |69 |
| − | |align="left"|Sumatriptan S.C. injection 6mg | + | |align="left"|Sumatriptan S.C. injection 6mg |
|} | |} | ||
| + | ===={{ש}}ג'פנטים - CGRP antagonists - תרופות לכאב אקוטי העובדות על מערכת ה-CGRP==== | ||
| + | CGRP הוא חלבון קטן המעורב בפתוגנזה של מיגרנה ובהשראת הדלקת הנוירוגנית במיגרנה. ה-CGRP הוא מטרה לטיפולים תרופתים במיגרנה, הן לטיפול מונע והן לטיפול בהתקף חריף. הג'פנטים [[Ubrelvy]] ({{כ}}[[Ubrogepant]]{{כ}}) ו-[[Nurtec]]{{כ}} ([[Rimegepant]]{{כ}}) הן תרופות הניתנות דרך הפה והן מולקולות קטנות המהוות אנטגוניסטים ל-CGRP. מחקרים שבדקו תרופות אלו לעומת אינבו (Placebo) הראו יעילות במדדים הבאים: שיפור מהיר בכאב הראש, שיפור בתסמינים המלווים מיגרנה (רגישות לאור, רעש, בחילה) וחזרה לתפקוד. תופעות הלוואי היו מעטות וכללו בחילה, [[ישנוניות]] ו[[יובש פה בגיל המבוגר - Dry mouth in the elderly|פה יבש]]. | ||
| − | + | משתמשים בג'פנטים בחולים שלא מגיבים לטיפול בטריפטנים, או שישנה הורית נגד לטיפול בטריפטנים (למשל מחלת לב איסכמית). תרופות אלו הוכחו במחקרים רנדומלים גדולים כיעילות לטיפול במיגרנה. לא נערכה השואה בין יעילות טיפול בג'פנטים לטריפטנים. | |
| − | |||
| − | + | (ראו גם בהמשך, בפרק [[#נוגדנים ל-CGRP|נוגדנים ל-CGRP]]). | |
====דיטנים - Lasmiditan==== | ====דיטנים - Lasmiditan==== | ||
| − | [[Lasmiditan]] הוא תכשיר הדומה לטריפטנים אך אין לו השפעה על העורקים הקורונרים ולכן ניתן לתת אותו לאנשים עם מחלה לבבית איסכמית. מדובר באגוניסט | + | [[Lasmiditan]] הוא תכשיר הדומה לטריפטנים אך אין לו השפעה על העורקים הקורונרים ולכן ניתן לתת אותו לאנשים עם מחלה לבבית איסכמית. מדובר באגוניסט סרוטונרגי ספציפי לרצפטור ל-Serotonin{{כ}} 1F. במחקר גדול שכלל מעל ל-2000 איש הוכחה יעילותו לעומת אינבו. תופעות הלוואי השכיחות אחרי נטילת התרופה הן סחרחורת, עייפות, בחילה. בשל תופעות הלוואי אסור לנהוג בשעות לאחר נטילת התרופה. |
| − | ====מכשירים לטיפול בכאב אקוטי | + | ====מכשירים לטיפול בכאב אקוטי במנגנון נוירומודולציה (Neuromodulation)==== |
| − | מספר מחקרים קליניים הדגימו יעילות של שימוש במכשירים שעובדים במנגנון נוירומודולציה (גירוי עצבי) בטיפול בהתקף מיגרנה. מכשירי אלו גורמים לגירוי מערכת העצבים המרכזית והפריפרית בעזרת גירוי חשמלי או גירוי מגנטי. מכשירים אלו הם אופציה טיפולית טובה לחולים שלא נהנים מהטיפול התרופתי, או שקיימת הורית נגד לטיפול התרופתי עבורם. | + | מספר מחקרים קליניים הדגימו יעילות של שימוש במכשירים שעובדים במנגנון נוירומודולציה (גירוי עצבי) בטיפול בהתקף מיגרנה. מכשירי אלו גורמים לגירוי מערכת העצבים המרכזית והפריפרית בעזרת גירוי חשמלי או גירוי מגנטי. מכשירים אלו הם אופציה טיפולית טובה לחולים שלא נהנים מהטיפול התרופתי, או שקיימת הורית נגד לטיפול התרופתי עבורם. דוגמה למכשיר כזה הוא ה- Remote electrical neuromodulation מכשיר הגורם לגירוי העור בזרוע. המכשיר מופעל בעזרת טלפון חכם. פעילות המכשיר מנוהלת על ידי החולה. מחקר קליני שבדק את יעילות המכשיר בעת התקף לעומת מכשיר ללא גירוי פעיל, הראה יעילות טיפולית בקרב החולים שטופלו במכשיר הפעיל. |
===טיפול מונע=== | ===טיפול מונע=== | ||
{{הפניה לערך מורחב|מיגרנה - טיפול מניעתי}} | {{הפניה לערך מורחב|מיגרנה - טיפול מניעתי}} | ||
| − | '''הטיפול המונע''' נועד להפחית את התדירות, העוצמה ומשך ההתקף המיגרנוטי. בטיפול זה יש לנקוט כאשר | + | '''הטיפול המונע''' נועד להפחית את התדירות, העוצמה ומשך ההתקף המיגרנוטי, לשפר תפקוד ואיכות חיים ולמנוע התפתחות של מיגרנה כרונית. בטיפול זה יש לנקוט כאשר ישנם התקפים שכיחים וארוכים, כאשר ישנה פגיעה משמעותית באיכות החיים ובתפקוד, כאשר הטיפול החד נכשל או לווה בתופעות לוואי חמורות או כשקיים סיכון לפתח Medication overuse headache דהיינו כאב ראש כרוני כתוצאה משימוש מוגזם במשככי כאב. |
| + | |||
| + | בתרופות המניעה ישנן מספר קבוצות - [[חוסמי בטא]] (β-Blockers) ותרופות להורדת לחץ דם, [[נוגדי דיכאון]], תרופות נוגדות כפיון, ותרופות העובדות על מערכת ה-CGRP. מומלץ להתחיל במינון נמוך ולהעלות בהדרגה. כמו כן, יש להמתין לפחות 6–8 שבועות בכדי לקבוע את יעילות הטיפול המונע ניתן לשלב טיפול חד כאשר מופיע התקף תוך נטילת הטיפול המונע. מיגרנה יכולה להשתפר גם ללא קשר לטיפול, אם יש שליטה טובה בטיפול ניתן לשקול להפסיק את הטיפול המונע בהדרגה. | ||
| + | |||
| + | הבחירה בסוג הטיפול המונע תיעשה לפי מחלות נילוות, תופעות הלוואי והתוויות נגד. כך למשל בנשים בגיל הפריון יש לדאוג למניעת היריון בעת הטיפול בתרופות מסוימות, במיוחד ב-Valproic acid. כמו-כן, יש להימנע מטיפול בחוסמי בטא בחולים הסובלים מ[[גנחת הסימפונות]], [[סוכרת]] תלוית [[אינסולין]] ו[[אי ספיקת לב]]. בהתאם למחלות או מצבים נלווים ניתן להוסיף תרופות נוגדות דיכאון, חוסמי תעלות סידן או תרופות נוגדות דלקת. | ||
| + | |||
| + | אם ניתן טיפול מונע אשר לא הקל, יש לעבור לתרופה מקבוצה אחרת. מחקרים מראים כי מעבר מקבוצה אחת של טיפול לקבוצה אחרת יכול להיות יעיל. | ||
| + | |||
| + | בנוסף לטיפול תרופתי ישנה חשיבות לאורחות חיים ומומלץ להקפיד על שעות שינה, אכילה מסודרת, ופעילות גופנית. | ||
| − | + | ====חוסמי בטא==== | |
| + | חוסמי בטא הם תרופות שכיחות בשימוש למניעת מיגרנה. הן יעילות ב-50 אחוזים מהחולים בהורדת תדירות ההתקפים. הזמן עד להקלה על כאב יכול לקחת מספר שבועות, ויש לעלות במינון בהדרגה. יש להמשיך את הטיפול 3 חודשים לפני שמכריזים על כישלונו. מתוך קבוצה זו ומבין התרופות הרשומות בארץ למתן פומי הפעילות במיגרנה הן [[Propranolol]] במינון 40–320 מיליגרם ביום ו-[[Metoprolol]] במינון 100–200 מיליגרם ביום. הבחירה ביניהן אינה מובנית ותלויה בתופעות הלוואי וסבילות החולים לתרופה. תופעות הלוואי הן בעיקר: עייפות, [[הפרעות שינה]], [[ביעותי לילה]] ודיכאון. באנשים העוסקים בספורט תחרותי עלולות תרופות אלו להוריד את הכושר הגופני. יש להימנע מלתת טיפול זה בדיכאוניים ובספורטאים עקב ירידה בכושר הגופני. תופעות לוואי פחות שכיחות הן: [[אין אונות]] וירידת לחץ דם אורטוסטטית ([[Orthostatic hypotension]]). קיימת התוויה חיוביות באנשים עם יתר לחץ דם ו[[תעוקת חזה]]. התוויות נגד יחסיות באי ספיקת לב, גנחת סימפונות, [[תופעת ריינו|תופעת Raynaud]], לחץ דם נמוך, [[ברדיקרדיה|Bradycardia]] (קצב לב איטי), הפרעות בקצב הלב וסוכרת תלוית אינסולין. Propranolol מפחית את המטבוליזם של Rizatriptan, לכן בחולים הנוטלים Propranolol יש להפחית את המינון של Rizatriptan בטיפול בהתקף חד. | ||
| − | + | ====תרופות להורדת לחץ דם==== | |
| − | [[ | + | [[Tensopril]] {{כ}}([[Lisinopril]]) - המעכבת את אנזים מהפך אנגיוטנסין ([[t:ACE inhibitors, plain - C09A|ACEI]], {{כ}}Angiotensin-Converting Enzyme Inhibitor) ו-{{כ}}[[Atacand]] {{כ}}([[Candesartan]]) - החוסמת את הקולטן לאנגיוטנסין II{{כ}} ([[t:Angiotensin II antagonists, plain - C09C|ARB]], {{כ}}Angiotensin Receptor Blocker) - נמצאו יעילות במניעת מיגרנה, כל אחת במחקר אחד מבוקר כנגד אינבו. יעילות Candesartan במינון 16 מיליגרם ביום נמצאה דומה לזו של [[Propranolol]] במינון 160 מיליגרם ביום במחקר השוואתי מבוקר וכפול סמיות (Double blind). |
| − | + | ====תרופות נוגדות דיכאון==== | |
| + | תרופות אלה פועלות במיגרנה ללא קשר ישיר לדיכאון. בין יתר ההשפעות שלהן, תרופות אלה מונעות קליטה חוזרת של Serotonin או [[Noradrenalin]] ומעכבות קולטני 5HT2{{כ}} (2 Hydroxytryptamine-5). | ||
| − | + | [[Elatrol]] {{כ}}([[amitriptyline|Amitriptyline]]) השייכת לקבוצת נוגדי דיכאון תלת-טבעתיים ([[טיפול תרופתי בדיכאון קליני#נוגדי דיכאון טריציקליים - Triciclic Antidepressants (TCA)|TCAs]]{{כ}}, Tricyclic Antidepressants), היא הראתה יעילות במחקרים מבוקרים במינון 10–75 מיליגרמים ביום. תופעות הלוואי כוללות: תיאבון מוגבר, עליה במשקל, יובש בפה ועייפות. לעיתים נצפות הפרעות קצב לב בגלל ההשפעה האנטי-מוסקרינית (Antimuscarinic). יש ליטול תרופה זאת בערב לפני השינה. ולעלות במינון בהדרגה. בנוסף ל- Amitriptyline נעשה שימוש די נרחב גם ב-[[Nortriptyline]] (שהוא מטבוליט פעיל של Amitriptyline, משווק בשם [[Nortyline]]) וב-[[Doxepin]] (משווק כ-[[Gilex]]). תרופה נוספות שהראתה יעילות במניעת מיגרנה היא ה-[[venlafaxine|Venlafaxine]] (במינון 75–150 מיליגרם ליום). | |
| − | [[Elatrol]] {{כ}}(amitriptyline) השייכת לקבוצת [[נוגדי דיכאון | ||
| − | + | תרופות נוגדות דיכאון שימושיות במיוחד בחולים הסובלים בנוסף למיגרנה מדיכאון או [[חרדה]]. | |
| − | תרופות נוגדות דיכאון שימושיות במיוחד בחולים הסובלים בנוסף למיגרנה מדיכאון או [[חרדה]]. | ||
| − | + | ====מעכבי תעלות סידן==== | |
| + | מנגנון הפעולה של מעכבי תעלות סידן במיגרנה אינו ברור. המידע התומך ביעילות קבוצת תרופות אלו אינו חזק. מבין כל מעכבי תעלות הסידן התרופות שנבדקו הן [[Flunarizine]], שאינה משווקת בישראל (נפוצה במערב אירופה) ו-Verapamil. | ||
| − | + | ====תרופות נוגדות כפיון==== | |
| − | + | רוב המחקרים המודרניים המבוקרים כפולי הסמיות כנגד אינבו שהוכיחו יעילות בוצעו בקבוצה זו. היעילות של תרופות אלה דומה לזו של חוסמי בטא. בין התרופות הללו נכללות: | |
| + | *Valproic acid - שלושה מחקרים גדולים הראו יעילות טיפול בתרופה זאת לעומת אינבו במינונים של בין 500–1500 מיליגרם. ניתן לתת טיפול בתרופה זאת בטבליות הרגילות וגם בשחרור מושהה. תופעות הלוואי העיקריות הן: בחילה, רעד, נשירת שיער, עייפות, ישנוניות ועליה במשקל. קיימת רעילות כבדית אולם היא נדירה במבוגרים, לאחר בירור [[תפקודי כבד]] בסיסיים אין צורך במעקב. עקב סיכון גבוה למומים מולדים יש להימנע ממתן התרופה במקרים בהם [[היריון]] הוא אפשרות סבירה | ||
| + | *[[Topiramate]] - יעילות הטיפול בתרופה זו הוכחה בשני מחקרים מבוקרים כפולי סמיות. מבחינת היעילות דומה ל-Propanolol, התרופה ייחודית בכך שגורמת לרוב לירידה במשקל ולא לעלייה במשקל. המינון המועדף הוא 100 מיליגרם ליום, במקרים מסוימים ניתן להגיע ל-200 מיליגרם ביום. יש להתחיל את הטיפול במינון נמוך של 25 מיליגרם ולהלעלות את מינון הטפיול בהדרגה. תופעות הלוואי הן נמלול בגפיים (לרוב חולף עצמונית) ,לעיתים קשיי ריכוז וזיכרון, חוסר תיאבון, ירדה במשקל, שלשול. אין להשתמש בתרופה זאת בזמן היריון. בוצע מחקר שהשווה את הענות לטיפול ויעילות Topiramate לתרופה מקבוצת הנוגדנים ל-CGRP {{כ}}בשם [[Aimovig]] (תוצאות המחקר מפורטות בהמשך) | ||
| + | *[[Lamotrigine]] - נמצא יעיל במחקרים פתוחים במניעת מיגרנה עם אאורה. לעומת זאת, לא נמצא יעיל במניעת מיגרנה ללא אאורה במחקר מבוקר כפול סמיות. מנגנון הפעולה כנראה בעיכוב תעלות הנתרן תלויות המתח, שגורם לעיכוב שחרור ה-Glutamate | ||
| − | + | ====נוגדי דלקת==== | |
| − | + | מחקרים ישנים הראו ש-[[Naproxen]] יעיל במניעת מיגרנה יותר מאינבו. | |
| − | + | ====רעלן הבוטולינום (Botulinum toxin)==== | |
| + | פורסמו מספר מחקרים מבוקרים המשווים יעילות של הזרקות של [[רעלן בוטולינום]] כנגד אינבו וכנגד תרופות מניעה מקובלות (Topiramate, Amitriptyline) בסוגים שונים של מיגרנה. באופן כללי, נראה שהטיפול במיגרנה התקפית אינו יעיל במיוחד. לעומת זאת, מסתמנת יעילות בטיפול במיגרנה כרונית [התוויה המאושרת על ידי ה-FDA{{כ}} (Food and Dreg Administration)]. הטיפול ברעלן הבוטוליניום ניתן פעם ב-3 חודשים, 31 זריקות במינון כולל של 155 יחידות. | ||
| − | + | ====CGRP אנטגונסטים ==== | |
| + | CGRP הוא חלבון קטן המעורב בפתוגנזה של מיגרנה ובהשראת הדלקת הנוירוגנית במיגרנה, והוא מטרה טיפולית לטיפול מונע במיגרנה. מדובר בקבוצה חדשה של תרופות לטיפול במיגרנה. קבוצה הכוללת את הנוגדנים ל-CGRP ואת הג'פנטים. | ||
| − | + | ====נוגדנים ל-CGRP==== | |
| + | אושרו לטיפול במיגרנה נוגדנים חד שבטיים (Monoclonal antibodies) המכוונים נגד הקולטן או הליגנד ל-CGRP. בישראל אושרו לטיפול הנוגדנים Aimovig{{כ}} ([[Erenumab]]), {{כ}}Ajovy{{כ}} ([[Fremanezumab]]), {{כ}}[[Emgality]]{{כ}} ([[Galcanezumab]]). | ||
| − | + | הטיפול ניתן בזריקה תת-עורית. טיפול זה לא אושר לילדים או לנשים בהיריון. לא מומלץ לתת טיפול זה לאנשים שעברו אירועי לב וכלי דם בתקופה טרם התחלת הטיפול. היות שתרופות אלו נמצאות בשימוש רק מספר שנים אין מידע לגבי בטיחותן לטווח ארוך, אך הנתונים מראים פרופיל בטיחות גבוה. | |
| − | + | Aimovig - נוגדן הנקשר לרצפטור ל-CGRP. ניתן בזריקה תת-עורית אחת לחודש. ניתן לתת את הטיפול בשני מינונים 70 מיליגרם ו-140 מיליגרם. יעילות הטיפול במניעת מיגרנה, נבדקה במחקרים גדולים כפולי סמיות בחולים עם מיגרנה איפזודית (Episodic), מיגרנה כרונית, מיגרנה שלא הגיבה לטיפולים אחרים. בנוסף בוצע מחקר שהשווה את ההיענות לטיפול והיעלות של הטיפול ב-Erenumab לעומת Topiramate. מחקר זה הראה כי הפסקת טיפול הייתה גבוה פי-4 בחולים שטפלו ב- Topiramate לעומת חולים שטופלו ב-Erenumab. בנוסף יעילות הטיפול הייתה גבוהה יותר בקרב החולים שטופלו ב-Erenumab. זהו למעשה המחקר היחיד שהשווה ראש בראש יעילות נוגדן ל-CGRP לתרופות מהדור הישן. | |
| − | + | תופעות הלוואי העיקריות שתוארו (בשכיחות נמוכה) הן תגובה באזור ההזרקה ו[[עצירות]]. בחולים המטופלים ב-Erenumab יש לנטר את לחץ הדם. | |
| − | + | Ajovy - נוגדן הנקשר לליגנד ל-CGRP. טיפול זה ניתן בזריקה תת-עורית. ניתן לתת את הטיפול במינון 225 מילגרם פעם בחודש או במינון 675 מיליגרם פעם בשלושה חודשים. טיפול זה הוכח כיעיל במניעת מיגרנה אפיזודית, כרונית ומיגרנה שלא הגיבה לטיפולים מניעתיים אחרים. תופעות הלוואי השכיחה ביותר של טיפול זה היא תגובה עורית באזור ההזרקה. | |
| − | |||
| − | + | Emgality - נוגדן הנקשר לליגנד ל-CGRP. טיפול זה ניתן בזריקה תת-עורית. בתחילת הטיפול ניתנת מנת העמסה במינון 240 מיליגרם לאחר מכן 120 מיליגרם פעם בחודש. | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | + | טיפול זה הוכח כטיפול יעיל במניעת מיגרנה אפיזודית, כרונית ומיגרנה שלא הגיבה לטיפולים אחרים. תופעות הלוואי השכיחה ביותר של טיפול זה היא תגובה עורית באזור ההזרקה. | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | + | ;ג'פנטים | |
| + | מדובר בקבוצת תרופות שהן מולקולות קטנות שהן אנטגוניסטיות ל-CGRP הניתנות פומית. תרופות אלו הראו יעילות בטיפול בכאב אקוטי במיגרנה אך [[Atogepant]] {{כ}}([[Qulipta]]) ו-{{כ}}Nurtec הראו יעילות גם כטיפול מונע. Atogepant נבדק רק כטיפול מונע. זמן מחצית החיים של תרופות אלו קצר (שעות) בניגוד לנוגדנים ל-CGRP להם זמן מחצית ארוך (שבועות). מחצית החיים הקצרה, מהווה יתרון בקרב נשים בגיל הפוריות המעוניינות להיכנס להריון, שכן אין ליטול בהריון תרופות מקבוצת האנטגוניסטים ל-CGRP ובמקרה של טיפול בג'פנטים יש להפסיק טיפול רק זמן קצר לפני הכניסה להיריון. בישראל קיים רק תכשיר ה-Nurtec למניעת מיגרנה והוא ניתן במינון 75 מיליגרם יום כן יום לא לסירוגין. תופעות הלוואי העיקריות שתוארו הן בחילות וכאבי בטן. | ||
| − | == | + | ===תרופות אחרות=== |
| + | ;מוצרים "טבעיים" | ||
| + | מוצרים "טבעיים" המשמשים למטרות שונות. במיגרנה נבחנו: | ||
| + | *צמח בן החרצית (Feverfew), שלגביו קיימים מחקרים סותרים | ||
| + | *[[Riboflavin]] ([[ויטמין - Vitamin - B2|ויטמין B2]]) במינון פרמקולוגי גבוה של 400 מיליגרם ביום נמצא יעיל במספר מחקרים מבוקרים כנגד אינבו (צריכה תזונתית מומלצת של ויטמין B<sub>2</sub> היא כ-1.3 מיליגרמים ביום בלבד) | ||
| + | *שורש חמאתן (Butterbur) במנה של 75 מיליגרם פעמיים ביום נמצא יעיל במניעת מיגרנה | ||
| + | *[[Coenzyme Q10]] – מחקר קטן הראה יעילות של טיפול זה במניעת מיגרנה (במינון 100 מיליגרם 3 פעמים ביום) | ||
| + | *[[מגנזיום - Magnesium|Magnesium]] - העדויות ליעילות טיפול זה במניעת מיגרנה אינן גבוהות. טיפול זה ניתן במינון של 400–600 מיליגרם. תופעות הלוואי העיקריות הן שלשולים וכאבי בטן | ||
| + | *[[t:Melatonin receptor agonists - N05CH|Melatonin]] - המידע לגבי יעילות טיפול זה במניעת מיגרנה סותר | ||
==ביבליוגרפיה== | ==ביבליוגרפיה== | ||
| − | + | <blockquote> | |
| − | <blockquote> | ||
<div style="text-align: left; direction: ltr"> | <div style="text-align: left; direction: ltr"> | ||
| − | # | + | #Ashina M. Migraine. N Engl J Med. 2020 Nov 5;383(19):1866-1876. doi: 10.1056/NEJMra1915327. PMID: 33211930. |
| − | + | #Eigenbrodt AK, Ashina H, Khan S, Diener HC, Mitsikostas DD, Sinclair AJ, Pozo-Rosich P, Martelletti P, Ducros A, Lantéri-Minet M, Braschinsky M, Del Rio MS, Daniel O, Özge A, Mammadbayli A, Arons M, Skorobogatykh K, Romanenko V, Terwindt GM, Paemeleire K, Sacco S, Reuter U, Lampl C, Schytz HW, Katsarava Z, Steiner TJ, Ashina M. Diagnosis and management of migraine in ten steps. Nat Rev Neurol. 2021 Aug;17(8):501-514. doi: 10.1038/s41582-021-00509-5. Epub 2021 Jun 18. PMID: 34145431; PMCID: PMC8321897. | |
| − | # Lipton RB, Diamond | + | #Headache Classification Committee of the International Headache Society (IHS) The International Classification of Headache Disorders, 3rd edition. Cephalalgia. 2018 Jan;38(1):1-211. doi: 10.1177/0333102417738202. PMID: 29368949. |
| − | # | + | #Lipton RB, Bigal ME, Diamond M, Freitag F, Reed ML, Stewart WF; AMPP Advisory Group. Migraine prevalence, disease burden, and the need for preventive therapy. Neurology. 2007 Jan 30;68(5):343-9. doi: 10.1212/01.wnl.0000252808.97649.21. PMID: 17261680. |
| − | # | + | #Lafrenière RG, Cader MZ, Poulin JF, Andres-Enguix I, Simoneau M, Gupta N, Boisvert K, Lafrenière F, McLaughlan S, Dubé MP, Marcinkiewicz MM, Ramagopalan S, Ansorge O, Brais B, Sequeiros J, Pereira-Monteiro JM, Griffiths LR, Tucker SJ, Ebers G, Rouleau GA. A dominant-negative mutation in the TRESK potassium channel is linked to familial migraine with aura. Nat Med. 2010 Oct;16(10):1157-60. doi: 10.1038/nm.2216. Epub 2010 Sep 26. PMID: 20871611. |
| − | # | + | #Hadjikhani N, Sanchez Del Rio M, Wu O, Schwartz D, Bakker D, Fischl B, Kwong KK, Cutrer FM, Rosen BR, Tootell RB, Sorensen AG, Moskowitz MA. Mechanisms of migraine aura revealed by functional MRI in human visual cortex. Proc Natl Acad Sci U S A. 2001 Apr 10;98(8):4687-92. doi: 10.1073/pnas.071582498. Epub 2001 Apr 3. PMID: 11287655; PMCID: PMC31895. |
| − | # Ferrari MD et al. Triptans (serotonin, 5-HT1B/1D agonists)in migraine: detailed results and methods of a meta-analysis of 53 trials. Cephalalgia 2002; 22:633-658 | + | #Ashina M, Buse DC, Ashina H, Pozo-Rosich P, Peres MFP, Lee MJ, Terwindt GM, Halker Singh R, Tassorelli C, Do TP, Mitsikostas DD, Dodick DW. Migraine: integrated approaches to clinical management and emerging treatments. Lancet. 2021 Apr 17;397(10283):1505-1518. doi: 10.1016/S0140-6736(20)32342-4. Epub 2021 Mar 25. PMID: 33773612. |
| − | + | #Ferrari MD et al. Triptans (serotonin, 5-HT1B/1D agonists)in migraine: detailed results and methods of a meta-analysis of 53 trials. Cephalalgia 2002; 22:633-658 | |
| + | #Dahlöf CG. Infrequent or non-response to oral sumatriptan does not predict response to other triptans--review of four trials. Cephalalgia. 2006 Feb;26(2):98-106. doi: 10.1111/j.1468-2982.2005.01010.x. PMID: 16426262. | ||
| + | #Lipton RB, Croop R, Stock EG, Stock DA, Morris BA, Frost M, Dubowchik GM, Conway CM, Coric V, Goadsby PJ. Rimegepant, an Oral Calcitonin Gene-Related Peptide Receptor Antagonist, for Migraine. N Engl J Med. 2019 Jul 11;381(2):142-149. doi: 10.1056/NEJMoa1811090. PMID: 31291516. | ||
| + | #Lipton RB, Croop R, Stock EG, Stock DA, Morris BA, Frost M, Dubowchik GM, Conway CM, Coric V, Goadsby PJ. Rimegepant, an Oral Calcitonin Gene-Related Peptide Receptor Antagonist, for Migraine. N Engl J Med. 2019 Jul 11;381(2):142-149. doi: 10.1056/NEJMoa1811090. PMID: 31291516. | ||
| + | #Goadsby PJ, Wietecha LA, Dennehy EB, Kuca B, Case MG, Aurora SK, Gaul C. Phase 3 randomized, placebo-controlled, double-blind study of lasmiditan for acute treatment of migraine. Brain. 2019 Jul 1;142(7):1894-1904. doi: 10.1093/brain/awz134. PMID: 31132795; PMCID: PMC6620826.\ | ||
| + | #Linde K, Rossnagel K. Propranolol for migraine prophylaxis. Cochrane Database Syst Rev. 2004;(2):CD003225. doi: 10.1002/14651858.CD003225.pub2. PMID: 15106196. | ||
| + | #Silberstein SD, Holland S, Freitag F, Dodick DW, Argoff C, Ashman E; Quality Standards Subcommittee of the American Academy of Neurology and the American Headache Society. Evidence-based guideline update: pharmacologic treatment for episodic migraine prevention in adults: report of the Quality Standards Subcommittee of the American Academy of Neurology and the American Headache Society. Neurology. 2012 Apr 24;78(17):1337-45. doi: 10.1212/WNL.0b013e3182535d20. Erratum in: Neurology. 2013 Feb 26;80(9):871. PMID: 22529202; PMCID: PMC3335452. | ||
| + | #Goadsby PJ, Reuter U, Hallström Y, Broessner G, Bonner JH, Zhang F, Sapra S, Picard H, Mikol DD, Lenz RA. A Controlled Trial of Erenumab for Episodic Migraine. N Engl J Med. 2017 Nov 30;377(22):2123-2132. doi: 10.1056/NEJMoa1705848. PMID: 29171821. | ||
| + | #Dodick DW, Silberstein SD, Bigal ME, Yeung PP, Goadsby PJ, Blankenbiller T, Grozinski-Wolff M, Yang R, Ma Y, Aycardi E. Effect of Fremanezumab Compared With Placebo for Prevention of Episodic Migraine: A Randomized Clinical Trial. JAMA. 2018 May 15;319(19):1999-2008. doi: 10.1001/jama.2018.4853. PMID: 29800211; PMCID: PMC6583237. | ||
| + | #Stauffer VL, Dodick DW, Zhang Q, Carter JN, Ailani J, Conley RR. Evaluation of Galcanezumab for the Prevention of Episodic Migraine: The EVOLVE-1 Randomized Clinical Trial. JAMA Neurol. 2018 Sep 1;75(9):1080-1088. doi: 10.1001/jamaneurol.2018.1212. Erratum in: JAMA Neurol. 2019 Jul 1;76(7):872. PMID: 29813147; PMCID: PMC6143119. | ||
| + | #Croop R, Lipton RB, Kudrow D, Stock DA, Kamen L, Conway CM, Stock EG, Coric V, Goadsby PJ. Oral rimegepant for preventive treatment of migraine: a phase 2/3, randomised, double-blind, placebo-controlled trial. Lancet. 2021 Jan 2;397(10268):51-60. doi: 10.1016/S0140-6736(20)32544-7. Epub 2020 Dec 15. PMID: 33338437 | ||
| + | #Ailani J, Lipton RB, Goadsby PJ, Guo H, Miceli R, Severt L, Finnegan M, Trugman JM; ADVANCE Study Group. Atogepant for the Preventive Treatment of Migraine. N Engl J Med. 2021 Aug 19;385(8):695-706. doi: 10.1056/NEJMoa2035908. PMID: 34407343. | ||
| + | #Aurora SK, Dodick DW, Turkel CC, DeGryse RE, Silberstein SD, Lipton RB, Diener HC, Brin MF; PREEMPT 1 Chronic Migraine Study Group. OnabotulinumtoxinA for treatment of chronic migraine: results from the double-blind, randomized, placebo-controlled phase of the PREEMPT 1 trial. Cephalalgia. 2010 Jul;30(7):793-803. doi: 10.1177/0333102410364676. Epub 2010 Mar 17. PMID: 20647170. | ||
| + | #Lindegaard KF, Ovrelid L, Sjaastad O. Naproxen in the prevention of migraine attacks. A double-blind placebo-controlled cross-over study. Headache. 1980 Mar;20(2):96-8. doi: 10.1111/j.1526-4610.1980.hed2002096.x. PMID: 6989789. | ||
</div> | </div> | ||
</blockquote> | </blockquote> | ||
==קישורים חיצוניים== | ==קישורים חיצוניים== | ||
| − | + | [https://medpage.co.il/מיגרנה-שכיחות-מאפיינים-וטיפול/ מיגרנה: שכיחות, מאפיינים ומה זה נריביו? - ד"ר רחל הרינג חנית, נוירולוגית מומחית לכאבי ראש] | |
| − | [https://medpage.co.il/ | + | {{שש}} |
| − | + | בחסות בלתי תלויה של חברת אבווי. | |
| − | + | {{שש}} | |
| − | |||
{{ייחוס|ד"ר אריה קוריצקי, מנהל היחידה לכאבי ראש, ס.מנהל מחלקה נוירולוגית - מרכז רפואי רבין (קמפוס בילינסון) ופרופ' שלומית יוסט כץ, רופאה בכירה במרפאת כאב ראש ומנהלת היחידה לנוירו-אונקולוגיה מרכז רפואי רבין}} | {{ייחוס|ד"ר אריה קוריצקי, מנהל היחידה לכאבי ראש, ס.מנהל מחלקה נוירולוגית - מרכז רפואי רבין (קמפוס בילינסון) ופרופ' שלומית יוסט כץ, רופאה בכירה במרפאת כאב ראש ומנהלת היחידה לנוירו-אונקולוגיה מרכז רפואי רבין}} | ||
[[קטגוריה:משפחה]] | [[קטגוריה:משפחה]] | ||
[[קטגוריה:נוירולוגיה]] | [[קטגוריה:נוירולוגיה]] | ||
גרסה אחרונה מ־14:15, 23 בנובמבר 2023
| מיגרנה | ||
|---|---|---|
| Migraine | ||

| ||
| ICD-10 | Chapter G 43. | |
| ICD-9 | 346 | |
| MeSH | D008881 | |
| יוצר הערך | ד"ר אריה קוריצקי הערך עודכן ב-2022 על ידי פרופ' שלומית יוסט כץ |
|
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – כאב ראש
כאבי ראש הם מהתלונות השכיחות ביותר בפניה לרופא. כ-80 אחוזים מן האוכלוסייה סובלים לפחות אחת לשנה מכאב ראש. ניתן לחלק את כאבי הראש לראשוניים ומשניים. כאבי הראש הראשוניים הם אותם כאבים בהם הגורם האטיולוגי אינו ברור ובהם כלולים כאבי ראש כמיגרנה, כאב ראש תעוקתי (Tension type headache), כאב ראש מקבצי (Cluster headache) וסוגים נדירים יותר של כאבי ראש. בקבוצה המשנית נכללים כאבי ראש שהגורם להם ידוע והטיפול היעיל בו מביא בעקבותיו הפסקת כאב הראש. בקבוצה זו נכללים בעיקר כאבי הראש הקשורים לסינוסים, דלקת קרום המוח, כאב ראש ממקור צווארי, כאבי ראש עקב פגיעה במפרק הלסתות (Temporomandibular Joint ,TMJ), דימום או תהליך תופס מקום תוך מוחי וכאבי ראש הקשורים למבנים שונים בפנים: עיניים, שיניים, שרירים ועצבי הגולגולת.
מיגרנה היא מחלה עתיקה ומקור השם מן היוונית העתיקה ἡμικρανία (Hemikrania), בתרגום לאנגלית ולצרפתית Migraine. מיגרנה מתבטאת בהתקפים חוזרים של כאב ראש. התקף מיגרנה טיפוסי הוא בעל עוצמת כאב בינונית עד חזקה, נמשך בין 4–72 שעות וקיימים בו צירופים שונים של המאפיינים הבאים: כאב ראש פועם, חד צדדי, מלווה בבחילה ו/או הקאה, אי-סבילות לפעילות גופנית שגרתית או אף הימנעות מפעילות כזו, אי-סבילות לאור ולרעש. האבחנה היא עדיין קלינית ואין בידנו סמן ביולוגי אבחנתי. מיגרנה גורמת להפרעה בתפקוד התקין והיא אחת מהסיבות השכיחות להפרעה תפקודית.
אפידמיולוגיה
מיגרנה היא הפרעה שכיחה המופיעה ב-12–15 אחוזים מהאוכלוסייה הכללית. בקרב ילדים שכיחות מיגרנה היא כ-4 אחוזים וזהה בין המינים. עם הופעת גיל ההתבגרות שכיחות המיגרנה עולה בקרב נשים והיא כ-17 אחוזים לעומת 7 אחוזים בקרב גברים.
אטיולוגיה
גנטיקה: בקרב רבים מחולי המיגרנה קיים סיפור משפחתי של מיגרנה, הסיכון למיגרנה בקרב קרובי משפחה של הסובלים ממיגרנה הוא פי שלוש לעומת אנשים ללא קרובי משפחה עם מיגרנה. הבסיס הגנטי למיגרנה, למרות מחקרים רבים, אינו ברור. נראה כי בתורשה של מיגרנה מעורבים מספר גנים ולא גן (Gene) בודד ונראה שישנה גם השפעה לגורמים סביבתיים להתפתחות המיגרנה. בצורות מסוימות ונדירות של מיגרנה נמצאה קורלציה לגן בודד. למשל במיגרנה המיפלגית משפחתית (FHM, Familial Hemiplegic Migraine) נמצאו מוטציות בגנים הקשורים לתפקוד של תעלות יונים ומכאן הועלה השערה כי הפרעה בתפקוד תעלות יונים היא אטיולוגיה אפשרית למיגרנה.
פתופיזיולוגיה: המנגנון המדויק להיווצרות מיגרנה אינו ידוע. המיגרנה היא, ככל הנראה, מחלה מוחית הנובעת מהפרעה מתפקוד תאי העצב (הנוירונים, Neurons) ולא מחלה הנובעת משינויים בכלי דם (הצרות והרחבה) כפי שנתפשה עד לשנים האחרונות. הבסיס למיגרנה נובע ממערכת הנקראת המערכת הטריגמינווסקואלרית (Trigeminovascular system), דהיינו מערכת הכוללת את סיבי התחושה מגנגליון העצב המשולש (העצב הטרימינלי) ומשורשים צווארים עליונים. נוירונים סנסורים הכלולים במערכת זאת מעצבבים כלי דם גדולים, כלי דם בקרומי המוח, וסינוסים ורידיים. כשמערכת זאת מאוקטבת היא משחררת חומרים שהם מתווכים עצביים כגון חומר Substance P) P), חלבון קשור לגן ל-Calcitonin (CGRP, Calcitonin Gene Related Peptide) ו-Neurokinin A. גרוי העצבים הללו גורם להתרחבות כלי הדם של הקרום הקשה (Dura), דליפה של חלבוני הפלזמה לתווך הבין-תאי, הפעלה של טסיות הדם ותאי פיטום, ויצירת תגובה דלקתית נוירוגנית (Neurogenic inflammation), תגובה זו קשורה, ככל הנראה, לכאב והיא גורמת לפעילות איזון חוזר אפרנטי (Afferent) על גזע המוח וגירוי מרכזים אוטונומיים, האחראים לחלק מן התופעות האוטונומיות במיגרנה. (תמונה 1). גם ל-Serotonin תפקיד חשוב במיגרנה.
מרכיב נוסף חשוב ביצרת המיגרנה הוא "דיכוי מתפשט בקליפת המוח" (Cortical spreading depression) שהוא למעשה גל של דהפורליזציה (גל חשמלי, Depolarization) של תאי עצב ותאי התמך (תאי גליה, Glial cells) הגורם להיווצרות המיגרנה.
האאורה (Aura) נגרמת, ככל הנראה, על ידי מנגנון הדיכוי המתפשט בקליפת המוח, הגורם לירידה בתפקוד אזור מסוים בקליפת המוח אשר מתקדמת בקצב של 2–3 מילימטרים בדקה. בתחילת הגל, ישנה עליה באספקת הדם האזורית ועליה בריכוזי האשלגן ו-Glutamate ולאחריה ירידה ממושכת יותר בפעילות המוחית, הגורמת לירידה משנית תגובתית באספקת הדם המתפשטת בעקבות הירידה בחילוף החומרים המוחי (Spreading oligemia). כאב הראש מתחיל כבר בשלב הירידה באספקת הדם ועל כן אינו קשור להתרחבות כלי הדם ועליה בזילוח, כפי שחשבו קודם. השינויים שיוצר גל הדפורלזציה משפיעים על המערכת הטרגמינווסקולארית.
קליניקה
ערך מורחב – אורה מיגרנוטית - Migraine aura
התקף מיגרנה טיפוסי הוא בעל עוצמת כאב בינונית עד חזקה, נמשך בין 4–72 שעות וקיימים בו צירופים שונים של המאפיינים הבאים: כאב ראש פועם, חד צדדי, מלווה בבחילות והקאות|בחילה ו/או הקאה, אי-סבילות לפעילות גופנית שגרתית או אף הימנעות מפעילות כזו, אי-סבילות לאור ולרעש. אנו מבחינים ב - 2 צורות עיקריות:
- מיגרנה ללא אאורה
- מיגרנה עם אאורה:
אאורה היא הפרעה עצבית חולפת המופיעה באופן טיפוסי לפני שלב כאב הראש, מופיעה בהדרגה ונמשכת לא יותר מ-60 דקות, מערבת לרוב את מערכת הראיה ומתבטאת בכתמים בראיה (Scotomas), ליקויים בשדה ראייה כגון פלג ראייה (Hemianopsia), טשטוש ראיה, הזיות ראיה (אורות בוהקים, קווי זיגזג) ועד עיוורון מלא. לעיתים תתבטא האאורה בהפרעה בתחושה בפלג גוף או אף אפזיה (Aphasia). לעיתים נדירות הפרעה נוירולוגית של אאורה תכלול גם חולשה מוטורית. ייתכנו גם תסמינים הקשורים להפרעה בתפקוד גזע המח, כגון סחרחורת קשה, ראיה כפולה (Diplopia), חוסר קואורדינציה (Ataxia), הפרעות היגוי (Dysarthria) וכדומה; מיגרנה עם אאורה ממקור גזע המח נקראה בעבר Basilar migraine, מתוך השערה על הקשר לעורק הבזילרי. אאורה מופיעה בכ-25 אחוזים מחולי המיגרנה.
כ-77 אחוזים אחוז מהסובלים ממיגרנה מדווחים על תסמינים של פיהוק מוגבר, שינוי במצב הרוח, אי שקט, תשוקה לאוכל, עצירות, נוקשות בצוואר, המופיעים 24–48 שעות לפני הופעת כאב הראש.
הפגיעה באיכות החיים של החולה המיגרנוטי הסובל מהתקפים תכופים היא קשה. מיגרנה מוגדרת על ידי ארגון הבריאות העולמי (WHO, World Health Organization) כאחת המחלות המגבילות ביותר. המחלה פוגעת במארג הבריאותי של החולה עצמו, בקשריו המשפחתיים, בתפקודו החברתי וביכולתו לעבוד וללמוד. הפגיעה באיכות החיים נמצאה דומה לזו של דיכאון קשה וירודה מזו של חולים לאחר התקף לב, יתר לחץ דם או סוכרת.
אבחנה
מאז 1988 מאובחנת המיגרנה לפי הקריטריונים של החברה הבינלאומית לכאבי ראש (IHS, International Headache Society).
ב-2018 פורסמה המהדורה השלישית של הסיווג הבינלאומי של כאב ראש (International Classification of Headache Disorders 3rd edition, beta version; ICHD-3 beta) (טבלה 1)
|
כאב ראש מתמשך יומיומי (Chronic daily headache)
מתרבות העדויות לכך כי בחלק מן המקרים מיגרנה היא מחלה מתקדמת ועלולה על כן לעבור מצורה התקפית לצורה מתמשכת יומיומית ולמעשה להפוך למיגרנה כרונית (מעל 15 ימים של כאב ראש בחודש). שינוי צורני זה (Transformation) כרוך ברוב המקרים (70 אחוזים) בשימוש יתר בתרופות משככות כאבים, אולם לעיתים המעבר עצמוני וסיבתו אינה מובנת די צורכה. לעיתים מתחיל כאב הראש מיד בתדירות יומיומית (New daily persistent headache), ולעיתים המעבר הוא מכאב ראש תעוקתי התקפי לכאב ראש יומיומי. המנגנון אינו ברור. ייתכן ונוצרים דפוסים חדשים במערכת העצבים המרכזית (Central sensitization), הסף ליצירת כאב הופך מזערי ומערכת הכאב מופעלת על ידי גירויים חיצוניים או פנימיים שבמצב רגיל אינם גורמים לכאב או להתקף מיגרנה.
מידע זה משנה את השיקולים להתערבות טיפולית מונעת. התערבות מוקדמת עשויה למנוע את התקדמות המחלה לצורה של כאב יומיומי, היווצרות שינויים בלתי הפיכים במוח ועמידות משמעותית לטיפולים מכל סוג.
אבחנה מבדלת
ישנה חשיבות בהכרת הצורות הקליניות השונות של כאבי הראש הראשוניים שכן המגוון רחב מאוד והטיפולים משתנים בהתאם לאבחנה המסוימת.
כאב ראש תעוקתי (Tension-type headache)
זהו השכיח ביותר בין כאבי הראש הראשוניים כאשר ההארעות השנתית שלו נעה בין 31–74 אחוזים. בניגוד למיגרנה, הכאב לרוב דו צדדי, אינו פועם, עוצמתו היא קלה עד בינונית, הוא אינו מוחמר על ידי פעילות גופנית. לרוב אינו מלווה בבחילה.
מכירים בשלוש צורות עיקריות:
- כאב ראש תעוקתי התקפי נדיר, בו הכאב קיים בממוצע יום אחד בחודש או פחות
- כאב ראש תעוקתי התקפי שכיח, עם 1–15 ימי כאב בחודש בממוצע
- כאב ראש תעוקתי כרוני בו הכאב מופיע ביותר מ-15 ימים בחודש. לעיתים קרובות הופך מצב זה לכאב יומיומי. הטיפול הוא מונע יום יומי וכולל בעיקר תרופות נוגדות דיכאון ומונעות דלקת בצירופים שונים
כאבי ראש טריגמינליים אוטונומיים (Trigeminal autonomic cephalalgias)
כאבי ראש בקבוצה זו מתבטאים בהתקפים הנמשכים בין שניות בודדות לשעות בודדות, בחלקם מלווים תופעות אוטונומיות כגון דמעת, אודם בלחמית ונזילה מן הנחיר בצד הכאב. דוגמה אופיינית לכאב ראש כזה היא כאב ראש מקבצי; דוגמה אופיינית לכאב ראש בקבוצה זו ללא תופעות אוטונומיות היא נוירלגיה של העצב המשולש (Trigeminal neuralgia).
כאב ראש מקבצי (Cluster headache):
כאב זה מאופיין בהתקפיים חוזרים, הנמשכים בין 15 דקות ל-3 שעות לערך. הכאב תמיד חד צדדי, לרוב רקתי (Temporal), סביב ארובת העין (Periorbital), בלסת העליונה או בזווית הלסת התחתונה. הכאב מלווה בדמעת, אודם בלחמית ונזילה או אטימה של הנחיר בצד הכאב. ב-20 אחוזים מהמקרים ניתן לראות בעת ההתקף תסמונת Horner באותו הצד - דהיינו צניחה של העפעף, כיווץ של האישון. הכאב שכיח יותר בגברים (ביחס 6:1) ועלול להופיע כמה פעמים ביממה, לעיתים קרובות מעיר את החולה, 2-1 שעות אחרי שנרדם. הכאבים מופיעים במקבצים (Clusters, שהם גם מקור שם המחלה בעברית ובאנגלית) לתקופות שנעות בין 6 שבועות לכמה חודשים, נעלמים עצמונית וחוזרים בחלק גדול של המקרים לאחר שנה, לרוב באותה התקופה. לעיתים הכאב חוזר לאחר כמה חודשים ולעיתים אף לאחר כמה שנים. הצורה הארעית עלולה להפוך למתמשכת (דהיינו כאב יומיומי כרוני) במקרים בהם ההפוגות העצמוניות אינן מופיעות; החולה מוגדר אז כסובל מהצורה המתמשכת של המחלה.
הטיפול היעיל ביותר בהתקף החד הוא הזרקה תת-עורית של Sumatriptan שמביאה לשיפור מהיר (10 דקות) ברוב המקרים. ניתן ליטול טריפטנים (Triptans) בהזלפה לנחיר או בכדור, אולם אז ההשפעה כצפוי אינה כה מהירה. טיפול בחמצן 100 אחוז במסכה אטומה עם שקית עודפים מסוג Non-rebreathing בספיקה של עד 10 ליטר לדקה עשויה להפסיק ההתקף תוך 10–15 דקות ב-70 אחוזים מן המקרים.
הטיפול המונע יעיל ברוב המקרים וניתן לאורך "תקופת המקבץ" הצפויה. תרופת הבחירה היא מקבוצת חוסמי תעלות הסידן, Verapamil. כמו כן ניתן להשתמש בתרופות נוגדות כפיון, כגון Valproic acid ו–Topiramate. עקב הדמיון לדיכאון דו-קוטבי, בעיקר בקשר לעונות השנה, נוסה השימוש ב-Licarbium (Lithium), שמראה פעילות טובה בעיקר בצורה המתמשכת. במקביל, ניתן להשתמש בסטרואידים לצורך השגת אפקט מניעה מהיר, כ"גישור" עד להשגת השפעה בתרופות האחרות.
קיימות עוד צורות נדירות של כאב ראש טריגמינלי אוטונומי שמגיבות בחלקן ל-Indomethacin ובחלקן לתרופות נוגדות כפיון.
טיפול
ניתן לחלק את הטיפול לטיפולים תרופתיים ומכשירים וטיפולים לא תרופתיים. הטיפול שאינו כרוך בתרופות מתרכז בעיקר בשינויים באורחות החיים והימנעות מגורמים מעוררי התקפים כגון- לחץ, חסך שינה, אכילה לא סדירה.
הטיפול התרופתי נחלק ל-2 סוגים עיקריים:
- הטיפול בהתקף החד
- טיפול מונע
חלה התקדמות רבה בהבנת המנגנונים הפתופיזיולוגיים, דבר המרחיב אפשרויות טיפול בחלק הארי של כאבי הראש. ידע זה כבר מניב טיפולים ייחודיים חדשים, כגון תרופות מעכבות פעילות חלבון קשור לגן לקלציטונין (CGRP, Calcitonin Gene-Related Peptide) או חומרים אחרים, המשפיעים על כלי דם, המעורבים ביצירת ההתקף המיגרנוטי.
הטיפול בהתקף החד
בחירת הטיפול בהתקף מיגרנוטי תלויה בעוצמת הכאב, בסימפטומים המלווים (בחילות) וברקע הרפואי של המטופל. ככלל יש להתחיל את הטיפול להתקף המיגרנה עם הופעת ההתקף, שכן טיפול מוקדם הוא יעיל יותר. הטיפול להתקף מורכב מתרופות משככות כאב המוכרות מתחומים אחרים, מתרופות ייעודיות למיגרנה וממכשירים ייעודים לטיפול במיגרנה.
בהתקפים קלים ניתן לטיפול ב-Acetominophen (אקמול/דקסמול) או תרופות מקבוצת ה-NSAID (Non Steroidal Anti Inflammatory Drugs). אם ההתקף מלווה בבחילה ניתן לתת תרופה ייעודית לבחילות.
בהתקפים קשים יותר ניתן לטפל בתרופות ייעודיות למיגרנה: ג'פנטים (Gepants), טריפטנים או דיטנים (Ditans) עליהן יפורט בהמשך.
טיפול מוגזם בתכשירים לכאב אקוטי (לא כולל ג'פנטים) עלול לגרום לכאב ראש מעצם השימוש המוגזם בטיפול תופעה הנקראת Medication overuse headache ולכן יש להגביל את השימוש בטיפול בתרופות לטיפול אקוטי ולשקול להתחיל טיפול מונע כאשר תדירות ההתקפים גבוה. יש להימנע מטיפול באופיאטים (Opiates) וברביטורטים למיגרנה היות שטיפול זה מעלה את הסיכון להתפתחות Chronic daily headache.
טריפטנים
הטריפטנים הם קבוצת תרופות הפועלת על המערכת הסרוטרנרגית (Serotoninergic). הטרפיטנים הם אגוניסטים ייחודיים בקולטני Serotonin, הפועלים על קולטנים מסוג B ו-D בתת-קבוצה 1 של Serotonin. הקולטנים מסוג B נמצאים על כלי הדם המוחיים, בעיקר של הקרום הקשה, ואילו מסוג D נמצאים על קצות היציאונים (Axon) השלישוניים בכלי הדם וכן על פני גופי תאי העצב בגרעין העצב המשולש בגזע המוח. הפעולה על קולטני B מונעת התרחבותם של כלי הדם של הקרום הקשה, הפעלת קולטני D מונעת את הדלקת העצבית האופיינית להתקף מיגרנה.
בישראל משווקים 5 טריפטנים (טבלה 2). הראשון שפותח הוא Sumatriptan. בהמשך, פותח דור חדש הכולל את Zomig (Zolmitriptan), Rizalt (Rizatriptan) Relert (Eletriptan) ו-Naramig (Naratriptan). מנגנון הפעולה של כולם זהה. התרופות בטוחות. תופעות הלוואי כוללות בעיקר חולשה, תחושת לחץ ואי נוחות בחזה שאינם ממקור לבבי. התווית הנגד העיקרית היא מחלת העורקים הכליליים. קיימים הבדלים באשר למהירות הפעולה של התכשירים השונים. תרופות הדור החדש ליפופיליות יותר וחוצות טוב יותר את המחסום דם-מוח, אך אין מיתאם טוב בין מידת ליפופיליות (Lipophilic) ליעילות הקלינית, אתרי הפעולה של טריפטנים הם היקפיים ומרכזיים כאחד. ניתן לתת התרופות גם בשלב האאורה, שכן הן אינן משנות את זרימת הדם למוח. רבים מחולי מיגרנה חווים Allodynia עורית בעור הקרקפת ופלג גוף עליון (כאב בתגובה לגירוי שבדרך כלל אינו מכאיב). Allodynia היא תסמין שמבטא Central sensitization בעת התקף מיגרנה ממושך, ומתן טריפנים בשלב שמופיעה אלודיניה אינו יעיל. מתן טריפטנים בטרם הופיעה Allodynia מביא לתגובה מהירה יותר של חופש מכאב ראש ולעיתים קרובות מוריד את ההארעות של חזרת ההתקף. בחולים הסובלים מבחילות או הקאות ניתן לתת טריפטנים בתרסיס לאף או בזריקה תת-עורית.
התגובה לתרופות אלו היא מאוד אישית ולא ניתן לחזותה מראש; על כן, יש לעיתים לנסות מספר תרופות עד שמגיעים לזו המראה פעילות טובה עם כמה שפחות תופעות לוואי.
| חופש מכאבים תוך שעתיים (באחוזים) | תגובה לטיפול תוך שעתיים (באחוזים) | שם התרופה ומינון |
| 27 | 60 | Relert (Eletriptan) 40mg |
| 33 | 66 | Relert (Eletriptan) 80mg |
| 30 | 62 | Rizalt (Rizatriptan) 5mg |
| 40 | 69 | Rizalt (Rizatriptan) 10mg |
| 40 | 69 | Rizalt (Rizatriptan)10mg RPD |
| 30 | 64 | Zomig (Zolmitriptan) 2.5mg |
| 66 | Zomig (Zolmitriptan) 5mg | |
| 69 | Zomig (Zolmitriptan) intranasal 2.5mg | |
| 22 | 49 | Naramig (Naratriptan) 2.5mg |
| 28 | 63 | Sumatriptan 50mg |
| 29 | 59 | Sumatriptan 100mg |
| 37-27 | 61 | Sumatriptan intranasal 20mg |
| 49 | 69 | Sumatriptan S.C. injection 6mg |
ג'פנטים - CGRP antagonists - תרופות לכאב אקוטי העובדות על מערכת ה-CGRP
CGRP הוא חלבון קטן המעורב בפתוגנזה של מיגרנה ובהשראת הדלקת הנוירוגנית במיגרנה. ה-CGRP הוא מטרה לטיפולים תרופתים במיגרנה, הן לטיפול מונע והן לטיפול בהתקף חריף. הג'פנטים Ubrelvy (Ubrogepant) ו-Nurtec (Rimegepant) הן תרופות הניתנות דרך הפה והן מולקולות קטנות המהוות אנטגוניסטים ל-CGRP. מחקרים שבדקו תרופות אלו לעומת אינבו (Placebo) הראו יעילות במדדים הבאים: שיפור מהיר בכאב הראש, שיפור בתסמינים המלווים מיגרנה (רגישות לאור, רעש, בחילה) וחזרה לתפקוד. תופעות הלוואי היו מעטות וכללו בחילה, ישנוניות ופה יבש.
משתמשים בג'פנטים בחולים שלא מגיבים לטיפול בטריפטנים, או שישנה הורית נגד לטיפול בטריפטנים (למשל מחלת לב איסכמית). תרופות אלו הוכחו במחקרים רנדומלים גדולים כיעילות לטיפול במיגרנה. לא נערכה השואה בין יעילות טיפול בג'פנטים לטריפטנים.
(ראו גם בהמשך, בפרק נוגדנים ל-CGRP).
דיטנים - Lasmiditan
Lasmiditan הוא תכשיר הדומה לטריפטנים אך אין לו השפעה על העורקים הקורונרים ולכן ניתן לתת אותו לאנשים עם מחלה לבבית איסכמית. מדובר באגוניסט סרוטונרגי ספציפי לרצפטור ל-Serotonin 1F. במחקר גדול שכלל מעל ל-2000 איש הוכחה יעילותו לעומת אינבו. תופעות הלוואי השכיחות אחרי נטילת התרופה הן סחרחורת, עייפות, בחילה. בשל תופעות הלוואי אסור לנהוג בשעות לאחר נטילת התרופה.
מכשירים לטיפול בכאב אקוטי במנגנון נוירומודולציה (Neuromodulation)
מספר מחקרים קליניים הדגימו יעילות של שימוש במכשירים שעובדים במנגנון נוירומודולציה (גירוי עצבי) בטיפול בהתקף מיגרנה. מכשירי אלו גורמים לגירוי מערכת העצבים המרכזית והפריפרית בעזרת גירוי חשמלי או גירוי מגנטי. מכשירים אלו הם אופציה טיפולית טובה לחולים שלא נהנים מהטיפול התרופתי, או שקיימת הורית נגד לטיפול התרופתי עבורם. דוגמה למכשיר כזה הוא ה- Remote electrical neuromodulation מכשיר הגורם לגירוי העור בזרוע. המכשיר מופעל בעזרת טלפון חכם. פעילות המכשיר מנוהלת על ידי החולה. מחקר קליני שבדק את יעילות המכשיר בעת התקף לעומת מכשיר ללא גירוי פעיל, הראה יעילות טיפולית בקרב החולים שטופלו במכשיר הפעיל.
טיפול מונע
ערך מורחב – מיגרנה - טיפול מניעתי
הטיפול המונע נועד להפחית את התדירות, העוצמה ומשך ההתקף המיגרנוטי, לשפר תפקוד ואיכות חיים ולמנוע התפתחות של מיגרנה כרונית. בטיפול זה יש לנקוט כאשר ישנם התקפים שכיחים וארוכים, כאשר ישנה פגיעה משמעותית באיכות החיים ובתפקוד, כאשר הטיפול החד נכשל או לווה בתופעות לוואי חמורות או כשקיים סיכון לפתח Medication overuse headache דהיינו כאב ראש כרוני כתוצאה משימוש מוגזם במשככי כאב.
בתרופות המניעה ישנן מספר קבוצות - חוסמי בטא (β-Blockers) ותרופות להורדת לחץ דם, נוגדי דיכאון, תרופות נוגדות כפיון, ותרופות העובדות על מערכת ה-CGRP. מומלץ להתחיל במינון נמוך ולהעלות בהדרגה. כמו כן, יש להמתין לפחות 6–8 שבועות בכדי לקבוע את יעילות הטיפול המונע ניתן לשלב טיפול חד כאשר מופיע התקף תוך נטילת הטיפול המונע. מיגרנה יכולה להשתפר גם ללא קשר לטיפול, אם יש שליטה טובה בטיפול ניתן לשקול להפסיק את הטיפול המונע בהדרגה.
הבחירה בסוג הטיפול המונע תיעשה לפי מחלות נילוות, תופעות הלוואי והתוויות נגד. כך למשל בנשים בגיל הפריון יש לדאוג למניעת היריון בעת הטיפול בתרופות מסוימות, במיוחד ב-Valproic acid. כמו-כן, יש להימנע מטיפול בחוסמי בטא בחולים הסובלים מגנחת הסימפונות, סוכרת תלוית אינסולין ואי ספיקת לב. בהתאם למחלות או מצבים נלווים ניתן להוסיף תרופות נוגדות דיכאון, חוסמי תעלות סידן או תרופות נוגדות דלקת.
אם ניתן טיפול מונע אשר לא הקל, יש לעבור לתרופה מקבוצה אחרת. מחקרים מראים כי מעבר מקבוצה אחת של טיפול לקבוצה אחרת יכול להיות יעיל.
בנוסף לטיפול תרופתי ישנה חשיבות לאורחות חיים ומומלץ להקפיד על שעות שינה, אכילה מסודרת, ופעילות גופנית.
חוסמי בטא
חוסמי בטא הם תרופות שכיחות בשימוש למניעת מיגרנה. הן יעילות ב-50 אחוזים מהחולים בהורדת תדירות ההתקפים. הזמן עד להקלה על כאב יכול לקחת מספר שבועות, ויש לעלות במינון בהדרגה. יש להמשיך את הטיפול 3 חודשים לפני שמכריזים על כישלונו. מתוך קבוצה זו ומבין התרופות הרשומות בארץ למתן פומי הפעילות במיגרנה הן Propranolol במינון 40–320 מיליגרם ביום ו-Metoprolol במינון 100–200 מיליגרם ביום. הבחירה ביניהן אינה מובנית ותלויה בתופעות הלוואי וסבילות החולים לתרופה. תופעות הלוואי הן בעיקר: עייפות, הפרעות שינה, ביעותי לילה ודיכאון. באנשים העוסקים בספורט תחרותי עלולות תרופות אלו להוריד את הכושר הגופני. יש להימנע מלתת טיפול זה בדיכאוניים ובספורטאים עקב ירידה בכושר הגופני. תופעות לוואי פחות שכיחות הן: אין אונות וירידת לחץ דם אורטוסטטית (Orthostatic hypotension). קיימת התוויה חיוביות באנשים עם יתר לחץ דם ותעוקת חזה. התוויות נגד יחסיות באי ספיקת לב, גנחת סימפונות, תופעת Raynaud, לחץ דם נמוך, Bradycardia (קצב לב איטי), הפרעות בקצב הלב וסוכרת תלוית אינסולין. Propranolol מפחית את המטבוליזם של Rizatriptan, לכן בחולים הנוטלים Propranolol יש להפחית את המינון של Rizatriptan בטיפול בהתקף חד.
תרופות להורדת לחץ דם
Tensopril (Lisinopril) - המעכבת את אנזים מהפך אנגיוטנסין (ACEI, Angiotensin-Converting Enzyme Inhibitor) ו-Atacand (Candesartan) - החוסמת את הקולטן לאנגיוטנסין II (ARB, Angiotensin Receptor Blocker) - נמצאו יעילות במניעת מיגרנה, כל אחת במחקר אחד מבוקר כנגד אינבו. יעילות Candesartan במינון 16 מיליגרם ביום נמצאה דומה לזו של Propranolol במינון 160 מיליגרם ביום במחקר השוואתי מבוקר וכפול סמיות (Double blind).
תרופות נוגדות דיכאון
תרופות אלה פועלות במיגרנה ללא קשר ישיר לדיכאון. בין יתר ההשפעות שלהן, תרופות אלה מונעות קליטה חוזרת של Serotonin או Noradrenalin ומעכבות קולטני 5HT2 (2 Hydroxytryptamine-5).
Elatrol (Amitriptyline) השייכת לקבוצת נוגדי דיכאון תלת-טבעתיים (TCAs, Tricyclic Antidepressants), היא הראתה יעילות במחקרים מבוקרים במינון 10–75 מיליגרמים ביום. תופעות הלוואי כוללות: תיאבון מוגבר, עליה במשקל, יובש בפה ועייפות. לעיתים נצפות הפרעות קצב לב בגלל ההשפעה האנטי-מוסקרינית (Antimuscarinic). יש ליטול תרופה זאת בערב לפני השינה. ולעלות במינון בהדרגה. בנוסף ל- Amitriptyline נעשה שימוש די נרחב גם ב-Nortriptyline (שהוא מטבוליט פעיל של Amitriptyline, משווק בשם Nortyline) וב-Doxepin (משווק כ-Gilex). תרופה נוספות שהראתה יעילות במניעת מיגרנה היא ה-Venlafaxine (במינון 75–150 מיליגרם ליום).
תרופות נוגדות דיכאון שימושיות במיוחד בחולים הסובלים בנוסף למיגרנה מדיכאון או חרדה.
מעכבי תעלות סידן
מנגנון הפעולה של מעכבי תעלות סידן במיגרנה אינו ברור. המידע התומך ביעילות קבוצת תרופות אלו אינו חזק. מבין כל מעכבי תעלות הסידן התרופות שנבדקו הן Flunarizine, שאינה משווקת בישראל (נפוצה במערב אירופה) ו-Verapamil.
תרופות נוגדות כפיון
רוב המחקרים המודרניים המבוקרים כפולי הסמיות כנגד אינבו שהוכיחו יעילות בוצעו בקבוצה זו. היעילות של תרופות אלה דומה לזו של חוסמי בטא. בין התרופות הללו נכללות:
- Valproic acid - שלושה מחקרים גדולים הראו יעילות טיפול בתרופה זאת לעומת אינבו במינונים של בין 500–1500 מיליגרם. ניתן לתת טיפול בתרופה זאת בטבליות הרגילות וגם בשחרור מושהה. תופעות הלוואי העיקריות הן: בחילה, רעד, נשירת שיער, עייפות, ישנוניות ועליה במשקל. קיימת רעילות כבדית אולם היא נדירה במבוגרים, לאחר בירור תפקודי כבד בסיסיים אין צורך במעקב. עקב סיכון גבוה למומים מולדים יש להימנע ממתן התרופה במקרים בהם היריון הוא אפשרות סבירה
- Topiramate - יעילות הטיפול בתרופה זו הוכחה בשני מחקרים מבוקרים כפולי סמיות. מבחינת היעילות דומה ל-Propanolol, התרופה ייחודית בכך שגורמת לרוב לירידה במשקל ולא לעלייה במשקל. המינון המועדף הוא 100 מיליגרם ליום, במקרים מסוימים ניתן להגיע ל-200 מיליגרם ביום. יש להתחיל את הטיפול במינון נמוך של 25 מיליגרם ולהלעלות את מינון הטפיול בהדרגה. תופעות הלוואי הן נמלול בגפיים (לרוב חולף עצמונית) ,לעיתים קשיי ריכוז וזיכרון, חוסר תיאבון, ירדה במשקל, שלשול. אין להשתמש בתרופה זאת בזמן היריון. בוצע מחקר שהשווה את הענות לטיפול ויעילות Topiramate לתרופה מקבוצת הנוגדנים ל-CGRP בשם Aimovig (תוצאות המחקר מפורטות בהמשך)
- Lamotrigine - נמצא יעיל במחקרים פתוחים במניעת מיגרנה עם אאורה. לעומת זאת, לא נמצא יעיל במניעת מיגרנה ללא אאורה במחקר מבוקר כפול סמיות. מנגנון הפעולה כנראה בעיכוב תעלות הנתרן תלויות המתח, שגורם לעיכוב שחרור ה-Glutamate
נוגדי דלקת
מחקרים ישנים הראו ש-Naproxen יעיל במניעת מיגרנה יותר מאינבו.
רעלן הבוטולינום (Botulinum toxin)
פורסמו מספר מחקרים מבוקרים המשווים יעילות של הזרקות של רעלן בוטולינום כנגד אינבו וכנגד תרופות מניעה מקובלות (Topiramate, Amitriptyline) בסוגים שונים של מיגרנה. באופן כללי, נראה שהטיפול במיגרנה התקפית אינו יעיל במיוחד. לעומת זאת, מסתמנת יעילות בטיפול במיגרנה כרונית [התוויה המאושרת על ידי ה-FDA (Food and Dreg Administration)]. הטיפול ברעלן הבוטוליניום ניתן פעם ב-3 חודשים, 31 זריקות במינון כולל של 155 יחידות.
CGRP אנטגונסטים
CGRP הוא חלבון קטן המעורב בפתוגנזה של מיגרנה ובהשראת הדלקת הנוירוגנית במיגרנה, והוא מטרה טיפולית לטיפול מונע במיגרנה. מדובר בקבוצה חדשה של תרופות לטיפול במיגרנה. קבוצה הכוללת את הנוגדנים ל-CGRP ואת הג'פנטים.
נוגדנים ל-CGRP
אושרו לטיפול במיגרנה נוגדנים חד שבטיים (Monoclonal antibodies) המכוונים נגד הקולטן או הליגנד ל-CGRP. בישראל אושרו לטיפול הנוגדנים Aimovig (Erenumab), Ajovy (Fremanezumab), Emgality (Galcanezumab).
הטיפול ניתן בזריקה תת-עורית. טיפול זה לא אושר לילדים או לנשים בהיריון. לא מומלץ לתת טיפול זה לאנשים שעברו אירועי לב וכלי דם בתקופה טרם התחלת הטיפול. היות שתרופות אלו נמצאות בשימוש רק מספר שנים אין מידע לגבי בטיחותן לטווח ארוך, אך הנתונים מראים פרופיל בטיחות גבוה.
Aimovig - נוגדן הנקשר לרצפטור ל-CGRP. ניתן בזריקה תת-עורית אחת לחודש. ניתן לתת את הטיפול בשני מינונים 70 מיליגרם ו-140 מיליגרם. יעילות הטיפול במניעת מיגרנה, נבדקה במחקרים גדולים כפולי סמיות בחולים עם מיגרנה איפזודית (Episodic), מיגרנה כרונית, מיגרנה שלא הגיבה לטיפולים אחרים. בנוסף בוצע מחקר שהשווה את ההיענות לטיפול והיעלות של הטיפול ב-Erenumab לעומת Topiramate. מחקר זה הראה כי הפסקת טיפול הייתה גבוה פי-4 בחולים שטפלו ב- Topiramate לעומת חולים שטופלו ב-Erenumab. בנוסף יעילות הטיפול הייתה גבוהה יותר בקרב החולים שטופלו ב-Erenumab. זהו למעשה המחקר היחיד שהשווה ראש בראש יעילות נוגדן ל-CGRP לתרופות מהדור הישן. תופעות הלוואי העיקריות שתוארו (בשכיחות נמוכה) הן תגובה באזור ההזרקה ועצירות. בחולים המטופלים ב-Erenumab יש לנטר את לחץ הדם.
Ajovy - נוגדן הנקשר לליגנד ל-CGRP. טיפול זה ניתן בזריקה תת-עורית. ניתן לתת את הטיפול במינון 225 מילגרם פעם בחודש או במינון 675 מיליגרם פעם בשלושה חודשים. טיפול זה הוכח כיעיל במניעת מיגרנה אפיזודית, כרונית ומיגרנה שלא הגיבה לטיפולים מניעתיים אחרים. תופעות הלוואי השכיחה ביותר של טיפול זה היא תגובה עורית באזור ההזרקה.
Emgality - נוגדן הנקשר לליגנד ל-CGRP. טיפול זה ניתן בזריקה תת-עורית. בתחילת הטיפול ניתנת מנת העמסה במינון 240 מיליגרם לאחר מכן 120 מיליגרם פעם בחודש.
טיפול זה הוכח כטיפול יעיל במניעת מיגרנה אפיזודית, כרונית ומיגרנה שלא הגיבה לטיפולים אחרים. תופעות הלוואי השכיחה ביותר של טיפול זה היא תגובה עורית באזור ההזרקה.
- ג'פנטים
מדובר בקבוצת תרופות שהן מולקולות קטנות שהן אנטגוניסטיות ל-CGRP הניתנות פומית. תרופות אלו הראו יעילות בטיפול בכאב אקוטי במיגרנה אך Atogepant (Qulipta) ו-Nurtec הראו יעילות גם כטיפול מונע. Atogepant נבדק רק כטיפול מונע. זמן מחצית החיים של תרופות אלו קצר (שעות) בניגוד לנוגדנים ל-CGRP להם זמן מחצית ארוך (שבועות). מחצית החיים הקצרה, מהווה יתרון בקרב נשים בגיל הפוריות המעוניינות להיכנס להריון, שכן אין ליטול בהריון תרופות מקבוצת האנטגוניסטים ל-CGRP ובמקרה של טיפול בג'פנטים יש להפסיק טיפול רק זמן קצר לפני הכניסה להיריון. בישראל קיים רק תכשיר ה-Nurtec למניעת מיגרנה והוא ניתן במינון 75 מיליגרם יום כן יום לא לסירוגין. תופעות הלוואי העיקריות שתוארו הן בחילות וכאבי בטן.
תרופות אחרות
- מוצרים "טבעיים"
מוצרים "טבעיים" המשמשים למטרות שונות. במיגרנה נבחנו:
- צמח בן החרצית (Feverfew), שלגביו קיימים מחקרים סותרים
- Riboflavin (ויטמין B2) במינון פרמקולוגי גבוה של 400 מיליגרם ביום נמצא יעיל במספר מחקרים מבוקרים כנגד אינבו (צריכה תזונתית מומלצת של ויטמין B2 היא כ-1.3 מיליגרמים ביום בלבד)
- שורש חמאתן (Butterbur) במנה של 75 מיליגרם פעמיים ביום נמצא יעיל במניעת מיגרנה
- Coenzyme Q10 – מחקר קטן הראה יעילות של טיפול זה במניעת מיגרנה (במינון 100 מיליגרם 3 פעמים ביום)
- Magnesium - העדויות ליעילות טיפול זה במניעת מיגרנה אינן גבוהות. טיפול זה ניתן במינון של 400–600 מיליגרם. תופעות הלוואי העיקריות הן שלשולים וכאבי בטן
- Melatonin - המידע לגבי יעילות טיפול זה במניעת מיגרנה סותר
ביבליוגרפיה
- Ashina M. Migraine. N Engl J Med. 2020 Nov 5;383(19):1866-1876. doi: 10.1056/NEJMra1915327. PMID: 33211930.
- Eigenbrodt AK, Ashina H, Khan S, Diener HC, Mitsikostas DD, Sinclair AJ, Pozo-Rosich P, Martelletti P, Ducros A, Lantéri-Minet M, Braschinsky M, Del Rio MS, Daniel O, Özge A, Mammadbayli A, Arons M, Skorobogatykh K, Romanenko V, Terwindt GM, Paemeleire K, Sacco S, Reuter U, Lampl C, Schytz HW, Katsarava Z, Steiner TJ, Ashina M. Diagnosis and management of migraine in ten steps. Nat Rev Neurol. 2021 Aug;17(8):501-514. doi: 10.1038/s41582-021-00509-5. Epub 2021 Jun 18. PMID: 34145431; PMCID: PMC8321897.
- Headache Classification Committee of the International Headache Society (IHS) The International Classification of Headache Disorders, 3rd edition. Cephalalgia. 2018 Jan;38(1):1-211. doi: 10.1177/0333102417738202. PMID: 29368949.
- Lipton RB, Bigal ME, Diamond M, Freitag F, Reed ML, Stewart WF; AMPP Advisory Group. Migraine prevalence, disease burden, and the need for preventive therapy. Neurology. 2007 Jan 30;68(5):343-9. doi: 10.1212/01.wnl.0000252808.97649.21. PMID: 17261680.
- Lafrenière RG, Cader MZ, Poulin JF, Andres-Enguix I, Simoneau M, Gupta N, Boisvert K, Lafrenière F, McLaughlan S, Dubé MP, Marcinkiewicz MM, Ramagopalan S, Ansorge O, Brais B, Sequeiros J, Pereira-Monteiro JM, Griffiths LR, Tucker SJ, Ebers G, Rouleau GA. A dominant-negative mutation in the TRESK potassium channel is linked to familial migraine with aura. Nat Med. 2010 Oct;16(10):1157-60. doi: 10.1038/nm.2216. Epub 2010 Sep 26. PMID: 20871611.
- Hadjikhani N, Sanchez Del Rio M, Wu O, Schwartz D, Bakker D, Fischl B, Kwong KK, Cutrer FM, Rosen BR, Tootell RB, Sorensen AG, Moskowitz MA. Mechanisms of migraine aura revealed by functional MRI in human visual cortex. Proc Natl Acad Sci U S A. 2001 Apr 10;98(8):4687-92. doi: 10.1073/pnas.071582498. Epub 2001 Apr 3. PMID: 11287655; PMCID: PMC31895.
- Ashina M, Buse DC, Ashina H, Pozo-Rosich P, Peres MFP, Lee MJ, Terwindt GM, Halker Singh R, Tassorelli C, Do TP, Mitsikostas DD, Dodick DW. Migraine: integrated approaches to clinical management and emerging treatments. Lancet. 2021 Apr 17;397(10283):1505-1518. doi: 10.1016/S0140-6736(20)32342-4. Epub 2021 Mar 25. PMID: 33773612.
- Ferrari MD et al. Triptans (serotonin, 5-HT1B/1D agonists)in migraine: detailed results and methods of a meta-analysis of 53 trials. Cephalalgia 2002; 22:633-658
- Dahlöf CG. Infrequent or non-response to oral sumatriptan does not predict response to other triptans--review of four trials. Cephalalgia. 2006 Feb;26(2):98-106. doi: 10.1111/j.1468-2982.2005.01010.x. PMID: 16426262.
- Lipton RB, Croop R, Stock EG, Stock DA, Morris BA, Frost M, Dubowchik GM, Conway CM, Coric V, Goadsby PJ. Rimegepant, an Oral Calcitonin Gene-Related Peptide Receptor Antagonist, for Migraine. N Engl J Med. 2019 Jul 11;381(2):142-149. doi: 10.1056/NEJMoa1811090. PMID: 31291516.
- Lipton RB, Croop R, Stock EG, Stock DA, Morris BA, Frost M, Dubowchik GM, Conway CM, Coric V, Goadsby PJ. Rimegepant, an Oral Calcitonin Gene-Related Peptide Receptor Antagonist, for Migraine. N Engl J Med. 2019 Jul 11;381(2):142-149. doi: 10.1056/NEJMoa1811090. PMID: 31291516.
- Goadsby PJ, Wietecha LA, Dennehy EB, Kuca B, Case MG, Aurora SK, Gaul C. Phase 3 randomized, placebo-controlled, double-blind study of lasmiditan for acute treatment of migraine. Brain. 2019 Jul 1;142(7):1894-1904. doi: 10.1093/brain/awz134. PMID: 31132795; PMCID: PMC6620826.\
- Linde K, Rossnagel K. Propranolol for migraine prophylaxis. Cochrane Database Syst Rev. 2004;(2):CD003225. doi: 10.1002/14651858.CD003225.pub2. PMID: 15106196.
- Silberstein SD, Holland S, Freitag F, Dodick DW, Argoff C, Ashman E; Quality Standards Subcommittee of the American Academy of Neurology and the American Headache Society. Evidence-based guideline update: pharmacologic treatment for episodic migraine prevention in adults: report of the Quality Standards Subcommittee of the American Academy of Neurology and the American Headache Society. Neurology. 2012 Apr 24;78(17):1337-45. doi: 10.1212/WNL.0b013e3182535d20. Erratum in: Neurology. 2013 Feb 26;80(9):871. PMID: 22529202; PMCID: PMC3335452.
- Goadsby PJ, Reuter U, Hallström Y, Broessner G, Bonner JH, Zhang F, Sapra S, Picard H, Mikol DD, Lenz RA. A Controlled Trial of Erenumab for Episodic Migraine. N Engl J Med. 2017 Nov 30;377(22):2123-2132. doi: 10.1056/NEJMoa1705848. PMID: 29171821.
- Dodick DW, Silberstein SD, Bigal ME, Yeung PP, Goadsby PJ, Blankenbiller T, Grozinski-Wolff M, Yang R, Ma Y, Aycardi E. Effect of Fremanezumab Compared With Placebo for Prevention of Episodic Migraine: A Randomized Clinical Trial. JAMA. 2018 May 15;319(19):1999-2008. doi: 10.1001/jama.2018.4853. PMID: 29800211; PMCID: PMC6583237.
- Stauffer VL, Dodick DW, Zhang Q, Carter JN, Ailani J, Conley RR. Evaluation of Galcanezumab for the Prevention of Episodic Migraine: The EVOLVE-1 Randomized Clinical Trial. JAMA Neurol. 2018 Sep 1;75(9):1080-1088. doi: 10.1001/jamaneurol.2018.1212. Erratum in: JAMA Neurol. 2019 Jul 1;76(7):872. PMID: 29813147; PMCID: PMC6143119.
- Croop R, Lipton RB, Kudrow D, Stock DA, Kamen L, Conway CM, Stock EG, Coric V, Goadsby PJ. Oral rimegepant for preventive treatment of migraine: a phase 2/3, randomised, double-blind, placebo-controlled trial. Lancet. 2021 Jan 2;397(10268):51-60. doi: 10.1016/S0140-6736(20)32544-7. Epub 2020 Dec 15. PMID: 33338437
- Ailani J, Lipton RB, Goadsby PJ, Guo H, Miceli R, Severt L, Finnegan M, Trugman JM; ADVANCE Study Group. Atogepant for the Preventive Treatment of Migraine. N Engl J Med. 2021 Aug 19;385(8):695-706. doi: 10.1056/NEJMoa2035908. PMID: 34407343.
- Aurora SK, Dodick DW, Turkel CC, DeGryse RE, Silberstein SD, Lipton RB, Diener HC, Brin MF; PREEMPT 1 Chronic Migraine Study Group. OnabotulinumtoxinA for treatment of chronic migraine: results from the double-blind, randomized, placebo-controlled phase of the PREEMPT 1 trial. Cephalalgia. 2010 Jul;30(7):793-803. doi: 10.1177/0333102410364676. Epub 2010 Mar 17. PMID: 20647170.
- Lindegaard KF, Ovrelid L, Sjaastad O. Naproxen in the prevention of migraine attacks. A double-blind placebo-controlled cross-over study. Headache. 1980 Mar;20(2):96-8. doi: 10.1111/j.1526-4610.1980.hed2002096.x. PMID: 6989789.
קישורים חיצוניים
מיגרנה: שכיחות, מאפיינים ומה זה נריביו? - ד"ר רחל הרינג חנית, נוירולוגית מומחית לכאבי ראש
בחסות בלתי תלויה של חברת אבווי.
המידע שבדף זה נכתב על ידי ד"ר אריה קוריצקי, מנהל היחידה לכאבי ראש, ס.מנהל מחלקה נוירולוגית - מרכז רפואי רבין (קמפוס בילינסון) ופרופ' שלומית יוסט כץ, רופאה בכירה במרפאת כאב ראש ומנהלת היחידה לנוירו-אונקולוגיה מרכז רפואי רבין


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק