הבדלים בין גרסאות בדף "סרטן השד - Breast cancer"
| (71 גרסאות ביניים של 5 משתמשים אינן מוצגות) | |||
| שורה 1: | שורה 1: | ||
| − | |||
| − | |||
{{מחלה | {{מחלה | ||
| − | |תמונה= | + | |תמונה=[[קובץ:Mammo breast cancer.jpg|250px]] |
| − | |כיתוב תמונה= | + | |כיתוב תמונה=Mammograms showing a normal breast (left) and a cancerous breast (right). |
| − | |שם עברי= | + | |שם עברי=סרטן שד |
| − | |שם לועזי= | + | |שם לועזי=Breast cancer |
|שמות נוספים= | |שמות נוספים= | ||
| − | |ICD-10= | + | |ICD-10={{ICD10|C|50||c|50}} |
| − | |ICD-9= | + | |ICD-9={{ICD9|174}}-{{ICD9|175}},{{ICD9|V10.3}} |
| − | |MeSH= | + | |MeSH={{MeSH|D001943}} |
| − | |יוצר הערך= | + | |יוצר הערך= מערכת ויקירפואה |
|אחראי הערך= | |אחראי הערך= | ||
}} | }} | ||
| + | {{הרחבה|סרטן השד}} | ||
| + | '''סרטן השד''' הוא גידול שמקורו לרוב בצינוריות החלב (Milk ducts) המעבירות חלב אל הפטמה, או באוניות (Lobules) המכילות את הבלוטות אשר מייצרות חָלָב. | ||
| − | + | רוב הגידולים הממאירים בשד הם מסוג קרצינומה. הגידול יכול להיות חודרני, כלומר: פורץ מעבר לצינוריות לתוך רקמת השד, או לא חודרני - מוגבל לצינוריות בלבד ללא פריצה לרקמת השד. | |
| − | + | סרטן השד הוא הגידול הממאיר הנפוץ ביותר בקרב נשים, ומהווה בהן כרבע מכלל מקרי הסרטן. האומדן הוא שאישה אחת מכל שמונה נשים תחלה בסרטן שד במהלך חייה. | |
| − | סרטן השד | + | גילוי מוקדם הוא האמצעי היעיל ביותר לריפוי סרטן השד. סיכויי הריפוי של מחלה המאובחנת בשלב מוקדם עולים לכ-90% ויותר. |
| − | + | הטיפול בסרטן השד מורכב משילובים שונים של טיפול ניתוחי, [[קרינה]], [[כמותרפיה]], טיפול ביולוגי וטיפול הורמונלי. | |
| − | + | ==אפידמיולוגיה== | |
| + | סרטן השד הוא הגידול הממאיר הנפוץ ביותר בקרב נשים, ומהווה בהן כרבע מכלל מקרי הסרטן. שיעור הגברים הלוקים במחלה הינו כ-1% בלבד מכלל המקרים. | ||
| − | + | במחצית השנייה של המאה העשרים חלה עלייה בשכיחות המחלה. בישראל מאובחנים מדי שנה כ-4,000 מקרים חדשים של סרטן שד, מתוכם 5-10% מתגלים בשלב הגרורתי. כ-900 נשים מתות מהמחלה כל שנה. | |
| − | + | האומדן הוא שאישה אחת מכל שמונה נשים תחלה בסרטן שד במהלך חייה. | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | + | ==אטיולוגיה== | |
| − | + | האטיולוגיה במרבית מקרי סרטן השד אינה ידועה. | |
| − | == | ||
| − | + | עם זאת, נמצאו מספר גורמים הקשורים בסיכון מוגבר ללקות במחלה: | |
| + | *'''גיל''' - הסיכון לחלות בסרטן עולה עם הגיל. מנתוני רישום הסרטן הלאומי במשרד הבריאות נמצא כי סרטן השד נפוץ יותר בקרב נשים בגילאי 50 ומעלה, וכ-76% מהחולות מאובחנות בגילאים אלה. כ-17% מהחולות מאובחנות בגילאים 40-49, וכ-6% מהחולות צעירות מגיל 40 בזמן האבחון. | ||
| + | *'''היסטוריה משפחתית''' של סרטן שד בגיל צעיר. | ||
| + | *סרטן שד בעבר. | ||
| + | *וסת ראשונה בגיל מוקדם (לפני גיל 11) | ||
| + | *כניסה ל[[גיל המעבר]] בגיל מאוחר יחסית (לאחר גיל 55) | ||
| + | *נשים שלא ילדו מעולם, או לידה ראשונה בגיל מבוגר. | ||
| + | *'''סגנון חיים''' - ממחקרים שנערכו לאחרונה, מסתמן קשר ברור בין הגברת הסיכון למחלה לבין [[השמנה]] והיעדר [[פעילות גופנית]]. מחקרים מסוימים הצביעו למשל, על סיכון מוגבר למחלה כתוצאה מ[[Alcohol abuse|צריכת אלכוהול מופרזת]], מצריכת שומנים גבוהה וקלוריות עודפות, ועוד. | ||
| − | סרטן שד | + | אצל כ-10% מהנשים קיים פגם גנטי ספציפי המעלה בצורה ניכרת את הסיכון לחלות בסרטן השד. חשד להמצאות פגם זה קיים כאשר יש סיפור משפחתי של סרטן שד או [[סרטן השחלות|שחלה]], ובייחוד אצל קרובות משפחה מדרגה ראשונה: אם או אחות. לא כל הפגמים הגנטיים מזוהים, אך אצל כ-5% מהנשים סרטן שד מופיע עקב פגם גנטי בגנים הנקראים BRCA2{{כ}} ([[Breast cancer 2 gene]]) ו- BRCA1{{כ}} ([[Breast cancer 1 gene]]). בקרב נשים נשאיות הסיכון להתפתחות סרטן השד הוא כ-50-80%, לעומת כ-12% באוכלוסיית הנשים הכללית. למרות האמור, במרבית הנשים המאובחנות עם סרטן שד אין סיפור משפחתי של מחלה זו. |
| − | + | ==קליניקה== | |
| + | ===שלבי המחלה=== | ||
| + | מדרגים את מידת התפשטות המחלה (Staging) על פי 3 מאפיינים: | ||
| + | *T - מידת החדירה של הגידול הראשוני | ||
| + | *N - מספר בלוטות הלימפה המעורבות | ||
| + | *M - הימצאות גרורות מרוחקות | ||
| + | |||
| + | בנוסף לקביעת סוג הגידול ומידת התפשטותו נבדקת גם דרגת הגידול מבחינה היסטופתולוגית. | ||
| − | + | דירוג זה נקבע על ידי הערכת מאפיינים מורפולוגיים של הגידול: היווצרות צינוריות (Tubules), פלאומורפיזם (Pleomorphism) גרעיני וחלוקה מיטוטית. דרגה 1 הינה בעלת הפרוגנוזה הטובה ביותר ודרגה 3 הינה בעלת הפרוגנוזה הגרועה ביותר. | |
| − | |||
| − | |||
| − | + | כמו כן, נבדקת נוכחות וכמות קולטנים לאסטרוגן, פרוגסטרון ו- HER2{{כ}} (Human epidermal growth factor receptor 2). מידע זה חשוב הן בבחינת הערכת הסיכון להישנות המחלה והן לקביעת הטיפול בהמשך. | |
| − | + | ===גידולי שד ממאירים=== | |
| + | רוב הגידולים בשד הם מסוג קרצינומה. הגידול יכול להיות חודרני, כלומר: פורץ מעבר לצינוריות לתוך רקמת השד, או לא חודרני - מוגבל לצינוריות בלבד ללא פריצה לרקמת השד. | ||
| − | == | + | ====תתי הסוגים הנפוצים==== |
| + | '''סרטן שד לא חודרני''' | ||
| + | * [[קרצינומה צינורית לא חודרנית]] ([[Ductal carcinoma in situ]]{{כ}} - DCIS) | ||
| − | + | '''סרטן שד חודרני''' | |
| + | * [[קרצינומה צינורית חודרנית]] ([[Invasive ductal carcinoma]]) - מקורה בצינוריות החָלב. מהווה כ-85% מכלל קרצינומות השד. | ||
| + | * [[קרצינומה אונתית חודרנית]] ([[Invasive lobular carcinoma]]) - מקורה בנאדיות בהן מיוצר החָלב. | ||
| − | == | + | ====תתי סוגים נדירים==== |
| + | * [[מחלת פאג'ט של השד]] ([[Paget's disease of the breast]]) - מתבטאת במעין [[אקזמה]] (Eczema) של העור סביב הפיטמה, ולעיתים יש בנוסף גם גוש ממאיר בשד עצמו. | ||
| + | * [[סרטן שד דלקתי]] ([[Inflammatory breast cancer]]) - תהליך מפושט בשד, ללא גוש מוגדר, הנראה כמו דלקת חריפה עם אודם, חום מקומי ו[[בצקת]] של השד. | ||
| − | + | סוג נדיר נוסף של גידול רקמת השד שאינו קרצינומה הוא סרקומה (Sarcoma) ומקורו ברקמה החיבורית. | |
| − | + | ==אבחנה== | |
| + | ===גילוי מוקדם והנחיות לבדיקות סקר=== | ||
| + | גילוי מוקדם הינו האמצעי היעיל ביותר לריפוי סרטן השד. סיכויי הריפוי של מחלה המאובחנת בשלב מוקדם עולים לכ-90% ויותר. | ||
| − | + | ====בדיקת שד ידנית==== | |
| − | + | סרטן שד ניתן לגילוי בעזרת בדיקה ידנית עצמית, בדיקת רופא או הדמיה. בעבר הומלץ על בדיקת שד עצמית פעם בחודש כחלק משגרת מעקב. כיום המלצה זו אינה בתוקף אך בהחלט מומלצת מודעות ועירנות לשינויים בשד, ופנייה לבדיקה ויעוץ רפואי אם יש חשש לשינוי או ממצא בשד. | |
| − | + | בדיקת שד שנתית על ידי רופא מנוסה בבדיקת שדיים מומלצת החל מגיל 40. | |
| − | |||
| − | |||
| − | + | ====ממוגרפיה==== | |
| − | * | + | המועצה הלאומית לאונקולוגיה בישראל ממליצה על בדיקות [[ממוגרפיה]] לנשים: |
| − | * | + | * מגיל 50 ומעלה כל שנתיים, או בהתאם להמלצת הרופא המטפל. הצורך בבדיקה מודגש בעיקר לנשים בגילאים אלה, לגביהן יש כיום הסכמה מקצועית בינלאומית, שבדיקת הממוגרפיה מסייעת לאבחן את המחלה בשלבים המוקדמים ומורידה תמותה מסרטן שד. |
| + | * אצל נשים הנמצאות בקבוצת סיכון, עם היסטוריה משפחתית - אם או אחות שחלו בסרטן השד, מומלץ לעבור בדיקה פעם בשנה, בין הגילאים 40-49. | ||
| − | + | בדיקת הממוגרפיה יעילה ב-80-90% מהמקרים. זוהי הבדיקה הטובה ביותר לגילוי מוקדם. הממוגרפיה עולה על הבדיקות הקיימות האחרות, ה[[אולטראסאונד]], ו[[דימות תהודה מגנטית|דימות התהודה המגנטית]] (Magnetic resonance imaging - {{כ}}[[MRI]]); היא היחידה שהוכחה כמפחיתה את התמותה בכ-30%. על נשים צעירות יותר לקבל הפנייה רפואית מיוחדת לביצוע בדיקה זו. מתחת לגיל 50, מבנה השד בדרך כלל עדיין צפוף וסמיך וישנה פעילות הורמונלית המקשה על איתור שינויים בשד בצילום ממוגרפי. | |
| − | + | בנשים עם סיפור משפחתי משמעותי של סרטן שד ובנשאיות של מוטציה בגנים BRCA1 או BRCA2 מומלץ להתחיל במעקב קליני והדמייתי מגיל צעיר (25-30) וכן לבצע הדמיית שד על ידי MRI. בדיקת MRI נכללת בסל הבריאות לנשאיות ולנשים עם סיפור משפחתי משמעותי של סרטן שד. | |
| − | + | ===אבחון=== | |
| − | + | לאחר גילוי ממצא בשד תבוצע ביופסיה אשר תשלח לבדיקה פתולוגית ותאפשר לאבחן האם מדובר בגידול ממאיר. | |
| − | |||
| − | |||
| − | + | ==טיפול== | |
| + | {{הפניה לערך מורחב|סרטן השד - טיפול - היבטים כירורגיים - Breast cancer - treatment - surgical aspects}} | ||
| + | ===מרכיבי הטיפול בסרטן שד=== | ||
| + | # '''ניתוח''' - מקובל יותר בסרטן שד מוקדם, לכריתת הגידול הראשוני ודגימת או כריתת בלוטות הלימפה של בית השחי. לעיתים נדירות יבוצע ניתוח לכריתת גרורות. | ||
| + | # '''קרינה''' - ניתנת כטיפול משלים לחולות עם סרטן שד מוקדם וכ[[טיפול פליאטיבי]] (Palliative therapy) אצל חולות עם סרטן שד גרורתי. | ||
| + | # '''כמותרפיה''' - ניתנת כטיפול במחלה פעילה או כטיפול מונע. קיים מגוון רב של כמותרפיות הניתנות כטיפול יחיד או בשילוב של שתי תרופות או יותר (טיפול משולב). בדרך כלל החולה מקבלת מספר מחזורי טיפול, כאשר כל מחזור טיפולי אורך לרוב שבועיים או שלושה שבועות, בהתאם לפרוטוקול שנבחר. מרבית הכמותרפיות ניתנות דרך הוריד. קיימות גם תרופות הניתנות דרך הפה כגון [[Xeloda]]{{כ}} (Capecitabine), {{כ}} [[Vinorelbine]], {{כ}}ו-[[Endoxan]] {{כ}}(Cyclophosphamide). | ||
| + | # '''טיפול הורמונלי''' - טיפולים הורמונלים ניתנים לחולות בעלות גידול בעל קולטנים חיוביים לאסטרוגן ו/או לפרוגסטרון. ניתן לחלק את הטיפולים ההורמונליים למספר קבוצות: | ||
| + | #* [[נוגדי-אסטרוגנים]] | ||
| + | #* [[מעכבי ארומאטאז]] | ||
| + | #* נוגדי אסטרוגנים טהורים מקבוצת [[SERD]] {{כ}}([[Selective estrogen receptor down-regulator]]) | ||
| + | #* [[פרוגסטינים]] | ||
| + | #* [[אסטרוגנים]] | ||
| + | #* [[אנדרוגנים]] | ||
| + | # '''טיפול ממוקד (ביולוגי)''' - טיפולים אלו מכוונים כנגד תהליכים ייחודיים לגידול וכוללים שתי קבוצות: | ||
| + | #* מולקולות קטנות - מעכבות טירוזין קינאז (Tyrosine kinase inhibitors). מולקולות אלו חודרות לפנים התא הסרטני ומעכבות הליכים אנזימטיים הקשורים להתרבות התא. | ||
| + | #* נוגדנים חד שבטיים (מונוקלונליים) - חלבונים המיוצרים בשיטת ההנדסה הגנטית. הנוגדנים פוגעים באופן מכוון בחלבונים המבוטאים ביתר על פני קרום התא הממאיר, מעכבים את גדילתם ומפעילים את המערכת החיסון של הגוף כנגדם. | ||
| − | ==טיפול | + | ===טיפול בסרטן שד מוקדם=== |
| − | + | סרטן שד מוקדם מוגדר כאשר הגידול טרם שלח גרורות מרוחקות, וגודלו אינו עולה על 5 ס"מ. פיזור לבלוטות לימפה לא מעיד על סרטן שד גרורתי. מדובר בשלבים 0, 1, ו-2. | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | + | במחלה מוקדמת הטיפול המקובל הוא ניתוחי, כאשר בהתאם לגודל הגידול ומאפייניו נקבע סוג הניתוח וכן הצורך בטיפול משלים. הטיפול המשלים יכול לכלול שילוב של קרינה, כמותרפיה, טיפול ביולוגי וטיפול הורמונלי. מטרות הטיפול בשלב המוקדם הן ריפוי של המחלה והפחתת שיעור חזרתה. | |
| − | + | ====טיפול קרינתי==== | |
| − | + | '''טיפול קרינתי''' ניתן כטיפול המשלים את הטיפול המקומי לאחר הניתוח. מטרתו למנוע חזרה מקומית-אזורית של הגידול, בעיקר בנשים שעברו [[למפקטומיה|כריתה חלקית]] ([[Lumpectomy]]), ולעיתים גם לאחר [[מסטקטומיה|כריתה מלאה]] ([[Mastectomy]]). סידרת הטיפולים ניתנת במשך כ-5-7 שבועות. כיום ניתן לתת גם פרוטוקולים מקוצרים יותר של קרינה, ובמקרים נבחרים [[הקרנה תוך ניתוחית]] ([[Intraoperative radiation therapy]]) המבטלת את הצורך בהקרנה לשד לאחר הניתוח. | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | + | ====כמותרפיה==== | |
| − | + | '''כמותרפיה''' ניתנת במטרה למנוע הישנות של המחלה. לרוב ניתנת לאחר הניתוח. ישנם מקרים בהם תנתן קודם לניתוח וזאת במטרה לצמצם את גודל הגידול ולשפר את התוצאה הניתוחית. לרוב הפרוטוקול הטיפולי יכלול משלבים שונים, הניתנים בדרך כלל במחזורים של כל שבועיים או שלושה שבועות. משך הטיפול נקבע לפי הפרוטוקול הטיפולי שנבחר. | |
| − | |||
דוגמאות לטיפול כמותרפי במחלה מוקדמת: | דוגמאות לטיפול כמותרפי במחלה מוקדמת: | ||
| − | Doxorubicin | + | * [[Doxorubicin]] בשילוב עם [[t:אנדוקסן - Endoxan|Endoxan]] |
| + | * Doxorubicin בשילוב עם Endoxan, ולאחריהן [[Paclitaxel]] | ||
| + | * [[Docetaxel]] בשילוב עם Endoxan | ||
| − | טיפול הורמונלי משלים | + | ====טיפול הורמונלי משלים==== |
| − | * אנטי אסטרוגנים - | + | '''טיפול הורמונלי משלים''' נבחר בהתאם לגיל האישה, שלב המחלה, הפרופיל הרפואי שלה והחלטת הרופא והמטופלת. הטיפול ניתן לרוב לתקופה ממושכת, של חמש שנים ויותר, וכולל את הבאים: |
| − | * מעכבי ארומאטאז - כגון | + | * אנטי אסטרוגנים - [[Tamoxifen]]. |
| − | * דיכוי | + | * מעכבי ארומאטאז - כגון [[Letrozole]]{{כ}}, [[Anastrozole]]{{כ}} ו-[[Aromasin]] {{כ}}(Exemestane). |
| + | * דיכוי או אבלציה שחלתית (Ovarian ablation or suppression). | ||
| − | טיפול ביולוגי | + | ====טיפול ביולוגי==== |
| + | |||
| + | במחלה בה יש ביטוי ביתר של חלבון ה-HER2, המערך הטיפולי כולל גם טיפול למשך שנה בנוגדן החד-שבטי [[Herceptin]]{{כ}} (Trastuzumab) הנוגד את פעילות חלבון ה-HER2. | ||
| − | במקרים בהם יש ביטוי יתר של HER2 | + | במקרים בהם יש ביטוי יתר של HER2, הפרוטוקולים הכמותרפיים המקובלים הם: |
| − | Doxorubicin | + | * Doxorubicin ו-Endoxan, לאחריהם [[t:Paclitaxel|Paclitaxel]] ו-Herceptin ואז Herceptin לבדה |
| − | Docetaxel | + | * Docetaxel,{{כ}} [[Carboplatin]] ו-Herceptin, ולאחריהן Herceptin לבדה |
| + | |||
| + | ===טיפול בסרטן שד מתקדם מקומית=== | ||
| + | סרטן שד מתקדם מקומית (שלב III) הוא גידול חודרני של השד שגודלו עולה על 5 ס"מ ומערב את בלוטות הלימפה באופן ניכר, עם גוש בלוטי מקובע בבית השחי. גידולים אלו נחלקים לתתי הקבוצות הבאות: | ||
| + | # '''גידולים בהם גישה ניתוחית התחלתית אפשרית:''' שלב T3N1M0{{כ}}. בגידולים אלו יינתן טיפול משלים קרינתי וסיסטמי (כמותרפי, הורמונלי, ביולוגי) לאחר הניתוח, בדומה לסרטן שד מוקדם. לעיתים, ינתן טיפול כמותרפי ראשוני במטרה להקטין את הגידול ולאפשר שימור שד. | ||
| + | # '''גידולים בהם גישה ניתוחית התחלתית אינה אפשרית:''' גידולים אלה נכללים בשלבים IIIA{{כ}} (להוציא T3N1M0), {{כ}}IIIB ו-IIIC.{{כ}}<br/>בגידולים אלו הסטנדרט הטיפולי הוא כמותרפיה קדם ניתוחית. בגידולים המבטאים ביתר HER2 ישולב טיפול נוגד HER2 כבר בשלב זה.<br/>לאחר סיום הטיפול הכמותרפי, יבוצע טיפול מקומי הכולל ניתוח וקרינה.<br/>טיפול סיסטמי משלים לאחר הניתוח יכלול טיפול הורמונלי ונוגד HER2 בהתאם למאפייני הגידול. | ||
| + | |||
| + | ===טיפול בסרטן שד מתקדם=== | ||
| + | סרטן שד מתקדם (שלב 4) הוא גידול בכל גודל, ששלח גרורות לחלקי גוף מרוחקים. אתרי הגרורות השכיחים הם: עצמות, ריאות, קרום הריאה, כבד, עור, בלוטות ומוח. | ||
| − | + | כיום, מחלה גרורתית אינה ברת ריפוי. מטרת הטיפול היא השגת הקלה בתסמינים, שליטה במחלה ושיפור איכות חיי המטופלות. | |
| − | + | הטיפול העיקרי בסרטן שד גרורתי הינו טיפול סיסטמי באמצעות כמותרפיה, טיפול הורמונלי או ביולוגי, או שילוב ביניהם. במקרים מסוימים יינתן גם טיפול קרינתי ממוקד כטיפול פליאטיבי, למשל במקרים בהם יש גרורות בעצמות או במוח. | |
| − | |||
| − | |||
| − | + | טיפול סיסטמי בשלב הגרורתי נמשך בדרך כלל עד התקדמות המחלה או הופעת רעילות מגבילת טיפול (Treatment-limiting toxicity). לאחר התקדמות המחלה יוחלף הטיפול הסיסטמי לטיפול אחר, וכך הלאה. | |
| − | ''' | + | ====טיפול הורמונלי==== |
| − | + | '''טיפול הורמונלי''' ניתן לחולות אשר מחלתן בעלת קולטנים חיוביים לאסטרוגן ו/ או לפרוגסטרון, ואשר מחלתן אינה סוערת ואינה מצריכה תגובה מיידית לטיפול. | |
| − | + | טיפולים הורמונליים מקובלים במחלה הגרורתית כוללים דיכוי שחלתי במידת הצורך, מעכבי ארומאטאז (כגון Letrozole{{כ}}, Anastrozole{{כ}} ו-Aromasin), אנטי אסטרוגנים (Tamoxifen), אנטי אסטרוגנים טהורים מקבוצת SERD, כמו [[Faslodex]] {{כ}}(Fulvestrant) ותרופות מקבוצות נוספות כמופיע לעיל. | |
| − | + | טיפולים אלו יכולים להינתן כטיפול בודד או במשלבים. לאחר התקדמות המחלה בעת טיפול נתון ניתן לעבור לטיפול הורמונלי אחר מאותה קבוצה או מקבוצות אחרות בהתאם למצב המטופלת ואופי המחלה. | |
| − | '''טיפול | + | ====כמותרפיה==== |
| + | '''טיפול כמותרפי''' ניתן כטיפול התחלתי במחלה הגרורתית למטופלות אשר מחלתן אינה בעלת קולטנים חיוביים לאסטרוגן ו/או פרוגסטרון, או במצבים בהם נדרשת תגובה מהירה לטיפול - מעורבות איברים פנימיים, מחלה המתקדמת במהירות, מחלה סימפטומטית קשה וכדומה. | ||
| − | + | טיפול כמותרפי יינתן גם במקרים בהם החולה טופלה במספר קווים הורמונליים ואינה מגיבה יותר לטיפול מסוג זה. לרוב הטיפול יינתן כסוכן כמותרפי יחיד ולא כמשלבים של מספר תרופות כמותרפיות, על אף היעילות המוגברת, כיוון שמתן מספר תרופות כרוך ברעילות ופגיעה באיכות חיי המטופלות. | |
| − | + | לאחר התקדמות המחלה בקו טיפול נתון ניתן לעבור לכמותרפיה מסוג אחר. קיימת שונות בתגובה לטיפולים הכמותרפיים השונים, וההחלטה הטיפולית מתייחסת הן ליעילות הצפויה מהטיפול והן לפרופיל תופעות הלוואי וטיפולים קודמים אותם קיבלה המטופלת. | |
| − | |||
| − | + | דוגמאות לתרופות כמותרפיות מקובלות הניתנות בעירוי: | |
| − | התרופה נספגת במעי כחומר לא | + | * [[אנטראציקלינים]] ([[Antracyclines]]), כמו Doxorubicin |
| + | * [[טקסנים]] ([[Taxanes]]), כמו [[t:Paclitaxel|Paclitaxel]] או [[t:Docetaxel|Docetaxel]] | ||
| + | * [[Gemcitabine]] | ||
| + | * Vinorelbine | ||
| + | * [[5-FU|FU-{{כ}}5]]{{כ}} ([[Fluorouracil|Fluorouracil{{כ}}-5]]) | ||
| + | * Endoxan | ||
| + | |||
| + | דוגמאות לתרופות כמותרפיות מקובלות הניתנות במתן פומי: | ||
| + | * Xeloda | ||
| + | * Vinorelbine | ||
| + | |||
| + | ====טיפול ביולוגי==== | ||
| + | בהתאם למאפייני הגידול, ניתן לשלב במערך הטיפולי תרופות בעלות פעילות ביולוגית ממוקדת. במחלה עם ביטוי ביתר של HER2 ישולב טיפול נוגד HER2 עם כמותרפיה או טיפול הורמונלי. | ||
| + | |||
| + | כמו כן, מקובל כי גם לאחר התקדמות המחלה יש להמשיך בטיפול נוגד HER2, כמו Herceptin או [[Tykerb]]{{כ}} (Lapatinib), תוך החלפת הטיפול הכמותרפי. במחלה אשר אינה מבטאת ביתר HER2, ניתן לשלב את התרופה נוגדת האנגיוגנזה (Angiogenesis inhibitor) {{כ}} [[Avastin]]{{כ}} (Bevacizumab) עם כמותרפיה מסוג [[t:Paclitaxel|Paclitaxel]] כטיפול בקו הראשון. | ||
| + | |||
| + | ===טיפולים תרופתיים בסרטן שד=== | ||
| + | ====Xeloda==== | ||
| + | =====מנגנון פעולה===== | ||
| + | [[Xeloda]] הינה כמותרפיה הניתנת בטבליות דרך הפה, כך שניתן להימנע מאשפוז, והמטופלת יכולה לקבל את הטיפול בביתה. | ||
| + | |||
| + | Xeloda מכילה את החומר FU{{כ}}-5, חומר כמותרפי ותיק המוכר בטיפול בסרטן. | ||
| + | |||
| + | FU{{כ}}-5 ניתן לטיפול בצורתו המקורית בעירוי דרך הוריד בלבד. [[t:קסלודה - Xeloda|Xeloda]] מכילה את החומר FU{{כ}}-5 בצורה שאינה פעילה, כך שניתן ליטול אותו דרך הפה. | ||
| + | |||
| + | התרופה נספגת במעי כחומר לא פעיל, מגיעה באמצעות זרם הדם לכל רקמות הגוף ועוברת פירוק על ידי האנזים תימידין פוספורילאז (Thymidine phosphorylase) המצוי בעיקר בתאי הגידול והופך את החומר לפעיל. | ||
| − | בשל המנגנון הייחודי של | + | בשל המנגנון הייחודי של Xeloda, המפעיל את התרופה בעיקר בתאי הגידול, התרופה פוגעת בעיקר בתאי הגידול ותופעות הלוואי שלה ביתר אברי הגוף מעטות יחסית לכמותרפיות אחרות. |
| + | |||
| + | =====יעילות===== | ||
| + | יעילות [[Xeloda]] בטיפול בחולות סרטן שד גרורתי עקבית ומוכחת במחקרים רבים. Xeloda מהווה את טיפול הבחירה בחולות אשר טופלו בכמותרפיה מסוג טקסנים ואנטרציקלינים או בחולות שאינן מתאימות לטיפול בתרופות אלו. | ||
| + | |||
| + | =====Xeloda כטיפול בודד===== | ||
| + | במחקר קליני בשלב השלישי, עברו 325 נשים חלוקה אקראית לאחת משתי זרועות טיפול קו הראשון בסרטן שד גרורתי: זרוע טיפול עם פרוטוקול משלב CMF {{כ}}(Cyclophosphamide [[methotrexate]] and 5-FU combination chemotherapy), וזרוע טיפול ב-Xeloda. | ||
| + | |||
| + | נמצא ש-Xeloda מפחיתה ב-28% את הסיכוי לתמותה לעומת טיפול ב-CMF, כאשר חציון ההישרדות הכוללת היה 22 חודשים במטופלות [[t:קסלודה - Xeloda|Xeloda]] לעומת 18 חודשים במטופלות ה-CMF{{כ}}{{הערה|שם=הערה3| Stockler MR, et al. J Clin Oncol 2007; 25(Suppl. 18):39s (Abst 1031).}}. | ||
| − | + | באנליזה רטרוספקטיבית שפורסמה בשנת 2004 נמצא כי הטיפול ב-Xeloda, לעומת כמותרפיות אחרות, מאריך את ההישרדות החציונית של חולות סרטן שד גרורתי באופן משמעותי מכ-12 חודשים ל-21 חודשים{{הערה|שם=הערה4|Miles DW, et al. Clin Breast Cancer 2004; 5:273-8.}}. | |
| − | |||
| − | |||
| − | + | =====Xeloda כחלק ממשלב טיפולי===== | |
| + | הוספת Xeloda ל-Taxotere בקו הטיפולי הראשון מאריכה בכשלושה חודשים את אורך החיים באופן מובהק סטטיסטית מ-11.5 חודשים ל-14.5 חודשים, וכן העלתה את אחוז הנשים המגיבות לטיפול - 30% בזרוע הטיפול הבודד ב-Taxotere לעומת 42% בשילוב עם Xeloda{{כ}}{{הערה|שם=הערה5|O'Shaughnessy J, et al. J Clin Oncol 2002; 20:2812-23.}}. | ||
| − | ''' | + | ====Herceptin==== |
| + | '''סרטן שד חיובי ל-HER2''': בכ-20% מהנשים הלוקות בסרטן שד הגידול מוגדר כחיובי ל-HER2. גידול מסוג זה מתאפיין במהלך מחלה אגרסיבי ובפרוגנוזה ירודה בהשוואה לסוגים אחרים של סרטן שד. | ||
| − | = | + | השימוש ב-[[Herceptin]] הביא לשיפור משמעותי בפרוגנוזה של חולות אלה, שהינה כיום טובה יותר מזו של שאר החולות.{{הערה|שם=הערה7|Dawood S, et al. J Clin Oncol. 2010; 28(1):92-8.}} |
| − | + | =====מנגנון פעולה===== | |
| + | Herceptin הוא הטיפול הראשון כנגד אונקופרוטאין (Oncoprotein) אשר הוכיח שיפור בהישרדות חולות סרטן שד. | ||
| − | + | Herceptin הוא נוגדן חד-שבטי המכוון ספציפית כנגד הקולטן HER2, שהינו בעל תפקיד מרכזי בהעברת אותות המעודדים גדילה וחלוקת תאים בגוף. | |
| + | |||
| + | בסרטן שד חיובי ל-HER2 קיים ריבוי עותקים (Amplification) של הגן המקודד לחלבון זה, הגורם לביטוי-יתר של HER2 על פני תאי הגידול, וכתוצאה מכך לשגשוג בלתי מבוקר שלהם. | ||
| + | |||
| + | Herceptin נקשרת סלקטיבית ל-HER2 בתאי הגידול ומונע את פעילותו, וכתוצאה מכך מעכבת את גדילת והתפשטות הגידול בגוף{{הערה|שם=הערה8|Spector NL, et al. J Clin Oncol. 2009; 27(34):5838-47.}}. | ||
| − | + | גידול מוגדר כחיובי ל-HER2 כאשר נמצא ביטוי יתר של החלבון ב[[בדיקה אימונוהיסטוכימית]] ([[Immunohistochemistry]]) ו/או הגברה של הגן ל-HER2 ב[[בדיקת FISH]]{{כ}} (Fluorescence in situ hybridization). | |
| + | |||
| + | חולה מתאימה לטיפול ב-Herceptin במידה והצביעה האימונוהיסטוכימית דורגה כ-3+ או כאשר בדיקת ה-FISH חיובית. | ||
| + | |||
| + | =====יעילות Herceptin בסרטן שד מוקדם===== | ||
| + | הטיפול ב-Herceptin הוכיח יעילות גבוהה בקרב נשים עם סרטן שד חיובי ל-HER2. | ||
| + | |||
| + | בחולות עם מחלה בשלב מוקדם הודגמה הפחתה בשיעור חזרת המחלה וכן הפחתה בשיעור התמותה. | ||
| + | |||
| + | ארבעה מחקרים גדולים, שכללו יותר מ- 13,000 מטופלות, הדגימו את היעילות שבמתן Herceptin למשך שנה בשילוב עם כמותרפיה (לעומת כמותרפיה בלבד) כטיפול משלים בסרטן שד מוקדם חיובי ל-HER2{{כ}}{{הערה|שם=הערה9}}{{הערה|שם=הערה10}}{{הערה|שם=הערה11}}. | ||
| + | |||
| + | אנליזה משותפת של שניים מהמחקרים, מחקר ה-NSABP B-31{{כ}} (National surgical adjuvant breast and bowel project) ומחקר ה-NCCTG N-981{{כ}} (North central cancer treatment group), הוכיחה כי הוספת Herceptin לכמותרפיה מפחיתה ב-52% את הסיכון לחזרת המחלה עם יחס סיכון (HR - Hazard ratio) של 0.48, ומורידה את הסיכון לתמותה ב- 33% (0.67-HR) במעקב חציוני של 24 חודשים{{הערה|שם=הערה9}}. | ||
| + | |||
| + | בחישוב שנעשה על בסיס תוצאות ארבעת המחקרים נמצא כי הודות לטיפול ב-Herceptin חייהן של קרוב ל-28,000 חולות סרטן שד מוקדם ב-5 המדינות הגדולות באירופה עתידים להינצל במהלך 10 שנים{{הערה|שם=הערה13|Weisgerber-Kriegl U, et al. ASCO annual meeting 2008 abs# 6589.}}. | ||
| + | |||
| + | Herceptin מומלץ בהנחיות בינלאומיות, ביניהן המלצות ה- NCCN {{כ}}(National Comprehensive Cancer Network){{כ}}{{הערה|שם=הערה1}} בארצות הברית והמלצות ה-NICE{{כ}} (National Institute for Health and Clinical Excellence){{כ}}{{הערה|שם=הערה14|http://www.nice.org.uk}} בבריטניה, כסטנדרט הטיפולי לחולות סרטן שד מוקדם חיובי ל-HER2. | ||
| − | + | =====יעילות Herceptin בסרטן שד גרורתי===== | |
| + | בחולות עם מחלה מתקדמת הודגמה הארכה בהישרדות המטופלות ושיפור בשיעור התגובה לטיפול{{הערה|שם=הערה9|Romond EH, et al. N Engl J Med 2005; 353:1673-1684. }},{{הערה|שם=הערה10|Piccart-Gebhart MJ, et al. N Engl J Med 2005; 353:1659-1672. }},{{הערה|שם=הערה11|Baselga J, et al. Oncologist. 2006; 11 Suppl 1:4-12. }},{{הערה|שם=הערה12|Slamon DJ, et al. N Engl J Med 2001;344:783-792. }}. | ||
| − | ''' | + | *'''Herceptin בשילוב עם כמותרפיה''' |
| − | |||
| − | |||
| − | + | המחקר הפיבוטלי (Pivotal){{כ}} H0648g כלל 469 נשים עם סרטן שד גרורתי חיובי ל-HER2, שחולקו אקראית לקבלת Herceptin בשילוב עם כמותרפיה, או כמותרפיה בלבד. | |
| − | + | מחקר זה הדגים כי הוספת Herceptin מביאה לשיפור מובהק בשיעור התגובה לטיפול (56% לעומת 31%) ובמשך ההישרדות החציוני של החולות (29 לעומת 20 חודשים){{הערה|שם=הערה12}}. בהמשך בוצעו מחקרים נוספים אשר הדגימו תועלת משמעותית בעת הוספת Herceptin לכמותרפיות מקובלות. | |
| − | |||
| − | + | *'''Herceptin כטיפול בודד''' | |
| − | ''' | ||
| − | |||
| − | + | מחקרם של .Vogel et al כלל 114 חולות סרטן שד גרורתי חיובי ל-HER2 שטופלו ב-Herceptin כטיפול בודד בקו ראשון. בקרב מטופלות עם תוצאות בדיקת אימונוהיסטוכימיה 3+ (+IHC3) הודגם שיעור תגובה של 35% ומשך הישרדות חציוני של 24.5 חודשים{{הערה|שם=הערה15|Vogel CL, et al. J. Clin Oncol 2002; 20(3):719-726.}}. | |
| − | |||
| − | |||
| − | + | *'''Herceptin כטיפול המשכי לאחר התקדמות מחלה''' | |
| − | + | מחקר של קבוצת ה-GBG{{כ}} (German breast group) כלל 156 חולות סרטן שד גרורתי חיובי ל-HER2 אשר מחלתן הגרורתית התקדמה במהלך טיפול עם Herceptin וכמותרפיה בקו הראשון. | |
| − | + | הנשים חולקו אקראית לאחת משתי זרועות טיפול: המשך טיפול ב-Herceptin בשילוב עם Xeloda, או [[t:קסלודה - Xeloda|Xeloda]] בלבד. תוצאות המחקר הראו כי המשך מתן Herceptin משפר משמעותית את שיעור התגובה לטיפול (48.9% לעומת 24.6%) ומאריך את משך הזמן עד להתקדמות המחלה (8.2 לעומת 5.6 חודשים){{הערה|שם=הערה16|von Minckwitz G, et al. J. Clin Oncol 2009; 27(12);1999-2006.}}. | |
| − | + | בעקבות תוצאות מחקר זה ומחקרים נוספים, הגישה המקובלת כיום היא שיש להמשיך ולחסום את פעילות קולטן ה-HER2 לאורך כל מהלך המחלה, תוך החלפת המרכיב הכמותרפי הניתן במשולב. | |
| − | + | *'''Herceptin בשילוב עם טיפול הורמונלי''' | |
| − | + | במחקר ה-208 TANDEM{{כ}} (Trastuzumab and [[t:Anastrozole|Anastrozole]] directed against ER-positive){{כ}}{{הערה|שם=הערה17|Kaufman B, et al. J. Clin Oncol 2009; 27(33):5529-37.}} חולות עם סרטן שד גרורתי חיובי ל-HER2 ולקולטנים להורמונים לאסטרוגן ולפרוגסטרון חולקו אקראית לקבלת Herceptin בשילוב עם מעכב ארומטז או מעכב ארומטז בלבד כקו טיפול ראשון. הוספת Herceptin שיפרה את שיעור התגובה לטיפול (20.3% לעומת 6.8%) והכפילה את הזמן עד התקדמות המחלה לעומת טיפול הורמונלי בלבד (4.8 לעומת 2.4 חודשים). | |
| − | + | ====Avastin==== | |
| + | =====מנגנון פעולה===== | ||
| + | היווצרות כלי דם חדשים (אנגיוגנזה) היא תהליך המאפשר לגידולים ממאירים לקבל אספקת חמצן וחומרי מזון, ולפיכך חיוני לצמיחתם ולשליחת גרורות לאיברים מרוחקים. | ||
| − | + | תהליך זה משופעל על ידי הגידול באמצעות הפרשת החלבון VEGF {{כ}}(Vascular endothelial growth factor){{כ}}{{הערה|שם=הערה19|Rosen LS, Cancer Control 2002; 9(suppl 2):36-44.}},{{הערה|שם=הערה20|Bergers G, Benjamin LE. Nat Rev Cancer 2003; 3:401-410. }}. | |
| − | |||
| − | + | כלי הדם החדשים שנוצרים נבדלים במבנם ובתכונותיהם מכלי דם בשלים, והישרדותם תלויה בהמשך נוכחות ה-VEGF. רמות מוגברות של VEGF הודגמו בממאירויות שונות כדוגמת [[סרטן המעי|מעי]], שד, [[סרטן הריאה|ריאה]] ו[[גידולי מוח|מוח]], ונמצא מתאם בין רמתן לפרוגנוזה רעה. | |
| − | + | [[Avastin]] הוא התכשיר הראשון שנכנס לשימוש קליני הפועל במנגנון של עיכוב אנגיוגנזה. | |
| + | |||
| + | זהו נוגדן חד-שבטי הנקשר ספציפית ל-VEGF. קשירה זו מונעת ממנו להיקשר לקולטנים על פני תאי האנדותל ולשפעלם, וכך מעכבת את תהליך האנגיוגנזה. בנוסף, [[t:אווסטין - Avastin|Avastin]] משפרת את הגעת הכמותרפיה לגידול על ידי הפחתת החדירות הגבוהה המאפיינת את דופן כלי-הדם שנוצרו בתהליך האנגיוגנזה. הפגיעה באספקת הדם לגידול ושיפור הגעת הכמותרפיה אליו גורמים לנסיגתו ולהגבלת התפשטותו בגוף. | ||
| − | + | Avastin הינה הטיפול נוגד האנגיוגנזה היחיד המאושר לטיפול בסרטן שד. | |
| − | |||
| − | + | =====יעילות===== | |
| − | + | במחקר בשלב שלישי אשר כלל 722 חולות סרטן שד עם HER2 שלילי גרורתי או עם חזרה מקומית נבדקה היעילות של [[t:אווסטין - Avastin|Avastin]] בשילוב עם כמותרפיה מסוג [[t:Paclitaxel|Paclitaxel]] לעומת [[t:Paclitaxel|Paclitaxel]] בלבד כקו טיפול ראשון{{הערה|שם=הערה21|Miller K, et al. N Engl J Med 2007; 357(26): 2666-2676.}}{{הערה|שם=הערה22|Gray R, et al. J Clin Oncol 2009; 27(30): 4966-72. }}. | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | = | + | טיפול משולב עם [[Avastin]] הכפיל את משך הזמן החציוני עד התקדמות המחלה (PFS - Progression free survival) ל-11.8 חודשים, לעומת 5.9 חודשים בטיפול בכמותרפיה בלבד, תוך הפחתה של 40% בסיכון להתקדמות המחלה (0.6=HR) בהשוואה לטיפול בכמותרפיה לבדה. בנוסף, הוספת [[t:אווסטין - Avastin|Avastin]] הכפילה את שיעור החולות אשר הגיבו לטיפול (50% לעומת 25%). |
| + | יעילות [[Avastin]] הודגמה בתתי-הקבוצות השונות של המחקר ללא תלות בגיל החולה, קיום קולטנים להורמונים, חשיפה קודמת לכמותרפיה בשלב מחלה מוקדם, ועוד. Avastin, בשילוב עם Paclitaxel, מומלצת בהנחיות ה- NCCN{{כ}}{{הערה|שם=הערה1}} לטיפול בסרטן שד חוזר או גרורתי. | ||
| − | + | בישראל Avastin רשומה לטיפול בחולות סרטן שד גרורתי כקו טיפולי ראשון בשילוב עם Paclitaxel. | |
| + | ==פרוגנוזה== | ||
| + | ===טיפול ופרוגנוזה לפי שלבי מחלה{{הערה|שם=הערה1|National Comprehensive Cancer Network (NCCN) Clinical Practice Guidelines in Oncology: Breast Cancer, V.2.2011.}}{{הערה|שם=הערה2|Israel National Cancer Registry.}}=== | ||
| + | |||
| + | {| border="1" | ||
| + | |- | ||
| + | ! שלב המחלה בעת האבחנה !! טיפול!! הישרדות לחמש שנים | ||
| + | |- | ||
| + | | שלב 0 | ||
| + | | {{רווח קשיח|5}}ניתוח ± טיפול קרינתי מסייע (Adjuvant radiotherapy) / טיפול סיסטמי{{רווח קשיח|5}} | ||
| + | | >99% | ||
| + | |- | ||
| + | | שלב I | ||
| + | | {{רווח קשיח|5}}ניתוח ± טיפול קרינתי מסייע (Adjuvant radiotherapy) / טיפול סיסטמי | ||
| + | | 99.2% | ||
| + | |- | ||
| + | | שלב II | ||
| + | | {{רווח קשיח|5}}ניתוח ± טיפול קרינתי מסייע (Adjuvant radiotherapy) / טיפול סיסטמי | ||
| + | | 87.6% | ||
| + | |- | ||
| + | | שלב III | ||
| + | | {{רווח קשיח|5}}ניתוח ± טיפול קרינתי מסייע (Adjuvant radiotherapy) / טיפול סיסטמי | ||
| + | | 80.2% | ||
| + | |- | ||
| + | | שלב IV | ||
| + | | {{רווח קשיח|5}} טיפול סיסטמי/ טיפול תומך מיטבי (BSC - Best supportive care) | ||
| + | | 17% | ||
| + | |} | ||
| + | {{-}} | ||
| + | |||
| + | ==דגלים אדומים== | ||
| + | ==ביבליוגרפיה== | ||
| + | <blockquote> | ||
| + | <div style="text-align: left; direction: ltr"> | ||
| + | * Xeloda Israeli MoH approved prescribing information. | ||
| + | * Herceptin Israeli MoH approved prescribing information. | ||
| + | {{הערות שוליים}} | ||
| + | </div> | ||
| + | </blockquote> | ||
| − | |||
[[קטגוריה:אונקולוגיה]] | [[קטגוריה:אונקולוגיה]] | ||
[[קטגוריה:גנטיקה]] | [[קטגוריה:גנטיקה]] | ||
[[קטגוריה:נשים]] | [[קטגוריה:נשים]] | ||
| + | [[קטגוריה: פנימית]] | ||
| + | [[קטגוריה: רוש]] | ||
גרסה אחרונה מ־15:29, 3 ביוני 2024
| סרטן שד | ||
|---|---|---|
| Breast cancer | ||
| ||
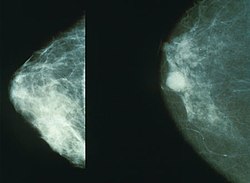
Mammograms showing a normal breast (left) and a cancerous breast (right).
| ||
| ICD-10 | Chapter C 50. | |
| ICD-9 | 174
-175 |
|
| MeSH | D001943 | |
| יוצר הערך | מערכת ויקירפואה | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – סרטן השד
סרטן השד הוא גידול שמקורו לרוב בצינוריות החלב (Milk ducts) המעבירות חלב אל הפטמה, או באוניות (Lobules) המכילות את הבלוטות אשר מייצרות חָלָב.
רוב הגידולים הממאירים בשד הם מסוג קרצינומה. הגידול יכול להיות חודרני, כלומר: פורץ מעבר לצינוריות לתוך רקמת השד, או לא חודרני - מוגבל לצינוריות בלבד ללא פריצה לרקמת השד.
סרטן השד הוא הגידול הממאיר הנפוץ ביותר בקרב נשים, ומהווה בהן כרבע מכלל מקרי הסרטן. האומדן הוא שאישה אחת מכל שמונה נשים תחלה בסרטן שד במהלך חייה.
גילוי מוקדם הוא האמצעי היעיל ביותר לריפוי סרטן השד. סיכויי הריפוי של מחלה המאובחנת בשלב מוקדם עולים לכ-90% ויותר.
הטיפול בסרטן השד מורכב משילובים שונים של טיפול ניתוחי, קרינה, כמותרפיה, טיפול ביולוגי וטיפול הורמונלי.
אפידמיולוגיה
סרטן השד הוא הגידול הממאיר הנפוץ ביותר בקרב נשים, ומהווה בהן כרבע מכלל מקרי הסרטן. שיעור הגברים הלוקים במחלה הינו כ-1% בלבד מכלל המקרים.
במחצית השנייה של המאה העשרים חלה עלייה בשכיחות המחלה. בישראל מאובחנים מדי שנה כ-4,000 מקרים חדשים של סרטן שד, מתוכם 5-10% מתגלים בשלב הגרורתי. כ-900 נשים מתות מהמחלה כל שנה.
האומדן הוא שאישה אחת מכל שמונה נשים תחלה בסרטן שד במהלך חייה.
אטיולוגיה
האטיולוגיה במרבית מקרי סרטן השד אינה ידועה.
עם זאת, נמצאו מספר גורמים הקשורים בסיכון מוגבר ללקות במחלה:
- גיל - הסיכון לחלות בסרטן עולה עם הגיל. מנתוני רישום הסרטן הלאומי במשרד הבריאות נמצא כי סרטן השד נפוץ יותר בקרב נשים בגילאי 50 ומעלה, וכ-76% מהחולות מאובחנות בגילאים אלה. כ-17% מהחולות מאובחנות בגילאים 40-49, וכ-6% מהחולות צעירות מגיל 40 בזמן האבחון.
- היסטוריה משפחתית של סרטן שד בגיל צעיר.
- סרטן שד בעבר.
- וסת ראשונה בגיל מוקדם (לפני גיל 11)
- כניסה לגיל המעבר בגיל מאוחר יחסית (לאחר גיל 55)
- נשים שלא ילדו מעולם, או לידה ראשונה בגיל מבוגר.
- סגנון חיים - ממחקרים שנערכו לאחרונה, מסתמן קשר ברור בין הגברת הסיכון למחלה לבין השמנה והיעדר פעילות גופנית. מחקרים מסוימים הצביעו למשל, על סיכון מוגבר למחלה כתוצאה מצריכת אלכוהול מופרזת, מצריכת שומנים גבוהה וקלוריות עודפות, ועוד.
אצל כ-10% מהנשים קיים פגם גנטי ספציפי המעלה בצורה ניכרת את הסיכון לחלות בסרטן השד. חשד להמצאות פגם זה קיים כאשר יש סיפור משפחתי של סרטן שד או שחלה, ובייחוד אצל קרובות משפחה מדרגה ראשונה: אם או אחות. לא כל הפגמים הגנטיים מזוהים, אך אצל כ-5% מהנשים סרטן שד מופיע עקב פגם גנטי בגנים הנקראים BRCA2 (Breast cancer 2 gene) ו- BRCA1 (Breast cancer 1 gene). בקרב נשים נשאיות הסיכון להתפתחות סרטן השד הוא כ-50-80%, לעומת כ-12% באוכלוסיית הנשים הכללית. למרות האמור, במרבית הנשים המאובחנות עם סרטן שד אין סיפור משפחתי של מחלה זו.
קליניקה
שלבי המחלה
מדרגים את מידת התפשטות המחלה (Staging) על פי 3 מאפיינים:
- T - מידת החדירה של הגידול הראשוני
- N - מספר בלוטות הלימפה המעורבות
- M - הימצאות גרורות מרוחקות
בנוסף לקביעת סוג הגידול ומידת התפשטותו נבדקת גם דרגת הגידול מבחינה היסטופתולוגית.
דירוג זה נקבע על ידי הערכת מאפיינים מורפולוגיים של הגידול: היווצרות צינוריות (Tubules), פלאומורפיזם (Pleomorphism) גרעיני וחלוקה מיטוטית. דרגה 1 הינה בעלת הפרוגנוזה הטובה ביותר ודרגה 3 הינה בעלת הפרוגנוזה הגרועה ביותר.
כמו כן, נבדקת נוכחות וכמות קולטנים לאסטרוגן, פרוגסטרון ו- HER2 (Human epidermal growth factor receptor 2). מידע זה חשוב הן בבחינת הערכת הסיכון להישנות המחלה והן לקביעת הטיפול בהמשך.
גידולי שד ממאירים
רוב הגידולים בשד הם מסוג קרצינומה. הגידול יכול להיות חודרני, כלומר: פורץ מעבר לצינוריות לתוך רקמת השד, או לא חודרני - מוגבל לצינוריות בלבד ללא פריצה לרקמת השד.
תתי הסוגים הנפוצים
סרטן שד לא חודרני
סרטן שד חודרני
- קרצינומה צינורית חודרנית (Invasive ductal carcinoma) - מקורה בצינוריות החָלב. מהווה כ-85% מכלל קרצינומות השד.
- קרצינומה אונתית חודרנית (Invasive lobular carcinoma) - מקורה בנאדיות בהן מיוצר החָלב.
תתי סוגים נדירים
- מחלת פאג'ט של השד (Paget's disease of the breast) - מתבטאת במעין אקזמה (Eczema) של העור סביב הפיטמה, ולעיתים יש בנוסף גם גוש ממאיר בשד עצמו.
- סרטן שד דלקתי (Inflammatory breast cancer) - תהליך מפושט בשד, ללא גוש מוגדר, הנראה כמו דלקת חריפה עם אודם, חום מקומי ובצקת של השד.
סוג נדיר נוסף של גידול רקמת השד שאינו קרצינומה הוא סרקומה (Sarcoma) ומקורו ברקמה החיבורית.
אבחנה
גילוי מוקדם והנחיות לבדיקות סקר
גילוי מוקדם הינו האמצעי היעיל ביותר לריפוי סרטן השד. סיכויי הריפוי של מחלה המאובחנת בשלב מוקדם עולים לכ-90% ויותר.
בדיקת שד ידנית
סרטן שד ניתן לגילוי בעזרת בדיקה ידנית עצמית, בדיקת רופא או הדמיה. בעבר הומלץ על בדיקת שד עצמית פעם בחודש כחלק משגרת מעקב. כיום המלצה זו אינה בתוקף אך בהחלט מומלצת מודעות ועירנות לשינויים בשד, ופנייה לבדיקה ויעוץ רפואי אם יש חשש לשינוי או ממצא בשד.
בדיקת שד שנתית על ידי רופא מנוסה בבדיקת שדיים מומלצת החל מגיל 40.
ממוגרפיה
המועצה הלאומית לאונקולוגיה בישראל ממליצה על בדיקות ממוגרפיה לנשים:
- מגיל 50 ומעלה כל שנתיים, או בהתאם להמלצת הרופא המטפל. הצורך בבדיקה מודגש בעיקר לנשים בגילאים אלה, לגביהן יש כיום הסכמה מקצועית בינלאומית, שבדיקת הממוגרפיה מסייעת לאבחן את המחלה בשלבים המוקדמים ומורידה תמותה מסרטן שד.
- אצל נשים הנמצאות בקבוצת סיכון, עם היסטוריה משפחתית - אם או אחות שחלו בסרטן השד, מומלץ לעבור בדיקה פעם בשנה, בין הגילאים 40-49.
בדיקת הממוגרפיה יעילה ב-80-90% מהמקרים. זוהי הבדיקה הטובה ביותר לגילוי מוקדם. הממוגרפיה עולה על הבדיקות הקיימות האחרות, האולטראסאונד, ודימות התהודה המגנטית (Magnetic resonance imaging - MRI); היא היחידה שהוכחה כמפחיתה את התמותה בכ-30%. על נשים צעירות יותר לקבל הפנייה רפואית מיוחדת לביצוע בדיקה זו. מתחת לגיל 50, מבנה השד בדרך כלל עדיין צפוף וסמיך וישנה פעילות הורמונלית המקשה על איתור שינויים בשד בצילום ממוגרפי.
בנשים עם סיפור משפחתי משמעותי של סרטן שד ובנשאיות של מוטציה בגנים BRCA1 או BRCA2 מומלץ להתחיל במעקב קליני והדמייתי מגיל צעיר (25-30) וכן לבצע הדמיית שד על ידי MRI. בדיקת MRI נכללת בסל הבריאות לנשאיות ולנשים עם סיפור משפחתי משמעותי של סרטן שד.
אבחון
לאחר גילוי ממצא בשד תבוצע ביופסיה אשר תשלח לבדיקה פתולוגית ותאפשר לאבחן האם מדובר בגידול ממאיר.
טיפול
ערך מורחב – סרטן השד - טיפול - היבטים כירורגיים - Breast cancer - treatment - surgical aspects
מרכיבי הטיפול בסרטן שד
- ניתוח - מקובל יותר בסרטן שד מוקדם, לכריתת הגידול הראשוני ודגימת או כריתת בלוטות הלימפה של בית השחי. לעיתים נדירות יבוצע ניתוח לכריתת גרורות.
- קרינה - ניתנת כטיפול משלים לחולות עם סרטן שד מוקדם וכטיפול פליאטיבי (Palliative therapy) אצל חולות עם סרטן שד גרורתי.
- כמותרפיה - ניתנת כטיפול במחלה פעילה או כטיפול מונע. קיים מגוון רב של כמותרפיות הניתנות כטיפול יחיד או בשילוב של שתי תרופות או יותר (טיפול משולב). בדרך כלל החולה מקבלת מספר מחזורי טיפול, כאשר כל מחזור טיפולי אורך לרוב שבועיים או שלושה שבועות, בהתאם לפרוטוקול שנבחר. מרבית הכמותרפיות ניתנות דרך הוריד. קיימות גם תרופות הניתנות דרך הפה כגון Xeloda (Capecitabine), Vinorelbine, ו-Endoxan (Cyclophosphamide).
- טיפול הורמונלי - טיפולים הורמונלים ניתנים לחולות בעלות גידול בעל קולטנים חיוביים לאסטרוגן ו/או לפרוגסטרון. ניתן לחלק את הטיפולים ההורמונליים למספר קבוצות:
- נוגדי-אסטרוגנים
- מעכבי ארומאטאז
- נוגדי אסטרוגנים טהורים מקבוצת SERD (Selective estrogen receptor down-regulator)
- פרוגסטינים
- אסטרוגנים
- אנדרוגנים
- טיפול ממוקד (ביולוגי) - טיפולים אלו מכוונים כנגד תהליכים ייחודיים לגידול וכוללים שתי קבוצות:
- מולקולות קטנות - מעכבות טירוזין קינאז (Tyrosine kinase inhibitors). מולקולות אלו חודרות לפנים התא הסרטני ומעכבות הליכים אנזימטיים הקשורים להתרבות התא.
- נוגדנים חד שבטיים (מונוקלונליים) - חלבונים המיוצרים בשיטת ההנדסה הגנטית. הנוגדנים פוגעים באופן מכוון בחלבונים המבוטאים ביתר על פני קרום התא הממאיר, מעכבים את גדילתם ומפעילים את המערכת החיסון של הגוף כנגדם.
טיפול בסרטן שד מוקדם
סרטן שד מוקדם מוגדר כאשר הגידול טרם שלח גרורות מרוחקות, וגודלו אינו עולה על 5 ס"מ. פיזור לבלוטות לימפה לא מעיד על סרטן שד גרורתי. מדובר בשלבים 0, 1, ו-2.
במחלה מוקדמת הטיפול המקובל הוא ניתוחי, כאשר בהתאם לגודל הגידול ומאפייניו נקבע סוג הניתוח וכן הצורך בטיפול משלים. הטיפול המשלים יכול לכלול שילוב של קרינה, כמותרפיה, טיפול ביולוגי וטיפול הורמונלי. מטרות הטיפול בשלב המוקדם הן ריפוי של המחלה והפחתת שיעור חזרתה.
טיפול קרינתי
טיפול קרינתי ניתן כטיפול המשלים את הטיפול המקומי לאחר הניתוח. מטרתו למנוע חזרה מקומית-אזורית של הגידול, בעיקר בנשים שעברו כריתה חלקית (Lumpectomy), ולעיתים גם לאחר כריתה מלאה (Mastectomy). סידרת הטיפולים ניתנת במשך כ-5-7 שבועות. כיום ניתן לתת גם פרוטוקולים מקוצרים יותר של קרינה, ובמקרים נבחרים הקרנה תוך ניתוחית (Intraoperative radiation therapy) המבטלת את הצורך בהקרנה לשד לאחר הניתוח.
כמותרפיה
כמותרפיה ניתנת במטרה למנוע הישנות של המחלה. לרוב ניתנת לאחר הניתוח. ישנם מקרים בהם תנתן קודם לניתוח וזאת במטרה לצמצם את גודל הגידול ולשפר את התוצאה הניתוחית. לרוב הפרוטוקול הטיפולי יכלול משלבים שונים, הניתנים בדרך כלל במחזורים של כל שבועיים או שלושה שבועות. משך הטיפול נקבע לפי הפרוטוקול הטיפולי שנבחר.
דוגמאות לטיפול כמותרפי במחלה מוקדמת:
- Doxorubicin בשילוב עם Endoxan
- Doxorubicin בשילוב עם Endoxan, ולאחריהן Paclitaxel
- Docetaxel בשילוב עם Endoxan
טיפול הורמונלי משלים
טיפול הורמונלי משלים נבחר בהתאם לגיל האישה, שלב המחלה, הפרופיל הרפואי שלה והחלטת הרופא והמטופלת. הטיפול ניתן לרוב לתקופה ממושכת, של חמש שנים ויותר, וכולל את הבאים:
- אנטי אסטרוגנים - Tamoxifen.
- מעכבי ארומאטאז - כגון Letrozole, Anastrozole ו-Aromasin (Exemestane).
- דיכוי או אבלציה שחלתית (Ovarian ablation or suppression).
טיפול ביולוגי
במחלה בה יש ביטוי ביתר של חלבון ה-HER2, המערך הטיפולי כולל גם טיפול למשך שנה בנוגדן החד-שבטי Herceptin (Trastuzumab) הנוגד את פעילות חלבון ה-HER2.
במקרים בהם יש ביטוי יתר של HER2, הפרוטוקולים הכמותרפיים המקובלים הם:
- Doxorubicin ו-Endoxan, לאחריהם Paclitaxel ו-Herceptin ואז Herceptin לבדה
- Docetaxel, Carboplatin ו-Herceptin, ולאחריהן Herceptin לבדה
טיפול בסרטן שד מתקדם מקומית
סרטן שד מתקדם מקומית (שלב III) הוא גידול חודרני של השד שגודלו עולה על 5 ס"מ ומערב את בלוטות הלימפה באופן ניכר, עם גוש בלוטי מקובע בבית השחי. גידולים אלו נחלקים לתתי הקבוצות הבאות:
- גידולים בהם גישה ניתוחית התחלתית אפשרית: שלב T3N1M0. בגידולים אלו יינתן טיפול משלים קרינתי וסיסטמי (כמותרפי, הורמונלי, ביולוגי) לאחר הניתוח, בדומה לסרטן שד מוקדם. לעיתים, ינתן טיפול כמותרפי ראשוני במטרה להקטין את הגידול ולאפשר שימור שד.
- גידולים בהם גישה ניתוחית התחלתית אינה אפשרית: גידולים אלה נכללים בשלבים IIIA (להוציא T3N1M0), IIIB ו-IIIC.
בגידולים אלו הסטנדרט הטיפולי הוא כמותרפיה קדם ניתוחית. בגידולים המבטאים ביתר HER2 ישולב טיפול נוגד HER2 כבר בשלב זה.
לאחר סיום הטיפול הכמותרפי, יבוצע טיפול מקומי הכולל ניתוח וקרינה.
טיפול סיסטמי משלים לאחר הניתוח יכלול טיפול הורמונלי ונוגד HER2 בהתאם למאפייני הגידול.
טיפול בסרטן שד מתקדם
סרטן שד מתקדם (שלב 4) הוא גידול בכל גודל, ששלח גרורות לחלקי גוף מרוחקים. אתרי הגרורות השכיחים הם: עצמות, ריאות, קרום הריאה, כבד, עור, בלוטות ומוח.
כיום, מחלה גרורתית אינה ברת ריפוי. מטרת הטיפול היא השגת הקלה בתסמינים, שליטה במחלה ושיפור איכות חיי המטופלות.
הטיפול העיקרי בסרטן שד גרורתי הינו טיפול סיסטמי באמצעות כמותרפיה, טיפול הורמונלי או ביולוגי, או שילוב ביניהם. במקרים מסוימים יינתן גם טיפול קרינתי ממוקד כטיפול פליאטיבי, למשל במקרים בהם יש גרורות בעצמות או במוח.
טיפול סיסטמי בשלב הגרורתי נמשך בדרך כלל עד התקדמות המחלה או הופעת רעילות מגבילת טיפול (Treatment-limiting toxicity). לאחר התקדמות המחלה יוחלף הטיפול הסיסטמי לטיפול אחר, וכך הלאה.
טיפול הורמונלי
טיפול הורמונלי ניתן לחולות אשר מחלתן בעלת קולטנים חיוביים לאסטרוגן ו/ או לפרוגסטרון, ואשר מחלתן אינה סוערת ואינה מצריכה תגובה מיידית לטיפול.
טיפולים הורמונליים מקובלים במחלה הגרורתית כוללים דיכוי שחלתי במידת הצורך, מעכבי ארומאטאז (כגון Letrozole, Anastrozole ו-Aromasin), אנטי אסטרוגנים (Tamoxifen), אנטי אסטרוגנים טהורים מקבוצת SERD, כמו Faslodex (Fulvestrant) ותרופות מקבוצות נוספות כמופיע לעיל.
טיפולים אלו יכולים להינתן כטיפול בודד או במשלבים. לאחר התקדמות המחלה בעת טיפול נתון ניתן לעבור לטיפול הורמונלי אחר מאותה קבוצה או מקבוצות אחרות בהתאם למצב המטופלת ואופי המחלה.
כמותרפיה
טיפול כמותרפי ניתן כטיפול התחלתי במחלה הגרורתית למטופלות אשר מחלתן אינה בעלת קולטנים חיוביים לאסטרוגן ו/או פרוגסטרון, או במצבים בהם נדרשת תגובה מהירה לטיפול - מעורבות איברים פנימיים, מחלה המתקדמת במהירות, מחלה סימפטומטית קשה וכדומה.
טיפול כמותרפי יינתן גם במקרים בהם החולה טופלה במספר קווים הורמונליים ואינה מגיבה יותר לטיפול מסוג זה. לרוב הטיפול יינתן כסוכן כמותרפי יחיד ולא כמשלבים של מספר תרופות כמותרפיות, על אף היעילות המוגברת, כיוון שמתן מספר תרופות כרוך ברעילות ופגיעה באיכות חיי המטופלות.
לאחר התקדמות המחלה בקו טיפול נתון ניתן לעבור לכמותרפיה מסוג אחר. קיימת שונות בתגובה לטיפולים הכמותרפיים השונים, וההחלטה הטיפולית מתייחסת הן ליעילות הצפויה מהטיפול והן לפרופיל תופעות הלוואי וטיפולים קודמים אותם קיבלה המטופלת.
דוגמאות לתרופות כמותרפיות מקובלות הניתנות בעירוי:
- אנטראציקלינים (Antracyclines), כמו Doxorubicin
- טקסנים (Taxanes), כמו Paclitaxel או Docetaxel
- Gemcitabine
- Vinorelbine
- FU-5 (Fluorouracil-5)
- Endoxan
דוגמאות לתרופות כמותרפיות מקובלות הניתנות במתן פומי:
- Xeloda
- Vinorelbine
טיפול ביולוגי
בהתאם למאפייני הגידול, ניתן לשלב במערך הטיפולי תרופות בעלות פעילות ביולוגית ממוקדת. במחלה עם ביטוי ביתר של HER2 ישולב טיפול נוגד HER2 עם כמותרפיה או טיפול הורמונלי.
כמו כן, מקובל כי גם לאחר התקדמות המחלה יש להמשיך בטיפול נוגד HER2, כמו Herceptin או Tykerb (Lapatinib), תוך החלפת הטיפול הכמותרפי. במחלה אשר אינה מבטאת ביתר HER2, ניתן לשלב את התרופה נוגדת האנגיוגנזה (Angiogenesis inhibitor) Avastin (Bevacizumab) עם כמותרפיה מסוג Paclitaxel כטיפול בקו הראשון.
טיפולים תרופתיים בסרטן שד
Xeloda
מנגנון פעולה
Xeloda הינה כמותרפיה הניתנת בטבליות דרך הפה, כך שניתן להימנע מאשפוז, והמטופלת יכולה לקבל את הטיפול בביתה.
Xeloda מכילה את החומר FU-5, חומר כמותרפי ותיק המוכר בטיפול בסרטן.
FU-5 ניתן לטיפול בצורתו המקורית בעירוי דרך הוריד בלבד. Xeloda מכילה את החומר FU-5 בצורה שאינה פעילה, כך שניתן ליטול אותו דרך הפה.
התרופה נספגת במעי כחומר לא פעיל, מגיעה באמצעות זרם הדם לכל רקמות הגוף ועוברת פירוק על ידי האנזים תימידין פוספורילאז (Thymidine phosphorylase) המצוי בעיקר בתאי הגידול והופך את החומר לפעיל.
בשל המנגנון הייחודי של Xeloda, המפעיל את התרופה בעיקר בתאי הגידול, התרופה פוגעת בעיקר בתאי הגידול ותופעות הלוואי שלה ביתר אברי הגוף מעטות יחסית לכמותרפיות אחרות.
יעילות
יעילות Xeloda בטיפול בחולות סרטן שד גרורתי עקבית ומוכחת במחקרים רבים. Xeloda מהווה את טיפול הבחירה בחולות אשר טופלו בכמותרפיה מסוג טקסנים ואנטרציקלינים או בחולות שאינן מתאימות לטיפול בתרופות אלו.
Xeloda כטיפול בודד
במחקר קליני בשלב השלישי, עברו 325 נשים חלוקה אקראית לאחת משתי זרועות טיפול קו הראשון בסרטן שד גרורתי: זרוע טיפול עם פרוטוקול משלב CMF (Cyclophosphamide methotrexate and 5-FU combination chemotherapy), וזרוע טיפול ב-Xeloda.
נמצא ש-Xeloda מפחיתה ב-28% את הסיכוי לתמותה לעומת טיפול ב-CMF, כאשר חציון ההישרדות הכוללת היה 22 חודשים במטופלות Xeloda לעומת 18 חודשים במטופלות ה-CMF[1].
באנליזה רטרוספקטיבית שפורסמה בשנת 2004 נמצא כי הטיפול ב-Xeloda, לעומת כמותרפיות אחרות, מאריך את ההישרדות החציונית של חולות סרטן שד גרורתי באופן משמעותי מכ-12 חודשים ל-21 חודשים[2].
Xeloda כחלק ממשלב טיפולי
הוספת Xeloda ל-Taxotere בקו הטיפולי הראשון מאריכה בכשלושה חודשים את אורך החיים באופן מובהק סטטיסטית מ-11.5 חודשים ל-14.5 חודשים, וכן העלתה את אחוז הנשים המגיבות לטיפול - 30% בזרוע הטיפול הבודד ב-Taxotere לעומת 42% בשילוב עם Xeloda[3].
Herceptin
סרטן שד חיובי ל-HER2: בכ-20% מהנשים הלוקות בסרטן שד הגידול מוגדר כחיובי ל-HER2. גידול מסוג זה מתאפיין במהלך מחלה אגרסיבי ובפרוגנוזה ירודה בהשוואה לסוגים אחרים של סרטן שד.
השימוש ב-Herceptin הביא לשיפור משמעותי בפרוגנוזה של חולות אלה, שהינה כיום טובה יותר מזו של שאר החולות.[4]
מנגנון פעולה
Herceptin הוא הטיפול הראשון כנגד אונקופרוטאין (Oncoprotein) אשר הוכיח שיפור בהישרדות חולות סרטן שד.
Herceptin הוא נוגדן חד-שבטי המכוון ספציפית כנגד הקולטן HER2, שהינו בעל תפקיד מרכזי בהעברת אותות המעודדים גדילה וחלוקת תאים בגוף.
בסרטן שד חיובי ל-HER2 קיים ריבוי עותקים (Amplification) של הגן המקודד לחלבון זה, הגורם לביטוי-יתר של HER2 על פני תאי הגידול, וכתוצאה מכך לשגשוג בלתי מבוקר שלהם.
Herceptin נקשרת סלקטיבית ל-HER2 בתאי הגידול ומונע את פעילותו, וכתוצאה מכך מעכבת את גדילת והתפשטות הגידול בגוף[5].
גידול מוגדר כחיובי ל-HER2 כאשר נמצא ביטוי יתר של החלבון בבדיקה אימונוהיסטוכימית (Immunohistochemistry) ו/או הגברה של הגן ל-HER2 בבדיקת FISH (Fluorescence in situ hybridization).
חולה מתאימה לטיפול ב-Herceptin במידה והצביעה האימונוהיסטוכימית דורגה כ-3+ או כאשר בדיקת ה-FISH חיובית.
יעילות Herceptin בסרטן שד מוקדם
הטיפול ב-Herceptin הוכיח יעילות גבוהה בקרב נשים עם סרטן שד חיובי ל-HER2.
בחולות עם מחלה בשלב מוקדם הודגמה הפחתה בשיעור חזרת המחלה וכן הפחתה בשיעור התמותה.
ארבעה מחקרים גדולים, שכללו יותר מ- 13,000 מטופלות, הדגימו את היעילות שבמתן Herceptin למשך שנה בשילוב עם כמותרפיה (לעומת כמותרפיה בלבד) כטיפול משלים בסרטן שד מוקדם חיובי ל-HER2[6][7][8].
אנליזה משותפת של שניים מהמחקרים, מחקר ה-NSABP B-31 (National surgical adjuvant breast and bowel project) ומחקר ה-NCCTG N-981 (North central cancer treatment group), הוכיחה כי הוספת Herceptin לכמותרפיה מפחיתה ב-52% את הסיכון לחזרת המחלה עם יחס סיכון (HR - Hazard ratio) של 0.48, ומורידה את הסיכון לתמותה ב- 33% (0.67-HR) במעקב חציוני של 24 חודשים[6].
בחישוב שנעשה על בסיס תוצאות ארבעת המחקרים נמצא כי הודות לטיפול ב-Herceptin חייהן של קרוב ל-28,000 חולות סרטן שד מוקדם ב-5 המדינות הגדולות באירופה עתידים להינצל במהלך 10 שנים[9].
Herceptin מומלץ בהנחיות בינלאומיות, ביניהן המלצות ה- NCCN (National Comprehensive Cancer Network)[10] בארצות הברית והמלצות ה-NICE (National Institute for Health and Clinical Excellence)[11] בבריטניה, כסטנדרט הטיפולי לחולות סרטן שד מוקדם חיובי ל-HER2.
יעילות Herceptin בסרטן שד גרורתי
בחולות עם מחלה מתקדמת הודגמה הארכה בהישרדות המטופלות ושיפור בשיעור התגובה לטיפול[6],[7],[8],[12].
- Herceptin בשילוב עם כמותרפיה
המחקר הפיבוטלי (Pivotal) H0648g כלל 469 נשים עם סרטן שד גרורתי חיובי ל-HER2, שחולקו אקראית לקבלת Herceptin בשילוב עם כמותרפיה, או כמותרפיה בלבד.
מחקר זה הדגים כי הוספת Herceptin מביאה לשיפור מובהק בשיעור התגובה לטיפול (56% לעומת 31%) ובמשך ההישרדות החציוני של החולות (29 לעומת 20 חודשים)[12]. בהמשך בוצעו מחקרים נוספים אשר הדגימו תועלת משמעותית בעת הוספת Herceptin לכמותרפיות מקובלות.
- Herceptin כטיפול בודד
מחקרם של .Vogel et al כלל 114 חולות סרטן שד גרורתי חיובי ל-HER2 שטופלו ב-Herceptin כטיפול בודד בקו ראשון. בקרב מטופלות עם תוצאות בדיקת אימונוהיסטוכימיה 3+ (+IHC3) הודגם שיעור תגובה של 35% ומשך הישרדות חציוני של 24.5 חודשים[13].
- Herceptin כטיפול המשכי לאחר התקדמות מחלה
מחקר של קבוצת ה-GBG (German breast group) כלל 156 חולות סרטן שד גרורתי חיובי ל-HER2 אשר מחלתן הגרורתית התקדמה במהלך טיפול עם Herceptin וכמותרפיה בקו הראשון.
הנשים חולקו אקראית לאחת משתי זרועות טיפול: המשך טיפול ב-Herceptin בשילוב עם Xeloda, או Xeloda בלבד. תוצאות המחקר הראו כי המשך מתן Herceptin משפר משמעותית את שיעור התגובה לטיפול (48.9% לעומת 24.6%) ומאריך את משך הזמן עד להתקדמות המחלה (8.2 לעומת 5.6 חודשים)[14].
בעקבות תוצאות מחקר זה ומחקרים נוספים, הגישה המקובלת כיום היא שיש להמשיך ולחסום את פעילות קולטן ה-HER2 לאורך כל מהלך המחלה, תוך החלפת המרכיב הכמותרפי הניתן במשולב.
- Herceptin בשילוב עם טיפול הורמונלי
במחקר ה-208 TANDEM (Trastuzumab and Anastrozole directed against ER-positive)[15] חולות עם סרטן שד גרורתי חיובי ל-HER2 ולקולטנים להורמונים לאסטרוגן ולפרוגסטרון חולקו אקראית לקבלת Herceptin בשילוב עם מעכב ארומטז או מעכב ארומטז בלבד כקו טיפול ראשון. הוספת Herceptin שיפרה את שיעור התגובה לטיפול (20.3% לעומת 6.8%) והכפילה את הזמן עד התקדמות המחלה לעומת טיפול הורמונלי בלבד (4.8 לעומת 2.4 חודשים).
Avastin
מנגנון פעולה
היווצרות כלי דם חדשים (אנגיוגנזה) היא תהליך המאפשר לגידולים ממאירים לקבל אספקת חמצן וחומרי מזון, ולפיכך חיוני לצמיחתם ולשליחת גרורות לאיברים מרוחקים.
תהליך זה משופעל על ידי הגידול באמצעות הפרשת החלבון VEGF (Vascular endothelial growth factor)[16],[17].
כלי הדם החדשים שנוצרים נבדלים במבנם ובתכונותיהם מכלי דם בשלים, והישרדותם תלויה בהמשך נוכחות ה-VEGF. רמות מוגברות של VEGF הודגמו בממאירויות שונות כדוגמת מעי, שד, ריאה ומוח, ונמצא מתאם בין רמתן לפרוגנוזה רעה.
Avastin הוא התכשיר הראשון שנכנס לשימוש קליני הפועל במנגנון של עיכוב אנגיוגנזה.
זהו נוגדן חד-שבטי הנקשר ספציפית ל-VEGF. קשירה זו מונעת ממנו להיקשר לקולטנים על פני תאי האנדותל ולשפעלם, וכך מעכבת את תהליך האנגיוגנזה. בנוסף, Avastin משפרת את הגעת הכמותרפיה לגידול על ידי הפחתת החדירות הגבוהה המאפיינת את דופן כלי-הדם שנוצרו בתהליך האנגיוגנזה. הפגיעה באספקת הדם לגידול ושיפור הגעת הכמותרפיה אליו גורמים לנסיגתו ולהגבלת התפשטותו בגוף.
Avastin הינה הטיפול נוגד האנגיוגנזה היחיד המאושר לטיפול בסרטן שד.
יעילות
במחקר בשלב שלישי אשר כלל 722 חולות סרטן שד עם HER2 שלילי גרורתי או עם חזרה מקומית נבדקה היעילות של Avastin בשילוב עם כמותרפיה מסוג Paclitaxel לעומת Paclitaxel בלבד כקו טיפול ראשון[18][19].
טיפול משולב עם Avastin הכפיל את משך הזמן החציוני עד התקדמות המחלה (PFS - Progression free survival) ל-11.8 חודשים, לעומת 5.9 חודשים בטיפול בכמותרפיה בלבד, תוך הפחתה של 40% בסיכון להתקדמות המחלה (0.6=HR) בהשוואה לטיפול בכמותרפיה לבדה. בנוסף, הוספת Avastin הכפילה את שיעור החולות אשר הגיבו לטיפול (50% לעומת 25%).
יעילות Avastin הודגמה בתתי-הקבוצות השונות של המחקר ללא תלות בגיל החולה, קיום קולטנים להורמונים, חשיפה קודמת לכמותרפיה בשלב מחלה מוקדם, ועוד. Avastin, בשילוב עם Paclitaxel, מומלצת בהנחיות ה- NCCN[10] לטיפול בסרטן שד חוזר או גרורתי.
בישראל Avastin רשומה לטיפול בחולות סרטן שד גרורתי כקו טיפולי ראשון בשילוב עם Paclitaxel.
פרוגנוזה
טיפול ופרוגנוזה לפי שלבי מחלה[10][20]
| שלב המחלה בעת האבחנה | טיפול | הישרדות לחמש שנים |
|---|---|---|
| שלב 0 | ניתוח ± טיפול קרינתי מסייע (Adjuvant radiotherapy) / טיפול סיסטמי | >99% |
| שלב I | ניתוח ± טיפול קרינתי מסייע (Adjuvant radiotherapy) / טיפול סיסטמי | 99.2% |
| שלב II | ניתוח ± טיפול קרינתי מסייע (Adjuvant radiotherapy) / טיפול סיסטמי | 87.6% |
| שלב III | ניתוח ± טיפול קרינתי מסייע (Adjuvant radiotherapy) / טיפול סיסטמי | 80.2% |
| שלב IV | טיפול סיסטמי/ טיפול תומך מיטבי (BSC - Best supportive care) | 17% |
דגלים אדומים
ביבליוגרפיה
- Xeloda Israeli MoH approved prescribing information.
- Herceptin Israeli MoH approved prescribing information.
- ↑ Stockler MR, et al. J Clin Oncol 2007; 25(Suppl. 18):39s (Abst 1031).
- ↑ Miles DW, et al. Clin Breast Cancer 2004; 5:273-8.
- ↑ O'Shaughnessy J, et al. J Clin Oncol 2002; 20:2812-23.
- ↑ Dawood S, et al. J Clin Oncol. 2010; 28(1):92-8.
- ↑ Spector NL, et al. J Clin Oncol. 2009; 27(34):5838-47.
- ↑ 6.0 6.1 6.2 Romond EH, et al. N Engl J Med 2005; 353:1673-1684.
- ↑ 7.0 7.1 Piccart-Gebhart MJ, et al. N Engl J Med 2005; 353:1659-1672.
- ↑ 8.0 8.1 Baselga J, et al. Oncologist. 2006; 11 Suppl 1:4-12.
- ↑ Weisgerber-Kriegl U, et al. ASCO annual meeting 2008 abs# 6589.
- ↑ 10.0 10.1 10.2 National Comprehensive Cancer Network (NCCN) Clinical Practice Guidelines in Oncology: Breast Cancer, V.2.2011.
- ↑ http://www.nice.org.uk
- ↑ 12.0 12.1 Slamon DJ, et al. N Engl J Med 2001;344:783-792.
- ↑ Vogel CL, et al. J. Clin Oncol 2002; 20(3):719-726.
- ↑ von Minckwitz G, et al. J. Clin Oncol 2009; 27(12);1999-2006.
- ↑ Kaufman B, et al. J. Clin Oncol 2009; 27(33):5529-37.
- ↑ Rosen LS, Cancer Control 2002; 9(suppl 2):36-44.
- ↑ Bergers G, Benjamin LE. Nat Rev Cancer 2003; 3:401-410.
- ↑ Miller K, et al. N Engl J Med 2007; 357(26): 2666-2676.
- ↑ Gray R, et al. J Clin Oncol 2009; 27(30): 4966-72.
- ↑ Israel National Cancer Registry.


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק