הבדלים בין גרסאות בדף "המעקב והטיפול במטופלים עם תסמונת לינץ'"
| (13 גרסאות ביניים של אותו משתמש אינן מוצגות) | |||
| שורה 1: | שורה 1: | ||
{{ערך בבדיקה}} | {{ערך בבדיקה}} | ||
{{מחלה | {{מחלה | ||
| − | |תמונה= | + | |תמונה=Lynch-syndrome.png |
|כיתוב תמונה= | |כיתוב תמונה= | ||
|שם עברי=המעקב והטיפול במטופלים עם תסמונת לינץ' | |שם עברי=המעקב והטיפול במטופלים עם תסמונת לינץ' | ||
|שם לועזי= | |שם לועזי= | ||
|שמות נוספים= | |שמות נוספים= | ||
| − | |ICD-10= | + | |ICD-10={{ICD10|C|18||c|15}}-{{ICD10|C|20||c|15}} |
| − | |ICD-9= | + | |ICD-9={{ICD9|153.0}}-{{ICD9|154.1}} |
| − | |MeSH= | + | |MeSH=D003123 |
|יוצר הערך=פרופ' זהר לוי | |יוצר הערך=פרופ' זהר לוי | ||
|אחראי הערך= | |אחראי הערך= | ||
}} | }} | ||
{{הרחבה|תסמונת לינץ'}} | {{הרחבה|תסמונת לינץ'}} | ||
| + | ==מבוא== | ||
| + | '''תסמונת לינץ' (Lynch Syndrome)''' הידועה גם בשם HNPCC {{כ}} (Hereditary non-polyposis colorectal cancer), היא הגורם השכיח ביותר לסרטן מעי משפחתי. ההערכה היא שבארצות הברית שכיחות נשאי התסמונת היא אחד מכל 440 בני אדם. | ||
| − | |||
| − | |||
נשאי תסמונת זאת נמצאים בסיכון של כ-80% לחלות בסרטן המעי הגס במשך חייהם; כ-60% לחלות בסרטן הרחם; ובסיכון מוגבר להתפתחות סרטן באתרים אחרים: דרכי השתן, לבלב, קיבה, מעי דק, דרכי המרה, שחלה ומוח. | נשאי תסמונת זאת נמצאים בסיכון של כ-80% לחלות בסרטן המעי הגס במשך חייהם; כ-60% לחלות בסרטן הרחם; ובסיכון מוגבר להתפתחות סרטן באתרים אחרים: דרכי השתן, לבלב, קיבה, מעי דק, דרכי המרה, שחלה ומוח. | ||
| − | חשוב ביותר לאתר נשאות, שכן על הנשאים להיות במעקב הדוק השונה מאוד מהמעקב לאוכלוסייה שאינה נשאית, כפי שיפורט בהמשך. גם הטיפול בנשאים שחלו בסרטן | + | |
| − | איתור הנשאות אינו נושא פרק זה, | + | חשוב ביותר לאתר נשאות, שכן על הנשאים להיות במעקב הדוק השונה מאוד מהמעקב לאוכלוסייה שאינה נשאית, כפי שיפורט בהמשך. גם הטיפול בנשאים שחלו בסרטן הוא ייחודי, ופותח צוהר לאפשרויות טיפוליות מתקדמות שיפורטו בהמשך. |
| − | + | ||
| + | איתור הנשאות אינו נושא פרק זה, יש מספר דרכים לאתר נשאים עם תסמונת לינץ'. באנשים שלא חלו בסרטן אך יש להם סיפור משפחתי של ממאירות המעי או הרחם, בעיקר אם הממאירות הייתה בגיל צעיר מ-50 או שמעורבים מספר קרובי משפחה - מומלץ לקבל ייעוץ גנטי, ולאחר מכן לבצע בדיקה של אחד מהפנלים לאיתור גנים הקשורים לסרטן, לרבות תסמונת לינץ'. אם חיזוי הסיכון לנשאות עומד על יותר מ-2.5%, מומלץ לבצע בירור גנטי על ידי פנל. מומלץ להיעזר בתוכנת ניבוי מקוונת דוגמת זו באתר PREMM5, לחישוב הסיכון של אדם להיות נשא של תסמונת לינץ'{{הערה|שם=הערה1|Dana Farber Cancer Institute. PREMM5. Lynch syndrome prediction model: MLH1, MSH2, MSH6, PMS2, and EPCAM gene mutations [Website on the Internet]. Boston, MA: Dana Farber, 2016 [Accessed25 Dec, 2017]. Available from: http://premm.dfci.harvard.edu/}}. | ||
| + | |||
באנשים אשר חלו בסרטן בעבר או אובחנו לאחרונה ניתן לבצע בדיקות מהגידול עצמו (אימנוהיסטוכימיות ו/או אי-יציבות גנומית), אשר יעידו על חשד גבוה לתסמונת לינץ', ולאחר מכן להתקדם בבירור הגנטי באמצעות מרפאות לגילוי מוקדם ומשפחות בסיכון. בדיקות אלו מבוצעות במעבדות השונות לאחר בקשה של רופא ממרפאות גילוי מוקדם. | באנשים אשר חלו בסרטן בעבר או אובחנו לאחרונה ניתן לבצע בדיקות מהגידול עצמו (אימנוהיסטוכימיות ו/או אי-יציבות גנומית), אשר יעידו על חשד גבוה לתסמונת לינץ', ולאחר מכן להתקדם בבירור הגנטי באמצעות מרפאות לגילוי מוקדם ומשפחות בסיכון. בדיקות אלו מבוצעות במעבדות השונות לאחר בקשה של רופא ממרפאות גילוי מוקדם. | ||
| − | המעקב אחר נשאים בריאים | + | |
| − | מעקב אחר המעי הגס | + | ==המעקב אחר נשאים בריאים== |
| − | בתסמונת לינץ', סרטן המעי יכול להופיע גם בגיל צעיר (אפילו לפני גיל 18) והגידול נוטה לצמוח מתוך נגעים שטוחים אשר | + | ===מעקב אחר המעי הגס=== |
| − | המלצה מס' 1 | + | בתסמונת לינץ', סרטן המעי יכול להופיע גם בגיל צעיר (אפילו לפני גיל 18) והגידול נוטה לצמוח מתוך נגעים שטוחים אשר הם קשים לזיהוי. כמו כן, הגידול נוטה לצמיחה מהירה, לדוגמה גידול של המעי יכול להופיע שנה לאחר קולונוסקופיה תקינה, תופעה שהיא פחות שכיחה במי שאין לו תסמונת לינץ'. קיימות הוכחות לכך שכאשר נשא נמצא במעקב קולונוסקופיה קפדני, הרי שגם אם מופיע סרטן המעי, הוא מטופל בשלב מוקדם יותר ולא מתקדם. |
| + | |||
| + | ;המלצה מס' 1 - קולונוסקופיה | ||
קולונוסקופיה מדי שנה-שנתיים, החל מגיל 20 עד 25, או לפחות חמש שנים לפני הגיל הצעיר ביותר שהתגלתה ממאירות המעי במשפחה (הצעיר מהם). קיימת שונות משמעותית בין הגנים/המוטציות השונות והסיפור המשפחתי. החל מגיל 40, ההמלצה היא אחת לשנה, עם התאמה פרטנית למטופל, ופעמים רבות, אם מדובר במוטציה פתוגנית מאוד, מומלץ לבצע אחת לשנה גם בגילאים צעירים יותר. | קולונוסקופיה מדי שנה-שנתיים, החל מגיל 20 עד 25, או לפחות חמש שנים לפני הגיל הצעיר ביותר שהתגלתה ממאירות המעי במשפחה (הצעיר מהם). קיימת שונות משמעותית בין הגנים/המוטציות השונות והסיפור המשפחתי. החל מגיל 40, ההמלצה היא אחת לשנה, עם התאמה פרטנית למטופל, ופעמים רבות, אם מדובר במוטציה פתוגנית מאוד, מומלץ לבצע אחת לשנה גם בגילאים צעירים יותר. | ||
| − | + | ||
| − | המעקב אחר הרחם והשחלות לרבות ניתוח מניעתי | + | ===המעקב אחר הרחם והשחלות לרבות ניתוח מניעתי=== |
| − | נשאיות נמצאות בסיכון של עד 60% להופעה של סרטן הרחם או השחלות (הסיכון גבוה יותר בסרטן הרחם). הבדיקה צריכה להיות על ידי רופא נשים בקיא בתסמונת לינץ', עדיף במרפאה | + | נשאיות נמצאות בסיכון של עד 60% להופעה של [[סרטן הרחם]] או [[סרטן השחלות|השחלות]] (הסיכון גבוה יותר בסרטן הרחם). הבדיקה צריכה להיות על ידי רופא נשים בקיא בתסמונת לינץ', עדיף במרפאה ייעודית למעקב נשאים. |
| − | המלצה מס' 2 | + | ;המלצה מס' 2 - מעקב גינקולוגי |
בכל הנשים יש לבצע בדיקה גינקולוגית קפדנית בחיפוש אחר ממאירות הרחם או השחלות, אחת לשנה, הכוללת גם אולטרסאונד וגינלי ו/או דגימות רירית הרחם. גיל תחילת הבדיקה הוא בשנות ה-20 המוקדמות, או לפחות 10 שנים לפני הגיל המוקדם ביותר בו התגלה סרטן במשפחה (המוקדם מהם). | בכל הנשים יש לבצע בדיקה גינקולוגית קפדנית בחיפוש אחר ממאירות הרחם או השחלות, אחת לשנה, הכוללת גם אולטרסאונד וגינלי ו/או דגימות רירית הרחם. גיל תחילת הבדיקה הוא בשנות ה-20 המוקדמות, או לפחות 10 שנים לפני הגיל המוקדם ביותר בו התגלה סרטן במשפחה (המוקדם מהם). | ||
| − | |||
| − | |||
| − | |||
| − | |||
| − | + | ;המלצה מס' 3 - ניתוח הסרת רחם ושחלות מניעתי | |
| + | מאחר שקשה מאוד לעקוב אחר ממאירות הרחם והשחלה, והסיכון לממאירות הוא גבוה מאוד, לנשים נשאיות מומלצת הסרת רחם ושחלות מניעתית בגיל 40–45, לאחר שסיימו הולדת ילדים. מובן שיש לדון על כך עם רופא נשים הבקיא בתסמונת לינץ'. | ||
| + | ===מעקב אחר הקיבה והתריסריון=== | ||
| + | בתסמונת לינץ' קיים סיכון מוגבר גם לממאירות הקיבה והתריסריון. העדויות בדבר יעילות המניעה והגילוי המוקדם של [[סרטן קיבה ותריסריון]] הן פחות ברורות בהשוואה לסרטן המעי. יש גם שונות רבה בסוגי המוטציות ואם קיימת מעורבות מערכת העיכול העליונה במשפחה הספציפית. | ||
| − | + | ;המלצה מס' 4 - מעקב אחר דרכי העיכול העליונות | |
| + | ביצוע [[גסטרוסקופיה]] משנות ה-30 המוקדמות, או לפחות 10 שנים לפני הגיל המוקדם ביותר בו התגלה סרטן במשפחה (המוקדם מהם), לרבות בדיקה של [[הליקובקטר פילורי]]. אם התוצאות תקינות, יש לחזור על הבדיקה מדי שלוש שנים. | ||
| − | + | ===מעקב אחר מעי דק=== | |
| + | יש סיכון מוגבר לממאירות מעי דק, וחשוב להתייחס בחומרה לאנמיה או לכאבי בטן. | ||
| − | + | ;המלצה מס' 5 - בירור המעי הדק | |
| − | + | יש לבצע בירור מעי דק על ידי CT בטן או MRI, ולאחר מכן קפסולה של מעי דק בכל המקרים שבהם יש אנמיה מחוסר ברזל מסיבה לא ברורה או כאבי בטן שלא הובררה סיבתם. במשפחות עם ממאירות מעי דק מומלץ ביצוע קפסולה מעי דק אחת לשנתיים. | |
| + | ===מעקב אחר דרכי השתן=== | ||
| + | למטופלים עם תסמונת לינץ' סיכון מוגבר להופעה של [[סרטן השופכן]] (אורטר) ו[[סרטן שלפוחית השתן|שלפוחית השתן]]. | ||
| + | ;המלצה מס' 6 - מעקב אחר מערכת השתן והבטן | ||
| + | ביצוע בדיקת שתן כללית ושתן לציטולוגיה אחת לשנה החל מגיל 30, וכן ביצוע אולטרסאונד בטן, כולל אולטרסאונד כליות אחת לשנה. | ||
| − | + | ===מעקב אחר הלבלב=== | |
| − | + | יש סיכון מוגבר לממאירות בלבלב, בעיקר במשפחות שבהן קרובי משפחה שחלו ב[[סרטן הלבלב|סרטן בלבלב]]. | |
| − | + | ;המלצה מס' 7 - ביצוע אולטרסאונד אנדוסקופי לבלב | |
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | מעקב אחר הלבלב | ||
| − | יש סיכון מוגבר לממאירות בלבלב, בעיקר במשפחות שבהן קרובי משפחה שחלו | ||
| − | המלצה מס' 7 | ||
במשפחות עם ממאירות בלבלב יש לבצע אולטרסאונד אנדוסקופי (EUS) לבלב או MRI לבלב אחת לשנה. | במשפחות עם ממאירות בלבלב יש לבצע אולטרסאונד אנדוסקופי (EUS) לבלב או MRI לבלב אחת לשנה. | ||
| − | + | ||
| − | מעקב לסוגי סרטן נוספים | + | ===מעקב לסוגי סרטן נוספים=== |
| − | המלצה מס' 8 | + | ;המלצה מס' 8 - רופא המתמחה בגילוי מוקדם |
| − | ממליצים על פגישה עם רופא המתמחה בגילוי מוקדם ובדיקה גופנית אחת לשנה, לרבות תשומת לב לתלונות נוירולוגיות לאור סיכון מוגבר לסרטן במוח. לגבי סיכון מוגבר לממאירות בערמונית - אין המלצה פרטנית, יש להימצא במעקב במסגרות מחקריות. | + | ממליצים על פגישה עם רופא המתמחה בגילוי מוקדם ובדיקה גופנית אחת לשנה, לרבות תשומת לב לתלונות נוירולוגיות לאור סיכון מוגבר לסרטן במוח. לגבי סיכון מוגבר לממאירות בערמונית - אין המלצה פרטנית, יש להימצא במעקב במסגרות מחקריות. נחוצה ערנות מוגברת ומודעות. |
| − | המלצה מס' 9 | + | |
| + | ;המלצה מס' 9 - מעקב עור | ||
מומלצת בדיקה שנתית על ידי רופא עור, בחיפוש אחר גידולי עור ספציפיים לתסמונת לינץ' על רקע בלוטת חלב. | מומלצת בדיקה שנתית על ידי רופא עור, בחיפוש אחר גידולי עור ספציפיים לתסמונת לינץ' על רקע בלוטת חלב. | ||
| − | טיפול בנשאים שאובחנו עם סרטן המעי | + | |
| − | נשאים שאובחנו עם סרטן המעי הגס וזקוקים לניתוח, מהווים אוכלוסייה מיוחדת, זאת מאחר | + | ==טיפול בנשאים שאובחנו עם סרטן המעי== |
| − | המלצה מס' 10 | + | נשאים שאובחנו עם סרטן המעי הגס וזקוקים לניתוח, מהווים אוכלוסייה מיוחדת, זאת מאחר שהסיכון להופעת סרטן נוסף במעי בהמשך המעקב הוא גבוה (כ-15% כל 10 שנים). מצד שני, ככל שהניתוח נרחב יותר (מוסר חלק גדול יותר מהמעי), כך גדל הסיכון לפגיעה באיכות החיים בשל התאוששות איטית יותר בטווח הזמן המיידי וריבוי יציאות בטווח הארוך יותר. |
| + | |||
| + | ;המלצה מס' 10 - הטיפול הכירורגי בנשאים שאובחנו עם סרטן המעי | ||
בנשאי תסמונת לינץ' שאובחנו עם סרטן המעי יש לשקול ביצוע ניתוח רחב יותר, דוגמת חיבור איליו-רקטלי לעומת ניתוח מוגבל יותר - סגמנטלי - כמקובל במקרים אחרים. עם זאת, נושא זה נתון לדיון בין המנתח למטופל, וכולל את היתרונות (הקטנת סיכון לסרטן במקטע שנשאר) והחסרונות (ניתוח רחב עם התאוששות קשה יותר, ריבוי יציאות ועוד). | בנשאי תסמונת לינץ' שאובחנו עם סרטן המעי יש לשקול ביצוע ניתוח רחב יותר, דוגמת חיבור איליו-רקטלי לעומת ניתוח מוגבל יותר - סגמנטלי - כמקובל במקרים אחרים. עם זאת, נושא זה נתון לדיון בין המנתח למטופל, וכולל את היתרונות (הקטנת סיכון לסרטן במקטע שנשאר) והחסרונות (ניתוח רחב עם התאוששות קשה יותר, ריבוי יציאות ועוד). | ||
| − | + | ||
בנשאים שאובחנו עם גידול רקטלי, ההמלצה היא עדיין ניתוח מוגבל (low anterior resection), למרות שניתן לדון גם על ניתוח לכריתה שלמה של המעי עם יצירת פאוץ'. | בנשאים שאובחנו עם גידול רקטלי, ההמלצה היא עדיין ניתוח מוגבל (low anterior resection), למרות שניתן לדון גם על ניתוח לכריתה שלמה של המעי עם יצירת פאוץ'. | ||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| + | ;המלצה מס' 11 - הטיפול האונקולוגי בנשאים שאובחנו עם סרטן המעי | ||
| + | מומלץ לדון עם האונקולוג המטפל על האפשרויות הטיפוליות בהקשר למאפיינים הייחודיים של הגידולים בתסמונת לינץ' (אי-יציבות גנומית), דוגמת אפשרות לטיפול בפמברוליזומאב - [[Pembrolizumab]]{{{{כ}} (קיטרודה - [[Keytruda]]) (או תרופות המכילות חומר פעיל דומה בעלות שמות מסחריים אחרים.) למחלה מתקדמת, והתועלת במתן 5-פלואורואורציל{{הערה|שם=הערה2|American Gastroentrological Association. Lynch syndrome: AGA Patient Guideline Summary. Gastroenterology 2015 Sep; 149(3):814-15. Epub 2015 Jul 26.}}{{הערה|שם=הערה3|Provenzale D, Gupta S, Ahnen DJ, et al. Genetic/ Familial High-Risk Assessment: Colorectal Version 1.2016 NCCN Clinical Practice Guidelines in Oncology. J Natl Compr Canc Netw. 2016 Aug;14(8):1010-30.}}{{הערה|שם=הערה4|Rubenstein JH, Enns R, Heidelbaugh J, et al. American Gastroenterological Association Institute Guideline on the Diagnosis and Management of Lynch Syndrome. Gastroenterology. 2015 Sep;149(3):777-82. Epub 2015 Jul 27.}}{{הערה|שם=הערה5|Syngal S, Brand RE, Church JM, et al. ACG clinical guideline: genetic testing and management of hereditary gastrointestinal cancer syndromes. Am J Gastroenter. 2015 Feb;110(2):223-62. Epub 2015 Feb 3.}}{{הערה|שם=הערה6|Bonis PAL, Ahnen DJ, Axell L. Lynch syndrome (hereditary nonpolyposis colorectal cancer): screening and management.In: Lamont JT, Goff B (Eds). Up- to-date [database on the Internet]. Waltham, MA: UpToDate Inc.; 2017. [Accessed 25 Dec, 2017 [. Available from: https://www.uptodate.com/contents/ lynch-syndrome-hereditary-nonpolyposis-colorectal- cancer-screening-and-management.}} | ||
| + | ==כרטיס מעקב== | ||
| + | ;נושא כרטיס זה הוא נשא של תסמונת לינץ' (Lynch Syndrome). | ||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
להלן סיכום ההמלצות למעקב | להלן סיכום ההמלצות למעקב | ||
| − | + | * קולונוסקופיה אחת לשנה-שנתיים, החל מגיל 20 עד 25, לפחות 5 שנים לפני הגיל הצעיר ביותר שבו התגלתה במשפחה ממאירות המעי. החל מגיל 40, ההמלצה היא אחת לשנה, עם התאמה פרטנית למטופל. פעמים רבות, אם מדובר במוטציה חזקה, מומלץ לבצע אחת לשנה גם בגילאים צעירים יותר. | |
| − | + | * בדיקה גינקולוגית קפדנית אחת לשנה, לרבות אולטרסאונד וגינלי ו/או דגימות רירית הרחם. משנות ה-20 המוקדמות, או לפחות 10 שנים לפני גיל גילוי הסרטן המוקדם ביותר במשפחה (המוקדם מהם). | |
| − | + | * לשקול הסרת רחם ושחלות מניעתית בגילאי 40–45, לאחר סיום הולדת ילדים. מובן שיש לדון על כך עם רופא נשים אשר בקיא בתסמונת לינץ'. | |
| − | + | * גסטרוסקופיה משנות ה-30 המוקדמות, או לפחות 10 שנים לפני גיל גילוי סרטן במשפחה (המוקדם מהם), לרבות בדיקה של הליקובקטר פילורי. אם תקין, לחזור אחת לכשלוש שנים. | |
| − | + | * בדיקת שתן כללית ושתן לציטולוגיה אחת לשנה. / אולטרסאונד בטן וכליות אחת לשנה משנות ה-20 המוקדמות. / בדיקה שנתית על ידי רופא עור. / ספירת דם וכימיה אחת לשנה מגיל 20. | |
| − | + | * מטופלים עם סיפור משפחתי של ממאירות לבלב - אולטרסאונד או MRI לבלב אחת לשנה. | |
| − | + | *מטופלים עם אנמיה מחוסר ברזל, כאבי בטן או סיפור משפחתי של ממאירות מעי דק - ביצוע קפסולה של מעי דק אחת לשלוש שנים. | |
| + | ==ביבליוגרפיה== | ||
| + | {{הערות שוליים|יישור=שמאל}} | ||
==קישורים חיצוניים== | ==קישורים חיצוניים== | ||
| − | * [http://www.cancer.org.il/download/files/Book%20bama_2017_web.pdf במה] | + | * [http://www.cancer.org.il/download/files/Book%20bama_2017_web.pdf במה] עמוד 41 |
| − | |||
| − | {{ייחוס|פרופ' זהר לוי - מנהל השירות לגילוי מוקדם ומשפחות בסיכון, המרכז הרפואי רבין, קמפוס בילינסון, פתח תקווה; | + | {{ייחוס|פרופ' זהר לוי - מנהל השירות לגילוי מוקדם ומשפחות בסיכון, המרכז הרפואי רבין, קמפוס בילינסון, פתח תקווה; יו"ר החוג לממאירות מערכת העיכול, האיגוד לגסטרואנטרולוגיה }} |
גרסה אחרונה מ־10:18, 18 בינואר 2021
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
| המעקב והטיפול במטופלים עם תסמונת לינץ' | ||
|---|---|---|
| ' | ||
| ||
| ICD-10 | Chapter C 18.-Chapter C 20. | |
| ICD-9 | 153.0 | |
| MeSH | D003123 | |
| יוצר הערך | פרופ' זהר לוי | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – תסמונת לינץ'
מבוא
תסמונת לינץ' (Lynch Syndrome) הידועה גם בשם HNPCC (Hereditary non-polyposis colorectal cancer), היא הגורם השכיח ביותר לסרטן מעי משפחתי. ההערכה היא שבארצות הברית שכיחות נשאי התסמונת היא אחד מכל 440 בני אדם.
נשאי תסמונת זאת נמצאים בסיכון של כ-80% לחלות בסרטן המעי הגס במשך חייהם; כ-60% לחלות בסרטן הרחם; ובסיכון מוגבר להתפתחות סרטן באתרים אחרים: דרכי השתן, לבלב, קיבה, מעי דק, דרכי המרה, שחלה ומוח.
חשוב ביותר לאתר נשאות, שכן על הנשאים להיות במעקב הדוק השונה מאוד מהמעקב לאוכלוסייה שאינה נשאית, כפי שיפורט בהמשך. גם הטיפול בנשאים שחלו בסרטן הוא ייחודי, ופותח צוהר לאפשרויות טיפוליות מתקדמות שיפורטו בהמשך.
איתור הנשאות אינו נושא פרק זה, יש מספר דרכים לאתר נשאים עם תסמונת לינץ'. באנשים שלא חלו בסרטן אך יש להם סיפור משפחתי של ממאירות המעי או הרחם, בעיקר אם הממאירות הייתה בגיל צעיר מ-50 או שמעורבים מספר קרובי משפחה - מומלץ לקבל ייעוץ גנטי, ולאחר מכן לבצע בדיקה של אחד מהפנלים לאיתור גנים הקשורים לסרטן, לרבות תסמונת לינץ'. אם חיזוי הסיכון לנשאות עומד על יותר מ-2.5%, מומלץ לבצע בירור גנטי על ידי פנל. מומלץ להיעזר בתוכנת ניבוי מקוונת דוגמת זו באתר PREMM5, לחישוב הסיכון של אדם להיות נשא של תסמונת לינץ'[1].
באנשים אשר חלו בסרטן בעבר או אובחנו לאחרונה ניתן לבצע בדיקות מהגידול עצמו (אימנוהיסטוכימיות ו/או אי-יציבות גנומית), אשר יעידו על חשד גבוה לתסמונת לינץ', ולאחר מכן להתקדם בבירור הגנטי באמצעות מרפאות לגילוי מוקדם ומשפחות בסיכון. בדיקות אלו מבוצעות במעבדות השונות לאחר בקשה של רופא ממרפאות גילוי מוקדם.
המעקב אחר נשאים בריאים
מעקב אחר המעי הגס
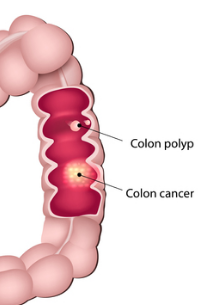
בתסמונת לינץ', סרטן המעי יכול להופיע גם בגיל צעיר (אפילו לפני גיל 18) והגידול נוטה לצמוח מתוך נגעים שטוחים אשר הם קשים לזיהוי. כמו כן, הגידול נוטה לצמיחה מהירה, לדוגמה גידול של המעי יכול להופיע שנה לאחר קולונוסקופיה תקינה, תופעה שהיא פחות שכיחה במי שאין לו תסמונת לינץ'. קיימות הוכחות לכך שכאשר נשא נמצא במעקב קולונוסקופיה קפדני, הרי שגם אם מופיע סרטן המעי, הוא מטופל בשלב מוקדם יותר ולא מתקדם.
- המלצה מס' 1 - קולונוסקופיה
קולונוסקופיה מדי שנה-שנתיים, החל מגיל 20 עד 25, או לפחות חמש שנים לפני הגיל הצעיר ביותר שהתגלתה ממאירות המעי במשפחה (הצעיר מהם). קיימת שונות משמעותית בין הגנים/המוטציות השונות והסיפור המשפחתי. החל מגיל 40, ההמלצה היא אחת לשנה, עם התאמה פרטנית למטופל, ופעמים רבות, אם מדובר במוטציה פתוגנית מאוד, מומלץ לבצע אחת לשנה גם בגילאים צעירים יותר.
המעקב אחר הרחם והשחלות לרבות ניתוח מניעתי
נשאיות נמצאות בסיכון של עד 60% להופעה של סרטן הרחם או השחלות (הסיכון גבוה יותר בסרטן הרחם). הבדיקה צריכה להיות על ידי רופא נשים בקיא בתסמונת לינץ', עדיף במרפאה ייעודית למעקב נשאים.
- המלצה מס' 2 - מעקב גינקולוגי
בכל הנשים יש לבצע בדיקה גינקולוגית קפדנית בחיפוש אחר ממאירות הרחם או השחלות, אחת לשנה, הכוללת גם אולטרסאונד וגינלי ו/או דגימות רירית הרחם. גיל תחילת הבדיקה הוא בשנות ה-20 המוקדמות, או לפחות 10 שנים לפני הגיל המוקדם ביותר בו התגלה סרטן במשפחה (המוקדם מהם).
- המלצה מס' 3 - ניתוח הסרת רחם ושחלות מניעתי
מאחר שקשה מאוד לעקוב אחר ממאירות הרחם והשחלה, והסיכון לממאירות הוא גבוה מאוד, לנשים נשאיות מומלצת הסרת רחם ושחלות מניעתית בגיל 40–45, לאחר שסיימו הולדת ילדים. מובן שיש לדון על כך עם רופא נשים הבקיא בתסמונת לינץ'.
מעקב אחר הקיבה והתריסריון
בתסמונת לינץ' קיים סיכון מוגבר גם לממאירות הקיבה והתריסריון. העדויות בדבר יעילות המניעה והגילוי המוקדם של סרטן קיבה ותריסריון הן פחות ברורות בהשוואה לסרטן המעי. יש גם שונות רבה בסוגי המוטציות ואם קיימת מעורבות מערכת העיכול העליונה במשפחה הספציפית.
- המלצה מס' 4 - מעקב אחר דרכי העיכול העליונות
ביצוע גסטרוסקופיה משנות ה-30 המוקדמות, או לפחות 10 שנים לפני הגיל המוקדם ביותר בו התגלה סרטן במשפחה (המוקדם מהם), לרבות בדיקה של הליקובקטר פילורי. אם התוצאות תקינות, יש לחזור על הבדיקה מדי שלוש שנים.
מעקב אחר מעי דק
יש סיכון מוגבר לממאירות מעי דק, וחשוב להתייחס בחומרה לאנמיה או לכאבי בטן.
- המלצה מס' 5 - בירור המעי הדק
יש לבצע בירור מעי דק על ידי CT בטן או MRI, ולאחר מכן קפסולה של מעי דק בכל המקרים שבהם יש אנמיה מחוסר ברזל מסיבה לא ברורה או כאבי בטן שלא הובררה סיבתם. במשפחות עם ממאירות מעי דק מומלץ ביצוע קפסולה מעי דק אחת לשנתיים.
מעקב אחר דרכי השתן
למטופלים עם תסמונת לינץ' סיכון מוגבר להופעה של סרטן השופכן (אורטר) ושלפוחית השתן.
- המלצה מס' 6 - מעקב אחר מערכת השתן והבטן
ביצוע בדיקת שתן כללית ושתן לציטולוגיה אחת לשנה החל מגיל 30, וכן ביצוע אולטרסאונד בטן, כולל אולטרסאונד כליות אחת לשנה.
מעקב אחר הלבלב
יש סיכון מוגבר לממאירות בלבלב, בעיקר במשפחות שבהן קרובי משפחה שחלו בסרטן בלבלב.
- המלצה מס' 7 - ביצוע אולטרסאונד אנדוסקופי לבלב
במשפחות עם ממאירות בלבלב יש לבצע אולטרסאונד אנדוסקופי (EUS) לבלב או MRI לבלב אחת לשנה.
מעקב לסוגי סרטן נוספים
- המלצה מס' 8 - רופא המתמחה בגילוי מוקדם
ממליצים על פגישה עם רופא המתמחה בגילוי מוקדם ובדיקה גופנית אחת לשנה, לרבות תשומת לב לתלונות נוירולוגיות לאור סיכון מוגבר לסרטן במוח. לגבי סיכון מוגבר לממאירות בערמונית - אין המלצה פרטנית, יש להימצא במעקב במסגרות מחקריות. נחוצה ערנות מוגברת ומודעות.
- המלצה מס' 9 - מעקב עור
מומלצת בדיקה שנתית על ידי רופא עור, בחיפוש אחר גידולי עור ספציפיים לתסמונת לינץ' על רקע בלוטת חלב.
טיפול בנשאים שאובחנו עם סרטן המעי
נשאים שאובחנו עם סרטן המעי הגס וזקוקים לניתוח, מהווים אוכלוסייה מיוחדת, זאת מאחר שהסיכון להופעת סרטן נוסף במעי בהמשך המעקב הוא גבוה (כ-15% כל 10 שנים). מצד שני, ככל שהניתוח נרחב יותר (מוסר חלק גדול יותר מהמעי), כך גדל הסיכון לפגיעה באיכות החיים בשל התאוששות איטית יותר בטווח הזמן המיידי וריבוי יציאות בטווח הארוך יותר.
- המלצה מס' 10 - הטיפול הכירורגי בנשאים שאובחנו עם סרטן המעי
בנשאי תסמונת לינץ' שאובחנו עם סרטן המעי יש לשקול ביצוע ניתוח רחב יותר, דוגמת חיבור איליו-רקטלי לעומת ניתוח מוגבל יותר - סגמנטלי - כמקובל במקרים אחרים. עם זאת, נושא זה נתון לדיון בין המנתח למטופל, וכולל את היתרונות (הקטנת סיכון לסרטן במקטע שנשאר) והחסרונות (ניתוח רחב עם התאוששות קשה יותר, ריבוי יציאות ועוד).
בנשאים שאובחנו עם גידול רקטלי, ההמלצה היא עדיין ניתוח מוגבל (low anterior resection), למרות שניתן לדון גם על ניתוח לכריתה שלמה של המעי עם יצירת פאוץ'.
- המלצה מס' 11 - הטיפול האונקולוגי בנשאים שאובחנו עם סרטן המעי
מומלץ לדון עם האונקולוג המטפל על האפשרויות הטיפוליות בהקשר למאפיינים הייחודיים של הגידולים בתסמונת לינץ' (אי-יציבות גנומית), דוגמת אפשרות לטיפול בפמברוליזומאב - Pembrolizumab{{ (קיטרודה - Keytruda) (או תרופות המכילות חומר פעיל דומה בעלות שמות מסחריים אחרים.) למחלה מתקדמת, והתועלת במתן 5-פלואורואורציל[2][3][4][5][6]
כרטיס מעקב
- נושא כרטיס זה הוא נשא של תסמונת לינץ' (Lynch Syndrome).
להלן סיכום ההמלצות למעקב
- קולונוסקופיה אחת לשנה-שנתיים, החל מגיל 20 עד 25, לפחות 5 שנים לפני הגיל הצעיר ביותר שבו התגלתה במשפחה ממאירות המעי. החל מגיל 40, ההמלצה היא אחת לשנה, עם התאמה פרטנית למטופל. פעמים רבות, אם מדובר במוטציה חזקה, מומלץ לבצע אחת לשנה גם בגילאים צעירים יותר.
- בדיקה גינקולוגית קפדנית אחת לשנה, לרבות אולטרסאונד וגינלי ו/או דגימות רירית הרחם. משנות ה-20 המוקדמות, או לפחות 10 שנים לפני גיל גילוי הסרטן המוקדם ביותר במשפחה (המוקדם מהם).
- לשקול הסרת רחם ושחלות מניעתית בגילאי 40–45, לאחר סיום הולדת ילדים. מובן שיש לדון על כך עם רופא נשים אשר בקיא בתסמונת לינץ'.
- גסטרוסקופיה משנות ה-30 המוקדמות, או לפחות 10 שנים לפני גיל גילוי סרטן במשפחה (המוקדם מהם), לרבות בדיקה של הליקובקטר פילורי. אם תקין, לחזור אחת לכשלוש שנים.
- בדיקת שתן כללית ושתן לציטולוגיה אחת לשנה. / אולטרסאונד בטן וכליות אחת לשנה משנות ה-20 המוקדמות. / בדיקה שנתית על ידי רופא עור. / ספירת דם וכימיה אחת לשנה מגיל 20.
- מטופלים עם סיפור משפחתי של ממאירות לבלב - אולטרסאונד או MRI לבלב אחת לשנה.
- מטופלים עם אנמיה מחוסר ברזל, כאבי בטן או סיפור משפחתי של ממאירות מעי דק - ביצוע קפסולה של מעי דק אחת לשלוש שנים.
ביבליוגרפיה
- ↑ Dana Farber Cancer Institute. PREMM5. Lynch syndrome prediction model: MLH1, MSH2, MSH6, PMS2, and EPCAM gene mutations [Website on the Internet]. Boston, MA: Dana Farber, 2016 [Accessed25 Dec, 2017]. Available from: http://premm.dfci.harvard.edu/
- ↑ American Gastroentrological Association. Lynch syndrome: AGA Patient Guideline Summary. Gastroenterology 2015 Sep; 149(3):814-15. Epub 2015 Jul 26.
- ↑ Provenzale D, Gupta S, Ahnen DJ, et al. Genetic/ Familial High-Risk Assessment: Colorectal Version 1.2016 NCCN Clinical Practice Guidelines in Oncology. J Natl Compr Canc Netw. 2016 Aug;14(8):1010-30.
- ↑ Rubenstein JH, Enns R, Heidelbaugh J, et al. American Gastroenterological Association Institute Guideline on the Diagnosis and Management of Lynch Syndrome. Gastroenterology. 2015 Sep;149(3):777-82. Epub 2015 Jul 27.
- ↑ Syngal S, Brand RE, Church JM, et al. ACG clinical guideline: genetic testing and management of hereditary gastrointestinal cancer syndromes. Am J Gastroenter. 2015 Feb;110(2):223-62. Epub 2015 Feb 3.
- ↑ Bonis PAL, Ahnen DJ, Axell L. Lynch syndrome (hereditary nonpolyposis colorectal cancer): screening and management.In: Lamont JT, Goff B (Eds). Up- to-date [database on the Internet]. Waltham, MA: UpToDate Inc.; 2017. [Accessed 25 Dec, 2017 [. Available from: https://www.uptodate.com/contents/ lynch-syndrome-hereditary-nonpolyposis-colorectal- cancer-screening-and-management.
קישורים חיצוניים
- במה עמוד 41
המידע שבדף זה נכתב על ידי פרופ' זהר לוי - מנהל השירות לגילוי מוקדם ומשפחות בסיכון, המרכז הרפואי רבין, קמפוס בילינסון, פתח תקווה; יו"ר החוג לממאירות מערכת העיכול, האיגוד לגסטרואנטרולוגיה


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק