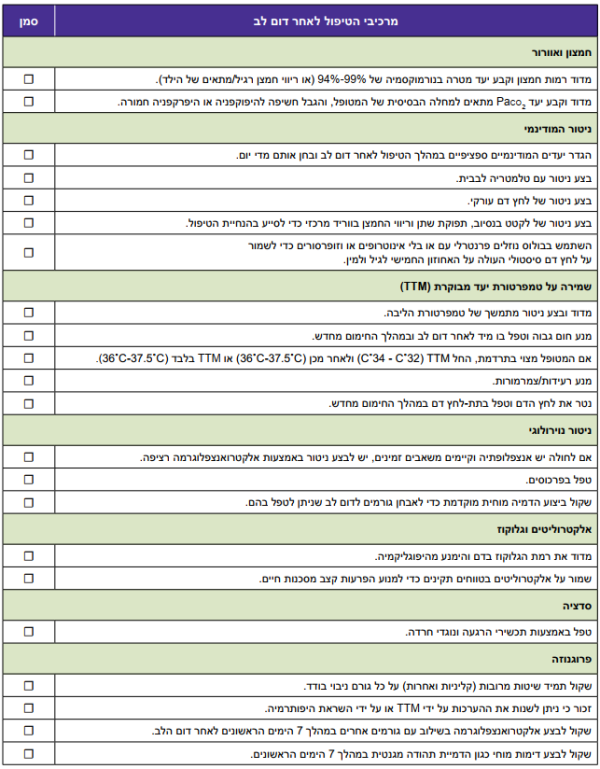
הבדלים בין גרסאות בדף "החייאת לב-ריאה וטיפול קרדיווסקולרי דחוף - סעד חיים בסיסי ומתקדם בפדיאטריה - Cardiopulmonary resuscitation and acute cardiovascular treatment - basic and advanced life support in pediatrics"
מ (added Category:רפואה דחופה using HotCat) |
|||
| (37 גרסאות ביניים של 2 משתמשים אינן מוצגות) | |||
| שורה 5: | שורה 5: | ||
{{הרחבה|החייאה}} | {{הרחבה|החייאה}} | ||
[[קובץ:CPR training-04.jpg|שמאל|250px]] | [[קובץ:CPR training-04.jpg|שמאל|250px]] | ||
| − | + | ==סיכום סוגיות עיקריות ושינויים מרכזיים== | |
| − | * | + | בכל שנה, מעל 20,000 תינוקות וילדים לוקים ב[[דום לב]] בארצות הברית. על אף הגידול בשיעורי ההישרדות, ושיעורים טובים באופן יחסי של תוצאות נוירולוגיות טובות לאחר אירועי IHCA{{כ}} (In-Hospital Cardiac Arrest) פדיאטרים, שיעורי ההישרדות מאירועי OHCA{{כ}} (Out-of-Hospital Cardiac Arrest) פדיאטרים נותרים ירודים, במיוחד בתינוקות. המלצות לסעד חיים בסיסי בילדים (PBLS{{כ}} - Pediatric Basic Life Support) והחייאת לב-ריאה בתינוקות, ילדים ומתבגרים שולבו עם ההמלצות לסעד חיים מתקדם בפדיאטריה (PALS{{כ}} - Pediatric Advanced Life Support) במסמך יחיד בהנחיות 2020. הגורמים לדום לב בתינוקות וילדים שונים מאלה הגורמים לדום לב במבוגרים, ומכלול הולך וגדל של ראיות ספציפיות לפדיאטריה תומכות בהמלצות אלה. סוגיות מפתח, שינויים משמעותיים ושיפורים בהנחיות 2020 כוללים את הדברים הבאים: |
| − | * | + | *אלגוריתמים ועזרים אור-קוליים עודכנו כדי לשלב את המדע הטוב ביותר ולשפר את הבהירות עבור אנשים שיבצעו החייאת PBLS ו-PALS |
| − | * | + | *על סמך נתונים שהפכו זמינים מהחייאות בילדים ובתינוקות, קצב ההנשמה המומלץ הועלה לנשימה אחת בכל 2 עד 3 שניות (20–30 נשימות לדקה) עבור כל תרחישי ההחייאה בפדיאטריה |
| + | *מומלץ להשתמש בצינורות תוך קניים עם בלונית כדי להפחית את דליפת האוויר ואת הצורך להחלפת צינורות בחולים מכל הגילים הזקוקים לצנרור | ||
| + | *שימוש שגרתי בהפעלת לחץ על הקריקואיד במהלך הצנרור התוך קני כבר אינו מומלץ | ||
| + | *כדי למקסם את הסיכוי לתוצאות החייאה טובות, יש לתת אפינפרין מוקדם ככל האפשר, באופן אידיאלי תוך 5 דקות מתחילתו של אירוע דום הלב עם קצב לב שאינו מתאים למתן שוק חשמלי (אסיסטולה ופעילות חשמלית ללא דופק) | ||
| + | *בחולים עם צנתרים עורקיים, שימוש במשוב ממדידה רציפה של לחץ דם עורקי עשויי לשפר את האיכות של החייאת הלב-ריאה | ||
| + | *לאחר חזרת הדופק העצמוני, יש לבדוק את החולה ל[[פרכוסים]] ו[[סטטוס אפילפטיקוס]] ויש לטפל בכל התקף פרכוסים | ||
| + | *מכיוון שההתאוששות מדום לב נמשכת זמן רב לאחר האשפוז הראשוני, על החולים לעבור בדיקות פורמליות ולקבל תמיכה לצרכים גופניים, קוגניטיביים ופסיכולוגיים | ||
| + | *גישת טיטרציה לניהול נוזלים, עם עירוי [[אפינפרין]] או עירוי [[נוראפינפרין]], אם נדרשים וזופרסורים, מתאימה במקרים של החייאה על רקע של [[שוק ספטי|הלם ספטי]] | ||
| + | *בעיקר על סמך אקסטרפולציה מנתוני מבוגרים, החייאת רכיבי דם מאוזנים היא סבירה עבור תינוקות וילדים עם [[שוק המורגי|הלם המורגי]] | ||
| + | *ניהול מנת יתר של [[אופיואידים]] כולל בתוכו החייאת לב-ריאה ומתן [[נלוקסון]] בשלב מוקדם על ידי עוברי אורח או אנשי צוות רפואי מוסמך | ||
| + | *ילדים עם [[מיוקרדיטיס|דלקת חריפה בשריר הלב]] הסובלים מ[[הפרעות קצב]], חסמי הולכה, שינויים במקטעי ST או תפוקת לב נמוכה נמצאים בסיכון גבוה לדום לב. העברה מוקדמת למחלקה לטיפול נמרץ חשובה, וייתכן שחולים מסוימים יצטרכו תמיכה מכנית במחזור הדם או באמצעות מכשיר אקמו (ECLS{{כ}} - ExtraCorporeal Life Support) | ||
| + | *עבור תינוקות וילדים עם מחלת לב מולדת ופיזיולוגיה של חדר יחיד, אשר נמצאים בתהליך של רקונסטרוקציה המתבצעת בשלבים, נדרש שיקול דעת מיוחד בניהול PALS | ||
| + | *טיפול ב[[יתר לחץ דם ריאתי]] עשוי לכלול שימוש בתחמוצת החנקן בשאיפה, [[פרוסטציקלין]], משככי כאבים, [[סדציה]], חסימה נוירומוסקולרית, אינדוקציה של בססת או טיפול מציל חיים עם אקמו | ||
| − | == | + | ==אלגוריתמים ועזרים אור-קוליים== |
| − | + | קבוצת הכתיבה עדכנה את כל האלגוריתמים כדי לשקף את המדע העדכני ביותר וערכה כמה שינויים משמעותיים כדי לשפר את ההדרכה החזותית ואמצעי העזר: | |
| + | *שרשרת הישרדות חדשה נוצרה עבור IHCA בתינוקות, ילדים ומתבגרים (איור 10) | ||
| + | *חוליה שישית, 'התאוששות', נוספה לשרשרת ההישרדות הפדיאטרית של OHCA והיא נכללת גם בשרשרת ההישרדות הפדיאטרית של IHCA (איור 10) | ||
| + | *האלגוריתם לטיפול בדום לב פדיאטרי והאלגוריתם לטיפול בברדיקרדיה פדיאטרית עם דופק עודכנו כדי לשקף את המדע העדכני ביותר (איורים 11 ו-12) | ||
| + | *האלגוריתם היחיד לטיפול בטכיקרדיה פדיאטרית עם דופק עכשיו מכסה הן טכיקרדיה צרה והן טכיקרדיה מורכבת רחבה בחולים פדיאטרים (איור 13) | ||
| + | *שני אלגוריתמים חדשים למקרי חירום הקשורים לאופיואידים, נוספו עבור עוברי אורח ועבור בעלי הכשרה לביצוע החייאה (איורים 5 ו-6) | ||
| + | *נוצרה רשימת תיוג חדשה לטיפול לאחר דום לב פדיאטרי | ||
| − | ''' | + | <big>'''הגורמים לדום לב בתינוקות ובילדים שונים מהגורמים לדום לב במבוגרים, ומכלול הולך וגדל של ראיות הקשורות באופן ספציפי לתינוקות ולילדים תומכות בראיות אלו.'''</big> |
| − | + | ==איור 10 - שרשראות ההישרדות של ה-AHA לאירועי IHCA ואירועי OHCA בילדים, תינוקות וביילודים== | |
| − | + | [[קובץ:AHA3.png|מרכז|600px]] | |
| − | |||
| − | + | [[קובץ:AHA4.png|מרכז|600px]] | |
| − | + | ==איור 11 - אלגוריתם לטיפול בדום לב בילדים== | |
| − | + | [[קובץ:AHA19.png|מרכז|600px]] | |
| − | |||
| − | + | ===איכות החייאת לב-ריאה=== | |
| + | * לחץ לחיצות חזקות (> אחוז מקוטר קדמי - אחורי של בית החזה) ומהירות (100 עד 120 לדקה), ואפשר חזרה מוחלטת של בית החזה | ||
| + | * צמצם למינימום את ההפסקות בעיסויי חזה | ||
| + | * החלף את המעסה כל 2 דקות, או מוקדם יותר אם התעייף | ||
| + | * אם אין מנתב אוויר מתקדם, יחס עיסוי-הנשמה 2:15 | ||
| + | * אם קיים מנתב אוויר מתקדם, בצע עיסויי חזה רצופים ותן הנשמה אחת כל 2–3 שניות | ||
| − | == | + | ===עוצמת שוק חשמלי לדפיברילציה=== |
| − | + | * שוק ראשון - 2 גרם לקילוגרם | |
| + | * שוק שני - 4 גרם לקילוגרם | ||
| + | * שוקים עוקבים >4 גרם לקילוגרם, עד 10 גרם לקילוגרם לכל היותר או עוצמה למבוגר | ||
| − | + | ===טיפול תרופתי=== | |
| + | * מנת אפינפרין במתן תוך-ורידי/תוך-גרמי: 0.01 מיליגרם לקילוגרם (0.1 מיליליטר לקילוגרם מהריכוז של 0.1 מיליגרם למיליליטר). מנה מרבית של 1 מיליגרם. חזור כל 3–5 דקות. אם אין גישה תוך-ורידית/תוך-גרמית, אפשר לתת מנה תוך-קנית: 0.1 מיליגרם לקילוגרם )0.1 מיליליטר לקילוגרם מהריכוז של 1 מיליגרם למיליליטר) | ||
| + | * מנת [[אמיודארון]] במתן תוך-ורידי/תוך-גרמי: 5 מיליגרם לקילוגרם בולוס במהלך דום לב. ניתן לחזור על מנות עד מקסימום 3 מנות ב-VF{{כ}} (Ventricular Fibrilation) רפרקטורי/VT{{כ}} (Ventricular Tachycardia) ללא דופק או מנת [[לידוקאין]] במתן תוך-ורידי/תוך-גרמי: התחלתית - מנת העמסה של 1 מיליגרם לקילוגרם | ||
| + | ===מנתב אוויר מתקדם=== | ||
| + | * צנרור תוך-קני או מנתב אוויר מתקדם מעל לפתח הקנה | ||
| + | * קפנוגרפיה בצורת גל או קפנומטריה לאישור ולניטור מיקום הצינור התוך-קני | ||
| − | + | ===גורמים הפיכים=== | |
| + | * תת-נפח דם (היפוולמיה) | ||
| + | * חוסר חמצן (היפוקסיה) | ||
| + | * יון מימן (חמצת - אצידוזיס) | ||
| + | * מיעוט סוכר בדם ([[היפוגליקמיה]]) | ||
| + | * יתר/מיעוט [[אשלגן]] בדם ([[היפוקלמיה]]/[[היפרקלמיה]]) | ||
| + | * תת-חום ([[היפותרמיה]]) | ||
| + | * [[חזה אוויר בלחץ]] | ||
| + | * [[טמפונדה לבבית]] | ||
| + | * טוקסינים | ||
| + | * [[פקקת]], ריאתית | ||
| + | * פקקת, כלילית | ||
| − | == | + | ==איור 12 - אלגוריתם לטיפול בברדיקרדיה פדיאטרית עם דופק== |
| − | |||
| − | + | [[קובץ:AHA5.png|מרכז|600px]] | |
| − | + | ==איור 13 - אלגוריתם לטיפול בטכיקרדיה פדיאטרית עם דופק== | |
| − | + | [[קובץ:AHA6.png|מרכז|600px]] | |
| − | |||
| − | + | ==איור 14 - רשימת תיוג לטיפול לאחר דום לב בילדים== | |
| − | == | + | [[קובץ:AHA7.png|מרכז|600px]] |
| + | |||
| + | ==המלצות חדשות עיקריות ומעודכנות== | ||
| + | ===שינויים בקצב ההנשמה: הנשמה מפה לפה=== | ||
| + | *2020 (מעודכן): (PBLS) בתינוקות וילדים עם דופק אך ללא נשימה או עם מאמץ נשימתי לקוי, קצב הנשמה של פעם בכל 2 עד 3 שניות (20–30 נשימות בדקה) הוא קצב סביר | ||
| + | *2010 (ישן): (PBLS) אם יש דופק בר מישוש של 60/דקה או יותר אך הנשימה לקויה, יש לבצע הנשמה מפה לפה בקצב של 12 עד 20 נשימות לדקה (נשימה אחת בכל 3–5 שניות) עד לחזרתה של נשימה עצמונית | ||
| + | |||
| + | ===שינויים בקצב ההנשמה: קצב ההנשמה במהלך החייאת לב-ריאה עם נתיב אוויר מתקדם=== | ||
| + | *2020 (מעודכן): (PALS) בעת ביצוע החייאת לב-ריאה בתינוקות וילדים עם נתיב אוויר מתקדם, יהיה זה סביר לכוון לקצב הנשמה של נשימה אחת בכל 2 עד 3 שניות (20-30/דקות), בהתחשב בגיל ובמצב הקליני. קצב הנשמה העולה על המלצות אילו עלול לפגוע בהמודינמיקה | ||
| + | *2010 (ישן): (PALS) אם התינוק או הילד מצונרר, יש להנשים בקצב של כנשימה אחת בכל 6 שניות (10/דקה) מבלי להפריע לעיסויי החזה | ||
| + | *סיבה: נתונים חדשים מראים שקצבי הנשמה גבוהים יותר (לפחות 30/דקה בתינוקות (בני פחות משנה) ולפחות 25/דקה בילדים) קשורים לשיעור משופר של חזרה לדופק עצמוני והישרדות ב-IHCA פדיאטרי. אף על פי שאין נתונים על קצב ההנשמה האידיאלי במהלך החייאת לב-ריאה ללא נתיב אוויר מתקדם, או עבור ילדים במצב של דום נשימה עם או בלי נתיב אוויר מתקדם, לטובת פשטות ההכשרה, ההמלצה לדום נשימה תוקנה עבור שני המצבים | ||
| + | |||
| + | ===צינורות תוך קניים עם בלונית=== | ||
| + | *2020 (מעודכן): הבחירה בצינור תוך קני עם בלונית במקום בצינור תוך קני ללא בלונית סבירה לצנרור תינוקות וילדים. כאשר משתמשים בצינור תוך קני עם בלונית, יש לשים לב לגודל הצינור התוך קני, למיקום שלו וללחץ ניפוח הבלונית (בדרך כלל > 20-25 סנטימטר H<sub>2</sub>O) | ||
| + | *2010 (ישן): ניתן להשתמש הן בצינור תוך קני עם בלונית והן בצינור תוך קני ללא בלונית לצנרור ילדים. בנסיבות מסוימות (למשל, היענות ריאות ירודה, התנגדות נתיב האוויר, או דליפת אוויר גלוטית) ייתכן שצינור תוך קני עם בלונית עדיף על פני צינור תוך קני ללא בלונית, בתנאי שתשומת לב ניתנת (כדי להבטיח את המתאים) לגודל הצינור התוך קני, למיקום וללחץ נפוח הבלונית | ||
| + | *סיבה: מספר מחקרים ובדיקות שיטתיות תומכים בבטיחות של צינורות תוך קניים עם בלונית ומצביעים על צורך מופחת בהחלפת צינורות וצנרור מחדש. צינורות עם בלונית עשויים להקטין את הסיכון לשאיפה. כאשר מקפידים לפעול לפי טכניקה זהירה, היצרות תת-גלוטית אצל ילדים ותינוקות תהיה נדירה אם יעשו שימוש בצינורות תוך קניים עם בלונית. | ||
| + | |||
| + | ===הפעלת לחץ על הקריקואיד במהלך הצנרור=== | ||
| + | *2020 (מעודכן): שימוש שיגרתי בהפעלת לחץ על הקריקואיד אינו מומלץ במהלך צנרור אנדוטב רכאלי בחולים פדיאטרים | ||
| + | *2010 (ישן): אין ראיות מספיקות כדי להמליץ על יישום שגרתי של הפעלת לחץ על הקריקואיד כדי למנוע שאיפה במהלך ביצוע צנרור בילדים | ||
| + | *סיבה: מחקרים חדשים מראים ששימוש שגרתי בהפעלת לחץ על הקריקואיד גורם להפחתה של שיעורי הצלחת הצנרור ואינו מפחית את שיעור הרגורגיטציה. קבוצת הכתיבה אישרה מחדש את ההמלצות הקודמות להפסיק את הפעלת הלחץ על הקריקואיד אם הוא מפריע להנשמה, או למהירות או קלות ביצוע הצנרור | ||
| + | |||
| + | ===שימת דגש על מתן מוקדם של אפינפרין=== | ||
| + | *2020 (מעודכן): עבור חולים פדיאטרים בכל מסגרת, מתקבל על הדעת לתת את המנה הראשונה של האפינפרין תוך 5 דקות מתחילת עיסויי החזה | ||
| + | *2015 (ישן): סביר לתת אפינפרין במהלך דום לב פדיאטרי | ||
| + | *סיבה: מחקר בנושא ילדים שעברו IHCA אשר קיבלו אפינפרין עבור קצב לב ראשוני שאינו מתאים למתן שוק חשמלי (אסיסטולה ופעילות חשמלית ללא דופק) הראה שעבור כל דקה של איחור במתן אפינפרין, הייתה הפחתה משמעותית בחזרה לדופק עצמוני, בהישרדות לאחר 24 שעות, הישרדות עד לשחרור, והישרדות עם תוצאה נוירולוגית טובה | ||
| + | |||
| + | בהשוואה לחולים שקיבלו אפינפרין בחלוף מעל 5 דקות מתחילת ההחייאה, לחולים שקיבלו אפינפרין תוך 5 דקות מתחילת החייאה הייתה סבירות גבוהה יותר לשרוד עד השחרור. מחקרים בנושא OHCA פדיאטרי מראים שמתן מוקדם יותר של אפינפרין מגדיל את שיעורי החזרה לדופק עצמוני, הישרדות עד הקבלה למחלקה לטיפול נמרץ, הישרדות עד לשחרור, והישרדות ל-30 ימים. | ||
| + | |||
| + | בגרסת האלגוריתם לטיפול בדום לב בילדים מ-2018, חולים עם קצב לב שאינו מתאים למתן שוק חשמלי קיבלו אפינפרין כל 3 עד 5 דקות, אך לא הודגש מתן מוקדם של אפינפרין. אף על פי שרצף פעולות ההחייאה לא השתנה, האלגוריתם ונוסח ההמלצה עודכנו כדי להדגיש את החשיבות שבמתן אפינפרין מוקדם ככל האפשר, במיוחד כאשר קצב הלב אינו מתאים למתן שוק חשמלי. | ||
| + | |||
| + | ===ניטור לחץ דם פולשני להערכת האיכות של החייאת לב-ריאה=== | ||
| + | *2020 (מעודכן): סביר שמבצעי ההחייאה ישתמשו בלחץ דם דיאסטולי כדי להעריך את איכות ההחייאה בחולים עם ניטור פולשני רציף של לחץ דם עורקי בשעת ההתרחשות של דום הלב | ||
| + | *2015 (ישן): ייתכן שיהיה זה סביר, שמבצעי החייאה ישתמשו בלחץ דם כדי להנחות את האיכות של החייאת הלב-ריאה עבור חולים עם ניטור המודינמי פולשני בשעת ההתרחשות של דום הלב | ||
| + | *סיבה: עיסויי חזה באיכות גבוהה הם קריטיים להצלחת ההחייאה. מחקר חדש מראה שבקרב חולים פדיאטרים שעליהם בוצעה החייאת לב-ריאה כאשר כבר היה להם צנתר עורקי, שיעורי ההישרדות עם תוצאה נוירולוגית טובה היו טובים יותר אם לחץ הדם הדיאסטולי היה לפחות 25 מילימטר כספית אצל תינוקות ולפחות 30 מילימטר כספית בקרב ילדים | ||
| + | |||
| + | ===איתור וטיפול בפרכוסים לאחר חזרה לדופק עצמוני=== | ||
| + | *2020 (מעודכן): כאשר המשאבים זמינים, מומלץ לבצע ניטור אלקטרואנצפלוגרפיה רציף לאיתור פרכוסים בעקבות דום לב בחולים עם אנצפלופתיה מתמדת | ||
| + | *2020 (מעודכן): מומלץ לטפל בפרכוסים קליניים המופיעים לאחר דום לב | ||
| + | *2020 (מעודכן): סביר לטפל בסטטוס אפילפטיקוס לא פרכוסי בעקבות דום לב בהתייעצות עם מומחים | ||
| + | *2015 (ישן): יש לבצע ולפרש אלקטב רואנצפלוגרפיה לאבחון ההתקפים ללא דיחוי ואחר כך יש לנטר באופן תדיר או באופן רציף בחולים בתרדמת לאחר חזרה של דופק עצמוני | ||
| + | *2015 (ישן): לאחר דום לב, ניתן לשקול את אותו משטר טיפולי עם תרופות אנטי-אפילפטיות לטיפול בסטטוס אפילפטקוס שנגרם על-ידי אטיולוגיות אחרות | ||
| + | *סיבה: לראשונה, ההנחיות מספקות המלצות פדיאטריות ספציפיות לטיפול בפרכוסים לאחר דום לב. התקפים לא פרכוסיים, ובכלל זה גם סטטוס אפילפטיקוס לא פרכוסי, נפוצים ואינם ניתנים לגילוי ללא אלקטרואנצפלוגרפיה. אף על פי שיש מחסור בנתוני תוצאות מהאוכלוסייה שלאחר דום לב, הן סטטוס אפילפטיקוס פרכוסי והן סטטוס אפילפטיקוס לא פרכוסי קשורים לתוצאה לא טובה, וטיפול בסטטוס אפילפטיקוס מועיל בחולים פדיאטרים באופן כללי | ||
| + | |||
| + | ===הערכה ותמיכה בחולים ששורדים דום לב === | ||
| + | *2020 (חדש): מומלץ שחולים פדיאטרים ששורדים דום לב יעברו הערכה לשירותי שיקום | ||
| + | *2020 (חדש): סביר להפנות חולים פדיאטרים ששרדו דום לב להערכה נוירולוגית מתמשכת לפחות למשך השנה הראשונה שלאחר דום הלב | ||
| + | *סיבה: ישנה הכרה גוברת שההתאוששות מדום לב נמשכת הרבה אחרי האשפוז הראשוני. ייתכן שלשורדים תידרש תמיכה משולבת רפואית, שיקומית, קהילתית וטיפולית בחודשים ובשנים שלאחר דום הלב. הצהרה מדעית של ה-AHA{{כ}} (American Heart Association) שפורסמה, מדגישה את החשיבות שבתמיכה בחולים ובמשפחות במהלך תקופה זו כדי להשיג את התוצאה הטובה ביותר האפשרית לטווח הארוך | ||
| + | |||
| + | ==שוק ספטי== | ||
| + | ===בולוס נוזלים=== | ||
| + | *2020 (מעודכן): סביר לתת לחולים עם שוק ספטי נוזלים באליקווטים של 10 מיליליטר לקילוגרם או 20 מיליליטר לקילוגרם ולבצע הערכה מחדש לעיתים תכופות | ||
| + | *2015 (ישן): סביר לתת בולוס נוזלים ראשוני של 20 מיליליטר לקילוגרם לתינוקות וילדים עם שוק ספטי, ובכלל זה עם מצבים רפואיים כמו אלח דם חמור, [[מלריה]] חמורה ו[[קדחת דנגי]] | ||
| + | |||
| + | ===בחירת סוג הווזופרסור=== | ||
| + | *2020 (חדש): בתינוקות וילדים עם שוק ספטי שאינו מגיב למתן נוזלים, יהיה זה סביר להשתמש באפינפרין או בנוראפינפרין כעירוי וזואקטיבי ראשוני | ||
| + | *2020 (חדש): עבור תינוקות וילדים עם שוק ספטי שאינו מגיב למתן נוזלים, אפשר לשקול מתן של [[דופמין]] אם אפינפרין או נוראפינפרין אינם זמינים | ||
| + | |||
| + | ===מתן קורטיקוסטרואידים=== | ||
| + | *2020 (חדש): עבור תינוקות וילדים עם שוק ספטי שאינו מגיב למתן נוזלים ושמחייב תמיכה וזואקטיבית, יהיה סביר לשקול מתן מינון גבוה יותר של [[קורטיקוסטרואידים]], שניתן במצב סטרס (stress-dose) | ||
| + | *סיבה: על אף שנוזלים ממשיכים להיות עמוד התווך של הטיפול הראשוני בתינוקות וילדים בשוק, במיוחד תינוקות וילדים בשוק היפוולמי ושוק ספטי, העמסת יתר של נוזלים יכולה להוביל לתחלואה מוגברת. מחקרים שבוצעו בנושא חולים עם שוק ספטי הראו שלחולים שקבלו נפח גדול יותר של נוזלים או החייאת נוזלים מהירה יותר, הייתה סבירות גדולה יותר לפתח עומס יתר של נוזלים בעל משמעות קלינית, אשר יחייב הנשמה מכנית. קבוצת הכתיבה מאשרת מחדש את ההמלצות הקודמות לבצע הערכה מחדש של מצב החולים לאחר כל בולוס נוזלים ולהשתמש בנוזלים קריסב טלואידים או בנוזלים קולואידים להחייאה במצב של שוק ספטי | ||
| + | |||
| + | גרסאות קודמות של ההנחיות אינן מספקות המלצות בנוגע לבחירה של סוג הווזופרסור או השימוש בקורטיקוסטרואידים בשוק ספטי. שני מחקרי RCT{{כ}} (Randomized Control Trial) מעידים על כך שאפינפרין עדיף על דופמין כווזופרסור ראשוני בשוק ספטי פדיאטרי, ושנוראפינפרין גם מתאים. מחקרים קליניים שבוצעו, מצביעים על תועלת ממתן קורטיקוסטרואידים בחלק מהחולים הפדיאטרים עם שוק ספטי שאינו מגיב למתן נוזלים. | ||
| + | |||
| + | ===שוק המורגי=== | ||
| + | *2020 (חדש): סביר לתת מוצרי דם, כאשר הם זמינים, במקום קריסטלואידים לתינוקות וילדים עם שוק המורגי היפוטנסיבי בעקבות טראומה, עבור החייאת נפח מתמשכת | ||
| + | *סיבה: גרסאות קודמות של ההנחיות לא הבחינו בין הטיפול בשוק המורגי לבין הטיפול בגורמים אחרים לשוק היפוולמי. מכלול הולך וגדל של ראיות (בעיקר ממבוגרים אך ישנם גם נתונים פדיאטרים) מצביעים על כך שיש תועלת בהחייאה מוקדמת ומאוזנת באמצעות מתן עירוי תאי דם אדומים, פלזמה קפואה טרייה וטסיות. החייאה מאוזנת נתמכת על-ידי ההמלצות של מספר אגודות טראומה אמריקאיות ובינלאומיות | ||
| + | |||
| + | ===מנת יתר של אופיואידים=== | ||
| + | *2020 (מעודכן): עבור חולים בדום נשימה, יש להמשיך בהנשמה מפה לפה או בהנשמה במפוח ומסיכה עד לחזרה של נשימה עצמונית, ויש להמשיך ולנקוט PBLS או PALS סטנדרטי אם אין חזרה של נשימה עצמונית | ||
| + | *2020 (מעודכן): סביר שמגישי העזרה הראשונה יתנו נלוקסון במתן תוך שרירי או תוך אפי לחולה עם חשד למנת יתר של אופיואידים עם דופק ברור אך ללא נשימה תקינה או עם השתנקויות בלבד (כלומר במצב של דום נשימה), בנוסף לביצוע PBLS או PALS | ||
| + | *2020 (מעודכן): עבור חולים שנמצאים בדום לב ידוע או שיש לגביהם חשד לדום לב, מכיוון שאין תועלת מוכחת במתן נלוקסון, נקיטה בצעדי ההחייאה הסטנדרטיים עדיפה על פני מתן נלוקסון, תוך התמקדות בהחייאת לב-ריאה באיכות גבוהה (עיסויי החזה והנשמה) | ||
| + | *2015 (ישן): מתן ניסיוני של נלוקסון תוך-שרירי או תוך-אפי לכל החולים שאינם מגיבים בשל מצב חירום הדורש החייאה ושעשוי להיות קשור לאופיואידים, ייתכן שיהיה סביר כתוספת לעזרה ראשונה סטנדרטית ולפרוטוקולים להחייאה בסיסית עבור אנשים שאינם חלק מצוות רפואי | ||
| + | *2015 (ישן): על מטפלים הפועלים לפי ה-ACLS{{כ}} (Advanced Cardiovascular Life Support) לתמוך בנשימה ולתת נלוקסון לחולים עם קצב לב שמייצר פרפוזיה (Perfusing cardiac rhythm) ועם דום נשימה הקשור לאופיואידים או להיפוונטילציה חמורה. יש להמשיך בהנשמה עם מפוח ומסכה עד לחזרה של נשימה עצמונית, ויש לנקוט בצעדים סטנדרטים של ACLS אם אין חזרה של נשימה עצמונית | ||
| + | *2015 (ישן): אין לנו המלצות לגבי מתן נלוקסון בדום לב הקשור לאופיואידים | ||
| + | *סיבה: מגפת האופיואידים לא פסחה על ילדים. בארצות הברית, בשנת 2018, מנת יתר של אופיואידים גרמה למותם של 65 ילדים בני פחות מ-15 ולמותם של 3618 אנשים בני 24-15{{הערה|שם=הערה9|Wilson N, Kariisa M, Seth P, Smith H IV, Davis NL. Drug and opioid-involved overdose deaths—United States, 2017-2018.Morb Mortal Wkly Rep. 2020;69)11(:290-297. doi: 10.15585/mmwr.mm6911a4}}, וילדים רבים נוספים נזקקו להחייאה. הנחיות 2020 כוללות המלצות חדשות בנוגע לניהול הטיפול בילדים עם דום נשימה או דום לב שנגרם ממנת יתר של אופיואידים | ||
| + | |||
| + | המלצות אלו זהות עבור מבוגרים וילדים, פרט לכך שהחייאת לב-ריאה עם עיסויי חזה והנשמה מומלצת לכל החולים הפדיאטרים עם חשד לדום לב. מתן נלוקסון יכול להתבצע על-ידי מטפלים בעלי הכשרה, עוברי אורח שעברו הכשרה ממוקדת, ועל ידי עוברי אורח ללא הכשרה. ישנם אלגוריתמים נפרדים לטיפול ולניהול מצבי חירום החייאתיים הקשורים לאופיואידים המבוצעים על ידי עוברי אורח, אשר אינם יכולים לבדוק באופן מהימן אם יש דופק (איור 5), ועל-ידי מטפלים מיומנים עם הכשרה. OCHA הקשור לאופיואידים הוא הנושא של הצהרה מדעית של ה-AHA מ-2020. | ||
| + | |||
| + | ===דלקת שריר הלב=== | ||
| + | *2020 (חדש): בהינתן הסיכון הגבוה לדום לב עבור ילדים עם דלקת חריפה בשריר הלב, עם הפרעות קצב, חסמי הולכה, שינויים במקטעי ST ו/או תפוקת לב נמוכה, מומלץ לשקול העברה לניטור וטיפול ביחידה לטיפול נמרץ | ||
| + | *2020 (חדש): עבור ילדים עם קרדיומיופתיה ועם תפוקת לב נמוכה שאינה מגיבה לטיפול, שימוש באקמו (ECLS) לפני דום הלב או תמיכה מכנית במחזור הדם עשויים להיות מועילים כדי לספק תמיכה לאיברי מטרה ולמנוע דום לב | ||
| + | *2020 (חדש): בהינתן האתגרים העומדים בפני החייאה מוצלחת של ילדים עם דלקת בשריר הלב ו[[קרדיומיופתיה]], לכשמתרחש דום לב, שיקול מוקדם של החייאת לב-ריאה חוץ גופי עשוי להיות מועיל | ||
| + | *סיבה: הנחיות קודמות של PALS לא כללו המלצות ספציפיות, אף על פי שדלקת בשריר הלב מהווה כ-2 אחוזים ממקרי מוות קרדיווסקולריים פתאומיים בתינוקות{{הערה|שם=הערה11|Maron BJ, Udelson JE, Bonow RO, et al. Eligibility and disqualification recommendations for competitive athletes withcardiovascular abnormalities: task force 3: hypertrophic cardiomyopathy, arrhythmogenic right ventricular cardiomyopathy andAmerican Heart Association and American College ofother cardiomyopathies, and myocarditis: a scientific statement from theCardiology. Circulation. 2015;132)22(:e273-e280. doi: 10.1161/cir.0000000000000239}}, 5 אחוזים מאירועי מוות קרדיווסקולריים פתאומיים בילדים{{הערה|שם=הערה11}}, ו-6 אחוזים עד 20 אחוזים ממקרי מוות קרדיווסקולריים פתאומיים בספורטאים. המלצות אלו עולות בקנה אחד עם ההצהרה המדעית של ה-AHA מ-2018 בנוגע להחייאת לב-ריאה בתינוקות וילדים עם מחלת לב{{הערה|שם=הערה14|Marino BS, Tabbutt S, MacLaren G, et al; for the American Heart Association Congenital Cardiac Defects Committee of theCouncil on Cardiovascular Disease in the Young; Council on Clinical Cardiology; Council on Cardiovascular and Stroke Nursing;Council on Cardiovascular Surgery and Anesthesia; and Emergency Cardiovascular Care Committee. CardiopulmonaryAmerican Heart Association. Circulation.resuscitation in infants and children with cardiac disease: a scientific statement from the2018;137)22(:e691-e782. doi: 10.1161/CIR.0000000000000524}} | ||
| + | |||
| + | ===חדר יחיד: המלצות לטיפול בחולים בטיפול פליאטיבי שלב 1 לפני ואחרי ניתוח להחדרת שנט נורווד/בללוק-טאוסיג=== | ||
| + | *2020 (חדש): ניטור ישיר של ריווי חמצן (צנתר בווריד נבוב עליון) ו/או ניטור עקיף (ספקטרומטריה אינפרה אדומה NIRS{{כ}} - Near-Infrared Spectroscopy) יכולה להועיל בכיוון ובהנחיית הניהול ביילוד הנמצא במצב קשה לאחר פרוצדורת נורווד, [[טיפול פליאטיבי]] שלב 1 או החדרת שנט | ||
| + | *2020 (חדש): בחולים עם שנט שמגביל כראוי, מניפולציה של תנגודת כלי הדם הריאתיים עשויה להיות בעלת השפעה מועטה, ואילו הפחתת תנגודת כלי הדם באופן מערכתי באמצעות ואזודיאלטורים (אנטגוניסטים אלפא אדרנרגיים ו/או מעכבי פוספודיאסטרז מסוג III), עם או בלי השימוש בחמצן, עשוי להיות מועיל בהגברת אספקה מערכתית של חמצן (DO<sub>2</sub>) | ||
| + | *2020 (חדש): שימוש באקמו (ECLS) לאחר טיפול פליאטיבי שלב 1 של פרוצדורת נורווד עשוי להועיל כטיפול לרמת DO<sub>2</sub> מערכתית נמוכה | ||
| + | *2020 (חדש): במצב של חשד לחסימת השנט או חסימה ידועה, סביר לתת חמצן וחומרים וזואקטיביים כדי להגביר את הלחץ הפרפוזי של השנט, ו[[הפרין]] (100-50 יחידות/קילוגרם בולוס), תוך כדי הכנה להתערבות מבוססת צנתור או התערבות ניתוחית | ||
| + | *2020 (מעודכן): עבור יילודים לפני תיקון שלב 1 עם pulmonary overcirculation (סירקולציית יתר ריאתית) ותפוקת לב סימפטומטית נמוכה ו-DO2, סביר לכוון לרמת PaC02 של 50 עד 60 מילימטר כספית. אפשר להשיג רמה זו במהלך הנשמה מכנית על ידי הפחתת נפח ההנשמה לדקה או על-ידי מתן משככי כאבים/סדציה עם או בלי חסימה נוירומוסקולרית | ||
| + | *2010 (ישן): יילודים במצב של טרום דום לב עקב עליה ב-pulmonary-to-systemic flow ratio (יחס זרימה ריאתי סיסטמי) שנמצאים לפני השלב הראשון של התיקון עשויים להפיק תועלת מרמת PaC0<sub>2</sub> של 50 עד 60 מילימטר כספית, אשר אליה ניתן להגיע במהלך הנשמה מכנית על ידי הפחתת נפח הנשמה לדקה, הגברת אחוז החמצן או מתן אופיואידים עם או בלי שיתוק כימי | ||
| + | ===חדר יחיד: המלצות לטיפול בחולים פליאטיבים אחרי ניתוח שלב 2 (דו כיווני גלן/המי-פונטן) ושלב 3 (פונטן)=== | ||
| + | *2020 (חדש): בחולים במצב של טרום דום לב עם פיזיולוגיה של superior cavopulmonary anastomosis והיפוקסמיה חמורה עקב זרימת דם ריאתית לקויה (Qp), אסטרטגיות הנשמה שמכוונות לחמצת נשימתית קלה ולחץ ממוצע מינימלי בדרכי האוויר ללא תמט ריאתי עשוי לעזור בהגברת חמצון מוחי ועורקי מערכתי | ||
| + | *2020 (חדש): ניתן לשקול שימוש באקמו (ECLS) בחולים עם superior cavopulmonary anastomosis או סירקולציית פונטן לטיפול ב-DO2 נמוך מגורמים הפיכים או כגשר למשאבת לב או תיקון כירורגי | ||
| + | *סיבה: כ-1 מתוך 600 תינוקות וילדים נולדים עם מחלת לב מולדת קשה. ניתוחים שמתבצעים בשלבים עבור ילדים שנולדים עם פיזיולוגיה של חדר יחיד, כמו [[תסמונת לב שמאלי היפופלסטי]], מתבצעים במהלך השנים הראשונות של החיים{{הערה|שם=הערה15|Oster ME, Lee KA, Honein MA, Riehle-Colarusso T, Shin M, Correa A. Temporal trends in survival among infants with criticalcongenital heart defects. Pediatrics. 2013;131)5(:e1502-e1508. doi: 10.1542/peds.2012-3435}}. החייאה של תינוקות וילדים אלו מורכבת ושונה בדרכים חשובות מטיפול PALS סטנדרטי. הנחיות קודמות בנושא PALS אינן מכילות המלצות לאוכלוסיות חולים ייחודית זו. המלצות אילו עולות בקנה אחד עם ההצהרה המדעית של ה-AHA מ-2018 בנושא ביצוע החייאת לב-ריאה בתינוקות וילדים עם מחלת לב{{הערה|שם=הערה14}} | ||
| + | |||
| + | ===יתר לחץ דם ריאתי=== | ||
| + | *2020 (מעודכן): יש להשתמש בתחמוצת החנקן בשאיפה או בפרוסטציקלין בטיפול הראשוני כדי לטפל במשברים של יתר לחץ דם ריאתי או אי ספיקת לב ימני אקוטי, המשני לתנגודת מוגברת של כלי הדם הריאתיים | ||
| + | *2020 (חדש): יש לדאוג לניהול וניטור נשמתי זהיר כדי להימנע מהיפוקסיה וחמצת במהלך הטיפול שלאחר הניתוח של הילד עם יתר לחץ דם ריאתי | ||
| + | *2020 (חדש): עבור חולים פדיאטרים שנמצאים בסיכון גבוה למשברים של יתר לחץ דם ריאתי, יש לספק משככי כאבים, תרופות הרגעה, ותרופות לחסימה נוירומוסקולרית | ||
| + | *2020 (חדש): לטיפול הראשוני במשברים של יתר לחץ דם ריאתי, מתן חמצן ואינדוקציה של בססת באמצעות היפרוונטילציה או מתן חומר בסיסי, עשוי להיות מועיל בשעת מתן ואזוב דיאלטורים שנועדו ספציפית לריאות | ||
| + | *2020 (חדש): עבור ילדים שפיתחו יתר לחץ דם ריאתי שאינו מגיב לטיפול, אשר כולל סימנים של תפוקת לב נמוכה או אי-ספיקה נשימתית קשה על אף הטיפול הרפואי האופטימלי, יש לשקול שימוש באקמו | ||
| + | *2010 (ישן): יש לשקול מתן תחמוצת החנקן בשאיפה או תרסיס פרוסטציקלין או תרופה דומה כדי להפחית את תנגודת כלי הדם הריאתיים | ||
| + | *סיבה: יתר לחץ דם ריאתי, מחלה נדירה בתינוקות וילדים, קשור לתחלואה ותמותה משב מעותית ומחייבת ניהול על ידי מומחה בתחום. הנחיות PALS קודמות לא סיפקו הנחיות לניהול יתר לחץ דם ריאתי בתינוקות ובילדים. המלצות אילו עולות בקנה אחד עם ההנחיות לטיפול ביתר לחץ דם ריאתי פדיאטרי שפורסם על-ידי ה-AHA וה-American Thoracic Society ב-2015{{הערה|שם=הערה16|Abman SH, Hansmann G, Archer SL, et al; for the American Heart Association Council on Cardiopulmonary, Critical Care,.Abman SH, Hansmann G, Archer SL, et al; for the American Heart Association Council on Cardiopulmonary, Critical Care,Young; Council onPerioperative and Resuscitation; Council on Clinical Cardiology; Council on Cardiovascular Disease in theAnesthesia; and the American ThoracicCardiovascular Radiology and Intervention; Council on Cardiovascular Surgery andSociety. Pediatric pulmonary hypertension: guidelines from the American Heart Association and American Thoracic Society.0000000000000329.CIR/1161.10: doi. 2099-2037(:21)132;2015. Circulation}}, ועם ההמלצות הכלולות בהצהרה המדעית של ה-AHA מ-2020 בנושא החייאת לב-ריאה בתינוקות וילדים עם מחלת לב{{הערה|שם=הערה14}} | ||
| + | |||
| + | ==ביבליוגרפיה== | ||
{{הערות שוליים|יישור=שמאל}} | {{הערות שוליים|יישור=שמאל}} | ||
[[קטגוריה:קרדיולוגיה]] | [[קטגוריה:קרדיולוגיה]] | ||
[[קטגוריה:הנחיות קליניות]] | [[קטגוריה:הנחיות קליניות]] | ||
| + | [[קטגוריה:פנימית]] | ||
| + | [[קטגוריה:רפואה דחופה]] | ||
גרסה אחרונה מ־02:53, 25 באוקטובר 2024
החייאת לב-ריאה וטיפול קרדיווסקולרי דחוף
מאת American Heart Association
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – החייאה
סיכום סוגיות עיקריות ושינויים מרכזיים
בכל שנה, מעל 20,000 תינוקות וילדים לוקים בדום לב בארצות הברית. על אף הגידול בשיעורי ההישרדות, ושיעורים טובים באופן יחסי של תוצאות נוירולוגיות טובות לאחר אירועי IHCA (In-Hospital Cardiac Arrest) פדיאטרים, שיעורי ההישרדות מאירועי OHCA (Out-of-Hospital Cardiac Arrest) פדיאטרים נותרים ירודים, במיוחד בתינוקות. המלצות לסעד חיים בסיסי בילדים (PBLS - Pediatric Basic Life Support) והחייאת לב-ריאה בתינוקות, ילדים ומתבגרים שולבו עם ההמלצות לסעד חיים מתקדם בפדיאטריה (PALS - Pediatric Advanced Life Support) במסמך יחיד בהנחיות 2020. הגורמים לדום לב בתינוקות וילדים שונים מאלה הגורמים לדום לב במבוגרים, ומכלול הולך וגדל של ראיות ספציפיות לפדיאטריה תומכות בהמלצות אלה. סוגיות מפתח, שינויים משמעותיים ושיפורים בהנחיות 2020 כוללים את הדברים הבאים:
- אלגוריתמים ועזרים אור-קוליים עודכנו כדי לשלב את המדע הטוב ביותר ולשפר את הבהירות עבור אנשים שיבצעו החייאת PBLS ו-PALS
- על סמך נתונים שהפכו זמינים מהחייאות בילדים ובתינוקות, קצב ההנשמה המומלץ הועלה לנשימה אחת בכל 2 עד 3 שניות (20–30 נשימות לדקה) עבור כל תרחישי ההחייאה בפדיאטריה
- מומלץ להשתמש בצינורות תוך קניים עם בלונית כדי להפחית את דליפת האוויר ואת הצורך להחלפת צינורות בחולים מכל הגילים הזקוקים לצנרור
- שימוש שגרתי בהפעלת לחץ על הקריקואיד במהלך הצנרור התוך קני כבר אינו מומלץ
- כדי למקסם את הסיכוי לתוצאות החייאה טובות, יש לתת אפינפרין מוקדם ככל האפשר, באופן אידיאלי תוך 5 דקות מתחילתו של אירוע דום הלב עם קצב לב שאינו מתאים למתן שוק חשמלי (אסיסטולה ופעילות חשמלית ללא דופק)
- בחולים עם צנתרים עורקיים, שימוש במשוב ממדידה רציפה של לחץ דם עורקי עשויי לשפר את האיכות של החייאת הלב-ריאה
- לאחר חזרת הדופק העצמוני, יש לבדוק את החולה לפרכוסים וסטטוס אפילפטיקוס ויש לטפל בכל התקף פרכוסים
- מכיוון שההתאוששות מדום לב נמשכת זמן רב לאחר האשפוז הראשוני, על החולים לעבור בדיקות פורמליות ולקבל תמיכה לצרכים גופניים, קוגניטיביים ופסיכולוגיים
- גישת טיטרציה לניהול נוזלים, עם עירוי אפינפרין או עירוי נוראפינפרין, אם נדרשים וזופרסורים, מתאימה במקרים של החייאה על רקע של הלם ספטי
- בעיקר על סמך אקסטרפולציה מנתוני מבוגרים, החייאת רכיבי דם מאוזנים היא סבירה עבור תינוקות וילדים עם הלם המורגי
- ניהול מנת יתר של אופיואידים כולל בתוכו החייאת לב-ריאה ומתן נלוקסון בשלב מוקדם על ידי עוברי אורח או אנשי צוות רפואי מוסמך
- ילדים עם דלקת חריפה בשריר הלב הסובלים מהפרעות קצב, חסמי הולכה, שינויים במקטעי ST או תפוקת לב נמוכה נמצאים בסיכון גבוה לדום לב. העברה מוקדמת למחלקה לטיפול נמרץ חשובה, וייתכן שחולים מסוימים יצטרכו תמיכה מכנית במחזור הדם או באמצעות מכשיר אקמו (ECLS - ExtraCorporeal Life Support)
- עבור תינוקות וילדים עם מחלת לב מולדת ופיזיולוגיה של חדר יחיד, אשר נמצאים בתהליך של רקונסטרוקציה המתבצעת בשלבים, נדרש שיקול דעת מיוחד בניהול PALS
- טיפול ביתר לחץ דם ריאתי עשוי לכלול שימוש בתחמוצת החנקן בשאיפה, פרוסטציקלין, משככי כאבים, סדציה, חסימה נוירומוסקולרית, אינדוקציה של בססת או טיפול מציל חיים עם אקמו
אלגוריתמים ועזרים אור-קוליים
קבוצת הכתיבה עדכנה את כל האלגוריתמים כדי לשקף את המדע העדכני ביותר וערכה כמה שינויים משמעותיים כדי לשפר את ההדרכה החזותית ואמצעי העזר:
- שרשרת הישרדות חדשה נוצרה עבור IHCA בתינוקות, ילדים ומתבגרים (איור 10)
- חוליה שישית, 'התאוששות', נוספה לשרשרת ההישרדות הפדיאטרית של OHCA והיא נכללת גם בשרשרת ההישרדות הפדיאטרית של IHCA (איור 10)
- האלגוריתם לטיפול בדום לב פדיאטרי והאלגוריתם לטיפול בברדיקרדיה פדיאטרית עם דופק עודכנו כדי לשקף את המדע העדכני ביותר (איורים 11 ו-12)
- האלגוריתם היחיד לטיפול בטכיקרדיה פדיאטרית עם דופק עכשיו מכסה הן טכיקרדיה צרה והן טכיקרדיה מורכבת רחבה בחולים פדיאטרים (איור 13)
- שני אלגוריתמים חדשים למקרי חירום הקשורים לאופיואידים, נוספו עבור עוברי אורח ועבור בעלי הכשרה לביצוע החייאה (איורים 5 ו-6)
- נוצרה רשימת תיוג חדשה לטיפול לאחר דום לב פדיאטרי
הגורמים לדום לב בתינוקות ובילדים שונים מהגורמים לדום לב במבוגרים, ומכלול הולך וגדל של ראיות הקשורות באופן ספציפי לתינוקות ולילדים תומכות בראיות אלו.
איור 10 - שרשראות ההישרדות של ה-AHA לאירועי IHCA ואירועי OHCA בילדים, תינוקות וביילודים
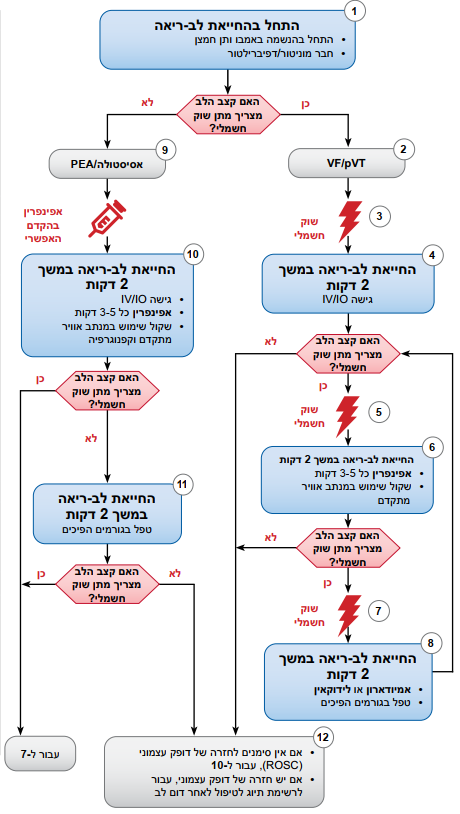
איור 11 - אלגוריתם לטיפול בדום לב בילדים
איכות החייאת לב-ריאה
- לחץ לחיצות חזקות (> אחוז מקוטר קדמי - אחורי של בית החזה) ומהירות (100 עד 120 לדקה), ואפשר חזרה מוחלטת של בית החזה
- צמצם למינימום את ההפסקות בעיסויי חזה
- החלף את המעסה כל 2 דקות, או מוקדם יותר אם התעייף
- אם אין מנתב אוויר מתקדם, יחס עיסוי-הנשמה 2:15
- אם קיים מנתב אוויר מתקדם, בצע עיסויי חזה רצופים ותן הנשמה אחת כל 2–3 שניות
עוצמת שוק חשמלי לדפיברילציה
- שוק ראשון - 2 גרם לקילוגרם
- שוק שני - 4 גרם לקילוגרם
- שוקים עוקבים >4 גרם לקילוגרם, עד 10 גרם לקילוגרם לכל היותר או עוצמה למבוגר
טיפול תרופתי
- מנת אפינפרין במתן תוך-ורידי/תוך-גרמי: 0.01 מיליגרם לקילוגרם (0.1 מיליליטר לקילוגרם מהריכוז של 0.1 מיליגרם למיליליטר). מנה מרבית של 1 מיליגרם. חזור כל 3–5 דקות. אם אין גישה תוך-ורידית/תוך-גרמית, אפשר לתת מנה תוך-קנית: 0.1 מיליגרם לקילוגרם )0.1 מיליליטר לקילוגרם מהריכוז של 1 מיליגרם למיליליטר)
- מנת אמיודארון במתן תוך-ורידי/תוך-גרמי: 5 מיליגרם לקילוגרם בולוס במהלך דום לב. ניתן לחזור על מנות עד מקסימום 3 מנות ב-VF (Ventricular Fibrilation) רפרקטורי/VT (Ventricular Tachycardia) ללא דופק או מנת לידוקאין במתן תוך-ורידי/תוך-גרמי: התחלתית - מנת העמסה של 1 מיליגרם לקילוגרם
מנתב אוויר מתקדם
- צנרור תוך-קני או מנתב אוויר מתקדם מעל לפתח הקנה
- קפנוגרפיה בצורת גל או קפנומטריה לאישור ולניטור מיקום הצינור התוך-קני
גורמים הפיכים
- תת-נפח דם (היפוולמיה)
- חוסר חמצן (היפוקסיה)
- יון מימן (חמצת - אצידוזיס)
- מיעוט סוכר בדם (היפוגליקמיה)
- יתר/מיעוט אשלגן בדם (היפוקלמיה/היפרקלמיה)
- תת-חום (היפותרמיה)
- חזה אוויר בלחץ
- טמפונדה לבבית
- טוקסינים
- פקקת, ריאתית
- פקקת, כלילית
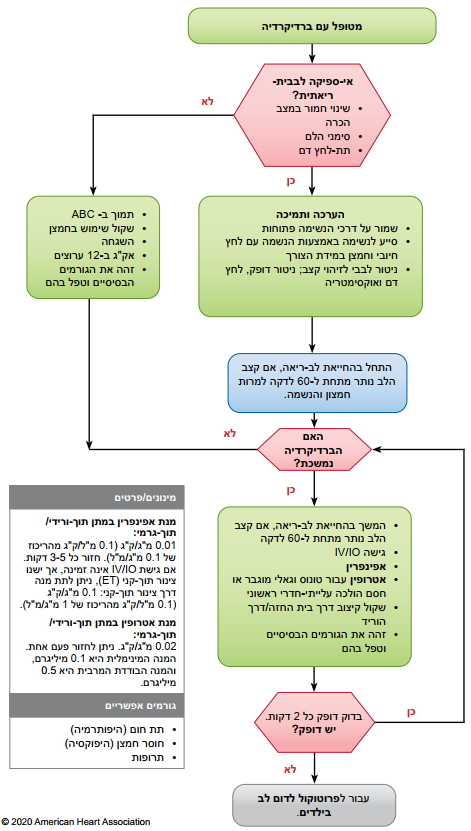
איור 12 - אלגוריתם לטיפול בברדיקרדיה פדיאטרית עם דופק
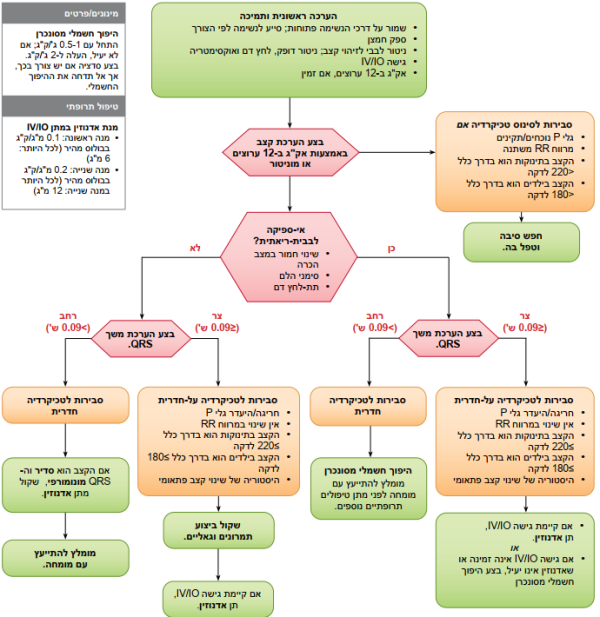
איור 13 - אלגוריתם לטיפול בטכיקרדיה פדיאטרית עם דופק
איור 14 - רשימת תיוג לטיפול לאחר דום לב בילדים
המלצות חדשות עיקריות ומעודכנות
שינויים בקצב ההנשמה: הנשמה מפה לפה
- 2020 (מעודכן): (PBLS) בתינוקות וילדים עם דופק אך ללא נשימה או עם מאמץ נשימתי לקוי, קצב הנשמה של פעם בכל 2 עד 3 שניות (20–30 נשימות בדקה) הוא קצב סביר
- 2010 (ישן): (PBLS) אם יש דופק בר מישוש של 60/דקה או יותר אך הנשימה לקויה, יש לבצע הנשמה מפה לפה בקצב של 12 עד 20 נשימות לדקה (נשימה אחת בכל 3–5 שניות) עד לחזרתה של נשימה עצמונית
שינויים בקצב ההנשמה: קצב ההנשמה במהלך החייאת לב-ריאה עם נתיב אוויר מתקדם
- 2020 (מעודכן): (PALS) בעת ביצוע החייאת לב-ריאה בתינוקות וילדים עם נתיב אוויר מתקדם, יהיה זה סביר לכוון לקצב הנשמה של נשימה אחת בכל 2 עד 3 שניות (20-30/דקות), בהתחשב בגיל ובמצב הקליני. קצב הנשמה העולה על המלצות אילו עלול לפגוע בהמודינמיקה
- 2010 (ישן): (PALS) אם התינוק או הילד מצונרר, יש להנשים בקצב של כנשימה אחת בכל 6 שניות (10/דקה) מבלי להפריע לעיסויי החזה
- סיבה: נתונים חדשים מראים שקצבי הנשמה גבוהים יותר (לפחות 30/דקה בתינוקות (בני פחות משנה) ולפחות 25/דקה בילדים) קשורים לשיעור משופר של חזרה לדופק עצמוני והישרדות ב-IHCA פדיאטרי. אף על פי שאין נתונים על קצב ההנשמה האידיאלי במהלך החייאת לב-ריאה ללא נתיב אוויר מתקדם, או עבור ילדים במצב של דום נשימה עם או בלי נתיב אוויר מתקדם, לטובת פשטות ההכשרה, ההמלצה לדום נשימה תוקנה עבור שני המצבים
צינורות תוך קניים עם בלונית
- 2020 (מעודכן): הבחירה בצינור תוך קני עם בלונית במקום בצינור תוך קני ללא בלונית סבירה לצנרור תינוקות וילדים. כאשר משתמשים בצינור תוך קני עם בלונית, יש לשים לב לגודל הצינור התוך קני, למיקום שלו וללחץ ניפוח הבלונית (בדרך כלל > 20-25 סנטימטר H2O)
- 2010 (ישן): ניתן להשתמש הן בצינור תוך קני עם בלונית והן בצינור תוך קני ללא בלונית לצנרור ילדים. בנסיבות מסוימות (למשל, היענות ריאות ירודה, התנגדות נתיב האוויר, או דליפת אוויר גלוטית) ייתכן שצינור תוך קני עם בלונית עדיף על פני צינור תוך קני ללא בלונית, בתנאי שתשומת לב ניתנת (כדי להבטיח את המתאים) לגודל הצינור התוך קני, למיקום וללחץ נפוח הבלונית
- סיבה: מספר מחקרים ובדיקות שיטתיות תומכים בבטיחות של צינורות תוך קניים עם בלונית ומצביעים על צורך מופחת בהחלפת צינורות וצנרור מחדש. צינורות עם בלונית עשויים להקטין את הסיכון לשאיפה. כאשר מקפידים לפעול לפי טכניקה זהירה, היצרות תת-גלוטית אצל ילדים ותינוקות תהיה נדירה אם יעשו שימוש בצינורות תוך קניים עם בלונית.
הפעלת לחץ על הקריקואיד במהלך הצנרור
- 2020 (מעודכן): שימוש שיגרתי בהפעלת לחץ על הקריקואיד אינו מומלץ במהלך צנרור אנדוטב רכאלי בחולים פדיאטרים
- 2010 (ישן): אין ראיות מספיקות כדי להמליץ על יישום שגרתי של הפעלת לחץ על הקריקואיד כדי למנוע שאיפה במהלך ביצוע צנרור בילדים
- סיבה: מחקרים חדשים מראים ששימוש שגרתי בהפעלת לחץ על הקריקואיד גורם להפחתה של שיעורי הצלחת הצנרור ואינו מפחית את שיעור הרגורגיטציה. קבוצת הכתיבה אישרה מחדש את ההמלצות הקודמות להפסיק את הפעלת הלחץ על הקריקואיד אם הוא מפריע להנשמה, או למהירות או קלות ביצוע הצנרור
שימת דגש על מתן מוקדם של אפינפרין
- 2020 (מעודכן): עבור חולים פדיאטרים בכל מסגרת, מתקבל על הדעת לתת את המנה הראשונה של האפינפרין תוך 5 דקות מתחילת עיסויי החזה
- 2015 (ישן): סביר לתת אפינפרין במהלך דום לב פדיאטרי
- סיבה: מחקר בנושא ילדים שעברו IHCA אשר קיבלו אפינפרין עבור קצב לב ראשוני שאינו מתאים למתן שוק חשמלי (אסיסטולה ופעילות חשמלית ללא דופק) הראה שעבור כל דקה של איחור במתן אפינפרין, הייתה הפחתה משמעותית בחזרה לדופק עצמוני, בהישרדות לאחר 24 שעות, הישרדות עד לשחרור, והישרדות עם תוצאה נוירולוגית טובה
בהשוואה לחולים שקיבלו אפינפרין בחלוף מעל 5 דקות מתחילת ההחייאה, לחולים שקיבלו אפינפרין תוך 5 דקות מתחילת החייאה הייתה סבירות גבוהה יותר לשרוד עד השחרור. מחקרים בנושא OHCA פדיאטרי מראים שמתן מוקדם יותר של אפינפרין מגדיל את שיעורי החזרה לדופק עצמוני, הישרדות עד הקבלה למחלקה לטיפול נמרץ, הישרדות עד לשחרור, והישרדות ל-30 ימים.
בגרסת האלגוריתם לטיפול בדום לב בילדים מ-2018, חולים עם קצב לב שאינו מתאים למתן שוק חשמלי קיבלו אפינפרין כל 3 עד 5 דקות, אך לא הודגש מתן מוקדם של אפינפרין. אף על פי שרצף פעולות ההחייאה לא השתנה, האלגוריתם ונוסח ההמלצה עודכנו כדי להדגיש את החשיבות שבמתן אפינפרין מוקדם ככל האפשר, במיוחד כאשר קצב הלב אינו מתאים למתן שוק חשמלי.
ניטור לחץ דם פולשני להערכת האיכות של החייאת לב-ריאה
- 2020 (מעודכן): סביר שמבצעי ההחייאה ישתמשו בלחץ דם דיאסטולי כדי להעריך את איכות ההחייאה בחולים עם ניטור פולשני רציף של לחץ דם עורקי בשעת ההתרחשות של דום הלב
- 2015 (ישן): ייתכן שיהיה זה סביר, שמבצעי החייאה ישתמשו בלחץ דם כדי להנחות את האיכות של החייאת הלב-ריאה עבור חולים עם ניטור המודינמי פולשני בשעת ההתרחשות של דום הלב
- סיבה: עיסויי חזה באיכות גבוהה הם קריטיים להצלחת ההחייאה. מחקר חדש מראה שבקרב חולים פדיאטרים שעליהם בוצעה החייאת לב-ריאה כאשר כבר היה להם צנתר עורקי, שיעורי ההישרדות עם תוצאה נוירולוגית טובה היו טובים יותר אם לחץ הדם הדיאסטולי היה לפחות 25 מילימטר כספית אצל תינוקות ולפחות 30 מילימטר כספית בקרב ילדים
איתור וטיפול בפרכוסים לאחר חזרה לדופק עצמוני
- 2020 (מעודכן): כאשר המשאבים זמינים, מומלץ לבצע ניטור אלקטרואנצפלוגרפיה רציף לאיתור פרכוסים בעקבות דום לב בחולים עם אנצפלופתיה מתמדת
- 2020 (מעודכן): מומלץ לטפל בפרכוסים קליניים המופיעים לאחר דום לב
- 2020 (מעודכן): סביר לטפל בסטטוס אפילפטיקוס לא פרכוסי בעקבות דום לב בהתייעצות עם מומחים
- 2015 (ישן): יש לבצע ולפרש אלקטב רואנצפלוגרפיה לאבחון ההתקפים ללא דיחוי ואחר כך יש לנטר באופן תדיר או באופן רציף בחולים בתרדמת לאחר חזרה של דופק עצמוני
- 2015 (ישן): לאחר דום לב, ניתן לשקול את אותו משטר טיפולי עם תרופות אנטי-אפילפטיות לטיפול בסטטוס אפילפטקוס שנגרם על-ידי אטיולוגיות אחרות
- סיבה: לראשונה, ההנחיות מספקות המלצות פדיאטריות ספציפיות לטיפול בפרכוסים לאחר דום לב. התקפים לא פרכוסיים, ובכלל זה גם סטטוס אפילפטיקוס לא פרכוסי, נפוצים ואינם ניתנים לגילוי ללא אלקטרואנצפלוגרפיה. אף על פי שיש מחסור בנתוני תוצאות מהאוכלוסייה שלאחר דום לב, הן סטטוס אפילפטיקוס פרכוסי והן סטטוס אפילפטיקוס לא פרכוסי קשורים לתוצאה לא טובה, וטיפול בסטטוס אפילפטיקוס מועיל בחולים פדיאטרים באופן כללי
הערכה ותמיכה בחולים ששורדים דום לב
- 2020 (חדש): מומלץ שחולים פדיאטרים ששורדים דום לב יעברו הערכה לשירותי שיקום
- 2020 (חדש): סביר להפנות חולים פדיאטרים ששרדו דום לב להערכה נוירולוגית מתמשכת לפחות למשך השנה הראשונה שלאחר דום הלב
- סיבה: ישנה הכרה גוברת שההתאוששות מדום לב נמשכת הרבה אחרי האשפוז הראשוני. ייתכן שלשורדים תידרש תמיכה משולבת רפואית, שיקומית, קהילתית וטיפולית בחודשים ובשנים שלאחר דום הלב. הצהרה מדעית של ה-AHA (American Heart Association) שפורסמה, מדגישה את החשיבות שבתמיכה בחולים ובמשפחות במהלך תקופה זו כדי להשיג את התוצאה הטובה ביותר האפשרית לטווח הארוך
שוק ספטי
בולוס נוזלים
- 2020 (מעודכן): סביר לתת לחולים עם שוק ספטי נוזלים באליקווטים של 10 מיליליטר לקילוגרם או 20 מיליליטר לקילוגרם ולבצע הערכה מחדש לעיתים תכופות
- 2015 (ישן): סביר לתת בולוס נוזלים ראשוני של 20 מיליליטר לקילוגרם לתינוקות וילדים עם שוק ספטי, ובכלל זה עם מצבים רפואיים כמו אלח דם חמור, מלריה חמורה וקדחת דנגי
בחירת סוג הווזופרסור
- 2020 (חדש): בתינוקות וילדים עם שוק ספטי שאינו מגיב למתן נוזלים, יהיה זה סביר להשתמש באפינפרין או בנוראפינפרין כעירוי וזואקטיבי ראשוני
- 2020 (חדש): עבור תינוקות וילדים עם שוק ספטי שאינו מגיב למתן נוזלים, אפשר לשקול מתן של דופמין אם אפינפרין או נוראפינפרין אינם זמינים
מתן קורטיקוסטרואידים
- 2020 (חדש): עבור תינוקות וילדים עם שוק ספטי שאינו מגיב למתן נוזלים ושמחייב תמיכה וזואקטיבית, יהיה סביר לשקול מתן מינון גבוה יותר של קורטיקוסטרואידים, שניתן במצב סטרס (stress-dose)
- סיבה: על אף שנוזלים ממשיכים להיות עמוד התווך של הטיפול הראשוני בתינוקות וילדים בשוק, במיוחד תינוקות וילדים בשוק היפוולמי ושוק ספטי, העמסת יתר של נוזלים יכולה להוביל לתחלואה מוגברת. מחקרים שבוצעו בנושא חולים עם שוק ספטי הראו שלחולים שקבלו נפח גדול יותר של נוזלים או החייאת נוזלים מהירה יותר, הייתה סבירות גדולה יותר לפתח עומס יתר של נוזלים בעל משמעות קלינית, אשר יחייב הנשמה מכנית. קבוצת הכתיבה מאשרת מחדש את ההמלצות הקודמות לבצע הערכה מחדש של מצב החולים לאחר כל בולוס נוזלים ולהשתמש בנוזלים קריסב טלואידים או בנוזלים קולואידים להחייאה במצב של שוק ספטי
גרסאות קודמות של ההנחיות אינן מספקות המלצות בנוגע לבחירה של סוג הווזופרסור או השימוש בקורטיקוסטרואידים בשוק ספטי. שני מחקרי RCT (Randomized Control Trial) מעידים על כך שאפינפרין עדיף על דופמין כווזופרסור ראשוני בשוק ספטי פדיאטרי, ושנוראפינפרין גם מתאים. מחקרים קליניים שבוצעו, מצביעים על תועלת ממתן קורטיקוסטרואידים בחלק מהחולים הפדיאטרים עם שוק ספטי שאינו מגיב למתן נוזלים.
שוק המורגי
- 2020 (חדש): סביר לתת מוצרי דם, כאשר הם זמינים, במקום קריסטלואידים לתינוקות וילדים עם שוק המורגי היפוטנסיבי בעקבות טראומה, עבור החייאת נפח מתמשכת
- סיבה: גרסאות קודמות של ההנחיות לא הבחינו בין הטיפול בשוק המורגי לבין הטיפול בגורמים אחרים לשוק היפוולמי. מכלול הולך וגדל של ראיות (בעיקר ממבוגרים אך ישנם גם נתונים פדיאטרים) מצביעים על כך שיש תועלת בהחייאה מוקדמת ומאוזנת באמצעות מתן עירוי תאי דם אדומים, פלזמה קפואה טרייה וטסיות. החייאה מאוזנת נתמכת על-ידי ההמלצות של מספר אגודות טראומה אמריקאיות ובינלאומיות
מנת יתר של אופיואידים
- 2020 (מעודכן): עבור חולים בדום נשימה, יש להמשיך בהנשמה מפה לפה או בהנשמה במפוח ומסיכה עד לחזרה של נשימה עצמונית, ויש להמשיך ולנקוט PBLS או PALS סטנדרטי אם אין חזרה של נשימה עצמונית
- 2020 (מעודכן): סביר שמגישי העזרה הראשונה יתנו נלוקסון במתן תוך שרירי או תוך אפי לחולה עם חשד למנת יתר של אופיואידים עם דופק ברור אך ללא נשימה תקינה או עם השתנקויות בלבד (כלומר במצב של דום נשימה), בנוסף לביצוע PBLS או PALS
- 2020 (מעודכן): עבור חולים שנמצאים בדום לב ידוע או שיש לגביהם חשד לדום לב, מכיוון שאין תועלת מוכחת במתן נלוקסון, נקיטה בצעדי ההחייאה הסטנדרטיים עדיפה על פני מתן נלוקסון, תוך התמקדות בהחייאת לב-ריאה באיכות גבוהה (עיסויי החזה והנשמה)
- 2015 (ישן): מתן ניסיוני של נלוקסון תוך-שרירי או תוך-אפי לכל החולים שאינם מגיבים בשל מצב חירום הדורש החייאה ושעשוי להיות קשור לאופיואידים, ייתכן שיהיה סביר כתוספת לעזרה ראשונה סטנדרטית ולפרוטוקולים להחייאה בסיסית עבור אנשים שאינם חלק מצוות רפואי
- 2015 (ישן): על מטפלים הפועלים לפי ה-ACLS (Advanced Cardiovascular Life Support) לתמוך בנשימה ולתת נלוקסון לחולים עם קצב לב שמייצר פרפוזיה (Perfusing cardiac rhythm) ועם דום נשימה הקשור לאופיואידים או להיפוונטילציה חמורה. יש להמשיך בהנשמה עם מפוח ומסכה עד לחזרה של נשימה עצמונית, ויש לנקוט בצעדים סטנדרטים של ACLS אם אין חזרה של נשימה עצמונית
- 2015 (ישן): אין לנו המלצות לגבי מתן נלוקסון בדום לב הקשור לאופיואידים
- סיבה: מגפת האופיואידים לא פסחה על ילדים. בארצות הברית, בשנת 2018, מנת יתר של אופיואידים גרמה למותם של 65 ילדים בני פחות מ-15 ולמותם של 3618 אנשים בני 24-15[1], וילדים רבים נוספים נזקקו להחייאה. הנחיות 2020 כוללות המלצות חדשות בנוגע לניהול הטיפול בילדים עם דום נשימה או דום לב שנגרם ממנת יתר של אופיואידים
המלצות אלו זהות עבור מבוגרים וילדים, פרט לכך שהחייאת לב-ריאה עם עיסויי חזה והנשמה מומלצת לכל החולים הפדיאטרים עם חשד לדום לב. מתן נלוקסון יכול להתבצע על-ידי מטפלים בעלי הכשרה, עוברי אורח שעברו הכשרה ממוקדת, ועל ידי עוברי אורח ללא הכשרה. ישנם אלגוריתמים נפרדים לטיפול ולניהול מצבי חירום החייאתיים הקשורים לאופיואידים המבוצעים על ידי עוברי אורח, אשר אינם יכולים לבדוק באופן מהימן אם יש דופק (איור 5), ועל-ידי מטפלים מיומנים עם הכשרה. OCHA הקשור לאופיואידים הוא הנושא של הצהרה מדעית של ה-AHA מ-2020.
דלקת שריר הלב
- 2020 (חדש): בהינתן הסיכון הגבוה לדום לב עבור ילדים עם דלקת חריפה בשריר הלב, עם הפרעות קצב, חסמי הולכה, שינויים במקטעי ST ו/או תפוקת לב נמוכה, מומלץ לשקול העברה לניטור וטיפול ביחידה לטיפול נמרץ
- 2020 (חדש): עבור ילדים עם קרדיומיופתיה ועם תפוקת לב נמוכה שאינה מגיבה לטיפול, שימוש באקמו (ECLS) לפני דום הלב או תמיכה מכנית במחזור הדם עשויים להיות מועילים כדי לספק תמיכה לאיברי מטרה ולמנוע דום לב
- 2020 (חדש): בהינתן האתגרים העומדים בפני החייאה מוצלחת של ילדים עם דלקת בשריר הלב וקרדיומיופתיה, לכשמתרחש דום לב, שיקול מוקדם של החייאת לב-ריאה חוץ גופי עשוי להיות מועיל
- סיבה: הנחיות קודמות של PALS לא כללו המלצות ספציפיות, אף על פי שדלקת בשריר הלב מהווה כ-2 אחוזים ממקרי מוות קרדיווסקולריים פתאומיים בתינוקות[2], 5 אחוזים מאירועי מוות קרדיווסקולריים פתאומיים בילדים[2], ו-6 אחוזים עד 20 אחוזים ממקרי מוות קרדיווסקולריים פתאומיים בספורטאים. המלצות אלו עולות בקנה אחד עם ההצהרה המדעית של ה-AHA מ-2018 בנוגע להחייאת לב-ריאה בתינוקות וילדים עם מחלת לב[3]
חדר יחיד: המלצות לטיפול בחולים בטיפול פליאטיבי שלב 1 לפני ואחרי ניתוח להחדרת שנט נורווד/בללוק-טאוסיג
- 2020 (חדש): ניטור ישיר של ריווי חמצן (צנתר בווריד נבוב עליון) ו/או ניטור עקיף (ספקטרומטריה אינפרה אדומה NIRS - Near-Infrared Spectroscopy) יכולה להועיל בכיוון ובהנחיית הניהול ביילוד הנמצא במצב קשה לאחר פרוצדורת נורווד, טיפול פליאטיבי שלב 1 או החדרת שנט
- 2020 (חדש): בחולים עם שנט שמגביל כראוי, מניפולציה של תנגודת כלי הדם הריאתיים עשויה להיות בעלת השפעה מועטה, ואילו הפחתת תנגודת כלי הדם באופן מערכתי באמצעות ואזודיאלטורים (אנטגוניסטים אלפא אדרנרגיים ו/או מעכבי פוספודיאסטרז מסוג III), עם או בלי השימוש בחמצן, עשוי להיות מועיל בהגברת אספקה מערכתית של חמצן (DO2)
- 2020 (חדש): שימוש באקמו (ECLS) לאחר טיפול פליאטיבי שלב 1 של פרוצדורת נורווד עשוי להועיל כטיפול לרמת DO2 מערכתית נמוכה
- 2020 (חדש): במצב של חשד לחסימת השנט או חסימה ידועה, סביר לתת חמצן וחומרים וזואקטיביים כדי להגביר את הלחץ הפרפוזי של השנט, והפרין (100-50 יחידות/קילוגרם בולוס), תוך כדי הכנה להתערבות מבוססת צנתור או התערבות ניתוחית
- 2020 (מעודכן): עבור יילודים לפני תיקון שלב 1 עם pulmonary overcirculation (סירקולציית יתר ריאתית) ותפוקת לב סימפטומטית נמוכה ו-DO2, סביר לכוון לרמת PaC02 של 50 עד 60 מילימטר כספית. אפשר להשיג רמה זו במהלך הנשמה מכנית על ידי הפחתת נפח ההנשמה לדקה או על-ידי מתן משככי כאבים/סדציה עם או בלי חסימה נוירומוסקולרית
- 2010 (ישן): יילודים במצב של טרום דום לב עקב עליה ב-pulmonary-to-systemic flow ratio (יחס זרימה ריאתי סיסטמי) שנמצאים לפני השלב הראשון של התיקון עשויים להפיק תועלת מרמת PaC02 של 50 עד 60 מילימטר כספית, אשר אליה ניתן להגיע במהלך הנשמה מכנית על ידי הפחתת נפח הנשמה לדקה, הגברת אחוז החמצן או מתן אופיואידים עם או בלי שיתוק כימי
חדר יחיד: המלצות לטיפול בחולים פליאטיבים אחרי ניתוח שלב 2 (דו כיווני גלן/המי-פונטן) ושלב 3 (פונטן)
- 2020 (חדש): בחולים במצב של טרום דום לב עם פיזיולוגיה של superior cavopulmonary anastomosis והיפוקסמיה חמורה עקב זרימת דם ריאתית לקויה (Qp), אסטרטגיות הנשמה שמכוונות לחמצת נשימתית קלה ולחץ ממוצע מינימלי בדרכי האוויר ללא תמט ריאתי עשוי לעזור בהגברת חמצון מוחי ועורקי מערכתי
- 2020 (חדש): ניתן לשקול שימוש באקמו (ECLS) בחולים עם superior cavopulmonary anastomosis או סירקולציית פונטן לטיפול ב-DO2 נמוך מגורמים הפיכים או כגשר למשאבת לב או תיקון כירורגי
- סיבה: כ-1 מתוך 600 תינוקות וילדים נולדים עם מחלת לב מולדת קשה. ניתוחים שמתבצעים בשלבים עבור ילדים שנולדים עם פיזיולוגיה של חדר יחיד, כמו תסמונת לב שמאלי היפופלסטי, מתבצעים במהלך השנים הראשונות של החיים[4]. החייאה של תינוקות וילדים אלו מורכבת ושונה בדרכים חשובות מטיפול PALS סטנדרטי. הנחיות קודמות בנושא PALS אינן מכילות המלצות לאוכלוסיות חולים ייחודית זו. המלצות אילו עולות בקנה אחד עם ההצהרה המדעית של ה-AHA מ-2018 בנושא ביצוע החייאת לב-ריאה בתינוקות וילדים עם מחלת לב[3]
יתר לחץ דם ריאתי
- 2020 (מעודכן): יש להשתמש בתחמוצת החנקן בשאיפה או בפרוסטציקלין בטיפול הראשוני כדי לטפל במשברים של יתר לחץ דם ריאתי או אי ספיקת לב ימני אקוטי, המשני לתנגודת מוגברת של כלי הדם הריאתיים
- 2020 (חדש): יש לדאוג לניהול וניטור נשמתי זהיר כדי להימנע מהיפוקסיה וחמצת במהלך הטיפול שלאחר הניתוח של הילד עם יתר לחץ דם ריאתי
- 2020 (חדש): עבור חולים פדיאטרים שנמצאים בסיכון גבוה למשברים של יתר לחץ דם ריאתי, יש לספק משככי כאבים, תרופות הרגעה, ותרופות לחסימה נוירומוסקולרית
- 2020 (חדש): לטיפול הראשוני במשברים של יתר לחץ דם ריאתי, מתן חמצן ואינדוקציה של בססת באמצעות היפרוונטילציה או מתן חומר בסיסי, עשוי להיות מועיל בשעת מתן ואזוב דיאלטורים שנועדו ספציפית לריאות
- 2020 (חדש): עבור ילדים שפיתחו יתר לחץ דם ריאתי שאינו מגיב לטיפול, אשר כולל סימנים של תפוקת לב נמוכה או אי-ספיקה נשימתית קשה על אף הטיפול הרפואי האופטימלי, יש לשקול שימוש באקמו
- 2010 (ישן): יש לשקול מתן תחמוצת החנקן בשאיפה או תרסיס פרוסטציקלין או תרופה דומה כדי להפחית את תנגודת כלי הדם הריאתיים
- סיבה: יתר לחץ דם ריאתי, מחלה נדירה בתינוקות וילדים, קשור לתחלואה ותמותה משב מעותית ומחייבת ניהול על ידי מומחה בתחום. הנחיות PALS קודמות לא סיפקו הנחיות לניהול יתר לחץ דם ריאתי בתינוקות ובילדים. המלצות אילו עולות בקנה אחד עם ההנחיות לטיפול ביתר לחץ דם ריאתי פדיאטרי שפורסם על-ידי ה-AHA וה-American Thoracic Society ב-2015[5], ועם ההמלצות הכלולות בהצהרה המדעית של ה-AHA מ-2020 בנושא החייאת לב-ריאה בתינוקות וילדים עם מחלת לב[3]
ביבליוגרפיה
- ↑ Wilson N, Kariisa M, Seth P, Smith H IV, Davis NL. Drug and opioid-involved overdose deaths—United States, 2017-2018.Morb Mortal Wkly Rep. 2020;69)11(:290-297. doi: 10.15585/mmwr.mm6911a4
- ↑ 2.0 2.1 Maron BJ, Udelson JE, Bonow RO, et al. Eligibility and disqualification recommendations for competitive athletes withcardiovascular abnormalities: task force 3: hypertrophic cardiomyopathy, arrhythmogenic right ventricular cardiomyopathy andAmerican Heart Association and American College ofother cardiomyopathies, and myocarditis: a scientific statement from theCardiology. Circulation. 2015;132)22(:e273-e280. doi: 10.1161/cir.0000000000000239
- ↑ 3.0 3.1 3.2 Marino BS, Tabbutt S, MacLaren G, et al; for the American Heart Association Congenital Cardiac Defects Committee of theCouncil on Cardiovascular Disease in the Young; Council on Clinical Cardiology; Council on Cardiovascular and Stroke Nursing;Council on Cardiovascular Surgery and Anesthesia; and Emergency Cardiovascular Care Committee. CardiopulmonaryAmerican Heart Association. Circulation.resuscitation in infants and children with cardiac disease: a scientific statement from the2018;137)22(:e691-e782. doi: 10.1161/CIR.0000000000000524
- ↑ Oster ME, Lee KA, Honein MA, Riehle-Colarusso T, Shin M, Correa A. Temporal trends in survival among infants with criticalcongenital heart defects. Pediatrics. 2013;131)5(:e1502-e1508. doi: 10.1542/peds.2012-3435
- ↑ Abman SH, Hansmann G, Archer SL, et al; for the American Heart Association Council on Cardiopulmonary, Critical Care,.Abman SH, Hansmann G, Archer SL, et al; for the American Heart Association Council on Cardiopulmonary, Critical Care,Young; Council onPerioperative and Resuscitation; Council on Clinical Cardiology; Council on Cardiovascular Disease in theAnesthesia; and the American ThoracicCardiovascular Radiology and Intervention; Council on Cardiovascular Surgery andSociety. Pediatric pulmonary hypertension: guidelines from the American Heart Association and American Thoracic Society.0000000000000329.CIR/1161.10: doi. 2099-2037(:21)132;2015. Circulation


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק