הבדלים בין גרסאות בדף "המדריך לטיפול בסוכרת - סוכרת שניונית - סוכרת הנובעת ממחלה אנדוקרינית אחרת - Secondary diabetes due to other endocrinologic disease"
| שורה 124: | שורה 124: | ||
תסמונת PAS מתבטאת בשילוב של מספר מחלות אוטואימוניות. קיימות 2 תסמונות PAS מוכרות: 1 PAS-3 PAS type 2 type. ב-2 PAS ל-50% מהמטופלים יש סוכרת מסוג 1, בשונה מ-1 PAS בה שכיחות הסוכרת מסוג 1 נמוכה מ-20% (טבלה 1)”. ל-2 PAS יש קשר חזק ^HLA DR3/DR4 (מצוי ב-95% מהמקרים) ובד״ב נפוץ בתוך אותה משפחה, בעוד של-1 PAS צורת תורשה אוטוזומלית-רצסיבית והיא מצויה בשכיחות גבוהה בפינלנד, סרדיניה ויהודים ממוצא אירני. | תסמונת PAS מתבטאת בשילוב של מספר מחלות אוטואימוניות. קיימות 2 תסמונות PAS מוכרות: 1 PAS-3 PAS type 2 type. ב-2 PAS ל-50% מהמטופלים יש סוכרת מסוג 1, בשונה מ-1 PAS בה שכיחות הסוכרת מסוג 1 נמוכה מ-20% (טבלה 1)”. ל-2 PAS יש קשר חזק ^HLA DR3/DR4 (מצוי ב-95% מהמקרים) ובד״ב נפוץ בתוך אותה משפחה, בעוד של-1 PAS צורת תורשה אוטוזומלית-רצסיבית והיא מצויה בשכיחות גבוהה בפינלנד, סרדיניה ויהודים ממוצא אירני. | ||
| − | [[קובץ:PAS1.png|ממוזער|מרכז|600 פיקסלים|'''טבלה 1. תסמונת PAS.''']] | + | [[קובץ:PAS1.png|ממוזער|מרכז|600 פיקסלים|'''טבלה 1. תסמונת PAS.'''{{ש}}European Journal of Endocrinology (2009) 161 11-20]] |
| + | |||
| + | ==חשוב לזכור - סוכרת שניונית: סוכרת הנובעת ממחלה אנדוקרינית אחרת== | ||
| + | 1. מחלת הסוכרת יכולה להוות ביטוי למחלה אנדוקרינית אחרת. אבחון וטיפול מיטבי במחלה הראשונית מסייע באיזון סוכרת ואף יכול לגרום להיעלמותה. | ||
| + | 2. החשד לקיום מחלה אנדוקרינית הינו קליני ועולה במיוחד אצל אנשים עם קושי בהשגת איזון מיטבי של סוכרת. בכל חשד יש להפנות את החולה לאנדוקרינולוג להמשך הבירור. | ||
| + | 3. מטרות הטיפול ודרכי הטיפול בסוכרת המשנית דומות לטיפול בסוכרת מסוג 1 וסוכרת מסוג 2 רגילות. | ||
| + | 4. ברוב המקרים נדרש מעקב של מומחה לסוכרת, כחלק מצוות רב-תחומי לטיפול בהיבטים השונים של המחלה. | ||
==ביבליוגרפיה== | ==ביבליוגרפיה== | ||
גרסה מ־05:49, 1 ביולי 2023
| הערך נמצא בשלבי עבודה: כדי למנוע התנגשויות עריכה ועבודה כפולה אתם מתבקשים שלא לערוך ערך זה בטרם תוסר הודעה זו, אלא אם כן תיאמתם זאת עם מניחי התבנית. בקשה זו מופנית גם לעורכים רפואיים. | |||
| העורכים מבקשים להמתין עם עריכת הערך עד להוספתו לרשימת הערכים ב"ניהול עבודה ויקי". | |||
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
המדריך לטיפול בסוכרת
מאת המועצה הלאומית לסוכרת, משרד הבריאות. עורכים מדעיים: ד"ר עופרי מוסנזון, פרופ׳ איתמר רז
| המדריך לטיפול בסוכרת | ||
|---|---|---|

| ||
| שם המחבר | ד"ר מריאנה ירון, ד"ר מאיר פרנקל | |
| שם הפרק | סוכרת שניונית | |
| מאת | המועצה הלאומית לסוכרת, משרד הבריאות |
|
| מועד הוצאה | 2022 | |
| מספר עמודים | 614 | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – סוכרת
מבוא
קיימים מספר הורמונים, בהם קטכולאמינים, גלוקגון, קורטיזול והורמון גדילה (Growth hormone), שפעולתם נוגדת את פעולת האינסולין. ירידה ברמת הגלוקח בדם מובילה בד״ב להפרשה מוגברת של הורמונים אלו כתגובה מאזנת, ולכן היפוגליקמיה היא מצב נדיר באנשים בריאים ומצויה יותר בחולי סוכרת המטופלים בתרופות המורידות את רמת הגלוקח בדם (בעיקר אינסולין, תרופות מקבוצת סולפונילאוריאה או גלינידים). מאידך, הפרשה מוגברת ראשונית של הורמונים אלו, שלא בתגובה להיפוגליקמיה, יכולה לגרום להיפרגליקמיה ואף להתפתחות סוכרת. במקרים אלו, מחלת הסוכרת היא משנית להפרשת-יתר הורמונלית זו, וטיפול בבעיה ההורמונלית הראשונית יכול להביא לריפוי מחלת הסוכרת. מצב זה, של מחלת סוכרת משנית להפרעה אנדוקרינית אחרת, חינו נדיר יחסית (מהווה כ-2% מכלל מקרי הסוכרת) וכולל מספר מחלות אנדוקרינולוגיות. הפרשה הורמונלית ממושכת לא תקינה יכולה להתנגד לפעולת אינסולין (כגון הפרשת הורמונים קונטרה-רגולטורים) או יכולה להתערב בהפרשת אינסולין (כגון קטכולאמינים בעזרת רמת אשלגן נמוכה; הפרשה הורמונלית פתולוגית מגידולים נוירואנדוקריניים). ניתן לציין גם הפרעות הורמונליות נוספות הגורמות לעלייה בתנגודת לאינסולין, כגון תסמונת השחלה הפוליציסטית, יתר-תריסיות והיפר-אלדוסטרוניזם.
אקרומגליה - Acromegaly
ערך מורחב – אקרומגליה - Acromegaly
אקרומגליה היא תסמונת קלינית הנובעת מעודף הפרשה של הורמון גדילה GH) Growth hormone) ועלייה ברמות 1 IGF-1) insulin-like growth factor) בהתאם. ההיארעות השנתית של תסמונת זו היא כ-6 מקרים למיליון איש, גיל ממוצע 45-40. מעל 95% מהמקרים נובעים מאדנומה בבלוטת ההיפופיזה', מצבים אחרים הגורמים לתסמונת זו הם נדירים וכוללים הפרשת יתר של GHRH) GH-releasing hormone) מגידול בהיפותלמוס והפרשת יתר אקטופית של GH או GHRH מגידולים נוירואנדוקריניים.
התפתחות תסמיני המחלה היא איטית מאד ופרק הזמן הממוצע עד לאבחנה הוא כ-12 שנה2. התסמינים נובעים מרמות גבוהות של GH ו-1-IGF, אשר גורם להשפעות סומטיות ומטבוליות. ההשפעות הסומטיות כוללות גדילה של רקמות ואיברי גוף כגון עור, רקמת חיבור, סחוס, עצם, איברי בטן ורקמות אפיתל שונות. ההשפעות המטבוליות כוללות צבירת nitrogen, תנגודת לאינסולין וליפוליזה.
אקרומגליה לא מטופלת גורמת לעליית רמות אינסולין בשל תנגודת לאינסולין והתפתחות סוכרת ב-20% מהמטופלים וכרוכה בעלייה בתמותה פי 2.5 בהשוואה למי שאינו חולה3, מצב טרום־סוכרת (impaired glucose tolerance (1GT מצוי בכ-50% מהחולים4.
טיפול מוצלח באקרומגליה עם נרמול רמות GH ו-1-IGF צפוי לשפר את הסבילות לגלוקוז ואת ערכי הסוכר, אך לא ניתן להעריך מראש את מידת השיפור הצפוי והדבר תלוי בגורמים נוספים כמו הטיפול בתרופות מקבוצת אנלוגים לסומטוסטטין (Somatostatin receptor ligands, SRLS). כמובן שחלק מהחולים מפתחים סוכרת מסוג 1 או 2 במקביל וללא קשר סיבתי לתסמונת אקרומגליה, ובמקרים אלה מחלת הסוכרת תמשיך גם לאחר טיפול מוצלח באקרומגליה. הטיפול באקרומגליה כולל טיפול ניתוחי ו/או תרופתי. תרופות מקבוצת אנלוגים לסומטוסטטין, octreotide 1-ianreotide משמשות כטיפול הסטנדרטי במחלה ולהן גם השפעות נוספות בהפחתת הפרשת אינסולין וגלוקגון. תרופה נוספת מקבוצה זו, pasireotide הוכחה במחקרים כיעילה יותר בטיפול באקרומגליה5, אך כרוכה בסיכון גבוה יותר להיפרגליקמיה והפחתת פעילות 1-GLP ואינקריטינים אחרים. לכן, במקרים של סוכרת הנגרמת כתוצאה מטיפול ^pasireotide, ייתכן שהטיפול המתאים ביותר הוא מקבוצת GLP-l receptor analogue או DPP-4 inhibitors • בדיקת המעבדה המתאימה ביותר לבסס אבחנת אקרומגליה היא בדיקת 1-IGF בדם. בשונה ^GH, רמת 1-IGF בדם היא יציבה ואינה משתנה כתוצאה מאוכל, שינה או פעילות גופנית, ולכן מהימנה יותר מבדיקת GH. טווח הנורמה של 1-IGF בדם תלוי בגיל המטופל ויש לבדוק זאת בהתאם.
תסמונת קושינג - Cushing syndrome
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – תסמונת קושינג
גלוקוקורטיקואידים הם הורמונים נוגדי-אינסולין, בעלי השפעה על הכבד, רקמת השומן ורקמת השריר. באנשים בריאים, במהלך מצבי דחק או מאמץ, יש עלייה קצרת-טווח ברמת הגלוקוקורטיקואידים (בעיקר קורטיזול), אשר גורמת לעלייה קלה של רמת הגלוקוז בדם יחד עם עלייה ברמת חומצות-אמינו וקטונים. רמה גבוהה מתמשכת של גלוקוקורטיקואידים בדם, בשל גורם תוף־גופי או חיצוני, תוביל לעלייה משמעותית ברמת הגלוקח בדם.
תסמונת קושינג היא תוצאה של רמה גבוהה מתמשכת של גלוקוקורטיקואידים בדם. ב-75%-70% מהמקרים התסמונת נגרמת ע״י הפרשת יתר של ACTH מבלוטת ההיפופיזה (Cushing’s disease) או כהפרשה אקטופית של 6ACTH; רמות מוגברות של ACTH גורמות לעלייה בהפרשת קורטיזול מהאדרנל. כ-20%-10% מהמקרים נובעים מגידול ראשוני באדרנל המפריש קורטיזול ללא תלות ^ACTH וגורם מצוי נוסף הוא איטרוגני, עקב מתן תרופות המכילות גלוקוקורטיק ואירים.
אבחנת תסמונת קושינג אינה פשוטה במרבית המקרים, היות שרבים מתסמיני המחלה (יתר לחץ־דם, עודף משקל, היפרגליקמיה ועוד) אינם ספציפיים וספקטרום ההתבטאות הקלינית רחב, מתסמונת תת-קלינית ועד תמונה קלינית סוערת. החשד הקליני עולה כאשר סימפטומים אלה מופיעים או מחמירים בו-זמנית. תסמינים ספציפיים יותר כוללים סטריה אדומה, אטרופיה עורית, השמנת יתר מרכזית (צנטריפטלית), חולשת שרירים פרוקסימלית ^Supraclavicular fat pads. חומרת עודף המשקל משתנה בין מטופלים שונים, כתלות בתזונה ופעילות גופנית, אך סימנים כמו התעגלות פנים יכולים להופיע גם במקרים של עודף משקל קל.
במטופלים מבוגרים (מעל גיל 50) בהם נובעת התסמונת מהפרשת-יתר של קורטיזול מהאדרנל, נוטה התסמונת להיות קלה יותר מבחינה קלינית,. במקרים רבים התסמונת מאובחנת בעקבות ממצא הדמייתי באדרנל שהתגלה באופן מקרי (״Adrenal incidentaloma״) ונמצאה בבירור מעבדתי כתסמונת קושינג תת-קלינית, כלומר היפרקורטיזולמיה קלה ללא תופעות קליניות טיפוסיות כמקובל. עם זאת, גם במקרים אלה קיימת שכיחות מוגברת של IGT ויתר לחץ־דם8. חוסר סבילות לגלוקוז מופיעה ב-80%-75% מהמטופלים עם תסמונת קושינג, ול-15%-10% מהם יש סוכרת, בעיקר אלו עם סיפור משפחתי של סוכרת מסוג 2’. הגורמים המרכזיים לכך הם הגברת גלוקו-נאוגנזה בכבד ע״י קורטיזול ועלייה בתנגודת לאינסולין משנית להשמנה, אך גם הפחתה של הפרשת אינסולין אנדוגנית. (DKA (Diabetic ketoacidosis אינו שכיח בחולים אלה. במטופלים רבים עם תסמונת קושינג וסוכרת, רמות הסוכר בצום יכולות להיות תקינות, ולכן חשוב לבצע בדיקת העמסת סוכר (0GTT) והמוגלובין מסוכרר (HbAic) להשלמת האבחנה.
סוכרת קשה לאיזון, בחולה סוכרת עם עודף משקל, יכולה להיות סימן להתפתחות תסמונת קושינג. במחקר שבדק 200 חולים עם סוכרת קשה לאיזון אך ללא סימנים ספציפיים לתסמונת קושינג, אובחנו 2% מהם כחולים בקושינג סמוי"‘. מאידך, במחקר אחר עם מספר נבדקים דומה, לא נמצאו חולי קושינג בקרב חולי הסוכרת11.
לאור זאת, אין הנחיה לבצע בדיקת סקר לקושינג בכל מטופלי סוכרת מסוג 2, אלא אם קיימים סימנים אחרים ספציפיים יותר של תסמונת זו“.
במטופל, סוכרת בהם קיים חשד לתסמונת זו, ניתן לבצע אחת מהבדיקות: 1. בדיקה לילית של קורטיזול ברוק (רצוי לבצע שתי מדידות שונות). 2. איסוף שתן 24 שעות לקורטיזול (שני איסופי שתן שונים). 3. תבחין דיכוי דקסמתזון 1 מ״ג (נטילת 1 מ״ג של דקסמתזון בשעה 23:00 ומדידת רמת קורטיזול למחרת בשעה 8:00).
הטיפול בסוכרת בחולה עם תסמונת קושינג דומה לטיפול בחולה סוכרת מסוג 2 ללא תסמונת זו. מתן טיפול הולם לתסמונת קושינג יכול לעזור מאד לטיפול בסוכרת, ובמקרים מסויימים אף להביא לנסיגה מלאה של הסוכרת13.
פאוכרומוציטומה - Pheochromocytoma
ערך מורחב – פיאוכרומוציטומה - היבטים כירורגיים - Pheochromocytoma - surgical aspects
קטכולאמינים (אפינפריףאדרנלין, נוראפינפרין/נוראדרנלין, דופמין) פועלים על הקולטנים האדרנרגיים ובעלי השפעה נוגדת אינסולין14.
גידולים מפרישי קטכולאמינים יכולים להתפתח באדרנל (מדולה) Sympathetic ganglial ונקראים "פאוכרומוציטומה" ו״פאראגנגליומה (paragangliomas)״. אלו גידולים נדירים אשר שכיחותם בכלל המטופלים עם יתר לחץ־דם היא כ-150.2%. בכ-30% מהמקרים מדובר במחלה משפחתית עם מרכיב גנטי ובמקרים אלה שכיח יותר למצוא גידול דו-צדדי באדרנל או פארא-גנגליומה.
החשד לפאוכרומוציטומה עולה במקרים של סימפטומים מתאימים, ממצא חשוד בהדמיה או סיפור משפחתי. ההסתמנות הקלאסית, ה״טריאדה": כאבי ראש, הזעות, דופק מהיר, אינה שכיחה. לחץ הדם יכול להיות תקין או גבוה; וכ-50% מהמקרים מתבטאים ביתר לחץ־דם התקפי. תסמינים פחות שכיחים כוללים Orthostatic hypotension וקרדיומיופתיה. בהיבט של מטבוליזם פחמימות, ההתבטאות כוללת אי סבילות לגלוקח ואף סוכרת. התבטאות זו נובעת ישירות מהפרשת קטכולאמינים מוגברת16 אשר גורמת לעלייה בתנגודת לאינסולין, לריבוי הפרשת האינסולין דרך קולטן 2a ולהגברת הפרשת הגלוקגון. הבעיה נפתרת לרוב עם הסרה ניתוחית של הגידול המפריש קטכולאמינים”.
במקרים בהם קיים חשד קליני, בדיקת המעבדה המועדפת היא מדידת רמת קטכולאמינים ומטנפרינים בשתן (איסוף שתן 24 שעות) או/ו בדיקת מטנפרינים בדם.
גלוקגונומה (גידול המפריש גלוקגון) - Glucagonoma
ערך מורחב – גלוקאגונומה - Glucagonoma
גלוקגונומה הוא גידול נוירואנדוקריני נדיר, שמקורו בתאי אלפא של הלבלב המפרישים גלוקגון. הביטוי הקליני כולל, מלבד היפרגליקמיה, גם פריחה עורית, ירידה במשקל, אנמיה ואירועים טרומבואמבוליים.
הגידול מופיע לרוב בעשור החמישי לחיים, כגידול גדול (3 ס״מ ויותר), לרוב בלבלב הדיסטלי. ב-80%-50% מהמטופלים יש גרורות כבר בזמן האבחנה. בכ-20% מהמקרים הגידול מופיע כחלק מתסמונת Multiple endocrine .neoplasia type 1 (MEN1)
גלוקגון פועל בכבד להגברת חמצון חומצות אמינו וגלוקונאוגנזה. ירידת המשקל האופיינית נובעת מההשפעה הקטבולית של ההורמון ודרך השפעת Glucagon-Like Peptides כמו 1-GLP. הפריחה האופיינית (Necrolytic migratory erythema) נובעת, קרוב־לוודאי, ממצב תזונתי ירוד וחוסר חומצות אמינו. שלשול יכול להיגרם מרמות הגלוקגון גבוהות, כמו גם מהפרשת יתר של הורמונים נוספים כגסטרין, סומטוסטטין, VIP או קלציטונין.
רוב המטופלים יפתחו אי סבילות לגלוקוז וכ-40% יפתחו סוכרת מלאה. DKA אינו מצוי בחולים אלה היות שתפקוד תאי הבטא בלבלב (להפרשת אינסולין) נשמר8,.
סומטוסטינינומה (גידול המפריש סומטוסטטין) - Somatostatinoma
ערך מורחב – סומטוסטטינומה - Somatostatinoma
סומטוסטטינומה הוא גידול נוירואנדוקריני נדיר שמקורו בתאי ס בלבלב, המכילים ולעיתים מפרישים כמות גדולה של הורמון סומטוסטטין. ב-55% מהמקרים הגידול ממוקם בלבלב, ובשאר המקרים במעי הדק. ב-3׳׳2 מהמקרים הגידול ממאיר ולרוב יתבטא כמחלה גרורתית.
סומטוסטטין הוא פפטיד הפועל באופן פרה-קריני ומונע הפרשת הורמונים אחרים כמו אינסולין, גלוקגון, גסטרין והוו־מון גדילה. ההסתמנות הקלינית של המחלה כוללת כאבי בטן, ירידה במשקל, אבני מרה, שלשול וצואה שומנית ובד״ב גם סוכרת. תסמיני מערכת העיכול נובעים מירידה בפעילות כולצסיטוקינין ואנזמי לבלב ועלייה בהפרשת ביקרבונט, תופעות הגורמות יחד להפחתת ספיגת שומנים במעי.
תסמונת השחלה הפוליציסטית - Polycystic ovary syndrome, PCOS
ערך מורחב – תסמונת השחלות הפוליציסטיות - נייר עמדה - Polycystic Ovary Syndrome
PCOS היא ההפרעה האנדוקרינית השכיחה ביותר בנשים, בהיותה מצויה בכ-8%-6.5% מכלל הנשים. ההסתמנות הקלינית נובעת מעודף הורמונים גבריים (hyperandrogenism) וכוללת לרוב מחזור לא סדיר, שיעור- יתר, אקנה ואי- פוריות, יחד עם הפרעה מטבולית כעלייה בתנגודת לאינסולין, דיסליפידמיה, יתר לחץ־דם, דום נשימה בשינה (0SA) ואי סבילות לגלוקוז.
לכ-85%-40% מהנשים עם PCOS יש עודף משקל או השמנת-יתר בהשוואה לבנות גילן19. תנגודת לאינסולין מצויה בתסמונת זו, הן בנשים עם עודף משקל והן באלו עם משקל תקין (70% ו-30% בהשוואה לבנות גילן, בהתאמה). הופעת עודף משקל, דיסליפידמיה, תנגודת לאינסולין, אי סבילות לגלוקוז, סוכרת הריונית או סוכרת מסוג 2 מעלים את הסיכון למחלת לב איסכמית20.
אבחנת PCOS מתבססת על הופעת 2 מתוך 3 הבאים,2־22: • הפרעות במחזור ו/או הפרעה בפוריות. • היפראנדרוגניזם קליני ר׳או מעבדתי. • הדגמה של שחלות פוליציסטיות בהדמיית על-קול (ultrasound)
במקביל, יש לשלול מחלות אחרות היכולות לתת תמונה קלינית דומה כגון מחלות בלוטת התריס, הפרשת-יתר של פרולקטין, Non-classical congenital adrenal hyperplasia וגידולים מפרישי אנדרוגנים.
בירור ראשוני לתסמונת זו כולל אנמנזה מדויקת אישית ומשפחתית (מחזור לא סדיר מתחיל בדרך כלל בגיל ההתבגרות), בדיקה גופנית ובדיקות מעבדה (רמת טסטוסטרון, גונדוטרופינים, dehydroepiandrosterone sulfate, 17-hydroxyprogesterone, תפקודי תריס, פרולקטין 3-DST טסט).
אצל נשים עם PCOS יש הימצאות (prevalence) גבוהה של סוכרת הריונית, אי-סבילות לגלוקוז וסוכרת (באסיה פי 5 ביחס לאוכלוסיה בריאה, באמריקה פי 4, באירופה פי 3), ללא תלות בגיל, וכאשר יש גם עודף משקל ההימצאות גבוהה אף יותר23. לאור זאת, מומלץ כיום לבצע בדיקת סקר לסוכרת לכל מטופלת עם אבחנה חדשה של PCOS, ולאחר מכן כל 3-1 שנים, בהתאם לרמת הסיכון לפתח סוכרת. בנשים עם PCOS וסיכון מוגבר לפתח סוכרת (!BM מעל 25 ק״ג/מ2 או בנשים ממוצא אסיאתי מעל 23 ק״ג/מ2, רקע של טרום־סוכרת או סוכרת הריונית, יתר לחץ־דם, סיפור משפחתי של סוכרת מסוג 2 או סיכון מוגבר על רקע מוצא אתני) מומלץ לבצע בדיקת העמסת סוכר (OGTT 75g). בנוסף, מומלץ לבצע בדיקת העמסת סוכר לנשים עם PCOS המתכננות הריון או לקראת טיפולי פוריות, בשל חשיבות האיזון הגליקמי במהלך ההריון לטובת האם והעובר. אם הבידקה לא בוצעה לפני ההריון, מומלץ להשלימה לפני השבוע ה-20 להריון24.
תת-פעילות של בלוטת התריס - Hypothyroidism
ערך מורחב – תת פעילות של בלוטת התריס - Hypothyroidism
מחלות בלוטת התריס מצויות בכ-11% מחולי הסוכרת (נתונים דומים בסוכרת מסוג 1 ו-2, פי 2 יותר בנשים מגברים)25.
(Thyroid Peroxidase antibodies, Thyroglobulin Antibodies) בסוכרת מסוג 1, הימצאות נוגדני בלוטת התריס מגיעה עד 2629%. בקרובי משפחה של חולי סוכרת מסוג 1 הימצאות הנוגדנים גבוהה אף יותר ומגיעה לכדי 48% לעומת 10%-3% בכלל האוכלוסייה. במצב של תת-פעילות גלויה של בלוטת התריס יש הפחתה בספיגת גלוקת במעי ועיכוב בגלוקונאוגנזה. כתוצאה מכך, הצורך באינסולין אצל מטופלים עם תת-פעילות של בלוטת התריס יורד, ויכול לפצות על התנגודת לאינסולין27. הפרשת אינסולין מופחתת במטופלים אלו גם עקב ירידה בפינוי אינסולין בכליה וחוסר התיאבון המלווה את המחלה. לכן, למטופלים עם סוכרת ותת-פעילות של בלוטת התריס יש סיכון מוגבר להיפוגליקמיות, לעלייה 3-LDL, לירידה ^HDL, לעלייה בל״ד הדיאסטולי וייתכן שגם לעלייה בשכיחות אוטם לבבי. בדיקת סקר רמת TSH מומלצת כשגרה אצל חולים הסובלים מסוכרת.
פעילות-יתר של בלוטת התריס - Hyperthyroidism
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – פעילות יתר של בלוטת התריס
להפרשת-יתר של הורמוני בלוטת התריס יש השפעה על רקמות רבות ולכן הביטוי הקליני של הפרעה זו מגוון. במחלת Grave’s, הגורם השכיח ביותר של פעילות-יתר של בלוטת התריס, יש גם ביטויים קליניים נלווים כגון התבטאות אופיינית בעיניים ובעור.
פעילות-יתר של בלוטת התריס משפיעה גם על המטבוליזם של גלוקוז, אך בד״כ לא מגיעה לכדי התפתחות מחלת סוכרת. הורמון T4 אינו Counterregulatory hormone אך עלייה ברמות הורמון זה יכולה להביא להיפרגליקמיה דרך עלייה בספיגת גלוקוז במעי, עלייה בייצור גלוקוז בכבד (gluconeogenesis), הגברת הגליקוגנוליזיס (glycogenolysis) ועלייה בטרנספורט ומטבוליזם הגלוקוז ברקמות פריפריות28. השפעות אלה מתבטאות במטופלים עם טרום־סוכרת כאשר ביתר-תריסיות צפויה החמרה בערכי הסוכר. מצב של תירוטוקסיקוזיס יכול אף להביא להיפרגליקמיה קשה 1-DKA, מצב מסכן-חיים, כתוצאה מעלייה בליפוליזה 1-p-oxidation בכבד’2. התפתחות DKA בחולים עם תירוטוקסיקוזיס תוארה הן בסוכרת מסוג 1 והן בסוכרת מסוג 2. בנוסף, פעילות-יתר של בלוטת התריס גורמת להשפעה קרדיווסקולרית שלילית בקרב חולי הסוכרת, בשל השכיחות המוגברת של טכיקרדיה, פרפור עליות, אי ספיקת לב ועלייה בל״ד הסיסטולי.
אלדוסטרוניזם ראשוני - Primary aldosteronism
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – אלדוסטרון
כמחלה המתבטאת בשילוב Conn Jerome w. הפרשת-יתר ראשונית של אלדוסטרון תוארה לראשונה ב-1955 ע״י של יתר לחץ־דם, היפוקלמיה וחוסר סבילות לגלוקוז. בשונה ממה שחשבו בעבר, חוסר סבילות לגלוקוז אינו הסתמנות שכיחה של מחלה זו, וככל הנראה נובע מהיפוקלמיה שיכולה לגרום להפחתה בהפרשת האינסולין30 וייתכן שגם להגברת גליקוגנוליזה.
אבחנת אלדוסטרוניזם ראשוני כוללת בדיקת רמת רנין (או direct renin concetration) ואלדוסטרון בדם. טרם הבדיקה, על המטופל לשבת במנוחה 30 דקות לפחות.
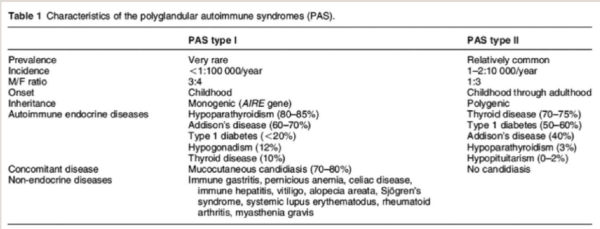
Polyglandular autoimmune syndromes (PAS)
תסמונת PAS מתבטאת בשילוב של מספר מחלות אוטואימוניות. קיימות 2 תסמונות PAS מוכרות: 1 PAS-3 PAS type 2 type. ב-2 PAS ל-50% מהמטופלים יש סוכרת מסוג 1, בשונה מ-1 PAS בה שכיחות הסוכרת מסוג 1 נמוכה מ-20% (טבלה 1)”. ל-2 PAS יש קשר חזק ^HLA DR3/DR4 (מצוי ב-95% מהמקרים) ובד״ב נפוץ בתוך אותה משפחה, בעוד של-1 PAS צורת תורשה אוטוזומלית-רצסיבית והיא מצויה בשכיחות גבוהה בפינלנד, סרדיניה ויהודים ממוצא אירני.
חשוב לזכור - סוכרת שניונית: סוכרת הנובעת ממחלה אנדוקרינית אחרת
1. מחלת הסוכרת יכולה להוות ביטוי למחלה אנדוקרינית אחרת. אבחון וטיפול מיטבי במחלה הראשונית מסייע באיזון סוכרת ואף יכול לגרום להיעלמותה. 2. החשד לקיום מחלה אנדוקרינית הינו קליני ועולה במיוחד אצל אנשים עם קושי בהשגת איזון מיטבי של סוכרת. בכל חשד יש להפנות את החולה לאנדוקרינולוג להמשך הבירור. 3. מטרות הטיפול ודרכי הטיפול בסוכרת המשנית דומות לטיפול בסוכרת מסוג 1 וסוכרת מסוג 2 רגילות. 4. ברוב המקרים נדרש מעקב של מומחה לסוכרת, כחלק מצוות רב-תחומי לטיפול בהיבטים השונים של המחלה.
ביבליוגרפיה
ראו גם
המידע שבדף זה נכתב על ידי ד"ר מריאנה ירון, המכון לאנדוקרינולוניה, מטבוליזם ויתר לחץ דם, המרכז הרפואי תל אביב ו-DMC
ד"ר מאיר פרנקל, היחידה לאנדוקרינולוניה וסוכרת, מרכז רפואי שערי צדק, ושרותי בריאות כללית, מחוז ירושלים


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק