טיפול פליאטיבי והגישה לחולה הנוטה למות בראי ההמטולוגים - Palliative care from a hematologic point of view
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
| מתחילים מהסוף - הטיפול הפליאטיבי והגישה לחולה הנוטה למות בראי ההמטולוגים | ||
|---|---|---|
| ' | ||

| ||
| יוצר הערך | ד"ר אריאל אביב | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – טיפול פליאטיבי
מבוא
פליאציה היא תחום חדש יחסית ששורשיו בסוף שנות השישים של המאה ה-20. המונח נגזר מהמילה הלטינית pallium שמשמעותה - גלימה רחבה. מטרת הטיפול הפליאטיבי היא להביא לשיפור באיכות החיים ולהקל את סבלם של אלו הלוקים במחלות מסכנות חיים (life-threatening illness) ושל בני משפחותיהם [1][2].
קיים מכנה משותף בין טיפול פליאטיבי ובין הוספיס, אך אין המדובר במילים נרדפות! הוספיס דואג לליווי האדם אל מותו, בעוד שהפליאציה עוסקת בתמיכה בכל שלבי המחלה ובין היתר גם בסוף החיים. טיפול פליאטיבי אינו מחליף את הטיפול במחלה, והוא מאפשר לחולה ולמשפחתו להמשיך בשגרת החיים ככל שמצבו מתיר. הבדלים אלו אינם סמנטיים גרידא. בארצות הברית למשל, מרבית הביטוחים הרפואיים מכסים טיפול בהוספיס בתנאי שלחולה נותרה תוחלת חיים של שישה חודשים, ובתנאי שהוא מוותר על המשך טיפול פעיל במחלתו. בניגוד לכך, טיפול פליאטיבי יכול להינתן בכל שלב של המחלה ובלי קשר למתן טיפול פעיל [2].
על אף שסבלם של חולים המטו-אונקולוגיים דומה לזה של חולי סרטן גרורתי[3][4], שיעור ואיכות הטיפול הפליאטיבי שלו הם זוכים נמוך יותר בהשוואה לסטנדרטים המקובלים: שיעור גבוה יותר של מיתות באשפוז וביחידות לטיפול נמרץ, שיעור גבוה של מתן טיפול כימי בסמוך למוות, ושיעור נמוך של הפניה לטיפול פליאטיבי או הוספיס[5][6][7]. גוברת ההכרה כי לחולים ההמטולוגיים מאפיינים וצרכים ייחודיים וכי יש לפעול לשילוב בין שני המקצועות . בסקירה זו יוצגו עקרונות ויתרונות הטיפול הפליאטיבי, שאלות פתוחות, וכן ייבחנו המאפיינים הייחודיים לחולים ההמטו-אונקולוגיים.
יסודות הטיפול הפליאטיבי
שני עקרונות מרכזיים מנחים את תפיסת הטיפול הפליאטיבי:
החולה במרכז
בכל ענפי הרפואה מרכז ההתייחסות הוא המחלה. מנגד, הטיפול הפליאטיבי מתמקד בחולה עצמו: צרכיו, ציפיותיו, אמונותיו וערכיו. המחלה המסכנת חיים נמצאת ברקע ולא "במרכז הבמה". בנוסף מיוחס משקל משמעותי מאוד לבני משפחתו של החולה גם כשותפי טיפול וגם כזקוקים לתמיכה בעצמם.
טיפול כוללני
הנחת היסוד היא שהחולה נזקק למענה בתחומים רבים שאינם מוגבלים רק לממד הפיזי. בסקר של 286 חולים בטיפול פליאטיבי שהתבקשו לענות על השאלה "מהו הדבר המטריד אותך ביותר?" דיווחו 44% על מצוקה גופנית, אך היתר ציינו מצוקות רגשיות, רוחניות, קשיים בין-אישיים, נושאים הקשורים למוות או דילמות הקשורות לטיפול ולאנשי הצוות כעניין שמטריד אותם יותר מכל [8]. מכאן, שהקלת הסבל צריכה להיות רב- ממדית על מנת להיות אפקטיבית.
משני העקרונות הללו נגזרת תפיסת עולם טיפולית ייחודית:
- צוות מטפל רב-תחומי (multidisciplinary team), הכולל את כל עולמות התוכן הרלוונטיים - רפואה, סיעוד, תמיכה נפשית ורגשית, תזונה, פיזיותרפיה, עבודה סוציאלית, ליווי רוחני ועוד
- תקשורת פתוחה שמאפשרת למטפלים העברה כנה ומדויקת ככל האפשר של מצב החולה, אפשרויות טיפוליות ריאליות והערכת פרוגנוזה, אך גם של הכרה במגבלות ובלא נודע. תקשורת טובה גם נותנת מקום למעורבות פעילה של החולה ומשפחתו בהכוונת הטיפול
- זמינות גבוהה שיכולה לספק מענה אפקטיבי בשעת הצורך וגם מחזקת מאוד את תחושת הביטחון של חולים ובני המשפחה
- טיפול בבני המשפחה מתוך הבנה שמחלה משמעותית משפיעה על כל המעגל הקרוב. פעמים רבות הטיפול אף נמשך אחרי מותו של החולה בתהליך של השלמת הפרידה וסגירת מעגלים: bereavement (תרשים מס' 1)
על פניו אין שוני בין התפיסה הפליאטיבית ובין עקרונות הרפואה האידיאלית. ההבדל טמון בכך שהצוותים הפליאטיביים משוחררים מהצורך לטפל במחלה ולפיכך יכולים למקד את משאביהם בחולה. עובדה חשובה זו בשילוב עם יכולות מקצועיות ספציפיות הופכות אותם לשותפים חיוניים בטיפול בחולים עם מחלות מסכנות חיים.
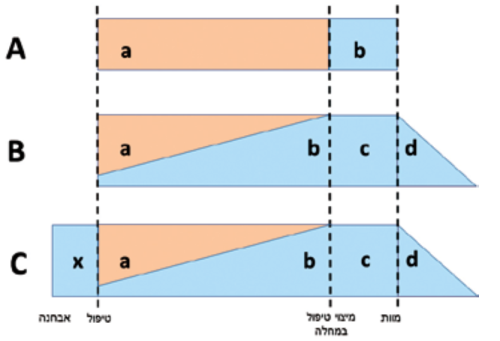
A. הפרדה מלאה בין טיפול פעיל (a) לטיפול תומך (b): הטיפול הפליאטיבי משמש אך ורק כ-end of life care.
B. הטיפול הפליאטיב׳ משולב עם תחילת הטיפול הפעיל. בתום הטיפול הפעיל הפליאציה מלווה את סוף החיים (c) וממשיכה כתמיכה במשפחה - bereavement (d).
C. בדומה למודל הקודם, עם מרכיב של טיפול פליאטיבי עוד טרם הטיפול הפעיל (x), למשל, ב-CLL או בלימפומות אינדולנטיות.
היתרונות הגלומים בטיפול פליאטיבי
עדויות רבות בספרות מצביעות על היתרונות הגלומים בטיפול פליאטיבי, ובפרט בחולי סרטן[2][5][7][9][10][11][12][13]. מחקר בולט פורסם על ידי Temel וחב'. הוא השווה בין חולי סרטן ריאה גרורתי שחולקו אקראית למתן טיפול פליאטיבי מוקדם או לא, בנוסף לטיפול בממאירות. בקרב אלו שטופלו חל שיפור משמעותי באיכות החיים והופיעו פחות תסמינים דיכאוניים (16% לעומת 38%). אף שפחות חולים בקבוצת הטיפול הפליאטיבי טופלו אגרסיבית לקראת סוף החיים (33% לעומת 54% בביקורת), תוחלת החיים שלהם הייתה ארוכה יותר: 11.6 לעומת 8.9 חודשים [9]. ממצאים אלו וממצאים אחרים הביאו להמלצה לשילוב טיפול פליאטיבי מוקדם בחולים עם סרטן גרורתי בקווים המנחים שפורסמו על ידי ASCO ב-2012 [10].
שיפור בהישרדות הודגם גם במחקר ENABLE III שפורסם לאחרונה והראה שטיפול פליאטיבי מוקדם מביא להישרדות של 63% כעבור שנה בחולי סרטן גרורתי, לעומת 48% בלבד באלו שהטיפול הפליאטיבי בהם החל כעבור שלושה חודשים [11]. לא נמצא במחקר זה הבדל במדדים אובייקטיביים (כגון ביקורים בחדר מיון) וגם לא בתסמינים המדווחים על ידי מטופלים (patient reported outcomes), אך ההתערבות המוקדמת היטיבה משמעותית את איכות החיים של המטפלים הקרובים [12]. מחקר רנדומלי אחר שנערך על 461 חולים הראה שיפור משמעותי בעת טיפול פליאטיבי מוקדם באיכות החיים של חולי סרטן מתקדם [13].
עבודות אלו ונוספות נערכו בחולים עם ממאירויות סולידיות. מתעורר ספק בנוגע לתקפותן בחולים ההמטולוגיים ומכאן הרציונל בצורך במחקר פליאטיבי ספציפי להמטולוגיה. עם זאת, עד שלא יוכח אחרת נראה כי התועלת הניכרת בטיפול פליאטיבי מוקדם באונקולוגיה רלוונטית גם להמטולוגיה.
שאלות ואתגרים
בבואנו לשלב את הפליאציה בהמטו-אונקולוגיה אנו מוצאים חסמים שמקורם בסוגיות לא פתורות או במיתוסים מצד צוותים רפואיים, חולים ומשפחות (יש להניח שחבלי הלידה הללו ילוו אותנו עוד שנים מספר עד לשילוב אופטימל):
- פליאציה או טיפול תומך? מסתבר שיש משמעות לנומנקלטורה. בסקר בקרב 200 מטפלים בסרטן ציינו רופאים ומטפלים אחרים שקל להם יותר להשתמש במונח palliative care מאשר supportive care, היות והמונח "פליאציה" טעון בהקשרים של סוף החיים ובעצמו מהווה חסם להפניית חולים [14]. נראה שהתפיסה השגויה שטיפול פליאטיבי משמעותו מוות קרוב היא אחת המכשלות העיקריות בדרך לשילובו המלא בטיפול בסרטן
- שאלת התזמון. ההמלצות והקווים המנחים קוראים לשלב את הטיפול הפליאטיבי קרוב לאבחנה על מנת למצות את מרב היתרונות הגלומים בו לחולה ולמשפחתו [2][10][15]. התערבות פליאטיבית מאוחרת מצמצמת את אפשרות החולה ליהנות מטיפול תומך איכותי ומתמקדת יותר בסוף החיים (תרשים מס' 1), בעוד שבמהלך הטיפול הפעיל חווים המטופלים את העומס הגופני, הנפשי והרגשי הרב ביותר, גם כאשר המחלה בת ריפוי [3]. מאידך, כאשר סוף החיים הופך לרלוונטי, חוששים מטפלים רבים להציע טיפול פליאטיבי מחשש שהמהלך יפורש כנטישה, הרמת ידיים או אובדן התקווה [7][16]]
- הערכת פרוגנוזה. ניבוי תוחלת החיים חשוב בהקשרים רבים: קביעת הנחיות מקדימות, סגירת מעגלים ופרידות, השלמת משימות משמעותיות, צוואה וכד'. זיהוי התזמון הנכון מהווה אתגר משמעותי וחסם להפניה נאותה לטיפול פליאטיבי [17], אולם כיצד ניתן לדעת מתי חולה ימות? אחד הכלים לזיהוי הוא שאלת ההפתעה. על המטפל לשאול את עצמו: "האם אהיה מופתע אם המטופל ימות בשנה הקרובה?" אם התשובה היא לא, יש להניח שהסוגיות הנוגעות למוות הן רלוונטיות, היות והסיכוי למוות אכן גדול עד פי 11 מאשר למי שהתשובה עבורו היא כן [18][19]. מנגד, המחלות ההמטולוגיות והטיפול בהן מאופיינים בפוטנציאל להתדרדרות מהירה, וטווח זמן של שנה הוא רחוק מדי ולא מדויק לחולה עם לוקמיה חדה או לאחר השתלה אלוגנאית
- מיהו המטפל הפליאטיבי? טיפול פליאטיבי מהווה מומחיות בפני עצמה הכוללת טיפול בתסמינים גופניים, במצוקות נפשיות, בחוק ואתיקה, ברפואה משלימה, בגריאטריה ועוד. אחת הדילמות שחווים המטולוגים היא כיצד לשלב מטפל נוסף בלי לפגוע ביחסים הנמשכים לעתים שנים רבות עם המטופל ובלי ליצור תחושת נטישה. העברת טיפול לצוות הנתפס כ"אחר" גורמת למצוקה בקרב המטופלים ומשפחותיהם [20], ונדרשת מההמטולוג הכרה במגבלות הידע שלו וזיהוי הסיטואציה שבה טובת החולה מחייבת הסתייעות באיש מקצוע. אחת האפשרויות היא שהרופא המטפל יחזיק במיומנויות הבסיסיות של טיפול בכאב, בחרדה ובדיכאון, יגדיר פרוגנוזה ויתווה את מטרת הטיפול במחלה. המומחה הפליאטיבי יידרש במקרים של תסמינים עמידים או מורכבים, יתווך בקונפליקטים הקשורים לצוות ו/או למשפחה ויסייע לפי הצורך בהחלטות במקרים של טיפול שתועלתו מוטלת בספק [21]. בסקר שערכנו בקרב צוותים המטולוגיים וטרם פורסם, סברו 87% מהמשיבים שהצוות ההמטולוגי הוא האחראי לטיפול הפליאטיבי, ומעל למחציתם סבורים שהאחראי בצוות צריך להיות ההמטולוג המטפל
הייחוד ההמטולוגי
תצפיות מראות כי חולים המטו-אונקולוגיים אינם זוכים לטיפול פליאטיבי נאות ]5, 7, 17, 22[. שיעור קטן מהם מופנה לסיוע בשירות פליאטיבי, ובדרך כלל קרוב מדי למוות. סקר של LeBlanc השווה ומצא כי כל 43 האונקולוגים שנשאלו הפנו לפחות פעם אחת חולה לטיפול פליאטיבי, לעומת 7 מתוך 23 המטולוגים שלא עשו זאת מעולם ]7[. קיימים הבדלים בגישה הפילוסופית ובתפיסת הטיפול בין המטולוגים לאונקולוגים כפי שעולה ממספר ראיונות עומק ]7, 17[, עם זאת נראה שיש גם ייחוד אינהרנטי למקצוע ולמחלות בו:
- מחלה כרונית. מחלות כגון MDS, מיאלופיברוזיס או עמילואידוזיס מאופיינות בתחלואה כרונית רציפה. אחרות, כגון
CLL, לימפומה אינדולנטית או מיאלומה הן בעלות מהלך טיפוסי של הפוגות והישנויות חוזרות. חלק גדול מהחולים ההמטולוגיים נמצאים לפיכך סביב מעגל טיפולי פעיל למשך שנים רבות. מטופלים רבים פוגשים את ההמטולוג שלהם יותר מאשר את רופא המשפחה, ובמקרים רבים אכן מוצא את עצמו ההמטולוג בכובע של רופא ראשוני עבורם. לא פלא אפוא שהמטולוגים רבים סבורים כי הם אלו שצריכים להוביל את הטיפול הפליאטיבי ]17, 23[.
- ליווי מאבחנה עד מוות. האונקולוג פוגש במטופל חדש לראשונה לאחר שהאבחנה נעשתה, ולעתים גם אחרי טיפול קוריאטיבי משמעותי שנעשה על ידי הכירורג. לעומת זאת, המטולוג מתחיל במקרים רבים את הבירור, מבצע במו ידיו את הפרוצדורה האבחנתית )בדיקת מח עצם(, מגיע לאבחנה )משטח/בדיקה מולקולרית( ובהיעדר אפשרות כירורגית גם מתווה ומבצע את התוכנית הטיפולית. המטופל למעשה חווה “one man show" שמנוהל על ידי אותה דמות, מבירור קשרית הלימפה המוגדלת ועד לקו הטיפול החמישי ב-CLL שמתרחש אחרי 10 שנים. יש לכך השלכות משמעותיות על האמון והקשר ההדדי ועל יכולת כל הצדדים להכניס מטפל משמעותי נוסף דווקא ברגעים הקשים.
- חולי סרטן שאינם מקבלים טיפול פעיל. סיטואציה ייחודית להמטולוגיה: CLL, Low
ומיאלופיברוזיס grade lymphoma, MDS בסיכון נמוך, smoldering myeloma, ועוד מספר ממאירויות כרוניות הן מחלות סרטניות, אך לא תמיד נדרש עבורן טיפול. המצוקה הרגשית הנלווית למעמד הזה היא משמעותית, ואכן מחקר בחולי CLL בקטגוריית watch and wait מצא שיעורי דיכאון, חרדה ופגיעה באיכות חיים דומים לאלו שבטיפול פעיל ]24[. לעתים יש להכיר בצורך בטיפול תומך גם בשלב זה )תרשים מס' 1C(.
- ריבוי קווי טיפול אפקטיביים ואפשרות להשתלה. חולה אונקולוגי שחווה הישנות שנייה או שלישית, לרוב נחשב "סופני" ויופנה פעמים רבות לטיפול פליאטיבי שכן אפשרויות הטיפול האונקולוגי מוגבלות ביעילותן. מנגד, מחלות המטולוגיות שאין אפשרות לרפא אותן, כגון מיאלומה או CLL, יכולות להיכנס להפוגה נוספת גם בקו טיפול רביעי או חמישי, ובמיוחד אם מדובר במחקר עם תרופה חדשנית. בנוסף, בחולים צעירים קיימת תמיד אפשרות תיאורטית להשתלה אלוגנאית שיכולה בשיעור קטן להביא לריפוי מלא! מצב זה, שבו "כמעט תמיד אפשר לעשות עוד משהו", הוא ייחודי להמטולוגיה ומטשטש לעתים את היכולת להעריך נכוחה את נקודת האל-חזור ]17[. אם נוסיף לכך את התכשירים הביולוגיים החדשים שנתפסים )ובצדק( כבעלי פרופיל מאיים פחות מטיפול כימי, ניתן בנקל להבין מדוע חולים המטולוגיים מקבלים טיפול פעיל כמעט עד לרגע האחרון.
- סרטן, אי-ספיקה או שניהם? הפגיעה הקשה ביותר באיכות ובתוחלת החיים של החולה ההמטולוגי היא למעשה תוצאה של "אי-ספיקת מח עצם": זיהומים, דימום ואנמיה הנגרמים מהמחלה ו/או הטיפול. ממאירות גרורתית סולידית היא בעלת מהלך התדרדרות צפוי פחות או יותר. לעומתם, המהלך הקליני של חולים המטולוגיים רבים מתאפיין ב"צניחות חדות" בדומה למה שקורה בחולי אי-ספיקת לב, סוכרת לא מאוזנת או COPD. קשה לנבא מתי תהפוך הנויטרופניה הכרונית של חולה מיאלופיברוזיס לשוק ספטי פטאלי, מתי חולה MDS עם 7,000 טסיות ידמם דימום חמור, או באיזה יום לאחר השתלה אלוגנאית ללוקמיה יתפתח GVHD ריאתי סוער. בהיעדר כלי פרוגנוסטי ספציפי יותר בהמטולוגיה מ"שאלת ההפתעה" לזיהוי התקרבות לסוף החיים, קשה להכין את החולה וסביבתו למוות בצורה נאותה ]23,17[.
- תלות במוצרי דם. הפגיעה במח העצם היא סימן ההיכר המובהק של לוקמיה חדה, MDS, מיאלופיברוזיס וכמובן בחולים אחרי השתלת מח עצם. במחלות אחרות הנזק
נגרם בעיקר מהטיפולים עצמם, למשל
)Lenalidomide, Revlimid( בלנלידומיד
במיאלומה, או בפלודרבין )Fludarabine( ב-CLL. חולים רבים הופכים לתלויים במוצרי דם ונאלצים להגיע תדיר למרפאות ואשפוזים, עובדה שלעתים מעלה ספקות בנוגע לעלות מול תועלת. מתן מוצרי דם בבית אפשרי עקרונית וגם בוצע כמה פעמים בארץ, אולם נדרשת לכך היערכות מוקדמת ומאמץ לוגיסטי וכספי מצד כל המעורבים, מה שמפחית את היכולת המעשית למימוש בהיקפים רחבים.
• השתלות מח עצם אלוגנאיות. השתלות אלו נועדו לריפוי מחלה אגרסיבית במרבית
רלוונטיות גם להשתלה עצמית ולטיפול בלוקמיה.
לסיכום
טיפול פליאטיבי מכיל טיפול תומך רחב היקף יחד עם טיפול בסוף החיים. הוא ממוקד בחולה ופחות במחלה ודורש זמן, קשב וידע מקצועי. טיפול בסרטן בכלל ובגידולים המטולוגיים בפרט מביא עימו פגיעה גופנית, רגשית וחברתית, וכן נטל פליאטיבי שהוא לעתים מורכב מכדי לקבל מענה מההמטולוג המטפל. מנגד, להמטולוגיה יש ייחוד שלא לגמרי
מאפשר העתקת מודלים קיימים אחרים. ניתן לסכם ולומר שלצורך שילוב אופטימלי של שני המקצועות נדרשים שלושה תנאים:
1. מחקר ספציפי לפליאציה בהמטולוגיה לזיהוי הצרכים, הבעיות ודרכי הפתרון.
2. חינוך צוותים המטולוגיים והעמקת הידע והמיומנויות שלנו בטיפול תומך.
3. הטמעה של צוותים מקצועיים פליאטיביים במערכים ההמטולוגיים כחלק מהצוות למתן מענה למקרים מורכבים. בשלושת המישורים הללו נדרשת עוד עשייה בארץ ובעולם, היות ואנו רק בראשית הדרך.
1. World Health Organization. WHO definition of palliative care. Available from http://www.who.int/ cancer/palliative/definition/en/. [Accessed Dec 8 2015]. 2. Kelley AS, Morrison RS. Palliative care for the seriously ill. N Engl J Med. 2015;373:747-55. 3. Manitta V, Zordan R, Cole-Sinclair M, et al. The symptom burden of patients with hematological malignancy: a cross-sectional observational study. J Pain Symptom Manage. 2011;42:432-42. 4. Fadul N, El Osta B, Dalal S, et al. Comparison of symptom burden among patients referred to palliative care with hematologic malignancies versus those with solid tumors. J Palliat Med. 2008 Apr; 11(3):422-7. 5. Howell DA, Shellens R, Roman E, et al. Haematological malignancy: are patients appropriately referred for specialist palliative and hospice care? A systematic review and meta-analysis of published data. Palliat Med. 2011 Sep;25(6):630-41. 6. Hui D, Didwaniya N, Vidal M, et al. Quality of end-of- life care in patients with hematologic malignancies: a retrospective cohort study. Cancer. 2014 May 15; 120(10):1572-1578. 7. LeBlanc TJ, Jonathan D, O’Donnell BA, et al. Perceptions of palliative care among hematologic malignancy specialists: a mixed-methods study. J Oncol Pract. 2015 Mar;11(2):e230-8. 8. Shah M, Quill T, Norton S, et al. “What bothers you the most?” Initial responses from patients receiving palliative care. Am J Palliat Care. 2008 Apr-May; 25(2):88-92. 9. Temel JS, Greer JA, Muzikansky A, et al. Early palliative care for patients with metastatic non-small¬cell lung cancer. N Engl J Med. 2010;363:733-42. 10. Smiith TJ, Temin S, Alesi ER, et al. American society of clinical oncology provisional clinical opinion: the integration of palliative care into standard oncology care. J Clin Oncol. 2012;30:880-887. 11. Bakitas MA, Tosteson TD, Li Z, et al. Early versus delayed initiation of concurrent palliative oncology care: patient outcome in the ENABLE III randomized controlled trial. J Clin Oncol. 2015 May 1;33(13): 1438-45. 12. Dionne-Odom JN, Azuero A, Lyons KD, et al. Benefits of early versus delayed palliative care to informal family caregivers of patients with advanced cancer: outcomes from the ENABLE III randomized controlled trial. J Clin Oncol. 2015 May 1;33(13):1446-52. 13. Zimmermann C, Swami N, Krzyzanowska M, et al. Early palliative care for patients with advanced cancer: a cluster-randomised controlled trial. Lancet. 2014 May 17;383(9930):1721-30. 14. Fadul N, Elyasem A, Palmer JL. Supportive vs. palliative care: what’s in a name? Cancer. 2009;115: 2013-21. 15. National Comprehensive Cancer Network (NCCN). Palliative care (version 2.2015). Available from: https://www.nccn.org/professionals/physician_gls/pdf/ palliative.pdf 16. Clarke G, Johnston S, Corrie P, et al. Withdrawal of anticancer therapy in advanced disease: a systematic literature review. BMC Cancer. 2015 Nov 11; 15(1):892-900. 17. Odejide OO, Salas Coronado DY, Watts CD, et al. End of life care for blood cancers: a series of focus groups with hematologic oncologists. J Oncol Pract. 2014 Nov;10(6):e396-403. 18. Moroni M, Zocchi D, Bolognesi, D et al. The surprise question in advanced cancer patients: a prospective study among general practitioners. Palliative Med. 2014 MAR 24;28(7):959-964. 19. Moss AH, Lunney JR, Culp S, et al. Prognostic significance of the “surprise” question in cancer patients. J Palliat Med. 2010 Jul;13(7):837-40. 20. Dong ST, Butow PN, Tong A, et al. Patients' experiences and perspectives of multiple concurrent symptoms in advanced cancer: a semi-structured interview study. Support Care Cancer. 2015 Sep 4. [Epub ahead of print]. 21. Quill TE, Abernethy AP. Generalist plus specialist palliative care - Creating a more sustainable model. N Engl J Med. 2013 Mar 28; 368(13):1173-5. 22. Odejide OO, Cronin AM, Earle CC, et al. Hospice use among patients with lymphoma: impact of disease aggressiveness and curability. J Natl Cancer Inst. 2015 Oct 5;108(1). Print 2016 Jan. 23. LeBlanc TW. Palliative care and hematologic malignancies: old dog, new tricks? J Oncol Pract. 2014 Nov;10(6):e404-7. 24. Levin TT, Li Y, Riskin J, et al. Depression, anxiety and quality of life in a chronic lymphocytic leukemia cohort. Gen Hosp Psychiatry. 2007 May-Jun; 29(3):251-6. 25. Roeland E, Ku G. Spanning the canyon between stem cell transplantation and palliative care. Hematology Am Soc Hematol Educ Program. 2015 Dec 5; 2015(1):484-9.
האינדיקציות. כאשר היעד הוא ריפוי סרטן, מוכנים מטופלים ומטפלים רבים לשלם מחיר כבד בהיבטים של סבל או נוחות, בבחינת "המטרה מקדשת את האמצעים". מבחינה זו השתלה אלוגנאית היא נקודת הקצה על הסרגל: התמותה סביב ההשתלה יכולה להגיע ל 20% ואף יותר, וטיפול זה כרוך בסבל ניכר במהלכו וגם תקופה ארוכה לאחר מכן. ההגעה להשתלה היא כמעט תמיד "חצי אלקטיבית": כשהחולה במצב כללי טוב יחסית ובדרך כלל נקי ממחלה פעילה. בחולים רבים זו הזדמנות שאינה חוזרת לנסות ולהביא לריפוי מלא אך מנגד, ההשתלה היא ממלכת הלא-נודע. כל חולה עלול למות במהלכה או זמן קצר לאחריה. והדילמות רבות: האם נכון להציף סוגיות של סוף החיים לפני טיפול שמטרתו קוראטיבית? כיצד מתנהלים בו-זמנית עם שתי אג'נדות שהן כמעט מנוגדות? אולי נכון שצוות פליאטיבי יוכנס לאיזון תסמינים בלבד? הנושא של הכנסת צוותים פליאטיביים לעולם ההשתלות עדיין נמצא בחיתוליו, אך אין ספק שהצורך בטיפול תומך גופני ורגשי הוא רב מאוד בסיטואציה זו ]25[. ראוי לציין שהשתלות עצמיות וטיפול השריה )אינדוקציה( בלוקמיה חדה הם בעלי מאפיינים כמעט זהים: טיפול הירואי הכרוך בסבל ניכר וסיכויי תמותה גבוהים יחסית, ואין ספק שהסוגיות הפליאטיביות שנכונות להשתלה מתורם
ביבליוגרפיה
- ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה1 - ↑ 2.0 2.1 2.2 2.3 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה2 - ↑ 3.0 3.1 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה3 - ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה4 - ↑ 5.0 5.1 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה5 - ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה6 - ↑ 7.0 7.1 7.2 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה7 - ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה8 - ↑ 9.0 9.1 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה9 - ↑ 10.0 10.1 10.2 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה10 - ↑ 11.0 11.1 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה11 - ↑ 12.0 12.1 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה12 - ↑ 13.0 13.1 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה13 - ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה14 - ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה15 - ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה16 - ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה17 - ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה18 - ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה19 - ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה20 - ↑ שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה21
המידע שבדף זה נכתב על ידי ד"ר אריאל אביב - המכון ההמטולוגי, מרכז רפואי העמק, עפולה


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק