הפחתת סיכון קרדיווסקולרי וטיפול בדיסליפידמיה במטופלים עם נגיף הכשל החיסוני - Cardiovascular risk and dyslipidemia management in HIV patients
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
| הפחתת סיכון קרדיווסקולרי וטיפול בדיסליפידמיה במטופלים עם נגיף הכשל החיסוני | ||
|---|---|---|
| Cardiovascular risk and dyslipidemia management in HIV patients | ||
| יוצר הערך | ד"ר רפי ביצור | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – HIV - נגיף הכשל החיסוני האנושי#קליניקה ותחלואה נלווית
עם התקדמות הטיפול בנגיף הכשל החיסוני האנושי (HIV, Human Immunodeficiency Virus), התמותה והתחלואה הנובעות ישירות מהזיהום בנגיף הלכו וירדו, ונשאי HIV נהנים היום מבריאות טובה. עם הפיכת הנשאות למצב כרוני ועליית תוחלת החיים של הנשאים בשנים רבות, צצו ועלו בעיות רפואיות ייחודיות להם, ובהן דיסליפידמיה (Dyslipidemia) ותחלואה קרדיווסקולרית.
לעתים, לצד ההשפעה הברוכה של הטיפול האנטי-רטרוויראלי עלולים להתגלות גורמי סיכון משמעותיים המציבים את המטופל בסיכון מוגבר לפתח מחלות לב וכלי דם. למעשה, בשנים האחרונות, רוב מקרי התמותה בנשאי HIV הם מסיבות שאינן קשורות ישירות לזיהום בנגיף. בחלק מהמחקרים היו מחלות קרדיווסקולריות שניות בשכיחותן רק לסרטן כגורם תמותה בנשאים. במספר מחקרים אפידמיולוגיים באירופה ובצפון אמריקה, 6.5-15% ממקרי התמותה בנשאי HIV היו עקב מחלות קרדיווסקולריות[1].
הקפדה על אורח חיים בריא, התאמת הטיפול האנטי-רטרוויראלי וטיפול אנטיליפידמי בעת הצורך, יקטינו את הסיכון.
הסיכון בהשוואה לאוכלוסיה הכללית
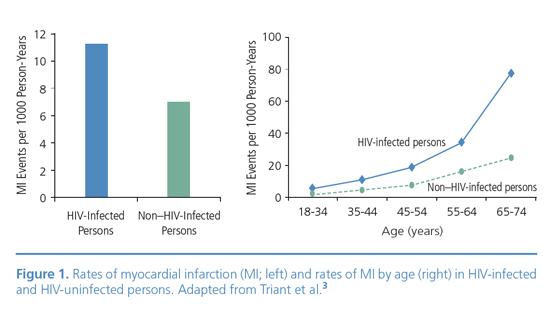
מספר מחקרים הראו כי הסיכון לתחלואה ותמותה ממחלות קרדיווסקולריות בנשאי HIV גבוה פי 1.5-2 מאשר באוכלוסיה הכללית, והסיכון העודף הולך ועולה עם הגיל[2] (תמונה מספר 1). ערך זה מציב את נשאות HIV כגורם סיכון דומה בעוצמתו לגורמי הסיכון ה"קלאסיים" כגון סוכרת, יתר לחץ דם ודיסליפידמיה. הגיל הממוצע של נשאי HIV שלקו באוטם שריר הלב במספר מחקרים היה 48, צעיר בהרבה מאשר באוכלוסיה הכללית[1].
הביטוי הקליני של מחלות קרדיווסקולריות בנשאי HIV אינו שונה מזה שבאוכלוסיה הכללית, ועיקרו תחלואת לב כלילית – אוטם שריר הלב ותעוקת חזה. בדיקות דימות שונות לאבחנה של טרשת עורקים בשלב התת-קליני [טומוגרפיה ממוחשבת (CT, Computed Tomography) של העורקים הכליליים, בדיקת אולטראסאונד (US, Ultrasound) של עורקי התרדמה (Carotid arteries) למדידת עובי האינטימה-מדיה (Intima-Media thickness)] הראו כי התהליך הטרשתי בנשאי HIV נפוץ יותר ומתחיל מוקדם יותר מאשר באוכלוסיה הכללית[3]. מכאן שגורמים שונים הקשורים בנשאות מאיצים את התהליך הטרשתי הרגיל, דבר הפותח פתח לאסטרטגיות שונות למניעה.
הפתופיזיולוגיה של מחלות קרדיווסקולריות בנשאי HIV
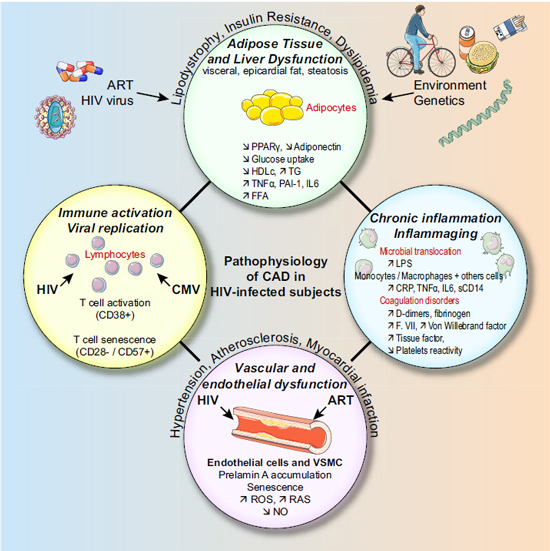
תחלואה קרדיווסקולרית נובעת מגורמי סיכון רבים. חלק מגורמי הסיכון משותף לנשאי HIV ולאוכלוסיה הכללית וחלקם ייחודי לנשאים (תמונה מספר 2).
שכיחות יתר של גורמי סיכון "קלאסיים"
מספר מחקרים הראו כי שכיחותם של גורמי סיכון כגון עישון, יתר לחץ דם, סוכרת, השמנה מרכזית ושימוש בסמים, כגון קוקאין, גבוהה יותר בנשאי HIV מאשר באוכלוסיה הכללית[4]. עם זאת, אין בכך כדי להסביר את כל העלייה בסיכון, שכן במספר מחקרים אפידמיולוגיים היה הסיכון בנשאי HIV מוגבר גם לאחר תקנון לגורמי סיכון אלה[2] (תמונה מספר 1).
סיבות הנובעות מעצם הזיהום בנגיף ה-HIV
הפתופיזיולוגיה של טרשת העורקים כוללת הצטברות של כולסטרול בדופן העורקים, שפעול של התהליך הדלקתי וכתוצאה מכך של תאי האנדותל ותאי השריר החלק בדופן.
זיהום ב-HIV מעורר תהליכי דלקת שונים. בין השאר, נמצא כי עולה רמת Interleukin (IL)-6 ו-Monocyte Chemoattractant Protein (MCP)-1, המשפעלים את תאי אנדותל העורקים ומושכים לדופן העורק מונוציטים, ההופכים למקרופגים, ה"בולעים" כולסטרול והופכים לתאי קצף, שהם המרכיב העיקרי בליבה השומנית של הנגע הטרשתי[3]. ייתכן שגם לזיהום ישיר של תאי השריר החלק בדופן העורק בנגיף ה- HIV יש חשיבות בשפעול שלהם ובהתפתחות הנגע הטרשתי[4].
זיהום ב-HIV, גם ללא טיפול אנטי-רטרו-ויראלי עלול לגרום לדיסליפידמיה שעיקרה עלייה ברמת הטריגליצרידים וירידה ברמת הכולסטרול מסוג HDL (High Density Lipoprotein)[4]. דיסליפידמיה זו ידועה כגורם סיכון משמעותי לתחלואה ולתמותה קרדיווסקולרית ומודגשת במיוחד בנשאים המטופלים בתרופות אנטי-רטרוויראליות מסוימות.
אוטם שריר הלב קורה כאשר קריש דם נצמד לאזור של קרע בנגע טרשתי. זיהום ב- HIV נקשר גם למצבי קרישיות יתר כגון פעילות יתר של טסיות ועלייה בריכוזי פקטורי קרישה כגון D-dimers, פיברינוגן (Fibrinogen), פקטור VII, וון וילברנד (Von Willebrand) , Tissue factors, וייתכן שגם לכך יש תפקיד בשכיחות היתר של אירועים כליליים בנשאי HIV.
סיבות הנובעות מהטיפול האנטי-רטרוויראלי
טיפול אנטי-רטרוויראלי יכול להעלות את הסיכון לתחלואה קרדיווסקולרית בשני מנגנונים:
- Immune reactivation
שיקום המערכת החיסונית בעת טיפול אנטי-רטרוויראלי עלול לגרום למצב דלקתי, העלול להאיץ את התהליך הטרשתי. חשיבותו של מנגנון זה שנויה במחלוקת, וחשוב להדגיש שהתועלת במניעת סיבוכי הזיהום ב-HIV ומניעת התפתחות איידס (AIDS), על סיבוכיה, על ידי טיפול אנטי-רטרוויראלי יעיל, היא עצומה, ולכן גם אם שפעול מערכת החיסון על ידי טיפול זה מעלה במעט את הסיכון הקרדיווסקולרי, אין להימנע ממנו - השפעות מטבוליות של תרופות אנטי-רטרוויראליות
הדיווחים הראשונים על דיסליפידמיה וסיכון קרדיווסקולרי מוגבר הכרוכות בטיפול אנטי-רטרוויראלי הופיעו כבר ב-1998. מאז הצטבר מידע רב בנושא זה
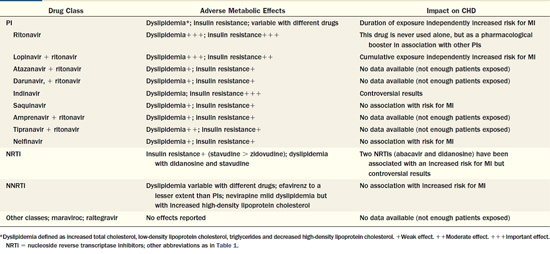
כמפורט בטבלה מספר 1, טיפול במעכבי פרוטאז (Protease inhibitors) כרוך בהתפתחות תנגודת לאינסולין ודיסליפידמיה מטבולית (עלייה בערכי הטריגליצרידים וירידה בערכי ה-HDL), וכן בסיכון קרדיווסקולרי מוגבר. גם ל-NRTIs (Nucleoside Reverse Transcriptase Inhibitors) יש השפעה מטבולית, אם כי בדרך כלל פחותה מאשר זו של מעכבי פרוטאז. ל-NNRTI]]s]] (Non Nucleoside Reverse Transcriptase Inhibitors) אין בדרך כלל השפעה מטבולית גדולה. גם למעכבי אינטגראז (Integrase inhibitors) ול-CCR antagonists[5] אין השפעה מטבולית משמעותית.
הדרכים להקטנת הסיכון הקרדיווסקולרי בנשאי HIV
מהאמור לעיל ברור כי בעידן הנוכחי, חלק בלתי נפרד מהטיפול בנשאי HIV הנו מניעה של סיבוכים ארוכי טווח הנובעים מהנשאות ומהטיפול בה, ובמיוחד הקטנת הסיכון הקרדיווסקולרי.
הערכת הסיכון
בנשאי HIV, כמו בכל מטופל אחר, הצורך בטיפול נגזר ממידת הסיכון הקרדיווסקולרי. ככל שרמת הסיכון גדולה יותר, כך יש לנקוט באמצעים אינטנסיביים יותר להקטנתו. מסיבה זו, יש לבצע הערכת סיכון בכל נשא בתדירות של אחת לשנה.
הערכת הסיכון המקובלת היא לפי מודל פרמינגהם, המעריך את הסיכון לתחלואה ולתמותה קרדיווסקולרית בהסתמך על המין, הגיל, נוכחות סוכרת, עישון, ערכי שומני הדם (רמת כולסטרול כוללת ו-HDL) ויתר לחץ דם. הערכת סיכון לפי מודל זה היא בעייתית משתי בחינות:
- תקפותו של מודל זה שנויה במחלוקת גם לגבי האוכלוסיה הכללית, שכן הוא מבוסס על מדגם קטן של אוכלוסיה הומוגנית מבחינה גנטית וסוציואקונומית. מסיבה זו, האירופאים פיתחו מודל הערכת סיכון משלהם (מודל SCORE). גם האיגוד הקרדיולוגי האמריקאי המליץ לזנוח את מודל פרמינגהם לטובת מודל הערכת סיכון אחר (מודל Pooled risk equasions)
- אף לא אחד מהמודלים שהוזכרו עבר תיקוף לנשאי HIV, שכאמור הסיכון שלהם גבוה משל אנשים שאינם נשאים עם אותם גורמי הסיכון. מחקרים הראו כי מודל פרמינגהם נוטה להערכת-חסר של הסיכון הקרדיווסקולרי בנשאי HIV
לכן, ניתן לנסות ולשפר את הערכת הסיכון באחת משתי דרכים:
- שימוש במודל הערכת סיכון שפותח לנשאי HIV, המביא בחשבון גם גורמים כגון טיפול במעכבי פרוטאז. ניתן לחשב את הסיכון הקרדיווסקולרי בהתאם למודל זה ב: http://www.hivpv.org/Home/Tools/tabid/91/ctl/ExamView/mid/500/eid/0/lid/0/Default.aspx
- לחליפין, ניתן לנקוט בשיטה שהוצעה על ידי האיגוד הראומטולוגי האירופאי לחולים במחלות דלקתיות כרוניות, שגם הם נמצאים בסיכון קרדיווסקולרי מוגבר: לחשב את הסיכון לפי אחד מהמודלים המקובלים ולהכפיל את התוצאה המתקבלת ב-1.5
לאחר ביצוע הערכת הסיכון, יש להתייחס לגורמי הסיכון הקשורים באורח החיים (עישון, משקל, תזונה ופעילות גופנית) ולאזנם ככל האפשר.
החלפת טיפול אנטי-רטרוויראלי
כאמור, מעכבי פרוטאז הם בעלי ההשפעה המטבולית השלילית הגדולה ביותר. לכן כדאי לשקול את החלפתם במידת האפשר, בהתחשב במאפייני המטופל, בפרופיל תופעות הלוואי של כל תרופה ובתנגודת שפיתח הנגיף.
מאחר שלשמירה על דיכוי התרבות הנגיף יש חשיבות עליונה, רבים חוששים משינוי הטיפול במטופלים שהגיבו היטב לטיפול המבוסס על מעכבי פרוטאז, גם כאשר יש להם השפעה מטבולית מזיקה. במחקר ה-SPIRAL נמצא כי כאשר מחליפים טיפול המבוסס על מעכבי פרוטאז בטיפול המבוסס על (t:Isentress|Isentress) (Raltegravir) במטופלים שהשיגו דיכוי של הווירוס, מצליחים לשמור על יעילות הטיפול ובמקביל משיגים שיפור ניכר במדדים מטבוליים (טריגליצרידים, כולסטרול מסוג LDL, תנגודת לאינסולין) ודלקתיים [CRP (C-reactive Protein) , IL-6, TNF-α (Tumor Necrosis Factor) ועוד].
טיפול תרופתי אנטיליפידמי
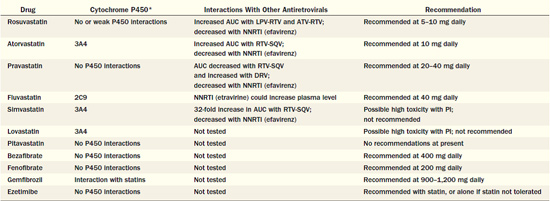
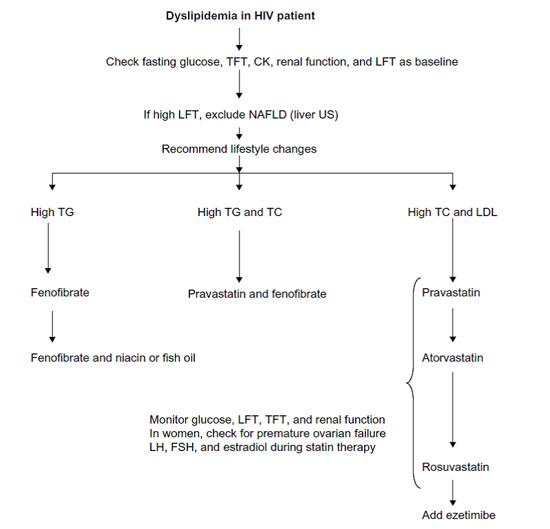
טיפול תרופתי אנטיליפידמי, ובמיוחד על ידי סטטינים, הוכח כמפחית את הסיכון לתחלואה ולתמותה ממחלות לב וכלי דם במגוון רחב של אוכלוסיות בסיכון קרדיווסקולרי מוגבר. מסיבה זו, מומלץ להשתמש בתרופות אלו גם בנשאי HIV הנמצאים בסיכון קרדיווסקולרי מוגבר. מאחר שחלק מהסטטינים עוברים מטבוליזם על ידי ציטוכרום P450 (CYP) 3A4, המעוכב על ידי מעכבי פרוטאז, יש להיזהר בשילוב זה, במיוחד עם Simvastatin, מחשש להצטברות הסטטין והתפתחות תופעות לוואי [בעיקר תופעות לוואי שריריות העלולות להגיע עד תמס שריר (Rhabdomyolysis)]. טבלה מספר 2 מפרטת את השפעות הלוואי האפשריות בין תרופות אנטיליפידמיות לתרופות אנטי-רטרוויראליות ומגבלות המינון הנגזרות מהן. במטופלים עם רמת טריגליצרידים גבוהה מ-500 מ"ג לד"ל (מיליגרם לדציליטר) למרות הקפדה על תזונה מתאימה, יש לשקול טיפול בפיבראטים (Fibrates) למניעת דלקת הלבלב (Pancreatitis).
[[
תמונה מספר 3 מסכמת את הגישה לטיפול אנטי-ליפידמי בנשאי HIV.
ביבליוגרפיה
- ↑ 1.0 1.1 Boccara F, Lang S, Meuleman C et al. HIV and coronary heart disease: time for a better understanding. J Am Coll Cardiol. 2013; 61:511-23
- ↑ 2.0 2.1 Triant VA, Lee H, Hadigan C, Grinspoon SK. Increased acute myocardial infarction rates and cardiovascular risk factors among patients with human immunodeficiency virus disease. J Clin Endocrinol Metab 2007; 92:2506–12
- ↑ 3.0 3.1 Patel AA, Budoff MJ. Coronary Artery Disease in Patients with HIV Infection. Am J Cardiovasc Drugs 2015, Epub ahead of print.
- ↑ 4.0 4.1 4.2 Triant VA. HIV infection and coronary heart disease: an intersection of epidemics. J Infect Dis. 2012 Jun;205 Suppl 3:S355-61
- ↑ J, Pich J, Pérez I, Gatell JM; SPIRAL Study Group. Substitution of raltegravir for ritonavir-boosted protease inhibitors in HIV-infected patients: the SPIRAL study. AIDS. 2010 Jul 17;24(11):1697-707
קישורים חיצוניים
המידע שבדף זה נכתב על ידי ד"ר רפי ביצור - מרכז שטרסבורגר לליפידים, המרכז הרפואי ע"ש שיבא, תל השומר


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק