אלרגיה לתרופות - המלצות האיגוד הישראלי לאלרגיה ואימונולוגיה קלינית - Drug allergy - Israel association of allergy and clinical immunology guidelines
|
| ||
|---|---|---|
| אלרגיה לתרופות - המלצות האיגוד הישראלי לאלרגיה ואימונולוגיה קלינית | ||
| [[File:|250px]]Property "Image page" (as page type) with input value "File:" contains invalid characters or is incomplete and therefore can cause unexpected results during a query or annotation process. | ||
| הוועדה המקצועית | האיגוד הישראלי לאלרגיה ואימונולוגיה קלינית | |
| עריכה | ננסי אגמון-לוין, יובל טל, ארנון ברוידס, אילן אשר, אלון הרשקו, טלי שטאובר, רונית קונפינו-כהן | |
| תחום | אלרגיה ואימונולוגיה | |
| קישור | באתר ההסתדרות הרפואית בישראל | |
| תאריך פרסום | 2013 | |
| הנחיות קליניות מתפרסמות ככלי עזר לרופא/ה ואינן באות במקום שיקול דעתו/ה בכל מצב נתון | ||
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – אלרגיה
המלצות אלה נוסחו על ידי ועדת התרופות של האיגוד לאלרגיה ואימונולוגיה קלינית (Israel society of allergy and clinical immunology), ואושרו לפרסום לאחר סקירה של חמישה מבכירי האיגוד לאלרגיה ואימונולוגיה קלינית.
תקציר
רגישויות יתר (Hypersensitivities) מהוות חלק קטן מבין התגובות הבלתי רצויות לתרופות, ומתאפיינות בתגובה בלתי צפויה, הנגרמת כתוצאה משפעול מערכת החיסון, ואשר אינה תלויה בפעילות הפרמקולוגית (Pharmacological action) של התרופה. תגובות פסאודו-אלרגיות (Pseudoallergic) או אנפילקטואידיות (Anaphylactoid) הוכללו אף הן כחלק מתגובות רגישות יתר לתרופות בשנים האחרונות. כיום (נכון לשנת 2013), ניתן להעריך ולקבוע עבור מרבית המטופלים האם אכן קיימת רגישות לתרופה מסוימת והאם יוכל המטופל ליטול תרופה חשודה ו/או תרופות הדומות לה באופן מבני. אבחון זה כרוך בהערכה קלינית וביצוע תבחינים סגוליים (Specific) ו/או תבחיני תגר (Challenge testing) ומבוצע במרפאה לאלרגיה. לדוגמה, מרבית החולים המדווחים על תגובת רגישות יתר לפניצילין (Penicillin) יוכלו לקבל טיפול בתרופה זו לאחר בירור אלרגי מקיף, בעוד שהימנעות מטיפול בפניצילינים על סמך דיווח בלבד, מובילה לטיפול בתרופות חלופיות, שהן לעיתים יקרות יותר ויעילות פחות. עבור חולים שנמצא כי הם רגישים לתרופה מסוימת, אך זו נחוצה להם, ניתן לבצע הליך הכנה לפני מתן הטיפול (פרמדיקציה, Premedication) או הליך של אבטול (Inactivation) הרגישות (דה-סנסיטיזציה, Desensitization), המאפשר השראת סבילות זמנית לטיפול.
השכיחות הגבוהה ביותר של תגובות רגישות יתר מתוארת לאחר חשיפה לתרופות אנטיביוטיות (Antibiotics) ממשפחת הבטא לקטמים (Beta-lactams), תכשירים המשמשים לדימות (Imaging) [חומרי ניגוד, Contrast Media(CM)] ותרופות ממשפחת נוגדי הדלקת שאינם סטרואידים (Non steroidal anti inflammatory drugs, NSAIDs). בסקירה זו מוגשות המלצות האיגוד הישראלי לאלרגיה ואימונולוגיה קלינית, לאבחון וטיפול בחולים החשודים כלוקים ברגישות יתר לסוגי אנטיביוטיקה ממשפחת הבטא לקטמים ולחומרי ניגוד המשמשים לדימות. ההמלצות הנוגעות לנוגדי דלקת שאינם סטרואידים יתפרסמו במקביל להמלצות המובאות באתר ההסתדרות הרפואית בישראל.
הקדמה
תגובות בלתי רצויות לתרופות מתועדות בכ-25 אחוזים מהמטופלים בקהילה ובכ-20-10 אחוזים מהחולים המאושפזים בבתי החולים[1]. ביניהן, התגובות המוגדרות כתגובות רגישות יתר לתרופה מהוות חלק קטן, והן אותן תגובות בלתי צפויות שאינן תלויות בפעילות הפרמקולוגית של התרופה. לפני למעלה מעשור הגדיר הארגון העולמי לאלרגיה (World Allergy Organization) את הסיווג (קלסיפיקציה, classification) המקובל עד היום (שנת 2013) לרגישות יתר לתרופות. על פי הגדרה זו, רגישות יתר לתרופה כרוכה בהופעת תסמינים אובייקטיבים (Objective symptoms), הנשנים בחשיפה נשנית למינון המקובל אשר נסבל על ידי מטופל "נורמאלי" (Normal), שאינו לוקה ברגישות יתר[2].
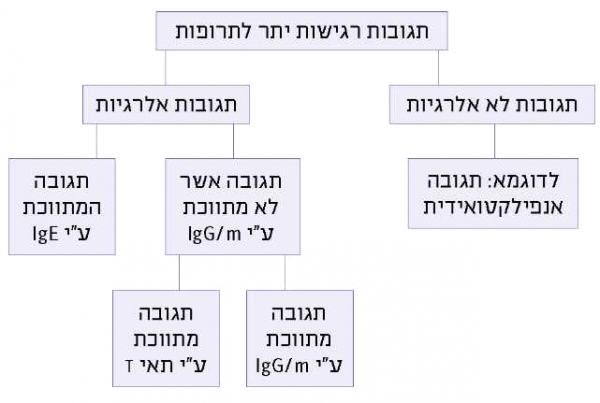
מספר מנגנונים (Mechanisms) עלולים להוביל לתגובת רגישות יתר, וכאשר מנגנון זה כרוך בשפעול מערכת החיסון, תוגדר התגובה לתרופה כתגובה אלרגית[2]. המנגנונים האימונולוגיים (Immunologic) העומדים בבסיס התגובות האלרגיות לתרופות, מתווכים על ידי נוגדנים, תאי מערכת החיסון, מערכת המשלים (Complement system) או שילוב ביניהם. לדוגמה, תגובות אלרגיות "קלאסיות" (Classic) מתווכות על ידי IgE (Immunoglobulin E) ומופיעות לרוב לאחר חשיפה קודמת לתרופה זהה או דומה. תגובות אלרגיות "לא-קלאסיות" מתווכות על ידי נוגדנים אחרים [IgM (Immunoglobulin M), IgG (Immunoglobulin G)], מרכיבי מערכת המשלים או לימפוציטים מסוג T (T-lymphocytes), והן עלולות להופיע ללא חשיפה קודמת לתרופה (תרשים 1).
בנוסף, קיימות תגובות רגישות יתר לתרופות שאינן מתווכות על ידי מערכת החיסון, אם כי הביטוי הקליני שלהן עלול להיות זהה לתגובות האלרגיות [כמו חרלת (Urticaria), אנגיואדמה (Angioedema), חסימת דרכי הנשימה ועד תגובה אנפילקטואידית]. תגובות אלה, אשר אינן מתווכות על ידי מערכת החיסון, יכולות להופיע גם בחשיפה הראשונה לתרופה. לדוגמא, התגובה ה"אנפילקטואידית" המופיעה לאחר נטילת תרופות מקבוצת NSAID כתוצאה מחסימה ברירנית (סלקטיבית, Selective) של אנזים הציקלואוקסיגנזה [cyclooxygenase enzyme (COX)], או תגובה "אנפילקטואידית" המופיעה לאחר חשיפה לחומרי ניגוד ואופיאטים (Opiates), עקב גירוי ישיר של תאי פיטום (Mast cells)[3].
כיום (שנת 2013), ניתן להעריך ולקבוע עבור מרבית המטופלים לגביהם הועלה חשד כי הם רגישים לתרופה, האם אכן קיימת רגישות לתרופה והאם יוכל המטופל ליטול את התרופה החשודה ו/או תרופות דומות מבנית. אבחון זה מבוצע במרפאה לאלרגיה, וכרוך בהערכה קלינית וביצוע תבחינים סגוליים ו/או בתבחיני תגר מתאימים. בעוד שהתבחינים נועדו לבחון רגישות לתרופה החשודה, תבחיני התגר מבוצעים כדי לאשש שאין זו תגובה אלרגית או כדי למצוא חלופה מתאימה, ובהם ניתנת התרופה החשודה באופן מדורג תחת השגחה מתאימה. עבור חולים אשר לגביהם לא ניתן לקבוע האם קיימת רגישות יתר לתרופה, או שנמצא כי הם רגישים לתרופה אך הטיפול בה נחוץ להם, ניתן לבצע הליך הכנה לפני מתן הטיפול (פרמדיקציה) או הליך של דה-סנסיטיזציה המאפשר השראת סבילות זמנית לטיפול.
תגובות רגישות יתר לתרופות דווחו עבור מרבית התרופות הנמצאות בטיפול כיום (שנת 2013), כולל מרבית האנטיביוטיקות, התרופות הכימותרפיות (Chemotherapeutics), נוגדי כאב, תרופות ביולוגיות (Biologic drugs), תרופות הרדמה (Anesthetics) ועוד. השכיחות הגבוהה ביותר של תגובות רגישות יתר מדווחת לאחר חשיפה לתרופות אנטיביוטיות ממשפחת הבטא לקטמים, תכשירים המשמשים לדימות (חומרי ניגוד) ותרופות ממשפחת נוגדי הדלקת שאינם סטרואידים.
לכן, מונתה ועדה מטעם האיגוד לאלרגיה ואימונולוגיה קלינית, אשר סקרה את הספרות וניסחה את ההמלצות לאבחון וטיפול בחולים הלוקים ברגישות יתר לתרופות הללו. המלצות הוועדה הנוגעות לתרופות ממשפחת הבטא לקטמים ולתכשירי חומרי ניגוד מובאות להלן, ואילו ההמלצות הנוגעות לנוגדי דלקת שאינם סטרואידים יתפרסמו במקביל להמלצות המובאות כאן, כ"הנחיה קלינית".
אבחון וטיפול בחולה שעלה חשד כי הוא רגיש לפניצילין
פניצילין היא אנטיביוטיקה ממשפחת הבטא לקטמים, הכוללת פניצילינים טבעיים, פניצילינים חצי-סינתטיים (Semisynthetic), צפלוספורינים (Cephalosporins) וקרבפנמים (Carbapenems)[3]. פניצילינים הם תרופת הבחירה לזיהומים חיידקיים נפוצים כמו דלקת גרון סטרפטוקוקית (Streptococcal pharyngitis) וזיהומי עור על ידי סטרפטוקוקים (Streptococci) וסטפילוקוקים (Staphylococci). תרופות אלו הן גם המועדפות לטיפול בזיהומים מסכני חיים ואלח דם (Sepsis) הנגרמים על ידי החיידקים הללו. פניצילינים מומלצים לטיפול במצבים אלה בגלל יעילותם הגבוהה, חדירותם לרקמות השונות ועמידות נמוכה של חלק מהמזהמים. רגישות לתרופות ממשפחה זו יכולה להתבטא באופנים שונים: מתפרחת קלה, המשך בתגובה מסכנת חיים וכלה בתמותה.
אבחנה משוערת של אלרגיה לפניצילין שכיחה יחסית, ומדווחת על ידי 10-1 אחוזים מהאוכלוסייה. עם זאת, במחקרים רבים נמצא כי מדובר באבחון יתר, ובירור אלרגולוגי יאשש רגישות לפניצילין רק ב-20 אחוזים מכלל הנבדקים שדיווחו כי הם "רגישים לפניצילין"[3],[4],[5],[6]. מרבית החולים נושאים את האבחנה של "אלרגיה לפניצילין" בעקבות הופעתה של תפרחת בעור בלבד[6], כאשר האבחנה המשוערת נעשתה על ידי רופא מטפל ללא השלמת אבחון אלרגי, אשר היה מבטל אבחנה משוערת זו במרבית הנבדקים. האבחנה המשוערת של "אלרגיה לפניצילין" גוררת לרוב הימנעות מטיפול בכל התרופות ממשפחת הבטא-לקטמים ורישום אנטיביוטיקות ממשפחות אחרות. מאחר שפניצילינים הם תרופת הבחירה לזיהומים רבים, משמעות הרישום של חלופות היא לעיתים טיפול פחות יעיל בצורה משמעותית ותרופות שעלותן גבוהה יותר.
בעבודה שנערכה לאחרונה (שנת 2011) בישראל נמצא, כי מקרב 166 ילדים המתגוררים בנגב והוגדרו כ"אלרגים לפניצילינים או לבטא לקטמים אחרים", רק 12 ילדים אובחנו כלוקים ברגישות לתרופות אלו לאחר ביצוע תבחיני עור ותגר במרפאת אלרגיה. קרי, בעבודה זו, 92.7 אחוזים מהילדים "החשודים" קיבלו אישור כי אינם אלרגיים וכי יוכלו לצרוך תרופות ממשפחת הבטא-לקטמים בדומה לכלל האוכלוסייה[5].
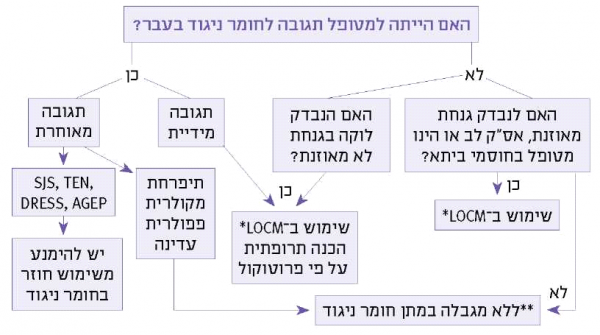
בנייר עמדה זה נבהיר את מהותו של האבחון המבוצע במרפאה לאלרגיה בחשד לרגישות לפניצלין ו/או תרופה ממשפחת הבטא לקטמים. מחד גיסא, השלמת אבחון זה תאפשר לרופא המטפל לטפל בתרופות אלה במרבית המטופלים שנחשדו כרגישים לפניצילין ונמצא כי הם אינם רגישים, ומאידך גיסא, לאבחן במדויק מי הם החולים הרגישים לתרופה מסוימת ומה הן החלופות הטיפוליות המועדפות לכל חולה (תרשים 2).
*יש להמנע משימוש בתרופות מקבוצת הבטא לקטמים - באם קיים צורך חיוני לטיפול בבטא לקטם, והתגובה הראשונית היתה תגובה מיידית - ניתן לשקול ביצוע דה-סנסיטיזציה
**יש להמנע מכל חשיפה בעתיד - Stevens Johnson syndrome; Toxic epidermal necrolysis; Serum sickness; Interstitial nephritis
***תגר מבוקר כולל מתן מנה טיפולית באופן הדרגתי והמשך טיפול בן 5 ימים במינון מלא של התרופה הרלוונטית (Relevant)
מאפייני תגובות רגישות יתר לתרופות בטא לקטם
לתרופות ממשפחת הפניצילינים מרכיב מבני משותף והוא הטבעת הבטא לקטמית, ואילו השרשראות הצידיות מבדילות בין התרופות השונות. רגישות לתרופה אחת מהקבוצה, לדוגמה, אמוקסיצילין (Amoxicillin) (מוקסיפן, Moxypen), מעלה את הסיכון לרגישות צולבת (Cross sensitivity) לאנטיביוטיקות אחרות מאותה משפחה. סיכון זה פוחת ככל ש"המרחק המבני" בין התרופות גדל[4],[5],[6].
את מגוון תגובות הרגישות לתרופות ממשפחת הבטא לקטמים מקובל לחלק למיידיות (Immediate) ומאוחרות (Delayed). התגובות המיידיות מתרחשות לרוב תוך שעה מנטילת התרופה, והן מתווכות במנגנון אלרגי מהסוג הראשון, המתווך על ידי IgE. לעומתן, תגובות מאוחרות מופיעות לרוב שעות, ימים ועד מספר שבועות מנטילת התרופה, והן מתווכות במנגנונים חיסוניים שאינם תלויים ב-IgE[7],[8],[9].
תגובת רגישות יתר מיידית לפניצילין
תגובה מיידית לפניצילין, בדומה לתגובות מיידיות אלרגיות אחרות המתווכות על ידי IgE, מופיעה תוך זמן קצר מהחשיפה (לרוב תוך שעה עד שעתיים), ומתאפיינת בתופעות כמו תפרחות חרלת בעור, אנגיואדמה, קוצר נשימה, הקאה, שלשול, ירידת לחץ דם (Hypotension), העלולות אף להוביל להלם אנפילקטי מסכן חיים[3]. תגובה מסוג זה מתרחשת לרוב עם חשיפה נשנית לתרופה. קרי, התסמינים יופיעו תוך זמן קצר מנטילת המנה האחרונה או עם המנה הראשונה, כאשר ניתן בעבר טיפול באותה תרופה. על מנת לאשש אלרגיה לפניצילין המתווכת על ידי IgE סגולי לתרופה, נדרש הליך אבחוני הכולל הערכה על ידי אלרגולוג (Allergist), ביצוע תבחיני עור לפניצילין (ולעיתים לתרופות נוספות מאותה המשפחה) והשלמת תבחין תגר שהוא "מדד הזהב" (Gold standard) לקביעת אבחנה.
המידע הדרוש לרופא האלרגיה להערכת התגובה לפניצילין הוא כדלקמן:
- מהי התרופה שגרמה לתגובה והאם קיבל המטופל תרופות נוספות בה בעת
- האם החולה נחשף בעבר או לאחר מכן לתרופה זהה או תרופה אחרת ממשפחת הבטא לקטמים
- מה היה מועד התגובה ביחס לתחילת הטיפול בתרופה
- מה היו מאפייני התגובה: תפרחת, קוצר נשימה, התעלפות, ו/או האם הייתה תגובה אנפילקטית, או שמא היו סימנים להשפעת לוואי שאינה אלרגית (כגון כאבי ראש בחילה)
- מה היה אופי התפרחת: חרלת, תפרחת מקולופפולרית (Maculopapular rash), אריתמה מולטיפורמה (Erythema multiforme) או אחר
- האם הטיפול באותה התרופה הופסק או הושלם
- האם התגובה ה"אלרגית" הצריכה טיפול תרופתי ומה הייתה השפעת הטיפול שניתן
תבחינים סגוליים לאלרגיה לתרופות ממשפחת הבטא לקטמים
בכל חשד לרגישות מיידית לפניצילין, יקבע האלרגולוג, בטרם יחל בטיפול, האם נדרש אבחון. לדוגמה, בחולים עם אנמנזה (Anamnesis) של רגישות התומכת חד משמעית באלרגיה לתרופה ועם תגובה אנפילקטית/מסכנת חיים, יחליט האלרגולוג להימנע הן מבירור והן מטיפול בתרופות אלה, וימליץ על טיפולים חלופיים מתאימים[10]. במצבים אחרים ימליץ האלרגולוג לבצע אבחון לרגישות לתרופות אלו; בירור זה מבוצע במרפאה לאלרגיה.
תבחיני העור לפניצילין כוללים תבחינים סגוליים לדטרמיננטה (Determinant) הראשית ולדטרמיננטות המשניות של התרופה[10]. כן מקובל היום (נכון לשנת 2013) לכלול בתבחיני העור גם תבחין לאמוקסיצילין, המצוי בטיפול נרחב[11],[12]. אם קיים חשד לתגובה לתרופה אחרת (צפלוספורין או תרופה בטא לקטמית אחרת), מבוצעים תבחינים גם לתרופות החשודות. לעיתים, על פי שיקול דעת המומחה לאלרגיה, ניתן לבצע גם בדיקת דם (Radio-Allergo-Sorbent Test, RAST) לפניצילינים. בבדיקות אלו נמדדת רמת IgE סגולי (ספציפי, Specific) לדטרמיננטה הראשית לפניצילין ולאמוקסיצילין, ולא נבדקת בהן תגובה לדטרמיננטות המשניות של הפניצילין. לכן, לבדיקת RAST רגישות (Sensitivity) וסגוליות נמוכות בהשוואה לתבחיני העור, ואף שהיא יכולה לאשש רגישות אלרגית לפניצילין בחלק מן החולים, לא ניתן, על סמך בדיקת זו, לשלול רגישות לפניצילין[13],[14].
- הליך אבחון האלרגיה כולל שלושה שלבים
- ביצוע תבחין שריטה (Skin Prick Test, SPT) - מאפשר לבדוק הימצאות IgE סגולי לפניצילין על ידי החדרת כמות מזערית של אלרגן לעור ובדיקת התגובה האלרגית באזור התבחין
- ביצוע תבחין בעור מסוג Intradermal skin test - זוהי בדיקה המבוצעת באמצעות הזרקת כמות קטנה [לרוב 0.02 מ"ל (מיליליטר)] של האלרגן לתוך העור במיהולים שונים ובדיקת התגובה באזור התבחין
ביצוע תבחין תגר לאנטיביוטיקה החשודה כגורמת התגובה האלרגית
אם תבחיני העור בשריטה או התבחין התוך עורי היו "חיוביים" - כלומר הראו שקיימת רגישות, יוגדר הנבדק כאלרגי לפניצילין, לא יבוצע תבחין תגר ויומלץ להימנע ממתן תרופות אלו בעתיד לאותו חולה. עם זאת, יש לעיתים מקום להערכה נשנית של החולה לאחר תקופה ממושכת (לפחות שלוש שנים). כאשר המטופל מוגדר כלוקה ברגישות מיידית לפניצילין, אין חלופה ראויה לפניצילין ותרופה זו נדרשת, ניתן לטפל בו בתרופות ממשפחה זו בעזרת תהליך המכונה אבטול רגישות (דה-סנסיטיזציה). הליך זה מבוצע במסגרת אשפוז (בתנאים המקבילים לאשפוז ביחידת טיפול נמרץ/או חדר השגחה), תחת פיקוח צמוד של רופא מומחה ומנוסה בביצוע הליך זה[9],[15]. בתהליך הדה-סנסיטיזציה, מקבל החולה כמויות מזעריות של התרופה, במינונים עולים, בהפרשי זמן קצובים, עד למתן המנה הטיפולית. טיפול זה אינו "מבטל את האלרגיה", אלא מאפשר את מתן מערך (קורס, Course) הטיפול. עם הפסקת הטיפול, פג תוקפה של הדה-סנסיטיזציה והחולה מוגדר שוב כאלרגי לפניצילין. אם נדרש טיפול נשנה בתרופה ממשפחת הבטא לקמטים, נדרש הליך דה-סנסיטיזציה נשנה.
חולים שתבחיני העור אשר בוצעו להם אינם מעידים על רגישות, קרוב לוודאי שאינם אלרגיים. עם זאת, על מנת להשלים את האבחון, יש הכרח לבצע תבחין תגר. לתבחיני העור "השליליים" כוח מנבא של 98 אחוזים ולכן הם מאפשרים את ביצוע התגר בביטחה. תבחין תגר מבוצע על ידי מתן מנה ראשונה של ה"תרופה החשודה" (זו שגרמה לתגובה הראשונית) תחת השגחה, לרוב באופן מדורג[9]. ניתן להשלים את התגר על ידי מתן מערך טיפולי (החל מ-24 שעות לאחר התגר במרפאה למשך מספר ימים, בהם החולה מקבל את הטיפול בביתו). אם לא נצפות כל השפעות לוואי במהלך תבחין התגר המלא (לדוגמה, לאחר 7 ימי טיפול), מוגדר התגר כתקין (שלילי) - קרי תבחין התגר שלל את הרגישות לתרופה שנבדקה ולמשפחת הפניצילינים כולה. כאשר לא ידוע מהי "התרופה החשודה" ניתן לנקוט באחת משתי הדרכים:
- בביצוע תגר כמתואר לאמוקסיצילין (התרופה השכיחה ביותר בטיפול), ובנוכחות תגר תקין, ניתן להמליץ למטופל על טיפול באמוקסיצילין ופניצילינים סמיסינטטיים (Semisynthetic) אחרים, אך לא פניצילין טבעי
- ביצוע שני תגרים נפרדים כמתואר - האחד לאמוקסיצילין והשני לפניצילין טבעי. כאשר שני התגרים שליליים, ניתן להסיר את תווית הרגישות לפניצילינים ולאפשר טיפול בתרופות ממשפחה זו בהתאם לצורך[16],[17],[18]
תבחיני העור מעריכים אך ורק רגישויות מיידיות לבטא לקטמים והם אינם שוללים תגובות מאוחרות (שרובן אינן מסכנות חיים). תבחין התגר מאפשר להעריך את שתי התגובות, מוקדמת ומאוחרת, ולכן נדרש תבחין תגר מלא כדי להסיר את תווית הרגישות לפניצילין. הסיכון של מטופל שתבחין התגר שלו "שלילי", לפתח בעתיד תגובת רגישות יתר לתרופות ממשפחת הבטא לקטמים, זהה לסיכון באוכלוסיה הכללית[9].
תגובת רגישות יתר מאוחרת לבטא לקטמים
תגובות רגישות יתר מאוחרות לתרופות בכלל ואנטיביוטיקות בטא לקטמים בפרט, עלולות להופיע לאחר שעות (מעל שעתיים), ועד ימים ושבועות מתחילת הטיפול. התגובה השכיחה ביותר (בפרט בילדים) היא תפרחת מקולופפולרית, אך תיתכנה תגובות קשות יותר ואף מסכנות חיים דוגמת Stevens Johnson Syndrome (SJS); Exfoliative dermatitis; Erythema Multiforme (EM); Toxic Epidermal Necrolysis (TEN); Serum sickness; Interstitial nephritis.
למטופלים שלקו בתפרחת מקולופפולרית קלה ניתן, לאחר הערכה אלרגולוגית, לאשר טיפול נשנה בתרופה או להמליץ על ביצוע תבחין תגר מבוקר במרפאה לאלרגיה, שיאפשר להסיר את תווית הרגישות לפניצילין. במצבים אלה אין מקום לביצוע תבחיני עור או בדיקת דם, היות שהתגובה החשודה אינה מתווכת על ידי IgE. במטופלים שלקו בתגובות רגישות יתר מאוחרות, מסכנות חיים כמפורט לעיל, קיימת הורית נגד (Contraindication) מוחלטת לטיפול או לחשיפה נשנית לתרופות ממשפחה זו[19].
כיצד יש לנהוג בהיעדר מידע על התגובה הראשונית לבטא לקטמים
פעמים רבות, החשד לרגישות לפניצילין נשען על דיווח בתיק החולה או על זיכרון חלקי של החולה. לא פעם, אירוע האלרגיה התרחש שנים רבות קודם לכן ואין לגביו מידע מדויק או מידע כלשהו. בחולים אלה מבוצע בירור כמפורט בתרשים 2. עם זאת, במחקר שפורסם על ידי Confino Cohenn Goldberg[16] נמצא, כי בחולים עם אנמנזה "מרוחקת" של רגישות לפניצילינים, ניתן לקיים תבחין תגר לפניצילין או אמוקסיצילין תחת השגחה רפואית מתאימה, גם ללא צורך בביצוע תבחיני עור סגוליים.
- הטיפול בצפלוספורינים או בתרופות אחרות ממשפחת הבטא לקטמיים, בחולה הרגיש לפניצילין
אנטיביוטיקות ממשפחת הצפלוספורינים מכילות אף הן טבעת בטא לקטמית ושרשרת צידית, המשתנה מתרופה לתרופה. התגובה האלרגית לפניצילינים מתווכת בחלקה על ידי נוגדנים מסוג IgE כנגד הטבעת הבטא לקטמית, ולכן תיתכן תגובה צולבת גם לתרופות ממשפחת הצפלוספורינים[19]. עם זאת נמצא, כי מרבית התגובות האלרגיות לצפלוספורינים נגרמות כתוצאה מנוגדנים כנגד השרשראות הצידיות. בעבר הוערך, כי רגישות צולבת בין פניצילין לצפלוספורינים מתרחשת ב-18-8 אחוזים מהלוקים באלרגיה לפניצילין. אולם, נמצא כי שכיחות רגישות צולבת זו נמוכה בהרבה[9],[20]. בסדרת עבודות שפורסמו על ידי Caseyn Pichichero[21] דווח, כי עיקר הרגישות הצולבת היא בין פניצילינים לצפלוספורינים מהדור הראשון. השרשראות הצידיות של צפלוספורינים מדור ראשון דומות לשרשרת הצידית של הפניצילין, ולכן הרגישות הצולבת בין שתי קבוצות אלה גבוהה יחסית, אם כי שכיחותה נמוכה מ-10 אחוזים. שכיחות הרגישות הצולבת לצפלוספורינים מהדור השני והשלישי עומדת על 4-0.5 אחוזים.
- ההמלצה לטיפול בצפלוספורינים בחולים החשודים כרגישים לפניצילין נגזרת מאופי התגובה לפניצילין והאבחון האלרגולוגי המפורט להלן
- חולים שלקו בתגובה אלרגית (מיידית) לפניצילין, אך תסמיני התגובה המיידית שלהם היו תפרחת בלבד, יכולים לרוב, לקבל טיפול פומי בצפלוספורינים מדור שני או שלישי. בחולים שהתגובה שלהם הייתה קשה יותר (כמו תגובה אנפילקטית מלאה), יש להימנע ממתן צפלוספורינים עד השלמת הבירור האלרגי. בחולים אלה מבוצעים תבחינים לפניצילין, כולל תבחין תגר. כן יבוצע תבחין עורי/תבחין תגר לצפלוספורין החשוד כגורם לתגובה. אם תבחינים אלו אינם מעידים על רגישות, ניתן לטפל בחולה בצפלוספורינים ו/או בכל תרופה ממשפחת הבטא לקטמיים, בדומה לאוכלוסיה הכללית. מאידך, אם התבחינים לפניצילין מעידים על רגישות לפניצילין או שלא ניתן לבצעם, על האלרגולוג לשקול ביצוע תבחין עור ותבחין תגר לצפלוספורין הנדרש. אם תבחין זה מפורש כשלילי, יכול המטופל ליטול את התרופה. אם התבחינים לצפלוספורין מעידים על רגישות, אך התרופה חיונית לחולה, יש לתת אותה באמצעות הליך של אבטול רגישות (דה-סנסיטיזציה)
- בחולים שדיווחו על תגובת רגישות יתר מאוחרת קלה לפניצילין (תפרחת מקולופפולרית), ניתן לטפל בצפלוספורינים מהדור השני והשלישי על פי הנחיות האיגוד האמריקאי לרפואת ילדים[22]
- כאשר מתעורר חשד לרגישות אלרגית סגולית לתרופה צפלוספורינית בלבד (ללא עדות/קשר לרגישות לפניצילין) וצורך בטיפול נשנה בתרופה ממשפחה זו, יש לבצע תבחיני עור ותגר לצפלוספורין החשוד. תבחינים אלה מבוצעים לעיתים קרובות, אך בניגוד לתבחיני העור המבוצעים לפניצילין, תבחיני העור המבוצעים לצפלוספורינים לא עברו סטנדרטיזציה (Standardization). ולכן בחולים אלה יש הכרח לבצע תבחין תגר או לתת את התרופה באמצעות דה-סנסיטיזציה.
הטיפול בקרבפנמים בחולים עם רגישות לפניצילין
התרופות ממשפחת הקרבפנמים נכללות אף הן בקבוצת הבטא לקטמים. הסיכון לרגישות צולבת בין פניצילינים לקרבפנמים נמוך ביותר, כ-1 אחוז בלבד[23]. עם זאת, בכל עת שנדרש טיפול זה וקיים ספק באשר לסיכון שבמתן תרופות אלה, מומלץ להתייעץ עם אלרגולוג לגבי הטיפול ואופן מתן התרופה.
לסיכום
הטיפול בפניצילין בחולה הלוקה ברגישות אלרגית מיידית או רגישות מאוחרת לתרופה זו עלולה להיות מסכנת חיים. מאידך, אבחון יתר של "אלרגיה לפניצילין" שכיח ביותר, ולמעשה רק כ-10 אחוזים מהמטופלים המדווחים על רגישות שכזו, אכן לוקים בה. החשש כי המטופל לוקה ברגישות לפניצילין מביא לטיפול יתר בתרופות אנטיביוטיות אחרות, שעלותן גבוהה יותר ולעיתים יעילותן פחותה. כיום (נכון לשנת 2013) עומדים לרשותנו הכלים המתאימים לאבחון וטיפול בחולים הלוקים ברגישות לתרופות ממשפחת הבטא לקטמים. הליך זה מחייב סדרה של בדיקות לאפיון הרגישות המבוצעות על ידי המומחים לאלרגיה, ומאפשר הן אבחון מדויק והן מתן המלצות לטיפול מתאים.
- רגישות לחומרי ניגוד רנטגניים (X-ray contrast media)
חומרי ניגוד נמצאים בשימוש שכיח כחלק מביצוע בדיקות דימות רנטגן, Computed Tomography (CT), צנתור (Catheterization) ועוד]. הם מכילים תמיסות מרוכזות המורכבות מנגזרות של בנזן (Benzene) המצומדות לאטומי יוד (Iodine) אשר מקנים לתמיסות אלה את תכונת האטימות לקרינת רנטגן. חומרי ניגוד לרוב אינם פעילים, אינם עוברים חילוף חומרים (מטבוליזם, Metabolism) בגוף ומופרשים בשתן תוך 24 שעות. מצויים סוגים שונים של חומרי ניגוד הנבדלים במטען החשמלי שלהם [יוני (Ionic) או לא-יוני], במבנה [מונומרים (Monomers) או דימרים (Dimers)] ובאוסמולריות (Osmolality) [גבוהה, נמוכה או איזו (Iso)- אוסמוטית ביחס לנסיוב]. בישראל, נעשה שימוש בתכשירים שונים במכוני דימות שונים, לעיתים אף באותו מכון. בעבר רווח השימוש בחומרי ניגוד יונים בעלי אוסמולריות גבוהה HOCM (High Osmolar Contrast Media), ואילו כיום (שנת 2013) שכיח השימוש בחומרי ניגוד מהדור החדש, אשר אינם יונים והם בעלי אוסמולריות נמוכה LOCM (Low Osmolar Contrast Media):
| HOCM | אוסמולריות מעל 1,400 |
| LOCM | 900-500 ועדיין גבוהה מאוסמולריות הדם! |
| איזו אוסמוטית | 290 כאוסמולריות הדם |
- תגובות בלתי רצויות לחומרי ניגוד
תגובות אלה שכיחות ומסווגות לשתי קבוצות: תגובות כימוטוקסיות (Chemotaxis) ותגובות רגישות יתר:
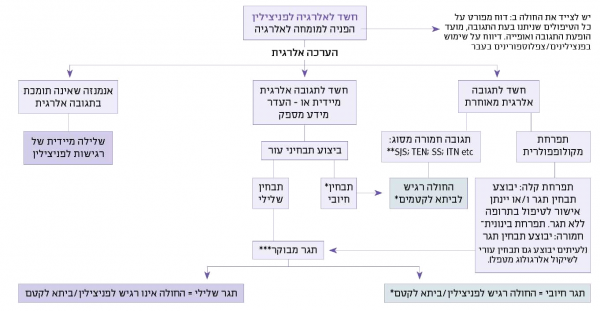
תגובות כימוטוקסיות תלויות במינון, ריכוז וקצב מתן התכשיר. תמיסה היפראוסמוטית (Hyperosmotic) תגרום לוויסות נוזלים (Fluid shifts), ולכן עלולה לגרום לתגובה ואזווגאלית (Vasovagal) המתבטאת בתחושת חום, האדמה (Flushing), בחילה, הקאה, ברדיקרדיה (Bradycardia), ירידת ל"ד (לחץ דם), או לתגובות אחרות דוגמת פרכוסים, אריתמיות (Arrhythmias) ורעילות לאברי מטרה (כליות){הערה|שם=הערה25|Id'ee JM, Pines Emmanuelle, Prigent P & Corot C, Allergy-like reactions to iodinated contrast agents. A critical analysis. Fundamental & Clinical Pharmacology, 19 (2005) 263-281.}}. תגובות רגישות יתר לחומר ניגוד יכולות להיות מיידיות או מאוחרות (תרשים 3).
- תגובת רגישות יתר מיידית לחומר ניגוד רנטגני
תגובה מיידית לחומר ניגוד מופיעה לרוב תוך דקות ספורות מהזרקתו ותסמיניה כוללים: האדמה, גרד, חרלת, אנגיואדמה, היצרות הסימפונות (Bronchospasm), צפצופים, שרנוק (סטרידור, Stridor), בצקת (Edema) של הלוע (לרינקס, Larynx), שלשולים, הקאות, ירידת ל"ד, אובדן הכרה ואף מוות. שכיחות תגובות מסוג זה לאחר שימוש בחומרי ניגוד בעלי ערך אוסמוטי נמוך (LOCM) הוא 3.1-0.7 אחוזים מהבדיקות, מהן שכיחות התגובות מסכנות החיים הוא 0.04-0.02 אחוז ושיעור תמותה של 3:100,000 מהבדיקות[24],[25].
הפתופיזיולוגיה (Pathophysiology) של תגובות רגישות יתר מיידיות לחומר ניגוד אינה ידועה. מקובל להניח כי תגובה זו אינה מתווכת על ידי נוגדנים מסוג IgE (ולכן מכונה תגובה אנפילקטואידית ולא אנפילקטית), ובהתאם, היא עלולה להתרחש גם בחשיפה ראשונה לחומר הניגוד. המנגנון המשוער לתגובה זו הוא הפעלה ישירה של תאי פיטום ו/או מערכת הקרישה, ושחרור ברדיקינין (Bradykinin), בתגובה לשינוי האוסמולרי הנגרם בשל עירוי החומר או בשל המבנה המולקולארי (Molecular structure) הסגולי שלו[26]. בחלק קטן מהלוקים ברגישות יתר מיידית לחומר ניגוד, נגרמת תגובה אלרגית של ממש, קרי תגובת רגישות אנפילקטית המתווכת על ידי IgE. בחולים אלה, תבחין עורי (Intra dermal) עשויי להיות "חיובי" ולהדגים רגישות סגולית לחומר זה. עם זאת, תבחינים לנוכחות IgE סגולי לחומר הניגוד הם בעלי רגישות נמוכה מאוד, אינם מתוקפים ואינם מבוצעים באופן שגרתי[24],[27],[28].
גורמי סיכון לתגובת רגישות יתר מיידית לחומר ניגוד
שני גורמי סיכון עיקריים אופיינו כקשורים בהופעתה של תגובת רגישות יתר מיידית לחומר ניגוד רנטגני:
- אוסמולריות התמיסה, כאשר שכיחות תגובת רגישות יתר גבוהה פי 10-6 בשימוש בתכשיר בעל אוסמולריות גבוהה, בהשוואה לתכשיר בעל אוסמולריות נמוכה
- עדות לתגובת רגישות יתר מיידית בחשיפה קודמת לחומר ניגוד
נמצא, כי מספר גורמים נוספים עשויים להחמיר תגובה מיידית אם זו תתרחש והם[24],[28],[29]:
- גנחת (Asthma) פעילה, קשה או כזו שאינה מאוזנת
- טיפול בחוסמי בטא (Beta-blockers)
- אי ספיקת לב (Congestive heart failure) מתקדמת (דרגה 4-3)
- גיל מבוגר (<65)
בנוסף, במספר מחקרים נמצא קשר בין "רקע אטופי" (History of atopy) ותגובת רגישות יתר מיידית לחומר ניגוד. בעבודות אלה הוגדר "רקע אטופי" כדיווח של הנבדק על גנחת, נזלת אלרגית עונתית, אלרגיה לתרופות ו/או אלרגיה למזון. מבין גורמים אלה, גנחת היא ככל הנראה גורם הסיכון המשמעותי ביותר[2]. עם זאת, במחקר פרוספקטיבי (Prospective study) שנערך בקרב עשרות אלפי חולים, נמצא כי גנחת מטופלת ומאוזנת אינה מעלה את הסיכון להיארעות תגובות רגישות יתר מיידיות[29].
- מניעת תגובות רגישות יתר מיידיות לחומר ניגוד
מניעה של תגובת רגישות יתר מיידית לחומר ניגוד כוללת שני מרכיבים: שימוש בתכשירים בעלי אוסמולריות נמוכה ומתן הכנה תרופתית (פרמדיקציה) לפני מתן חומר ניגוד רנטגני. בנוסף מומלץ, כי שימוש בחומרים אלו יבוצע על ידי צוות מיומן בטיפול בתגובות רגישות יתר מיידיות, בחדר שבו נמצאת עגלת החייאה.
השימוש בתכשירים בעלי אוסמוליות נמוכה (LOCM) מומלץ עבור כל נבדק, ובעיקר עבור נבדקים הנמצאים בקבוצת סיכון לפתח תגובת רגישות יתר מיידית, נבדקים הלוקים באי יציבות המודינמית (Hemodynamic instability), נשימתית או נירולוגית (Neurologic), או נבדקים עם גורמי סיכון נוספים כפי שפורט לעיל.
הכנה תרופתית לפני בדיקה עם חומר ניגוד רנטגני מומלצת במצבים הבאים בלבד:
- נבדק שלקה בתגובת רגישות יתר מיידית לחומר ניגוד בעבר
- נבדק הלוקה בגנחת פעילה ו/או לא מאוזנת
אין זה מומלץ לתת הכנה תרופתית לחולה אשר מחלת הגנחת שלו מטופלת ומאוזנת, או לחולה שלקה בעבר בגנחת ואינו נזקק לטיפול קבוע.
לנבדקים אשר הוגדרו כזקוקים להכנה תרופתית, מומלץ להקפיד על שימוש בתכשיר תת-אוסמוטי לא-יוני (LOCM), ורצוי תכשיר שונה מזה שגרם בעבר לתגובה. ההכנה התרופתית כוללת טיפול בפרדניזון (Prednisone) במינון של 150 מ"ג (מיליגרם), מחולק לשלוש מנות (כל מנה של 50 מ"ג) אשר תינתנה 13 שעות, 7 שעות ושעה לפני הבדיקה; בנוסף יש לתת נוגד-היסטמין (Antihistamine): פנרגן [Phenergan (promethazine)] 25 מ"ג (פומי/לתוך השריר) או לורסטין (Lorastine) 10 מ"ג, שעה לפני הבדיקה.
כאשר יש לבצע את הבדיקה בדחיפות, יש להמיר את הפרוטוקול (Protocol) שפורט לעיל במתן לתוך הווריד של הידרוקורטיזון (Hydrocortisone) במינון 200 מ"ג, ובמתן לתוך השריר של פנרגן במינון 25 מ"ג. במטופלים אלה מומלץ, במידת האפשר, להמתין שעה עד להזרקת חומר הניגוד, ולהמשיך בטיפול בהידרוקורטיזון במינון 200 מ"ג כל 4 שעות, עד השלמת הבדיקה.
השימוש באמצעי מניעה אלו בנבדקים שפיתחו תגובת רגישות יתר מיידית לחומר ניגוד רנטגני, הביא להפחתת תגובה נשנית מ-60-17 אחוזים ל-10-1 אחוזים[30]. עם זאת, בחולים שלקו בעבר בתגובת רגישות יתר ומצויים בסיכון גבוה לפתח תגובה נוספת, יש לשקול בדיקת דימות חלופית [כמו תהודה מגנטית - Magnetic Resonance Imaging (MRI) ושימוש בגדוליניום (Gadolinium)].
- תגובות רגישות יתר מאוחרת למתן חומר ניגוד רנטגני
בדומה לכל תרופה אחרת, עלול חומר הניגוד הרנטגני לגרום להופעת תגובות רגישות יתר מאוחרות. תגובות אלה יכולות להופיע החל מיומיים ועד 10 ימים לאחר הזרקת החומר בפעם הראשונה, ובעירוי חוזר של החומר, אפילו ביום הראשון לאחר ההזרקה.
השכיחות המשוערת של תגובות אלו היא 3-1 אחוזים, וזו מתווכת לרוב על ידי תאי לימפוציטים מסוג T. במרבית החולים מתאפיינת התגובה המאוחרת בתפרחת מקולופפולרית אך תיתכנה תפרחות מסוג חרלת, אריתמה, אנגיואדמה ו-Fixed drug eruption. נדירות תגובות מסכנות חיים מסוג אריתמה מולטיפורמה (EM), תסמונת סטיבן-ג'ונסון (SJS), Toxic Epidermal Necrolysis (TEN), או Drug Reaction with Eosinophilia and Systemic Symptoms (DRESS).
בכל חשד לתגובה מאוחרת, מומלץ להשלים בירור במעבדה הכולל נוסחת תאי דם שלמה (Complete Blood Count, CBC) ובדיקת ערכים כימיים. הטיפול בתגובות אלרגיות מאוחרות לחומר ניגוד רנטגני נגזר מחומרת התגובה. כאשר התגובה קלה, ניתן להסתפק בטיפול תסמיני, ואין מניעה מלבצע בדיקה נוספת עם חומר ניגוד בעתיד (שבה יינתן טיפול בהתאם לתגובה, אם זו נשנית). לעומת זאת, בכל מצב שבו התגובה הראשונית הייתה קשה או בכל עת שמתרחשת אחת מהתגובות מסכנות החיים המפורטות לעיל, יש להימנע ממתן נשנה של התכשיר. כאשר מתעורר ספק, ניתן להפנות את החולה לאלרגולוג להערכה ומתן המלצה לטיפול בחשיפה נשנית.
חשוב לזכור - כמה "דעות רווחות" שגויות
- תגובת רגישות יתר לחומר ניגוד, מיידית או מאוחרת, אינה תלויה בקצב מתן החומר
- תגובת רגישות יתר מיידית אינה מנבאת תגובת רגישות יתר מאוחרת, ולהיפך
- רגישות לחומר ניגוד אינה קשורה ליוני היוד! המינוח הנכון צריך להיות "רגישות לחומר ניגוד"
- אלרגיה לפירות ים או דגים אינה מעלה את הסיכון לרגישות לחומרי ניגוד, ולהיפך
- רגישות למגע (Contact dermatitis) ליוד (פולידין, Polydine) אינה מעלה את הסיכון לרגישות יתר מיידית לחומרי ניגוד
- מתן חומר ניגוד בשתייה בטוח לרוב. פורסמו מספר פרשות חולים בודדות בלבד על תגובת רגישות מיידית בעקבות צורת מתן זו
שמות הסוקרים
- פרופ' אילן דלאל, המרכז הרפואי וולפסון, חולון
- פרופ' מאיר שליט, המרכז הרפואי הדסה עין כרם ירושלים
- פרופ' שמואל קיויתי, המרכז הרפואי סורסקי, תל אביב
- ד"ר שי כהן, המרכז הרפואי כרמל, חיפה
- ד"ר אהרון קסל, המרכז הרפואי בני ציון, חיפה
ביבליוגרפיה
- ↑ Gandhi TK, Weingart SN, Borus J & al, Bates DW Adverse drug events in ambulatory care.N Engl J Med, 2003 Apr 17;348:1556-64.
- ↑ 2.0 2.1 2.2 Johansson SG, Bieber T, Dahl R & al, Revised nomenclature for allergy for global use: Report of the Nomenclature Review Committee of the World Allergy Organization, October 2003. J Allergy Clin Immunol, 2004;113:832-6.
- ↑ 3.0 3.1 3.2 3.3 Sulivan TJ, Drug allergy. In: Allergy principles and practice. 6th edition, Midleton E, Reed EC, Ellis EF & al, (Eds). Mosby 2003: 1679-1694.
- ↑ 4.0 4.1 Pichichero ME, Cephalosporins can be prescribed safely for penicillin-allergic patients. J Fam Pract, 2006;55:106-12.
- ↑ 5.0 5.1 5.2 Liu XD, Gao N & Qiao HL, Cephalosporin and penicillin cross-reactivity in patients allergic to penicillins. Int J Clin Pharmacol Ther, 2011;49:206-16.
- ↑ 6.0 6.1 6.2 7. Bousquet PJ, Pipet A, Bousquet-Rouanet L & Demoly P, Oral challenges are needed in the diagnosis of beta-lactam hypersensitivity. Clin Exp Allergy, 2008;38:185-90.
- ↑ Bousquet PJ, Kvedariene V, Co-Minh HB & al, Clinical presentation and time course in hypersensitivity reactions to beta lactams. Allergy, 2007;62:872-6.
- ↑ Padial A, Antunez C, Blanca-Lopez N & al, Non-immediate reactions to beta-lactams: diagnostic value of skin testing and drug provocation test. Clin Exp Allergy, 2008;38:822-8.
- ↑ 9.0 9.1 9.2 9.3 9.4 Chang C, Mahmood MM, Teuber SS & Gershwin ME, Overview of penicillin allergy. Clin Rev Allergy Immunol, 2012;43:84-97.
- ↑ 10.0 10.1 Weber-Mani U & Pichler WJ, Anaphylactic shock after intradermal testing with betalactam antibiotics. Allergy, 2008;63:785.
- ↑ Hershkovich J, Broides A, Kirjner L & al, Beta lactam allergy and resensitization in children with suspected beta lactam allergy. Clin Exp Allergy, 2009;39:726-30.
- ↑ Caubet JC, Kaiser L, Lemaitre B & al, The role of penicillin in benign skin rashes in childhood: a prospective study based on drug rechallenge. J Allergy Clin Immunol, 2011;127:218-22.
- ↑ Fontaine C, Mayorga C, Bousquet PJ & al, Relevance of the determination of serum-specific IgE antibodies in the diagnosis of immediate beta-lactam allergy. Allergy, 2007;62:47-52.
- ↑ Blanca M, Mayorga C, Torres MJ & al, Clinical evaluation of Pharmacia CAP System RAST FEIA amoxicilloyl and benzylpenicilloyl in patients with penicillin allergy. Allergy, 2001;56:862-70.
- ↑ Fox S, Park MAPenicillin skin testing in the evaluation and management of penicillin allergy. Ann Allergy Asthma Immunol, 2011;106:1-7.
- ↑ 16.0 16.1 Goldberg A & Confino-Cohen R, Skin testing and oral penicillin challenge in patients with a history of remote penicillin allergy. Ann Allergy Asthma Immunol, 2008;100:37-43.
- ↑ Hjortlund J, Mortz CG, Skov PS & al, One-week oral challenge with penicillin in diagnosis of penicillin allergy. Acta Derm Venereol, 2012;92:307-12.
- ↑ Romano A, Gaeta F, Valluzzi RL & al, The very limited usefulness of skin testing with penicilloyl-polylysine and the minor determinant mixture in evaluating nonimmediate reactions to penicillins. Allergy, 2010;65:1104-7.
- ↑ 19.0 19.1 Solensky R, Earl HS & Gruchalla RS, Clinical approach to penicillin-allergic patients: a survey. Ann Allergy Asthma Immunol, 2000;84:329-33.
- ↑ Thoburn R, Johnson JE & Cluff LE, Studies on the epidemiology of adverse drug reactions. IV. The relationship of cephalothin and penicillin allergy. JAMA, 1966;198:345-8
- ↑ Pichichero ME & Casey JR, Safe use of selected cephalosporins in penicillin-allergic patients: A met analysis. Otolaryngol Head Neck Surg, 2007;136:340-7.
- ↑ American Academy of Pediatrics Subcommittee on Management of Acute Otitis Media. Diagnosis and management of acute otitis media. Pediatrics, 2004;113:1451-65.
- ↑ Frumin J & Gallagher JC, Allergic cross-sensitivity between penicillin, carbapenem, and monobactam antibiotics: what are the chances? Ann Pharmacother, 2009;43:304-15.
- ↑ 24.0 24.1 24.2 שגיאת ציטוט: תג
<ref>לא תקין; לא נכתב טקסט עבור הערות השוליים בשםהערה25- ↑ Katayama H, Yamaguchi K, Kozuka T & al, Adverse reactions to ionic and non ionic contrast media. Radiology, 1990;175:621-628.
- ↑ Farnam K, Chang C, Teuber S & Gershwin ME, Nonallergic drug hypersensitivity reactions. Int Arch Allergy Immunol, 2012;159:327-45.
- ↑ 27. Brockow K, Immediate and delayed reactions to radiocontrast media: Is there an allergic mechanism? Immunol Allergy Clin N Am, 2009; 29: 453-468.
- ↑ 28.0 28.1 Goskel O, Aydin O, Atasoy C & al, Hypersensitivity reactions to contrast media:prevalence, risk factors and the role of skin tests in diagnosis - a cross sectional survey. Int Arch Allergy Immunol, 2011; 155:297-305.
- ↑ 29.0 29.1 Bettmann MA, Heeren T, Greenfield A & Goudey C, Adverse events with radiographic contrast agents: results of the SCVIR Contrast Agents Registry. Radiology, 1997; 203:611-620.
- ↑ Davenport MS, Cohan R, Caoli EM & Ellis J, Repeat contrast medium reactions in premedicated patients: frequency and severity. Radiology, 2009;253:372
קישורים חיצוניים
המידע שבדף זה נכתב על ידי ננסי אגמון-לוין - מרכז זבלודוביץ למחלות אוטואימוניות, מרכז רפואי שיבא, תל השומר, הפקולטה לרפואה סאקלר, אוניברסיטת תל אביב, תל אביב-יפו, יובל טל - היחידה לאלרגיה ואימונולוגיה קלינית, המרכז הרפואי הדסה עין כרם, ירושלים, ארנון ברוידס - המירפאה לאלרגיה ואימונולוגיה קלינית בילדים, מרכז רפואי סורוקה, הפקולטה לרפואה, אוניברסיטת בן גוריון, באר שבע, אילן אשר - היחידה לאלרגיה ואימונולוגיה קלינית, מרכז רפואי קפלן, רחובות , אלון הרשקו - היחידה לאלרגיה ואימונולוגיה קלינית, מרכז רפואי מאיר, כפר סבא, טלי שטאובר - היחידה לאלרגיה ואימונולוגיה קלינית, מרכז רפואי מאיר, כפר סבא, רונית קונפינו-כהן - הפקולטה לרפואה סאקלר, אוניברסיטת תל אביב, תל אביב-יפו


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק