היצרות השופכה - Urethral stricture
| היצרות השופכה | ||
|---|---|---|
| Urethral stricture | ||
| 250px | ||
| יוצר הערך | ד"ר אורי גור
|
|
היצרות השופכה היא תהליך צלקתי בחלל השופכה וסביבה ועשויה להיגרם כתוצאה מפגיעה, למשל עקב חבלה או עקב דלקת בשופכה. כיוון שפתולוגיה זו אינה שכיחה והתסמינים האופיניים אינם ייחודיים, האבחנה של היצרות שופכה מחייבת מודעות לפתולוגיה זו בצד דרגת חשד גבוהה ובירור מתאים על ידי אורולוג. החלופות הטיפוליות השונות מאפשרות כיום טיפול נאות במרבית החולים הסובלים מהיצרות של השופכה, אך בשל היעדר ידע זוכים חולים רבים לטיפול תת-מיטבי.
חשוב להגביר את המודעות של ציבור הרופאים לבעיה ובכך לשפר את הטיפול בחולים אלו.
אפידימיולוגיה
פתולוגיה זו אינה שכיחה.
אטיולוגיה
בעבר הלא רחוק, עד לפני כמה עשורים, היו דלקות שופכה (Urethritis) כתוצאה מזיבה, למשל, הסיבה השכיחה להתפתחות היצרויות בשופכה. כיום, הסיבה השכיחה היא חבלה לשופכה, מפגיעה חיצונית או עקב נזק מחמת טיפול רפואי, מצנתר או בניתוח. גורמים אחרים עשויים להיות ניתוחים לתיקון סדק תחתית השופכה, תהליכים דלקתיים ועוד. פעמים רבות (עד כ-50% מהמקרים בסדרות גדולות) הסיבה להיווצרות ההיצרות אינה ידועה.
קליניקה
התסמינים המאפיינים הם תסמינים של חסימת מוצא שלפוחית השתן, דהיינו, תסמיני דרכי השתן התחתונות (Lower urinary tract symptoms). אלו כוללים: זרם חלש ומקוטע, מאמץ בהשתנה, זמן התרוקנות ארוך, טפטוף בסוף ההשתנה והתרוקנות חלקית. לעתים מעדיפים החולים להטיל שתן בישיבה. ייתכנו זיהומים בדרכי השתן, ובמצבים חמורים אף עצירת שתן.
אבחנה
היצרות של השופכה היא אחד הגורמים לחסימת מוצא כיס השתן ולתסמיני דרכי השתן התחתונות. האבחנה מחייבת פעמים רבות דרגת חשד גבוהה, תוך הסתמכות על סיפור קליני מחשיד, בצד בדיקות דימות מתאימות לאבחנה מדויקת. לעתים "מתרגל" החולה לתבנית השתנה לא תקינה והאבחנה נעשית בעקבות אירוע פתאומי של עצירת שתן.
כאשר ההיצרות היא באזור השופכה הבולברית (Bulbar urethra), פעמים רבות הבדיקה הגופנית אינה תורמת. כאשר ההיצרות מרוחקת יותר, ניתן למשש שופכה פינית סיבית ונוקשה וכן להעריך הימצאות עור (או ערלה) שישמשו לתיקון ההיצרות. במקרים של עצירת שתן ניתן למשש בבדיקה כיס שתן גדוש ("גלובוס").
ישנה חשיבות רבה לבדיקות נוספות לשם אפיון ההיצרות ולשם הערכת מיקומה המדויק של ההיצרות ואורכה, שכן אלו מכתיבים את אפשרויות הטיפול. הערכת ההיצרות נעשית תוך שילוב של אורתרוציסטוגרפיה (Urethrocystography) נגד כיוון הזרימה (Retrograde) ובכיוון הזרימה (Antegrade) וכן אורתרוציסטוסקופיה (Urethrocystoscopy).
חשוב לבצע את ההערכה הנ"ל לאחר תקופה של לפחות 8-6 שבועות. בתקופה זו נמנעים החולה והאורולוג המטפל מלבצע פעולות כלשהן לשופכה (הרחבות, אנדוסקופיה, צינתור), שכן אלו משבשות את המראה ואת המבנה של ההיצרות. לכן, במקרים שבהם תסמיני ההשתנה מפריעים בצורה ניכרת, כמו למשל כאשר החולה סובל מעצירת שתן, מבוצעת הטיית שתן (זמנית) באמצעות קטטר על-חיקי (Cystostomy) עד להשלמת הבירור המתאים והטיפול.
היצרות השופכה בנשים
ההבדלים המבניים בין השופכה הנקבית לבין השופכה הגברית הם ככל הנראה הסיבה העיקרית לעובדה כי היצרות בשופכה באישה היא נדירה הרבה יותר. עם זאת, בשנים האחרונות, עם העלייה הניכרת בניתוחי המתלה לטיפול באי נקיטת שתן במאמץ, על הסיבוכים האפשריים הגלומים בהם והכוללים פגיעה בשופכה או שחיקה של הסרט לתוכה, מאובחנות גם נשים הסובלות מהיצרויות של השופכה.
התסמינים המאפיינים דומים לאלו שתוארו לעיל, ואמצעי האבחנה, גם בנשים, מבוססים על בדיקה אנדוסקופית ועל דימות רנטגני, לעתים בשילוב בדיקה אורודינמית (Urodynamic evaluation) לשלילת אבחנה מבדלת.
טיפול
ייחודה של הפרעה זו מחייבת טיפול בידיים מנוסות של אורולוג העוסק בתחום זה ובקיא בשיטות הניתוחיות השונות. כיוון שמדובר במגוון רחב של אפשרויות, דרוש ניסיון בהתאמת התיקון המתאים לחולה על פי מבנה ההיצרות, כפי שאופיינה בבדיקות הטרום-ניתוחיות.
בשל העובדה שההיצרות היא פגם אנטומי, לא קיימת תרופה לטפל בהיצרות של השופכה. כאמור, ישנם חולים רבים הסובלים מהיצרות בשופכה ועוברים כיום, כמו בימים עברו, הרחבות תקופתיות לשופכה. אלו מבוצעות בעזרת צנתר או בלון, על ידי האורולוג או לעתים על ידי המטופל, בתדירות משתנה. אמצעי זה אינו מביא לריפוי, אלא רק להטבה זמנית.
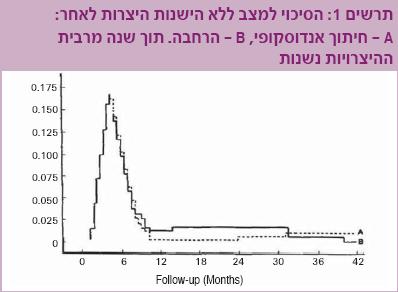
כך גם במרבית המקרים שבהם מבוצע חיתוך פנימי אנדוסקופי (Internal urethrotomy) של השופכה. יעילותו בהיצרויות קצרות בלבד (<1 ס"מ) ושיעורי ההצלחה מגיעים במקרה הטוב ל-50%. על כן, נחשב אמצעי זה פתרון של "אין ברירה" ומבוצע לרוב כאמצעי להרחבה זמנית של ההיצרות, עד שזו נשנית [1][2][3][4]. בהשוואה בין חיתוך פנימי להרחבה, נמצא שיעור של הישנות היצרות גבוה בשתי השיטות, תוך זמן קצר יחסית (תרשים 1).
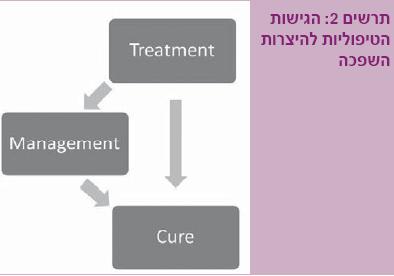
בניגוד למקובל בעבר הלא רחוק, עד לפני כשני עשורים, ברור היום כי הגישה המדורגת בטיפול, המוכרת בשם "סולם שחזור" (“Reconstructive ladder”), אינה נכונה עוד. במקרים רבים דרך הטיפול המועדפת היא שחזור ראשוני של השופכה ואין "חובה" לנסות קודם לכן פתרונות פשוטים יותר, כגון חיתוך או הרחבה, המועדים לכישלון. סקר בקרב אורולוגים בארה"ב שביצעו Bullock ו- Brandes ב-2007 העלה, כי מרבית האורולוגים מטפלים במספר קטן של חולים הסובלים מהיצרויות והפעולות השכיחות הן עדיין הרחבות וחיתוכים אנדוסקופיים [5]. בהתאם לכך רבים (74%) מאמינים, בטעות, כי גם הספרות העדכנית תומכת באותו סולם מדורג של התערבות – "מהקל אל המורכב" (תרשים 2).
מספר גדול של תומכנים מסוגים שונים נוסו בעבר כפתרון להיצרויות "עקשניות" לטיפול בעזרת הרחבה/חיתוך. מרבית התומכנים נכשלו, והתיקון הנדרש לשופכה לאחר שהוכנס לתוכה תומכן הופך להיות מורכב וקשה הרבה יותר. כיום, אין משמשים התומכנים למיניהם כטיפול מקובל להיצרות שופכה ומתאימים אולי רק לחולים הסובלים ממחלות רקע קשות המונעות מהם תיקון ניתוחי[6].
תיקון ניתוחי – אורתרופלסטיה (Urethroplasty)
בניגוד לאפשרויות שהוזכרו קודם לכן, אורתרופלסטיה היא למעשה תיקון של השופכה. מדובר בשחזור ניתוחי, שבו מוסרת הרקמה הצלקתית ומבוצע תיקון של השופכה באופן שהשופכה המשוחזרת בקוטר תקין ואינה מועדת להצטלקות מחדש. אם יש צורך משתמשים במתלה עור להרחבת קוטר השופכה, או בשתל של רקמה הנתפר כטלאי אל השופכה. המדדים החשובים ביותר, המכתיבים את סוג התיקון הנבחר, הם מיקום ההיצרות או ההיצרויות ואורכן, אך גם למדדים נוספים, כגון: אטיולוגיה, גיל החולה ומחלות נלוות, יכולה להיות השפעה על בחירת הטיפול המתאים ביותר למטופל.
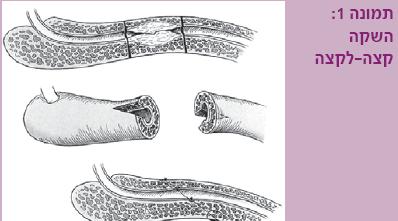
- כריתת ההיצרות וחיבור קצה לקצה (Excision & primary anastomosis) – זהו השחזור הניתוחי המתאפיין בשיעורי ההצלחה הטובים ביותר – כ-95%. ניתן לתקן היצרויות באורך של עד 3-2 ס"מ בשופכה הבולברית (תמונה 1). במקרים חריגים, ובעיקר בשופכה הבולברית הקריבנית, יש הטוענים כי ניתן בדרך זו לתקן היצרויות של עד 5 ס"מ, מבלי לפגוע בשיעורי ההצלחה[7]. במקרים שבהם מדובר בחבלה לשופכה האחורית המלווה בשברים באגן, זהו למעשה האמצעי העיקרי לגישור השופכה הניזוקה, תוך שימוש בכמה אמצעים לקיצור מהלך השופכה להשגת השקה ללא מתח. פתרון זה אינו מתאים להיצרויות בשופכה הפינית, עקב היווצרות קיצור של הפין ועקמת פין גחונית (Ventral).
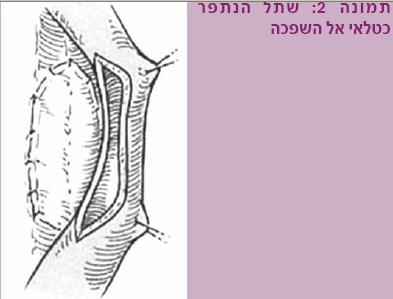
- שימוש בשתל (Graft) – לתיקון היצרויות ארוכות יותר. השתל נתפר כטלאי אל השופכה המוצרת (תמונה 2). השתל השכיח שמשתמשים בו כיום לשחזור שופכה הוא שתל מרירית הלחי (Buccal mucosa graft), שהונהג כבר לפני כעשור וחצי. שתל זה זכה לאהדה רבה עקב נוחות נטילת השתל, זמינותו והתאמתו לתנאים הדרושים כמוביל שתן (בסביבה לחה) ומכאן התוצאות הטובות המדווחות על שימוש בשתל זה. קיימים גם שתלים נוספים (רירית שפה, שתל עור, אפיתל כיס שתן ועוד), שבהם משתמשים לפי הצורך.
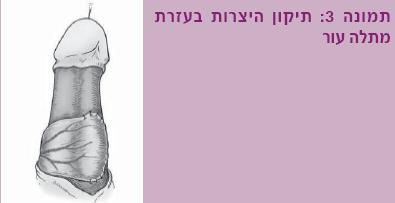
- שימוש במתלה עור (Skin flap) – להיצרויות של השופכה הפינית או להיצרויות ארוכות, משתמשים בעיקר בעור הסמוך, שבדומה לכל מתלה מבוסס על אספקת הדם הטבעית. המתלה נתפר כטלאי אל השופכה, באופן דומה לשימוש בשתל (תמונה 3).
- בניגוד לשופכה הגברית, אין בשופכה הנקבית הקצרה אפשרות לחיתוך ההיצרות ולחיבור קצה לקצה, והשחזור מבוסס לרוב על עקרונות אורתרופלסטיה חילופית (Substitution urethroplasty), דהיינו: שימוש בשתל מרירית הפה או במתלה מהנרתיק כטלאי לתיקון ההיצרות.
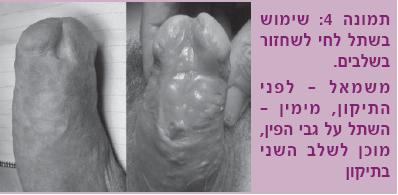
שיעור ההצלחה המקובל בניתוחי שתל או בניתוחי מתלה דומים הוא כ-90%-85% [8]. בתיקון היצרויות מורכבות ניתן גם לשלב בין השיטות שהוזכרו, למשל להשתמש בשתל ובמתלה, או לבצע חיתוך והשקה להיצרות אחת בשילוב עם מתלה/שתל להיצרות נוספת[9]. לעתים, במקרים של ניתוחים חוזרים (לאחר תיקוני סדק תחתית השופכה) או כשקיימת חסימה מוחלטת ארוכה וכן במקרים של היצרות השופכה הפינית על רקע BXO (Balanitis Xerosa Obliterans), משתמשים בשתל בניתוח דו-שלבי: בשלב הראשון מועבר השתל המחליף את השופכה המוצרת ולאחר קליטתו, לאחר כמה חודשים (תמונה 4), מבוצעות יצירת צינורית ושחזור המבנה של השופכה.
סיבוכים אפשריים, ברובם קלים או נדירים יחסית, כוללים: זיהומים בשתן או בפצע הניתוח, הפרעות זקפה, טפטוף לאחר השתנה, היווצרות נצור או הישנות של היצרות. באותם חולים שבהם נלקח שתל מרירית הפה, ייתכנו שינויים הקשורים בניתוח שבוצע בחלל הפה. גם אלו קלים לרוב וחולפים.
בהשוואה בין "ניהול" החולה וההיצרות לבין תיקון ההיצרות ברורים יתרונותיה של הגישה לתיקון היצרויות. כך עולה גם מתחשיב קר של עלות-תועלת כלכלית "ציבורית": Wright וחב' בחנו הבטים כלכליים להשוואה בין הגישות השונות לטיפול בהיצרות בולברית קצרה. הם מצאו כי לאחר כישלון התערבות אנדוסקופית אחת, ראוי להפנות את החולה הסובל מההיצרות החוזרת לתיקון ניתוחי ולא להמשיך ולנסות "לטפל" בהיצרות באמצעים פחות פולשניים, אשר בשל חוסר יעילות מוחלטת הם גם יקרים יותר [10]. מובן כי מניע ציבורי זה מיטיב גם עם החולה, המשיג פתרון יעיל לסבלו ונמנע מפעולות מרובות, כואבות ומיותרות.
במאמר מערכת בעיתון לאורלוגיה (Journal of urology) מ-2009 טוען Santucci כי ראוי שהטיפול בחולים הסובלים מהיצרות שופכה יבוצע בידי אורולוגים העוסקים בתחום זה [11]. במאמרו הוא סוקר את היתרונות הברורים שבהפניית החולה הסובל מהיצרות (ובעיקר היצרות חוזרת) למרכזי מומחים, שהם מנוסים מאוד בטיפול באוכלוסיית חולים זו. המחבר מזכיר גם את הגורמים המקשים על הפניה מתבקשת זו, כגון: מחסומים נפשיים (קשר בין החולה לאורולוג המוכר והמכיר אותו), גורמים או מניעים כלכליים וכן קשיים גאוגרפיים, המשמעותיים פחות בארצנו הקטנה. כל אלה פועלים כמובן לרעת החולה, הסובל מדי יום ומחפש פתרון יעיל וארוך טווח למחלתו.
פרוגנוזה
ניתוחי שחזור השופכה מתאפיינים בשיעורי הצלחה גבוהים, לצד שיעור סיבוכים נמוך. שיעור ההצלחה המקובל בניתוחי שתל או בניתוחי מתלה דומים הוא כ-90%-85% [8]. זהו טיפול הבחירה במרבית ההיצרויות בשופכה.
דגלים אדומים
ביבליוגרפיה
- ↑ Greenwell TJ, Castle C, Andrich DE, et al. Repeat urethrotomy and dilation for the treatment of urethral stricture are neither clinically effective nor cost-effective. J Urol 2004 Jul;172(1):275-277
- ↑ Heyns CF, Steenkamp JW, De Kock ML, et al. Treatment of male urethral strictures: is repeated dilation or internal urethrotomy useful? J Urol 1998 Aug;160(2):356-358
- ↑ Steenkamp JW, Heyns CF, de Kock ML. Internal urethrotomy versus dilation as treatment for male urethral strictures: a prospective, randomized comparison. J Urol 1997 Jan;157(1):98-101
- ↑ Pansadoro V, Emiliozzi P. Internal urethrotomy in the management of anterior urethral strictures: long-term followup. J Urol 1996 Jul;156(1):73-75
- ↑ Bullock TL, Brandes SB. Adult anterior urethral strictures: a national practice patterns survey of board certified urologists in the United States. J Urol 2007 Feb;177(2):685-690
- ↑ Hussain M, Greenwell TJ, Shah J, et al. Long-term results of a self-expanding wallstent in the treatment of urethral stricture. BJU Int 2004 Nov;94(7):1037-1039
- ↑ Morey AF, Kizer WS. Proximal bulbar urethroplasty via extended anastomotic approach--what are the limits? J Urol 2006 Jun;175(6):2145-2149;discussion 2149
- ↑ 8.0 8.1 Wessells H, McAninch JW. Current controversies in anterior urethral stricture repair: free-graft versus pedicled skin-flap reconstruction. World J Urol 1998;16(3):175-180. Review.
- ↑ Wessells H, Morey AF, McAninch JW. Single stage reconstruction of complex anterior urethral strictures: combined tissue transfer techniques. J Urol 1997 Apr;157(4):1271-1274
- ↑ Wright JL, Wessells H, Nathens AB, et al. What is the most cost-effective treatment for 1 to 2-cm bulbar urethral strictures: societal approach using decision analysis. Urology 2006 May;67(5):889-893
- ↑ Santucci RA. Should we centralize referrals for repair of urethral stricture? J Urol 2009 Oct;182(4):1259-1260
קישורים חיצוניים
- תיקון היצרות שופכה – To Pee or Not to Pee, מדיקל מדיה


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק