בדיקות לאיתור זיהום בנגיף ציטומגלו בנשים הרות - חוזר משרד הבריאות
הופניתם מהדף בדיקות לאיתור זיהום בנגיף ציטומגלו (CMV) בנשים הרות לדף הנוכחי.
|
| ||
|---|---|---|
| בדיקות לאיתור זיהום בנגיף ציטומגלו (CMV) בנשים הרות | ||
| ||
| מספר החוזר | 25/11 | |
| קישור | באתר משרד הבריאות | |
| תאריך פרסום | 27 באוקטובר 2011 | |
לערכים נוספים הקשורים לנושא זה, ראו את דפי הפירושים: – נגיף הציטומגלו, היריון
הנחיות משרד הבריאות קובעות שאין לבצע בדיקות סריקה שגרתיות לאיתור זיהום בנגיף ציטומגלו (CMV - Cytomegalovirus) בנשים הרות. יש להימנע במיוחד, מביצוע בדיקות אלו לראשונה אחרי הטרימסטר הראשון.
ההנחיות שלהלן מתייחסות לבדיקות סריקה לאיתור זיהום בנגיף הציטומגלו בנשים שמהלך הריונן תקין ואינן מתייחסות לבדיקות CMV בנשים הרות המבוצעות בעקבות חשד קליני לזיהום ב- CMV או בעקבות ממצאים מחשידים בבדיקות הדמיה. בהתאם להמלצת הוועדה לקביעת הפעולות המומלצות לאחר ביצוע בדיקת CMV בהריון והועדה המייעצת למחלות זיהומיות ולחיסונים, במצבים הללו יש לשקול פרטנית את המשך הבירור, כפי שיתואר בהמשך.
מטרות החוזר
- הדגשת והבהרת הנחיות חוזר מנכ"ל משרד הבריאות מספר 17/96 מתאריך 8.7.96 לפיהן, אין הצדקה לביצוע בדיקות סינון לנגיף ציטומגלו (CMV) בקרב נשים הרות שמהלך הריונן תקין
- הגדרת ההתייחסות למקרים בהם על אף ההנחיות נטלו בדיקות סרולוגיות ל-CMV בנשים שמהלך הריונן תקין
הנחיות להמשך בירור סרולוגי בעקבות בדיקה סרולוגית ראשונה בהיריון (שלא בעקבות חשד קליני)
הערה: אם על אף ההנחיות הנזכרים למעלה נטלו בדיקות סרולוגיות ל-CMV בהיריון יש לפעול לפי ההנחיות הבאות:
- יש לכתוב באופן ברור על גבי ההפניה למעבדה כי הנבדקת הרה, שבוע ההיריון, הסיבה למשלוח הבדיקה, בדיקות קודמות טרם או במהלך ההיריון ותוצאותיהן
- יש לשמור בהקפאה למשך שנה דגימות סרום שנשלחו לבדיקת CMV באשה הרה או המבצעת את הבדיקה לפני היריון מתוכנן
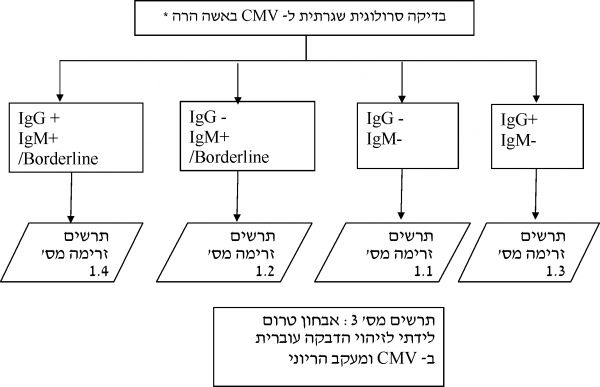
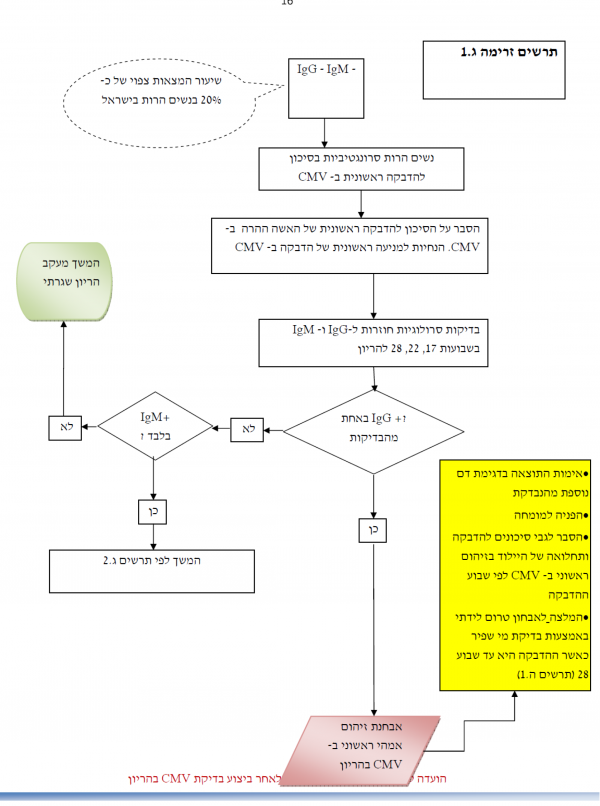
הנחיות לפעולה אם מדובר באישה הרה עם בדיקה סרונגטיבית המצויה בסיכון להדבקה ראשונית בנגיף CMV בהיריון (-IgG-, IgM)
אם מדובר באישה הרה שתוצאות בדיקתה שלילית לנוגדני IgM ושלילית לנוגדני IgG-, IgM-) IgG) - אישה שתוצאות בדיקתה סרונגטיביות המצויה בסיכון להדבקה ראשונית בנגיף CMV בהיריון יש לפעול לפי ההנחיות הבאות:
- מתן הסבר על הסיכון להדבקה ראשונית בנגיף CMV והנחיות להקטנת סיכון להדבקה בנגיף
- יידוע נשים המטפלות בפעוטות (אמהות, גננות ומטפלות במעונות וגני ילדים) על הסיכון המוגבר לחשיפה לנגיף CMV עקב המגע הקרוב עם פעוטות ולהסביר בהתאם על חשיבות הקפדה מרבית על ההנחיות למניעת הדבקה (מפורטות בנספח מס 2 - רקע)
- חזרה על הבדיקה הסרולוגית לנוגדני IgG ו-IgM ל-CMV בשבועות 17, 22 ו-28 להיריון בהתאם לשבוע ההיריון בו בוצעה הבדיקה הראשונה
- הופעת היפוך סרולוגי ל-IgG חיובי בבדיקות המעקב החוזרות היא אבחנתית להדבקה ראשונית של האם ב-CMV במהלך ההיריון. מומלץ לאמת את התוצאה בדגימת דם נוספת ולנהוג בהתאם להמלצות להמשך מעקב של זיהום אימהי ראשוני בהיריון
- אם הופיע היפוך סרולוגי של נוגדנים מסוג IgM בלבד, יש להמשיך בירור כמפורט בהמלצה זו
- המשך מעקב היריון שגרתי אם בבדיקות הסרולוגיות החוזרות נוגדני IgG ו-IgM נותרים שליליים
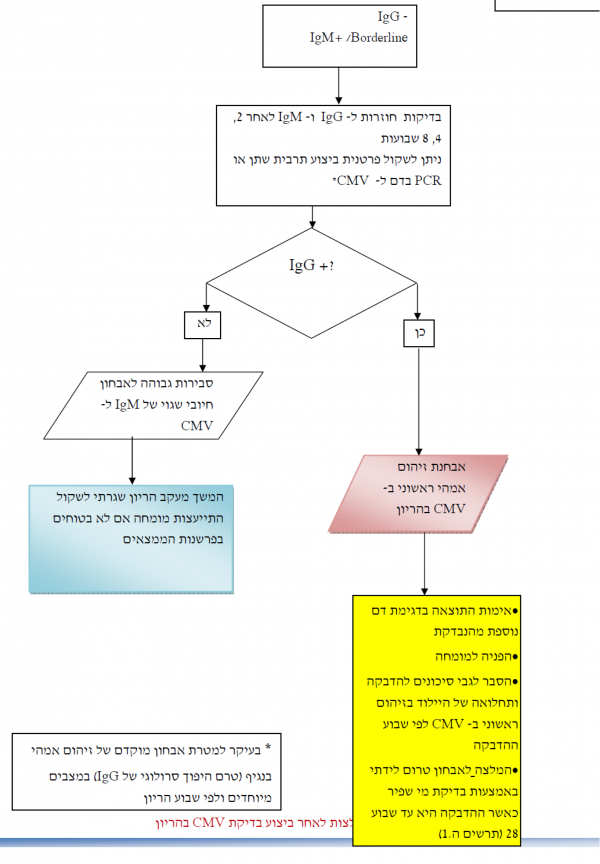
הנחיות לפעולה אם מדובר באישה הרה שתוצאות בדיקתה חיוביות לנוגדני IgM ושליליות לנוגדני IgG-, IgM+) IgG)
אם מדובר באישה הרה שתוצאות בדיקתה חיוביות לנוגדני IgM ושליליות לנוגדני IgG-, IgM+) IgG) יש לפעול לפי ההנחיות הבאות:
- חזרה על הבדיקה הסרולוגית לנוגדני IgG ו-IgM כעבור 2, 4, 8 שבועות (*)
- הופעת היפוך סרולוגי ל-IgG חיובי בבדיקות המעקב החוזרות היא אבחנתית להדבקה ראשונית של האם ב-CMV במהלך ההיריון. מומלץ לאמת את התוצאה בדגימת דם נוספת ולנהוג בהתאם להמלצות להמשך מעקב של זיהום אמהי ראשוני בהיריון
- אם IgG נותר שלילי קיימת סבירות גבוהה לאבחון חיובי שגוי של IgM ל-CMV. מומלץ המשך מעקב היריון שגרתי ולשקול התייעצות מומחה אם לא משוכנעים בפרשנות הממצאים
(*) ניתן לשקול פרטנית במקרים חריגים ביצוע תרבית שתן או PCR בדם ל-CMV - המאפשרת לזהות זיהום אמהי ב-CMV - טרם הופעת היפוך סרולוגי של IgG
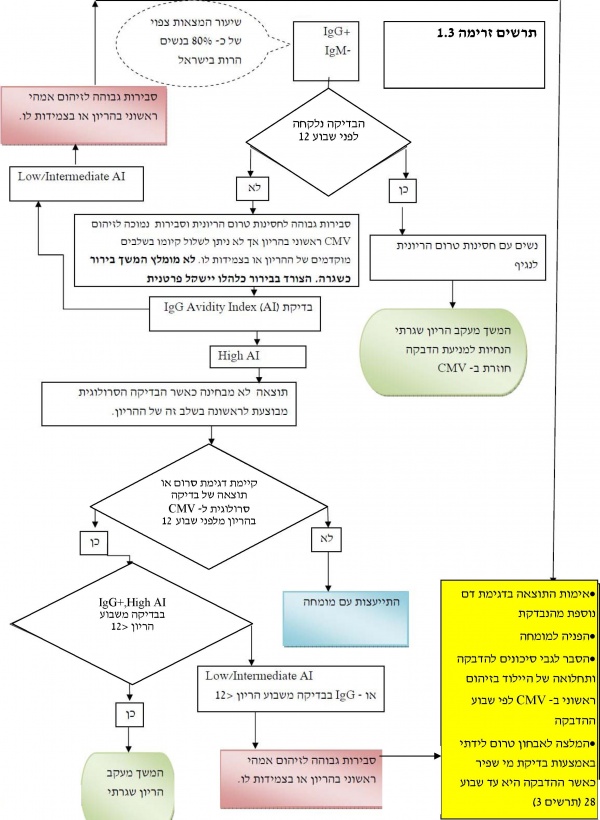
הנחיות לפעולה אם מדובר באישה הרה שתוצאות בדיקתה שליליות לנוגדני IgM וחיוביות לנוגדני IgG+, IgM-) IgG)
אם מדובר באישה הרה שתוצאות בדיקתה שליליות לנוגדני IgM וחיוביות לנוגדני IgG+, IgM-) IgG) סבירות גבוהה להדבקה אימהית בעבר, טרום הריונית (סיכון נמוך לזיהום CMV עוברי ולנזק עוברי). ההנחיות במצב זה שונות לפי שבוע ההיריון בו בוצעה הבדיקה:
- הבדיקה בוצעה בטרימסטר ראשון (עד שבוע 12) - הסיכון לזיהום ראשוני של האם בהיריון או בצמידות לו נמוכה מאד והסיכון לזיהום CMV עוברי ולנזק עוברי קטן מ-1 אחוז. מומלץ המשך מעקב היריון שגרתי, ומתן הנחיות להקטנת סיכון להדבקה חוזרת בנגיף בהמשך ההיריון
- הבדיקה בוצעה לראשונה לאחר שבוע 12 - סבירות גבוהה להדבקה אמהית בעבר, טרום הריונית וסיכון נמוך לזיהום CMV עוברי אך לא ניתן לשלול זיהום ראשוני בנגיף בשלבים מוקדמים של ההיריון או בצמידות לו ואין מידע מספק להגדרה כמותית של הסיכון להדבקת העובר. לא מומלץ המשך בירור כשגרה וההחלטה לבצע המשך בירור כמפורט בסעיפים הבאים תשקל פרטנית בהתאם לאנמנזה ולממצאים
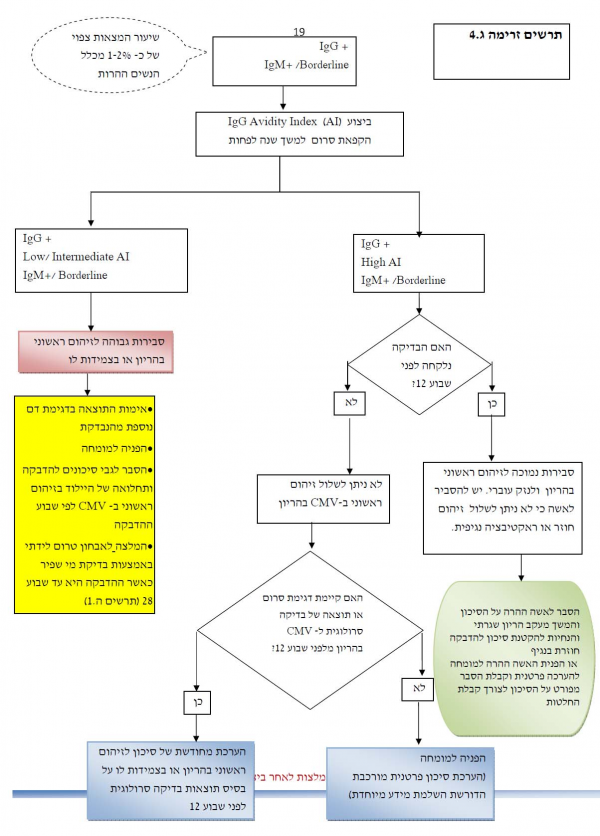
- ביצוע בדיקת אבידיטי (AI) של נוגדני IgG:
- AI נמוך או בדרגת ביניים (*) - סבירות גבוהה להדבקה אמהית ראשונית במהלך ההיריון. מומלץ לאמת את התוצאה בדגימת דם נוספת ולנהוג בהתאם להמלצות להמשך מעקב של זיהום אמהי ראשוני בהיריון
- AI גבוה (*) - הבדיקה לא יכולה להבחין בין זיהום בעבר טרום הריוני, זיהום חוזר או ראקטיבציה נגיפית בהיריון לבין זיהום אמהי ראשוני בהיריון או בצמידות לו עקב רגישות נמוכה של הבדיקה לאבחון זיהום ראשוני בהיריון כאשר מבוצעת בטרימסטר שני להיריון. מומלץ לנסות ולאתר דגימות סרום מלפני שבוע 12 בהיריון הנוכחי ולבצע בהן בדיקות לנוגדני CMV מסוג IgM ,IgG ואבידיטי AI
- נמצא ונבדק סרום מלפני שבוע 12 המשך הבירור יבוצע בהתאם לתוצאות הבדיקה הסרולוגית המוקדמת.
- אין סרום או בדיקה סרולוגית מלפני שבוע 12 להפנות למומחה לפי הצורך.
(*) הרחבה לגבי בדיקת אבידיטי (AI) בנספח 2 - רקע
הנחיות לפעולה אם מדובר באישה הרה שתוצאות בדיקתה חיוביות לנוגדני IgM (כולל חיובית גבולית) וחיוביות לנוגדני IgG+, IgM+) IgG)
אם מדובר באישה הרה שתוצאות בדיקתה חיוביות לנוגדני IgM (כולל חיובית גבולית) וחיוביות לנוגדני IgG+, IgM+) IgG) יש לפעול לפי ההנחיות הבאות:
ביצוע בדיקת אבידיטי (AI) של נוגדני IgG:
- IgG אבידיטי ( AI) נמוך (*) או בדרגת ביניים - סבירות גבוהה לזיהום אמהי ראשוני ב-CMV בהיריון או בצמידות לו (בעיקר כאשר *AI נמוך) יש לחזור על הבדיקה הסרולוגית בדגימת דם נוספת ולנהוג בהתאם להמלצות להמשך מעקב של זיהום אמהי ראשוני בהיריון
- IgG אבידיטי (AI) גבוה (*) - המשך הבירור המומלץ תלוי בשבוע ההיריון בו בוצעה הבדיקה:
- הבדיקה בוצעה לפני שבוע 12 להיריון: סבירות גבוהה לזיהום CMV של האם בעבר - טרום הריוני. לא ניתן לשלול גם אפשרות של זיהום חוזר או ראקטיבציה של הנגיף בהיריון. מדיווחים בספרות במצב זה סיכון נמוך להדבקה עוברית ולנזק עוברי יש להסביר לאישה ההרה על הסיכון ולבצע המשך מעקב היריון שגרתי או להפנות האישה ההרה למומחה להערכה פרטנית וקבלת הסבר מפורט על הסיכון לצורך קבלת החלטות. בנוסף מומלץ להנחות את האישה כיצד לפעול להקטנת סיכון להדבקה חוזרת בנגיף CMV בהמשך ההיריון
- הבדיקה בוצעה משבוע 12 ואילך להיריון: AI גבוה בשבוע היריון 12 ואילך אינו מאפשר לשלול הדבקה ראשונית של האם ב-CMV בהיריון או בצמידות לו עקב רגישות נמוכה של הבדיקה לאבחון הדבקה ראשונית של האם בשלב זה של ההיריון מומלץ לאתר דגימות סרום אימהיות מלפני שבוע 12 ולבצע את המשך הבירור בהתאם לתוצאותיהן. אם אין דגימות קודמות מומלץ להפנות למומחה לבירור פרטני
(*) הרחבה לגבי בדיקת אבידיטי (AI) בנספח 2 - רקע
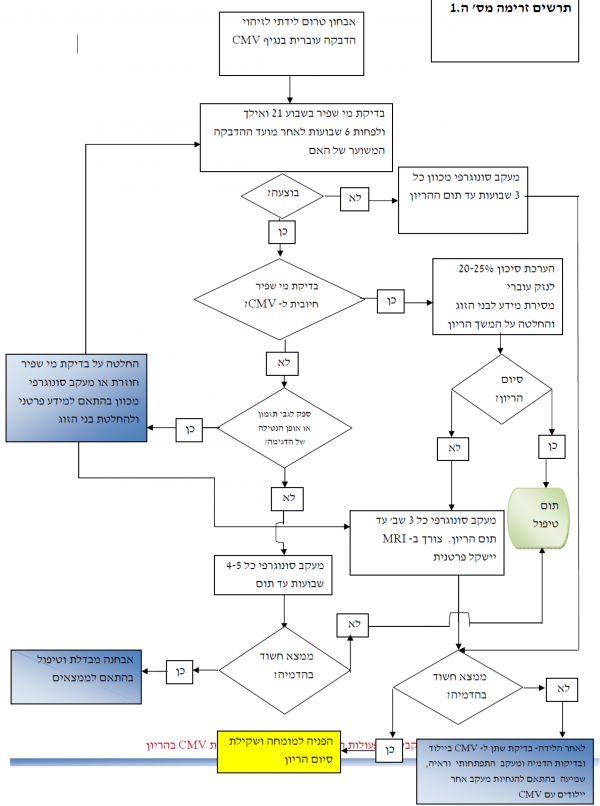
אופן הביצוע של אבחון טרום לידתי בבדיקת מי שפיר בחשד להדבקה בנגיף הציטומגלו
הבדיקה המומלצת לאבחון הדבקה עוברית היא בדיקת מי שפיר לנוכחות נגיף CMV.
- שיטת הבדיקה - בידוד וזיהוי הנגיף בשיטת Rapid Shell assay Vial וזיהוי DNA נגיפי בשיטת PCR או Real Time PCR
- בדיקה כמותית של העומס הנגיפי - בהיעדר ראיות מספקות וקיום סתירות בתוצאות מחקרים לגבי יכולת הניבוי של בדיקה זו לנזק עוברי, לא מומלץ לבסס את קבלת ההחלטות לגבי הסיכון לנזק עוברי על תוצאות כמותיות של העומס הנגיפי בבדיקת ה-PCR (Polymerase chain reaction) בלבד
- תזמון הבדיקה - הרגישות הגבוהה של הבדיקה לזיהוי הנגיף במי השפיר מותנית בתזמון מתאים ביחס לשבוע ההיריון ולמועד ההדבקה של האם. את דיקור מי השפיר יש לבצע לאחר שבוע 21 להיריון ולא פחות מ-6 שבועות ממועד ההדבקה המשוער של האם
- אופן הנטילה והמשלוח של הדגימה - את הדגימה יש ליטול באופן סטרילי ולשלוח למעבדה בקירור.
יש להעביר את הדגימה במהירות ככל הניתן. יציבות הנגיף אינה גבוהה וחיותו אינה נשמרת לאורך זמן. יש לטפל בדגימה תוך מספר שעות מלקיחתה.
הנחיות להמשך מעקב היריון ואבחון טרום לידתי לפי רמת הסיכון לנזק עוברי מהדבקה ב- CMV על בסיס תוצאות הבדיקות הסרולוגיות ו/או בדיקת מי שפיר
- הריונות עם סבירות גבוהה להדבקה ראשונית של האם בנגיף CMV סמוך לתחילת ההיריון ועד שבוע 28 להיריון (סיכון גבוה לנזק עוברי > 10-5 אחוזים).
בהריונות הללו הסיכון להדבקה עוברית גבוה (50-30 אחוזים) והסיכון לנזק בעוברים שנדבקו הוא כ-25-20 אחוזים ולכן הערכת הסיכון הכללית לנזק קבוע ביילוד בהיריון עם סבירות גבוהה לזיהום אמהי ראשוני היא כ-10-5 אחוזים. המלצות:
- אימות תוצאות הבדיקות הסרולוגיות בדגימת דם נוספת מהנבדקת
- הפניה למומחה
- הסבר על סיכונים להדבקה ותחלואה של היילוד בעת זיהום ראשוני של האם ב-CMV בהיריון לפי שבוע ההדבקה
- ביצוע בדיקת מי שפיר לזיהוי הדבקה עוברית
- בדיקת דם עוברי (לספירת טרומבוציטים ותפקודי כבד) כחלק מהאבחון הטרום לידתי אינה מומלצת, בהיעדר עדויות מספקות לתרומה פרוגנוסטית משמעותית של הבדיקות לניבוי נזק עוברי
- בהיעדר עדות מחקרית בעלת תוקף מספק לגבי התועלת והנזק של טיפול ב-CMV - specific hyperimmune globulin בנשים הרות עם זיהום ראשוני ב-CMV, השימוש בהתערבות זו כטיפול שגרתי אינו מומלץ
- לא מומלצת הפסקת היריון על סמך אבחון הדבקה אימהית ראשונית בלבד, ללא ממצא נוסף וללא ביצוע בדיקת מי שפיר לבדיקת הדבקת העובר, גם כאשר ההדבקה מוקדמת
- ההנחיות להמשך המעקב בהריונות הללו תלויות בביצוע ובתוצאות בדיקת מי השפיר כמפורט להלן:
- בוצעה בדיקת מי שפיר והיא חיובית לנוכחות הנגיף -
- מומלץ ליידע את בני הזוג לגבי הערכת הסיכון למחלה ונכות ביילוד (כ-25-20 אחוזים בהתאם למועד ההדבקה), ולגבי האפשרויות לזהות נזק עוברי בבדיקות ההדמיה בחלק מהעוברים הפגועים, לצורך קבלת החלטה על המשך ההיריון
- הפניה לרופא מומחה לקבלת מידע מפורט על הסיכונים
- במקרים בהם בוחרים בני הזוג להמשיך בהיריון מומלץ מעקב סונוגרפי מכוון לאיתור נגעים אופייניים כל 3 שבועות עד תום ההיריון.
לאור הערך המנבא הגבוה של בדיקה סונוגרפית חיובית לנזק עוברי (בעיקר של ממצאים מוחיים) בקרב עוברים מודבקים, אם מתגלה ממצא חשוד בבדיקה הסונוגרפית לשקול שנית הפסקת ההיריון בהתייעצות עם רופא מומחה - בדיקת ה-MRI (Magnetic Resonance Imaging, תהודה מגנטית) כבדיקת מעקב שגרתית בהריונות הללו אינה מומלצת בהיעדר עדויות מספקות לתרומה של בדיקה זו לרגישות של זיהוי נזק עוברי מעבר לבדיקה הסונוגרפית. בדיקת התהודה המגנטית יכולה לסייע בהבהרה ופירוט של ממצאים מוחיים חשודים ולשפר את הערך המנבא החיובי בשילוב עם הבדיקה הסונוגרפית ולכן נחיצותה תישקל באופן פרטני על ידי רופא מומחה
- לאחר הלידה מומלץ לבצע ליילוד בדיקת שתן ל-CMV לאבחון זיהום מולד ולבצע המשך בירור, מעקב וטיפול בהתאם להנחיות מעקב אחר יילודים עם CMV
- בוצעה בדיקת מי שפיר והיא שלילית לנוכחות הנגיף:
- בהריונות אלו יש לבצע מעקב סונוגרפי מכוון לאיתור ממצאים אופייניים כל 4–5 שבועות עד תום ההיריון
- הסבירות לאבחון שלילי שגוי עקב תזמון מוקדם מידי של הבדיקה צריכה להישקל פרטנית בכל מקרה ובהתאם לכך יישקל הצורך בביצוע דיקור מי שפיר נוסף במועד מאוחר יותר
- אם מתגלה ממצא סונוגרפי חשוד יש להפנות לרופא מומחה להערכה כוללנית חוזרת של הסיכון להדבקה ונזק עוברי מ-CMV.
בהתאם למידע הפרטני תישקל בדיקת מי שפיר חוזרת, בדיקות לאבחנה מבדלת אחרת או המלצה לסיום היריון
- לא בוצעה בדיקת מי שפיר:
- לאור הסיכון הגבוה להדבקת העובר (50-30 אחוזים) ובהתאם לסיכון מלכתחילה (אפריורי) של 10-5 אחוזים לנזק עוברי, המשך המעקב ההדמייתי יהיה בדומה למקרים בהם הודגמה בבדיקת מי שפיר הדבקה עוברית ב-CMV - מעקב סונוגרפי מכוון לאיתור נגעים אופייניים כל 3 שבועות עד תום ההיריון
- הריונות עם סיפון נמוך (1 אחוז>) לנזק עוברי מ-CMV בהתאם לממצאי הבירור הסרולוגי.
קבוצה הטרוגנית הכוללת ארבעה מצבים:
- הריונות ללא עדות להדבקת האם אי פעם ובהיריון בנגיף CMV - בדיקה שלילית לנוגדנים מסוג IgM וגם מסוג IgM-) IgG ו-IgG) במעקב עד שבוע 28 או עד תום ההיריון
- הריונות עם בדיקה סרולוגית עד שבוע 12 שתוצאותיה: חיובית לנוגדני IgG ושלילית לנוגדני AI) IgM גבוה אם בוצע)
- הריונות עם בדיקה סרולוגית עד שבוע 12 שתוצאותיה: חיובית לנוגדני IgG, חיובית לנוגדני IgM ו- AI גבוה
- הריונות עם הדבקה אמהית ראשונית בנגיף לאחר שבוע 28 (היפוך סרולוגי של נוגדני IgG ל- CMV משלילי לחיובי לאחר שבוע 28)
- במצבים הללו, יש ליידע את האישה ההרה על הסיכון ולבצע מעקב הריוני וסונוגרפי שגרתי. במצבים III ו-IV לעיל הערכת הסיכון וההסבר דורשים ידע מפורט ולכן ניתן לשקול הפנית האישה ההרה למומחה להערכה פרטנית וקבלת הסבר על הסיכון לצורך קבלת החלטות.
- הריונות עם הערכת סיכון לא ברורה לנזק עוברי - הריונות בהם לא ניתן לקבוע ברמת ודאות סבירה את רמת הסיכון מאחר שהבדיקות אינן מצביעות על הסבירות לקיום וסוג הזיהום האמהי ו/או על עיתויו ביחס להיריון (זיהום ראשוני, טרום הריוני, חוזר או ראקטיבציה).
הסיבות העיקריות להיווצרות מצב זה הן מגבלות הבדיקות הסרולוגיות בקביעת סוג הזיהום האימהי ועיתויו, בעיקר כאשר הבדיקה הסרולוגית הראשונה מבוצעת לאחר הטרימסטר הראשון ונמצאת חיובית לנוגדני IgG עם AI גבוה.
קבוצה זו היא הטרוגנית ויכולה לכלול מחד מקרים של זיהום הריוני ראשוני מוקדם ב- CMV ומאידך מקרים של זיהום טרום הריוני ישן ובתווך מבחינת הסיכון מקרים של זיהום חוזר וראקטיבציה.
- המשך הבירור הסרולוגי וההחלטה על אבחון טרום לידתי ינוהלו במקרים הללו על ידי מומחה תוך התייחסות פרטנית להערכת סיכון בהתאם למידע נלווה (כפי שפורט גם בסעיפים הספציפיים לעיל)
- יש לידע את בני הזוג לגבי חוסר הודאות בהערכת הסיכון להדבקה ולנזק עוברי ולסייע להם בתהליך קבלת החלטות על ביצוע אבחון טרום לידתי
- ההמלצות להמשך מעקב הריוני במצבים הללו תישקלנה פרטנית על ידי המומחה בהתאם לביצוע ותוצאות של בדיקת מי שפיר ולממצאים נוספים
גספח מספר 1 - רציונל להנחיות משרד הבריאות
מדיניות משרד הבריאות בישראל, בדומה למדיניות במדינות מערביות אחרות, קובעת שאין לבצע בדיקות סריקה שגרתיות לנגיף ציטומגלו בנשים הרות. עם זאת, רופאי נשים רבים בישראל ממליצים על ביצועה של בדיקת סרולוגית שגרתית לנגיף ציטומגלו בקרב נשים הרות או כבדיקות טרום הריוניות. סיבה משמעותית לבצוע הבדיקות היא כדי למנוע תביעת רשלנות אפשרית נגדם עקב אי מתן ההמלצה לבצעה. בנוסף, קיים חוסר אחידות בין מרכזים רפואיים ובין רופאים הן מבחינת מדיניות אופן הביצוע של בדיקות הסריקה - שגרתית או בעקבות ממצאים, טרום הריונית או במהלך ההיריון, קיימים מועדי ביצוע שונים בזמן ההיריון וישנו שוני במספר הפעמים שהבדיקה מבוצעת במהלך ההיריון, והן מבחינת מדיניות המשך הבירור והטיפול בהתאם לתוצאות הבדיקות הסרולוגיות. המצב הקיים גורם לבלבול וחרדה בקרב הנשים ההרות ובני משפחותיהן, בדיקות מיותרות, הפסקות היריון שלא לצורך, הפניות מיותרות לייעוצי מומחים, הוצאות כספיות מיותרות לנשים ולמערכת הבריאות וחשיפת הרופאים לתביעות משפטיות.
ישנה הסכמה בין הגורמים המקצועיים שהחומרה והשכיחות של נזקי CMV מולד מצדיקה התערבות מניעתית. עם זאת הבדיקה הסרולוגית לנגיף הציטומגלו בהיריון אינה עומדת בקריטריונים המקצועיים המקובלים לביצועה כבדיקת סריקה:
- יכולתו של הנגיף לגרום להדבקה עוברית ולנזק ליילוד גם בזיהום לא ראשוני (התלקחות נגיף קיים או הדבקה חוזרת בנגיף מזן אחר) באם זוהתה בסוף שנות השבעים, אך עד היום לא נצבר ידע מספק ותקף על הסיכונים להדבקה ולנזק עוברי במצב זה, על דרכים לזהות הדבקה חוזרת והתלקחות ועל הבדל בין המצבים מבחינת הסיכונים לעובר, ומידע על גורמים משנים (גורמי אינטראקציה) המשפיעים על הסיכונים לעובר במצבים הללו. במחקרים השונים קיימות סתירות בנוגע לשיעור ההדבקה והפגיעה בעובר במקרה של זיהום אימהי לא ראשוני. מידע זה הוא תנאי קריטי והכרחי לפני הפעלת תוכנית סריקה, בוודאי באוכלוסייה בישראל שבה מרבית הנשים ההרות עם חסינות טרום הריונית לנגיף וכן זיהום אימהי לא ראשוני אחראי לחלק ניכר מהמקרים של זיהום מולד. היעדר מידע מבוסס על הסיכונים פוגם ביכולת קבלת ההחלטות של המטפלים והמטופלים ובשיקול דעתם
- העדר ניסוי קליני אחד לפחות שתוצאותיו הדגימו כי ביצוע בדיקת הסינון אכן משפרת באופן מובהק את התוצא הבריאותי. כמו כן, אין ניסויים מבוקרים ומחקרי קוהורט מבוקרים שבחנו את התוצאים (תועלת וגם נזק) של הריונות בהן בוצעה סריקה שגרתית לעומת הריונות בהן לא בוצעה סריקה. הידע הקיים מתבסס על סדרות של נשים הרות בהן בוצעה סריקה והודגמה יכולת לזהות חלק מהעוברים שניזוקו. במחקרים מסוג זה לא ניתן להעריך בצורה תקפה את שיעור המקרים הנמנעים של זיהום CMV מולד עם נזק וגם לא את מספר הנשים שיש לסרוק למניעת מקרה אחד של זיהום CMV מולד עם נזק. המחקרים לא מספקים מידע על הנזק בתהליך הכולל מבחינת הפסקות היריון מיותרות, בדיקות מי שפיר, איכות חיים של בני הזוג, ועלויות. בנוסף, למרות ניסיונות מחקריים עם הצלחות ראשוניות, עדיין אין טיפול מוכח למניעת הדבקה עוברית ו/או נזק עוברי במצבים בהם זוהה זיהום אימהי. משמעות מגבלה זו היא שהדרך למנוע הולדת יילוד פגוע במצבים בהם ישנה עדות להדבקה או נזק עוברי היא סיום היריון. למרות שסיום היריון מהווה שיטה מקובלת למניעת הולדה של יילוד עם מום (במצבים עם מום מודגם בבדיקות הדמיה או בתסמונות מורשות, נשאות מוטציות ופגיעות כרומוזומליות) הרי שהיא קבילה במצבים בהם קיים אבחון טרום לידתי המזהה את העוברים הפגועים ברמת ניבוי גבוהה. מרבית העוברים הנדבקים בנגיף CMV לא יפתחו מחלה סימפטומטית או מום ובדיקות ההדמיה מוגבלות מאד בתוקפן וביכולת לנבא מי מהיילודים הנדבקים יפתח מחלה משמעותית. משמעות מגבלות אלו היא שיעור גבוה של סיום היריון מיותר על כל הנזקים הכרוכים בכך. הוכחה מדעית למועילות תהליך הסריקה נדרשת גם במצבים בהם קיימים תבחיני סריקה ותבחינים אבחנתיים תקפים וטיפול יעיל. תהליך זה צריך להיות מבוסס ראיות בפרט במצב בו קיימות מגבלות ניכרות ביכולת האבחון ובטיפול. פוטנציאל הנזקים בתוכנית סריקה במצב זה הוא גבוה וחייב להבחן מול התועלת האמיתית
- האבחנה של זיהום לא ראשוני ב-CMV בהיריון אינה יכולה להיעשות על ידי מבחנים סרולוגיים בלבד מכיוון שהאחרונים אינם מבחינים בין זיהום טרום הריוני (Prepericonceptional) לבין זיהום חוזר או התלקחות בהיריון או בצמידות לו.
- בשני המצבים ניתן למצוא נוכחות נוגדנים מסוג IgG ללא נוגדני IgM או נוכחות נוגדנים מסוג IgG עם נוגדני IgM ומדד AI גבוה של IgG. כ-50-20 אחוזים מהיילודים עם זיהום מולד נולדים לאמהות עם חסינות קודמת שבבדיקה הסרולוגית ההריונית נמצאו חיוביות לנוגדני IgG בלבד ללא IgM. פלח זה של CMV מולד לא יזוהה בביצוע סריקה סרולוגית של נשים הרות. אחוז היילודים עם זיהום מולד הנולדים לאמהות עם שילוב סרולוגי זה צפוי להיות גבוה יותר בישראל שבה שיעור הנשים ההרות עם נוגדנים טרם ההיריון גבוה יותר.
מעבר לחוסר הידע המספק לגבי הסיכונים שבזיהום אימהי לא ראשוני גם לא ניתן לזהותו בבדיקות הסרולוגיות ולכן הרגישות של הבדיקות הסרולוגיות לאיתור עוברים שנדבקו מזיהום חוזר נמוכה. מאידך, התייחסות לכל מצב של קיום :נוגדני IgM ו-IgG עם AI גבוה כזיהום הריוני חוזר משמעותה אבחון יתר של זיהום אימהי הריוני חוזר, שמשמעויותיו פורטו במסמך זה
- תוקף מוגבל בזיהוי זיהום ראשוני בהיריון או בצמידות לו - הבדיקה המהווה "קריטריון זהב" לזיהוי הדבקה ראשונית של האם בנגיף היא היפוך סרולוגי (seroconversion) - הופעת נוגדני IgG כנגד הנגיף שלא היו בבדיקה קודמת. קריטריון זה דורש ביצוע של בדיקות עוקבות בתדירות קבועה טרם ההיריון ובהיריון בנשים סרונגטיביות.
בדיקת סריקה סרולוגית המתבצעת לראשונה בהיריון מאפשרת מעקב מסוג זה במיעוט המקרים של נשים השליליות לנוגדני IgM ו-IgG בבדיקתן בטרימסטר הראשון וניתן לזהות הדבקה ראשונית בהמשך ההיריון. אולם, חלק מהנשים עם זיהום ראשוני בצמידות להיריון ובטרימסטר ראשון צפויות להימצא עם נוגדני IgG (בשילוב עם נוגדני IgM בדרך כלל אך לא תמיד) כבר בבדיקתן הראשונה, בעיקר אם בוצעה בסוף טרימסטר ראשון או מאוחר יותר. במצבים הללו, ההבחנה של הזיהום הראשוני מהמצבים האחרים של זיהום טרום הריוני או חוזר מורכבת. נוגדני IgM יכולים להימצא בדם ברמה נמוכה למשך שנה ויותר ממועד ההדבקה ולכן יכולים לבטא זיהום טרום הריוני. בדיקות AI משפרות את רגישות האיתור של הנשים עם זיהום ראשוני אך במחיר של סגוליות מוגבלת המובילה לבדיקות מי שפיר מעבר לנדרש. יכולת ההבחנה של הבדיקות הסרולוגיות באיתור זיהום ראשוני מוגבלת עוד יותר בבדיקות המבוצעות לראשונה בשלב מאוחר יותר בהיריון אז גם רגישות בדיקת AI מוגבלת - הבדלי מהימנות ותוקף בין ערכות שונות של התבחינים הסרולוגיים - הופכים את תוקף הניבוי לתלוי סוג ערכה ומעבדה. מעבדות שונות בישראל משתמשות בערכות בדיקה שונות ולכן נדרשת התייחסות ספציפית לתוקף לפי מעבדה
- ישימות וכדאיות כלכלית
הצלחתה של תוכנית סריקה מותנית בהצלחתם של כל מרכיבי התהליך כולל הענות האוכלוסייה לבירור האבחוני ולטיפול הנדרש ויכולת מערכת הבריאות לתת מענה מיטבי לכל תהליכי הבירור והטיפול - מרכיבים אלו לא נבחנו בצורה מספקת ביחס לבדיקה זו. המשמעות הכלכלית של תוכנית סריקה מסוג זה מול התועלת האפשרית לא נותחה ואין לתלות את אי ביצועה בנימוקים כלכליים. החשש מגרימת נזק יותר מתועלת ברמת האוכלוסייה הוא המוביל לאי המלצה על ביצוע סריקה.
לסיכום, הבדיקות הסרולוגיות המוצעות לסריקה שגרתית של נשים הרות הן בעלות מהימנות ותוקף בלתי מספקים הן בזיהוי זיהום אימהי ראשוני ויותר מכך בזיהוי זיהום הריוני לא ראשוני ואינם עומדים בקריטריונים המקובלים לבדיקות סריקה. ביצוען במגבלות הללו כרוך בחוסר ודאות לגבי ההסתברויות לפגיעה עוברית וכתוצאה מכך מתבצעים דיקורי מי שפיר מיותרים והפסקות היריון מיותרות ונגרם נזק נפשי וחרדתי לאמהות ובני הזוג.
על פי בדיקות אלו לא ניתן לקבוע באופן חד משמעי האם הייתה הדבקה בנגיף, האם מדובר בהדבקה ראשונית בנגיף או בהתלקחות או הדבקה חוזרת, מהו מועד ההדבקה, ואת קיומם של מומים כלשהם בעובר ודרגת חומרתם. אי לכך, הנחיית משרד הבריאות היא שאין לבצע בדיקות אלו כחלק משגרת הבדיקות המבוצעות במהלך ההיריון.
נספח 2 - רקע ודרכים למניעה ראשונית של הדבקת האם בנגיף
CMV הוא הגורם הזיהומי השכיח ביותר הפוגע בעובר המתפתח. זיהום עוברי ב-CMV מהווה עול משמעותי לבריאות הציבור בהיותו אחד הגורמים המובילים לנכויות מולדות הפוגעות במערכת העצבים (בעיקר פגיעה סנסורינוירלית בשמיעה עד חירשות, פגיעה בראיה ופיגור שכלי) בישראל ובמדינות מערביות אחרות. בישראל דווח על כ-1000 יילודים מודבקים ב-CMV בשנה, מתוכם כ-80 אחוזים לא יפתחו מחלה סימפטומטית ונכות קבועה.
כ-15-10 אחוזים מפתחים תסמיני מחלה סמוך ללידה (הגדלת כבד, הגדלת טחול, צהבת, פטכיות, היפוטוניה, רדמת, פרכוסים), מתוכם כ-30-10 אחוזים נפטרים (בהתאם לחומרת התסמינים). כ-90 אחוזים מהשורדים יפתחו נכות קבועה המתבטאת בעיקר כחירשות, פיגור שכלי, פגיעות בראיה והיקף ראש קטן. בנוסף, כ-15-10 אחוזים מהיילודים המודבקים ללא תסמיני מחלה סמוך ללידה, יפתחו נכות קבועה בהמשך, לרוב חירשות, בדרגות חומרה קלות יותר בהשוואה ליילודים עם התסמינים. שיעור היילודים המפתחים מחלה תסמינית ונכות קבועה גבוה יותר ככל שההדבקה העוברית ארעה בשלב מוקדם יותר בהיריון. דווח על שיעור אפסי של יילודים עם תסמינים בהדבקה בטרימסטר שלישי.
קיימים דיווחים סותרים לגבי הקשר בין חומרת המחלה ביילודים המודבקים לבין היות ההדבקה האימהית בנגיף ראשונית או חוזרת. במרבית הסדרות דווח על שיעור נמוך יותר של פגיעה תסמינית ועל חומרה קלה יותר של נזקים בהדבקה שאינה ראשונית. בסדרות אחרות קיימים דיווחים התומכים בשיעורי חומרה דומים. אולם, אין מחלוקת על קיום מקרים של זיהום CMV מולד עם פגיעה סימפטומטית ונכות קשה גם באמהות עם נוגדני CMV טרם ההיריון.
הדבקה בנגיף בנשים הרות והעברה לעובד
סקרים סרולוגיים שבוצעו בישראל מצאו שכ-80 אחוזים מהנשים בגיל הפריון נדבקו בנגיף בעבר ונושאות נוגדנים מסוג IgG כנגד CMV בנסיוב. שיעור זה גבוה יותר מהמדווח במדינות מערביות אחרות. הפרופורציה של CMV מולד המיוחסת לזיהום לא ראשוני, גבוהה יותר באוכלוסיות עם שיעור גבוה יותר של נשים עם חסינות טרום הריונית (סרופוזיטיביות).
הסיכון להדבקה ראשונית בנגיף במהלך היריון בנשים שלא נדבקו בעבר הוא 4-1 אחוזים. הסיכון גבוה יותר בנשים ממעמד סוציו אקונומי נמוך יותר וגבוה יותר בהריונות חוזרים לעומת היריון ראשון. לאמהות לפעוטות ונשים העובדות במעונות וגני ילדים סיכון גבוה יותר להדבקה במהלך ההיריון.
מרבית הנשים ההרות עם זיהום ראשוני הן א-תסמיניות. מיעוטן מפתחות תמונה קלינית דמוית שפעת או מונונוקליאוזיס. בנשים הרות עם זיהום חוזר שכיחות התסמינים דומה לשכיחות בנשים ללא זיהום CMV.
מניעה ראשונית של הדבקת האם בנגיף במהלך ההיריון ובצמידות לו
מחקרי התערבות הדגימו שניתן להקטין את שיעור הזיהום של נשים הרות בנגיף באמצעות התערבות מניעה ראשונית שעיקרה הדרכת נשים הרות להקפדה על כללי התנהגות, היגיינה ורחיצת ידיים בעיקר במגע עם פעוטות וילדים המהווים את מאגר ההדבקה העיקרי.
למרות שהתערבות מסוג זה אינה מונעת לחלוטין הדבקה אימהית, בהיעדר התערבויות מניעה יעילות יותר כגון חיסון ובמגבלות בדיקות הסריקה שפורטו, יעילותה של התערבות זו הודגמה.
עלון הסברה לנשים הרות בנושא מניעת זיהומים במהלך ההיריון יפורסם על ידי משרד הבריאות.
מקורות ודרכי הדבקה של נשים הרות
מאגר הנגיף הוא בבני האדם. ההדבקה בנגיף מתרחשת מאדם לאדם. גם בהיעדר תסמיני מחלה, מופרש הנגיף בכל נוזלי הגוף לרבות שתן, רוק, חלב אם ונוזל הזרע. הפרשת הנגיף עלולה להימשך ממספר שבועות במבוגרים עד מספר חודשים ואף שנים בילדים. מאגר ההדבקה העיקרי בנגיף הוא ילדים עד גיל 6 ובעיקר פעוטות המבקרים במעונות וגני ילדים. גורם הסיכון המשמעותי ביותר להדבקת נשים הרות הוא מגע ממושך עם פעוטות, במיוחד מגע עם ילדיהן.
אישה ללא נוגדנים עלולה להידבק בשכיחות גבוהה מקיום יחסי מין עם גבר החולה במחלת CMV ראשונית ומפריש את הנגיף בנוזלי הזרע תקופה ארוכה, ובשכיחות קטנה מגבר שעבר זיהום בעבר והנגיף התעורר לתקופה קצרה.
למרות מאמצי מחקר ופיתוח לייצור החיסון, עדיין אין חיסון שעבר את כל שלבי המחקר הנדרשים ומאושר לשימוש.
הנחיות למניעת הדבקה
העלאת המודעות והידע אודות המחלה בקרב הנשים ומטפליהן במערכת הבריאות מהווה שלב ראשון ובעל חשיבות משמעותית במניעת מחלה מולדת.
בנוסף ,על האישה ההרה, בפרט באם ידוע כי לא נדבקה ב-CMV בעבר (סרונגטיבית) או המתכננת היריון לשמור על כללי ההיגיינה הבאים:
- יש לרחוץ ידיים עם מים וסבון לאחר כל מגע עם טיטולים או מגע עם רוק של ילדים
- יש להימנע מלנשק ילדים מתחת לגיל 6 שנים על השפתיים או באזור הפנים
- יש להימנע מהכנסת מוצצים של ילדים לפה
- יש להימנע מאכילה או שתייה במשותף עם ילדים מאותה צלחת, כוס או סכו"ם
- על אישה הרה המפתחת סימנים דמויי מחלת הנשיקה (חום גבוה, כאבי גרון, הגדלת בלוטות לימפה וכף), לפנות לרופא המטפל על מנת להיבדק באם נדבקה בנגיף CMV ולשם וקבלת ייעוץ אודות הסיכונים לעובר
ברוב המקרים יתרונות ההנקה גוברים על הסיכון המינימלי להדבקת הילוד בנגיף. הדבקת היילוד במהלך הנקה עלולה לגרום למחלה אך אינה גורמת למומים המוזכרים, אשר כאמור, נגרמים כתוצאה מהדבקת העובר במהלך ההיריון. יש לשקול הנקה כאשר מדובר בפגות קיצונית.
אין צורך לבצע סינון בקרב ילדים או להוציא ילדים הידועים כי מפרישים את הנגיף ממעונות יום בהם עובדת אישה הרה.
אבחון טרום לידתי
בדיקה אבחנתית שמתבצעת בתהליך סריקה צריכה לזהות נכון את העוברים עם הדבקה שתגרום לפגיעה סימפטומטית ונכות. הבדיקה האבחנתית המהווה קריטריון זהב לאיתור הדבקה עוברית ב-CMV היא בדיקת מי השפיר לנוכחות הנגיף, המאפשרת להגיע ליכולת ניבוי של 100-90 אחוזים להדבקה עוברית, בתנאי שהדיקור בוצע בעיתוי מתאים, מכיוון שפרק הזמן בין הדבקת האם עד להפרשת הנגיף על ידי העובר יכול להגיע ל-6 שבועות וכן, הפרשת הנגיף לתוך מי השפיר מקורה בעיקר בשתן המופרש על ידי הכליה העוברית שפעילה באופן מלא החל משבוע 21 להיריון. הזמן המומלץ לביצוע הבדיקה הוא לאחר שבוע 21 להיריון ולא פחות מ-6–8 שבועות ממועד ההדבקה המשוער. לעיתים קרובות קיימת בעיה לקבוע מועד הדבקה. היעדר מידע על עיתוי הדבקה מביא לכך שהבדיקה נעשית לעיתים מוקדם מידי ויש לחזור עליה. חשוב לזהות מקרים אלה. עם זאת, מרבית העוברים הנדבקים (למעלה מ-70 אחוזים) לא יפתחו נזק משמעותי. יכולת האבחנה של בדיקת מי שפיר, בדיקות הדמיה ובדיקות דם עובריות לזהות את העוברים שניזוקו הן בעלות רגישות וסגוליות נמוכות. בנוסף למגבלות בדיקת מי השפיר מבחינת תוקף הניבוי למומים, הבדיקה היא בדיקה פולשנית וחלק מסיבוכיה פגיעה עוברית והפלה. על מנת להקטין את הסיכון לפגיעה בעוברים בריאים יש לבצעה כאשר ישנה הסתברות מקדימה, מספקת לפגיעה עוברית.
בדיקות פרוגנוסטיות לזיהוי נזק עוברי על רקע הדבקה ב-CMV
בדיקות הדמיה (MRI ,US) מאפשרות איתור שינויים אנטומיים משמעותיים בעובר וליקויי גדילה שיכולים להוות סמן לפגיעה אנטומית ותפקודית ביילוד, ולכן מהוות בדיקות משלימות לבדיקת מי השפיר בהערכת הסיכון לנזק עוברי במצבים בהם הוחלט על המשך ההיריון. המעקב ההדמייתי משמש לעיתים חלופה אבחנתית במצבים שבהם בני הזוג אינם מעוניינים בביצוע בדיקת מי שפיר. במרבית ההריונות עם חשד להדבקה ב-CMV וממצא חשוד בבדיקות ההדמיה מבוצעת הפסקת היריון ולכן אין מידע פרוגנוסטי ישיר על תוצאים, בעיקר ארוכי טווח ביילוד. עם זאת כאשר קיים ממצא חיובי ב-US בעוברים עם הדבקה בנגיף, בעיקר ממצא מוחי הערך המנבא החיובי לנזק בעובר וביילוד גדל. היעדר ממצא בבדיקות המעקב הסונוגרפיות אינו שולל נזק ונכות עתידיים בעובר שנדבק בנגיף. הרגישות הכוללת של בדיקות מעקב סונוגרפיות בהיריון לאיתור העוברים והיילודים עם נזק בעת הפסקת ההיריון, בלידה או במהלך שנות הילדות, נמוכה מ-50 אחוזים.
תרומתה העיקרית של בדיקת MRI היא בשילוב עם בדיקה סונוגרפית לא תקינה לבירור היקף ופירוט של הפגיעה האנטומית המוחית ולשיפור הערך המנבא החיובי כאשר קיימים ממצאים בשתי הבדיקות.
מרבית הממצאים בבדיקות ההדמיה מופיעים מעבר לשבוע 20 וחלקם, בעיקר ממצאים מוחיים, מופיעים רק בטרימסטר השלישי ולכן חשוב המשך מעקב הדמיתי גם בטרימסטר זה.
בדיקת סמנים ביולוגיים בדם עוברי כדוגמת ספירת טרומבוציטים ורמות אנזימי כבד, כמדד פרוגנוסטי עצמאי לניבוי נזק עובר, כרוכה בדיקור עוברי המהווה סיכון לעובר. המחקרים שנעשו בנושא לא הניבו תוצאות מספקות לצורך המלצה על ביצוע שגרתי של הבדיקה בעוברים מודבקים.
טיפול פרנטלי למניעת הדבקה ונזק עוברי
טיפול ב-CMV-specific hyperimmune globulin בנשים הרות עם הדבקה ראשונית בנגיף נמצא בשלבי מחקר.
הסיכון להדבקת העובר בזיהום אימהי ראשוני וחוזר
ייחודו של נגיף ה- CMV לעומת מחוללים זיהומיים טרטוגניים אחרים כגון אדמת וטוקסופלסמוזיס, באפשרות ההדבקה וגרימת נזק גם בזיהום אמהי לא ראשוני (הדבקה חוזרת או התלקחות נגיף לטנטי) המעמיד בסיכון לנזק עוברי גם נשים עם חסינות טרום הריונית לנגיף הסיכון להדבקת העובר גבוה יותר בזיהום ראשוני של האם בהיריון או סמוך לו אך הסיכון להדבקת העובר בזיהום שאינו ראשוני אינו ידוע. חסר המידע נובע ממגבלות מתודולוגיות, בעיקר בזיהוי זיהום לא ראשוני או התלקחות בהיריון. טווח התוצאות של סיכון ההדבקה המתקבל במחקרים שונים רחב (30-2 אחוזים) ולכולן מגבלות מתודולוגיות שאינן מאפשרות אמידה תקפה של הסיכון.
הסיכון להדבקת העובר כאשר האם נדבקה בנגיף לראשונה בהיריון נע בין 30 אחוזים ל-50 אחוזים בהדבקה בטרימסטר ראשון-שני. שיעור הדבקת העובר בזיהום ראשוני של האם, גבוה יותר בטרימסטר שלישי בהשוואה לראשון והשני ומגיע לכ-80-75 אחוזים אך כפי שצוין לעיל הסיכון למחלה סימפטומטית ולנזק שארי לעובר בהדבקה בטרימסטר השלישי אפסי.
לעיתים, על מנת להבחין בין הדבקה ראשונית לזיהום לא ראשוני, נעזרים בבדיקת האפיניות (avidity index-AI). בהדבקה ראשונית בארבעת החודשים האחרונים, האפיניות תהיה נמוכה-בינונית עם רגישות גבוהה מאד (100 אחוזים במרבית הסדרות). המשמעות היא יכולת שלילה של זיהום ראשוני בערך AI גבוה. עם זאת, סגוליות הבדיקה בינונית בעיקר כאשר ערך החיתוך כולל גם את תוצאות הביניים. ולכן בחלק מהנשים עם AI בערך ביניים בטרימסטר ראשון מדובר בהדבקה טרום הריונית ללא סיכון לעובר.


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק