גישה טיפולית להשמנה - Therapeutic approach to obesity
המדריך לטיפול בסוכרת
מאת המועצה הלאומית לסוכרת, משרד הבריאות. עורכים מדעיים: ד"ר עופרי מוסנזון, פרופ׳ איתמר רז
| המדריך לטיפול בסוכרת | ||
|---|---|---|

| ||
| שם המחבר | ד"ר רות פרצ'יק | |
| שם הפרק | הגישה הטיפולית להשמנה | |
| עורך מדעי | ד"ר עופרי מוסנזון, פרופ׳ איתמר רז |
|
| מאת | המועצה הלאומית לסוכרת, משרד הבריאות |
|
| מועד הוצאה | 2015 | |
| מספר עמודים | 394 | |
השמנה ידועה כמקור חולי עוד מימי קדם. Hippocrates התייחס לכך כבר לפני 2,500 שנה והתובנות השזורות בכתבי הרמב"ם מעוררות השראה ביחס לנקודת המבט של היום. ההשמנה, כמגפה, נובעת מהשפעות סביבתיות סוחפות במהלך העשורים האחרונים (נכון לשנת 2015) והטיפול בה, שהוא התנהגותי בעיקרו, קשה ליישום, כך שאין עדיין סימנים להצלחה בהאטת המגפה. מטרת פרק זה היא להקנות עקרונות לגישה טיפולית יעילה, מפוקחת והוליסטית בהשמנה.
הגדרה
מדד ה-BMI (Body Mass Index) הוא היחס המחושב בין משקל בקילוגרם לריבוע הגובה במטרים וממנו נגזרות קטגוריות (Categories) המשקל: משקל תקין BMI=24.9-18.5, עודף משקל BMI=29.9-25 והשמנה BMI גדול מ-30 עם תתי חלוקות ל- Class I, II, III עבור קטגוריות BMI=34.9-30, BMI=39.9-35 ו-BMI גדול מ-40, אשר מוגדר גם כהשמנה חולנית (Morbid obesity). מדד נוסף שיש להעריך במטופלים עם BMI גדול מ-25 הוא היקף מותניים. היקף מעל 88 סנטימטרים (ס"מ) בנשים או 102 ס"מ בגברים מעלה סיכון ללקות בשאר סעיפי התסמונת המטבולית (Metabolic syndrome) ובמחלות קרדיווסקולריות.
אפידמיולוגיה
מגפת ההשמנה החלה בסביבות שנות ה-80. מאז (נכון לשנת 2015) הכפילה עצמה אוכלוסיית השמנים בעולם והגיעה באזורנו לכ-25-20 אחוזים (מעט גבוהה יותר בקרב נשים) ובארצות הברית (ארצות הברית) לסביבות 30 אחוזים. באוכלוסיות מערביות כ-60–65 אחוזים מהאוכלוסייה נכנסים לקטגוריה של עודף משקל עד השמנה. ההשמנה נפוצה יותר בקבוצות חלשות ובינוניות מבחינה סוציואקונומית (Socioeconomically). עודף משקל והשמנה הם גורם הסיכון השישי בחשיבותו התורם למחלות כולל סוכרת מסוג 2, יתר לחץ דם, מחלות קרדיווסקולריות, דיסליפידמיה (Dyslipidemia), Osteoarthritis ומספר רב של סוגי סרטן ומקצרת תוחלת חיים.
אתיולוגיה[1][2],
השמנה, כתהליך הומאוסטטי (Homeostatic) פיזיולוגי (Physiological), היא תוצאה של מאזן אנרגטי (Energetic) חיובי על פני זמן. מאזן זה השתבש במהלך העשורים האחרונים (נכון לשנת 2015) כתוצאה מאינטראקציה (Interaction) "רעילה" בין האדם לסביבה המודרנית שעיצב במו ידיו ואינו נובע מתקלה ביוכימית במסלולי בקרה מטבוליים מרכזיים/פריפריים (Peripheral). תהליכי ברירה טבעית אבולוציוניים (Evolutionary) חישלו את האדם כנגד תקופות רעב. עמידות זו מבוססת על מסלולים נוירו-אנדוקריניים (Neuroendocrine) המקנים חסינות מפני הפחתה קלורית על ידי השראת האטת המטבוליזם הבסיסי (Basal metabolic rate), הגברת אותות רעב ודחף לחיפוש מזון. הגשמת חזון "החיים הטובים" והנוחות הקיומית המבוססת על קדמה טכנולוגית הפכו את עיצובנו האבולוציוני כ"חסכני אנרגיה" לעקב אכילס שלנו. תחבורה, מעליות ודרגנועים והמעבר לתעסוקה משרדית נייחת הובילו לצמצום ההוצאה האנרגטית בפעילויות היומיום. מאידך, המזון מרובה, מגוון, זמין ועתיר קלוריות ואנו מוקפים על ידי תקשורת וכוחות שוק, במסרי עידוד להנאה מהחיים הטובים, פינוק והשגת גמול מהיר לדחפים כגון אכילה. נוצר מצב של אכילה שאינה מתוזמנת לרעב הפיזיולוגי, המופיע לאחר כ-5 שעות ללא אכילה ומתבטא בפאזה קטאבולית (Catabolic phase) לצד לפרופיל הורמונלי (Hormonal profile) היוצר אותות רעב במרכזים היפותלמיים (Hypothalamic) ובראשם ב-Arcuate Nucleus. במציאות המודרנית, התנהגות האכילה מושפעת באופן ניכר מאותות חיצוניים כגון כיבוד בישיבות, זמני ארוחה מוכתבים מראש במקומות עבודה וארוחה כמפגש חברתי או עסקי. המושג תיאבון הדוני (Hedonic hunger), המשמש בתחום חקר ההשמנה, כולל את התהליכים המוחיים המעורבים בהערכת גמול, קבלת החלטות, עיבוד רגש ושליטה עצמית. הוא מערב בעיקר אזורי קורטקס מוחי פרונטאליים ופריאטליים ואת המערכת הלימבית (Limbic). התיאבון ההדוני בשילוב עם ה"סביבה הרעילה" הם הצירים המרכזיים במגפת ההשמנה בעוד שהתיאבון הפיזיולוגי, הקיים במוחנו, בדומה לשאר בעלי החיים מקדמת דנא, ונשלט על ידי מרכזים היפותלמיים לא השתנה במהותו, אם כי יש עדויות הורמונאליות והדמייתיות-מוחיות לכך שגם הוא משתבש בעקבות השמנה.
הקשר בין השמנה לסוכרת
השומן הבטני, הוויסראלי, מתפקד כאיבר אנדוקריני (Endocrine) ומגוון הורמונים שמופרשים ממנו, כולל IL-1 (Interleukin-1), IL-6 (Interleukin-6) ו-PAI-1 (Plasminogen Activator Inhibitor-1), יוצרים תהליך דלקתי כרוני, מגבירים תנגודת אינסולין (Insulin resistance) ומאיצים אטרוסקלרוזיס (Atherosclerosis). רקמת שומן זו היא דינמית (Dynamic) במיוחד מבחינת מוביליזציה (Mobilization) של טריגליצרידים (Triglycerides) אליה וממנה לכבד ולדם הפריפרי, רמות מוגברות של חומצות שומן חופשיות משרות תנגודת אינסולין בכבד ובפריפריה. כמו כן, קיים יחס הפוך בין כמות השומן הבטני לרמות אדיפונקטין (Adiponectin), כך שרמות נמוכות שלו במצב של השמנה מרכזית, מטות גם הן את הכף לכיוון תנגודת אינסולין.
הגישה הטיפולית להשמנה[2][3], [4], [5], [6], [7], ,[8]
הפער הקלורי - ממבט ניוטוני (Newton) לעיצוב מדיניות רפואית
מכסת הקלוריות היומית הנצרכת טיפסה בהדרגה משנות השמונים (נכון לשנת 2015), בסביבת החיים המודרנית, בכ-300 קלוריות ליום ומאידך, הצטמצמה ההוצאה האנרגטית ב"זכות" הטכנולוגיה והאורבניזציה, ב-200-100 קלוריות בממוצע ליום. ישנם חישובים אחרים של העודף הקלורי היומי המבוססים על קצב העלייה במשקל על פני שנים באוכלוסיות מערביות והם מובילים לנתון מפתיע ונמוך בהרבה: עודף של 50-15 קלוריות ליום לאדם עומד בבסיס מגפת ההשמנה. המשמעות של הפרש אנרגטי זעום זה היא שמספיק שינוי מתון באורחות החיים, כגון תוספת הליכה של 1–2 קילומטר ביום וקיצוץ מספר נגיסות בסוף ארוחה, אם יתממש בחלק משמעותי באוכלוסייה, כדי לבלום את המגפה. התערבויות בדרג לאומי נעשות ברחבי העולם בתחומי החינוך והכלכלה במטרה לעצב צרכנות מזון ואורחות חיים בריאים יותר באוכלוסייה, תוך שמירה על חופש הבחירה.
דיאטה
ניתן להפחית משקל בתקופה של שבועות או חודשים של "דיאטה", במובן של הפחתה קלורית, כמעט ללא תלות בסוג הדיאטה. עם זאת, צמצום מסת השומן מלווה בירידה של רמות הלפטין (Leptin) בסרום (Serum) ועמם שינויים הורמונאליים נוספים המביאים לשפעול המסלולים העצביים והאנדוקריניים אשר מגבירים אותות רעב ודחף לחיפוש מזון ומצמצמים קצב מטבולי בסיסי. ההסתגלות המובנית הזו גורמת לכך ששלב התחזוקה (Maintenance) של משקל מופחת הוא משימה (כמעט) בלתי אפשרית. עם הגעה ל"משקל יעד" בעקבות דיאטה, נכנס לתמונה קושי נוסף: כדי לשמור על משקל זה יש צורך להתמיד בתכולה קלורית מופחתת בהשוואה לזו שטרם הדיאטה, בהתאם לקצב המטבולי הבסיסי החדש, המופחת. אם בוחנים את שיעור ההצלחה בדיאטה לפי מדד השמירה על המשקל המופחת לאורך זמן (חמש שנים, עשור) השיעורים זעומים ועומדים על כ-20 אחוזים, במקרה הטוב, לאחר חמש שנים וככל הנראה שיעורים בודדים בהתרחקות נוספת על ציר הזמן. הגישה הטיפולית להשמנה צריכה להתפס הן על ידי הרופא המטפל והן על ידי המטופל כמשימה לכל החיים, ולא כמבצע זמני. מטופלים מכריזים לעיתים על "מבצע ירידה במשקל" לקראת אירוע, או בשל עגמת נפש מהמצב. מוטב להניאם מתוכנית זו, לתאם מטרות מציאותיות ליעד המשקל ולקצב הירידה ולבנות תוכנית מותאמת אישית של שינוי באורחות חיים. מילת המפתח היא מתינות: יצירת גרעון אנרגטי יומי של 300-100 קילו-קלוריות (קק"ל) ביום על בסיס שילוב של דיאטה עם פעילות גופנית תוביל לירידה איטית במשקל תוך מזעור הקיזוזים המטבוליים שהם חלק ממנגנון העמידות לרעב, שתוארו לעיל. מחקרים רבים מראים כי הפחתת 5–10 אחוזים מהמשקל, גם כשהעודף הקיים גדול בהרבה, מניבים שינויים אנדוקריניים ומטבוליים משמעותיים, כולל הפחתת התנגודת לאינסולין, שיפור פרופיל הליפידים (Lipids) והפחתת תחלואה קרדיווסקולרית.
שאלה נפוצה בקרב מטופלים היא מה עדיף:
3-2 ארוחות גדולות ביום או 6 ארוחות קטנות. אין ביסוס חד משמעי לאחת מאפשרויות אלה. לעיתים המלצות של דיאטניות ל-6 ארוחות ביום מובילות מטופלים לאכול אף על פי שאינם רעבים, לעיתים עם הזרקת אינסולין, מצב שגוי מבחינה מטבולית. רצוי לעודד את המטופל לאמץ תפריט ארוחות המתאים להעדפותיו האישיות והפיזיולוגיות. מחקר עדכני הראה כי 2 ארוחות גדולות ביום עדיפות על 6 ארוחות קטנות, מבחינת פרופיל מעבדתי ושיעור הירידה במשקל, כשמדובר בדיאטה המיועדת להשראת ירידה מתונה במשקל[9]. הגישה למטופל הסוכרתי השמן צריכה להיות מותאמת אינדיבידואלית (Individualized) לגילו, למחלותיו הנלוות, לפרופיל הסוכרת שלו, לדרגת עודף המשקל שלו ולמידת המוטיבציה.
במטופל הסוכרתי ההמלצה לדיאטה על ידי חלוקת אבות המזון כמקורות קלוריים היא: שומנים עד 30 אחוזים, חלבונים 20 אחוזים ופחמימות עד 50 אחוזים השאיפה היא לצרוך פחמימות מורכבות כגון לחם מקמח מלא ודגנים ולצמצם למינימום צריכת סוכרים, לבסס את תכולת השומן על שומנים בלתי רוויים ובראשם שמן זית ולהימנע משומנים מהחי ומשומנים בתצורת "טרנס" (Trans), הנוצרים בעיקר בתהליך הפקת שומן מוצק משומנים מן הצומח.
מעקב רטרוספקטיבי (Retrospective) ממושך אחר כ-6,000 אנשים שירדו במשקל באמצעות דיאטה ופעילות אפשר זיהוי הקווים המשותפים לאותם אנשים שהצליחו לשמור על משקלם לאורך זמן:
- מעקב ותיעוד סדיר של המשקל, הדיאטה והפעילות הגופנית
- התמדה אדוקה בפעילות גופנית, בשאיפה כשעה פעילות אירובית מתונה ביום
- אכילת ארוחת בוקר
- צמצום סך הקלוריות משומן בדיאטה
אורחות חיים
פעילות גופנית היא חלק הכרחי ואינטגרלי בטיפול בהשמנה, ובדומה לדיאטה צריכה להיות מותאמת אינדיבידואלית למטופל תוך התחשבות בגילו, במחלות נלוות ובהעדפותיו. בנוסף להוצאת הקלוריות הישירה בזמן פעילות גופנית, תוספת של כ-50 אחוזים מסך זה מושקעת ביממה שלאחר מכן, בהגברה זמנית של הקצב המטבולי הבסיסי. בנוסף, מניבה פעילות גופנית שלל תועלות בריאותיות: צמצום אובדן מסת שריר, שיפור כושר לב-ריאה, צמצום גורמי סיכון נלווים להשמנה ובראשם התנגודת לאינסולין והשראת תחושת בריאות וחוסן. מומלצת פעילות באינטנסיביות (Intensity) מתונה, כלומר עם הגעה לדופק של 70-60 אחוזים מהדופק המקסימלי, במשך 30–45 דקות, 5-4 פעמים בשבוע. כאשר המטרה היא הפחתת משקל, פעילות גופנית של 60 דקות 5 פעמים בשבוע תביא לתוצאות מיטביות במובן של ירידה במשקל תוך צמצום הדעיכה בקצב המטבולי הבסיסי.
תרופות[10]
הגישה הפרמקולוגית (Pharmacological approach) להשמנה ייחודית (ובעייתית) בכך שהיא מבטאת ניסיון להתערב במסלולים מוחיים תקינים במהותם, האחראים על תיאבון ומאזן אנרגיה. מסלולים אלה מעוצבים אבולוציונית (Evolutionary) כמערך רשתות עצבי-אנדוקריני (Neuroendocrine) מרובה גיבויים והם כוללים רצפטורים (Receptors) דופמינרגיים (Dopaminergic), סרוטונרגיים (Serotoninergic), קנבינואידיים (Cannabinoids), אופיואידיים (Opioids), רצפטורים ל-1-GLP (Glucagon-Like Peptide) ונוספים. העובדה כי מדובר במערכת תקינה (אם כי נוטה להשתבש בעקבות השמנה, אך כנראה לא כגורם הראשוני לה) ומרובת גיבויים כוללת את שני המקורות העיקריים לכשלונות שנצפו בתחום:
- ריבוי הגיבויים של המערכת מצמצם את מידת ההשפעה של חסימה נקודתית במסלול ספציפי
- התערבות במסלולים אבולוציוניים הקשורים באופן הדוק למטבוליזם ולהשרדות עלולה להביא למחלה/תופעות לוואי נוירולוגיות ונפשיות Acomplia (Rimonabant), לדוגמה, כחסם רצפטורים קנבינואידיים מרכזיים, נתפס כתרופה מבטיחה להשמנה אך התגלה כמשרה דיכאון ונטיה אובדנית והוסר מהמדפים. התרופה היחידה המאושרת לטיפול בהשמנה היא תכשיר הפועל פריפרית על אנזים (Enzyme) במעי, Xenical (Orlistat). בנוסף אליה, תרופות המיועדות לאינדיקציות (Indications) אחרות עשויות להועיל להשמנה במצבים שיפורטו בהמשך
תכשיר המשלב Bupropion עם Naloxone (מעכב סינפטי של Reuptake Dopamine Noradrenaline שאושר לטיפול בדיכאון ולגמילה מעישון ואנטגוניסט (Antagonist) רצפטורים אופיואידים בהתאמה נמצא בשלבי מחקר קליני פאזה III ומחקרים קליניים בפאזות III, II בוחנים נגזרות של הורמונים וחלבוני מעי כגון Ghrelin, pYY (Peptide YY), Amylin, pp (Pancreatic Polypeptide, פוליפפטיד לבלבי) ו-Oxyntomodulin (נכון לשנת 2015).
Xenical[11][12],[13],[14],
התרופה מעכבת את האנזים ליפאז (Lipase) במעי הדק ובכך יוצרת תת-ספיגה של שומנים עם הפחתת תרומתם הקלורית בכ-30 אחוזים. התרופה מאושרת לשימוש במטופלים עם BMI גדול מ-30 או עם BMI בין 30-28 וגורמי סיכון נלווים. התרופה משרה ירידת משקל של 5–10 אחוזים בממוצע בשימוש על פני שנה. שימוש ממושך יותר נמצא כמפחית סיכון קרדיווסקולרי באנשים שמנים עם גורמי סיכון נוספים וכן נצפו ירידות בלחץ דם סיסטולי ודיאסטולי ושיפור בפרופיל הסוכר והשומנים. תופעת הלוואי העיקרית היא צואה שומנית עד כדי אי נקיטה (Fecal incontinence). צמצום תכולת השומן בדיאטה עשוי למנוע תופעה זו. תת-ספיגה של ויטמינים מסיסי שומן (A,E,K,D) מהווה התוויה למעקב ולנטילת הוויטמינים.
Topamax (Topiramat)[15]
תרופה אנטי אפילפטית (Antiepileptic drugs) אשר משרה ירידה קלה במשקל, ככל הנראה בזכות שילוב של מודיפיקצית (Modification) מטבוליזם פחמימות ושומנים והשפעה מרכזית על אכילה התקפית. תופעות הלוואי העיקריות: ירידה בריכוז, ישנוניות ופגיעה קלה בזיכרון.
GLP-1 Analogues [16]
Byetta (Exenatide) ו-Victoza (Liraglutide) הן תרופות לסוכרת מקבוצת האנלוגים לחלבון 1-GLP, אינקרטינים (Incretins), אשר משרה הפרשת אינסולין (Insulin) מתוזמנת לאכילה ובנוסף, ירידת משקל, בסדר גודל של מספר קילוגרמים בממוצע, בזכות דיכוי תיאבון מרכזי במשולב עם האטת העיכול ומעבר המזון במעי. אפקט (Effect) זה מתבטל עם הפסקת נטילת התרופה. אלו תרופות הניתנות בזריקה תת-עורית יומית (Liraglutide) או דו יומית (Exenatide) והן משרות ירידה בהמוגלובין המסוכרר (HbA1c ,Hemoglobin A1C) בסדר גודל של 1.3-1 אחוזים עם יתרון בולט של איזון רמות סוכר פוסט-פרנדיאליות (Post prandial) ללא השראת היפוגליקמיה (Hypoglycemia). תופעות הלוואי העיקריות של קבוצה זו הן בחילה והקאה וקיימת לעיתים גם תגובה עורית במקום ההזרקה. התרופות מאושרות במסגרת סל הבריאות למטופלים עם BMI מעל 30 עם סוכרת לא מאוזנת (HBA1C מעל 7.5) תחת שתי תרופות פומיות במינון מלא.
Exenatide מושהה בשחרור עם הזרקה שבועית מאושר גם הוא לשימוש בישראל. מחקרים בשלבים מתקדמים בוחנים את התועלת שבמתן Victoza לסובלים מהשמנה ללא סוכרת ונראה כי תרופה זו תכנס לשוק באינדיקציה של השמנה או לחולים עם עודף משקל ופרופיל טרום-סוכרתי.
Qsymia
משלב של Phentermine עם Topiramate [נגזרת אמפטמינית (Amphetamine) ותכשיר נוגד-פרכוס אשר מדכא תיאבון, בדגש על אכילה התקפית, בהתאמה] תרופה מאושרת FDA (Food and Drug Administration) מאז 2012 ניתנת לרכישה בארצות הברית.
(Lorcaserin (Belviq
אגוניסט סלקטיבי (Selective agonist) של רצפטור סרוטונרגי 5HT2C (a subtype of 5-HydroxyTryptamine) המשרה תחושת שובע והפחתה בצריכה הקלורית[10], עבר אישור FDA תחת הגבלות וקריטריונים מיוחדים וטרם אושר במדינת ישראל (נכון לסוף נובמבר 2016).
שיקולים בהתאמת המשלב לסוכרתי השמן
תרופות מקבוצת ה-Sulfonylureas ו-Meglitinides משרות תיאבון ועליה במשקל ואם קיימת אפשרות לבחור בחלופות עם הגעה לאיזון טוב, רצוי כך. בעיה דומה מייצגת גם את מגוון סוגי האינסולין, בעיקר קצרי הטווח והמיקסים (Mixed). בנוסף, תרופות רבות משפיעות על מרכזי התיאבון ומשרות השמנה, בראשן תרופות פסיכיאטריות. מודעות לנושא ושיתוף פעולה מול הפסיכיאטר המטפל חיונית להתאמת המשלב התרופתי.
- Olanzapine, Clozapine ו-Risperdal מקבוצת התרופות האנטי פסיכוטיות האטיפיות (Atypical antipsychotic) גורמים להשמנה וחלופות סבירות הן Geodon (Ziprasidone) ו-Abilify (Aripiprazole)
- Amitriptyline, Clomipramine, Imipramine ו-Nortriptyline, מקבוצת הטריציקליים (Tricyclic) משרות השמנה ומוטב לבחור בחלופות מתאימות
- Paroxetine, תרופה נוגדת דיכאון, משרה השמנה, וכדאי לבחור כל SSRI (Selective Serotonin Reuptake Inhibitors) אחר
- התרופות האנטי אפילפטיות Tegretol (Valproate) ו-Neurontin (Gabapentin) משרות תיאבון. מוטב Topamax, במידת האפשר
- חסמי בטא (Beta blockers) וגלוקוקורוטיקואידים (Glucocorticoids) במטופל הסובל מסוכרת והשמנה צריכים להינתן באופן מפוקח וזהיר
טיפול קוגניטיבי-התנהגותי (Cognitive-behavioural therapy) או פסיכולוגי
השמנה הינה, לעיתים, ביטוי של הפרעות רגשיות המובילות לדפוסי אכילה משובשים, אכילה התקפית, פיצוי לדחק נפשי ושימוש בסוגי מזון מסוימים כמקור נחמה או הרגעה. ישנן גישות טיפוליות נפשיות, קוגניטיביות והתנהגותיות שונות לנושא ומטופלים רבים מפיקים מהן תועלת. כל מפגש רופא-מטופל טומן בחובו פוטנציאל פסיכותרפויטי (Psychotherapeutic) ובנושא ההשמנה, שמערב אלמנטים נפשיים, גנטיים וסביבתיים, לרופא המשפחה יש יתרון והוא יכול לסייע בהקניית ידע וכלים להתמודדות, בעידוד ותמיכה ובהכוונה לבעלי מקצוע משיקים.
בריאטריה
האינדיקציות לטיפול בריאטרי בהשמנה וסוכרת, בסוגי הניתוחים, בשיקולים להתאמתם למנותח הספציפי, בתועלות המוכחות ובסיכונים הנלווים ידונו בערך ייעודי.
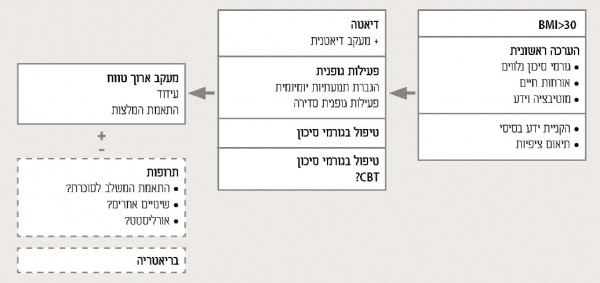
חשוב לזכור - הגישה הטיפולית להשמנה (תרשים 1)
- מגפת ההשמנה נובעת מהעתקת מאזן האנרגיה היומי לכיוון החיובי בסביבת החיים המודרנית וכאן טמון "מרכז הכובד" לבלימת המגפה: שינויים מתונים אך חובקי אוכלוסיות באורחות החיים ובדיאטה
- מוטב לא להתחיל דיאטה כאשר הכוונה היא למבצע זמני, קצר ו"חותך היקפים". סוד ההצלחה בדיאטה במובן של שמירה על משקל רצוי לשנים, טמון בשילוב מתון ומותאם אישית של תפריט תזונתי ופעילות גופנית, המובילים יחדיו לגרעון קלורי צנוע של סביב 300 קלוריות ביום
- די בהפחתה של 10–15 אחוזים מהמשקל, להשרות שיפור משמעותי בפרופיל המטבולי ובגורמי הסיכון למחלות קרדיווסקולריות כולל:
- הפחתת טריגליצרידים (Triglycerides) בסרום
- הגברת כולסטרול (Cholesterol) HDL (High Density Lipoprotein)
- הפחתה מתונה של כולסטרול LDL (Low Density Lipoprotein) ושל הכולסטרול הכללי
- הפחתת תנגודת לאינסולין
- הפחתת רמות גלוקוז (Glucose) ו-HbA1c
- דרוש מעקב וטיפול דיאטנית קלינית עם התאמת תפריט אישי למטופל הסוכרתי השמן
- המלצות בסיסיות לדיאטה:
- מומלץ להרבות בירקות, דגנים מלאים, מוצרי חלב דלי שומן, אגוזים (ביחוד אגוזי מלך) דגים, העדפת שמן זית (למעט לטיגון)
- מומלץ להגביל את כמות הפירות היומית ל-1–2 מנות
- תכולת הפחמימות עומדת על 50–55 אחוזים מסך הקלוריות בדגש על פחמימות מורכבות
- הפעילות הגופנית המומלצת כוללת שני מרכיבים:
- הגברת תנועתיות המשולבת בפעילויות היומיום (מדרגות במקום מעליות, הליכה במקום נסיעה)
- פעילות ספורטיבית יזומה (הליכה, ריצה, משחקי כדור אירוביים, חדר כושר, ריקוד) שיש לבצע במשך 150 דקות בשבוע, או 45 דקות (לפחות) 4 פעמים בשבוע
ביבליוגרפיה
- Diamant M, Van Gaal L, Stranks S et al., Safety and efficacy of once-weekly exenatide compared with insulin glargine titrated to target in patients with type 2 diabetes over 84 weeks. Diabetes Care. 2012 Apr;35(4):683-9. Epub 2012 Feb 22
- ↑ Hill JO, Understanding and addressing the epidemic of obesity: an energy balance perspective, Endocr Rev. 2006 Dec;27(7):750-61. Epub 2006 Nov 22.
- ↑ 2.0 2.1 Cornier MA, Salzberg AK, Endly DC et al, The effects of overfeeding on the neuronal response to visual food cues in thin and reduced-obese individuals. 2009, PLoS One. 2009 Jul 28;4(7):e6310.
- ↑ McGuire MT, Wing RR, Hill JO The prevalence of weight loss maintenance among American adults. Int J Obes 1999 23:1314-1319
- ↑ Priya Sumithran, M.B., B.S., Luke A. Prendergast, Ph.D., Elizabeth Delbridge, Ph.D., et al., Long-Term Persistence of Hormonal Adaptations to Weight Loss, N Engl J Med 2011; 365:1597-1604 October 27
- ↑ Thomas A. Wadden, Ph.D., Sheri Volger, R.D., M.S., David B. Sarwer, Ph.D. et al., A Two-Year Randomized Trial of Obesity Treat¬ment in Primary Care Practice N Engl J Med 2011; 365:1969-1979
- ↑ Wing RR, Hill JO Successful weight loss maintenance. Ann, Rev Nutr 2001, 21:323-341
- ↑ McGuire MT, Wing RR, Klem ML et al., Longterm maintenance of weight loss: do people who lose weight through various weight loss methods use different behaviors to maintain their weight? Int J Obes Relat Metab Disord 1998 22:572-577
- ↑ Katherine Esposito, Maria Ida,Maiorino,MichelaPetrizzo et al., The Effects of a MediterraneanDiet on theNeed forDiabetesDrugsand Remission of Newly DiagnosedType 2 Diabetes: Follow-up of aRandomized Trial. Diabetes Care 2014;37:1824–1830
Eating two larger meals a day (breakfast and lunch) is moreeffective than six smaller meals in a reduced-energy regimen for patients with type 2 diabetes: a randomised crossover studyHanaKahleova et al. Diabetologia May 2014 DOI 10.1007/s00125-014-3253-5- ↑ Lorcaserin, a 5-HT(2C) Receptor Agonist, Reduces Body Weight By Decreasing Energy Intake Without Influencing Energy Expenditure, Martin CK, Redman et al. J ClinEndocrinolMetab, 2011, 96(3):837-45
- ↑ 10.0 10.1 Wyatt HR, Grunwald GK, Seagle HM et al., Resting energy expenditure in reducedobese subjects in the national weight control registry.AmJClinNutr 1999 69:1189–1193
- ↑ Derosa G, Maffioli P., Anti-obesity drugs: a review about their effects and their safety, 2012, Expert Opin Drug Saf. 2012 May;11(3):459-71
- ↑ Hauptman I Lucas C, Boldrin MN. et al. Orlistat in the long-term treatment of obesity in primary care settings. Arch Fam Med. 2000:9:160-167
- ↑ Hanefeld M. Sachse G. The effects of orlistat on body weight and glycaemic control in overweight patients with type 2 diabetes: A randomized. placebo-controlled trial.Diabetes Obes Metab. 2002;4:415-423
- ↑ Miles JM. Leiter L Hollander P. et al. Effect of orlistat in overweight and obese patients with type 2 diabetes treated with metformin, Diabetes Care. 2002:25: 1123-1128
- ↑ Kelley DE. Bray GA. Pi-Sunyer FX. et al. Clinical efficacy of orlistat therapy in overweight and obese patients with insulin-treated type 2 diabetes: A I-year randomized controlled trial, Diabetes Care. 2002:25:1033-1041
- ↑ Wilding I Van Gaal L Rissanen A. et aL for the OBES-002 Study Group. A randomized double-blind placebo-controlled study of the long-term efficacy and safety of topiramate in the treatment of obese subjects. In t ] Obes Relat Metab Disord. 2004;28:1399-1410
ראו גם
המידע שבדף זה נכתב על ידי ד"ר רות פרצ'יק, מומחית ברפואה פנימית ואנדוקרינולוגיה, מח' פנימית א' והמכון האנדוקריני, המרכז הרפואי ע"ש שיבא, תל השומר


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק