המדריך לטיפול בסוכרת - סיבוכי סוכרת המערבים את מערכת העיכול - Diabetes associated GI complications
הופניתם מהדף המדריך לטיפול בסוכרת - סיבוכי סוכרת המערבים את מערכת העיכול לדף הנוכחי.
המדריך לטיפול בסוכרת
מאת המועצה הלאומית לסוכרת, משרד הבריאות. עורכים מדעיים: ד"ר עופרי מוסנזון, פרופ׳ איתמר רז
| המדריך לטיפול בסוכרת | ||
|---|---|---|

| ||
| שם המחבר | ד"ר ריטה ברון, פרופסור רם דיקמן | |
| שם הפרק | סיבוכי סוכרת המערבים את מערכת העיכול | |
| מאת | המועצה הלאומית לסוכרת, משרד הבריאות |
|
| מועד הוצאה | 2022 | |
| מספר עמודים | 614 | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – סוכרת
במקביל לעלייה בשכיחות מחלת הסוכרת, קיימת עלייה בשכיחות כלל הסיבוכים הקשורים בה ובפרט באלו המערבים את מערכת העיכול. סיבוכי מחלת הסוכרת במערכת העיכול קשורים ברובם לפגיעה עצבית (Diabetic Autonomic Neuropathy). בהקשר זה, שלנוכחות איזון גרוע של רמת הסוכר בדם ישנה חשיבות רבה (אף יותר מאשר למשך המחלה) להתפתחות הפגיעה העצבית[1][2]. סיבוכי מחלת הסוכרת במערכת העיכול כוללים: פגיעה במנגנון הבליעה, פגיעה בתפקוד הוושט, פגיעה בקצב התרוקנות הקיבה המלווה בתסמינים (גסטרופרזיס), פגיעה בתפקוד המעי (אנטרופתיה) המתבטאת בשלשול, עצירות ואי שליטה על סוגרים ובפגיעה בכבד, לדוגמה, כבד שומני NAFLD (Non-Alcoholic Fatty Liver Disease). בסקירה זו נתאר את סוגי הפגיעה של מחלת הסוכרת באיברי מערכת העיכול. כמו כן נסקור את המנגנון האחראי לפגיעה ואת דרכי הטיפול.
הפגיעה במנגנון הבליעה ובתפקוד הוושט וסוגריו
- קשיי בליעה (דיספגיה): פגיעה במנגנון הבליעה או דיספגיה אורופארינגיאלית מופיעה בעקבות פגיעה עצבית (נוירופתיה) סוכרתית בעצבים הקראניאליים האחראיים על תפקוד נאות של מנגנון זה. דיספגיה אורופארינגיאלית תתבטא בקושי בהתחלת פעולת הבליעה ולעיתים תלווה בשיעול ובאספירציות. אבחון וטיפול בדיספגיה אורופארינגיאלית יתבצע במרפאה רב תחומית הכוללת קלינאית תקשורת, רופא אא"ג (אף, אזון וגרון), גסטרואנטרולוג, רנטגנולוג ודיאטנית. הטיפול יתבסס על תרגולי בליעה ושינוי מרקמי המזון על ידי קלינאית תקשורת ודיאטנית.
סוכרת יכולה לגרום גם לקושי בבליעה הקשור לתפקוד הוושט, ואז תקרא דיספגיה ושטית. בעיה רפואית זו קשורה לפגיעה ביכולת המוטורית של הושט לסחוט באופן יעיל את המזון מהפה לכיוון הקיבה. במחצית מחולי הסוכרת מתוארים (בוושט) גלי ניע (פריסטלטיקה) לא אפקטיביים, התכווצויות ספונטאניות או לא מסונכרנות עם הבליעה, וטונוס ירוד של סוגר ושטי תחתון. למרות שכיחות משמעותית של ממצאים אלו, רק מיעוט מחולי הסוכרת יתלוננו על תסמינים רלוונטיים כגון קושי בבליעה, צרבת או על החזר קיבתי ושטי שמשמעותו עליית תוכן קיבה (רגורגיטאציה) מהקיבה לכיוון הוושט[3][4] - מחלת החזר קיבתי ושטי או GERD (Gastroesophageal Reflux Disease) שכיחה יותר בחולים עם סוכרת מאשר באוכלוסייה הכללית ויש המייחסים זאת בעיקר להשמנה הגורמת לעלייה בלחץ התוך בטני ולהחזר. ישנם גורמים נוספים ובראשם איזון סוכר לקוי (היפרגליקמיה) והפחתה בהפרשת ביקרבונט ברוק, שיכולים לגרום לתסמינים של GERD או להחמיר אותם. הטיפול ב-GERD בחולה הסוכרתי איננו שונה מהמטופל ללא סוכרת והוא כולל שינוי בהרגלי חיים (דגש על הפחתת משקל) ובמקרים הכרוניים והעיקשים - תכשירים מסוג Proton Pump inhibitor) PPI) ואיזון אופטימאלי של רמת הסוכר בדם
- כאב בבליעה (אודינופגיה) יכול להופיע עקב אזופגיטיס זיהומית משנית לפטרת של הוושט (קנדידיאזיס)
הפגיעה בתפקוד המוטורי של הקיבה: גסטרופרזיס
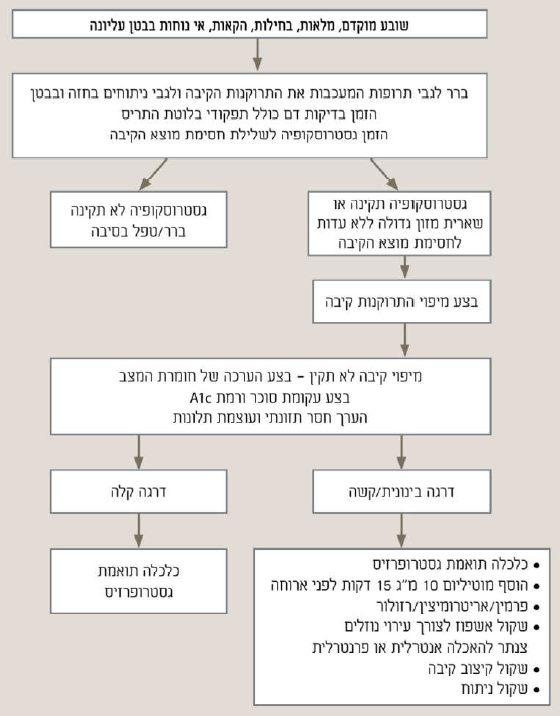
גסטרופרזיס הוא סינדרום הכולל אוסף תסמינים המופיעים בשל עיכוב בקצב התרוקנות הקיבה וזאת מבלי שקיימת חסימה אנטומית במוצא הקיבה למעי. 12-5 אחוזים מהחולים עם סוכרת ידווחו על תסמינים המרמזים על גסטרופרזיס[5]. תופעה זו שכיחה יותר בנשים ויכולה להתבטא (תסמינים קרדינאליים) בשובע מוקדם, בחילות, הקאות, תפיחות, תחושת מלאות לאחר ארוחה או כאב ברום הבטן. בחולה הסוכרתי, גסטרופרזיס יכולה להגרם מאיזון לקוי של רמת הסוכר בדם אך גם לגרום לחוסר באיזון רמת הסוכר בדם (היפו והיפרגליקמיות). מצב זה נגרם בשל חוסר סינכרון בין קצב מעבר המזון למעי הדק ותזמון נטילת הטיפול התרופתי ומכאן - הופעת היפוגליקמיה מסכנת חיים. ולכן, כשיש קושי באיזון רמות הסוכר בדם, יש לשקול את האפשרות לקיום גסטרופרזיס ואף להפנות לאבחון באמצעות מיפוי התרוקנות קיבה[3].
| טבלה 1. דרגות חומרה של גסטרופרזיס |
|---|
|
דרגה קלה:
דרגה בינונית:
דרגה קשה:
|
המנגנונים האחראיים להתפתחות גסטרופרזיס כוללים: פגיעה עצבית - לדוגמה, פגיעה בעצבוב הוואגאלי, פגיעה בעצבים האחראיים לייצור והפרשת Nitric Oxide) NO) ופגיעה בתאי עצב שמקצבים את הקיבה (Interstitial cells of Cajal), אך גם בשל השפעתן של תרופות מקבוצת 1-GLP הגורמות להאטת קצב התרוקנות הקיבה. פגיעה עצבית שתערב את האנטרום תגרום לתנועתיות מופחתת, זאת שתערב את השוער או הפילורוס שבין קיבה לתרסריון יכול לגרום לספזם של השוער, ואילו מעורבות ברמת גוף הקיבה תפריע לקיצוב תקין של הקיבה[6].
בירור תלונות המרמזות על גסטרופרזיס סוכרתית יכלול אנמנזה מפורטת לצורך שלילת גורמים אחרים שיכולים להביא להאטה בקצב התרוקנות הקיבה. כגון תרופות אופיואידיות והיסטוריה ניתוחית, דגש על כאלו הכוללים את האפשרות לקטימת עצב הוואגוס. הבירור גם יכלול ביצוע בדיקות דם (כולל תפקודי בלוטת התריס, רמת עמילאז ובדיקת הריון) ובהמשך ביצוע גסטרוסקופיה לשלילת חסימת מוצא הקיבה[7]. אישור סופי לאבחנה זו יינתן על ידי בדיקת קצב התרוקנות הקיבה. קיימות מספר שיטות לבדיקת קצב התרוקנות הקיבה, ברם, מיפוי התרוקנות הקיבה לאחר ארוחה מסומנת בטכנציום, נחשב לפיזיולוגי ולמדויק מכולן. מיפוי התרוקנות קיבה הוא השיטה היחידה היכולה להעריך במדויק את אחוז שארית המזון בקיבה בתום 4 שעות מאכילת ארוחה (המדד המדויק ביותר להערכת גסטרופרזיס). הנורמה היא שבתום 4 שעות מאכילת ארוחה, לא צריכה להיוותר בקיבה שארית נזק שעולה על 10 אחוזים[8]. השיטות האחרות לקביעת קצב התרוקנות הקיבה כוללות את מבחן הנשיפה וקפסולה הבודקת את תנועתיות מערכת העיכול (SmartPill). שארית מזון שמעל 30 אחוזים בתום 4 שעות נחשבת לשארית משמעותית הקשורה לביטוי קליני קשה יותר (ירידה במשקל והקאות), המלווה בעלייה במספר האשפוזים ובתחלואה הנלווית. מאידך, בפרקטיקה היום יומית, המתאם בין חומרת הגסטרופרזיס (לפי מיפוי) וההסתמנויות הקלעיות (סימפטומים קרדינאליים), איננו אופטימלי בלשון המעטה. מכאן נובע שהסימפטומים כשלעצמם, אינם מהווים מדד מנבא טוב לגסטרופרזיס לפי מיפוי התרוקנות קיבה, וההפך.
מטרות הטיפול בגסטרופרזיס הן לאתר ולטפל בגורמים הפוגעים בהתרוקנות הקיבה כגון איזון סוכרת לקוי, שימוש באופיאטים, טריציקלים נוגדי דיכאון, תכשירי 1-GLP וקנאביס. כמו כן יש לתקן חסרים תזונתיים ולהפחית את עוצמת התסמינים[7]. בשלבים הראשונים של הטיפול נתמקד בהתערבות תזונתית תוך אופטימיזציה של הטיפול בסוכרת ככל שניתן. נדרשת הדרכה על ידי דיאטנית האמונה על הטיפול בגסטרופרזיס: ארוחות קטנות ותכופות ותזונה דלת סיבים הן הבסיס לטיפול תזונתי בגסטרופרזיס, תוך הקפדה על צריכה מספקת של קלוריות וחלבון ותוספת מולטיוויטמינים. במקרים הקשים יותר תדרש תמיכת תכשירים של מזון רפואי נוזלי כדי לספק תצרוכת קלורית מספקת ליממה. התערבות זאת נדרשת במטופל המוגבל מבחינת כמות המזון המוצק אותו הוא מסוגל לאכול במשך היום. נציין שהתזונה המומלצת בגסטרואפרזיס על רקע סוכרת שונה בתכלית השינוי מהתזונה המומלצת למטופל הסוכרתי ולכן תפקיד הדיאטנית כאן הוא קריטי. גם אתון רמות הסוכר בדם יכול להשתפר בעקבות התערבות תזונתית זאת מאחר שהיא מאפשרת תזמון טוב יותר בין קצב התרוקנות הקיבה ופעולת התרופות לסוכרת.
כאשר ההתערבות התזונתית איננה מספקת בכדי לשלוט בתסמיני גסטרופרזיס, ניתן להוסיף טיפול תרופתי בתכשירים פרוקינטיים המזרזים את קצב פינוי המזון מהקיבה ומפחיתים תסמינים כגון בחילות והקאות. ניתן להשתמש בפרמין (יש לשים לב לתופעות לוואי נוירולוגיות כגון אטקסיה), מוטיליום ואריתרומיצין. יש דיווחים על תוצאות חיוביות של טיפול בפרוקלופריד (רזולור), תכשיר פרוקינטי (אגוניסט של הקולטן 5-HT4) המיועד בעיקרו לטיפול בנשים הסובלות מעצירות כרונית. תכשיר נוסף שזכה להתעניינות ולהצלחה במספר ניסויים הוא האנלוג של גרלין (Reiamoreiin), שנחקר עדיין ולכן אינו בשימוש קליני בשלב זה. ניתן גם להמליץ על טיפול סימפטומטי כנגד בחילות, הקאות וכאבי בטן עם תכשירים כגון פנרגן וזופרן (אונדסטרון). נציין שאונדסטרון משפר בחילה והקאה אך הוא גם מעכב את קצב התרוקנות הקיבה, כך ששימוש בו יכול להחמיר תסמינים בסופו של יום. במקרים קשים יותר המלווים בקיפוח תזונתי או בהקאות בלתי נשלטות יש לשקול הזנה עוקפת קיבה בעזרת ג׳גונוסטום וגסטרוסטום לניקוז (Venting) או TPN כפתרון קבוע או כגישור לקראת טיפול כירורגי כגון ניתוח מעקף קיבה או כריתת קיבה במקרים המתאימים[7][8]. ניתן גם לשקול קיצוב קיבה, טכנולוגיה זמינה רק במספר קטן של מרכזים באירופה ובארצות הברית, עם תוצאות טובות בגסטרופרזיס סוכרתית.
אנטרופתיה של המעי הדק והגס
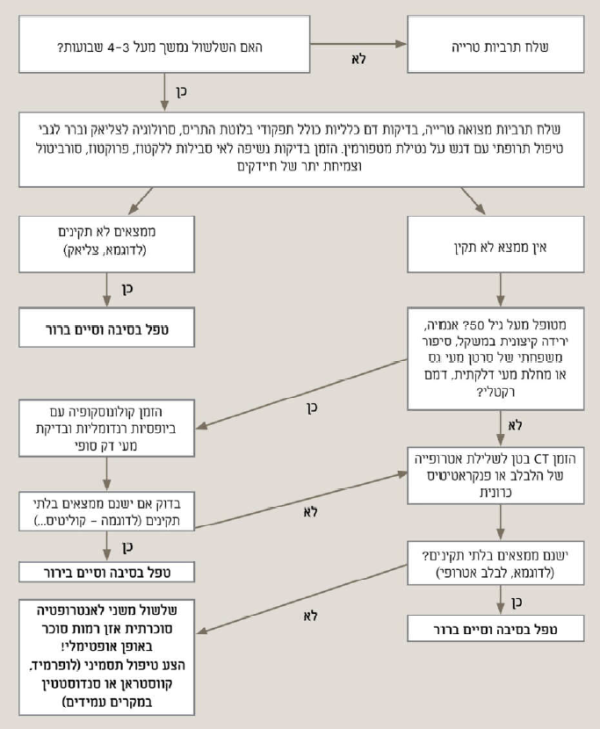
שלשול מהווה תלונה שכיחה מאוד בסוכרת והאטיולוגיה שלו מולטיפקטוריאלית. אחת מהסיבות החשובות היא פגיעה עצבית הגורמת לאנטרופתיה של המעי הדק או Diabetic Enteropathy ומתבטאת בהפרעות תנועתיות של המעי הדק (זמן מעבר מהיר או להפך) ושגשוג יתר של חיידקים במעי הדק או SIBO (Small Intestinal Bacterial Overgrowth)[9]. הפרעות מוטוריות מסוג תת-תנועתיות תגרום לעמדון (סטזיס) ול-SIBO ואילו תנועתיות-יתר, משנית לירידה בפעילות הסימפתטית תגרור תת-ספיגה ושלשול. גורמים נוספים לשלשול כוללים: שימוש במטפורמין, אי ספיקת לבלב עם סטאטוריאה (הפרשת שומן רבה בצואה) ותת ספיגה של מלחי מרה. בירור הסיבות לשלשול כולל שליחת תרביות מצואה טרייה, בדיקות דם כלליות כולל תפקודי בלוטת התריס, סרולוגיה לצליאק ובדיקות צואה לאלסטאז 1.
מטרות הטיפול בשלשול כוללות: איזון משק המלחים והנוזלים, שיפור המאזן הקלורי ואיזון קפדני של רמות הסוכר בדם. ניתן להמליץ על הפסקה בטיפול עם מטפורמין (לתקופה קצובה) ועל שימוש בתכשירים נוגדי שלשול כגון לופרמיד. ניתן גם להמליץ על טיפול אמפירי באנטיביוטיקה כגון Rifaximin ומבחינת הטיפול התזונתי, ובפיקוח דיאטנית, ניתן לנסות אלימינאציה מדורגת של צריכת לקטוז, פרוקטוז, וסורביטול (ממתיקים מלאכותיים, מסטיקים) או תזונה דלת FODMAP (fermentable oligosaccharides, disaccharides, monosaccharides, and polyols)[10]. עצירות עם או בלי שלשול היא אחד הסיבוכים היותר מדווחים במחלת הסוכרת ושכיחותה נעה בין 44-20 אחוזים[11]. הסיבה לעצירות קשורה בעצבוב לקוי של המעי הגס ולדיכוי ה-Gastrocolic reflex שתפקידו לרוקן את הצואה מהמעי הגס. בירור עצירות מתחיל באנמנזה מפורטת בניסיון לאתר גורמים הפיכים (תרופות הגורמות לעצירות או תת-תריסיות) ובבדיקה פיזיקאלית הכוללת גם בדיקה רקטלית. הטיפול הראשוני אינו שונה מטיפול בעצירות בחולה ללא סוכרת: תזונה עתירת סיבים, פעילות גופנית, שתייה ושימוש במרככי צואה אוסמוטיים. השימוש במשלשלים אוסמוטיים מסוג פוליאתילן גליקול (נורמלקס או פגלקס) או בתכשירים מבוססי לקטולוז עדיף על פני צריכה סיבים מוגברת בחולים עם הפרעת תנועתיות משולבת המערבת את כל מערכת העיכול (לדוגמה: עצירות וגסטרופרזיס). לעיתים נדרש לשילוב של משלשלים מזרזים כגון ביסקודיל (לקסעדין) או סנה. תכשירים פרוקינטיים כגון פרוקלופרייד (רזולור) ולוביפרוסטון (אמיטיזה) ניתן גם כן לתת.
סוכרת יכולה לגרום לפגיעה עצבית בשריר הסוגר האנורקטלי הפנימי והחיצוני ולהפרעה בתחושה שיכולות לגרום לאיבוד לא רצוני של צואה וגז.
כבד שומני
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – כבד שומני
סוכרת יכולה לפגוע ברקמת הכבד ולגרום לשינוי שומני בה, בדומה לנזק שגורם אלכוהול לכבד. מכאן המונח NAFLD (Nonalcoholic Fatty Liver Disease) המתלווה בעיקר לסוכרת מסוג 2 ולהשמנה. בחלק ממקרי NAFLD הנזק לרקמת הכבד מתקדם ולמרכיב של השינוי השומני מתווסף גם מרכיב דלקתי ומכאן המונח NASH (Nonalcoholic steatohepatitis) המצביע על נזק קשה יותר לרקמת הכבד, עד כדי הופעת דרגות פיברוזיס שונות. ככלל, ניתן למצוא שינוי שומני בכבד אצל כל החולים עם סוכרת והשמנה קשה ואצל עד כמחצית מהם נמצא אף Steatohepatitis[12]. קלינית, NAFLD תאובחן לרוב לאחר שבמטופל תמצא עלייה מתמשכת ברמת אנזימי הכבד ולאחר שנשללו גורמים אחרים כגון הפטיטיס נגיפית או חיסונית והמוכרומטוזיס. תמונה אופיינית של כבד שומני בסונר בטן או ב-CT (Computed Tomography) בטן במטופל סוכרתי שכמעט ולא צורך אלכוהול תומכת גם כן באבחנה זו[13].
רוב החולים עם סוכרת ו-NAFLD לא מדווחים על תסמינים ורק בחלק קטן מהמקרים יש מי שמתלונן על תחושת מלאות ואי נוחות בבטן ימנית עליונה. מבחינת דרגת הפגיעה בכבד קיימת קשת של הסתמנויות הכוללת נזק מינימלי המלווה או שאינו מלווה בעלייה מתונה של אנזימי הכבד ועד למקרים נדירים של נזק קשה לרקמת הכבד הכולל פיברוזיס קשה והתחלת שחמת. בעבודה על 103 חולים עם סוכרת, NAFLD ופיברוזיס כבדית, נבדקה דרגת ההתקדמות של הפיברוזיס על פי ביופסיות כבד שנלקחו במהלך תקופת המעקב[14]. בעבודה זו נמצא ששליש ממקרי הפיברוזיס נותרו ללא שינוי, בשליש הפיברוזיס הוחמרה ובשליש נסוגה. כמו כן לא נמצא מתאם בין דרגת הפיברוזיס ורמת אנזימי הכבד.
מסקנות החוקרים היו שהשילוב של סוכרת, השמנה קשה ופיברוזיס כבדית מהווה מנבא חזק להחמרה ולהתקדמות הפגיעה בכבד.
הטיפול בחולים עם סוכרת ו-Steatohepatitis כולל הפחתת משקל מבוקרת (עד 1 קילוגרם לשבוע) ואיזון מיטבי של רמת הסוכר בדם (A1c פחות מ-7 אחוזים). במחקרים[15] נבחנו מספר טיפולים תרופתיים (מטפורמין לדוגמה) אולם נכון לעתה לא הוכחו תכשירים אילו כיעילים וההמלצות לגביהם שונו.
סוכרת ומחלות אחרות הפוגעות במערכת העיכול
מחלת הסוכרת שכיחה עד פי שתיים יותר בקרב חולים עם דלקת כבד משנית ל-HCV (Hepatitis C Virus) בהשוואה לאוכלוסייה הכללית (14.5 אחוזים מול 7.8 אחוזים)[16]. בקרב חולים עם דלקת כבד משנית ל-HCV, גיל מבוגר, פיברוזיס כבדית, שימוש באינטרפרון אלפא, השמנה וסיפור משפחתי של סוכרת, היוו מנבאים חזקים להתפתחות סוכרת[17][18].
שחמת של הכבד בחולים סוכרתיים קשורה למצבים כגון NAFLD, המוכרומטוזיס ודלקת כבד משנית ל-HCV. חולים עם שחמת כבד וסוכרת מפתחים עמידות משמעותית יותר לאינסולין ונזקקים למינוני אינסולין גבוהים מסוכרתיים ללא שחמת[19].
שכיחות המוכרומטוזיס ראשונית שכיחה פי שתיים יותר בקרב חולים עם סוכרת בהשוואה לאוכלוסייה הכללית (9 מול 4 מקרים ל-1,000 תושבים). חולים עם סוכרת, ארטריטיס, עלייה באנזימי כבד וסיפור משפחתי של Iron overload צריכים לעבור בדיקת רמת סטורציה של טרנספרין[20].
חשוב לזכור - סיבוכי סוכרת המערבים את מערכת העיכול
- מחלת הסוכרת פוגעת במספר איברים במערכת העיכול וגורמת להפרעה בהתרוקנות הוושט, הקיבה (גסטרופרזיס), לכבד שומני מטיפוס Nonalcoholic fatty liver disease) NAFLD) ולאנטרופתיה של המעי (Intestinal enteropathy) המתבטאת בשלשול או עצירות ובאי שליטה על סוגרים
- תלונות אופייניות לנסטרופרזיס כוללות שובע מוקדם, בחילות, הקאות, תפיחות, תחושת מלאות לאחר ארוחה או כאב ברום הבטן. האבחנה של גסטרופרזיס סוכרתית מתבססת על תוצאות מיפוי התרוקנות קיבה ועל שלילת גורמים אחרים הגורמים להאטה בהתרוקנות הקיבה. הטיפול בגסטרופרזיס סוכרתית כולל הפסקת תכשירים המעכבים את התרוקנות הקיבה (נרקוטיקה לדוגמה), איזון אופטימאלי של רמת הסוכר בדם ושינוי בהרגלי האכילה. קיים טיפול תרופתי בתכשירים פרוקינטיים (חלקם חדישים ביותר) ואף נמצא שטיפול בדיקור סיני עוזר להפחתת התלונות
- מטרת הטיפול באנטרופתיה של המעי המתבטאת בעצירות או בשלשול הוא להביא לשיפור בתסמינים העיקריים
- כבד שומני מסוג NAFLD מאפיין חולים סוכרתיים עם עודף משקל. בנוכחות עלייה באנזימי הכבד (AST ו-ALT) חשוב להקפיד לשלול גורמים אחרים כגון הפטיטיס נגיפית והמוכרומטוזיס. הטיפול ב-NAFLD כולל הפחתה מבוקרת של המשקל ואיזון אופטימאלי של רמת הסוכר בדם
- ככלל, איזון אופטימאלי של רמת הסוכר בדם הוא גורם חשוב ביותר בטיפול בסיבוכי מחלת הסוכרת המערבים את מערכת העיכול
ביבליוגרפיה
- ↑ Bytzer P, Talley NJ, Leemon M, et al. Prevalence of gastrointestinal symptoms associated with diabetes mellitus: a popula-tion-based survey of 15,000 adults. Arch Intern Med. 2001;161(16):1989-1996
- ↑ Bytzer P, Talley NJ, Hammer J, et al. Gl symptoms in diabetes mellitus are associated with both poor glycemic control anddiabetic complications. Am J Gastroenterol. 2002;97(3):604-61ו
- ↑ 3.0 3.1 Rayner CK, et al. Relationships of uppergastrointestinal motor and sensoryfunction with glycemic control. Diabetes Care. 2001;24(2):371-381
- ↑ Lluch I, Ascaso JF, Mora F, et al. Gastroesophageal reflux in diabetes mellitus. Am J Gastroenterol. 1999;94(4):919-924
- ↑ Camilleri M. Clinical practice.Diabetic gastroparesis N Engl J Med. 2007;356(8):820-829
- ↑ Ordog T, Takayama I, Cheung WK, et al. Remodeling of networks of interstitial cells of Cajal in a murine model of diabetic gastroparesis. Diabetes.2000;49(10): 1731-1739
- ↑ 7.0 7.1 7.2 Parkman HP, Hasler WL, Fisher RS, et al. American GastroenterologicalAssociation technical review on the diagnosis and treatment of gastroparesis.Gastroenterology. 2004,127(5):1592-1622
- ↑ 8.0 8.1 Tougas G, Chen Y, Coates G, et al. Standardization of a simplified scintigraphicmethodology for the assessment of gastric emptying in a multicenter setting. Am J Gastroenterol. 2000:95(1 ):78-86
- ↑ Ebert EC. Gastrointestinal complications of diabetes mellitus. Dis Mon.2005:51(12) :620-663
- ↑ Virally-Monod M.Tielmans D, Kevorkian JP, et al. Chronic diarrhoea and diabetes mellitus: prevalence of small intestinal bacterial overgrowth.Diabetes Metab. 1998;24(6):530-536
- ↑ Maleki D. Pilot study of pathophysiology of constipation among community diabetics. Dig DisSci. 1998:43(11):2373-2378
- ↑ Angelo P. Nonalcoholic fatty liver disease. N Engl J Med. 2002;346(16):1221-1231
- ↑ American Gastroenterological Association. American GastroenterologicalAssociation medical position statement: nonalcoholic fatty liver disease.Gastroenterology. 2002:123(5):1702-1704
- ↑ AdamsLA, Sanderson S, Lindor KD, et al. The histological course of nonalcoholic fatty liver disease: a longitudinal study of103 patients with sequential liver biopsies. J Hepatol. 2005;42(1):132-138
- ↑ Angelico F, Burattin M, Alessandri C, et. al.. Drugs improving insulin resistance for non-alcoholic fatty liver disease and/or non-alcoholic steatohepatitis. Cochrane Database Syst Rev. 2007;(1):CD005166
- ↑ Zein CO, et al. Chronic hepatitis C and type II diabetes mellitus: a prospective cross-sectional study. Am J Gastroenterol. 2005;100(1):48-55
- ↑ Petit JM, et al. Risk factors for diabetes mellitus and early insulin resistance in chronic hepatitis C. J Hepatol. 2001;35(2):279-283
- ↑ Fabris P, et al. Insulin-dependent diabetes mellitus during alpha-interferon therapy for chronic viral hepatitis. J Hepatol.1998;28(3):514-517
- ↑ Vidal J, Ferrer JP, Esmatjes E, et al. Diabetes mellitus in patients with liver cirrhosis. Diabetes Res Clin Pract. 1994;25(1):19-25
- ↑ Phelps G, Chapman I, Hall P, et al. Prevalence of genetic haemochromatosis in diabetic patients. Lancet. 1989;2(8657):233-234
המידע שבדף זה נכתב על ידי פרום׳ רם דיקמן, סגן מנהלת המערך לגסטרואנטרולוגיה, בית החולים בילינסון, מרכז רפואי רבין, יו"ר החוג הישראלי לנוירונסטרואנטרולוגיה
ד"ר ריטה ברון, רופאה בכירה במכון לגסטרואנטרולוגיה, הקריה הרפואית רמב"ם, חברת ועד החוג הישראלי לנוירוגסטרואנטרולוגיה


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק