טיפול בכאב במחלות ממאירות - הנחיה קלינית - Cancer pain management
הופניתם מהדף טיפול בכאב במחלות ממאירות - הנחיה קלינית לדף הנוכחי.
|
| ||
|---|---|---|
| המלצות לטיפול בכאב אצל חולים הסובלים ממחלות ממאירות | ||
| ||
| הוועדה המקצועית | האגודה הישראלית לכאב, איגוד רופאי המשפחה, האיגוד הישראלי לאונקולוגיה קלינית ורדיותרפיה, האיגוד הישראלי לגריאטריה, איגוד הרופאים המרדימים בישראל, החברה לרפואה משלימה | |
| עריכה | פרופ' איזנברג אילון, פרופ' שורצמן פסח | |
| תחום | כאב, אונקולוגיה | |
| קישור | באתר ההסתדרות הרפואית | |
| תאריך פרסום | 2008 | |
| הנחיות קליניות מתפרסמות ככלי עזר לרופא/ה ואינן באות במקום שיקול דעתו/ה בכל מצב נתון | ||
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – כאב במחלות ממאירות
כאב הוא תופעה הגורמת לחרדה רבה בקרב חולה הסרטן, פוגעת משמעותית באיכות חייו ובאיכות חייהם של בני משפחתו. כ-40 אחוזים מהמטופלים סובלים מכאב לכל אורך שלבי המחלה. בין 80 ל-90 אחוזים מהמטופלים סובלים מכאב בשלביה המתקדמים של המחלה. כאב שאינו מטופל עלול לגרום לחוסר שינה, לעצבות או לדיכאון, לחרדה, לחוסר יכולת לתפקד או לעבוד, להתבודדות חברתית ולעיתים אף לקשיים בביצוע פעילות יומיומית פשוטה, כגון הליכה וישיבה ממושכים.
הסיבות לכאב אצל חולי סרטן:
- המחלה עצמה
- הטיפולים במחלה [ניתוחים, כימותרפיה (Chemotherapy), קרינה]
- כאבים אשר אינם קשורים ישירות לסרטן, כגון כאבים על רקע שינויים במפרק הברך והירך, כאבי גב או מיגרנה
לרפואה המודרנית כלים מגוונים ויעילים לטיפול ולשיכוך הכאב. אך עם זאת, לצערנו, סקרים מורים שמטופלים רבים עדיין אינם זוכים לאיזון כאב מיטבי.
חוברת זו כוללת הנחיות המיועדות לצוותים רפואיים ולכל המטפלים בחולי סרטן שסובלים מכאב. המסמך ערוך בצורה המאפשרת שימוש קל ומעשי בידע הקיים. יישום העקרונות המובאים בזאת יאפשר איזון טוב יותר של הכאב.
הגישה לכאב אונקולוגי
מטרת הטיפול היא להפחית את עוצמת הכאב תוך כדי שימור על ערנות המטופל וצמצום תופעות הלוואי ככל האפשר. כאשר הכאב אינו ניתן לשליטה, זהו מצב חירום.
הגישה לכאב האונקולוגי (Oncological) מבוססת על ארבעה שלבים:
- אומדן הכאב: איתור הגורם לכאב, מדידת עוצמתו, איכותו, פיזורו, התנהגותו לאורך זמן ויעילותם של הטיפולים הקודמים בהפחתתו
- הטיפול בכאב על פי העקרונות המתוארים בהנחיות אלה
- הערכה מחודשת של יעילות הטיפול
- התאמת הטיפול על פי תוצאות ההערכה החוזרת
לאחר האבחון ואומדן הכאב, ניתן לבחור בטיפול בשיטות פרמקולוגיות (Pharmacological) ובשיטות לא פרמקולוגיות.
אומדן כאב
הגדרת כאב
כאב מוגדר כחוויה תחושתית ורגשית סובייקטיבית (Subjective) לא נעימה על רקע פגיעה פיזית (Physical) ברקמות או פגיעה הנתפסת ככזו על ידי המוח.
סוגי כאב
- כאב גרמי
כאב גרמי נובע מפגיעה בעצמות הגוף הנגרמת על-ידי תאי הגידול הסרטני. כאב זה הוא הכאב השכיח ביותר בקרב חולי הסרטן. לרוב הוא ממוקם היטב ושכיח במיוחד בחוליות ובעצמות הארוכות. הכאב מחמיר בשעת פעילות או שינוי תנוחה. הוא פוחת בזמן מנוחה, אך לעיתים קרובות מעיר את המטופל משנתו. במהלך הבדיקה נמדדת הרגישות שממוקמת באזור הכאב
- כאב עצבי
כאב עצבי נובע מנזק שנגרם למערכת העצבים הפריפרית או המרכזית. הסיבות השכיחות לכאב זה תינו לחץ הנגרם על ידי רקמת הגידול על עצב, על מקלעת עצבים, או על שורש חוט השדרה. הכאב יכול להיות להיגרם אף כתוצאה מהפרשת חומרים שונים על-ידי הגידול עצמו, או כתוצאה מתרופות כימותרפיות, קרינה או ניתוח
בדרך כלל הכאב ממוקם היטב, ומצוי באזור הפתולוגיה (Patological) של העצב, או מוקרן לדרמטום (Dermatome). אופי הכאב עלול להיות חד, התקפי, בדומה להרגשת "זרם", "שריפה" או "צריבה". לעיתים נלווים אליו אלודיניה (Allodynia), היפראסטזיה (Hyperesthesia) או היפואסטזיה (Hypoesthesia), איבוד רפלקסים (Reflexes) או שינויים מוטוריים (Motor)
- כאב ויסצרלי (Visceral)
כאב זה נובע ממעורבות ויסצרלית על רקע הסננת הגידול לקרומים או קפסולות, חסימת איבר חלול או כתגובה לטפולים השונים כגון: פרוקטיטיס (Proctitis) על רקע טיפול בקרינה. הכאב הוא עוויתי חד או עמום, מקומו אינו תמיד מדוייק ולעתים מתלווים אליו עצירות, שלשולים, בטן תפוחה, בחילות והקאות
עוצמת הכאב
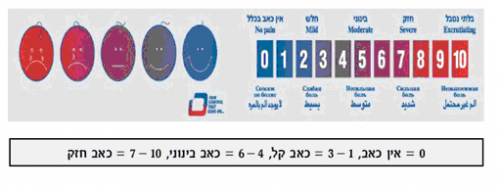
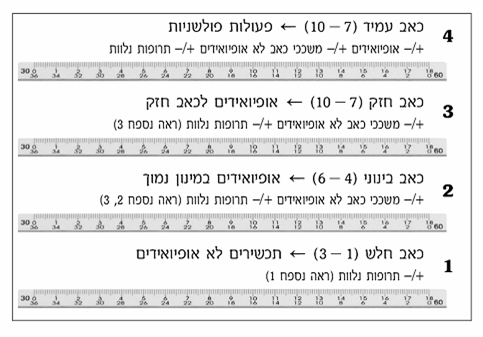
נהוג לבקש מהמטופל עצמו להעריך את עוצמת הכאב ב"סרגל אומדן" (0 - 10) כאשר 0 מורה על כך שאין כלל כאב, ואילו 10 מצביע על כאב מקסימלי אפשרי. על אף שמדובר בסרגל סובייקטיבי, הוא נוסה ועבר תיקוף במספר רב של עבודות ונחשב ככלי הטוב ביותר העומד לרשותנו למדידת עוצמת הכאב.
דוגמאות לסרגלי כאב קיימים:
מאפייני הכאב
בנוסף לעוצמת הכאב, יש לערוך ראיון מקיף עם המטופל, אשר יכלול את ההיבטים הבאים:
- מיקום והקרנה - היכן כואב? לאן הכאב מקרין?
- זמן - מתי החל הכאב? האם הוא בא וחולף, או שהוא קבוע? כמה זמן נמשך כל התקף? באיזו
תדירות?
- אופי - תיאור הכאב במילים של החולה, למשל: שורף, עמום, דוקר, הרגשת כובד, לחץ, סחיטה, נימול, דקירות
- גורמים מחמירים - הגורמים המחמירים את הכאב, למשל: תנוחה, תנועה, ארוחה, בליעה, זמן, שינויי מצב-רוח
- גורמים מקלים - מה מקל על הכאב?
- השפעת הכאב - על פעילות ואיכות חיים
- טיפול קודם בכאב - אילו תרופות ניתנו בעבר? באילו מינונים ומה היו דרכי המתן? האם עזרו? האם היו תופעות לוואי? האם היה מינון קבוע או לפי הצורך? כמה זמן נמשך הטיפול ובאיזו דרך הוא ניתן?
הטיפול בכאב כתוצאה ממחלת הסרטן
עקרונות הטיפול בכאב
- להשאיר את השליטה בידי המטופל
הכאב עלול לגרום למטופל לתחושת חוסר אונים ולאובדן שליטה, ולכן בכל תוכנית טיפולית יש להחזיר את תחושת השליטה למטופל. הדבר נעשה על-ידי שיתוף המטופל ובני משפחתו בתהליך קבלת ההחלטות ובבחירת השיטה הטיפולית, כך שהתלות בצוות הרפואי המטפל תופחת
- תיאום ציפיות
יש לספק למטופל מידע רחב על מגוון שיטות הטיפול האפשריות, להדגיש את האפשרות לשילוב מספר שיטות במקביל ואת הצורך בטיפול מתמשך, בדומה לטיפול במחלות כרוניות (Chronic) אחרות. יש לתאם סדר העדיפויות להקלה: הקלת כאב בשינה, הקלה במנוחה הקלה בפעולות וכדומה
- בחירת השיטה המתאימה
מתוך מגוון השיטות האפשריות, יש לבחור ביחד עם המטופל את השיטה המתאימה למצבו ולסביבה הטיפולית בה הוא נתון
- שילוב בין מספר שיטות
- ניתן ואף מומלץ להשתמש במספר שיטות במקביל או באופן משולב
- אין שיטה שמתאימה לכל המטופלים באותה מידה. לכן, יש להתאים לכל מטופל את השיטה, או השיטות, המתאימות לו יותר מאחרות
- הערכה מחדש והתאמת הטיפול בהתאם
הכאב אצל המטופל האונקולוגי הוא דינמי (Dynamic) ולכן, כדי לוודא איזון מיטבי, יש לבצע הערכה תקופתית חדשה
טיפול תרופתי
עקרונות הטיפול התרופתי
- בחירת משככי הכאב - על פי מעלית הכאב
- בחירת דרך המתן
- מתן תרופות מסביב לשעון בפרקי זמן קבועים
- טיפול בכאב מתפרץ באמצעות מנות הצלה
כלים קליניים
בחירת משככי הכאב
תרופות הן אמצעי הטיפול הנפוץ, היעיל והזמין ביותר לשימוש. קבוצות התרופות המצויות בשימוש הן: תרופות אופיואידיות (Opioids), תרופות לא אופיואידיות ותרופות נלוות.
על פי המלצות ארגון הבריאות העולמי, עוצמת התרופות משככות הכאב נקבעת בהתאם לעוצמת הכאב כפי שמדווח על ידי המטופל על גבי סולם הכאב.
מעלית הכאב
השתמש בעיקרון מעלית הכאב:
- התאם את משכך הכאב לעוצמת הכאב עליה מדווח המטופל כעת
- על מטופל המדווח על עוצמת כאב חזקה לקבל אופיואידים חזקים, גם אם לא קיבל קודם לכן משככ׳ כאב חלשים יותר
- יש לשקול תמיד שילוב של תרופות אופיואידיות לשיכוך כאב ביחד עם תרופות שאינן אופיואידיות ו/או תרופות נלוות, על מנת לאפשר שיכוך כאב מרבי ולהקטין את האפשרות לתופעות לוואי (ראו נספח 4)
דרך מתן התרופות
יש לבחור את הדרך הפשוטה ביותר למתן התרופות, דרך שתאפשר שליטה מרבית בניהול הטיפול בכאב על ידי המטופל ובני משפחתו. לפיכך, יש להעדיף מתן תרופה דרך הפה או במדבקות לספיגה דרך העור. במקרים בהם המטופל אינו יכול ליטול את התרופות דרך הפה (חסימה, הקאות, הפרעה בהכרה), יש לשקול מתן תרופות בספיגה עורית (מדבקות) או רקטאלית (Rectal). במקרה שלא ניתן לתת את התרופות דרך העור או רקטלית, יש לשקול מתן תרופה פראנטרלית (Parentral) (תוך ורידי, תת עורי). במקרים יוצאי דופן, יש לשקול גם מתן תרופות בדרך אפידורלית (Epidural) או ישירות לנוזל חוט השדרה.
מתן תרופות מסביב לשעון בפרקי זמן קבועים
יש לאפשר למטופל שיכוך כאב במשך כל שעות היום והלילה. לפיכך, יש לתת את התרופות בפרקי זמן מתאימים. יש להעדיף מתן תרופות ארוכות טווח, בהתאם לתכונות הפרמקולוגיות של התרופה.
טיפול בכאב מתפרץ באמצעות מנות הצלה
אירועי כאב מתפרץ הם אירועי החמרה זמניים של כאב, העלולים להופיע ספונטנית מספר פעמים ביום. לעיתים, אירועים אלו קשורים לפעילות ספציפית, כגון: רחצה או עליה במדרגות. לטיפול "סביב השעון" יש להוסיף מנות תרופה נוספות (מנות הצלה בתכשירים קצרי טווח) בכדי להקל על ההחמרות הזמניות בכאב (כאב מתפרץ).
פירוט התרופות\תכשירים
תרופות שאינן אופיואידיות
קבוצת תרופות זו משמשת לטיפול בדרגת כאב קלה-בינונית. מגוון התרופות גדול, והוא כולל, בין היתר:
- Paracetamol
Paracetamol, תרופה לשיכוך כאב והורדת חום, אך ללא תכונות נוגדות דלקת. התרופה אינה משפיעה על רירית הקיבה ואינה משפיעה על אגרגציית (Aggregation) טסיות. לתרופה כושר ספיגה טוב ומהיר מהמעי והיא מגיעה לרמות מרביות בדם בתוך שלושים דקות לערך. זמן מחצית החיים של התרופה הוא כשעתיים, והשפעתה נמשכת כארבע שעות. המינון המומלץ למבוגר הוא 1 גרם למנה. המנה המקסימלית המומלצת היא כ-4 גרם ליממה. מנת יתר של מעל 16-10 גרמים תגרום לנזק קשה לכבד ונזק כלייתי העלול להסתיים במוות.
- Optalgin (Dypiron)
Optalgin, תרופה לשיכוך כאב והורדת חום. נספגת היטב במעי ומתחילה את פעולתה כחצי שעה ממועד הנטילה. זמן מחצית החיים ארוך יותר מזה של Paracetamol ולכן השפעתה נמשכת 6-5 שעות. לא מומלץ לקחת יותר מ-4 גרמים ליממה. תופעת לוואי נדירה היא אגרנולוציטוזיס (Agranulocytosis) שאינה תלויה במינון. אין מידע על תרופה זו כטיפול מתמשך בכאב כרוני.
- Non-steroidal Antinflamatory Drugs - NSAIDs
בנוסף לאפקט (Effect) האנטי דלקתי, קיימות בתרופות נוגדות הדלקת גם תכונות של שיכוך כאב והורדת חום. התרופות נוגדות הדלקת מתחלקות למעכבות לא סלקטיביות (Non-selective) של ציקלואוקסיגנאז 1 (Cyclooxygenase 1 ,COX 1) ו-2 (Cyclooxygenase 2 ,COX 2) ולתכשירים סלקטיביים המעכבים בעיקר את ה-2 COX.
בקבוצת התכשירים שאינם סלקטיביים מצויות תרופות המוכרות מזה שנים רבות, כגון: Indovis (Indomethacin), Xefo (Lornoxicam), Ibuprofen, Naproxen, Diclofenac, Etodolac , Mesulid (Nimesulide). בקבוצת התכשירים הסלקטיביים קיימות תרופות כגון: Celecoxib, Valdecoxib, Nabuco (Nabumetone), Arcoxia (Etonicoxib). היתרון בעיכוב סלקטיבי של COX 2 הוא בצמצום תופעות הלוואי של מערכת העיכול: יצירת כיבים, דימום או התנקבויות, וכן בכך שאינם גורמים לעיכוב האגרגציה של טסיות.
אין הבדל בין שתי הקבוצות מבחינת האפשרות לפגיעה כלייתית. התעוררה דאגה בקשר לבטיחות הקרדיוואסקולארית (Cardiovascular) של שתי קבוצות אלו בשימוש לטווח ארוך מאוד. יעילות שיכוך הכאב של שתי הקבוצות הללו דומה.
אצל מטופלים עם סיכון גבוה להתפתחות תופעות לוואי במערכת העיכול, שגילם עולה על 65 שנים, עם עבר של דמומים או כיבים במערכת העיכול, ותחלואה נוספת כגון: אי ספיקת כליות, אי ספיקת לב, מוצדק שימוש ב- C0X 2 סלקטיבי. אם הדבר אינו מתאפשר יש לשקול הוספת מעכבי משאבות הפרוטונים (Protons) דוגמת Omeprazole או פרוסטגלנדינים (Prostaglandins) דוגמת Misoprostol [חוסם קולטני H2 (Histamine) אינו נחשב כטיפול מונע!].
אין להשתמש ב-NSAIDS בשילוב עם סטרואידים ויש להיזהר מאד משימוש בו זמנית בנוגדי קרישה. אין מניעה להמשך טיפול ב-Aspirin (Acetylsalicylic Acid).
- Tramadol
Tramadol, תרופה זו היא מקבילה סינטטית של Codeine. מדובר באגוניסט (Agonist) חלש לקולטן אופיאט μ, אך תרופה זו אינה נחשבת בארץ לאופיואיד. השפעתה מתחילה כשעה לאחר נטילת התרופה ונמשכת כשש שעות. המינון המרבי המומלץ הוא 400 מיליגרם ליממה, והוא מתחלק לשתיים עד שלוש מנות. תופעות הלוואי השכיחות כוללות סחרחרות, ישנוניות, עצירות ובחילה. על מנת להפחית תופעות אלו, יש להתחיל במינון נמוך ולהעלות את המינון בהדרגה. התרופה קיימת בארץ בטבליות לשחרור מיידי ואיטי וכן בצורת טיפות ובצורת כדורים מסיסים למציצה.
- Propoxyphene
Propoxyphene, תרופה זו אינה נמצאת בשימוש נרחב כטיפול בכאב סרטני ומדובר באופיואיד סינטטי (Synthetic) במתן פומי בלבד. לתרופה זמן מחצית חיים ארוך של 12 שעות ולכן ריכוז קבוע בפלזמה יופיע רק אחרי 4-3 ימים. יש לצפות לתופעות לוואי בשלב מאוחר יותר. תרופה זו קיימת בארץ רק בשילוב עם Paracetamol.
תרופה זו הוצאה משימוש באנגליה עקב חשד להעלאת התמותה הקרדיוסקולרית. אינה מומלצת לשימוש כרוני.
- Codeine
תרופה זו נמצאת בשימוש מועט בארץ, והיא משמשת לטיפול בכאב. Codeine הוא אלקלואיד (Alkaloid) אופיאטי בעוצמה נמוכה פי 10 מ-Morphine. התרופה קיימת בארץ במתן פומי בלבד, כאשר החומר הפעיל מצוי בה לבדו או בשילוב. המינון המינימלי (Minimal) לצורך שיכוך כאב הוא 30 מיליגרם לפחות.
תרופות נלוות (ראו נספח 4)
מדובר בתרופות שנועדו במקורן לטיפול במצבי חולי אחרים, אך נמצאו יעילות גם בטיפול בסוגי כאב מסוימים. לעתים קורה שמטופלים אינם מבינים מדוע נרשמת להם תרופה נגד דיכאון כאשר הם אינם דיכאוניים, או מדוע נרשמת להם תרופה נוגדת כפיון כאשר הם אינם סובלים כלל ממחלת הנפילה. מצב זה דורש הבהרה נוספת על-ידי המטפל.
- סטרואידים
בסטרואידים משתמשים לטיפול בלחץ תוך-גולגלתי מוגבר, בלחץ על חוט השדרה (Spinal Cord Compression), בכאב ממקור עצבי או ממקור גרמי. ניתן להוסיף סטרואידים למשככי הכאב בכדי לשפר את יעילות הטיפול ולהקטין את תופעות הלוואי. הסטרואיד השכיח בשימוש כתרופה נלווית לטיפול בכאב הוא Dexamethasone במינונים של 20-4 מיליגרם ליממה. במקרים של חשד משמעותי ללחץ חריף על חוט השדרה, ניתן להגיע למינונים של עד 100 מיליגרם. סטרואידים משמשים במטופלים אונקולוגים גם כמגבירי תאבון, כמשפרי מצב רוח וכנוגדי בחילה והקאה.
- נוגדי כפיון
תרופות אלו שכיחות בשימוש בכאב ממקור עצבי. מדובר במספר גדול של תרופות ולא ידוע על הבדלים משמעותיים ביעילות בין התרופות המופיעות בנספח. התרופות שתוארו כיעילות יותר הן Gabapentin ו־Lyrica (Pregabalin). תופעות הלוואי השכיחות הן הפרעות במערכת עצבים המרכזית, המתבטאים בעייפות, נמנום והפרעות בשווי משקל, ועל כן מומלץ לעלות במינון בהדרגה. אין צורך בניטור רמות התרופה בדם.
- תרופות לאלחוש מקומי
קבוצה זו יעילה בטיפול בכאב ממקור עצבי, ועמה נמנות התרופות הבאות: Lidocaine הניתנת דרך הווריד או במתן תת-עורי ומחייבת ניטור או Mexiletine, תרופה הניתנת דרך הפה, אשר יעילותה פחותה בהשוואה לתרופות נלוות אחרות.
- נוגדי דיכאון
מבין נוגדי הדיכאון נחשבת קבוצת הטריציקלים (Tricyclic antidepressants) ליעילה ביותר, בעיקר בטיפול בכאב ממקור עצבי. התרופה שצברה את הניסיון הרב ביותר היא Elatrol (Amitriptyline). ההשפעה האנלגטית מושגת כעבור שבוע, ואין היא קשורה לפעילות נוגדת הדיכאון. יש להתחיל במינון נמוך של 25-10 מיליגרם, לתת את כל המנה בלילה ולעלות בהדרגה במינון כל חמישה ימים, עד שליש מהמנה הפומית. ניתן להשתמש גם בנוגדי דיכאון אחרים כגון: Tofranil (Imipramine), Deprexan (Desipramine).
עקב תופעות הלוואי השכיחות בשימוש בטריציקלים (עייפות, ישנוניות, יובש בפה ועצירות), ניתן לשקול שימוש גם בנוגדי דיכאון סלקטיביים אחרים: Duloxetine, Venlafaxine ,Paroxetine (ראה נספח 4).
תרופות אופיואידיות
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – אופיואידים
אופיואידים קצרי טווח
תרופות אלו מהוות אבן יסוד בטפול בכאב בקרב מטופלי הסרטן. רוב החולים בסרטן יזדקקו לשימוש באופיואידים. על אף יעילותם הרבה, המוכחת מזה שנים רבות, קיימים מחסומים המונעים שימוש בתרופות אלה. מחסומים אלו נובעים מחשש להתמכרות, הפסקת נשימה והתרגלות (Tolerance) או מחשש שמא שימוש מוקדם באופיואידים לא יאפשר את שיכוך הכאב בעתיד, עם התפתחות המחלה.
לאף אחד מהחששות והמחסומים שהוזכרו אין בסיס מדעי. אי לכך, על כל הרופאים לרשום אופיואידים למטופלים הזקוקים לכך.
להלן קבוצות האופיואידים בהן משתמשים בישראל:
1. Morphine בשחרור מהיר
- טבליות (Morphine Sulphate 15 mg, 30 mg (milligram) Morphine Immediate Release (MIR: התרופה מתחילה לפעול בתוך עשרים-שלושים דקות ושיא הפעילות לאחר שעה. טווח ההשפעה-עד ארבע שעות. כדורי MIR מיועדים לכיול הצריכה היומית של ה-Morphine, וניתן להשתמש בהם גם כמנת הצלה כאשר הכאב מופיע בפתאומיות (Breakthrough Pain)
- פתילות (MSP - 5 mg, 10 mg, 20 mg Morphine sulfate Suppositories (MSP: התרופה מתחילה לפעול תוך עשרים-שלושים דקות והיא מגיעה לשיא פעילותה לאחר שעה. טווח השפעתה ארבע שעות. MSP מיועד למטופלים הסובלים מבחילות ומהקאות או למטופלים הסובלים מהפרעות בבליעה
- אמפולות (Ampules) Morphine: אמפולות Morphine hydrochloride או Morphine Sulfate, יש לתת 20mg-10mg בשתייה כל ארבע שעות, בעיקר למטופלים המתקשים בבליעה. באמפולות ניתן להשתמש במתן תת עורי או תוך ורידי. אפשר להכין סירופ Morphine עם ריכוז מרבי של (100mg/cc (cubic centimetre. לא קיים בארץ תכשיר מסחרי מוכן
2. Oxycodone
קיים תכשיר סירופ Oxycod בריכוז של 10mg/5cc או בכדורים (Percocet) בשילוב עם Paracetamol 325 מ"ג או Aspirin 325 מ"ג (Percodan). התכשיר דומה בפעולתו ל-MIR התכשיר בעל עוצמה פי 1.5- 2 מ-Morphine, ופרופיל תופעות הלוואי שלו דומה
3. Hydromorphone
Palladone) Hydromorphone injection 10 mg/ml, 2 mg/ml). התכשיר דומה בפעולתו ל-MIR ול-Morphine hydrochloride. תכשיר זה מקביל ל-Morphine ועוצמתו פי 7.5. בארץ קיים רק באמפולה
4. Aqtic
Fentanyl Oral Trans Mucosal - ניספג דרך רירית החך על ידי חכוך מקומי. הפעולה מתחילה תוך 15 דקות ומגיעה לשיא תוך 45 דקות. בישראל מצויים תכשירים של 200, 400, 600, 800, 1,200, 1,600 מק"ג (מיקרוגרם)
אופיואיד בשחרור מבוקר (שחרור איטי)
- Morphine בשחרור מבוקר
- (Morphine Controlled Release (MCR טבליות MCR 10 mg, 30 mg, 100 mg - יש לתת כל שתים עשרה (12) שעות (ל-10 עד 30 אחוזים מהמטופלים יש לתת את התרופה כל שמונה שעות). אין לרסק או לשבור את טבליות ה-MCR. יש לזכור כי טבליה של MCR מגיעה לשיא פעולתה שעתיים עד ארבע שעות לאחר נטילתה, ועל כן אין להשתמש בה כמנת הצלה. MCR מיועד לטיפול מתמשך בכאב, לאחר השגת המינון האופטימלי (Optimal) עם תכשירי Morphine בשחרור מהיר
- Morphex CR - 10, 20, 60, 100, 200 מ"ג. דומה ל-MCR
- Oxycontin (Oxycodone) בשחרור מבוקר.
טבליות - 10, 20, 40, 80 מ"ג Oxycontin
יש לתת כל 12-8 שעות. עוצמתה פי 2-1.5 מ-Morphine. בדומה ל-MCR, אין לרסק את הטבליה - Patch Fentanyl.
מדבקות המכילות Fentanyl, 25, 50, 75, 100 מק"ג לשעה בשחרור מושהה למשך 72 שעות. התרופה מתחילה לפעול במהלך 17-12 שעות (ממתן המדבקה הראשונה), שיא השפעתה הוא כעבור 24 שעות מהדבקת המדבקה הראשונה. רמת ה-Fentanyl נשמרת קבועה בדם במהלך הטיפול. השפעת התרופה יורדת 12- 15 שעות לאחר הסרת המדבקה. יש להחליף מדבקה כל 72 שעות. כ-20 אחוזים מהמטופלים יזדקקו להחלפת מדבקה כל 48 שעות - Butrans) Buprenorphine Matrix Patch) - מדבקת Buprenorphine המופיעה בחוזקים 5, 10, 20 מק"ג לשעה תחילת השפעה 18- 24 שעות ניתן לעלות מינון תוך 72 שעות בהתאם לצורך רמת יציבות תוך 7 ימים. יש להחליף את המדבקה פעם בשבוע
- Eoros Hydromorphone - תכשיר בכדור לשחרור מושהה הניתן פעם ביום יגיע לארץ בקרוב
- Adolan (Methadone)
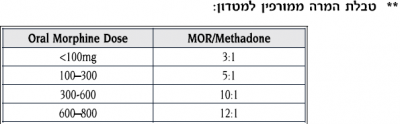
זמן מחצית החיים של התרופה בשימוש קבוע הוא 19- 96 שעות. המינון השקול במינונים חד פעמיים, או במינונים נמוכים חוזרים הוא לפי יחס מינוני Methadone:Morphine 1:1, אך משתנה במינונים גבוהים. התרופה מוכרת כ-Adolan והיא ניתנת למכורים לסמים לצורך גמילה, דבר שהקנה לה סטיגמה שלילית. עם זאת, מדובר באופיואיד יעיל ככל אופיואיד אחר, ואולי אף יעיל יותר כשמדובר בכאב עצבי
- Oxycontin (Oxycodone) בשחרור מבוקר.
- Dolestine (Pethidine) - יעיל רק למשך שעתיים-שלוש, ניתן בזריקה תוך שרירית או ורידית. אופיואיד זה מתפרק ל-Normeperidine אשר מצטבר בגוף, ועלול להביא לתופעות לוואי במערכת העצבים המרכזית (פרכוסים ובלבול). לתרופה זו אין מקום בטיפול בכאב אונקולוגי
- Talwin (Pentazocine) - תכשיר אנלגטי חלש בעל שכיחות גבוהה של תופעות לוואי פסיכומימטיות ואפקט תקרה. במינונים גבוהים התרופה עלולה להביא לעלייה בלחץ בעורק הריאתי ובכך להביא לקוצר נשימה. תרופה זו אינה מתאימה לטיפול בכאב אצל חולי סרטן
מינון התחלתי וכיצד להגיע למינון המתאים של אופיואידים
- לפני שמתחילים בטיפול, יש לתת הסבר ממצה אודותיו, תוך הדגשת השכיחות הנמוכה של ההתמכרות והסבילות לטיפול, וכן יש להזהיר שלא להפסיק את התרופה ללא תאום עם הרופא
- יש להתחיל במתן אופיואיד קצר טווח (אק"ט) במינון הקטן ביותר האפשרי, כל ארבע שעות, ובנוסף לתת "מנת הצלה", לפי הצורך (אפילו כל שעה) בנוסף למינון הקבוע
- עם תחילת הטיפול יש להתעדכן בנוגע למצב המטופל פעם ביום לפחות
- למחרת יש לסכם את מנת הצריכה של האפיואיד קצר הטווח (אק"ט) בעשרים וארבע שעות, ולהמיר אותה בצורת אופיואיד ארוך טווח (אא"ט). יש להמליץ על "מנת הצלה" של אופיואיד קצר טווח (אק"ט) לפי הצורך (בדרך כלל שישית מהמנה היומית)
- יש להדריך את המטופל ליטול "מנת הצלה" של אופיואיד קצר טווח, במקרים בהם הכאב מתגבר, או אם מופיע התקף כאב. מטופל הזקוק ליותר משלוש "מנות הצלה" ביום, אינו מאוזן וחייב לדווח על כך לרופא המטפל. במקרה זה יש לחזור ולסכם את מנת האופיואיד ארוך הטווח (אא"ט) היומית, ואת תוספת האופיואיד קצר הטווח (אק"ט) היומית לה נזקק המטופל, ולתת אותה למחרת כאופיואיד ארוך טווח
- יש לשאוף לתת "מנת הצלה" של אופיואיד קצר טווח, מאותו הסוג של האופיואיד ארוך הטווח שניתן למטופל, למעט מדבקות Fentanyl המחייבות מתן אק"ט מקבוצה אחרת ו-Methadone שבו אין אק"ט קיים
- יש להמשיך ולהתאים את המינון כמצוין בסעיפים 4 5-1
- במקרים בהם אין תגובה, יש להגדיל את המנה היומית בשלושים עד חמישים אחוזים
- אם המטופל נוטל באופן קבוע רק אופיואיד קצר טווח כל ארבע שעות, ניתן להגדיל את המנה שהמטופל נוטל לפני השינה פי שניים, כדי למטע ממנו להתעורר ללקיחת מנת הלילה
- אם המטופל אינו מסוגל לבלוע, יש לתת אופיואיד באחד מהאופנים הבאים:
- מתן טראנס דרמאלי (Transdermal, דרך העור)
- דרך הרקטום (Rectal) (במינון הזהה למנה הפומית)
- דרך תת-עורית (שליש מהמנה הפומית) - בדרך כלל על-ידי שימוש במשאבה או עירוי
- דרך הוריד (שליש מהמנה הפומית) על-ידי שימוש במשאבה או עירוי
- דרך אפידורלית-ספינלית (Epidural-Spinal)
- כאשר אין תגובה לאופיואיד ובמקרים בהם לאחר העלאות מינון חוזרות מתפתחות תופעות לוואי:
- יש לשקול החלפה לאופיואיד אחר - Opioid Rotation (ראה עמוד 22)
- יש להעריך האם מקור הכאב עצבי?
- יש לשקול הוספת תרופה נלווית
- יש להעריך גורמים סביבתיים, נפשיים ומשפחתיים
- יש לשקול שימוש בשיטות פולשניות
- אין כל היגיון להשתמש בתערובת של שני אופיואידים חזקים או של שני אופיואידים חלשים
- יש להקפיד על רישום תקין של המרשם (נספח 6,5)
טיפול בתופעות לוואי של אופיואידים
לאופיואידים קיימות תופעות לוואי, אולם ניתן לטפל בהן. כאשר מופיעות תופעות לוואי כדוגמת אלו שיפורטו בהמשך, ניתן לנקוט באחד מהעקרונות הבאים:
- Opioid Rotation (החלפת אופיואיד)
- שילוב של שיטות ו/או תכשירים אחרים שיאפשרו הפחתת מינון האופיואיד
- טיפול מכוון לתופעות לוואי
- OPIOID ROTATION (החלפת אופיואיד)
- התגובה האנלגטית (Analgetic) ותופעות הלוואי בין אופיואיד אחד למשנהו אינן בהכרח חופפות אצל אותו מטופל
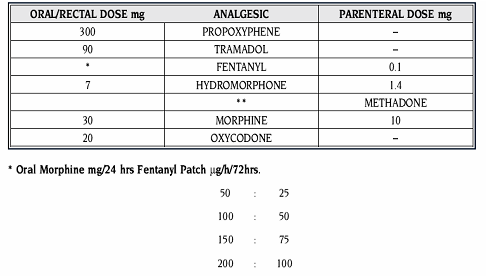
- במקרה של כישלון טיפולי או כאשר מידת שיכוך הכאב אינה מספקת ו/או קיימות תופעות לוואי, ניתן להחליף אופיואיד על פי טבלאות ההמרה (ראה טבלאות בהמשך)
- למטופל שהיה מאוזן מבחינת שיכוך הכאב יש לתת כ-75 אחוזים מהמינון שנקבע על פי טבלת ההמרה.
אם כאב המטופל אינו מאוזן יש לתת את מלוא מנת האופיואיד החדש על פי טבלת ההמרה
- מעבר מאופיואיד ארוך טווח (Morphine, Oxycodone) למדבקת Fentanyl:
- יש להפסיק את מתן האופיואיד ארוך הטווח ולהדביק בעת ובעונה אחת את מדבקת Fentanyl, במינון השווה למינון היומי של האופיואיד ארוך הטווח שניתן (על פי טבלת ההמרה)
- לפי הצורך, יש לתת אופיואיד קצר טווח נגד כאבים מתפרצים ב-12 השעות הבאות
- מעבר ממדבקת Fentanyl לאופיואיד ארוך טווח (Morphine, Oxycodone):
- יש להסיר את מדבקת Fentanyl
- יש להתחיל במתן אופיואיד ארוך טווח לאחר כ-12-8 שעות במינון המתאים (על פי טבלת ההמרה)
- כמנת הצלה, יש לתת אופיואיד קצר טווח נגד כאבים מתפרצים, כמקובל
טבלאות המרה בין אופיואידים:
* מאחר וההמרה תלוית מינון יש להיזהר מהמרה ל-Adolan ללא ניסיון קודם
** יחסי ההמרה המצויינים בטבלאות מבוססים על הערכות בלבד ועשויים להשתנות מחולה לחולה ובמצבי כאב שונים. לכן יש לעקוב בקפידה אחר מידת שיכוך הכאב ותופעות הלוואי בימים שלאחר ביצוע ההמרה
תופעות לוואי שכיחות והטיפול בהן
עצירות
עצירות היא הפרעה נפוצה בקרב מטופלים המקבלים תרופות מקבוצת האופיואידים. הסיבות לעצירות הן: צריכת כמות קטנה של נוזלים ותנועתיות בלתי מספקת של המעי הגס. עצירות עלולה לגרום לאי נוחות ולעיתים היא מלווה בכאבי בטן, בחילה וחוסר תיאבון. ברוב המקרים עצירות מלווה בסבל ומובילה להחמרה של סימפטומים רבים נוספים.
מטופלים ובני משפחתם נוטים להמעיט בדיווח על סימני העצירות, ולכן יש לבצע אומדן חום ובדיקה גופנית. שלבי ההתערבות בעצירות כוללים מניעה וטיפול תרופתי.
המניעה כוללת:
- שתייה של 10-8 כוסות נוזלים ליום לפחות
- תזונה עשירה בסיבים, פיחת וירקות טריים בקליפתם, פירות יבשים
- פעילות גופנית, ככל שניתן
- טיפול תרופתי
התכשירים נחלקים לשלוש קבוצות של מנגנוני פעולה:
- סופחי נוזלים (אוסמוטי)
- 30cc X 1-2 /day Lactulose
- Importal (Lactulose) - 10gr 1-2 /day שקיות של גרגירים להמסה בשתייה ומזון
- מגבירי תנועתיות המעי (פריסטלטי, Peristaltic)
- מרככי צואה
- השלבים המומלצים הם
- מתן תכשיר מגרה פריסטלטיקה בשילוב עם תכשיר מרכך
- אם תוכן היציאה קשה, יש להוסיף תכשיר אוסמוטי (Osmotic)
- ביצוע בדיקה רקטלית לאבני צואה והוספת נרות Glycerin או חוקן עם Fleet Enema
מתוכנן לצאת לשוק Methylnaltrexone שיינתן תת עורי יום כן יום לא.
בחילות והקאות
מופיעות בתחילת הטיפול או בעליית מינון. במרבית המקרים חולפות תוך 10-7 ימים, ומרבית המטופלים מפתחים סבילות לתופעה. במידה והבעיה נמשכת יש להציע טיפול נגד בחילה. הסבילות מתפתחת לבחילות שנובעות מקישור לרצפטורים במוח, אך לא לבחילות שמקורן בתנועתיות המעי.
- טיפולים אפשריים
צריך להוסיף מינון כמו בעצירות
- Metoclopramide (Pramin) 30-240 mg/day
- tablets/day 3-6 (Motilium) Domperidone
- mg/day 0.5-5 Haloperidol
- Dexamethasone Prednisolone 4-12mg/day
- Lorazepam (Lorivan) 0.5-2mg/day
- 5HT (5-Hydroxytryptamine Receptors) H2 Agonists: Kytril, Zofran
ניתן לשקול מתן טיפול מונע בשבוע הראשון לתחילת הטיפול באופיואיד.
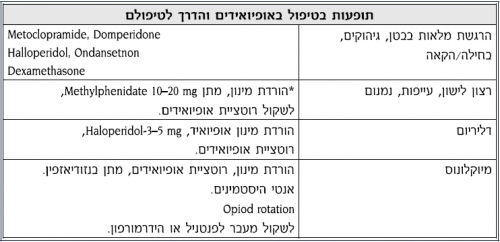
ישנוניות
תופעה זו עשויה להיות זמנית ולהיעלם ימים ספורים לאחר תחילת הטיפול או לאחר שינוי המינון. אם היא אינה חולפת, יש לנקוט בצעדים הבאים:
- יש לשקול להפסיק או להפחית מינון תרופה שעלולה לדכא את מערכת העצבים המרכזית
- להעריך האם יש סיבות נוספות לרדימות, כגון: זיהום, בעיה מטבולית או גרורות במוח
- אם התגובה האנלגטית (Analgetic) טובה, יש לשקול הוספת פסיכוסטימולנט (Psychostimulant), כגון: Methylphenidate (במינון של 10-5 מ"ג פעמיים ביום או Pemoline במינון של 37.0-18.5 מ"ג פעמיים ביום
- אם התופעה נמשכת על אף כל הצעדים שננקטו, יש לשקול הוספת תרופה נלווית או תרופה לא אופיואידית שתאפשר להוריד את מינון האופיואיד
- אם כל הנזכר למעלה אינו עוזר, יש לשקול החלפה לאופיואיד אחר (Opioid Rotation) או לשנות את דרך מתן האופיואיד
- שינוי במצב ההכרה עלול להוות סימן מקדים לדיכוי נשימתי ולכן יש לבדוק ולעקוב אחר קצב הנשימה
בלבול
- יש לשקול הפסקה או הפחתה של מתן תרופה אחרת העלולה לגרום לבלבול
- יש להעריך האם קיימות סיבות נוספות לבלבול, כגון: זיהום, בעיה מטבולית או גרורות במוח
- אם התופעה נמשכת חרף כל הצעדים שננקטו, יש לשקול הוספת תרופה נלווית או תרופה לא אופיואידית שתאפשר להוריד את מינון האופיואיד
- אם כל הנזכר למעלה אינו עוזר, יש לשקול החלפה לאופיואיד אחר (Opioid Rotation) או לשנות את דרך מתן האופיואיד
- אם המטופל מבולבל או הוזה, יש לשקול מתן Haloperidol (במינון התחלתי של 0.5 מ"ג שלוש פעמים ביום)
דיכוי נשימתי
זוהי תופעת הלוואי החמורה ביותר, אך היא נדירה מאוד. לדיכוי נשימתי קודמת תמיד תופעת דיכוי מערכת העצבים המרכזית, ובעיקר שינוי במצב ערנותו של החולה. הביטוי הקליני של דיכוי נשימתי מתבטא בירידה בקצב הנשימה. מצוקה נשימתית עם טכיפינאה (Tachypnea) וחרדה אינה נגרמת כתוצאה מטיפול באופיואיד. במידה והיא מופיעה יש לחפש לה סיבות אחרות, כגון: דלקת ריאות או תסחיף ריאתי. מטרת הטיפול בדיכוי נשימתי היא להגביר את קצב הנשימה, ומאידך להימנע מתופעות גמילה או הגברת הכאב. כדי להשיג מטרה זו יש לנקוט בצעדים הבאים:
- אם ניתן להעיר את המטופל, אין לתת Naloxone, אלא להפחית את המינון היומי ב-25 אחוזים ולעכב מנות הצלה עד להתייצבות. מצב ההכרה הוא הסימן הטוב ביותר לדיכוי נשימתי אפשרי. אם מצב ההכרה של המטופל מידרדר, לא ניתן להעירו, וקיימת ירידה בקצב הנשימה, יש להכין תמיסה של Naloxone 0.4 mg מדוללת ב-Saline 9 סמ"ק (סנטימטר מעוקב) ולהזריק 1cc תוך ורידי ולעקוב אחר הנשימה. מאחר ול-Naloxone, זמן מחצית חיים קצר, מטופלים המקבלים תכשירי אופיואידים ארוכי טווח עשויים להזדקק למנות חוזרות או לעירוי של Naloxone, למניעת הישנות הדיכוי הנשימתי, ועל כן יש לשקול העברת המטופל להשגחה באשפוז.
מיוקלונוס
תופעת המיוקלונוס (Myoclonus) עשויה לחלוף באופן עצמאי, אך במידה והתופעה מטרידה:
- יש לנסות לתת Clonex (Clonazepam) במינון של 0.5 מ"ג פעמיים ביום
- אם התופעה אינה חולפת למרות הטיפול, יש לשקול החלפת אופיואיד או הפחתת המינון והוספת תרופות נלוות
אצירת שתן
אצירת שתן מופיעה בעיקר אצל גברים קשישים, למרות שסבילות לתופעה זו מתפתחת מהר.
ישנם מקרים בהם יש:
- לשקול החלפת אופיואיד כדי למנוע צורך בהחדרת צנתר לשלפוחית השתן
- לשקול הפחתת תרופות עם אפקט אנטי-כולינרגי (Anticholinergic)
- החלפת דרך מתן התרופה
תלות ואופיואידים
- סבילות (Tolerance)
תופעה פרמקולוגית המאופיינת בכך שעם חלוף הזמן, מתעורר הצורך להגדיל את מינון התרופה בכדי להשיג את אותה ההשפעה הטיפולית כמו בתחילת הטיפול. תופעה זו נדירה ביותר.
- תלות גופנית (Physical Dependence)
זוהי תופעה פארמקולוגית של "תסמונת גמילה", המתפתחת במקרה של הפסקה פתאומית של הטיפול, ירידה במינון האופיואיד או בעקבות מתן אנטגוניסט (Antagonist). תופעה זו אינה מהווה בעיה קלינית, אם מורים למטופל שלא להפסיק את הטיפול בבת אחת, ואם נמנעים משימוש באנטגוניסט.
- תלות פסיכולוגית ("התמכרות") (Psychological Dependence)
זוהי תופעה פסיכולוגית התנהגותית, המביאה לאובדן שליטה על השימוש בתרופה ולשימוש כפייתי בה, עד כדי כך שהיא עלולה לגרום נזק למשתמש בה ו/או לסובבים אותו. התפתחות של התמכרות בעקבות שימוש רפואי באופיואיד נדירה מאוד.
בסקרים רבים ומקיפים נמצא שאצל רוב המטופלים הסיבה להעלאת מינון התרופה האופיואידית אינה סבילות אנלגטית, אלא החמרת המחלה והתקדמותה.
טיפולים אונקולוגיים להקלת כאב
טיפולים אונקולוגיים לשיכוך כאב
קיימים אמצעי טיפול אונקולוגיים העשויים להפחית כאב.
את הטיפולים האונקולוגים להקלת כאב ניתן לחלק לשתי קבוצות עיקריות:
- טיפולים תרופתיים:
- ביספוספונטים (Bisphosphonates)
- כימותרפיה
- טיפול הורמונלי (Hormonal) - טיפולים קרינתיים:
- טיפול סיסטמי (Systemic):
- רדיונוקליאוטידים (Radionuclide)
- קרינה למחצית גוף - WFRT) Wide Field RT) - טיפול מקומי:
- קרינה חיצונית - Local external RT
- קרינה "פנימית" - Brachytherapy
- טיפול סיסטמי (Systemic):
טיפולים תרופתיים
ביספוספונטים
נגזרות פירופוספאט (Pyrophosphate) לא אורגני אשר נקשרות למשתית העצם ויוצרות תרכובת עם גבישי Hydroxyapatite. הביספוספונטים מעכבים פעילות של אוסטאוקלסטים (Osteoclasts) ועל ידי כך מפחיתים ספיגה של העצם.
- סיווג
- דור 1 - תכשירים פומיים בלבד. לשימוש במצבי אוסטאופורוזיס (Osteoporosis): Alendronate, Etidronic acid, Actonel (Risedronic acid)
- דור 2+1 - תכשירים לטיפול בממאירות ובמחלת Paget's
נחלקים לשתי תת קבוצות כלהלן:- Nitrogen - containing - מרבית התרופות ניתנים רק פראנטרלית: Aredia (Pamidronate), , Zoledronic acid, Bonat (Ibandronic acid)
- Non-Nitrogen containing - Bonefos (Clodronic acid)
- מטרות הטיפול
- טיפול ומניעת היפרקלצמיה (Hypercalcemia) על רקע ממאירות
- שיפור מסת העצם (רמינרליזציה, Remineralization)
- הפחתה/מניעה של שברים פתולוגים על רקע גרורות גרמיות
- שיכוך כאב
- שיפור באיכות החיים
- שיפור בהישרדות/השפעה אנטי-סרטנית (?)
- כללי
במתן תוך ורידי מושג שיכוך כאב בכ-70-50 אחוזים מהמטופלים. תופעות הלוואי לטיפול קלות ולרוב חולפות תוך 48-24 שעות, כשהשכיחות הן:
- "Flu like" - הרגשה בדומה לשפעת-חום, כאבי שרירים
- לימפופניה (Lymphopenia) - בעיקר בטיפול הראשון
- בעיות במערכת עיכול - כאבי בטן, בחילות, הקאות, שלשול
- היפוקלצמיה (Hypocalcemia) - לרוב קלה ואתסמינית
מומלץ לא לשלב עם אמינוגליקוזידים (Aminoglycosides) או משתנים (Diuretics) כדי לא להחמירה - עיניים - נדיר (אחוז אחד) אובאיטיס (Uveitis), סקלריטיס (Scleritis)
- היפופוספטמיה (Hypophosphatemia) - שכיחה למדי אך בדרגות קלות
- ביספוטפונטים והכליה
תוארה אי ספיקה כלייתית מישנית למתן ביספוספונטים מופיעה בשכיחות של 3-2 אחוזים. הסיכון עולה כאשר:
- התפקוד הכלייתי הבסיסי נמוך. לא מומלץ לתת ביספוספונטים בנוכחות קריאטינין (Creatinine) גדול מ-3. כמו כן, יש לנטר את תפקודי הכליות בכל טיפול ואם ניצפית הידרדרות, יש להפסיק טיפול. יש להימנע ממתן משולב של תכשירים נפרוטוקסים (Nephrotoxic) אחרים
- קצב העירוי - הוכח קשר בין מתן מהיר ורעילות כלייתית מוגברת
- מינון - עבור Zomera, מינון של 8 מ"ג היה כרוך בסיכון מוגבר לרעילות כלייתית בהשוואה למינון המקובל של 4 מ"ג
התרופות
- Aredia
נחשבת כ"אב טיפוס" של הקבוצה ועימה נצבר הניסיון הרב ביותר. המינון שהוכח כיעיל ביותר להפחתת כאב גרמי הוא 90-60 מ"ג. מינונים נמוכים יותר, אפילו אם ניתנו בתדירות גבוהה יותר (למשל 30 מ"ג כל שבועיים), לא הוכחו כיעילים. התרופה ניתנת בעירוי בשקית של 500 מ"ל סליין (Saline), במשך 2-1 שעות, כל 4-3 שבועות. אם הקריאטינין גבולי-גבוה (3-2.5), מומלץ להאריך את משך העירוי עד כפליים.
- Bonefos
זהו התכשיר היחיד שאינו מכיל חנקן ומבנהו זה מאפשר סבילות וזמינות למערכת העיכול ולכן מצוי למתן פראנטרלי (Parenteral) ומתן פומי. האמפולות הן של 300 מ"ג כל אחת ואין תמימות דעים לגבי המינון ותוכנית הטיפול המיטבית. לרוב מקובל לתת 1500 מ"ג ב-500 מ"ל סליין תוך 3-2 שעות כל 4-3 שבועות. במתן הפומי המינון הוא של 1600 מ"ג ליום. תוארה השגת הקלה בכאב באופן משמעותי ולאורך זמן עם ירידה בצריכת אופיואידים.
- Zolendronic acid
תכשיר פוטנטי (Potent) ביותר מהדור החדש. הראה יתרון בהשוואה ל-Aredia במניעת שברים ויתכן שבהופעת גרורות חדשות על ידי פעילות אנטי סרטנית ישירה. המינון: 4 מ"ג בתוך 150 מ"ל סליין תוך 15 דקות בלבד. בחולי אסתמה (Asthma) רגישים לאספירין תוארו מיקרים של ברונכוקונסטריקציה (Bronchoconstriction).
כימותרפיה
הסיבות לכאב בחולה האונקולוגי הן מגוונות. במקרים בהם קיימת מחלה מפושטת ונראה כי סיבת הכאב קשורה ישירות או בעקיפין למסה הגידולים עצמה, קיים סיכוי שטיפול המכוון למחלה הממארת באם ישיג תגובה כלשהי יגרום הקלת כאב. לפני קבלת החלטה טיפולית פליאטיבית (Palliative) על ידי כימותרפיה יש לקחת בחשבון מספר גורמים:
- מצבו התפקודי של החולה. לא מומלץ לתת כימותרפיה לחולים בסטטוס תפקודי 4-3
- האם מוצו אפשרויות טיפול אחרות בכאב? האם זהו הטיפול המומלץ?
- סוג המחלה - מידת רגישותה לכימותרפיה. מחלות רגישות במיוחד: סרטן שד, מעי גס, ראש-צוואר קשקשי, לימפומה (Lymphoma), סרטן ריאה מסוג תאים קטנים, ממאירות ממקור לא ידוע התמיינות נמוכה, סרטן אשכים
- סיכוי הטיפול לעזור - טיפולים כימותרפיים קודמים (מספר קווי טיפול, יעילות)
- רצון החולה
כאשר הוחלט על מתן טיפול כימי, מהי הגישה הטיפולית המומלצת?
- התכשיר המתאים בעל הסבילות הטובה ביותר
- אם קיימת אפשרות לטיפול פומי, עדיף
- להתחיל במינון תת מירבי תוך התאמת מינון כתלות בטבילות
- טיפול על ידי תרופה בודדת ולא מישלבים
- ניתן לשלב כימותרפיה עם סוגי טיפול אחרים - הורמונלי, ביספוספונטים (בעיקר בחולות סרטן השד להן צפויה תוחלת חיים ארוכה) על מנת לנסות להשיג שיכוך כאב מיטבי, למנוע סיבוכים גרמיים ולשפר מדדי איכות חיים ככל הניתן
מטרת הטיפול היא לשפר את חיי החולה, כך שאין מקום להתעקש על הטיפול באם הוא כרוך בתופעות לוואי, אינו מועיל כעבור פרק זמן סביר או אם החולה אינו מעוניין בו עוד.
טיפול הורמונלי
שימוש בטיפולים הורמונים נהוג באותן מחלות ממאירות שבהן הגידול הסרטני תלוי במערכת ההורמונלית בכדי להתפתח, כגון סרטן השד באישה והערמונית בגבר.
סרטן שד
טיפול הורמונלי יש לתת רק בנוכחות קולטנים חיוביים ל-Estrogen ו/או Progesterone. קיימות מספר קבוצות תרופות:
- אנטי-Estrogen
- Tamoxifen
- מעכבי ארומטאז (Aromatase inhibitors)
אינם מתאימים כטיפול יחיד בנשים פרה-מנופאוזליות (Pre-menopause) בהן יש רמות Estrogen חופשי בדם, אלא רק Anastrozole, Letrozole, Aromasin (Examestane) בשילוב עם כריתת שחלות ניתוחית/כימית - חוסמי הקולטן ל-Estrogen
Fulvestrant (מתן בזריקה חודשית) - הוכח כיעיל בטיפול במחלה גם לאחר כישלון קווים הורמונים קודמים. אין די מידע לגבי היעילות בשיכוך כאב בחולות אלו - אנלוגים ל-GnRH (Gonadotropin-Releasing Hormone) - Zoladex (Goserelin) (=כריתת שחלות כימית) ניתן לבצע כריתת שחלות ניתוחית בלפרוסקופיה (Laparoscopic)
שכיחות גרורות גרמיות בקרב נשים עם סרטן שד גרורתי היא גבוהה (70-50 אחוזים). כיום, לנשים אלו תיתכן תוחלת חיים של מספר שנים. הקלה בתסמינים במתן טיפול הורמונלי ניתן להשיג בעד 80 אחוזים מהחולות ובשליש מהן נצפה שיפור במצב התפקודי בעקבות הטיפול. Progesterone (Megace) השיג הקלת כאב טובה יותר מאשר Tamoxifen, אולם עבודות חדשות יותר לא הראו יתרון של ה-Progesterone על פני התכשירים החדשים יותר ממשפחת מעכבי הארומטז, כגון - Anastrozole או Femara (Letrozole).
סרטן ערמונית
הטיפול ההורמוני בסרטן הערמונית משיג תגובה אוביקטיבית וסוביקטיבית באחוז ניכר מהחולים. התכשירים נחלקים ל:
כריתת אשכים (אורכיאקטומיה, Orchiectomy) היא טיפול יעיל עם תחילת השפעה מהירה.
Flare phenomenon - תופעה המופיעה בקרב שיעור נמוך מהחולים, ימים עד שבועות לאחר תחילת טיפול הורמונלי ומתבטאת בהחמרה קלינית, דימותית ומעבדתית המחקה התקדמות המחלה עם: החמרת הכאב הגרמי, היפרקלצמיה, עלית פוספטזה בסיסית (Alkaline phosphatase), עליה בסמני סרטן, התגברות הקליטות במיפוי.
המנגנון המשוער הוא עלייה בהורמונים (Estrogen-בסרטן השד, Testosterone-בסרטן הערמונית) בשל השפעה אגוניסטית חלקית של התרופה, בנוסף להשפעתה האנטגוניסטית העיקרית. בסרטן שד יש הממשיכים לתת את הטיפול תוך כדי ההתלקחות עד שתחלוף. אחרים ממליצים על הפסקה בטיפול עד לרגיעה.
בסרטן הערמונית ניתן למנוע זאת על ידי מתן אנטי-אנדרוגנים (Anti-Androgens) שבועיים לפני תחילת הטיפול הראשון באנלוגים של GnRH.
עם זאת, המחקרים הקיימים אינם מאשרים כי טיפול הורמונלי אכן מפחית כאב בחולי סרטן.
טיפולים קרינתיים
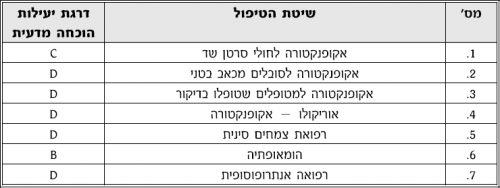
רדיונוקליאוטידים
הרדיונוקליאוטידים מתרכזים במקום בו קיימת פעילות אוסטיאובלסטית (Osteoblasts) ומשחררים מנת קרינה אל מוקד גרורתי. השימוש ברדיואיזוטופים (Radioisotopes) נעשה באופן סיסטמי (הזרקה) או מקומי (שימוש במקור קרינה המושתל לאיזור הגידול - Brachytherapy). בטיפול סיסטמי הרדיואיזוטופים המקובלים כיום הם:
(S189 (Strontium), Sm 153 (Samarium (ובבלוטת התריס - I-131).
ההבדל בין הרדיואיזוטופים השונים הוא בזמן מחצית החיים שלהם, הזמן הנדרש להשגת שיכוך כאב וקצב ההחלמה מן הרעילות ההמטולוגית.
מתי להשתמש? בנוכחות מחלה גרמית מפושטת, מלווה כאבים, לאחר כישלון טיפולים אחרים וכאשר תוחלת חיים הצפויה עולה על 6 שבועות. השימוש הנפוץ ברדיונוקליאוטידים נעשה בסרטן הערמונית ושד. תחילת ההשפעה של רדיונוקליאוטידים איטית יותר בהשוואה לקרינה חיצונית: 2 עד 4 שבועות.
ההשפעה המרבית נצפית לאחר 6 שבועות והיא נמשכת 4 עד 15 חודשים. שיעור ההשפעה 92-37 אחוזים.
ניתן לטפל ברדיונוקליאוטידים בזריקה חד פעמית במינון 40 עד 60 מיקרוקורי (Microcurie)/ק"ג. - ניתן לצפות להתלקחות כאב תוך 36 עד 76 שעות לאחר הטיפול.
- התוויות נגד למתן רדיונוקליאוטידים כטיפול יחיד
- בנוכחות שבר פתולוגי/שבר פתולוגי מאיים
- בנוכחות לחץ/לחץ מאיים על חוט השידרה
- מרכיב רקמה נרחב חוץ גרמי
- אזורים נרחבים של הרס עצם (במיפוי עצם קיימים Index lesion עם מיעוט קליטה)
- אי ספיקת כליות
- חוסר שליטה על סוגר השתן
- כדוריות לבנות < 2400 טסיות < 60,000
תופעות לוואי: קלות. בכ-5 אחוזים תוארה החמרת כאב בימים הראשונים לאחר הטיפול. התופעה המשמעותית יותר היא דיכוי הלשד 8-4 שבועות לאחר הטיפול עם נויטרופניה (Neutropenia) וטרומבוציטופניה (Thrombocytopenia) (40-30 אחוזים ירידה בספירה).
Sr89 - אנלוג של סידן ומתחרה עימו על הקישור לעצם ובעל יכולת קישור סלקטיבית למוקדי עצם גרורתיים בהשוואה לעצמות בריאות. לפני המתן יש לוודא שאין היפרקלצמיה ולהפסיק שבועיים לפחות קודם לכן את כל התרופות המכילות סידן. המינון הוא של 4 מיליקירי (Millicurie) בהזרקה איטית תוך ורידית, וניתן לחזור על כך אחרי 3 חודשים, בתנאי שספירת הדם התאוששה, אם כי תוארו טרומבוציטופניות ממושכות עד 6 חודשים. שיעורי תגובה מגיעים לכדי 90-40 אחוזים תוך 20-10 ימים מהטיפול ולמשך זמן חציון בן 3 חודשים. תוצאות טובות דווחו ככל שמעמסת המחלה (Disease burden) הייתה קלה יותר ובממאירויות של שד וערמונית.
הקרנות
טיפול קרינתי ממוקד הוא בעל ערך רב להקלת תסמינים במחלה ממארת בכלל, וכאב בפרט.
טיפול קרינתי יכול לשמש כפליאטיבי במצבים הבאים:
- גרורות גרמיות עם/ללא לחץ על חוט שדרה: 70-60 אחוזים - הקלת כאב
- כבד מוגדל/ צהבת /כאב בטן RUQ - הקלה ב-75 אחוזים ללא הארכת תוחלת חיים
- ריאה: אטלקטזיס (Atelectasis)/קוצר נשימה/פנומוניה (Pneumonia) חסימתית - קרינה למיצר או ברכיתרפיה אנדוברונכיאלית (Endobronchial)
- ושט: דיספגיה (Dysphagia)/כאב בחזה - קרינה חיצונית לושט
- כל גוש פנימי שגורם כאב/לימפאדמה (Lymphedema) - קרינה קונפורמלית (Conformal) רק לאחור עצמו בתכנון תלת מימדי
הטיפול הקרינתי בגרורה גרמית
תוצאות הטיפול בהשגת שיכוך כאב, משך ההקלה ותופעות לוואי אינם נבדלים משמעותית כתלות בדרכי מתן הקרינה השונות, כך שבהעדר לחץ על חוט השדרה, שבר פתולוגי מאיים או מסת רקמה רכה נלווית, מתן מיקטע יחיד של 6 או 8 גרי (Gray) הוא בהחלט מספק, אם כי ניתן לתת גם 3 או 4 טיפולים של 5 גרי, לפי שיקול הדעת. את הטיפולים הממושכים של 20-10 הקרנות (40-30 גרי) יש לשמור רק למצבים בהם יש גרורה מורכבת, כפי שצוין לעיל.
שיעורי התגובה (הפחתת VAS לפחות בעוצמה אחת) נצפו בכ-80 אחוזים מתוכם 25 אחוזים הקלה מלאה, (30-10 אחוזים לא יגיבו כלל). משך ההקלה אינו ארוך טווח, עם זמן חציון של כ-12 שבועות. כל עוד חוט השדרה לא קיבל יותר מ-45 גרי (מנת הרעילות לחוט השדרה), אין מניעה לתת קרינה חוזרת לאותו מקום.
70-50 אחוזים מהחולים החווים הקלה ישיגו אותה תוך 48 שעות מהטיפול, ומרבית האחרים תוך שבועיים. יתכן שבמחלות הרגישות פחות לטיפול קרינתי, ובמידה ומצב החולה מאפשר זאת [ריאה, כליה, סרקומה (Sarcoma)], כדאי לתת מנות קרינה גבוהות יותר או טיפול על ידי יותר מיקטעים.
בנוכחות גרורות מרובות קיימת אפשרות לתת טיפול על ידי מיקטע יחיד למחצית גוף- WFRT אולם כיום מקובל במקרים אלו להעדיף מתן של רדיונוקליאוטידים אשר יעילותם זהה לפחות.
תופעות לוואי לטיפול הקרינתי-מעטות. תיתכנה בחילות, קשיי בליעה בהקרנת עמוד שדרה גבי.
הסיכון לפתח מיאלופתיה (Myelopathy) מאוחרת תלוי במנת הקרינה המצטברת לחוט השדרה. כל עוד המנה המיצטברת היא בתחום הסבילות של מערכת העצבים המרכזית, הסיכון לכך, בייחוד לאור תוחלת חיים קצרה יחסית, נמוך.
טיפולם לא תרופתיים
טיפולים פולשניים
עקרונות
- יש מקום להפנות מטופלים לטיפולים פולשניים כאשר טיפולים אחרים, פשוטים יותר, אינם יעילים דיים או כשהם מלווים בתופעות לוואי
- טיפולים פולשניים אינם מחליפים טיפולים אחרים, אלא משלימים אותם. לפיכך יש תמיד מקום לשקול לשלב טיפול פולשני עם טיפול אחר
- לטיפולים פולשניים נלווים לעיתים תופעות לוואי או סיבוכים ולכן יש צורך לשקול תמיד את התועלת מול הסיכון שבשימוש בהם
סוגי טיפול
בכאב אונקולוגי קיימים 2 סוגי טיפולים פולשניים המבוצעים בדרך כלל במרפאות כאב:
- חסימת עצב (Nerve block)
- מתן אופיאטים (עם או ללא תרופות נוספות) בדרך ספינאלית (Spinal)
- חסימת עצב: ניתן לסווגן על פי מספר קטגוריות:
- חסימות עצב אנסטטיות (Anesthetic): באמצעות חומרי אלחוש מקומי שנועדו להשיג הקלת כאב זמנית ולעיתים לאבחון המקור לכאב, או כטסט פרוגנוסטי (Prognostic) לפני ביצוע חסימת עצב ליטית (Lytic). לעומתן, חסימות עצב ליטיות המתבצעות באמצעות חומרים הגורמים להרס מתמשך של העצב (כגון אלכוהול או Phenol), משמשות להקלת כאב מתמשכת
- חסימות עצב סומטיות (Somatic): להקלת כאבים סומטיים ממוקדים [כגון חסימת עצב אינטרקוסטלי (Intercostal) להקלת כאב בדופן בית החזה]
- חסימת עצב סימפטטיות (Sympathetic): יש אפשרות להקלה לאורך זמן על כאבים ויסצרליים (Visceral) הנובעים מן הלבלב או מאזורים אחרים בבטן העליונה על ידי חסימת ה-Celiac Ganglion, והקלה על כאבים ויסצרליים באגן על ידי חסימת ה-Hypogastric Ganglion
סיבוכי חסימות עצב עלולים להיגרם מן הפעולה עצמה (זיהום או דימום), או מן החומר המוזרק (רגישות יתר לחומר אלחוש מקומי, או חסר נוירולוגי עד כדי שיתוק מתמשך כתוצאה מהזרקת חומרים ליטיים).
- אופיואטים ספינאליים: הכוונה היא להזרקת אופיואטים לתוך תעלת השדרה בשני אופנים: אפידורלי או אינטרתקלי (Intrathecal, דהיינו ישירות לנוזל חוט השדרה)
- מתן אפידורלי - האופיאט מוזרק אל החלל האפידורלי בדרך כלל באמצעות צנתר. כמות ה-Morphine שניתנת קטנה פי 10 מזו הדרושה במתן תוך ורידי. ניתן לשלב גם חומרי אלחוש ובאופן זה, להפחית עוד יותר את מינון האופיאט. שכוך הכאב בדרך זו הוא אזורי בלבד (לדוגמא כאב באגן ורגליים), ולכן השיטה אינה טובה לכאב מפושט
- מתן אינטרתקלי - ישירות אל תוך נוזל חוט השדרה. כמות ה-Morphine קטנה פי מאה (!) מזו שדרושה בעת מתן תוך ורידי. גם כאן ניתן לשלב חומרי אלחוש מקומי ותרופות נוספות לצורך הגברת האנלגזיה (Analgesia). היות והחומרים המוזרקים מתפשטים בכל נוזל חוט השדרה, ניתן לשכך באופן דומה גם כאבים מפושטים
התאמת המינון ההתחלתי של התרופות הספינאליות מתבצעת, בדרך כלל, בבית החולים, אולם המשך הטיפול מתבצע על פי רוב בבית המטופל. מתן התרופות דרך הקצה החיצוני של הצנתר מתבצע בהזרקות חוזרות, או באמצעות משאבה חיצונית, המאפשרת מתן תרופה מתמשך ותוספות לכאב מתפרץ. במקרים בהם תוחלת החיים ארוכה מ-3 חודשים, ניתן לשקול השתלת משאבה תת-עורית, המזליפה תרופות ישירות לנוזל חוט השדרה. הסיבוכים השכיחים הם נדידת הצנתר או זיהום במוצא הצנתר מן הגוף. סיבוכים נדירים אך קשים יותר הם זיהום אפידורלי או מנינגיטיס (Meningitis).
שיטות טיפול נוספות
מעבר לשיטת הטיפול שתוארו לעיל, קיימות שיטות טיפול נוספות המוצעות לעיתים לחולים האונקולוגיים וכוללת טיפולים פיזיקליים (Physical), התנהגותיים ומשלימים. העדויות לגבי יעילותם של חלק מהטיפולים אלה, חלקיות או שאינן קיימות כלל, ולכן חשוב להתבסס בטיפול בכאב אונקולוגי על האמצעים שיעילותם מוכחת בראש ובראשונה - כלומר טיפולים פרמקולוגיים ו/או אנסתטיים.
אל הטיפולים שיפורטו להלן יש להתייחס כאל תוספת אפשרית לטיפולים הפרמקולוגיים ו/או האנסתטיים ולא כאל טיפולים הבאים להחליפם. הטבלאות הבאות להלן מסכמות את רמת הראיות ליעילותם של הטיפולים הנוספים על פי סיכום הספרות שפורסם על ידי ה-NIH (National Institutes of Health) והן נועדו לסייע למטפלים ולמטופלים להחליט האם יש מקום לשלב טיפול זה או אחר בטיפול הפארמקולוגי ו/או האנסתטי הניתן.
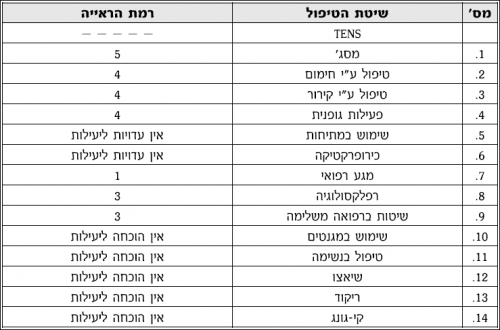
יעילות שיטות טיפול פיזיקליות - טבלה מסכמת של רמת הראיות:
- רמה 1: הראיות מתבססות על ניסויי אקראי ומבוקר או על מטה-אנליזה (Meta analysis) של מחקרים אחדים
- רמה 2: הראיות מתבססות על ניסויי בקרה עם רנדומיזציה (Randomization) עם מספר נבדקים קטן, שמראים נטיות אך לא תוצאות בעלות משמעות סטטיסטית
- רמה 3: הראיות מתבססות על ניסויי בקרה ללא רנדומיזציה, מחקרי סקר באוכלוסיות או מדגמים, דיווחים על סדרות של מקרים שטופלו או מחקרי רוחב
- רמה 4: הראיות מתבססות על דעותיהם של ברי-סמכא מכובדים או ועדות מומחים, כפי שפורסמו בועידות או הנחיות טיפוליות על-סמך הסכמת רוב או כל המשתתפים
- רמה 5: הראיות מתבססות על דעת או מסקנות מאמרי סיכום בתחום, ידע וניסיון אישי לגבי ספרות רלבנטית ודיווחי מטפלים
"רמת הראיות" (ר"ר): לפי Clinical practice guidelines: Management of Cancer Pain. U.S. departments 1994 ,(of Health and Human Services. Agency for Health Care and Policy Research (AHCPR.
טיפולים פיזיים
מטופלים רבים בוחרים להשתמש בשיטות שאינן תרופתיות כטיפול נלווה בכאב. למעוניינים, ניתן לשלב שיטות אלו, תוך התייחסות לרמות הראייה והיעילות המופיעות בטבלאות בהמשך.
- רייקי (Reiki): רייקי היא מילה יפנית, שמשמעותה: "אנרגיית כוח-חיים אוניברסלית" (Universal). זוהי טכניקת ריפוי טבעית המבוססת על האמונה שהיא גורמת "לתחושה של זרימת אנרגיה בעלת תדר גבוה, לתוך המטפל ומתוך ידיו אל תוך אדם אחר". רמת הראייה 3
- רפלקסולוגיה (Reflexology): סוג של עיסוי בכף הרגל והיד, המבוסס על ההנחה שישנם אזורים בכף הרגל ובידיים המייצגים את כל המערכות והאברים בגוף ומקושרים אליהם. רמת הראייה 3
- חימום (Thermotherapy): חימום מגביר את זרימת הדם לעור ולאברים שטחיים על ידי הפחתה של טונוס (Tonus) כלי הדם ובכך מגביר את זרימת חומרי התזונה והחמצן לרקמות שנפגעו. טיפול בחום ניתן בשתי דרכים עיקריות: חימום שטחי וחימום עמוק. רמת הראייה 4
- קירור (Cryotherapy): קירור מפחית את זרימת הדם ואת ההולכה העצבית ובכך מקטין העברה של גירוי עצבי של כאב לקרן הדורסלית (Dorsal) בעמוד השדרה. שיטות קירור כוללות שקיות קרח, מגבות טבולות במים. רמת הראייה 4
- פעילות גופנית (Exercise): פעילות גופנית מהווה מרכיב חשוב בטיפול בכאב תת חריף וכרוני. פעילות גופנית מחזקת שרירים חלשים ומניעה פרקים נוקשים ובכך מפחיתה כאב. גם כאשר המטופלים מרותקים, יש לבצע תרגילים פסיביים ואקטיביים לשמירה על טוום התנועה, על מנת להגביר את הנוחות ולשמור על אורך שריר תקין ותפקוד הפרקים. רמת הראייה 4
- כירופרקטיקה (Chiropractic and Spinal Manipulation): לטענת הכירופרקטים, מרבית המחלות נגרמות עקב הפרעה בזרימה עצבית שמקורן בסוב-לוקסציות (Subluxation) של עמוד השדרה. טיפול זה כולל מניפולציות (Manipulation) מאונכות וסיבוביות. רמת הראייה 4
- מגע רפואי (Therapeutic touch, Manual healing): מגע רפואי המוכר יותר כמגע טיפולי. בבסיס שיטה לא פולשנית זו נמצאת האמונה, כי למגע יש מרכיב מרפא קסום, בייחוד אם הוא ניתן על ידי מרפא או אדם קדוש. רמת הראייה 5
- טיפול באמצעות מגנטים (Magnetism): השיטה מבוססת על הנחת מגנט או חומר מגנטי על אתר הכאב. רמת הראייה 5
- שיאצו (Shiatsu): מדובר בשיטה סינית עתיקה, המחייבת הכשרה נאותה, בה נעשה שימוש בלחץ, הנקרא Acupressure, מסביב ובנקודות דיקור (Acupoints) באמצעות האצבעות, האגודל, כף היד, המרפק, הברכיים וכפות הרגליים. רמת הראייה 5
- צ'י קונג (Qigong): שיטה סינית של אימון גופני, פילוסופיה, מניעה וטיפול רפואי המשלבת פעילות גופנית אירובית (Aerobic), מייצבת, איזומטרית (Isometric) ואיזוטונית (Isotonic), תרגילי נשימה, מדיטציה (Meditation) והרפיה במטרה לסייע לפעולות הגוף של האדם המטופל לחזור לתפקוד תקין. רמת הראייה 5
- עיסוי (מסאז') (Massage): עיסוי כולל אחיזה, הנעה ו/או הפעלת לחץ, בעיקר בעזרת הידיים, בעיקר על מבנים של רקמות רכות. העיסוי מתבצע בתנועות סדירות, איטיות ועגולות, מכיוון דיסטלי (Distal) לפרוקסימלי (Proximal) באזור הכואב. רמת הראייה 5
- שימוש במתיחה על ידי משקל (Traction): מתיחה של רקמות רכות, הפרדה של משטחי פרקים או חלקיקי עצם, הפחתת כיווץ שרירים ומניעת הדבקויות. רמת הראייה 5
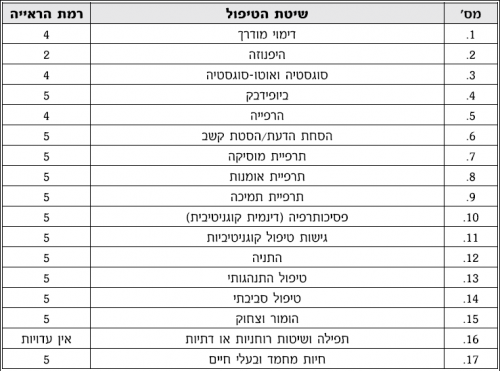
טיפולים פסיכולוגיים
- היפנוזה (Hypnosis): שיטה עתיקה המקובלת ככל הנראה בתרבויות רבות מזה אלפי שנה. הטיפול מבוסס על תהליכים הפועלים במצב המודעות המיוהד של ההיפנוזה, אליו ניתן להגיע בעזרת הדרכה של מטפל מומחה. ההשפעה על הכאב מתבצעת בעזרת סוגסטיה (Suggestion), דימויים והוראות אנלגטיות (Analgetic) ישירות ועקיפות מצד המטופל או המנחה. רמת הראייה 3-2
- ביופידבק (Biofeedback): שליטה בכאב המושגת על ידי לימוד שיטתי של החלשת תגובות פזיולוגיות הכרוכות בכאב (למשל, מתח שרירי), באמצעות מחשבות, או פעולות פסיכולוגיות מבוקרות, בעזרת מכשור מתאים ובהדרכה של מטפל מומחה. רמת הראייה 3-2
- תרפייה במוסיקה (Music therapy): שיטה המוכרת מתרבויות שונות, ביניהן גם עתיקות, המבוססת על הקשבה למוסיקה בשעת הכאב לפי בחירת המנחה/המטפל או המטופל עצמו. הסחת דעת, דימויים, הרפייה וויברציות (Vibrations) צליליות וקצביות, ממלאות תפקיד בשיכוך הכאב. רמת הראייה 4-3
- פסיכותרפיה דינמית וקוגניטיבית (Dynamic & Cognitive Psychotherapy): הטיפול מתבצע בשיחות פחות או יותר מובנות (בהתאם לשיטה), המתמקדות בפתרון קונפליקטים ושינוי נטיות אישיות שונות, עמדות ומטרות של המטופל התומכים בצורה לא מודעת בכאב. רמת הראייה 4-3
- דימיון מודרך (Guided Imagery): שליטה בכאב המושגת על ידי דימויים, בחלקם מטפוריים (Metaphor) וסוגסטיביים, שהמטופל מעצב בעצמו בעזרת והנחיית המטפל, בעת מצב הרפייה. רמת הראייה 4
- סוגטטיה ואוטו-סוגסטיה (Suggestion & Auto-Suggestion): הטיפול מבוסס על ייחוס פירוש בעל משמעות חיובית לכאב, באמצעות חזרה על משפטים או מחשבות מסוימות על ידי המטופל עצמו (אוטו-סוגסטיה) או על ידי המטפל. רמת הראייה 4
- הרפייה (Relaxation): לימוד המטופל להרפות שרירים ראשיים בעזרת פעולות מסוימות (כגון, הרפיה וכיווץ שרירים מסוימים לפי סדר מסוים), או אמצעים אחרים (למשל, דימויים או חשיפה לצלילים נעימים). רמת הראייה 4
- תרפיית תמיכה (Supportive therapy): בטיפול זה שיכוך הכאב מושג על ידי מתן תמיכה נפשית למטופל. עיקר הטיפול הוא ביצירת קשרי אמון עם המטופל וביצירת תנאים למטופל המאפשרים לו לחלוק את סבלו עם אחרים. באופן זה, ניתנת לגיטימציה לתחושות הכאב וניכרת ירידה בתחושת הבדידות של המטופל. רמת הראייה 4
- גישות טיפול קוגניטיביות (Cognitive therapies): הטיפול מתבסס על מתן מידע אודות הכאב למטופל, החלשת עמדות התומכות בכאב והקניית עמדות ודרכי התמודדות קוגניטיביות העוזרות למטופל להתמודד עם הכאב, וזאת על ידי הפחתת החרדה, וחיזוק תחושת השליטה. רמת הראייה 4
- טיפול סביבתי (Environmental therapy): על-סמך ההנחה כי הכאב תינו תגובה למצבים מסוימים, והוא מתעורר כתגובה לגירויי סביבה מסוימים, הטיפול מתמקד בשינוי הסביבה בה נמצא המטופל, לרוב מדובר בסביבה הגיאוגרפית, באמצעות שינוי מקום מגורים זמני או קבוע. רמת הראייה 4
- טיפול התנהגותי (Behavioral therapy): שיטת טיפול זו מתמקדת בהכחדת צורות התנהגות דיספונקציונליות (Dysfunctional) (כגון, תלונות או שימוש מופרז בתרופות) והקניית צורות התנהגות פונקציונליות (Functional) מבחינת התגברות על הכאב (למשל, ביצוע טיפולים מומלצים). רמת הראייה 4
- טיפול משפחתי (Family therapy): טיפול בו משתתפים, בנוסף למטופל, גם בני משפחה נוספים, בעיקר בן או בת הזוג, על-מנת להשיג או לחזק בדרך זאת יעדים שונים כגון, תמיכה, שינוי גישות קוגניטיביות, שינוי התנהגויות הכרוכות בכאב או יצירת שינוי סביבתי. רמת הראייה 5-4
- תרפיית אמנות (Art therapy): בשיטה זו מושם דגש על הבעה עצמית באמצעות כלי ביטוי אמנותיים כגון, ציור, פיסול, מחול, וכתיבת ספורים. המימד הטיפולי העיקרי הוא הביטוי היצירתי, המלווה לעיתים בפירוש דינמי-סמלי בהדרכת המטפל. רמת הראייה 5-4
- הסחת הדעת/הסחת קשב (Distraction): שיטה המוכרת ממסגרות תרבותיות שונות ומנוצלת גם במדיטציה ושיטות אחרות. השיטה מתבססת על הסחת הדעת מהכאב עצמו באופן מכוון ובשיטתיות על ידי מיקוד הקשב על חפץ כלשהו, רעיון, מילים (מנטרה, Mantra), או פעילות מונוטונית (Monotone) כלשהי. רמת הראייה 5
- התנייה (Conditioning): מבוסס על התפיסה שכאב הוא סוג של התנהגות נלמדת שהתקשרה לגירויים על ידי שכר ועונש. לפיכך שיכוך הכאב מבוסס על דיכוי למידה זו ומתן אפשרות להתנהגויות אחרות להתקשר לגירויי הכאב. הלימוד מתבצע בתנאים מבוקרים. רמת הראייה 5
- הומור וצחוק (Humor & Laughter): שיטה זו מתבססת על עירור מכוון של עליזות וצחוק במטופל על ידי חשיפתו לגירויים מסוגים שונים המעוררים צחוק, כגון, סרטים ומערכונים. התהליכים המסייעים בשיכוך הכאב הם הסחת דעת, הפחתת חרדה ושיפור כולל במצב הרוח. רמת הראייה 5
- תפילה ושיטות רוחניות ודתיות (Prayer & Spiritual or Religious Approaches): שימוש באמצעים מקובלים או מומלצים במסגרות של דת או אמונות אחרות, כגון, תפילה, קמעות, קרבה לאנשים מיוחדים, כגון, "צדיקים", ביקור במקומות קדושים, עריכת טקסים מיוחדים ועוד. רמת הראייה 5
- חיות מחמד ובעלי חיים (Pets & Animal-Assisted therapies): השיטה מתמקדת בקשר, טיפול ובמגע עם בעלי חיים - של המטופל או של אחרים, העשויים לתרום לשיכוך הכאבים באמצעות הפחתת חרדה ודיכאון, חיזוק תחושות שליטה ושייכות, וכן על ידי שיפור התנועתיות והניידות. רמת הראייה 5
הנחיות כלליות
- ניתן, ואף מומלץ, להשתמש בשיטות אחדות במקביל או במשולב
- ניתן, ואף מומלץ, להשתמש בשיטות פסיכולוגיות בשילוב עם טיפולים תרופתיים ואחרים לשיכוך כאב
- הצלחה מירבית של שיטה פסיכולוגית כלשהי, תלויה במידה רבה במטופל (בתכונותיו, נטיותיו, כישוריו, ובמוטיבציה שלו להתגבר על הכאב). לפיכך, אין שיטה שמתאימה לכל המטופלים ולכל מטופל קיימת, כפי הנראה, שיטה אחת או יותר המתאימות לו יותר מאחרות
- במרבית השיטות, עושה רושם, כי יעילותן מועצמת ככל שהמטופל משתמש בהן יותר
- רוב השיטות ניתנות להפעלה או ללימוד באורח פרטני או במסגרת קבוצתית
נספחים
טיפול בכאב במחלות ממאירות - הנחיה קלינית - נספחים - Cancer pain management - appendix
- נספח 1 - תכשירי תרופות לא אופיואידיות המשווקות בישראל - Non opioid analgetics in Israel
- נספח 2 - אופיואידים המשווקים בארץ - Weak opioid analgesic drugs
- נספח 3 - טיפול תומך בכאב במחלות ממאירות - Adjuvant analgesic drugs for cancer pain
- נספח 4 - הוראות לכתיבת מרשם רפואי - Medical prescription writing instructions
- נספח 5 - טבלה - תוספת שנייה - Table - second addition
- נספח 6 - רשימת רוקחים מחוזיים של משרד הבריאות - Ministry of health regional pharmacists' list
- נספח 7 - שירותים לטיפול תומך - Adjuvant therapy services
ביבליוגרפיה
- (AHCPR) Clinical practice guidelines. Number 9. Management of Cancer Pain. U.S department of Health and Human Services. Agency for Health Care and Policy Research. March 1994.
- Ernst, E. Prospective investigations into the safety of spinal manipulation.! Pain Symptom Manag 21(3): 238-242, 2001.
- Ferrel BR Cohen MZ, Rhiner M and Rozek A. Pain as a metaphor for illness. Part II: Family caregivers management of pain. Oncology Nursing Forum 1991; 18: 1315-1321
- Ferrell-Torry AT, Click OJ. The use of therapeutic massage as a nursing intervention to modify anxiety and the perception of cancer pain. Cancer Nurs 16(2)93-101, 1993.
- Fischer S, Solomon.., Physiologic responses to heat and cold. In Threrapeutic Heat and Cold. 2nd Ed. Edited by S. Licht. Baltimore, Waverly Press, 1965.
- Grealish L, Lomasney A, Whiteman B. Foot massage. A nursing Intervention to modify the distressing symptoms of pain and nausea in patients hospitalized with cancer. Cancer Nurs 23(3)237-43, 2000.
- Hanna JL. The power of dance: health and healing. J Altera Complement Med (40)323-31, 1995.
- Krieger D. Therapeutic touch - a new skill from an ancient practice, videotape by Harriet Haivey for the Hospital Satellite Network and the American Journal of Nursing Company, 1985 as quoted in M. Lerner, Integrating the best of conventional and complementary approaches to cancer, chapter 18, http://www.commonweal.org/, 1994.
- Lee M. H. M., M., Itoh, G. F. W. Yang, A. L. Eason, Physical Therapy and Rehabilitation Medicine. In The Management of Pain. 2nd Ed. Edited by J. J. Bonica. Philadelphia, Lea & Febiger, pp 1769- 1788, 1990.
- Lehmann J. F., Brunner A. D., Stowe R. W., Pain threshold measurements after therapeutic application of ultrasound, microwaves, and infrared, hrch Phys Med Rehabil 39(560), 1958.
- Lehmann IF, de Lateur BJ. Therapeutic heat. In: Lehmann IF, editor. Therapeutic heat and cold. 4th ed. Baltimore, MD: Williams & Wilkins: 1990. p. 417-581.
- Mayer DK. Non-pharmacologic management of pain in the person with cancer. J Adv Nurs 1985; 10(4): 325-30.
- McCaffery M, Wolff M. Pain relief using cutaneous modalities, positioning, and movement. In: Turk DC, Feldman CS, editors. Special issue: noninvasive approaches to pain management in the terminally ill. Hospice J 1992; 8(1-2): 121-53. New York: Haworth Press9. K. Olson, J. Hanson, Using Reiki to manage pain: a preliminary report. Cancer Prev Control 1(2)108-13, 1997.
- Olson K, Hanson I. Using Reiki to manage pain: a preliminary report. Cancer Prev Control 1(2)108-13, 1997.
- Pan, C.X., Morrison, S, Ness, I, Fugh-Berman A and Leipzig, R.M. complementary and alternative medicine in the management of pain, dyspnea, and nausea and vomiting near the end of life: A systematic review. J Pain Symptom Manage 20(5): 374-387, 2000.
- Rosa L, Rosa E, Sarner, L and Barrett S. A close look at therapeutic touch. JAMA 279(13): 1005-1010, 1998.
- Seשck SM, Zaza C. Critical review of 5 nonpharmacologic strategies for managing cancer pain. Cancer prev Control 2(1)7-14, 1998.
- Stephenson NLN, Weinrich SP and Tavakoli, AS. The effects of foot reflexology on anxiety and pain in patients with breast and lung cancer. Oncol Nws Forum 27(1): 67-72, 2000.
- Weinrich SP, Weinrich MC. The effect of massage on pain in cancer patients. Appl Nurs Res 3(4) 140-5, 1990.
- Wilkie DJ, Kampbell J, Cutshall S. et al. Effects of massage on pain intensity, analgesics and quality of life in patients with cancer pain. Hosp J 15(3)31-53, 2000.
- Wilkinson S. Aromatherapy and massage in palliative care. Int J PaUiat Nurs 1; 21- 30,1995.
- מקורות
- Pomeranz B. Summary of acupuncture and pain. NIH Consensus Development Conference on Acupuncture. 1997.
- He JP, Friedrich M, Ertan AK, Muller K, Schmidt W. Pain-relief and movement improvement by acupuncture after ablation and axillary lymphadenectomy in patients with mammary cancer. Clin Exp Obstet Gynecol. 1999; 26(2): 81-84.
- Xu S, Liu Z, Xu M. Treatment of cancerous abdominal pain by acupuncture on zusanli (ST 36) - a report of 92 cases. J Tradit Chin Med. 1995; 15(3): 189-191.
- Filshie J, Redman D. Acupuncture and malignant pain problems. Eur J Surg Oncol. 1985; 11: 389-394.
- Alimi D, Rubino C, Leandri EP, Brule SF. Analgesic effects of auricular acupuncture for cancer pain. J Pain Symptom Manage. 2000; 19(2): 81-82.
- Pfeifer BL, Pirani JF, Hamann SR, Klippel KF. PC-SPES, a dietary supplement for the treatment of hormone refractory prostate cancer. BJU Int. 2000; 85(4): 481-485.
- Oberbaum M, Yaniv I, Ben-Gal Y, Stein J, Ben-Zvi N, Freedman LS, Branski D. A randomized, controlled clinical trial of the homeopathic medication Traumeel S in the treatment of chemotherapy-induced stomatitis in children undergoing stem cell transplantation. Cancer 2001; 92(3): 684-690.
- Friess H et al. Treatment of advanced pancreatic cancer with mistletoe: Results of a pilot study. hnticancer research. 1996; 16: 915-920.
- Heiny BM, Beuth J. Mistletoe extract standardized for the galactoside-speciflc lectin (ML-1) induced beta-endorphin release and immunopotentiation in breast cancer patients, Anticancer Res 1994; 14(3B): 1339-1342.
- Aronoff, G. M. (1999). Psychodynamics and psychotherapy of the chronic pain patient. In G. M. Aronoff (Ed.), Evaluation and treatment of chronic pain (3rd ed.) (pp. 283-289). Baltimore, MD: Williams & Wilkins.
- Bradley, L. A. (1996). Cognitive-behavioral therapy for chronic pain. In R. J. Gatchel & D. C. Turk (Eds.), Psychological approaches to pain management (pp. 131-147). NY: Guilford.
- Campbell, D. (1997). The Mozart effect. London: Hodder & Straughton.
- Ferszt, G. G, Massotti, E., Williams, J., & Miller, J. R. (2000). The impact of an art program on an inpatient oncology unit. Illness Crisis and Loss, 8, 189-199.
- Feldman, J. B., Phillips, L. M., & Aronoff, G. M. (1999). A cognitive systems approach to treating chronic pain patients and their families. In G. M. Aronoff (Ed.), Evaluation and treatment of chronic pain (3rd ed.) (pp. 213-222).Baltimore, MD: Williams & Wilkins.
- Fishman, B. (1990). The treatment of suffering in patients with cancer pain. In K. Foley, J. Bonica & J. Ventafridda (Eds.), Advances in pain research and therapy, Vol. 16 (pp. 301-316). New York: Raven Press.
- Fordyce, W. E. (1976). Behavioral methods for chronic pain and illness. St. Louis, MO: Mosby.
- Grzesiak, R. C, Ury, G. M., & Dworkin, R. H. (1996). Psychodynamic psychotherapy with chronic pain patients. In R. J. Gatchel & D. C. Turk (Eds.), Psychological approaches to pain management (pp. 148-178). New York: Guilford.
- Hammond, D. C. (Ed.) (1990). Handbook of hypnotic suggestions and metaphors. New York: Norton (The American Society of Clinical Hypnosis).
- Jacobson, E. (1929). Progressive relaxation. Chicago, IL: University of Chicago Press.
- Kreitler, H., & Kreitler, S. (1977). Introduction to the book "Autosuggestion in accordance with the method of Emile Coue" by Brooks. In S. H. Brooks, Autosuggestion in accordance with the method of Ernie Coue. Tel Aviv: "A", Alef.
- Kreitler, S., & Kreitler, H. (1987). Modifying anxiety by cognitive means. In R. Schwarzer, H. M. van der Ploeg & C. D. Spielberger (Eds.), Advances in Test Anxiety Research, Vol. 5 (195-206). Lisse, Netherlands & Hillsdale, NJ: Swets & Zeitlinger and Erlbaum.
- Kreitler, S., & Kreitler, H. (1991). Cognitive orientation and physical disease or health. European }oumal of Personality, 5, 109-129.
- Krout, R. E. (2001). The effect of single-session music therapy on the observed and self- reported levels of pain control, physical comfort and relaxation of hospice patients. American journal of Hospice and Palliative Care, 18, 383-390.
- Lichstein, K. L. (1988). Clinical relaxation strategies. New York: Wiley.
- Linden (1993). The autogenic training method of JH Schultz. In P. M. Lehrer & R. L. Woolfolk (Eds.), Principles and practice of stress management (pp. 205-230). NY: Guilford. Management of cancer pain: Guideline overview (1994). Journal of the National Medical Association, 86, 571-573, 634.
- Maslar, P. M. (1986). The effect of music on the reduction of pain: A review of the literature. Arts in Psychotherapy* 13, 215-219.
- McCaul, K. D., & Malott, J. M. (1984). Distraction and coping with pain. Psychological Bulletin, 95, 516¬533.
- Oyama, H., Ohsuga, M., Tatsuno, Y. & Katsumata, N. (1999). Evaluation of the psycho-oncological effectiveness of the bedside wellness system. CyberPsychology and Behavior, 2, 81-84.
- Pan, C. X., Morrison, R. S., Ness, J., Fugh-Berman, A., & Leipzig, R. M. (2000). Complementary and alternative medicine in the management of pain, dyspnea and nausea and vomiting near the end of life: A systematic review. Journal of Pain and Symptom Management, 20, 374-387.
- Philips, H. C, & Rachman, S. (1996). The psychological management of chronic pain: A treatment manual (2nd ed.). NY: Springer.
- Sanders, S. H. (1996). Operant conditioning with chronic pain: Back to basics. In R. J. Gatchel & D. C. Turk (Eds.), Psychological approaches to pain management (pp. 112-130). NY: Guilford.
- Schwartz, M.S. & Assoc. (1985). Biofeedback A practitioner's guide (2nd ed.). NY: Guilford.
- Spiegel, D., & Moore, R. (1997). Imagery and hypnosis in the treatment of cancer patients. Oncology (Huntington) 11, 1179-1195.
- Stam, H. J. 1989). From symptom relief to cure: Hypnotic interventions in cancer. In N. P.Spanos & J. F. Chaves (Eds.), Hypnosis: The cognitive-behavioral perspective (pp. 313-339). Amherst, NY: Prometheus Books.
- Syrjala, K. L., & Abrams, J. (1999). Cancer pain. In R. J. Gatchel & D. C. Turk (Eds.), Psychosocial factors in pain: Critical perspectives (pp. 301-314). New York: Guilford.
- Syrjala, K. L., Cummings, C, & Donaldson, G. W. (1992). Hypnosis or cognitive behavioral training for the reduction of pain and nausea during cancer treatment: A controlled clinical trial. Pain, 48, 137¬146.
- Tunks, E. R., & Mersky, H. (1990). Psychotherapy in the management of chronic pain. In J. J. Bonica (Ed.), The management of pain (pp. 1753-4). Philadelphia, PA: Lea & Febiger.
- Turk, D. C, & Fernandez, E. (1997). On the putative uniqueness of cancer pain, do psychological principles apply? In S. Rachman (Ed.), Best of behavior research and therapy (pp. 157-169). Amsterdam, The Netherlands: Pergamon/Elsevier.
- Turk, D. C, Meichenbaum, D., & Genest, M. (1983). Pain and behavioral medicine: A cognitive׳behavioral perspective. NY: Guilford.


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק