פגיעה במקלעת הברכיאלית בילודים - Obstetrical brachial plexus injuries
הופניתם מהדף פגיעה במקלעת הברכיאלית בילודים לדף הנוכחי.
| פגיעה במקלעת הברכיאלית בילודים | ||
|---|---|---|
| Obstetrical brachial plexus injuries | ||
| יוצר הערך | ד"ר נועם בור
|
|
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – לידה
ראו גם – פרע כתפיים – Shoulder dystocia
פגיעה במקלעת הברכיאלית בילודים נגרמת לאחר לידה טראומתית. השם "שיתוק מיילדותי" (Obstetric paralysis), כמצב לאחר חבלה, נקבע עוד בשנת 1867 על ידי דושן דה בולון (Duchenne de Boulogne).
בפגיעה זו, הגפה העליונה של היילוד משותקת באופן חלקי או מלא, בעיקר בשעות הראשונות שלאחר הלידה.
אפידמיולוגיה
שכיחות התופעה 0.13 עד 3.6 מקרים לכל 1,000 לידות.
למרות ההתקדמות שחלה בשנים האחרונות בתחום המיילדות, שכיחות השיתוק דווקא עולה, בעיקר בשל לידת תינוקות בעלי משקל גבוה.
אטיולוגיה
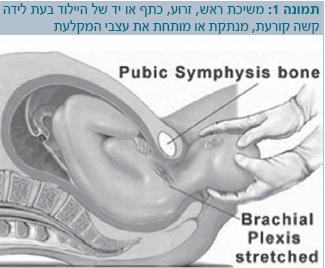
הפגיעה במקלעת הברכיאלית מוגדרת כפגיעת משיכה (Traction injury). בלידות קשות, משיכת הראש, הזרוע, הכתף או היד של היילוד בעת הלידה קורעת, מנתקת או מותחת את עצבי המקלעת (תמונה 1). ככל שהמשיכה חזקה יותר, כך ייפגעו יותר עצבים - תחילה אלו הגבוהים יותר במקלעת, ובהדרגה כל השאר.
גורמי סיכון לפגיעה במקלעת הברכיאלית:
- סוכרת של האם
- עלייה ניכרת במשקל האם בזמן ההיריון (יותר מ-20 ק"ג)
- שיתוק דומה בילדים קודמים
- משקל גבוה של הילוד
- מצג עכוז (Breech position) ברחם
- לידה מרובת עוברים
- תהליך לידה ממושך וקשה
- לידת מלקחיים
- ניתוח קיסרי
- מצוקה עוברית בעת הלידה (בכ-44% מהמקרים): הפגיעה במקלעת הברכיאלית במצב זה היא כתוצאה מהיפוטוניה (Hypotonia) של שרירי הכתף ופגיעה בהגנתם על המקלעת, בעיקר בעת משיכה שלה.
קליניקה
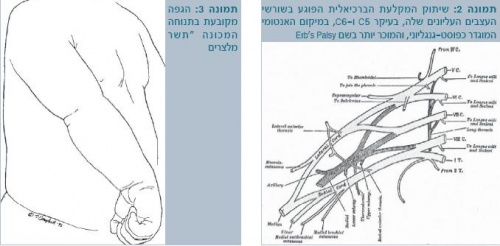
הסוג הנפוץ יותר של שיתוק המקלעת הברכיאלית פוגע בשורשי העצבים העליונים שלה, בעיקר C5 ו-C6, במיקום אנטומי (Anatomic) המוגדר כפוסט-גנגליוני (Postganglionic), והמוכר יותר בשם השיתוק על שם ארב (Erb's palsy) (תמונה 2).
במקרה זה ייפגעו השרירים הבאים, המעוצבבים על ידי השורשים הנ"ל:
- שרירי השרוולית המסובבת (Rotator cuff): השריר הרום-קוצי (Supraspinatus muscle), השריר המך-קוצי (Infraspinatus muscle) והשריר העגול הגדול (Teres major muscle).
- שריר הדלתא (Deltoid muscle)
- שריר הזרוע הדו-ראשי (Biceps brachii muscle)
- שריר הזרוע (Brachialis muscle)
- השריר הגבן (Supinator muscle)
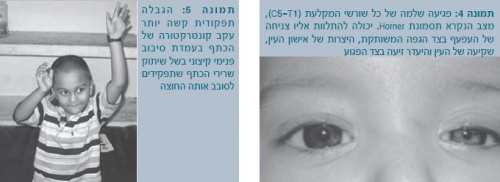
קלינית, הגפה מקובעת בתנוחה המכונה "תשר מלצרים" ("Waiter's tip"): הכתף במנח של סיבוב פנימי (Internal rotation), המרפק בתנוחת יישור (Extension), האמה מסובבת כלפי מטה (Pronation), ושורש כף היד בעמדת כפיפה (Flexion) (תמונה 3).
ברוב המקרים, הפגיעה היא בעצבים הגבוהים של המקלעת. נדיר יותר שכל עצבי המקלעת פגועים. לעתים נלווה לשיתוק שבר של עצם הבריח או שבר של עצם הזרוע.
בטווח הרחוק, ההגבלה התפקודית הקשה יותר נוצרת עקב כוויצה (Contracture) של הכתף בעמדת סיבוב פנימי קיצוני. כוויצה זו נוצרת בשל שיתוק השרירים האחראיים לסיבוב חיצוני של הכתף, כמו השריר המך-קוצי או שרירי הדלתא, לעומת פעילות טובה של המסובבים הפנימיים, כמו השריר התת-שכמי (Subscapularis muscle) (תמונה 5).
הכוויצה גורמת לעיוות של מפרק הכתף, התפתחות לקויה של החלל הגומתי (Glenoid fossa) ופריקה אחורית של המפרק, בה ראש עצם הזרוע (Humerus) נע אחורה, ויוצא מתוך המפרק.
כאמור, באופן נדיר יותר, ייתכן מצב של פגיעה שלמה בכל שורשי המקלעת (C5-T1). במצב זה גפת התינוק משותקת לחלוטין.
תסמונת הורנר (Horner syndrome) (תמונה 4) עשויה להתלוות למצב זה, ובה נפגעים גם שורשי העצבים C8-T1. מיקומה האנטומי של הפגיעה יהיה בדרך כלל פרה-גנגליוני (Preganglionic). הפגיעה מתבטאת בצניחת עפעף (Ptosis), התכווצות של אישון העין (Miosis), שקיעה של העין בארובה (Enophthalmus) והיעדר זיעה (Anhidrosis) בצד הפגוע. כל זאת על רקע פגיעה גם במערכת העצבים הסימפתטית (Sympathetic nervous system).
במצב של שיתוק קיצוני כזה, בדרך כלל גם עצב הסרעפת (Phrenic nerve) פגוע, עם שיתוק של שריר הסרעפת. ניתן לאבחן שיתוק כזה על ידי צילום חזה.
סיווגים קליניים
קיימים מספר סיווגים קליניים לשיתוק:
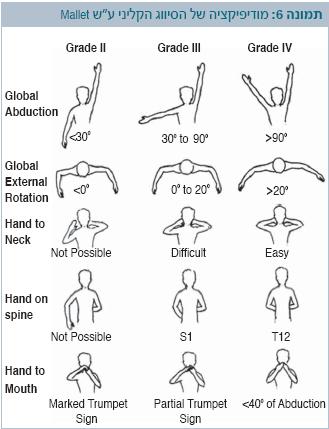
מודיפיקציה (Modification) של הסיווג הקליני על שם Mallet
מודיפיקציה של הסיווג הקליני על שם Mallet (תמונה 6) בודקת כללית את תנועת הגפה במרחב[1]. בשיטה זו חמש קטגוריות משניות, ודרגת החומרה נקבעת מ-0 (פעילות שרירית מלאה) עד 5 (היעדר תנועה, כוויצה של השרירים).
חמש הקטגוריות של הסיווג הקליני על שם Mallet:
- מידת ההרחקה (Abduction) של הכתף
- מידת הסיבוב החיצוני (External rotation)
- היכולת להגיע עם כף היד לצוואר
- היכולת להגיע עם כף היד לגב התחתון ולעצם העצה (Sacrum)
- היכולת להגיע עם כף היד לפה
החיסרון של סיווג זה בכך שהוא בודק קבוצות שרירים ולא כל שריר לחוד, וכן הוא אינו מתייחס לכל מפרק בנפרד. הוא טוב בעיקר לבדיקת תנועות הכתף, כלומר: להערכת מצב בו קיימת פגיעה גבוהה של המקלעת.
סיווג זה פחות טוב לבדיקת תנועת המרפק, שורש כף היד או האצבעות.
סולם התנועה האקטיבית (Active movement scale)
סולם התנועה האקטיבית (טבלה 1) הוצע לאחרונה בבית החולים לילדים חולים (The Hospital for Sick Children - SickKids) בטורונטו, קנדה.
בסיווג זה נבדקת פעולת השרירים נגד כוח הכבידה, ובלעדיו. הסיווג נוח לשימוש בתינוקות שעדיין אינם משתפים פעולה עם הבודק, ולהערכת תפקוד הגפה לקראת האפשרות הניתוחית. הוא מוגבל כאשר קיימת הגבלה קשה מאוד בתנועת הכתף, בעיקר על רקע כוויצה קבועה של שרירי הכתף[2].
סיווג Narakas
Narakas, מחלוצי הניתוחים בשיטת הכירורגיה הזעירה (Microsurgery), תיאר סיווג זה בשנת 1987.
בסיווג של Narakas ארבע קבוצות:
- פגיעה של שורשי המקלעת C5-C6, בכ-46% מהמקרים. הפרוגנוזה להחלמה טובה.
- פגיעת שורשי המקלעת C5-C6-C7, ב-29% מהמקרים.
- שיתוק מלא
- שיתוק מלא מלווה בתסמונת הורנר. הקבוצה בעלת הפרוגנוזה הגרועה ביותר להחלמה.
אבחנה
האבחנה נעשית על סמך הבדיקה הקלינית: בדיקת הולכה עצבית מסוג אלקטרומיוגרפיה (Electromyography - EMG) בתינוקות אינה אמינה על פי רוב, ולכן הבדיקה הגופנית המדוקדקת של התינוק נשארת כמעט האפשרות היחידה.
הערכה קלינית של התינוק אינה קלה בדרך כלל. הרופא הפחות מנוסה חושש מבדיקת תינוקות כל כך קטנים, ומתקשה להעריך היטב את כיווני התנועה של הכתף.
יש לגרות את התינוק להפעיל אקטיבית (Actively) את הגפה, למשל: למשוך את תשומת ליבו לעבר חפצים שמניעים לפניו (סוכרייה על מקל, שקשוק מפתחות), ובכך לגרום לו להניע את הגפה לעברם. שיטה זו מעשית בגילאים היותר גדולים ובתינוקות שכבר משתפים פעולה עם הסובבים אותם.
בתינוקות צעירים יותר, גירוי ההחזרים (Reflexes) של התינוק גורם להנעת הגפה, למשל: החזר מורו (Moro reflex), ההחזר האסימטרי של הצוואר (Asymmetrical tonic neck reflex - ATNR), וכדומה.
את התינוק יש לבדוק כאשר הוא שוכב על הגב ועל הבטן. יש לשים לב במיוחד לתנועות ספונטניות של הגפה העליונה. יש למשש את שרירי הגפה, לחוש את מתח השרירים (Tonus), ולשים לב להתכווצות ספונטנית שלהם.
באבחנה המבדלת יש לשלול מספר פתולוגיות (Pathologies) העשויות לגרום לשיתוק מדומה (Pseudoparalysis) של הגפה:
- פגיעה או שבר בחוליות הצוואר
- שבר של עצם הבריח או הזרוע
- דלקת מפרקים זיהומית (Septic arthritis) של מפרק הכתף
- דלקת עצם (Osteomyelitis) חריפה של עצם הזרוע
אמצעי דימות
אמצעים אלה נועדו בעיקר לבדוק את מבנה מפרק הכתף בתינוקות או הילדים הפגועים.
צילום רנטגן רגיל הוא החשוב ביותר. צילום זה מבוצע מיד בסמוך ללידה, כדי לשלול שבר של עצם הזרוע או הבריח.
ניתן להיעזר בבדיקת העל-קול (Ultrasound), בצילום כתף עם חומר ניגוד - ארתרוגרפיה (Arthrography), או בבדיקת הדמיה בתהודה מגנטית (Magnetic resonance imaging - MRI). נכון להיום, בדיקת ה - MRI עדיפה, מעצם היותה לא פולשנית ובעלת איכות דימות טובה של המפרק.
טיפול
הטיפול השמרני
הטיפול הראשוני בשיתוק המקלעת הברכיאלית הוא פיזיותרפיה (Physiotherapy) וריפוי בעיסוק. מתחילים את הטיפולים הללו כשבועיים לאחר הלידה, השלב בו חולף הכאב החריף.
מטרת הטיפול הפיזיותרפי היא בעיקר לשמר את טווחי התנועה הפסיביים (Passive range of motion) של הכתף, בתקווה שבמקביל תשתקם גם פעילות השרירים.
הטיפול הניתוחי
אם במעקב הקליני אחר התינוק לא מזהים התאוששות של פעילות השרירים, הפתרון המומלץ הוא תיקון העצבים הפגועים בניתוח. זה עשוי לקרות בכ-10% מהמקרים.
הניתוח הוא האפשרות הטיפולית המועדפת, עם סיכויים טובים לשיפור בתפקוד הגפה בעתיד. עם זאת, קביעה זו אינה החלטית, ויש השוללים גם אותה: חילוקי דעות רבים קיימים ביחס להתוויה לניתוח. על האורתופד המנתח לשקול את סיכויי הניתוח לשפר בטווח הקרוב והרחוק את תפקודי הגפה, ולהחליט על העיתוי המתאים ביותר לניתוח.
פעולה ניתוחית יש לבצע לפני גיל שנה וחצי. תוצאות הניתוחים לאחר גיל זה טובות פחות [1].
מדובר בניתוחים מורכבים, המבוצעים רק במרכזים רפואיים המתמחים בתחום הכירורגיה הזעירה, ורק במקרי השיתוק הקשים ביותר. תוצאות הניתוחים אף פעם אינן שלמות: הגפה אינה חוזרת לתפקוד מלא.
ניתוחים בגיל הצעיר
מגוון הניתוחים עד גיל שנה הוא גדול, ותלוי בגובה ובסוג הפגיעה של העצבים. פירוט כל הניתוחים בשיטת הכירורגיה הזעירה הוא מעבר למטרת הסקירה הנוכחית, אך ביניהם:
- תפירת העצבים המנותקים
- השתלת עצבים שנלקחים מאזור אחר של הגוף, למשל: השתלת העצב הסוראלי (Sural nerve) שנלקח מהשוק.
- העברה של עצבים הסמוכים למקלעת לאזור הפגיעה, למשל: העצבים הבין-צלעיים (Intercostal nerves).
ניתוחים בגיל המבוגר
מספר סוגי ניתוחים קיימים לגיל המבוגר יותר, ומטרתם לשחזר עד כמה שניתן את תנועת הכתף, המרפק, או שורש כף היד. לצורך מטרה זו, מתבצעת העברת שרירים בריאים מאזור אחד של הזרוע, הכתף, האמה או שורש כף היד לאזורים אחרים. כעיקרון, מנצלים שרירים שפעילותם בתפקוד הגפה חשובה פחות, בעזרתם ניתן להקנות לה יכולות תפקודיות חשובות יותר.
פרוגנוזה
מקובל לחשוב שכ-80% עד 90% מהתינוקות עם שיתוק המקלעת הברכיאלית יחלימו ממנו בטווח הרחוק[2]. באחוז גבוה מהמקרים אין מדובר בהחלמה נוירולוגית מלאה, אף על פי שתפקוד הגפה בטווח הארוך עשוי להיות כמעט ללא שום מגבלות. בחלק מהילדים תהיה הגבלה פסיבית ואקטיבית בתנועת הכתף, או שינויים רנטגניים (Radiological changes) במבנה מפרק הכתף.
מיקומה האנטומי המדויק של הפגיעה יקבע את הפרוגנוזה להחלמה, בעיקר ההבדל בין פגיעה פרה-גנגליונית לפגיעה פוסט-גנגליונית.
הגנגליונים ממוקמים בקרבת חוט השדרה (Spinal cord), ומכילים את העצבים התחושתיים. העצבים המוטוריים נמצאים בחוט השדרה עצמו, בחומר האפור של הקרניים הקדמיות. כאשר הפגיעה בשורשי העצבים מתרחשת לפני הגנגליונים, אלו ניתקים מחוט השדרה. תוצאת פגיעה זאת ברוב המקרים קשה, וסיכויי התאוששות השרירים המעוצבבים על ידי שורשים אלו נמוכים יותר.
ייתכנו שני מצבים קיצוניים מהפגיעה במקלעת:
- שיתוק זמני עם החלמה נוירולוגית כמעט מלאה, המתבטאת בפעילות טובה (נגד כוח הכבידה) של שריר הזרוע הדו-ראשי ושריר הדלתא. החלמה כזאת צפויה, בדרך כלל, בתינוקות שבהם מזהים התאוששות מהירה של השרירים הפגועים עד גיל חודשיים או שלושה.
חשיבות רבה מייחסים לפעילות שריר הזרוע הדו-ראשי או למכופפי המרפק (Elbow flexors), אבל חשוב מאוד גם לתעד את חזרת פעילות השרירים המיישרים (Extensors) של שורש כף היד, מיישרי האצבעות והאגודל, והמרחיקים (Abductors) של הכתף. רוב התינוקות המראים סימני התאוששות בתפקוד שרירי הגפה עד גיל חודשיים, יתפקדו היטב בהמשך.
בתינוקות שבהם לא מזהים התאוששות של השרירים עד גיל כזה, או לפחות עד גיל שלושה חודשים, הפרוגנוזה להחלמה מלאה או אפילו חלקית היא גרועה יותר, כשבעיקר מפרק הכתף יהיה מוגבל בתפקודו. ככל שמתאחר השיקום הספונטני של הגפה, ובמיוחד מעבר לגיל חצי שנה, כך פוחתים סיכויי הגפה לתפקד טוב בעתיד.
- פגיעה קשה מאוד עם שיתוק קבוע מוחלט של הגפה, בה הגפה חסרת תפקוד לחלוטין. כאשר הפגיעה במקלעת היא מלאה ומלווה בתסמונת הורנר, הפרוגנוזה היא הגרועה ביותר.
מומלץ טיפול שמרני בקבוצה הראשונה וטיפול ניתוחי בשנייה. ככל שמתארכת תקופת ההחלמה של השרירים, סיכויי ההחלמה שלהם בטווח הרחוק קלושים יותר.
במקרים הקשים יותר, ניתוח בשיטת הכירורגיה הזעירה יכול להועיל, אולם אין על כך הסכמה מוחלטת בקרב קהילת האורתופדים בעולם. במאמר שפורסם בשנת 2004 [3] דיווחו המחברים על שיפור משמעותי בתפקוד כף היד והאצבעות ב-75% מ-73 מהתינוקות שנותחו, במעקב של שמונה שנים. במחקר זה, המשקל הממוצע של התינוקות עם שיתוק מלא של המקלעת היה 4,400 גרם, ורוב התינוקות נותחו בגילאים שבין שלושה חודשים לארבעה חודשים.
ניתוחים משחזרים לגיל המאוחר עשויים לשפר את תפקוד הגפה הפגועה.
ביבליוגרפיה
- Sankar WN, et al. Orthopedic Conditions in the Newborn. J Am Acad Orthop Surg 2009;17:112-122
קישורים חיצוניים
- שיתוק המקלעת הברכיאלית בתינוקות, מדיקל מדיה
המידע שבדף זה נכתב על ידי ד"ר נועם בור, מנהל היחידה לאורתופדיית ילדים, מרכז רפואי העמק, עפולה


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק