רפואה שלמה - יסודות הטיפול השלם - The foundations of comprehensive Therapy
הופניתם מהדף רפואה שלמה - יסודות הטיפול השלם - The foundations of treatment לדף הנוכחי.
רפואה שלמה
מאת ד"ר אלון מרגלית, ד"ר אביבה אלעד
המאמרים מבוססים על גישת 'שפת עם' שפותחה על ידי ד"ר אלון מרגלית והפסיכולוג הרפואי יששכר עשת ופורסמה בספר שנכתב על ידם: "האדם שברופא, הרופא שבאדם" שיצא לאור בהוצאת יוזמות הייליגר בשנת 1997.
| אנו מתנצלים מראש: מטעמי נוחות הכתיבה בלבד, הטקסט כתוב בלשון זכר, אך פונה לכל המגדרים. |
לאחר שעסקנו בביסוס האמון, בהסכמה על האבחנה הכוללנית ועל החוזה הטיפולי, הפרק הנוכחי דן בפילוסופיה טיפולית, באסטרטגיה טיפולית ובסגנונות טיפול שונים, בפרקים העוקבים נתייחס לסוגי התערבות מוגדרים המשולבים בטיפול שבגישת הרפואה השלמה.
הגדרת טיפול
משמעות הטיפול היא להשגיח, לדאוג למישהו ולעזור לו בבעיותיו ובסבלו.
באנגלית קיים הביטוי to take care - Caring שדומה לביטוי לדאוג למישהו. המילה דאגה היא קרובה מדי למילה חרדה ולכן לא לגמרי מתאימה לנושא הטיפול. כאשר אנו מתייחסים לטיפול רפואי, פעמים רבות ההתייחסות המוטעית היא יותר במובן "הטכני" של "פתרון בעיות". החלק האנושי של הטיפול, הקרוב יותר לביטוי "לדאוג למישהו" המקפל בתוכו גם אמפתיה (Empathetic), חמלה וסעד הולך ונמוג בלחץ הטכנולוגיה המשתכללת, ומיזמי הזנק (סטארט-אפ, Start-up) המבטיחים להחליף את מקום המטפל בבינה מלאכותית, במכונות וברובוטים.
למעשה, קו הטיפול הראשון הוא הטיפול העצמי, שמתפתח מרגע שהתבגרנו והתרחקנו מהמשפחה הקרובה. משחר ילדותנו למדנו לפנות בכל מצוקה גופנית או רגשית לאם או לקרובים המשמעותיים בחיינו. כמעט בכל התרבויות, כאשר הילד נופל ונחבל, ממהרת אליו אימו, מרימה אותו ומחבקת אותו תוך מלמול מילות הרגעה ואהבה. יסוד זה של מגע וחמלת האם מוטבע בנו בתחילת חיינו אך מלווה אותנו כצורך אותנטי לאורך כל חיינו. מטפלים חייבים להפנים את חשיבות הצורך הבסיסי באהדה, מגע וחמלה שבלעדיהם לא ייתכן טיפול יעיל ושלם.
בשלב הבא בחיי המשפחה, מחליטה המשפחה או אחד מחבריה לבקש עזרה מחוץ למשפחה. שלב זה משתנה מאוד ממשפחה לרעותה ומתקופה לתקופה בקרב אותה משפחה. ההחלטות מתי לפנות, בשל מה ואל מי, נקבעות בהתאם לתרבות ולחינוך ובהתאם למשאבים של המשפחה ושל הקהילה באותה עת[1][2][3].
חלק מהפניות לעזרה חיצונית בנושאי כאב, סבל ומצוקה, מופנות לרופא. הרופא קיבל על עצמו את התפקיד החברתי של תמיכה בסובלים. באופן זה מתקיים מתאם תפקודי בין האדם שהחליט שהוא אכן זקוק לעזרה, לבין אדם אחר שנטל על עצמו את תפקיד "העוזר". עם זאת הדברים אינם פשוטים כלל ועיקר. הרופא נטל על עצמו את התפקיד ממניעיו שלו ולא עקב צו חברתי שהוטל עליו. כלומר שבעצם נטילת התפקיד, קיימת בעצם הזדקקות של הרופא להיות נדרש/מחוזר על ידי אנשים המצויים ברמה תפקודית נמוכה יותר של "נצרך". ככל שנזכור זאת, נוכל להימנע (מטפל כמטופל) מתופעות הלוואי של הטיפול הרפואי. המודעות לנושא זה מחייבת צניעות ונכונות להתבוננות פנימית, העשויה להעצים את הרופא על אף שבתחילת דרכו עלולה לעורר בקרבו התנגדות.
חשיבותה של הציפייה הטיפולית
בעת הפנייה לרופא, נוצרת ציפייה טיפולית: האדם מדמה לעצמו את מהות העזרה שיקבל (זו הסיבה שכינינו את המפגש השלם על שלביו מפגש קסום – magic date). מחקרים בפסיכולוגיה (Psychology) מצאו, שאצל שני שלישים מהמטופלים מתחילים להתרחש שינויים תרפויטיים (Therapeutic) בפרק הזמן החולף מקביעת המועד לבין הביקור הראשון אצל המטפל[4]. העזרה יכולה להיתפס באופן מופשט - "הרופא יקשיב לי ויציע עזרה/קסם שיפתרו את הבעיה" או כדבר מוחשי ומוגדר - "הרופא יציע לי את התרופה שעזרה לי לפני שנה". נראה, שככל שברורה לפונה סיבת מצוקתו - "האבחנה העצמית" שהוזכרה בפרק רפואה שלמה ובמרכזה האבחנה השלמה, כך יגברו הסיכויים שיצפה לעזרה מוחשית ומוגדרת מראש. הפונה מדמה לעצמו את הרופא מצליח להבין את הבעיה המוצגת, ומתוך הבנה זו, מקווה הפונה, יוצע לו המרפא המסתמך על הידע והניסיון של הרופא. לפיכך, הציפייה הטיפולית מהווה לרוב את השלב הראשון בטיפול העצמי. ככל שהרופא מסכים לאבחנה העצמית של המשפחה ולטיפול שהמשפחה תיארה לעצמה שיוצע לה, כך יתחזק שיתוף הפעולה ביניהם לקראת טיפול מוצלח. בפעמים אחרות, הרופא ישכנע את המשפחה לבחור באבחנה ובטיפול אחרים. היות שאי-הסכמה לגבי נושאים אלו, עלולה לגרור בעקבותיה חוסר שיתוף פעולה והחמרה במצב הבעיה/מחלה.
חשיבות רבה יש להבנת המכלול הקשור לפנייה לרופא: מדוע עכשיו? בגלל מה? מדוע דווקא אליו? וכד‘, כפי שהודגש בפרק רפואה שלמה - חקר המערכת, היא המאפשרת לרופא לחבור למשפחה בהבנת הבעיה מנקודת השקפתה שלה וכאמור גם לצפייה הטיפולית.
בתקופה המודרנית, כאשר המידע הרפואי מופץ בכלי התקשורת ובספרות, קיימת ציפייה טכנית לתפקיד הרופא. במערכות עמוסות, המטופלים חווים את העומס הקיים על הרופאים ומנסים להקל עליהם כביכול ולהביא "פתרון מן המוכן" כדי לחסוך זמן לעצמם ולרופא. הנטייה לראות ברופא "פותר בעיות" או "מוסכניק" של הגוף, במקום לראות בו את זה שמקשיב, דואג, מייעץ, משגיח ומעצים, מהווה קושי גדול בדרך לטיפול מוצלח. קשה לבדוק, מי משפיע על מי בגישה זו - המטופלים על הרופא או להפך, הרופא העמוס שמנסה לשרוד ולא להישחק.
| הרופאים רשאים להחליט ולהציע הרחבת הטיפול מ-CURE (ריפוי) ועד ל-CARE:
מפתרון מעשי הניתן לבעיה מסוימת, עד להפגנת עניין, אכפתיות ודאגה כוללנית למטופלים. בכל מקרה, יש לוודא שזו אכן גם הציפייה של המטופלים. |
שלושת העקרונות המובילים בטיפול השלם
- להציע עזרה כוללנית (ביופסיכוסוציאלית, comprehensive) לבעיה המוצגת תוך כדי שימוש "בשפת המשפחה", כלומר - לכוון את הטיפול לצרכים ולציפיות של הפונה ושל משפחתו, כך שהרגשתם - הגופנית והנפשית תשתפר. התנאי לכך הוא כשירות תפקודו של הרופא בזמן הטיפול ומוכנותו להגיש טיפול מסוג זה (מבלי לשחוק את עצמו)
- להימנע מלגרום נזק תוך כדי הגשת העזרה
- להשפיע על הציפייה הטיפולית - לנסות להשפיע על הגורמים שהביאו לפנייה אליו, כלומר לשפר את יכולת האבחון והטיפול העצמי של המשפחה, ובפעולה מעצימה זו לנסות לשנות את "הציפייה הטיפולית". בהשפעה על הציפייה הטיפולית טמונה גם ההזדמנות לשפר את תדמיתנו בעיני המטופלים.
הצעת עזרה כוללנית בשפת המשפחה
הכוונת הצעות הטיפול לצורכי הפונה ומשפחתו ולציפיותיהם מהדקת את הקשר והאמון שבין הרופא למטופליו. הידוק הקשר יביא להצלחת הטיפול, שתשפיע באופן טבעי על חיזוק נוסף של הקשר ביניהם ועל רצף המשכי ופורה של היחסים[5].
| הטיפול נקבע, אומנם, בהתאם לשיקול הדעת המקצועי והמצפוני של הרופא הראשוני, אך השיקול יכול להיות מקצועי עוד יותר, אם הקלינאי ישתף את המטופל ואת משפחתו בקבלת ההחלטות הנוגעות לחייהם ולבריאותם. |
כפי שתואר בפרק רפואה שלמה - ההצטרפות למטופל ובפרק שאחריו העוסק במשפחה, כבר מתחילת המפגש לומד הרופא את "שפת המשפחה", את ההקשר הרחב של הבעיה המוצגת ואת ציפיות המטופל ומשפחתו מהטיפול. ככל שישלב במהלך הצעת הטיפול את שפת המשפחה, כך ימצא בנקל את הדרך הטובה ביותר לשפר את הרגשתם של בני המשפחה. "שפתה" של המשפחה היא לרוב שפה לא-רפואית, שמעורבים בה אלמנטים ביולוגיים (Biological elements), פסיכולוגיים וחברתיים. חלקם גלויים וחלקם נסתרים או מוסווים בביטויים פסבדו-רפואיים (Pseudo-medical). Jaber וחבריו[6] מצאו, שרבים מהמטופלים תולים את מקור בעייתם בסיבות פסיכוסוציאליות או ביופסיכוסוציאליות.
| "אמא רוצה, שתשלח אותי לעשות צילום של הראש כדי לבדוק, אם יש לי Sinusitis, ושתיתן לי אנטיביוטיקה". |
משפט יחיד זה מלמד את הרופא על אודות המשפחה ו"שְפַתָה". אפשר לשער על אודות תפקיד האם, מהי השפעתה על הבת שפנתה לרופא, מהו הידע "הרפואי" במשפחה לגבי Sinusitis. ייתכן שקיים פחד מ"משהו" שאינו Sinusitis - שאותו, כביכול, אמור הצילום לשלול. ניתן אף ללמוד מעט על אודות היחס לשירות הרפואי בכלל ולרופא בפרט, למשל הגישה הרואה ברופא סוג של "חנווני" שצריך לספק מצרך על פי רצון המטופל.
הפתרון המהיר במקרה כזה, ובעיקר כאשר הרופא עמוס, שחוק ולא פנוי רגשית, יכול להיות הפניה לצילום ומתן אנטיביוטיקה כפי שהתבקש. מנגד, ישנם הנעלבים מצורת הפנייה הזו ופותחים במאבק של כוח ויוקרה.
אחרים יתפנו להבין ולנסות לשנות את הציפייה הטיפולית, בין אם לפני או אחרי מתן טופס ההפניה לצילום. במקרה המוצג, ברור שההסבר חייב לשתף את "מקבלת ההחלטות הרפואיות במשפחה" כלומר האם, אפילו בשיחת טלפון:
| "שלום יעל, הבנתי שאת חושבת שלבתך מתפתחת סינוסיטיס חיידקית ואת חוששת מתוצאותיה. תוכלי אולי להסביר לי מדוע את חושבת דווקא על אבחנה זו ומה החשש שלך?" |
התעניינותו של הרופא בהיבטים הנרחבים של הבעיה הביורפואית המוצגת, מאפשרת לו, כזכור, להגיע לאבחנה השלמה. אם קיימת הסכמה, חשוב שיבנה את החוזה שבינו לבין הפונה כדי לבדוק את האפשרות שהצעותיו לטיפול יהיו מקובלות ורצויות.
| "דוקטור, תוכל אולי להפנות אותי לטיפול פיזיותרפי (Physiotherapy)? יש לי כאבים עזים בכתף השמאלית".
"ברצון אפנה אותך. אך אולי תחילה אבדוק אותך כדי לוודא שפיזיותרפיה היא הטיפול המתאים!?" "חבר המליץ לי לפנות אליך כשראה עד כמה אני סובל. אתה מבין ד"ר, אני נמצא כעת במסגרת לא מסודרת... לא רגילה". "לא רגילה" "אשתי סילקה אותי מהבית, ואני גר אצל חבר". "צר לי! אני מבין שישנם עוד דברים שכואבים לך מלבד הכתף!" "נכון, אך לא ידעתי שזה מעניין אותך..." "דברים שקשורים בבריאותך ובאיכות החיים שלך מאוד מעניינים אותי, תרגיש חופשי לפנות אליי בנושאים אלו". המטופל סיפר לרופאו, כיצד בגד באשתו ונענש על ידיה ועד כמה "כואב לו הלב" על מה שעולל לה. לאחר שהקשיב לו ובדק אותו, הסביר הרופא, שמדובר בלב שסובל, ויש צורך בהתחלת טיפול "להרחבת עורקי הלב", בעזרת הפסקת עישון, פעילות גופנית כגון הליכות שתפרוקנה את המתח, ושיחות פיוס עם הרעייה. הוא בדק אותו בקפדנות כולל ביצוע אק"ג (Electrocardiogram) ולבסוף הציע למטופל להגיע לביקור הבא עם אשתו. |
השילוב של הטיפול הפסיכוסוציאלי עם הטיפול הביורפואי מבטא בפועל את האינטגרציה (Integration) הנדרשת, לפי Doherty, Baird & Becker[7], בין המודל הביופסיכוסוציאלי ובין רפואת-המשפחה. הגישה האינטגרטיבית - גישת הרפואה השלמה, מציעה דרך טיפולית, שבה התרחשויות ביופסיכוסוציאליות מופיעות כל העת ומשפיעות על הפונה, על הרופא ועל ההקשר החברתי הרחב יותר ובו בעת מושפעות מהם. בבסיס הגישה תהיה תקשורת עם המטופלים ב"שפתם", ולא בשפה הרפואית הרגילה שבה חסר החיבור של הגוף לנפש.
| הבחירה בדרך התגובה והטיפול תלויה לרוב בפניותו ובמצבו הנפשי של הרופא, באמונותיו, עמדותיו וביכולתו המקצועית - כלומר ב"שפתו הטיפולית". הסתגלותו והתאמתו העצמית ל"מילייה" (Milieu) ול"שפת המשפחה" עשויים להביא להתקשרות רגשית איכותית בין המטופלים לרופא. |
להימנע מלגרום נזק תוך כדי הגשת העזרה
במושג העתיק "ראשית אל תזיק" (Primum non nocere) אנו מוצאים תורה שלמה. כאשר מדובר בגישת הרפואה השלמה, המושג מתרחב ומקיף נושאים אחדים:
- מניעת תופעות לוואי של תרופות, בדיקות וטיפולים אחרים. כולל הימנעות מ"רפואה ביתר" (המלצות של גופים כגון Choosing wisely) – הימנעות מבדיקות וטיפולים מיותרים
- אי מתן לגיטימציה לגרימת נזק עצמי על ידי המטופלים באמצעות טיפולים לא נכונים או באמצעות בדיקות פולשניות. לעיתים השיקול יכול להביא לבחירת הטיפול הפחות גרוע. (למשל במקרה שמטופל משוכנע כי הטיפול היחיד שיעזור לו הוא ניתוח דיסק לכאבי הגב בני היומיים שמהם הוא סובל)
- מניעת תלות מוגברת ברופא ובתרופות. הימנעות מהפחתת ביטחונו העצמי של הפונה ומהגברת חרדתו ממחלות
- הימנעות מעצות פסיכוסוציאליות שאינן מתאימות, שיכולות אומנם לעזור לבעיה אחת, אך מאידך, להחמיר בעיה אחרת
- מניעת אי הבנות או פירוש מוטעה לדברי הרופא. למשל באמצעות בדיקת המסר שהובן: "אני מבקשת לוודא שהסברתי נכון, אשמח לדעת מה הבנת ממני"
לא תמיד הדברים פשוטים וברורים, לדוגמה:
כאשר רופא ממליץ על בדיקה תקופתית, כוונתו אכן טובה, אך עליו להביא בחשבון, שבפעולה כזו הוא עלול להגביר חרדה אצל מטופל מודאג. כאשר רופא אומר משפט כמו: "היית צריך לבוא אליי קודם!" מועבר לפונה מסר של תוכחה המשפיע על תחושת הביטחון שלו ושל משפחתו ומטיל ספק ביכולתם לפתור בעיות בעצמם ולהחליט, מתי לפנות לרופא. גישה המבוססת על אמירות מסוג זה עלולה להגביר את התלות ברופא.
- אי הבנות או פירוש מוטעה של דבריו ושאלותיו של הרופא שכיחים בחיי היום-יום
| לגברת מלה הייתה מטפלת שסייעה לה בבית ועודדה את רוחה הנכאה. גברת מלה הקשישה סבלה חודשים רבים מדיכאון קשה שריתק אותה למיטתה ומירר את חייה. המטפלת הבחינה באריזת תרופות חדשה וסגורה המונחת ללא שימוש ליד מיטת הקשישה.
"מה הם כדורים אלו?" שאלה את גברת מלה. "אלו כדורים חדשים שהרופאה הפסיכיאטרית (Psychiatrist) רשמה לי נגד דיכאון", אמרה הקשישה. "אך אני רואה שאת לא נוטלת מהם?!" "נכון!" ענתה חולת הדיכאון, "לפני שהרופאה רשמה לי אותם, היא שאלה אותי: "איך אני ישנה בלילה", ואני עניתי שבסדר, ואז היא נתנה לי אותם. היא כנראה פחדה שהכדורים האלו יפריעו לי לישון, ולכן רצתה לוודא שאני ישנה טוב לפני שהיא נותנת אותם. רק בבית נזכרתי שבעצם אני לא ישנה כל כך טוב והחלטתי בינתיים לא לקחת אותם, כדי שלא יפריעו לי עוד יותר לישון. זו רופאה טובה ולא נעים לי שהטעיתי אותה! כאשר השינה שלי תשתפר אתחיל לקחת אותם..." היו אלו כדורים לטיפול בדיכאון שהיו אמורים לשפר את שנתה של גברת מלה. כאשר הרופא שואל שאלה ואינו מסביר מדוע נשאלת שאלה זו, הוא מותיר למטופל להסיק את המסקנות שלו ובהתאם לכך את התייחסותו לטיפול. |
Baird & Doherty[8] במאמרם מ-1990 מזהירים גם מתופעות לוואי של הגישה המשפחתית עצמה. הם מציעים לא לשכוח את הפרט, כאשר מתייחסים למערכת המשפחתית או למערכת אחרת. נכון שרופא המשפחה אחראי על בריאותה של המשפחה כולה, אך כאשר הוא מטפל באחד מחבריה, גוברת נאמנותו ואחריותו כלפיו, על האחריות למשפחה כולה. במקרים בהם ניתן לזהות ניגוד אינטרסים בין המשפחה ליחיד, הרופא יכול לשקול להציע למטופל מפגש משפחתי לליבון סוגיה זו או אחרת.
השפעה על ה"ציפייה הטיפולית"
השפעה על הציפייה הטיפולית נמצאת, למעשה, בבסיס הגישה של חינוך לבריאות ולטיפול עצמי. הרופא נוטל על עצמו את המשך תפקידה החינוכי של האם המעודדת את הילד שנפל: "תקום בעצמך, חמודי, ותתגבר על הכאב!" הרופא מנסה עד כמה שאפשר להחזיר את השליטה בטיפול ובתוצאותיו למשפחה. הוא עושה זאת תוך כדי הדרכה כיצד לאבחן בעיות פשוטות ולהתגבר עליהן בעזרת המשאבים העומדים לרשותם של בני המשפחה.
אחד מהאתגרים הגדולים ביותר המצויים לפתחו של הרופא, הוא שינוי הגישה הרואה במטופל "צרכן" וברופא "ספק שירותים". התרבות הצרכנית העכשווית המושפעת ממשק קפיטליסטי דוגמת זו הרווחת בארצות הברית, מתגמלת לרוב יעילות על חשבון מועילות. המטופלים מושפעים ממודעות וכתבות בהן מוצעים טיפולים חדשים כמוצרי מדף עם תג מחיר. בתוך התרבות הממהרת הזו, נראה כל כך פשוט רק לפנות, לדרוש ולשלם.
דא עקא, המחיר הוא גבוה מהנראה על פניו. המטופל רואה עצמו כצרכן בחנות ואת הרופא כחנווני. יתר על כן, היות שהשירות הרפואי הוא תגמול שבסיסו ביטוחי (תשלום קבוע שמקנה זכות קניינית) המטופל מרגיש "שמגיע לו" מה שהוא רוצה והרופא "כספק שירותים" שאמור להיענות לדרישותיו. כך, תחושות קרבה, אמון וקשר אישי מיוחד, עלולים להתמוסס ולהיעלם. הרופא לרוב סולד מהדרשנות הגורמת לפחיתות בקשר המיוחד בינו לבין מטופליו. למעשה, כאשר פונים לרופא "כחנווני" ודורשים מוצר מסוים, שוללים ממנו את המקצועיות המתבטאת בשיקול דעת אנושי ואמפתי המביא להתאמת הטיפול המיטבי לצרכיו הייחודיים של המטופל. האתגר שבשינוי גישה זו לא טמון רק בתרבות החיצונית אלא גם בגישת הארגונים המספקים שירותי רפואה (קופות החולים HMO, בתי החולים ואחרים). מעטים מהם חוקרים מועילות (עד כמה שיפרתי את מצב המטופל) כמדד להצלחת השירות ורובם מודדים ומתגמלים יעילות (מספר חולים/בדיקות/אשפוזים ליחידת זמן) כל זאת כדי להגיע בקלות "לשורה התחתונה" – הערך הכספי המיידי לארגון תוך התעלמות מהערך הגבוה יותר (לאורך זמן) של מועילות הטיפול.
הדרך לשנות מציאות זו
המפגש הטיפולי מהווה הזדמנות מיוחדת לרופא ולמטופליו לשנות את התפיסה הצרכנית. Bynum (2014) מציע[9] לרופאים לפתח חמלה ותכונות אנושיות העוסקות בנרטיב של המטופלים כדי להתרחק מהגישה הטכנוקרטית – דיגיטלית. רונלד אפשטיין (2015) מציע[10], מאותן סיבות, לפתח רגישות וסקרנות כלפי הסבל של המטופלים כאחת הדרכים לעסוק ברפואה כוללנית של האדם השלם. כאשר מטופל מגיע לרופא עם דרישה מסוימת לבדיקה, ייעוץ או טיפול, ומתקיים מילייה המאפשר לרופא להגיב בנינוחות ובשיקול דעת, הדרך לשינוי יכולה להיות על ידי שאלות מכוונות בסגנון pacing:
| "ספר לי בבקשה מדוע חשבת דווקא על בדיקה זו?"
"אני מניח שבחרת בטיפול זה היות שחשבת שהוא המתאים ביותר עבורך..." "האם חשבת על הסיכון שבבחירה זו?" "אם היית מאפשר לי לייצג אותך, מה השאלה החשובה ביותר שהיית מפנה ליועץ הזה?" ומשאלות אלו ניתן לעבור להובלה סוגסטיבית: "התרצה שאסביר לך את היתרונות והחסרונות שבבדיקה/טיפול זה?" "מה דעתך שאציע לך את ניסיוני המקצועי, וכאשר תוודא שאתה נהנה מכך תוכל לוותר על הפניה ליועץ?" שאלות כאלו מעבירות את מערכת היחסים והציפיות למישור שונה – מישור של אכפתיות, עניין אישי, רצון להועיל ושיתוף בידע מקצועי. מניסיון של מומחים שנוקטים בגישה זו, המטופל לומד חיש קל להעריך את הרופא כאיש סודו "וכמטפל" ולא "ספק שירותים" ובפעם הבאה שיגיע אליו, יבוא עם שאלה ולא עם דרישה. |
כאשר הרופא משפיע בהכוונת הפונים לגבי דרך הפנייה אליו, הוא גם משפיע בעקיפין על תנאי עבודתו ועל היחסים בינו לבין מטופליו.
העצמת המטופלים והשפעה על תפיסת הבריאות
כאשר הרופא מלמד את הפונים, שאין צורך לפנות אליו במקרה של שלשול פשוט, אך חשוב לפנות כאשר יש כאבי בטן חזקים וחום, או כאשר יש קשיי הירדמות בלילה, הוא בונה בכך בהדרגה מערכת רפואית קהילתית, שבה הוא מעצים את מטופליו ומספק לכל מטופל ידע רפואי מגובה המתאים לטיפול עצמי בסוג בעיות מסוים. כך מתפנה "זמן-רופא" יקר לטפל בבעיות יותר מורכבות. באמצעות משפטים כמו: "אתם יכולים לטפל בכך עוד יותר טוב ממני!", יכולים לעזור למשפחה להחליט לטפל בכוחות עצמה בכאבי גרון, בהצטננות, בשלשול וכדומה. כל זאת תוך כדי שיקול דעת יסודי לגבי טעויות וסיכונים בריאותיים אפשריים ותוך כדי ליווי המעביר מסר של נגישות ונכונות לייעץ, אם וכאשר המשפחה לא תהא בטוחה בהחלטתה וביכולתה.
העצמת המטופלים לשם מניעת מחלות (או מניעת החמרת מחלות קיימות)
הכוונה היא לעבור ממצב של ריפוי מחלות ועזרה בהתמודדות עם בעיות שונות לעבר הצעות למניעת חולי ולאבטחת בריאותם, עצמאותם ואיכות חייהם של המטופלים[11][12]. Antonovsky[13] טוען בספרו (1979), שאחד המרכיבים המשמעותיים ביותר בקביעת בריאותם של אנשים הוא יכולתם להסתגל לסביבתם החיצונית. בהסתגלות זו יש לרופא תפקיד משמעותי. התפקיד אינו בהכרח להתערב, להציע מה לעשות ולהנחות בין טוב לרע - בהתאם ל-Apostolic Function שמוזכר על ידי Balint[14] ב-1964, אלא - פשוט "להיות שם", לא להתערב, לתת אמון ביכולת מטופליו לפתור בעיות בדרכם שלהם, ולהיות זמין, במקרה שהם יחושו צורך לעזרה או ליד מכוונת.
| לרופא יש תפקיד משמעותי בחיזוק יכולת ההסתגלות של המטופלים למצוקות ולקשיים שהם חווים. הוא עושה זאת בעזרת העצמה ועידוד הפעולות הננקטות על ידי הפונה לטיפול בבעיותיו. |
Neighbour מציע[15] דימוי ציורי שלפיו רופאים עומדים על גדות "נהר המשפחה" וצופים בו לרוחבו; אזורי זרימה שקטה ואזורי מערבולות, התפתלויותיו בפני השטח הסובבים אותו, מקורו וייעודו. הם שומעים את שכשוכי זרימתו, את הדי העבר ותחושה מוקדמת של העתיד. רופאים רשאים בתוקף תפקידם לטבול את היד בזרם, לחוש את כוחו ולגרום לגלים משלהם. הכישורים והידע שלהם מאפשרים למהר קדימה ולבנות במידת הצורך סכרים תרפויטיים כדי להשפיע על מהלך ההיסטוריה הבריאותית ולמנוע "נפילות".
האומנם יכול הרופא לבנות "סכרים" כאלו? גישה טיפולית, המאפיינת אסכולות שונות של טיפול משפחתי, משתמשת במושגים כמו "שינוי מדרגה שנייה"[16][17], קונסטרוקטיביזם (Constructivism) וקיברנטיקה (Cybernetics)[18][19]. הרעיון המוביל בהם הוא שהפתרון לבעיות מצוי אצל הפונה ולא אצל המטפל, לכן תפקידו העיקרי של המטפל הוא לחקור את המערכת שבה מצוי הפונה ולהציע שאלות, רעיונות ומידע נוסף, שישמשו כזרזים לבחירתם של הפונה והמשפחה בפתרון המתאים להם.
גישה זו מציבה את המטפל בעמדה צנועה יותר משל "היודע את התשובה הנכונה", או כפי שהתבטא Bateson[20] ב-1987: "בהצגת השאלות אין גבול לגאוותנו, בעוד שבקבלת התשובות תתבטא תמיד צניעותנו". הידע הרפואי המעמיק שלנו גורם לעיתים קרובות לתחושה של אומניפוטנטיות (Omnipotence) בפתרון בעיות. גם כאשר נראה לרופא שההחלטה הטיפולית הנגזרת מהנתונים שלפניו, ברורה וחד משמעית, שיתוף המטופל בהסכמה מדעת באופן משתף, הוא תהליך מעצים וחשוב המשפר את מקצועיותו של הרופא ואת תוצאות הטיפול.
נראה, שיש כאן הקבלה לגישת הפונה/המשפחה במרכז. אם הרופא יציע לפונה/למשפחה דרכי מחשבה ותפיסה שונים, המתאימים ל"שפה" ולהקשר, ייתכן שיחליטו בעתיד לבחור בדרך מתאימה יותר לפתרון בעיה דומה. עם זאת ניתן לקבל בצניעות גם את החלטתם שלא לבחור בדרך שהומלצה על ידי הרופא.
| "ההתערבות מדרגה שנייה" במפגש הרפואי, פירושה להבין את צורכי הפונים שאינם באים לידי ביטוי באופן גלוי, אך יש בהם כדי להשפיע על עמדותיהם ואמונותיהם בנושאי בריאות ולהגיב עליהם. לעיתים ההתערבות תהיה "לא להתערב". |
יש בגישה זו מרכיבים של "התערבות מניעתית" במובן של מניעת "הגישה הסומטופורמית" (Somatoform) - מניעת הצורך לפנות על מנת לפתור בעיות פסיכוסוציאליות שונות במהלך חיי המשפחה, באמתלה של בעיה גופנית[21]. בעיות אלו מהוות אחוז ניכר מהפניות אל הרופא[22].
מבחינת הרופא משימה זו אינה קלה, אם נביא בחשבון את הצורך שלו להיות גורם בעל השפעה בחיי מטופליו - "The need to be needed"[23]. ייתכן, שביישום גישה זו טמונה יכולתו האמיתית של הרופא הראשוני להשפיע על בריאות מטופליו ועל בחירותיו המקצועיות בחייו שלו.
ברעיון ה"מניעתי" יש ביטוי לתפקידו החשוב של רופא המשפחה להדגיש את החלק הבריא שבכל פונה ולהימנע, אם רק ניתן, מלהכתיר אותו באבחנה רפואית. Cummings[24] התייחס ב-1986 באופן דומה לגבי פסיכולוגים: הוא הציע שייערך חוזה בין המטפל למטופל, ולפיו יישאר המטפל לצידו של המטופל כל עוד הוא זקוק לו, ובתמורה יעשה המטופל יד אחת עם מטפלו כדי להפוך את זה האחרון מהר ככל שאפשר למיותר [25][26][14].
Stuart וחבריו[26] חוזרים ומדגישים את כוחו הרב של הרופא. כוח המוענק לו על ידי החברה ומאפשר לו בדיקה גופנית, כתיבת מרשמים, ביצוע ניתוחים, כתיבת אישורים וכדומה. באמצעות כוח זה הוא יכול, לפי המחברים, להשפיע באופן ניכר לכוון של שינויי גישה והתנהגות.
| מיכל, אם צעירה לילד בן שנתיים, פנתה לרופאת המשפחה עקב עייפות כללית ועלייה במשקל. הרופאה עליזה, התעניינה בתחילת הפגישה בבריאות הבן. מיכל ענתה ש"הוא מרגיש יותר מדי טוב" והסבירה ש"הוא חסר שקט, וצריך לרדוף אחריו כל הזמן!" מכיוון שאין לה כוח לכך, שכנעה אותה חמותה לפנות לרופא כדי "למצוא מה לא בסדר אצלה". הרופאה צחקה ואמרה, שגם הבן שלה היה "שד משחת, נמרץ וסקרן" והצליח לעייף לא רק אותה, אלא גם את בעלה. מיכל סיפרה, שבעלה הרופא נמצא רוב היום בחדר הניתוחים, ולכן הוא ביקש את עזרתה של אמו בטיפול בילד. מסתבר שבמקרה של מיכל, הסבתא אינה עוזרת הרבה, אך "יש לה עצות למכביר...".
עליזה בדקה את מיכל וציינה בשמחה, שהיא במצב גופני מצוין וחשוב שתתחיל בפעילות גופנית מסודרת השונה מ"הריצה אחר השובב הקטן". מיכל אמרה, שבאמת כבר חשבה לעצמה, שכדאי לחזור לשחות בבריכה העירונית פעמיים בשבוע, כפי שנהגה בעבר. עליזה חיזקה רעיון זה ואמרה, שלדעתה, ניתן לסמוך על הסבתא שתשגיח היטב על הילד. הרופאה הציעה למיכל לערוך "ליתר ביטחון" בדיקת דם, והיא הסכימה ברצון. במפגש קצר זה השתמשה הרופאה ב"סיפור האישי שלה" ובכינויים שונים להתנהגות ילד כדי להשפיע על תפיסת "בריאות וחולי" במשפחה זו. אמצעים אלו, נוסף על תוצאות משביעות רצון של הבדיקה הגופנית גרמו לשינוי כיוון בחיפוש הפתרון של מיכל: מכיוון של חיפוש מחלה (שאולי תאפשר לה מנוחה ופחות עצות מהסבתא) לכיוון של שיפור הכושר הגופני והורדת המתח בעזרת פעילות גופנית וגם לאיזון עומסים במשפחה. |
נראה, שככל שהבעיה הרפואית חמורה פחות, כך יש חשיבות רבה יותר והשפעה יעילה יותר להתערבות המניעתית. כאשר מגיע אדם עם דלקת ריאות קשה או דלקת תוספתן, הרופא יטפל בו באופן נמרץ, ולא יתעכב להדריכו לשינוי התנהגותי שמתבקש מהבנה כוללנית של הבעיה. בשלב השיקום וההחלמה יוכל הרופא לנצל את מצב המשבר הגופני כדי לדון עימו ועם משפחתו בדרכים לשיפור מצב הבריאות ולהורדת גורמי סיכון גופניים, נפשיים וחברתיים להתפתחות מחלה בעתיד. בדרך זו הוא יכול להשפיע על בניית מודל הסברי חדש של המשפחה. מודל הסברי זה יסייע להמשך הטיפול העצמי באופן יעיל יותר.
| הצעת העזרה הכוללנית לבעיה המוצגת, מניעת נזקים והניסיון להשפיע על "הציפייה הטיפולית" ועל "תפיסת הבריאות" של המשפחה הם אבני היסוד של כל טיפול המוצע בגישת הרפואה השלמה.
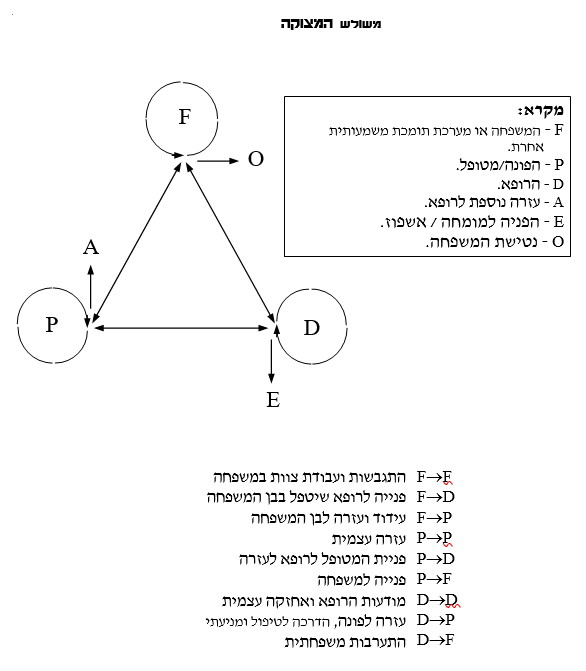
משולש המצוקה מראה סכמתית את הווקטורים הפועלים בקשר של הפונה ומשפחתו לרופא. |
אסטרטגיית "המפגש הטיפולי"
טיפול הרופא בבעיה מסוימת מתחיל כאשר מחליטים המטופל ו/או משפחתו לפנות אליו. לרופא ניתן תפקיד ראשי ב"ציפייה התרפויטית" (Therapeutic) שנבנתה על ידי הפונים. לדברי Kelly[27], אין לראות את המטופלים כאנשים פסיביים (Passive) המחכים שמישהו ישנה אותם, אלא כאנשים שבחרו בפתרון אקטיבי (Active) שבו למטפל ולהם יש חלק פעיל. הם יסדו, למעשה, עם הרופא, את מה ש-Balint[14] מ-1964 מכנה: "חברת השקעות משותפת". המטופל ומשפחתו מעוניינים אמנם להיחשף למידע חדש ולחוות דעתו המקצועית של הרופא, אך הם המחליטים בסופו של דבר איזו דרך לנקוט. מספר ספרים ומאמרים דנים בכך מזוויות ראייה שונות ([28][29][30][31][32]. כיצד אם כך ניתן לעזור לאנשים רבים בצורה יעילה ומשביעת רצון, בעיקר כאשר פרק הזמן המוקצב לכך במרפאה קצר?
מספר מחברים שונים נתנו דעתם לשאלה זו. כבר הזכרנו את מודל ה- "BATHE" של Stuart & Lieberman[26] שמתייחס בעיקר למפגש הפרטני. Watson וחבריו[33] מציעים את מודל ה- "TEACH" הנעזר בגישה משפחתית באוכלוסייה עירונית. בהתאם למודל זה מומלץ ליצור שותפות עם הפונה ועם משפחתו ומחויבות הרופא לטיפול המשכי. יש לחנך את הפונים לגבי אבחנה, לגבי טיפול ולגבי קידום בריאות, לתמוך בצורכיהם הכוללניים, לשתף פעולה עם אנשי מקצוע אחרים ולבנות תוכנית טיפול כוללנית ולבסוף יש גם לייעץ לפונה ולמשפחתו, כיצד לנצל ביתר יעילות את משאביהם ולספק להם טיפול רפואי יעיל.
| אנו מציעים להלן אסטרטגיה טיפולית המותאמת למסגרת הזמן המצומצמת. אסטרטגיה זו מסתמכת על העקרונות הבאים: |
- לראות את כל המפגש כרצף טיפולי אחד המורכב מטקטיקות (Tactics) התערבות שונות - "המפגש כטיפול"
- טקטיקות ההתערבות הן כוללניות: ההנחיות הרפואיות ניזונות מהידע ומהעמדות של הרפואה המודרנית, ובתוכן משולבות טכניקות פסיכותרפיה (Psychotherapy) שונות. השילוב ביניהם הוא המביא לתוצאה משופרת מבחינת מועילות למטופל/משפחה ויעילות למערכת הרפואית
- לנקוט בגישה כללית של פתרון בעיות, בצורה תכליתית וממוקדת בבעיה המוצגת
- למעשה כל שלב של ה – magic date כפי שהוצג, מהווה חלק מהטיפול הכוללני, כפי שיפורט בהמשך
המפגש כטיפול
אסטרטגיית "המפגש כטיפול" נעזרת בשיקולי כלכלת זמן ובכוחו של "הרופא כתרופה" כדי להשתית את הטיפול הכוללני על רצף ההתערבויות שלאורך המפגש.
כלכלת הזמן
ברפואה המקובלת נהוג לראות בטיפול את השלב האחרון והמסכם במפגש הרפואי. לאחר האנמנזה (Anamnesis, history) והבדיקה הגופנית, ולאחר שמגיעים לאבחנה מבוססת - רק אז מוצע הטיפול. ברפואה שלמה הגישה שונה ולכלכלת הזמן ביטויים ומשמעויות, המשפיעים על המפגש הקצר (10–15 דקות בממוצע):
- ניסיונו של הרופא מלמד אותו, שלעיתים קרובות המטופל מחלים מיד לאחר המפגש, עוד לפני שהושגה אבחנה כלשהי, ולעיתים אף לפני שהוחל הטיפול המומלץ
- הרופא משתמש בממד הזמן כדי להעריך את תוצאות הטיפול שעליו המליץ. הוא מזמין את המטופל למפגש ביקורת כדי לעמוד על השפעת הטיפול ולהתאימו לפונה
- לעיתים טיפול בבעיה מסוימת משתרע על פני מפגשים קצרים רבים, ולעיתים כלל אינו מסתיים
- רופא המשפחה אמור להכיר וללוות את מטופליו מספר שנים ולהיות נגיש בזמן משבר, בעתות חולי ובריאות. היכרותו עם הפונים, מקצרת פעמים רבות את זמן האנמנזה הרפואית ואיסוף המידע המערכתי[34]. כל המהלכים הללו מובילים לכך שהזמן העומד לרשות הרופא נמדד אומנם במפגשים קצרים, אך אלו מתמשכים על פני חודשים ושנים של היכרות, לפיכך ההשפעה הטיפולית מתקבלת בין היתר מהקשר הרצוף עם הפונה ועם משפחתו
- למפגש הקצר ניתן למצוא יתרונות נוספים לפי Stuart et al[26]:
- הזמן המוגבל של המפגש מאלץ את הפונה להציב את בעיותיו לפי סדר חשיבות, ולהימנע מתלות יתרה ברופא
- מצידו של הרופא יש יתרון למפגש הקצר, כאשר הוא מציע "שיעורי בית" עד המפגש הבא, ניתן לבחון מידת שיתוף הפעולה וההסכמה לטיפול
- מפגש כזה מונע מהרופא להעמיס מידע רב מידי על המטופל הנמצא במצב של מתח, ולכן מוגבל ביכולת הפנמת דברי הרופא
- יש יתרון למפגש קצר, כאשר הפונה נמצא במצוקה רגשית קשה, ומאפשרים לו לעבד את הנושא הרגשי בינו לבין עצמו עד המפגש הבא (למשל בעזרת ייעוץ מקצועי) ורק אז להגיע להחלטות חשובות. לזמן, במקרה זה, יש תפקיד חשוב במיתון מצבים קשים ובהשלמה עימם
- לדעתנו, המפגש הקצר יכול לעזור לרופא עצמו להתמודד עם מצוקות רגשיות, הפוקדות אותו תוך כדי הטיפול בפונה.
| גב‘ שיק פנתה לד"ר סימון והתלוננה על כך שהיא "מרגישה לא טוב בזמן האחרון ושאינה יודעת מה יש לה". ד"ר סימון הכיר אותה כאשה חרדה בדרך כלל ובפרט בתקופה האחרונה כאשר בנה משרת בצבא. לבקשתו, פירטה וסיפרה על תקופה ממושכת של כאבי בטן, בחילה קלה והופעה של צרבת. גב‘ שיק הודתה שהיא מפחדת מסרטן. ד"ר סימון הזמינה להתכונן לבדיקה מאחורי הפרגוד, בינתיים שאל שאלות נוספות לאפיון הבעיה ועיין בתיק הרפואי. הוא מצא, שמזה מספר שנים בתקופה זו של השנה יש התקף אופייני לכיב התריסריון. הוא בדק אותה ביסודיות, וכאשר התלבשה התעניין בשלום בנה החייל. "אני יודעת שהחמרת המצב הביטחוני גורמת לי תמיד להרגיש רע... אבל אני חוששת מעוד משהו". הרופא הרגיע את גב‘ שיק שאין כל סימן לסרטן, ויש הסבר לתחושותיה הגופניות. הוא הסביר, שמצבי מתח וגורמים נוספים משפיעים מדי פעם על מערכת העיכול ומשבשים את תפקודה באופן זמני. ד"ר סימון הציע שימוש בסותרי חומצה וביקש, שתודיע לו למחרת כיצד הם השפיעו עליה. היא התקשרה למחרת ודיווחה, שהיא מרגישה יותר טוב והחליטה בינתיים לא להתחיל בטיפול התרופתי. הרופא הציע לה לעסוק בתחביב האהוב עליה - עבודה בגינה, כדרך נוספת לשפר את בריאותה. היא אמרה לו שזו הצעה טובה והיא חשבה על כך בעצמה. |
הרופא כתרופה ואפקט הפלצבו
אחד הגורמים, היכולים להסביר את היעילות הרבה שיש למפגש הקצר, הוא כוח ההשפעה הרב שיש לרופא.
הידע המצטבר התומך ביכולת הריפוי העצמי של הגוף והנפש מצטרף למחקרים הביו-רפואיים (Biomedical), בהכרה בחשיבותו הרבה של אפקט הפלצבו (Placebo effect)[35][36][37][38][39][40][41][42][43], השפעה של 10–90 אחוזים לפי Moerman[44].
מכיוון שנראה, שאפקט הפלצבו קשור ישירות באיכות הקשר בין הרופא לפונה, מציע Balint[14] מ-1964 לראות גם ברופא תרופה - "הרופא כתרופה". Kleinman[45] טוען, שאפקט הפלצבו הוא, למעשה, יסודו של הטיפול הקליני היעיל. חשוב שהרופא ילמד לפתח יכולת זו עד כמה שניתן. מחקרם של Lnowles & Lucas[46] הראה, כיצד עמדותיהם של מטופלים כלפי רופאיהם והיחסים הנוצרים ביניהם משפיעים על הצלחת טיפול תרופתי.
O’Hanlon וחבריו[4], מצטטים את Milton Erickson שהתוודע לספרות ענפה בנושא "בריאות היטרוגנית" (Heterogeneous), כלומר הדרך שהרופא גורם לאנשים שלא במכוון להיות בריאים יותר. הסופרים מקדישים חלק נרחב מספרם לטכניקות שיכולות לקדם את "אפקט הפלצבו" תוך כדי המפגש הטיפולי.
מתחילת המפגש תומכות פעולותיו השונות של הרופא בחיזוק כוחו כ"תרופה" כחלק מהטיפול השלם:
- ה"הצטרפות" יוצרת קשר חזק ואמון כלפי הרופא
- הרופא נותן לגיטימציה (Legitimization) להרגשתו ולפעולותיו של הפונה
- הבדיקה והאבחנה עונות על ציפיותיו של הפונה ומספקות לו את אשר ביקש
- הרופא מעמיד את הידע המקצועי שלו לשימוש הפונה ומלמד אותו "פרקים נבחרים"
- החוזה שמציע הרופא מאפשר לפונה להיות שותף בטיפול הרצוי ומציב את הרופא כבעל-ברית
- הטיפול ניתן לרוב כמרשם בסמכותו ובחתימתו של הרופא
- הטיפול השלם אמור להציע לפונה עזרה גדולה יותר מזו שלה הוא ציפה (בהיבטים פסיכוסוציאליים ומניעתיים של הטיפול, ולא רק ביורפואיים)
גם כאן, בדומה לכל תרופה, יש צורך להיזהר ולהימנע מתופעות לוואי של "הרופא כתרופה". התמכרות ונטילת יתר, למשל, עלולים להיות מזיקים ולגרום לצמצום יכולת הטיפול העצמי. בהקשר זה כדאי לפתח שליטה על תהליכי ההעברה הנגדית של הרופא (Counter-transference). כאשר התנהגותו של הרופא תביע פחות סמכותיות וביקורתיות, רמת החרדה של המטופלים תרד. שינויים אלו יגרמו למטופלים להיות חופשיים יותר, לשנות עמדות נוירוטיות (Neurotic) קבועות ונוקשות ובעקבותיהם לשנות התנהגות. ככל שיפעל הרופא להעצמתו של המטופל, כך תפחת התלות ברופא והפונה יבריא ביתר הצלחה.
ככל שיפעל הרופא להעצמתו של המטופל, כך תפחת התלות ברופא והפונה יבריא ביתר הצלחה.
כוח הפלצבו וכוח הרופא כתרופה, באים לידי ביטוי בפעולותיו: לכל פעולה מילולית ולא מילולית המתבצעת על ידי הרופא יש פוטנציאל (Potential) טיפולי או להבדיל - הרסני[47]. במובן זה ההתייחסות לתפקיד הרופא מקבילה להתייחסות המטפל בגישה הפסיכודינמית (Psychodynamic), ואכן מספר מחברים מוצאים את הדמיון בין שתי הגישות[48] [49][50]. מחברים אחרים התייחסו לאפשרות של "ייעוץ" או פסיכותרפיה הניתנת במסגרת הרפואה[51]. Seligman[52], שבחן את יעילות הפסיכותרפיה מנקודת מבטם של המטופלים, מצא, שיכולת השפעתם של רופאי משפחה על מטופליהם הייתה משמעותית, כאשר הם נעזרו בטכניקות של פסיכותרפיה. היו גם כאלו שבדקו, כיצד פסיכותרפיה הניתנת על ידי רופאים משנה את הפרוגנוזה (Prognosis) וההישארות בחיים של גברים שעברו התקף לב, ומצאו השפעה דומה לטיפול תרופתי נגד טסיות (Antiplatelet)[53] [54].
יעילות הפסיכותרפיה מבוססת מחקר[55], מצביעה על כך, שאף למפגש אחד יכולה להיות השפעה רבה ([56][57], בעיקר כאשר מעבירים אחריות רבה יותר למטופל ומטפחים מוכנות פנימית לשינוי. נמצא, שמפגש פסיכותרפי יחיד יכול לגרום לירידה בניצול שירותים רפואיים על ידי מטופלים, במקרים מסוימים אפילו למשך חמש שנים[58].
אם נביא בחשבון, שתוך כדי הטיפול השלם מפעיל הרופא המיומן בכך, גם שיטות טיפול פסיכולוגיות, נבין טוב יותר את הסיבה לכוחו התרפויטי, הנובע מהשפעה משולבת על גוף ועל נפש[59]. יתר על כן, כפי שמציינת Herman [60], השימוש בפסיכותרפיה מאפשר, למעשה, את המעבר מהטיפול (Treat), אל הריפוי (Heal) שמקור שמו בכוליות (Holism). לדבריה, הפסיכותרפיה מאפשרת לחבר מחדש יסודות שהופרדו, כמו ההתייחסות לכאב מחד ומאידך לרגשות המופרדים מהגוף, ובכך היא מאפשרת חיים שלמים ואיכותיים יותר.
| בפרקים העוקבים פרק זה נדגיש אותן טכניקות טיפוליות הלקוחות מפסיכותרפיה, הניתנות לשימושו של הרופא ולהטמעה במפגשיו עם מטופליו. |
רצף ההתערבויות לאורך המפגש
נרמזה החשיבות הטיפולית של כל שלב במפגש. הכוונה היא בהשפעה טיפולית שיש למהלכים השונים שמבצע הרופא מבלי שיכנה אותם "טיפול". בדומה למה ש-Keeney & Ross[61] - כינו "המרשם הבלתי נראה". O’Hanlon & Weiner-Davis[4] טוענים, שבמפגש ישנן, בעצם, התערבויות רבות בעלות השפעה סינרגטית (Synergistic). חלקן מופעל על ידי השאלות או על ידי היחס של המטפל ואחרות - באמצעות הצעות והיגדים. זו הסיבה, לדעתם, שפעמים כה רבות הם ומטפלים אחרים נוכחו ב"נס" הגורם למטופל לצאת מפגישה אחת ויחידה בריא יותר.
| להלן טקטיקות ההתערבות הטיפולית האופייניות לכל בכל שלב במפגש: |
ההכנות למפגש השלם: ה"מילייה" וההתאמה
המטופל מגיע לרופא מוכן ומעוניין בטיפול ובעזרה בבעיה שאותה הוא מציג. במצב זה יכולים להיקלט אצלו מסרים תרפויטיים מרגיעים ומעודדים.
הרופא מכין את כלי הטיפול העיקרי - את עצמו. בהיותו מוכן רגשית להיות קשוב ולהכיל את מצוקות האדם שבא אליו, מסייע הרופא בפועל לשני אנשים - למטופל ולו עצמו. Erikson טען ב-1964[62], שכאשר הפונה מבריא כמטופל וכאדם, הרופא מתפתח כקלינאי וכאדם. או בדרך שונה - כאשר הרופא מחזק את המטופל, הוא מחזק, למעשה, את עצמו ומפתח את הפוטנציאל שבו.
ה"הצטרפות" ובמרכזה האמפתיה ככלי טיפולי משמעותי
ל"הצטרפות" שבהתחלת המפגש ישנם מספר מסרים והשפעות טיפוליות:
- הגישה של "אדם לאדם" מציבה את הפונה "בגובה העיניים" מול הרופא, כלומר לא של "חולה" או מוחלש, אלא כאדם שבא להתייעץ עקב בעיה כלשהי. גם גישה זו יכולה לחזק את ביטחונו העצמי של הפונה ולעודדו להשתייך לתחום החברתי של הבריא, ולא לתחום החולה הזר והמפחיד
- ההאזנה הסובלנית והקשובה של הרופא לסיפורו של הפונה ומשפחתו תוך כדי גילויי אמפתיה ואימוץ "שפת המטופל", נותנים למטופל חיזוק להרגשת ערך עצמי, מאפשרים אוורור רגשי ויכולת להסביר ולקבל את עצמו[63][64][65],) ובכך לחזק את יכולתו להבריא. כבר הוזכר שהאמפטיה כשלעצמה מהווה טיפול יעיל במגוון קשיים רגשיים.
Friedman & Fanger מצאו ב-1991[66], ששינויים פסיכותרפויטיים משמעותיים, מתרחשים בשלב המוקדם של המפגש, כאשר האובייקטיביות (Objectivity) של המטפל לא הושפעה עדיין מבעיית המטופל, כך שהפרספקטיבה החיצונית שמביא המטפל משפיעה לטובה על המטופל. התרשמותנו היא שבשלב הראשון של המפגש, כאשר עולים נושאים לא-רפואיים, נהנה הפונה מטיפול שלא לשמו הגיע - Eide H וחבריה (2004)[67] ממליצים לרופאים להיות ערים להזדמנויות המיוחדות של התבטאות רגשית אצל מטופליהם כדי להגיב באמפתיה שתוכל להקל עליהם ובו בזמן לחזק את הקשרים בין הרופאים למטופליהם. Bynum (2014) מדגיש[9] את הצורך של רופאים לפתח חמלה ואנושיות בעידן מתפתח טכנולוגי, כדי להימנע מלהפוך "לקיוסק רפואי אוטומטי".
Stewart W M וחבריה (2004) פיתחו[68] כלי למדידת אמפתיה של רופאים כדי להקל על מחקרים הבוחנים את כוחה של האמפתיה בריפוי. פרופסור Benbassat מוותיקי המדריכים לרפואה בארץ, פרסם[69] ב-2004 מאמר שתכליתו לעודד את לימוד סודות האמפתיה, החמלה והאלטרואיזם בזמן לימודי הרפואה.
Mohammadreza וחבריו (2010, 2011) הדגימו[70][71] כיצד רופאים המצטיינים ביכולת אמפתית גבוהה, משיגים שיפור משמעותי באיזון תסמונת מטבולית (הפחתת המוגלובין מסוכרר ושיפור בכולסטרול) בהשוואה לרופאים הממעטים להגיב באמפתיה. הדבר אינו תמוה היות שידוע, שכדי להשיג שיתוף פעולה פורה באיזון מחלות כרוניות ובשינוי אורחות חיים יש צורך באמון ובקשר טוב בין הרופא למטופליו. קבוצת חוקרים ישראלית (מישעלי, אנדוולט והימן 2011) הציעה[72] גם היא את הנרטיב האמפתי בעבודתם של תזונאים עם אנשים בעלי עודף משקל. במחקר אחר שכלל קבוצת מיקוד של מטופלים, מצאו Derksen וחבריו (2016)[73] שתגובות אמפתיות של הרופאים הביאו לסיפוק, תחושת הקלה ואמון, שבתורם תרמו להעצמה ולפיתוח דרכי התמודדות משופרים אצל המטופלים. חוסר אמפתיה הביא לחוסר שביעות רצון ואכזבה המביאים לנטישת רופאיהם.
רונלד אפשטיין (2017) מעודד[74] פיתוח קשיבות יתר לצרכיהם הרגשיים של המטופלים. הוא טוען שהקשיבות צריכה להתחיל בארגוני הבריאות כדי שיפתחו קשיבות ואמפתיה לצורכי הצוותים הרפואיים. באופן זה יופעל תהליך מקביל, בו הרופאים הזוכים לאמפתיה מצד מעבידיהם, יהיו יותר אמפתיים לצורכי מטופליהם.
תחקור המערכת המשפחתית
בניית "עץ המשפחה", בעזרת המטופל בצירוף השאלות התפקודיות והמעגליות, מרמזות למטופל על קשר אפשרי בין הבעיה שממנה הוא סובל למערכת רחבה יותר של התייחסויות שמשפיעות עליו, למשל מצבי משבר משפחתי, מעורבות יתר של בני משפחה בבעיה המוצגת או חוסר שביעות רצון ממצב מסוים בעבודה או בבית. מודעות המתעוררת בזמן התשאול אצל המטופל לנושאים אלו והתחזקות התובנה שלו לגבי קשר אפשרי בין גורמים ביו רפואיים לבין גורמים פסיכוסוציאליים יכולים להכין את הרקע ולהגביר את הצלחת הטיפול השלם.
| "את ילידת הארץ?"
"כן ד"ר, וגם אבי. אמא שלי נולדה באיטליה" "את יכולה להגיד שיש דמיון בינך לבין אביך מפני שנולדתם כאן?" "איני יודעת אם זה מפני שנולדנו שנינו כאן, אך ללא ספק אני דומה יותר לו מאשר לאמי". הרופא שתק והנהן בראשו. "אמי יותר אימפולסיבית (Impulsive) ממני ועושה עניין מכל דבר. אבי לעומת זאת לוקח את החיים בקלות ויודע ליהנות". "אני מבין אם כן, שאת חושבת פעמיים עד שאת פונה לרופא עם איזושהי בעיה שקשורה אלייך או לילדים". "לא! ילדים זה משהו אחר. במובן הזה אני דומה יותר לאמי. הלוואי והייתי יכולה להיות יותר רגועה בנושא זה". "באיזו דרך היית רוצה שאעזור לך?" "שלא תכעס עליי כשאני רצה אליך עם כל בעיה קטנה של הילדים". בהמשך היה הרופא שואל אותה באופן קבוע: "מה היה אביך עושה במצב זה?" פניותיה של האם פחתו, וביטחונה גבר וכך גם הקשר והאמון בינה לבין הרופא. |
להזמנת המשפחה לשיחה בנושא מסוים יכולה להיות במידה דומה השפעה מיטיבה. עצם הדיון הפתוח בנוכחות הרופא, שאלות המטופל, דעותיהם והצעותיהם של בני המשפחה יכולים כולם להביא לידי החלטות תרפויטיות במשפחה[75][76]. הביולוג Maturana[18] שעל משנתו הפילוסופית (Philosophical) התפתחה האסכולה הקונסטרוקטיביסטית (Constructive), טען, שאין אנו יכולים לכפות דעות ופירושים חדשים על מטופלינו, אלא רק "לרגש" אותם בדרך שתגרום להם ליצור מערכת משמעויות חדשה משלהם. כאשר הפונה מציג בעיה ביורפואית מסוימת, ניתן פעמים רבות "לרגש" אותו בתחקור המערכת הקשורה אליו - זו המשפיעה עליו והמושפעת ממנו ואף לזמן את משפחתו. שאלות מעגליות ותהיות לגבי המודל ההסברי משתלבות יפה בתוך מרקם השאלות המקובלות ברפואה. הן מתערבות בצורת ההתייחסות במשפחה לבעיה הנידונה ומעבירות מסרים "הנשתלים" במאגר אפשרויות התגובה של הפונה ושל משפחתו בדרכם לפתרון הבעיה.
| אדי והרופא שלו שלמה, מכירים זה את זה מספר שנים. מדי חודשיים מגיע המטופל בן ה-60 לביקור במרפאה, לשם מדידת לחץ הדם ולשם איזון תופעות ה-Parkinson שממנו הוא סובל מאז התקופה שבה הכיר את שלמה. הפעם הופיע בתאריך מוקדם מהצפוי מכיוון שחשש שהתרופות שאותן הוא נוטל בקביעות, שיבשו את היכולת המינית שעליה הייתה גאוותו תמיד. הוא ציפה, ששלמה ישאל אותו את השאלות הצפויות ויפחית במינון התרופה "האשמה", והכל יחזור למקומו בשלום. שלמה צפה את פנייתו, מכיוון ששמע מהאחות שפנינה, אשתו של אדי, התלוננה בפניה, שהיא סובלת מלחץ נפשי בתקופה האחרונה, וחיזוריו של בעלה היו לה לזרא, ולכן בכוונתה "לסובב לו את הגב".
אדי נכנס אל הרופא, לחץ את ידו, התעניין בשלומו והתיישב. שלמה החמיא כרגיל למראהו הצעיר של אדי ושאל אותו, האם אשתו אינה חוששת שמראהו הרענן יגרום לנשים אחרות להתעניין בו. השאלה הפתיעה את הפונה. הוא ענה, שהיא אינה חוששת מכיוון ש"ה-Parkinson הוא תעודת הביטוח שלה". אדי הסביר, שהיא חושבת, שנשים אחרות יירתעו ממנו בגלל רעידותיו ובגלל מיעוט הבעותיו. "היא אמרה לך את זה?" שאל הרופא. "לא", ענה אדי "אך אני מנחש זאת, ואני יודע שחשוב לה קודם כל שאני גבר, ולא ה-Parkinson. הבעיה היא שבתקופה האחרונה משהו בכדורים מפריע לי, ואני לא מתפקד כרגיל. זו הסיבה שבאתי היום אליך, דוקטור!" "איך פנינה מגיבה אליך כאשר זה קורה?" שאל הרופא בעדינות. "היא מתרחקת ממני!" ענה אדי בצער וראשו הלבן שח. "זה בוודאי גורם לך כאב וצער!" אמר שלמה. "כן, זה משפיע עליי קשה ומעצבן אותי". הרופא שאל אותו על "זקפת הבוקר", בדק את הדפקים ואיכות זרימת הדם במקומות שונים בגופו ובסיום הבדיקה אמר, שלדעתו, מינון התרופות תקין, אך יש סימנים לכך שהמתח משפיע עליו לרעה, וייתכן שהוא הגורם להפרעות בתפקוד המיני. אדי הנהן בראשו להסכמה, ושלמה הציע שבפעם הבאה תבוא פנינה איתו "ויחד הם ידונו בדרכים להפחית את הלחץ ולשמור על היחסים כתיקונם". הפונה קיבל את ההצעה, והם סיכמו שבינתיים יניח אדי לנושא יחסי המין וישקיע את מרצו בהליכה של 20 דקות פעמיים ביום במרחב הסמוך לביתו. הרופא גם הציע לבצע בדיקת דם להערכת רמת הכולסטרול (Cholesterol), הסוכר והורמונים שונים בדם - הצעה שהתקבלה כמעט בהתלהבות על ידי הפונה. כאשר באה פנינה, נסב נושא השיחה אל מצבי הרוח שלה ואדי גילה, להפתעתו, שאשתו מוצאת בו עניין בעיקר בשל תכונותיו האישיות ומראהו, ולא בגלל כושרו המיני. יתר על כן, היא רמזה, שלעיתים מיניותו היא לטורח עליה "ובגילה היא זקוקה ליותר מנוחה!" הרופא הציע, שהם ימשיכו לדון בנושא בבית, ואם ירצו את עצתו ועזרתו ישמח להיפגש עימם שוב. למעשה, הצעותיו של הרופא הסתכמו במתן האבחנה, בשלילת סיבות אורגניות לאין-אונות, בהזמנת בת הזוג ובהצעה לפעילות גופנית. ההתערבויות שלו בצירוף התגובה האמפתית, השאלות המעגליות ושיתופו של הפונה באבחנה ובטיפול היו בעלי משמעות תרפויטית לא פחותה מהצעותיו. |
הבדיקה הגופנית
לבדיקה הגופנית, נוסף על ממצאים, המאשרים או שוללים אבחנה ביופיזיולוגית זו או אחרת, ערך תרפויטי סגולי הן בגלל ציפיית המטופל למגע ולבדיקה[77] והן השאת (induction) הרפיה תוך כדי שימוש במטפורות ודמיון מודרך והמחזקת מרכיבים של ריפוי עצמי. השילוב של רפואת שריר שלד נותנת ממד נוסף וחשוב ביותר לבדיקה הגופנית כהתערבות מועילה ויעילה גם יחד.
האבחנה השלמה
אבחנה המנוסחת כיאות מעבירה מסרים של תקווה, של הבראה ושל התחזקות ושוללת קיבוע הבעיה במונחים של מצב כרוני וחסוך-תקווה[78]. הניסוח מבליט את דרך ההתמודדות ואת הפתרון הצפוי[66]. גם כאשר מדובר במחלה קשה, ניתן בניסוח האבחנה להדגיש מרכיבים חיוביים הטמונים בחוסר הוודאות, כמו סיכויים לשיפור המצב או לפחות להפחתת התסמינים. לכל אלו יש השפעה טיפולית חיובית[79].
החוזה הטיפולי
יש הרואים בחוזה הטיפולי טיפול בפני עצמו([80][81][82], היות שהוא מפרט את שיטת הטיפול, את משכו המשוער (כלומר כמה זמן תימשך הבעיה) ואת האמצעים שבהם ייעזר הרופא כולל שיתוף הפעולה והאחריות המשותפת לרופא ולמטופל לגבי תוצאות הטיפול. בצורה כזו המטופל שותף לבניית הציפייה הטיפולית והצלחת הטיפול בפרק הזמן שיועד לשם כך.
טקטיקות ההתערבות שצוינו כאמור עד כאן, לפי שלבי המפגש המוקדמים, מעבירות מסרים טיפוליים כלליים של הרגעה, של דימוי עצמי בריא והעצמה, של עידוד לטיפול עצמי ושל שיתוף וגיוס משאבים להתמודדות. הם הופעלו על ידי הרופא והשפיעו את השפעתם מבלי שהרופא יכנה אותם באופן רשמי "טיפול". על בסיס התערבויות כלליות אלו יכול הרופא להפעיל טקטיקות התערבות מובנות יותר המכוונות למטרה מסוימת - עזרה לבעיות מוגדרות המוצגות על ידי הפונה ועל ידי משפחתו.
התערבות טיפולית מובנית
בשלב הבא של המפגש ההתערבות נעשית באופן מפורש ומכונה על ידי הרופא -"טיפול". ההתערבות, הכוללת הנחיות והצעות שונות, נעשית בהסכמתו של המטופל ובשיתוף פעולה עימו.
- ההתערבויות המובנות יפורטו בפרקים הבאים.
הערכת הטיפול
כפי שיתואר בפרק האחרון, להערכת הטיפול תפקיד חשוב בהפקת לקחים ומסקנות שיסייעו להמשכיות הטיפול הכוללני בפרט ובמשפחה ולהגברת המועילות והיעילות הטיפולית של הרופא.
שלב זה גם מהווה הזדמנות לרופא ללמוד על עצמו תוך כדי התייחסותו לפונה. הבנת תהליכי העברה והעברה-נגדית בינו לבין המטופל מבהירים לרופא את הסיפור התוך-נפשי שלו ושל המטופל - סיפורים המקרינים על התהליך הקליני ועל הגישה אליו[83]. "העברה", פירושה תהליך שבו רגשות, המתעוררים אצל הפונה בעקבות הופעתו או התנהגותו של הרופא, משפיעים באופן לא ענייני על תגובותיו כלפי הרופא. "העברה-נגדית" היא תהליך דומה, המתרחש אצל הרופא כתגובה להתנהגות הפונה ולהופעתו.
| המפגש השלם כולו, שניתן להתייחס אליו כאל טיפול שלם, המורכב מרצף התערבויות שחלקן מפורש וחלקן לא, מאפשר לרופא להשפיע כתרופה ביופסיכוסוציאלית על הפונה ועל משפחתו. |
אסטרטגיה של פתרון בעיות
רופאים רבים נוקטים באסטרטגיית פתרון הבעיות בקליניקה היום-יומית מתוך הניסיון שצברו עם הזמן. גם בפסיכותרפיה פרטנית ומשפחתית, ובעיקר בגישות לטיפול קצר-מועד נהוג להשתמש באסטרטגיה דומה. עיקרי האסטרטגיה הטיפולית המוצגים להלן, מסתמכים על מאמרם של Omer & Alon[84] נראים כמתאימים ליישום בגישת הרפואה השלמה. עקרונות אלו יוצגו כאן בליווי דוגמאות אופייניות לעבודת הרופא:
קביעת דירוג המטרות
מדובר, למעשה, בפעולה שמטרתה לקבוע במשותף עם הפונה את דירוג מטרות הטיפול המשותפות כולל הקצאת הזמן והמשאבים הדרושים.
| מטופלת צעירה מגיעה לרופא ומבקשת בדיקות כלליות. מתוך השיחה הקצרה איתה מבין הרופא, שישנם חיכוכים קשים בינה לבין הוריה על בסיס ניסיונותיה להשיג עצמאות ובחירתה בצמחונות. הוא קובע עם המטופלת, שתבצע מספר בדיקות בסיסיות, כמו בדיקת שתן כללית וספירת דם, ומציע מפגש לדיון במשמעותם. הקשר שנוצר בעקבות היענותו לבקשתה לבדיקות יאפשר לו להציע התערבות במערכת היחסים המורכבת בבית. ההתערבות המשפחתית תאפשר, אולי, גם דרך נוספת לביטוי מצוקתה הרגשית של הצעירה שלא דרך תכנים של פתולוגיה (Pathology) גופנית. ברור לו, שהתערבות כזו דורשת אמון הדדי וזמן, ולכן עדיף לדחותה לפגישה הבאה. |
היררכית המטרות שנקבעה:
- היענות לבקשתה לביצוע הבדיקות
- היכרות מעמיקה יותר עם המערך המשפחתי
- ניסיון להשפיע על ההתנהגות במשפחה בהקשר למצוקה רגשית
ריכוז מאמץ טיפולי בנקודות אסטרטגיות
הצלחה בנקודה אסטרטגית תגביר את מוטיבציית (Motivation) המטופל, המשפחה וגם של הרופא להמשיך ולהתמודד גם עם מטרות אחרות – קלות כמורכבות.
| איזון עצמי של Asthma אצל נער בן 12 ישפר את תפקודו וימנע פניות חוזרות לבית החולים. הצלחה במטלה זו תקטין את העול המוטל על המשפחה ותאפשר הפניית אנרגיה לנושאים אחרים.
למדנו שכאשר מדובר בכאב גופני כסימפטום מוביל כשברקע בעיות פסיכוסוציאליות מורכבות, אם ריכזנו מאמץ בהפחתת הכאב תוך העברת סוגסטיות לקשר בין כאב ומתח, הרי שההקלה בכאב גם אפשרה להתקדם ביתר קלות בפתרון הבעיות המורכבות. |
שימוש בהתערבויות צנועות במפגש כדי לבחון את תגובות המטופל
על מנת לא להיכשל בהתערבות המרכזית, מומלץ להשתמש בהתערבויות צנועות במפגש, שיתנו לרופא הערכה לגבי מידת שיתוף הפעולה והנכונות למשימה הגדולה.
| בזמן המפגש לטיפול באי-ספיקה לבבית הציע הרופא, שבמקביל להסתגלות לתרופות החדשות שהציע, יבצע המטופל פעולות נוספות שנועדו לשיפור הדרגתי של הכושר הגופני ושל מצב הלב. הוא שאל את הפונה, אילו דרכים יכולות להתאים לו להשגת מטרה זו. המטופל הציע הליכה יומית במשך מספר דקות לאורך הכביש שמול ביתו. הצעה זו סימנה לרופא, שיש לפונה נכונות להיות פעיל בשיפור מצבו הגופני, ויש טעם להשקיע בשיקום. |
התאמת מטרות למשאבים ולמגבלות
על הרופא להתחשב במגבלות של זמן ותקציב. הוא יבדוק עם המטופל, מהם המשאבים העומדים לרשותו לביצוע משימה מסוימת. לדוגמה, הצעה לבילוי סוף שבוע במנוחה ורגיעה חייבת להיות מותאמת למצב הכלכלי של המשפחה.
הימנעות מתקיפת מטרות שיש בהן התנגדות מרבית וסיכויי הצלחה נמוכים
לא אחת נתקלים בבעיה שבה קיימת התנגדות מצד המטופל ו/או משפחתו, והרופא חייב להחליט כיצד לנהוג. מקרה אופייני הוא ניסיונו של הרופא להשפיע על המטופל להיגמל משתיית אלכוהול. במקרים אלו עדיף לחזק את הקשר עם הפונה ועם המשפחה ולטפל בבעיות נלוות עד שהקרקע בשלה להתמודדות עם גמילה.
הימנעות מפעילות של "עוד מאותו דבר"
לעיתים הפתרון שבוחרים בו מהווה את שורש הבעיה, מכיוון שחסרות הגמישות או התובנה הנחוצות כדי לבחור בדרך פתרון שונה[85]. לא אחת מציע הרופא שימוש בתרופה להקלת כאבים, וכאשר הפונה מציין שהתרופה "לא עזרה", מציע הרופא להעלות מינון או לשנות לתרופה אחרת מבלי להיות מודע לכך שלמטופל יש בעצם תנגודת חזקה כלפי תרופות. דוגמה נוספת היא לשלוח שוב לבדיקות, כאשר ברור שאינן מקדמות את הפתרון.
ייצוב הישגים חלקיים
ייצוב הישגים חלקיים כאשר חלק מהמטרות מושג, או כאשר התערבויות ביניים מצליחות, מומלץ לייצב את ההישגים, לפני שממשיכים ליעד הבא.
| ילד הסובל מבעיות ריכוז ונרגע במקצת בהתנהגותו בעקבות נטילת Ritalin, מומלץ לחזק הצלחה זו ולייצבה, למשל על ידי מתן תפקיד חברתי הדורש אחריות והמתאים לכישוריו. ההנחה היא שהוא יתעודד מהצלחותיו בתפקיד, וההשפעה החיובית של הטיפול תגבר. בשלב הבא ניתן להתייחס לשינוי האווירה בבית שהפריעה לריכוז. כל הצלחה מיוצבת מהווה בסיס לשינויים תרפויטיים נוספים. |
Weick[86] טוען שניצחונות קטנים מחזקים את הביטחון העצמי של הפונה, מונעים דיכאון ואפטיה (Apathy) ומעניקים לו תחושת כוח ושליטה שתאפשר לו להמשיך ממשימה קטנה אחת לרעותה, ומניצחון לניצחון.
הכנת קו נסיגה כאשר התערבות מסוימת נכשלת
כישלון ההתערבות שהוצעה על ידי הרופא - ייתכן תמיד. במצבים כאלו מפעיל הרופא "קו נסיגה", או מה ש-Neighbour[87] מכנה "Safety Net". "קו נסיגה" משמעותו תגובת הרופא בעקבות כישלון התערבות טיפולית.
תגובות המאפשרות המשך טיפול יכולות להיות:
| "עוד לא הצלחנו, אך עדיין יש דרכים נוספות לתקוף את הבעיה".
"לפחות למדנו שדרך זו אינה מתאימה לך, וזו התקדמות". "נקטין את המינון, ייתכן שהמינון היה גבוה מדי... " |
בתגובות אלו מתמודד הרופא בין היתר, באופן אישי עם רגשי תסכול שהוא חש על ידי המשך התמודדות, העברת מסר של תקווה והפיכת הכישלון ליתרון ולמכשיר ללמידה.
| בשמונה טקטיקות אלו, או בחלקן, ניתן להשתמש בכל סוג של מפגש והתערבות. השימוש בהן עשוי לחזק את סיכויי ההצלחה של מהלכי הטיפול השלם מוצעים. |
אופני ההתייחסות הטיפולית
בגישת הרפואה השלמה, נקבעת התייחסות הרופא לפי המאפיינים שפורטו המשפיעים על צורת הפנייה אליו והציפיות ממנו. בכך משפיע הרופא פעמים רבות על שביעות רצונם של מטופליו[88]. אופני התייחסויות אלו יכולות להשתנות מרגע לרגע במפגש ואף להיות מעורבות זו בזו.
התייחסות רגשית והתייחסות קוגניטיבית
- התייחסות רגשית
| מטרתה לסייע למטופל להתגבר על קשיים רגשיים הקשורים לבעיה המוצגת לרופא. כלי ההתערבות כוללים אמפתיה, הקשבה, ונטילציה (Ventilation), מגע, הומור, שתיקה ואמצעים יצירתיים שונים. |
אמפתיה וונטילציה; מופעלות בדרך כלל בד בבד וקשורות זו לזו בצורה מעגלית - האמפתיה מעודדת המשך תיאור המצוקה הרגשית (ונטילציה) ואף המרצה נוספת לחשוף בעיות עמוקות יותר בחייו של הפונה. השיחה על נושאים אלו מביאה לוונטילציה נוספת, וזו בתורה שוב מאפשרת תגובה אמפתית של הרופא המטפל. Kleinman[45] מדגיש חזור והדגש את תפקידו של הרופא בתחום הטיפול הרגשי. לדבריו, היות שהחולי גורם לתגובה רגשית חזקה של אבל, "בגידת הגוף", כעס, קנאה, הלם, אשמה וייאוש, תפקיד הטיפול לשמש הזדמנות לעבור תהליך אבל, לפרוק ולעבד רגשות, ותפקיד הרופא לעודד תהליכים אלו.
| רוני, גבר צעיר בן 52, יושב מול הרופא יוסף, כאשר כל גופו מכונס בתוך עצמו, עיניו מצועפות ועגומות, ופיו מתאמץ שלא לחשוף את רגשותיו.
"אני לא מרגיש כל כך טוב מאז התאונה לפני שבוע", הוא אומר וקולו רועד במקצת. "זו חוויה קשה להיות מעורב בתאונת דרכים!" מאשר הרופא ברוך. "אני לא יכול לשכוח את זה, ויש לי סיוטים כל הזמן", עונה רוני וקולו הולך ונסדק. "זה ודאי פחד נוראי לראות, שאתה מאבד שליטה על הרכב, ואתה מרגיש את המוות מולך", מוסיף אחריו יוסף. "אני לא יכול להירגע, ואני מרגיש שזה משתלט עלי ומדכא אותי". כעת כבר שפתיו רוטטות, ועיניו מתמלאות דמעות. "זה בסדר, תן לעצמך להוציא את זה... אל תפחד!" אומר יוסף ומניח יד תומכת על שכמו של רוני הפורץ בבכי חנוק. |
בדוגמה זו, האמפתיה אפשרה ונטילציה והקלה על הפונה. יש להזכיר בהקשר זה גם את החשיבות הרבה שיש לשתיקה; בזמנים שבהם סערת רגשות גורמת למטופל לבכי או להשתנקות, שתיקתו האמפתית של הרופא מאפשרת הכלה (Containing) של הרגשות והכאב ומאפשרת למטופל התמודדות נאותה עם רגשותיו.
המגע הגופני הוא טיפול רגשי ראשון במעלה עוד מינקותנו. ישנם מצבים שבהם הוא מתבקש מאליו, כמו בדוגמה הנזכרת למעלה או במצב של אבל או צער עמוק, וישנם מצבים אחרים שבהם הוא אפשרי, כמו בהתחלת המפגש או בסיומו בדרך של לחיצת יד או הנחת יד על כתף או זרוע. בפעמים אחרות הוא יכול לבוא לידי ביטוי בבדיקה הגופנית, למשל בנגיעה רכה באזור כואב או בצלקת ניתוחית מכוערת של שד כרות וכדומה.
ישנם מצבים שבהם הביטוי המילולי קשה במיוחד, ואז ניתן להציע ביטוי יצירתי, כמו ציור או פיסול. ילדים או בני נוער נענים בקלות רבה יותר לצורות ביטוי יצירתיות. הרופא יכול להחזיק במשרדו מספר דפים, עפרונות צבע ופלסטלינה. כאשר הוא נתקל במצב שבו הוא נוכח לדעת, שיש קושי מילולי בהתבטאות רגשית, הוא יכול להקדיש מספר דקות ולהציע למטופל לתאר על הנייר או באמצעות הפלסטלינה את מה שהוא מרגיש או את מקום הכאב. ביצירה עצמה יש התפרקות רגשית שמאפשרת מאוחר יותר לעבד את הנושא הכאוב ולהציע פתרונות[89].
| גברת שפירא הייתה ניצולת שואה שהמעיטה לדבר על מאורעות האימים שחוותה. יום אחד באה לבקש כדורי שינה. הרופא שהכירה היטב שאל בעדינות, אם היא מעוניינת לספר מה מפריע לה לישון. היא הנידה בראשה לשלילה, ועיניה התמלאו דמעות והביעו מצוקה קשה. הרופא הוציא מהמגירה עפרונות גיר וחתיכת פלסטלינה, הניח אותם לפניה ואמר: "תנסי אולי לבטא את מצוקתך בעזרתם". היא הביטה מופתעת לרגע בפניו, נטלה את הפלסטלינה, לשה אותה ופיסלה בזעם פני גולגולת. את הפסל הניחה על הנייר הלבן וצבעה סביבו בשחור. הרופא התבונן בדממה והניד ראשו. כאשר סיימה, היו פניה רגועות משהו. היא נטלה את המרשם שהכין לה והלכה לדרכה. |
Asen וחבריו[90] מציעים לרופא דרך נוספת להתייחסות רגשית - לקרוא תגר על דרכי הכחשה שונים של המטופל. אנו מציעים להיזהר מלתקוף מנגנוני הגנה, כל עוד אין למטופל ביטחון ביכולתו להיעזר בדרך הגנה אחרת. כדרך שכיחה להתמודד עם קושי רגשי נוקטים מטופלים רבים הפונים למרפאה מנגנוני הגנה כמו: הכחשה, סומטיזציה (Somatization), השלכה, ניתוק, אינטלקטואליזציה (Intellectualization), תגובה היסטרית (Hysterical) וכדומה (Ness & Ende, 1994)[91][50]. מנגנוני הגנה אלו הם הדרכים הטובות ביותר שמצאו מטופלים אלו בכוחות עצמם, כדי להתמודד עם קשיים רגשיים, כמו כעס, פגיעות וכדומה (Daldrup וחבריו, 1988)[92]. על מנת שיוכלו למצוא דרכי התמודדות יעילות יותר, על הרופא לאפשר להם ביטחון וקבלה ולהציע אפשרויות אחרות לביטוי רגשי. לעיתים, תוך כדי הטיפול בבעיות רפואיות שונות, נוצרים לפתע תנאים שיכולים להתוות דרך חדשה להתמודדות רגשית.
אחת הדרכים להתמודדות עם קושי רגשי היא באמצעות הצחוק וההתבדחות, אך יש לנהוג בדרך זו במשנה זהירות מפאת הסכנה של התבטאות מעליבה או חסרת טקט.
| "אני מרגישה כל כך רע היום ד"ר, שבא לי ממש לבכות".
"אין בעיה, קניתי כאן שתי חבילות של ממחטות נייר במיוחד בשבילך". |
לרוב, מקומו של הצחוק מתאים לאחר האמפתיה הרגשית, ולא אחת המטופלים עצמם יוזמים התבטאות מבודחת על מנת לכסות על מבוכתם לאחר גילוי רגשי משמעותי. זו יכולה להיות הזדמנות נאותה גם לרופא להצטרף לצחוק ולהקל בכך גם על עצמו.
ההתייחסות הרגשית דורשת מהרופא מעורבות רגשית מסוימת. לרופאים רבים מעורבות זו קשה לביצוע (Scheiber[93][34]). היא מגלה קצות עצב חשופים שהיו מוגנים זמן רב וקיבלו לגיטימציה להסתרה ולהגנת יתר במשך לימודי הרפואה והשהות בבית החולים.
| הרופא מתייחס באופן רגשי, כאשר הוא מרגיש מסוגל לכך. מגבלת משאביו הרגשיים שמורה גם למטופלים אחרים, לעצמו ולמשפחתו. |
להיות אמפתי, קשוב ומכיל קל יותר, כאשר מדובר במפגש ארוך. כאשר המפגש קצר - 10–15 דקות, הקושי נעשה כבד פי כמה. הרופא זקוק לא אחת לנקיטת מספר מנגנוני הגנה אפשריים כדי לטפל ברגשותיו, לדוגמה: למצוא דרך לוונטילציה לאחר מפגש כזה, להתייחס לפונה הבא בדרך "ביורפואית טהורה" או במפגש עצמו להגביל את הביטוי הרגשי לזמן מסוים ואז לעבור לגישה תכליתית או לעבור להתייחסות קוגניטיבית. לעיתים כאשר המפגש מעורר רגשות חזקים במיוחד, רצוי לעשות הפסקה קצרה וגם שיתוף של עמית/ה עשוי להקל.
ההתייחסות הקוגניטיבית
| ד"ר אבי אהב לבוא מספר דקות לפני התחלת העבודה ולהכין עצמו רגשית וארגונית לקבלת הקהל. הפעם עומס כבד ומפתיע של תנועה בכבישים גרם לו לאחר. המזכירה השלווה בדרך כלל קיבלה את פניו בבהילות מה: "יש כאן אשה שמרגישה מאוד לא טוב והסכמתי שתראה אותה לפני האחרים, האם זה בסדר מבחינתך?" כל זאת היא לחשה לו תוך כדי כניסתו החפוזה לחדר. החדר היה דחוס, והשולחן עמוס באי סדר.
"בסדר" הפטיר והחל לסדר במהירות את שולחנו, כשהוא מרגיש את הלחץ מאמיר בו, ואת סבלנותו מתקצרת. לחדר נכנס זוג בגיל 53 לערך. הבעל בארשת קפואה ועניינית, והאשה נראית מתוחה מאוד, עצבנית ומפוחדת, אך לא סובלת. עוד לפני שהתיישבה החלה לדבר: "כואב לי בגרון ובאוזן השמאלית ובכלל בכל הצד השמאלי של הראש.... כן, וגם כאן" הצביעה על אזור האגן מצד שמאל. "יש כאן משהו שמפריע לי וכואב. היום בצהרים קמתי מהמיטה, ופתאום הכל הסתובב לי, נעשה לי שחור ונפלתי חזרה על המיטה!" "ספרי לו על היד!" התערב הבעל בשתיקה הקצרה. "כן", המשיכה "והיד פתאום נתפסה לי בצורה כזו" הדגימה יד עם אצבעות כפופות. ניסיתי ליישר אותה בעזרת הבת שלי, וזה לא הלך!" דר‘ אבי חשב על מחלה וירלית מלווה בנשמת כתגובה קונברסיבית (Conversive), עקב מצב של חרדה ומתח מוגבר מסיבה כלשהי. הוא ידע, שאם ברצונו לתת טיפול איכותי ולהבין את הבעיות לעומקן, עליו להתערב רגשית ולאפשר בעזרת אמפתיה וונטילציה של הפחדים והמצוקות הרגשיות האחרות. עם זאת הרגיש, שאין באפשרותו כרגע להשקיע משאבים רגשיים, היות שהוא עצמו נמצא בלחץ ובמצוקה רגשית. הוא עצר בכוח תגובה קצרת רוח או צינית והגיב באופן ענייני: "האם זה קרה לך בעבר?" שאל וקיבל תשובה שלילית. הוא שאל שאלות נוספות לגבי התסמינים ושם לב לחשיבות המיוחדת שהאשה הקדישה להתכווצות היד. חשד מסוים דחף אותו לשאול: "יש עוד חולים במשפחה?" "יש, בוודאי" אמרה האשה במהירות ומיד נעצרה: "למה אתה מתכוון?" הרופא לא ענה מיד, והבעל שאל: "אתה מתכוון שפעת וכאלו מחלות? הבת הייתה חולה לפני שבוע בשפעת קלה". "אני מבין" ענה ד"ר אבי ופנה שוב לאשה: "למה את התכוונת, כשאמרת יש בוודאי?" היא היססה לרגע ואמרה: "טוב, אני לא יודעת, אם זה חשוב, אבל אנחנו מטפלים כרגע באמא שלי. היא אחרי שיתוק מוחי, ובאמת מה שקרה לי עם היד קצת הזכיר לי את המצב שלה!" הרופא בדק אותה ביסודיות והתרכז בעיקר בבדיקה נוירולוגית (Neurological). לאחר הבדיקה אמר: "מבחינה נוירולוגית את בריאה, ואין סיבה לדאגה או חשש משיתוק ומבעיה דומה. מצאתי, שאת סובלת משפעת וירלית (Viral) הגורמת לכאבים בלוע, באוזן ובמקומות נוספים בגוף. פעמים רבות מצב של כאב ומצוקה גורמים בזמן המחלה לנשימה מהירה מידי, ואז הרכב החומרים בדם משתנה וגורם לתופעה של התכווצות היד. הטיפול פשוט, ואני אלמד אותך מה לעשות" תוך כדי דבריו הרגיש כיצד המתח נמוג אצלה וחש את המתח שלו שמתפוגג אף הוא. בהמשך פירט את הטיפול בשפעת, הדגיש את הצורך במנוחה ובטיפול בכאבים ולבסוף הדגים, כיצד צריך לנשום נשימה בטנית, איטית ועמוקה במצב שבו היד מתכווצת. דר' אבי הכיר את עצמו. כאשר הדגים את הנשימות העמוקות, הוא ביצע, בעצם, הרפיה וטיפל בעצמו. הוא הרגיש טוב. לסיום שאל, האם יש שאלות נוספות, וידא שהטיפול ברור ומובן לזוג והזמינם לביקורת. |
ההתייחסות הקוגניטיבית היא סגנון ההתייחסות השכיח והמקובל ביותר ברפואה. היא כוללת בדרך כלל הסברים לגבי תופעות גופניות פיזיולוגיות ונפשיות (כפי שתואר במקרה האחרון), הדרכה לגבי טיפולים שונים והימנעות מתופעות לואי ואפילו שימוש באמצעי המחשה, כמו ציורים, תמונות וגרפים. ההתייחסות הקוגניטיבית קלה לשימוש לרופא, ומהמטופל היא דורשת רמת הבנה מסוימת. שימוש בהתייחסות זו עלול להוות בעיה, כאשר הבנת התהליך אינה פותרת למטופל את הקושי הרגשי שהוא ניצב בפניו, לכן חשוב להתאים התערבות זו לשפת המטופל ולמצב הנידון. התייחסות זו מתאימה לאנשים בעלי קושי בביטוי רגשי ונטייה לשכלתנות.
אחד הכלים להתייחסות קוגניטיבית הוא שינויי התפיסה והמשמעות. כבר הוזכר שיותר משחשובה תופעה מסוימת, חשובה המשמעות שמוענקת לה.
| שינוי המשמעות פירושו להשפיע על המטופל לראות דברים מסוימים בצורה שונה. תפקידו חשוב הן בטיפול החריף או הכרוני והן בטיפול המניעתי. |
נזכיר שלושה מושגי התערבות לשינוי משמעות:
- Reframing - מסגור מחדש, שמשמעותו שינוי תפיסת ההקשר של נושא מסוים או שינוי ההמשגה לצורך טיפולי. Friedman & Fanger[66] תולים בשינוי זה את האסטרטגיה המרכזית ביצירת טיפול יעיל. לדעתם, כלי טיפולי חשוב זה, אינו פירוש, הסבר או יצירת תובנה, אלא ציון "העובדות" תוך מתן משמעות חדשה והגיונית לעובדות אלו. בדרך זו השינוי אינו יוצר תובנה, אלא מלמד "משחק חדש". הם מבדילים בין מתן משמעות חדשה להתנהגות מסוימת (לרוב משמעות חיובית) לבין ההקשר שבו להתנהגות מסוימת יכולה להיות משמעות חיובית.
בן מתלונן על כך שאביו הקשיש מזעיק אותו לעיתים קרובות בשל בעיות גופניות שוליות. הרופא מסביר, שהאב סובל מחרדה ומבדידות, והזעקת הבן אליו נעשית, מכיוון שקשה לו להודות בכך ולבקש עזרה מבנו בנושאים אלו. כשהבן הבין זאת, היה לו קל יותר לעזור לאביו ולהתייחס אליו במשנה חמימות והבנה. הוא הצליח להזדהות עם אביו כ"גבר" שאינו רוצה להודות בפחדים ובחולשה, אך "מותר" לו לסבול כאבים. הארת הנושא באור אחר ומזווית שונה מאפשרת יצירת פתרונות מתאימים.
- בהקשר לשינוי ההמשגה כדאי לציין את ה- Rational Emotive Therapy (RET) שפותח על ידי Ellis ב-1957[94] - ועיקרו: ניסיון לשנות את הדרך שבה אנשים מפרשים או מעריכים את החוויות שהם עוברים בחייהם. אליס טוען, שהפירוש לתופעה יוצר לא אחת את הבעיה.
כאשר אדם נכשל ונופל, הוא יכול לומר לעצמו: "לא נזהרתי, חשבתי על משהו חשוב, לא הבחנתי במכשול ומעדתי, אני אלמד מכך להבא..."
אחר יאמר: "שוב נכשלתי! יש לי, כנראה, שתי רגליים שמאליות, ואין לי תקנה".
Beck[95]ניצל שיטה זו כדי לעזור לחולי דיכאון לשנות מחשבות שליליות ודימוי עצמי גרוע
- Relabeling - תיוג מחודש, כלומר לקרוא בשם חדש לפעולה מסוימת על מנת להביא לשינוי שיסייע בפתרון הבעיה.
אם מתלוננת על כך שבנה אינו מצליח לקום בבוקר ללימודים, והיא צריכה לטלטל אותו ולהלביש אותו בעודו רדום. היא חוששת ממחלה שגורמת לכך. הרופא מציע לראות בתופעה מצב שבו העביר הבן את האחריות לקימה ללימודים אל אימו. כל עוד תמשיך היא לשאת באחריות, בנה יוכל להתנער מנטילת אחריות ומתוצאותיה.
- מקרה מיוחד של התערבות כזו מכונה Positive Connotation פירוש חיובי לתופעה שהוגדרה קודם כשלילית.
האב מספר, שבנו בן ה-13 החל להרטיב בתקופה האחרונה. הוא רואה בכך נסיגה התנהגותית של הבן ומאשים אותו בחוסר רצון להתבגר ולפתור את הליקוי. לאחר שלמד את הבעיה על כל היבטיה ובדק את הילד, מציע הרופא אפשרות שלפיה ההרטבה הלילית משמשת לבן דרך לגרום לכך שאביו יהיה יותר מעורב בנעשה בבית ובחינוך ילדיו, דבר שלא היה קודם לכן. הרופא הציע לאב להזמין את בנו למשחקי כדור משותפים, טיולים וצפיה משותפת בסרטים. תוך תקופה קצרה הרטבת הלילה נעלמה ללא שוב.
- Friedman וחבריו[66] מציעים דוגמאות נוספות: כאשר המטופל מגדיר עצמו כ"חרד", ניתן לומר לו: "לעיתים מוטב להיות זהיר". כאשר הוא טוען, שהוא "לא מאורגן", ניתן לומר: "זה בוודאי מאפשר לך להיות פתוח להזדמנויות רבות בבת אחת". לכל אמירה ניתן לתת משמעות חיובית
- Externalization - הפיכת תסמין מסוים לגורם חיצוני או "גוף זר"[96] ובכך ליצור חזית משותפת של הרופא ומטופליו כנגד התסמין.
הרופא מתייחס לכך שהפונה מספר, שהוא אינו יכול להפסיק לעשן. הוא מציע למצוא יחד עם הפונה שיטות להיאבק ב"מפלצת ששמה הצורך לעשן" ולהתחכם באופן שגורם זה יוכרע ויובס.
| התייחסויות קוגניטיביות, שבהן נעשה שימוש בשלושת הכלים שהוזכרו, יכולות להיות יעילות בטיפול השלם, מכיוון שבאמצעותן ניתן לשנות תפיסה הרואה בעיה מסוימת במושגים ביופיזיולוגיים ולהציע תפיסה חדשה המקשרת בין הגוף לנפש ו/או למשפחה. |
התערבות כזו מהווה אתגר מיוחד מבחינה מחשבתית. לא תמיד יכול הרופא להשתמש בה ובעיקר, כאשר הוא נמצא במתח רב ובבעיות ארגוניות שונות. מצד שני כשמצליחים, היצירתיות מעוררת תחושת הישג ורוח חדשה והניסיון המצטבר מקל על היישום במקרים הבאים.
התייחסות ישירה והתייחסות עקיפה
מרבית ההתייחסויות ברפואה ראשונית הן ישירות; התייחסות ישירה מכוונת ישירות לבעיה המוצגת, למשל כדורים הניתנים להפחתת כאב, דיאטה להורדת משקל, שיחת הסבר להבנת מחלה מסוימת ודברי ניחומים והרגעה במצבי משבר.
| ההתייחסות הישירה מופעלת, כאשר ברור, שעמדתם וכוונותיהם של הפונה ושל הרופא זהות לגבי הבעיה המוצגת. |
הפונה ומשפחתו מציגים בצורה ברורה וחד-משמעית את מצוקתם ואת העזרה הדרושה להם, והרופא מקבל על עצמו את ההתמודדות עם הבעיה המוצגת. עם זאת הניסיון מלמד, שלא תמיד הדברים מתרחשים בצורה כזו. אנשים רבים פונים למרפאה בתיאור מעורפל של מצוקה ומתקשים להתמקד בבעיה אחת. נראה שפנייתם למרפאה היא קריאה לעזרה, אך מתקשים בהגדרת הבקשה. הקושי, אפשר שמקורו בהכחשת עצם קיום הבעיה, כמו במצבי דיכאון וחרדה, בחוסר מודעות ותובנה לבעיה העיקרית, או בסיבות אחרות.
במצבים כאלו הרופא מצליח לעיתים בצורה טקטית ועדינה לרדת לשורש הקושי ולטפל בו ישירות. כאשר אין אפשרות כזו, ונראה שהמטופל מרגיש שלא בנוח לדבר ישירות על מצוקתו המרכזית, יש צורך בהתייחסות עקיפה.
| למשל, כאשר הרופא מרגיש, שהמטופל מתקשה לדבר על בעיה של אין-אונות, הוא יכול להציע טיפול המבוסס על ויטמינים, הרפיה ותזונה נכונה כשלב ראשון של "התחזקות גופנית". או כאשר ברור, שמדובר בחרדה או בדיכאון, הרופא יכול להציע תרופות ל"שינה שלווה יותר בלילה" ושיחות הדרכה לביצוע קל יותר של פעילויות שוטפות. |
| מצבים הדורשים התייחסות עקיפה מתאפיינים בכך שיש הסכמה סמויה בין הרופא למטופל לגבי מהות הבעיה ולגבי הטיפול בה מבלי לומר זאת מפורשות. |
לא תמיד ברור, אם הסכמתו של המטופל נעשית באופן מודע או לא. הצלחת הטיפול תלויה במידת שיתוף הפעולה בתוכנית המוצעת על ידי הרופא.
| בסוגי ההתייעצות רבים שכיח לנקוט התייחסויות משולבות - ישירות ולא ישירות. היות שהבעיות המוצגות קשורות למערכת ביופסיכוסוציאלית, תיתכן לא אחת הסכמה גלויה לגבי אבחנה ולגבי טיפול בבעיות הביורפואיות ומאידך הסכמה סמויה לגבי האבחנה וההתערבות הפסיכוסוציאלית. |
| כאשר עמי בן ה-38 חלה בשפעת קשה, הוא נעשה קשוב לניסיונות הרופא דר‘ עזרא, לשכנעו להפסיק לעשן. הוא נעתר להביא את חברתו לחיים ניצה ואת בנו בן ה-7 מנישואיו הקודמים. בפגישה המשפחתית למד הרופא, שעמי נמצא בקשיים רגשיים רבים הן בהתקשרותו עם ניצה והן בהתחייבויותיו כאב לבנו. הוא גם נמצא במצב תחרותי קשה בעבודה כמהנדס בניין.
דר‘ עזרא הציע לעמי להפסיק לעשן בסוף השבוע הקרוב ולעסוק בפעילויות נוספות שיועילו לו להסחת הדעת מנושא העישון: להיעזר במסטיק ניקוטין, להתחיל ללמד את בנו טניס מספר פעמים בשבוע, לצאת יותר לבילוי משותף עם ניצה בסופי שבוע ולהודיע לחבריו בעבודה, שהוא זקוק לעזרתם בהפסקת העישון. הוא הזמין את המשפחה לחזור לביקורת מדי שבוע. דר‘ עזרא מצא, שלא רק שעמי הצליח להפסיק לעשן, אלא שגם היחסים בינו ובין ניצה ובנו השתפרו תוך כחודש (ומצב זה נשאר בתוקפו למשך כשנה, אף על פי שהביקורים אצל הרופא הלכו והתמעטו). הוא למד לדעת, שעמי אכן הקפיד להשתמש במסטיק, אך לגבי שאר המטלות תפקידה של משפחתו היה מכריע: בנו לא ויתר על הטניס, וניצה הקפידה על הבילוי המשותף. היא גם זו שהתקשרה לחבריו לעבודה מבלי שידע וביקשה עזרתם בנושא הפסקת העישון. |
בדוגמה זו, ההתייחסות הישירה הייתה בהפסקת העישון, אך ייתכן, שמה שהשפיע בעיקר על הצלחת הטיפול, הייתה ההתייחסות העקיפה לקשרים שבין עמי והקרובים אליו.
התייחסות משימתית והתייחסות לרעיונות טיפוליים
חלק מהפונים מצפה לקבל את עזרת הרופא יותר כ"ייעוץ נוסף" המשלים החלטה מוקדמת שכבר התקבלה בבית. את הייעוץ ניתן לאמץ בשלמותו, באופן חלקי או לדחותו. אחרים מצפים לקבל מהרופא הוראות משימתיות מפורטות שאותן יש למלא בדייקנות זו או אחרת. הרופא מאמין בדרך כלל, שהטיפול שהוא מציע הוא הטיפול העדיף בבעיה המוצגת. עם זאת ברור לו, שאנשים מושפעים ממקורות שונים (כמו "עצות סבתא", עיתונים, טלוויזיה וכד‘). הוא יציע לפונים טיפול שיש בו הוראות ביצוע (משימה) או שיקיים איתם דיון על המצב הבריאותי ועל דרכי טיפול אפשריות.
- התייחסות משימתית
התייחסות משימתית היא ההצעה לפעילויות שונות שהרופא מציע לפונה ולמשפחה. מדובר בטיפול הכולל הוראות לנטילת תרופות, פעילות גופנית, תזונה ושאר פעילויות שמטרתן טיפול ממוקד ויצירת תנאים לגוף לטפל בעצמו. הצעה למשימה תדגיש את הנקודות הבאות:
- משימות מותאמות להווי המשפחתי ולסדר יומו של הפונה
- התארגנות בהתאם ללוח זמנים
- מפגשי ביקורת לדיווח על המשימה ולדיון בקשיים שהתעוררו
- הגדרת תפקידים ברורה של המשתתפים במשימה
לדוגמה:
| "אני מציע, בנוסף לתרופות נגד כאבים לבצע פעם ביום תרגילים אלו לחיזוק שרירי הגב התחתון. עליך להקדיש לפעילות כחצי שעה ביום ולבצע אותה על פי ההוראות המפורטות. כמו כן אחת לשבועיים חשוב להגיע אליי לביקורת. אשתך תסייע לך בזמן הפעילות, בכך שתדאג שהילדים לא יפריעו לך ותענה על שיחות הטלפון". |
לרוב, קל יהיה לרופא לזהות את המטופלים המצפים ממנו להוראות משימתיות, והניסיון גם הוא ילמד אותו עד כמה, וכלפי מי לנקוט סגנון משימתי. טקטיקה זו מתאימה במיוחד למטופלים בעלי נטייה כפייתית, ובמקרה כזה רצוי שהמשימה תהיה מורכבת עוד יותר ומלווה ברישום.
- התייחסות רעיונית
להתייחסות לא משימתית קראנו התייחסות רעיונית. בסוג זה של התערבות נמנע הרופא מלתת הוראות ומשימות ומסתפק בדיון עם הפונים ברעיונות טיפוליים אפשריים.
| רעיונות טיפוליים אמורים להפרות ולגרות את מחשבתם של הפונים. לעיתים גירוי כזה יכול להוליד את הרצון לשינוי - לנקיטת דרך שונה וחדשה שתתאים להם בפתרון מצוקתם. התייחסות זו מתאימה לפונים שמתקשים לקבל עצות או הוראות, מפגינים צורך רב בשליטה מתמדת במצבם, או שמפגינים אמביוולנטיות כלפי בעייתם - הם מבקשים עזרה, אבל... |
פונים כאלו מרמזים לרופא, שבנושאים מסוימים עליו להתקדם עימם לאט יותר, כדי שיוכלו לקבל את השינוי התפיסתי או ההתנהגותי המוצע. במקרים כאלו יש צורך בסדרה של מפגשים לשיחות שבהן ישתמש הרופא במשפטים שמאפשרים חשיבה. לדוגמה:
| "מה לדעתך היתרונות שיהיו לך מכך שתצליח להוריד במשקל?"
"נניח שהיית לוקח כדורים להרגעה במצבים שבהם אתה נכנס ללחץ, איך, לדעתך, יחס המשפחה היה משתנה אליך?" "אחד המטופלים שלי סבל גם הוא מבעיה של צילצולים באוזניים, ביקר אצל טובי המומחים וגם שילם להם כסף רב, ללא הועיל. לאחר שהפחית מתח ותרגל יוגה מצא שיפור משמעותי". "ישנם הסבורים שעדיף ליהנות היום מאשר לחשוב על מחר. לעומת זאת יש פתגם האומר "הדרך שבה תציע את מיטתך תקבע, איך תשכב בה". "נבון לא ייכנס למלכודת שרק חכם יכול לצאת ממנה". |
בהתייחסויות אלו מובעים רעיונות בצורה המתקשרת באופן ישיר או עקיף לבעיה שהעלה המטופל, אך בצורה כזו שהוא יכול לבחור מה להבין מהם, ומה להחליט לגבי המשך דרכו.
שיטות התערבות מובנות
כאשר אנו מתייחסים לטיפול פסיכוסוציאלי, אנו נוטים לאמץ את גישתו של Lipkin[97] שטען ב-1987, שפסיכותרפיה היא השפעה באמצעים פסיכולוגיים על דרכי מחשבה, על הרגשה ועל התנהגות של אנשים הנמצאים במיקום כלשהו בין חולי קשה לבריאות שלימה. אנו מאמינים, שהשפעת הרופא על הפונים מושגת באופן יעיל יותר באמצעות שילוב אמצעים פסיכולוגיים ברקמת הטיפול הרפואי.
פרקי הטיפול המובאים להלן מוגשים בצורה מורחבת ומפורטת. כל פרק מציג התערבות מובנית בצורה שניתן ליישמה במפגש של 10–15 דקות בממוצע. כל התערבות מייצגת גישת טיפול מסוימת המוכרת היטב בשטחי הטיפול הפסיכותרפויטי.
הצורה המובנית, שבה מוצגות שיטות הטיפול ההתנהגותי, המשפחתי-מבני וההיפנוטי, מאפשרת הבנה מלאה יותר של התהליך הטיפולי. ב"חיים האמיתיים" של הרופא במרפאה הטיפול, כזכור, מוטמע בשלבי המפגש השונים. במהלך מפגש זה, מתבצעות התערבויות שונות, וחלקן אף מוצגות למטופל כ"טיפול" (או מרשם). עם זאת ההתערבויות המובנות משולבות זו בזו. הנושא יודגש בפרק "ההתערבות האקלקטית".
ההתערבות המובנית מציעה מסגרת טיפולית השזורה באופן הדרגתי והמשכי בשלבי המפגש מתחילתו ועד סיומו. פעמים רבות מחליט הרופא להשתמש בהתערבות כזו עוד לפני הפגישה (לפי המידע שצבר). פעמים אחרות בוחר הרופא בהתערבות זו במהלך הפגישה וככל שניסיונו בסוג טיפול זה עולה, כך יתחזק ביטחונו בשימוש בטכניקות המוצעות. בתוך ההתערבות המובנית יכול הרופא כאמור, להשתמש בהתערבות רגשית, קוגניטיבית, ישירה או עקיפה, משימתית או רעיונית לפי צורכי הפונה ולפי צרכיו הוא ובהתאם לנושאים המשתנים מרגע לרגע.
ביבליוגרפיה
- ↑ Griffith L. J., Griffith M.E.: “The Body Speaks: Therapeutic Dialogues for Mind-Body Problems". BasicBooks NY, 1994.
- ↑ Rolland J.S.: “Families, Illness, & Disability: An Integrative Treatment Model". BasicBooks NY, 1994.
- ↑ Pollin I..: “Medical Crisis Counseling: Short Term Therapy for Long Term Illness". Norton NY, 1995.
- ↑ 4.0 4.1 4.2 O’Hanlon W.H., Weiner-Davis M.: “In Search of Solutions: A New Direction in Psychotherapy". W.W. Norton NY, 1989.
- ↑ Gordon T., Sterling E.W.: “Making the Patient Your Partner: Communication Skills for Doctors and other Caregivers". Greenwood Publishing Group, Inc., Westport, 1995.
- ↑ Jaber R., Steinhardt N., Trilling J.: “Explanatory Models of Illness: A Pilot Study". Fam. Syst.; Med. 9: 39-51, 1991
- ↑ Doherty W.J., Baird M.A., Becker L.A.: "Family Medicine and the Biopsychosocial Model: The Road Toward Integration". Advances; Vol 3:3: 17-28, 1986.
- ↑ Baird M.A., Doherty W.J.: " Risks and Benefits of a Family Systems Approach to Health Care". Fam. Medicine; 18: 5-17, 1990.
- ↑ 9.0 9.1 Bynum W.: "Why Physicians need to be more than Automated medical Kiosks" Acad. Med 89 2014.
- ↑ Epstein R: "Responding to Suffering" JAMA 314:24 2015.
- ↑ Taylor R.B.: “Fundamentals of Family Medicine". Springer-Verlag, NY, 1996
- ↑ Fletcher D.J.: "Wellness: The Grand Tradition of Medicine". Postgraduate Med.; 73:87-90, 1983.
- ↑ Antonovsky A.: "Health, Stress, and Coping". .Jossey-Bass San Francisco., 1979.
- ↑ 14.0 14.1 14.2 14.3 Balint M.: "The Doctor, his Patient and the Illness". International Universities Press,inc. Madison, 1964.
- ↑ Neighbour
- ↑ Golann S.: “On Second-Order Family Therapy". Family Process; 27: 51-65, 1988.
- ↑ Hoffman L.: “Foundation of Family Therapy". Basic Books NY, 1981.
- ↑ 18.0 18.1 Maturana H.R., Varela F.J.: “The Tree of Knowledge: The Biological Roots of Human Understanding". Shambhala Boston, 1987.
- ↑ McNamee S., Gergen K.J.: “Therapy as Social Construction". Sage London, 1992.
- ↑ Bateson G., Bateson M.C: "Angels Fear: Towards an Epistemology of the Sacred". Macmillan NY, 1987.
- ↑ Schild P., Herman J.: “Somatic Fixation revisited". Fam. Sys. Med. 12: 31-36, 1994.
- ↑ Corney R., Jenkins R.: "Counselling in General Practice". Tavistock/Routledge London, 1993.
- ↑ Herman J.: “The Common Denominator". Family Systems Medicine; 9: 275, 1991.
- ↑ Cummings N.A.: "The Dismantling of our Health System". American Psychologist; 41: 426-431, 1986.
- ↑ McWhinney I..R.: “A Textbook of Family Medicine". Oxford NY, 1989.
- ↑ 26.0 26.1 26.2 26.3 Stuart M.R., Liberman J.A.: “The Fifteen Minute Hour". Praeger, NY, 1986.
- ↑ Kelly G.A.: “The Psychology of Personal Constracts". Norton NY, 1955.
- ↑ Cohen-Cole S.A.: "The Medical Interview: A Three Function Approach". Mosby St. Louis, 1991.
- ↑ Lazare A., Lipkin M, Putnam S.M.: “The Functions of the Medical Interview" in: “Lipkin M., Putnam S.M., Lazare A.: “The Medical Interview". Springer-Verlag NY, 1992.
- ↑ Gask L.: “Evaluation of the Impact of Improving the Psychiatric Skills of General Practitioners on Patient Satisfaction and Outcome of Care" (Thesis) University of Manchaster, 1991
- ↑ Lipkin M., Quill T.E., Napedano R.J.: “The Medical Interview: A Core Curriculum". Ann. Intern. Med.; 100: 277-284, 1984.
- ↑ Novack D.H.: “Therapeutic Aspects of the Clinical Encounter". J. Gen. Intern. med.; 2: 346-355, 1987.
- ↑ Watson W.J., Wetzel W., Devanesen S.: “Working with Inner-City Families". Can. Fam. Physician; 37: 2585-2592, 1991.
- ↑ 34.0 34.1 Caplan G.: "Practical Steps for the Family Physician in the Prevention of Emotional Disorder". JAMA;170: 1497-1507, 1959.
- ↑ Benson H., McCallie D.P: "Angina Pectoris and the Placebo Effect". NEJM; 300: 1424-1429, 1979.
- ↑ Levine J.D., Gordon N.C. Fields H.L.: “The Mechanisms of Placebo Analgesia". Lancet; 2: 654-657, 1978.
- ↑ Stent G.S.: “Limits to the Scientific Understanding of Man". Science; 187: 1052-1057, 1975.
- ↑ Volgyesi F.A.: “School for Patients: Hypnosis-Therapy and Psycho-Prophylaxis". BMJ; 5: 8, 1974.
- ↑ Lieberman R.: “An Analysis of the Placebo Phenomenon". J. Chron. Disease; 15: 761-783, 1962.
- ↑ Beecher H.K.: "The Powerful Placebo". J. of the American Medical Association; 159: 1602-1606, 1955.
- ↑ Beecher H.K.: "Surgery as Placebo" J. of the American Medical Association; 176: 1102-1107, 1961.
- ↑ Colloca L, et al: "Placebo and Nocebo effects". NEJM 2020: 382: 554-61.
- ↑ Kaptchuk T.J: "Powerful Placebo: the dark side of the randomized controlled trial" The Lancet; 351: 1722-25, 1998.
- ↑ Moerman D.E.: “Anthropology of Simbolic Healing". Current Anthropology; 20: 59-80, 1983.
- ↑ 45.0 45.1 Kleinman A.: “The Illness Narratives". Basic Books, inc. NY, 1988.
- ↑ Knowles J.B. & Lucas C.J.: “The Contribution of Attitude and Personality to the Patient’s Rating of Treatment". Proc. Roy. Soc. Medicine; 55: 778, 1962.
- ↑ Brody H.: "The Healer’s Power". Yale University Press New Haven, 1992.
- ↑ Cassell E.J.: "The Healer’s Art". Penguin books, NY, 1979.
- ↑ Stein H.F.: “The Psychodynamics of Medical Practice". University of California Press Berkeley, 1985
- ↑ 50.0 50.1 Morrison J.: “The First Interview: A Guide for Clinicians". Guilford NY, 1993.
- ↑ Klerman G.L. et al: “Efficacy of a Brief Psychosocial Intervention for Symptoms of Stress and Distress Among Patients in Primary Care". Medical Care; 25: 1078-1088, 1987.
- ↑ Seligman M.E. : “The effectiveness of Psychotherapy: The consumer reports study". American Psychologist; 50: 965-974, 1995.
- ↑ Frasure-Smith N., Lesperance F., Talajic M.: “Depression and 18-month Prognosis after Myocardial Infarction". Circulation; 91: 999-1005, 1995.
- ↑ Ladwig K.H., Kieser M., Konig J., Breithardt G., Borggrefe M.: “Affective Disorders and Survival After Acute Myocardial Infarction". European Heart Journal; 12: 959-964, 1991.
- ↑ Lipsey M., Wilson D.: “The Efficacy of Psychological, Educational, and Behavioral Treatment: Confirmation from Meta-Analysis". American Psychologist; 48: 1181-1209, 1995.
- ↑ Malan D. Et al: “Psychodynamic Changes in Untreated Neurotic Patients: Apparently Genuine Improvements". Archives of General Psychiatry; 32: 110-126, 1975.
- ↑ Talmon M.: “Single Session Therapy: Maximizing the Effect of the First (and Often Only) Therapeutic Encounter". Motiv Tel-Aviv, 1993.
- ↑ Cummings N., Follette W.: "Brief Psychotherapy and Medical Utilization". In Dorken H., et al: "The Professional Psychologist Today: New Development in Law, Health Insurance and Health Practice". Jossey-Bass San Francisco, 1976.
- ↑ Charlton B.G.: "Holistic Medicine or the Humane Doctor". Br. J. of General Practice; 43: 475-477, 1993.
- ↑ Herman N.: “Why Psychotherapy?". Free Association Books London 1987.
- ↑ Keeney B.P., Ross J.M.: “Mind in Therapy: Constracting Systemic Family Therapies". Basic Books NY, 1985.
- ↑ Erikson E.H.: "The Golden Rule in the Light of New Insight" in: "Insight and Responsibility" W.W. Norton & Company, Inc. NY, 1964.
- ↑ Dewald P.A.: "Psychotherapy: A Dynamic approach" 2nd Edition Basic Books NY, 1971.
- ↑ Havens L.: “Explorations in the Use of Language in Psychotherapy: Complex Empathetic Statements". Psychiatry; 42: 40-48, 1979.
- ↑ Havens L.: “Explorations in the Use of Language in Psychotherapy: Simple Empathetic Statements". Psychiatry; 41: 336-345, 1978.
- ↑ 66.0 66.1 66.2 66.3 Friedman S., Fanger M.T.: "Expanding Therapeutic Possibilities-Getting Results in Brief Psychotherapy". Lexington Books, Toronto, 1991.
- ↑ Eide H. et al: "Listening for Feelings: identifying and coding empathic and potential empathic opportunities in medical dialogues" Patient education and counseling 54: 291-297 2004.
- ↑ Stewart W.M et al: "the Consultation and Relational Empathy Measure: Development and Preliminary Validation and reliability of an Empathy-based consultation process measure" Family Practice 21:6 2004.
- ↑ Benbassat J et al: "What is Empathy and How can it be promoted During Clinical Clerkships?" Acad. Med 79:832-839 2004.
- ↑ Mohammadreza H. et al: "Patient perceptions of Physician Empathy, Satisfaction with Physician, Interpersonal Trust and Compliance" Internat. J of Medical Education. 1:83-87. 2010.
- ↑ Mohammadreza H. et al: "Physicians' Empathy and Clinical Outcomes for Diabetic Patients" Acad.Med 1:86:000 2011.
- ↑ Mishali M, Endevelt R, Heymann T: "The Empathic Nerrative – a new tool for Obesity Treatment" Nutr. Today 46(1):27-32 2011.
- ↑ Derksen F et al: "Consequences of the Presence and absence of Empathy during Consultations in Primary Care: A focus group study with patients" Patient education and counseling. 12:003 2016.
- ↑ Epstein R M: "Mindful Practitioners, Mindful Teams, and Mindful Organizations: Attending to the core Tasks of Medicine" The Wiley Blackwell Handbook of Mindfulness, John Wiley & sons Ltd. 2017.
- ↑ Tomm K.: “Interventive Interviewing: Part 2: Reflexive Questioning as a Means to Enable Self Healling". Family Process; 26, 1987.
- ↑ Tomm K.: “Interventive Interviewing: Part 3: Intending to Ask Circular, Strategic or Reflexive Questions?". Family Process; 27, 1988.
- ↑ Coulehan J.L., Block M.R.: "The Medical Interview". F.A.Davis company. Philadelphia, 1992.
- ↑ Siegel B.S.: “Peace, Love, and Healing". New York, Harper & Row, Publishers, Inc., 1989.
- ↑ Novalis P.N., Rojcewicz S.J., Peele R.: “Clinical Manual of Supporative Psychotherapy". American Psychiatric Press, Washington DC, 1993.
- ↑ Epstein L.H., Wing R.R., Thompson J.K., Griffin W.: "Attendance and Fitness in Aerobics Exercise: The Effects of Contract and Lottery Procedures". Behav. Mod.; 4: 465-479, 1980.
- ↑ Janz R.N., Becker M.H., Hautman D.: “Contingency Contracting to Enhance Patient Compliance: A Review". Patient Educ Counseling; 5: 165-178, 1984.
- ↑ Neale A.V.: “Behavioural Contracting as a Tool to Help Patients Achieve Better Health". Family Practice; 8: 336-342, 1991.
- ↑ Stein H.F.: “The Influence of Countertransference on Decision Making and the Clinical Relationship". Cont. Education; July: 625-629, 1983.
- ↑ Omer H., Alon N.: “Principles of Strategic Therapy". Sihot (hebrew); 4: 96-109, 1990.
- ↑ Watzlawick P., Weakland J., Fisch R.: “Change: Principles of Problem Formation and Problem Resolution". W.W. Norton NY, 1979.
- ↑ Weick K.E.: “Small Wins: Redefining the Scale of Social Problems". American Psychologist; 39: 40-49, 1984.
- ↑ Neighbour R.: “The Inner Consultation". M.T.P, Lancaster, 1987.
- ↑ Bertakis K.D., Roter, D., Putnam, S.M.: "The Relationship of Physician Interview Style to Patient Satisfaction" J. Fam Pract ; 32:175-181, 1991.
- ↑ McNiff S.: “Art as Medicine". Shambhala, Boston, 1992.
- ↑ Asen K.E., & Tomson P.: “Family Solutions in Family Practice". Quay Publishing, Lancaster, 1993.
- ↑ Ness D.E. & Ende J.: “Denial in the Medical Interview: Recognition and Management". JAMA; 272: 1777-1781, 1994
- ↑ Daldrup R.J., Beutler L.E., Engle D., Greenberg L.S.: "Focused Expressive Psychotherapy". The Guilford Press NY, 1988.
- ↑ Scheiber S.C.: “Emotional Problems of Physicians". Ariz. Med.; 34: 323-325, 1977.
- ↑ Ellis A.: "A New Guide to Rational Living". Wilshire Books, North Hollywood 1957.
- ↑ Beck A.T.: "Cognitive Therapy and Emotional Disorders". New American Library, NY, 1979.
- ↑ White M.: “Pseudo-encopresis: From avalance to Victory, from Vicious to Virtuous Cycles". Fam. Sys. Med.; 2: 150-160, 1984.
- ↑ Lipkin M.: “The Care of Patients: Perspectives and Practices". Yale University Press, New Haven, 1987.
המידע שבדף זה נכתב על ידי :
- ד"ר אלון מרגלית MD PhD, מומחה ברפואת המשפחה, פסיכולוגיה רפואית ומוסמך בטיפול משפחתי ובהיפנוזה. מנהל מרפאה רב-תחומית למצבים מורכבים מנהל ויזם של שרות המומחים המקוון talk2doc
- ד"ר אביבה אלעד MD, מומחית ברפואת המשפחה, מנהלת מכון אופק להדרכת רפואה שלמה לצוותי רפואה, רכזת פיתוח סגל במחלקה הצפונית לרפואת משפחה קופת חולים מאוחדת ומנהלת מרפאה רב-תחומית למצבים מורכבים בקופת החולים מאוחדת
(יוצרי הערך)


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק