שפעת - Influenza
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
| שפעת | ||
|---|---|---|
| Influenza | ||
| ||
| שמות נוספים | גריפה, Flu | |
| ICD-10 | Chapter J 10., Chapter J 11. | |
| ICD-9 | 487 | |
| MeSH | D007251 | |
| יוצר הערך | ד"ר מיקי דובלין, ד"ר ביביאנה חזן |
|
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – חיסון לשפעת
שפעת (Influenza) היא מחלה נגיפית מדבקת, והיא אולי מחלת החורף הקשה ביותר. בין 20-10 אחוזים מהילדים בישראל חולים בשפעת מדי שנה. המחלה מערבת בעיקר את דרכי הנשימה העליונות והתחתונות (האף, הסימפונות והריאות).
אפידמיולוגיה
היסטוריה
נגיפי השפעת מסוגים B, A עוברים באופן קבוע שינוי אנטיגני מסוג סחיפה (Antigenic drift). תהליך זה מתרחש באופן תדיר מעונה לעונה בה פורצת מחלת השפעת. שינוי אנטיגני מסוג העברה (Antigenic shift) מתרחש באופן אקראי לחלוטין ובלתי צפוי שקשה להתכונן לו. וכאשר זה מתרחש, אוכלוסיות שלמות של אנשים, לעיתים מדובר בכלל האוכלוסייה ממש, נותרים ללא הגנה כל שהיא מול הנגיף והתוצאות קטלניות. שינוי כזה מניב מגיפה בסדר גודל עולמי, הנקראת פנדמיה (Pandemic, מגיפה עולמית) ולא אפידמיה (Epidemic, מגיפה). במהלך המאה הקודמת אירעו שלוש פנדמיות של נגיף השפעת: בשנים 1918, 1957 ו-1968. כל שנה כזאת גרמה לתמותה גבוהה עקב השפעת, ובפרט זאת של שנת 1918 - שנה שבה התנהלה במקביל גם מלחמת העולם הראשונה שכל מספר חלליה לא התקרב לזו של השפעת "הספרדית".
נתוני התמותה לפנדמיית השפעת מבהילים:
- 1919-1918 "השפעת הספרדית". שפעת סוג A (H1N1): גרמה למספר החללים הגבוה ביותר שגרם נגיף שפעת כלשהו. כחצי מיליון מקרי מוות בארצות הברית, וכ-20 מיליונים בעולם כולו
- 1958-1957 "השפעת האסייתית". שפעת סוג A (H2N2) 70,000 מקרי מוות בארצות הברית בלבד
- 1969-1968 "שפעת הונג קונג".שפעת סוג A (H3N2) 34,000 מקרי מוות בארצות הברית בלבד
התפרצותה של "שפעת הונג קונג" בשנים 1968-69 מציינת את תחילתו של עידן נגיף ה-(A(H3N2. כאשר נגיף זה התגלה לראשונה, הוא אובחן על רקע השיפור שחל בתמותה החולים ביחס למוטציות (Mutations) הקודמות שלו. ישנן כמה סיבות העשויות להסביר את השיפור בהישרדות החולים. ראשית, הנגיף "האסייאתי" מסוג (A(H2N2 עבר שינוי מסוג העברה והפך להיות לנגיף המוכר לנו בשם שפעת הונג קונג" מסוג (A(H3N2. השינוי כפי שניתן להיווכח התרחש רק בחלבון Hemagglutinin (HA, H) כאשר החלבון Neuramindase (NA, N) נותר ללא שינוי, ולכן ניתן היה להסביר שלגוף היתה בכל זאת הגנה מסוימת מפני המוטציה החדשה. הסבר שני לשיפור בשרידות החולים הוא שמוטציית שפעת עם אותו מבנה Hemagglutinin גרמה לשפעת בין השנים 1890 ולאורך השנים הראשונות של המאה. במצב שכזה, חולים שהיו בני 60 ומעלה בשנת 1968 היו בעלי חסינות מסויימת כנגד נגיף השפעת, חסינות שנרכשה כנראה בתקופת חייהם כצעירים בסביבת המוטציה הנוכחית של השפעת.
ישנן עובדות הקשורות לנגיף השפעת שאינן ברורות די הצורך. למרות יחסי התמותה המשופרים של נגיף "הונג קונג" (A(H3N2, ממשיך נגיף זה להפיל חללים לאורך שנות פעילותו. במשך פעילותו של נגיף זה מאז שהתגלה, גרם (A(H3N2 ל-400,000 מקרי תמותה בארצות הברית בלבד, ו-90 אחוזים מבין אלה משתייכים לאוכלוסיות הבוגרות. ולכן מבחינת פוטנציאל (Potential) הנזק של נגיף שפעת, (A(H3N2 עדיין מהווה כיום את המוקד לפגיעה חריפה ומסוכנת באוכלוסיות בוגרות או כרוניות (Chronic).
גם למוטציה (A(H1N1 הקטלנית יש היסטוריה מעניינת. לאחר הפנדמיה בשנים 1919-1918 היא עברה באופן קבוע שינוי מסוג סחיפה, ובאופן עקיף גרמה למגיפות שפעת אבל לא בהיקף המרשים של 1919-1918. כאשר החלה השפעת ה"אסייתית" (A(H2N2 בשנת 1957, נעלם הנגיף מסוג (A(H1N1, ממש כמו שהוא עצמו נעלם כאשר התגלה נגיף "הונג קונג" (A(H3N2 בשנת 1968. בשנת 1977 שוב הופיע הנגיף (A(H1N1, שכונה "השפעת הרוסית", והתקשר לתוך (A(H3N2 בהתלכדות תמידית, בינתיים. ובכל זאת הייתה לו השפעה מיוחדת, מאחר והנגיף של שנת 1977 היה זהה במבנהו לנגיף (A(H1N1 שפעל בשנת 1950. לכן, רובם של האנשים שנולדו לפני שנת 1950 היו מחוסנים בפני הנגיף, והתפרצות השפעת מסוג (A(H1N1 פגעה דווקא בצעירים יותר, קרי גילאי של 25 שנים ומטה. העובדה שדווקא הבוגרים יותר מגלים חסינות לנגיף השפעת "הספרדי" מסביר בהתאם גם את השיפור שנצפה בהישרדות החולים. שהרי ממילא האוכלוסייה הבוגרת גם פגיעה יותר, ואם דווקא לה יש חסינות, ממילא משתפרים סיכויי השרידות של כלל האוכלוסייה בצורה דרמטית.
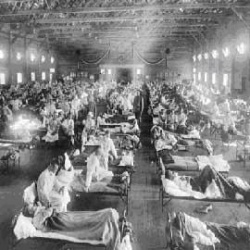
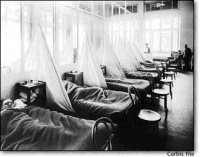
מגפת 1918 – תמונות מאותה תקופה
שפעת העופות והקשר לשפעת
שפעת העופות (Avian influenza) היא סוג של שפעת נגיפית התוקפת עופות. לשפעת העופות שני זנים עיקריים: זן שאינו אלים (H9N2) וזן אלים (H5N1).
בשנים האחרונות התגלו כמה עשרות הידבקויות וגם תמותה של בני אדם במחלה בדרום מזרח אסיה. כמו כן התגלו בשנים האחרונות מוטציות רבות של הנגיף (עד כה לא כאלו המועברות לבני אדם). החשש הכבד הוא שהנגיף הקטלני יעבור מוטציה שתקנה לו כושר הדבקה מהיר, בדומה לנגיף השפעת האנושי הנפוץ, ובכך יביא למגיפה עולמית. לנגיף זה לא נמצאה עד כה תרופה שהוכחה כיעילה. קיימת הערכה שהתרופה Tamiflu (Oseltamivir), הנמצאת בשימוש כנגד שפעת רגילה, יכולה להפחית את נזקו של הנגיף על האדם, אם כי לא לחסן מפניו.
הסיבות להתפרצות המגיפה במזרח אסיה:
- גידול בעלי חיים (עופות, חזירים) בערוב ובצמידות למגורי אדם
- שווקי עופות חיים מפותחים
- צמיחה מהירה בגידול העופות האינטנסיבי (Intensive)
- יצוא מפותח (הברחה של עופות)
- שימוש בתרכיבים ברמת איכות נמוכה (סין, Indonesia)
- רמת דיווח וניטור נמוכה
- הסתרת מידע מכוונת מטעם השלטונות (אירועים החלו במחצית הראשונה של 2003)
- חוסר ניסיון בטיפול באירועים דומים
- מחסור באמצעים כלכליים ומערכות פיצוי לחקלאים
שפעת העופות בעולם ובישראל
סין ידועה מזה שנים רבות, כמקור להפצת נגיף השפעת. כנראה שמקור הנגיף הינו דרום סין. בדיקות רצף של הנגיף שבודד מברווזים שהוברחו ל-Taiwan מסין ב–22.01.2003, מצאו התאמה לנגיף שבודד מחולים ב-Vietnam: מרבית בני האדם שנדבקו עד כה היו במגע ישיר עם עופות חולים, אך ישנם גם דיווחים שלא הוכחו על בני משפחה שנדבקו זה מזה. שפעת העופות תוקפת בעיקר בני אדם צעירים; כ-70 אחוזים מאלו שנדבקו במחלה היו מתחת לגיל 20.
התסמינים הקליניים של בני אדם שחלו בשפעת העופות (H5N1) דומים לאלו של בני האדם שחולים בשפעת האנושית הרגילה (H3N2). מתברר, כי הנגיף H5N1 הקטלני מעביר מטען גנטי (Genetic) בינו ובין אחד ממיני נגיף השפעת הרגילה, ויוצר מוטציה קטלנית הגורמת למוות בהדבקתו את האדם.
במחקרים שבוצעו לאחרונה על עכברים גילו החוקרים שזנים חדשים של שפעת העופות שהוזרקו לעכברים הפכו לקטלניים יותר.
נגיף שפעת העופות H5N1 התגלה לראשונה ב-1961 בדרום אפריקה. הפעם הראשונה שבה אובחנה הדבקה של בני אדם על ידי מוטציה של הנגיף הייתה ב-1997 בהונג קונג, כששמונה-עשר בני אדם נדבקו במחלה ושישה מהם מתו. בתחילת 2003 חלו בסין שלושה בני משפחה אחת ושניים מהם מתו. בהמשך התגלו סימני המחלה אצל בני אדם ב-Taiwan, Vietnam, דרום קוריאה (Korea), יפן, Thailand, Cambodia, Laos, Indonesia ו-Pakistan. מתוך 120 בני אדם שחלו במחלה, מתו 60.
בסוף שנת 2005 התגלו בטורקיה (Turkey), רומניה (Romania) ורוסיה (Russia) התפרצויות של שפעת העופות בעופות, בעקבות נדידת עופות מהמזרח הרחוק, בנוסף נפוצו ידיעות על התפשטות המחלה ליוון שהתבררו כלא נכונות, שלטונות הבריאות בעולם נערכו למניעת הידבקות המונית של בני אדם במחלה. התפשטות זו של המחלה הביאה את ללחץ על חברת "Roche", יצרנית התרופה Tamiflu, להתיר ייצור של התרופה על ידי חברות אחרות וזאת על מנת להגדיל את הייצור לאחר שהחברה מסרה כי לא תוכל לטפל בכל ההזמנות שהוזמנו ברגע האחרון למרות שהחברה הציע לממשלות להזמין אותה באמצע שנות ה-90 של המאה הקןדמת, החברה נכנעה לבסוף ללחץ ובסוף אוקטובר 2005 החלה במשא ומתן עם חברות תרופות אחרות בנושא. במקביל החלו להתעורר ספקות בנושא יעילות התרופה לגבי הזן שעלול לעבור מוטציה אולם המצב בנושא זה עדיין איננו ברור.
החשש בישראל הוא שעופות נודדים ב"חניית ביניים" בשמורת החולה ובמקומות אחרים עלולים להעביר את המחלה לישראל.
לא ברור לאן פניה של המגפה מועדות ואם נכונה לנו בעתיד מגפה עולמית או לא. בעד מגפה עולמית ישנה העובדה כי מדובר בנגיף שטרם תקף בני אדם ועל כן מערכת החיסון עדיין לא למדה כיצד להתגונן מפני נגיף זה. נגד המגיפה ישנה העובדה שעד היום לא קרה דבר. החששות שארגון הבריאות העולמית הביעה מפני מגפה קשה של שפעת העופות נובע מקרבה ניכרת בין שפעת העופות שתקפה בדרום אסיה לנגיף ה"שפעת הספרדית". החשש הוא כי נגיף ה"שפעת הספרדית" שתקף גם את העופות יעבור שינוי גנטי וכך יתקוף בחזרה בני אדם אשר לא יהיו מחוסנים כלפי הנגיף "המשופר". ההסתברות הסטטיסטית ששינוי כזה בנגיף יקרה הינו די גבוה. ועל פי דגמים מתמטיים (Mathematical) חושב כי במידה ולא תהייה הכנה מוקדמת כנגד הנגיף הנזכר לעיל הרי שצפויים להיפגע כ-150 מיליוני אנשים ברחבי העולם תוך שנה אחת.
ארגון הבריאות העולמי דרש מישראל להצטייד במלאי תרופות כנגד השפעת שיספיקו לטיפול בכל אוכלוסיית ישראל.
התפתחות זני שפעת חדשים
כל שלושת זני השפעת החדשים שחוללו מגפות ב-100 השנים האחרונות נמנים על קבוצה A של נגיפי שפעת. לשפעת שלוש צורות עיקריות, הקרויות B ,A ו-C. שתי האחרונות פוגעות רק בבני אדם, ומעולם לא גרמו למגפות.
נגיפי שפעת מסוג A, לעומת זאת, תוקפים מגוון רחב של בעלי חיים, ובהם בעלי כנף, חזירים, סוסים, בני אדם ויונקים אחרים. עופות מים, כגון ברווזים, מהווים "מאגר" טבעי לכל תת הזנים המוכרים של שפעת A. פירוש הדבר, שהנגיף חי במעי העוף אך אינו גורם לתסמינים. זני הבר של שפעת העופות יכולים לעבור מוטציות עם הזמן ולהחליף חומר גנטי עם זני שפעת אחרים, וכך נוצרים נגיפים חדשים היכולים להתפשט בקרב יונקים ובעלי כנף.
מחזור החיים ומבנה ה-Genome של נגיף שפעת A מאפשרים לו להשתנות ולהחליף חומר גנטי בקלות. החומר הגנטי של הנגיף מורכב משמונה מקטעי RNA (RiboNucleic Acid) נפרדים, עטופים בקרום שומני משובץ בחלבונים. כדי להתרבות, הנגיף נקשר לתא חי וחודר לתוכו, שם הוא משתלט על מנגנוני התא וגורם לו לייצר את חלבוני הנגיף ועותקים חדשים של RNA נגיפי.
מעותקים אלה נוצרים נגיפים חדשים שפורצים מתוך התא ומתקיפים תאים אחרים. אין מנגנון הגהה המבטיח כי עותקי ה-RNA יהיו מדויקים, ולכן שגיאות המובילות להיווצרות מוטציות הן שכיחות. יותר מזה, אם שני זנים שונים של שפעת חודרים לאותו התא, מקטעי ה-RNA שלהם יכולים להתערבב וליצור נגיפים המכילים תערובת של גנים משני הזנים. "סידור מחדש" זה של גנים נגיפיים הוא מנגנון חשוב ליצירת זנים חדשים ומגוונים.
בזיהוי נגיפים שונים של שפעת A, מתייחסים לשני חלבונים אופייניים הנמצאים על פני הנגיף. האחד הוא Hemagglutinin, שיש לו לפחות 15 תתי-סוגים ידועים. השני הוא Neuraminidase, אשר לו תשעה תת-סוגים. חשיפה לחלבונים אלה מייצרת בפונדקאי נוגדנים מסוימים. נגיף 1918 היה הראשון שכונה בשם "H1N1", בהתבסס על נוגדנים שנמצאו בדמם של ניצולי המחלה. צאצאים מסוכנים פחות של H1N1 היו זני השפעת העיקריים עד 1957, עת הגיח הנגיף H2N2 רחב-התפוצה. הזן הנפוץ מאז 1968 הוא H3N3, והוא זה שחולל את ההתפרצות הנרחבת בשנה ההיא.
תת-סוגי החלבונים HA ו-NA שעל נגיף מסוים של שפעת A הם יותר מִתגי זיהוי; החלבונים חיוניים להתרבות הנגיף ומהווים מטרות תקיפה עיקריות למערכת החיסון של הפונדקאי הנגוע. מולקולות (Molecules) HA גורמות להדבקה על ידי היקשרות לקולטנים שעל פניהם של תאים מסוימים בפונדקאי. אלה הם, על פי רוב, התאים המרפדים את מערכת הנשימה ביונקים ואת המעיים בעופות. החלבון NA מאפשר לעותקים חדשים של הנגיף להימלט מהתא הפונדקאי ולצאת להדביק תאים אחרים.
לאחר החשיפה הראשונה של הפונדקאי לתת-סוג של HA, יחסמו נוגדנים כל היקשרות עתידית לקולטנים וימנעו הדבקה חוזרת באותו זן. אך מעת לעת מופיעים נגיפי שפעת בעלי תת-סוגים חדשים של HA, כנראה עקב ערבוב גנים עם זנים ממאגר נגיפי שפעת שבהם נגועים עופות הבר.
בדרך כלל, חלבוני HA של שפעת המותאמים לעופות אינם נקשרים היטב לקולטנים השכיחים על פני תאי מערכת הנשימה של האדם, ועל כן, כדי שנגיף עופות יתרבה ביעילות בבני אדם, חייבת זיקת ההיקשרות של ה-HA שלו לעבור שינוי. עד לאחרונה הצביעו הראיות על כך שנגיף שפעת ייחודי לעופות אינו יכול להדביק בני אדם באופן ישיר, אך ב-1997 נדבקו בהונג קונג 18 אנשים בנגיף שפעת העופות H5N1, ושישה מהם מתו. בשנים 2003 ו-2004 נפוצה בקרב העופות באסיה גרסה פתוגנית (Pathogenic) עוד יותר של H5N1, וזו גרמה למותם של יותר מ-30 בני אדם ב-Vietnam וב-Thailand. בבדיקות שבוצעו התברר, כי רצף ה-H1 מ-1917 היה קרוב מאוד לזני H1 של נגיפי עופות המצויים באמריקה הצפונית כיום, דבר המצביע על כך שרצפי H1 של נגיפי שפעת העופות לא השתנו במשך אותן 80 שנים. אם יושקע מאמץ רב בזיהוי רצפים של זני H1 נוספים מעופות בר, אפשר שיתגלה זן דומה יותר ל-HA מ-1918. אך אם ה-HA לא עבר באופן ישיר מזן עופות סביר שהזן הזה לא יימצא.
במקרה כזה, צריך להימצא פונדקאי ביניים. חזירים הם אפשרות שעולה על הפרק לעתים קרובות, כי ידוע שהם רגישים גם לנגיפי אדם וגם לנגיפי עופות. ואכן, ב-1918 נצפו התפרצויות מקבילות של המחלה בקרב חזירים, אך עד שנת 2009 סברו כי כיוון ההדבקה היה הפוך דהינו מבני אדם לחזירים. מאז 1918, נצפו מקרים רבים של הידבקות חזירים בזני שפעת אדם מסוג A, אך זני שפעת חזירים בודדו מבני אדם רק במקרים ספורים. לא ניתן לשלול על הסף את האפשרות שנגיף 1918 התחיל בעופות ועבר התאמה הדרגתית ליונקים בחזירים, ולכן נבחנו דוגמאות עכשווית של אבולוציה (Evolution) של נגיפי עופות בחזירים - שושלת של H1N1 שהתבססה בחזירים באירופה ב-25 השנים האחרונות. אך עד 2009 נמצא כי 20 שנות אבולוציה בחזירים לא הניבו את מספר השינויים ביחס לרצפי נגיף העופות שמצאנו בזן 1918. למרות כל ההערכות כי אין אפשרות שחזיר יהווה את פונדקאי הביניים, הרי שהמציאות היכתה כל היגיון אפשרי.
בשנת 1998 הופיע נגיף חדש. לפי כתב העת Science, נגיף זה כולל מעטפת חלבון שמקורו בשפעת החזירים הקלאסית, אולם בתוך הנגיף נמצא חומר גנטי שחלקו שפעת החזירים, חלקו שפעת העופות וחלקו שפעת של בני-אדם. מדובר בתיעוד הראשון בהיסטוריה של יציר כלאיים משלושה מקורות כאלה. בניגוד לנגיף היציב, הנגיף החדש עבר התפתחות מהירה לזנים שונים, והוא התפשט במהירות בגלל הובלת החזירים על-פני ארצות-הברית. נוהג שגרתי הוא הרבעת החזירים במדינה אחת, הובלתם למדינה אחרת לתקופת הפיטום והובלתם לשחיטה במדינה שלישית. חלק מהמסעות משתרעים מחוף לחוף. כך, כבר בסוף 1999 נמצאו צאצאי הנגיף מ-North Carolina (מדינת קרוליינה הצפונית) בכל צפון אמריקה, והם דחקו את נגיף השפעת היציב.
מנקודת זמן זו היה זה עניין של זמן בלבד עד הופעת מוטציה חדשה ואלימה יותר הכוללת את מקטעי שפעת A עם התוספות שהתקבלו משפעת החזירים ושפעת העופות. כל הסימנים עד כה מעידים על כך שהמגיפה החדשה היא תוצאה של תיעוש משק החזירים. ציפוף המוני חזירים יחד במתקנים סגורים מהווה אסון לחזירים, ובו-בזמן יוצר בית-גידול מיטבי לנגיפים חדשים, המקדימים תמיד את הטכנולוגיה הרפואית.
התפרצות שפעת (A(H1N1 2009
באפריל 2009, דווח על זיהוי נגיף שפעת A חדש מתת הזן H1N1, ועל תחילת התפשטות המונית שלו בצפון אמריקה, בעיקר במקסיקו (Mexico). תוך זמן קצר החלו להגיע דיווחים רבים נוספים, ועד קיץ 2009 התפשטה המחלה כמעט לכל רחבי העולם. ביוני 2009, הוכרזה המחלה באופן רשמי כמגפה על ידי ארגון הבריאות העולמי. עם זאת ציין הארגון, כי במרבית מקרי ההידבקות במחלה מדובר בתסמינים קלים.
נגיף שפעת החזירים החל להתפשט בתחילת מרץ במקסיקו. הבהלה החלה, בין היתר, לאחר שהתגלה כי הנגיף עובר מאדם לאדם ולא רק מחזירים לבני אדם, כפי שהיה ידוע עד כה. דבר זה יצר חשש שההתפרצות תממש את תרחיש האימים של ארגון הבריאות העולמי: נגיף קטלני שמקורו בבעלי חיים, שלרפואה המתקדמת אין עדיין חיסון מפניו ושיגרום מגיפה עולמית שתהרוג מיליונים ותשתק את הכלכלה. בישראל, לדוגמה, משרד הבריאות העריך שבמקרה כזה יחלו בשפעת 1.8 מיליון ישראלים ועד 45 אלף מהם ימותו.
ארגון הבריאות העולמי לקח על עצמו את ניהול הטיפול במגיפה חדשה זו. למרות שהיה די ברור כבר מתחילת האירוע כי מדובר במגפה שלא תקצור קציר דמים כפי שעשתה המגיפה בשנת 1918, ארגון הבריאות העולמי החליט לנצל את הופעת מגיפה חדשה וללוות אותה משלב האפס בו נוצר הנגיף החדש ועד מציאת תרכיב חיסוני יעיל שיעצור מגיפה זו. כל העולם נרתם לפי השיטות שהכתיב הארגון, ואכן הטיפול במגיפה היה מעין הכנה מיטבית להתפרצות הנגיף הבא שיהיה הרבה יותר אלים מזה שצפינו בו ב-2010-2009.
חלוקת התפשטות המגיפה לפי שלבים:
- שלב 1: אין דווחים על מעבר של הנגיף לבני אדם
- שלב 2: חשיפת מקרי הדבקה של בני-אדם
- שלב 3: תיאור מקרים רבים של העברת הנגיף מבעלי חיים לבני-אדם, עם מקרי הדבקה מאדם לאדם נדירים מכדי להוות סיכון ישיר להתפרצות מגפה
- שלב 4: חשיפת מקרי הדבקה מאדם לאדם, באופן העלול להפיץ את הנגיף בקהילה, מחוץ למתקנים רפואיים. בשלב זה הסיכון להתפרצות מגפה גבוה, וארגון הבריאות העולמי ממליץ לכל מדינה המצויה בו לנקוט באמצעים דחופים למניעת מקרי הדבקה נוספים. האירוע אינו מוכר כמגפה בפועל
- שלב 5: כאשר שתי מדינות באזור אחד הגיעו לשלב 4 ישנה הכרזה מטעם ארגון הבריאות על כך. סביר שבשלב זה רוב מדינות העולם טרם הושפעו מן הנגיף, אבל הכרזה על שלב זה דוחקת בכל מדינה לסיים את ההתארגנות ואת יישום אמצעי המנע הקיימים ברשותה
- שלב 6: הכרזה על מגיפה המתחוללת במדינה אחת לפחות באזור אחר של העולם. הכרזה זו מתריעה על קיומה של מגפה עולמית
לארגון הבריאות העולמי נהלים לטיפול במגפות מסוג זה, מגיפות שיש להן דפוס התפשטות קבוע. לאחר שברוב המדינות ידווח על ירידה במספרי החולים, יכריז הארגון על השלב שלאחר-השיא, שבו אפשר יהיה להניח כי המגיפה שוככת. בשלב זה עדיין ישנו חשש להתפרצותם של גלים נוספים. בעבר, מגיפות שפעת הכו גלים, שנמשכו חודשים, ויש להתכונן לאפשרות של חזרת המגפה בהתראה קצרה. השלב הבא הוא השלב האחרון, שבו יקיים ארגון הבריאות העולמי תצפיות מקיפות כדי לוודא שהמגפה אכן שככה. בפועל הזן החדש אכן התפשט במהירות והפך לשפעת פנדמית כפי שנצפה מראש על ידי ארגון הבריאות העולמי. מספר החולים אכן תאם את הצפי אך למזלה הגדול של האנושות כולה אלימותו של הזן החדש לא הייתה גדולה כפי שצפו בתחילה.
הנגיף החדש (A(H1N1 שגרם בכל העולם למגיפה גרם לשפעת חורפית רגילה. נכון ל־21 בינואר 2010, נדבקו בוודאות בשפעת החזירים בישראל יותר מ־8,000 בני־אדם, אולם גורמים במשרד הבריאות מערכים כי מספר הנדבקים בשפעת שלא אובחנו בבדיקת מעבדה גבוה בהרבה. 86 איש מתו עקב המחלה, ורובם סבלו ממחלות רקע קשות. למעשה מדובר במגפת שפעת חורפית שגרמה לנזק בריאותי קטן יותר משנה רגילה בשל תמותה נמוכה יותר מאשר בשנים קודמות. כ-98 אחוזים מכלל בידודי השפעת היו מהזן החדש ורק אחוז וחצי היה מזני החורף הרגילים כך שמחלה זו דחקה לחלוטין את השפעת החורפית הרגילה. התרחיש כי גל שפעת חוזר יתרחש מספר חודשים מאוחר יותר לא התממש.
אנשים שנמצאים בקבוצות הסיכון:
- חולים במחלות ריאה כרוניות
- חולי אסתמה (Asthma) שאינה בשליטה מלאה
- חולי אסתמה שבשליטה המקבלים טיפול מונע קבוע
- ילדים שאצלם ידוע על אסתמה המוחמרת על־ידי מחלות נשימה נגיפיות
- חולי לב במחלות לב משמעותיות כרוניות (לא כולל יתר לחץ דם)
- חולים שמערכת החיסון שלהם פגיעה, כמו חולי סרטן, AIDS (Acquired Immune Deficiency Syndrome), נשאי HIV (Human Immunodeficiency Virus), אנשים המצויים לאחר השתלה, חולים המקבלים טיפול המדכא את מערכת החיסון, חולים המקבלים טיפול בסטרואידים (Steroids)
- חולי סוכרת ומחלות מטבוליות (Metabolic) כרוניות
- חולי אפילפסיה ומחלות נוירולוגיות
- נשים בהיריון
- אנשים סובלים מהשמנה קיצונית BMI (Body Mass Index) מעל 45
- ילדים (עד גיל 19) המקבלים טיפול ממושך באספירין (Aspirin)
נמצאו מעט מאוד הבדלים קליניים בין שפעת חורפית רגילה לשפעת "החדשה" השינוי העיקרי היה בעוצמת התסמינים. בעוד ששפעת חורפית עונתית התסמינים שנצפים הנם הדרגתיים כאן הנגיף הצעיר גורם להתפתחות מהירה מאוד של כל התסמינים של שפעת רגילה ובעוצמה מוגברת. רוב החולים מתלוננים על כאבי ראש קשים שלא נצפים בדרך כלל בשפעת עונתית. לנגיף ישנה היקשרות לא מוסברת לנשים בהיריון ולאנשים שמנים מאוד שהן קבוצות סיכון חדשות לשפעת זו. הטיפול בקבוצות אלו הנו מהיר יותר.
אטיולוגיה
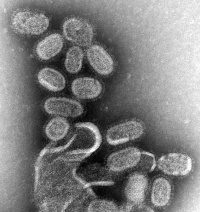
מבנה הנגיף
נגיף השפעת נראה כמו כדור העטוף ביתדות. היתדות עשויים מולקולות של החלבונים האנטיגנים Hemagglutinin ו-Neuraminidase. כאשר יתדות אלה הממוקמות על פני חזית הנגיף באות במגע עם התא הבריא אליו נצמד הנגיף, הוא מפריש מייד נוגדנים הנלחמים בנגיף הפולש. היות ולנגיף יש שילובים שונים של יתדות כאלו על פניו, מפרישה המערכת החיסונית חומרים כנגד כל סוג נגיף שהיא מאתרת. יתרה מכך, המערכת החיסונית "מתעדת" את הנגיף שהתקיף את התא כך במקרה של זיהוי חוזר של תוקף דומה תוכל המערכת החיסונית להגיב מיידית על הפלישה.
מולקולת ה-Hemagglutinin אינה יציבה ולכן היא משתנה כל הזמן ומחייבת גם את המערכת החיסונית להגיב על חותם הנגיף החדש. אבל כאמור כל עוד השינויים הם רק ביצירת עותקים זהים של Hemagglutinin מסוג הזזה קלה, עדיין שמורה למערכת החיסונית יכולת כלשהיא להתגונן ורובם של נפגעי השפעת ישובו לאיתנם. אבל אם מתבצע שינוי ב-Hemagglutinin, שינוי מסוג תנועה והחלפת מקום, אזי המצב מחמיר ועובר לכלל מגיפה עולמית המכונה פנדמיה.
ישנם שלושה נגיפי שפעת שונים: Influenza C ,B ,A.
- הזנים A ו-B גורמים למחלה המערבת דרכי נשימה. הם מופיעים בכל חורף בדרגות משתנות. זנים אלו גורמים לצורה הקשה יותר של שפעת והמאמצים לחסן ולמנוע מתמקדים בזנים אלו. יחד עם זאת, לזנים אלו יש יכולת השתנות, כך שכמעט בכל שנה מופיעה גרסה מעט שונה של הנגיף ולא תמיד החיסון יעיל כנגד אותה צורה מתחדשת
- הזן C גורם למחלה קלה בדרכי הנשימה או שהוא חולף בצורה נטולת תסמינים. השפעתו על בריאות הציבור אינה כה רחבה והוא אינו מופיע בכל שנה
נגיף השפעת משתנה בתדירות גבוהה (עובר מוטציות רבות) וכך הוא מתחמק הן מן הזיכרון לטווח ארוך של מערכת החיסון משנים קודמות ולעיתים גם מן החיסון המיועד לאותה שנה ונועד לעצור את הזן החדש. תהליך ההדבקה והתחלואה מובנה:
- אדם שנדבק בשפעת מפתח נוגדנים כנגד הנגיף
- הנגיף עובר מוטציה (שינוי צורה גדול או קטן)
- הנוגדנים כנגד הנגיף הקודם אינם מספקים הגנה כנגד הנגיף החדש
- מופיעה הדבקה מחדש בעונה הבאה
לעיתים המוטציה אינה מלאה והנוגדנים כנגד הנגיף הקודם מספקים הגנה מסויימת, מכיוון שהמוטציה אינה משנה את כל מרכיבי הנגיף המושפעים מהחיסון.
נכון לשנת 2010 קיימים בעולם שני זנים של קבוצה A וזן אחד של קבוצה B האחראיים לתחלואה בעולם. עאשר הזנים הפעילים שייכים לנגיף מסוג A: H1N1 ו-H3N2.
הידבקות
המחלה נקשרת לקור וחורף, אולם אין לה קשר ישיר לקור. ישנם מספר תיאוריות באשר לתפוצתה הרבה של המחלה בעונת החורף. הסבר אפשרי אחד לתפוצתה הרבה בחורף נובע מהטעם הפשוט של חוסר אוורור במקומות הומי אדם. הסבר אחר הוא שטמפרטורות נמוכות גורמות לאוויר יבש יותר שמקשה על הגוף להיפטר מריכוזי הנגיף. ייתכן שגם ריבוי טיולים וביקורי קרובים בעונת החורף (במדינות המערב) מעודד את ההתפשטות. הסבר נוסף הוא שקור מחליש את מערכת החיסון של הגוף.
הנגיף מתקיים בקור לאורך זמן רב יותר על משטחים חשופים. ההידבקות עצמה במחלה נעשית באמצעות נגיפי המחלה המועברים בקלות רבה מאוד באמצעות האוויר, דבר ההופך את המחלה למדבקת ביותר. ההידבקות בשפעת מתבצעת על ידי מעבר הנגיף אל דרכי הנשימה. שם הוא חודר לתוך תאי האפיתל (Epithelium) שבדפנות דרכי הנשימה, לכל תא בנפרד. בתוך התאים משתכפל הנגיף בקצב מהיר ביותר ובתוך שעות אחדות התא נהרס, הנגיף מתפזר, חודר לתאים סמוכים וחוזר חלילה. התאים הנגועים מתים והמחלה מתקדמת עד שמערכת החיסון ממגרת את הנגיף או שהנגיף הורג את האדם.
קליניקה
סימני המחלה מופיעים אצל החולה כ–48 שעות לאחר שנדבק מחולה שפעת אחר. היא מתחילה לרוב בצורה פתאומית על ידי צמרמורת, חום גבוה העולה עד 40 מעלות Celcius ואפילו יותר, כאבי ראש (מעל העיניים), שלשולים והקאות, כאבי גב ושרירים, בין הצלעות ובגפיים. הפנים אדומות והסומק מתפשט גם אל הצוואר והחזה. הפה יבש, הגרון כואב, האף בתחילה סתום, ולפעמים מדמם. קולו של החולה צרוד, בתחילה מופיע שיעול קצר ויבש, ולאחר מכן הוא נעשה עוויתי – דמוי שיעול של שעלת. החם הגבוה נמשך 3–4 ימים. קורה שלאחר שהחום ירד ליום עד יומיים, הוא שב ועולה ליומיים נוספים, מבלי שמהלך זה יבשר סיבוך במחלה. בזמן החום החולה עייף, רדום לעיתים, והעייפות והתשישות נמשכות כמה ימים לאחר חלוף המחלה, גם באותם מקרים שהשפעת עוברת בצורה קלה.
תסמינים שכיחים:
- חום שעלול להיות גבוה
- כאב שרירים
- הרגשה כללית רעה בכל הגוף
- כאבי ראש
- שיעול, לרוב יבש (לא יצרני)
- כאבי גרון
- נזלת (בחלק מן המקרים)
- בחילה, לעיתים הקאה
- יציאות רכות
- חולשה ועייפות
משך המחלה הוא כשבוע במרבית האנשים, אבל החולשה והתשישות נמשכים עוד שבועות מספר. כמו שניתן לראות, רשימת התסמינים אינה ייחודית לשפעת. רק רופא הילדים יוכל למצות את ממצאי הבדיקה הגופנית וההיסטוריה שתוארה בפניו ולאבחן את המחלה.
שפעת לעומת הצטננות
אלו שתי מחלות שונות ונגרמות על ידי נגיפים שונים. ישנם כמה קווים משותפים אולם רב ההבדל על המשותף.
גם להצטננות ייתכנו סיבוכים (דלקות אוזניים, Sinusitis או דלקת ריאות) אולם כאשר היא מופיעה ללא סיבוכים הרי שזו מחלה קלה בהרבה. הנה כמה מן ההבדלים:
| שפעת | הצטננות |
|---|---|
| חום גבוה | חום נמוך, או ללא חום כלל |
| כמעט תמיד קיימים כאבי ראש | כאבי ראש מופיעים לעתים |
| נזלת מופיעה רק לעתים | כמעט תמיד יש נזלת |
| לרוב אין התעטשויות | ישנן התעטשויות |
| שיעול יבש הולך ומחמיר | שיעול "נבחני" |
| לרוב כאבי שרירים | מעט כאבי שרירים |
| חולשה ותשישות למשך שבועות | מעט חולשה |
| כאבי גרון רק לפעמים | לרוב קיימים כאבי גרון |
| תשישות, לעתים קיצונית | ירידה קלה ברמת האנרגיה הבסיסית |
אבחנה
טיפול
מניעה
השימוש בתרופות למניעה מומלץ במקרים הבאים:
- התפרצות שפעת בעיקר במוסד בו מתגוררים אנשים בסיכון גבוה, ובמיוחד כאשר יש ספק לגבי יעילות התרכיב עקב שינויים אנטיגניים בנגיף. כשיש חשד להתפרצות, יש להתחיל במתן הטיפול בהקדם האפשרי לכל דיירי המוסד (כולל אלו שקיבלו חיסון נגד שפעת בעונה הקודמת) ולהמשיך בטיפול לאורך כל תקופת ההתפרצות ועוד שבוע אחד לאחר סיומה
- אנשים בסיכון גבוה שחוסנו באיחור כאשר פעילות השפעת כבר החלה בקהילה. התרופות אינן מונעות יצירת נוגדנים לנגיף השפעת ומומלץ לתת במשך שבועיים נוספים לאחר מתן התרכיב (עד להתפתחות החסינות)
- השלמת ההגנה של אנשים אשר קיבלו חיסון נגד שפעת וידועים כמדוכאי חסינות. אין מידע על פעולות הדדיות עם תרופות נגד זיהום HIV
- אנשים הידועים כרגישים לחלבון ביצה ועלולים לפתח תופעות אנפילקטיות (Anaphylaxis) לחיסון
- ניתן להשתמש בתרופות הנזכרטת למעלה גם לטיפול באנשים מבוגרים בריאים הלוקים במחלה החשודה לשפעת בעת פעילות שפעת בקהילה, במטרה למנוע אצלם את סיבוכי המחלה וצמצום משך המחלה. את התרופה יש לתת תוך 48-24 שעות מתחילת המחלה ולהמשיך עוד 48 שעות לאחר העלמות סימניה
טיפול תומך
- תרופות המפחיתות כאב ומורידות חום (יש להימנע משימוש באספירין)
- טיפול נוגד גודש לאף במקרי נזלת
- מנוחה
- שתייה מרובה
- טיפול ספציפי במקרים מיוחדים
טיפול תרופתי
הטיפול יקבע בהתבסס על:
- גיל, מצב הבריאות הכללי וההיסטוריה הרפואית
- דרגת התפשטות המחלה וחומרתה
- מידת ההיענות והסבילות של הילד/ה לטיפול תרופתי
- הצפי לגבי מהלך המחלה מעת המפגש במרפאה
- העדפות המשפחה והילד/ה
כיום נמצאים במאגר חברות התרופות והממסד הרפואי בעולם: 4 תרופות לטיפול או מניעה של הדבקות בנגיף ה-Influenza:
שתי תרופות הוותיקות יותר שאושרו לשימוש עוד בשנת 1993, Amantadine ו-Rimantadine (שם מותג Flumadine), שייכות למשפחת תרופות המפריעות לנגיף שחדר לתא הפונדקאי בשלב בו מאבד הנגיף את המעטפת החיצונית שלו (Uncoating) וחומצת הגרעין שלו מתחילה את תהליך שכפולה ליצירת נגיפי-בת רבים. שתי תרופות אלה יעילות רק כנגד הנגיף Influenza A2, הזן ה"אסייתי", על ידי שהן נקשרות לחלבון הנגיפי M2, ובכך מפריעות להסרת מעטפת הנגיף לאחר חדירתו לתא. אך השימוש בשתי תרופות אלה מוגבל הן בשל מספר תופעות לוואי רעלניות, בפרט השפעתן על מערכת העצבים, וכן, כיוון שהנגיפים המטופלים בתרופות אלה פיתחו עד מהרה עמידות כנגדן; הסתבר כי הזנים העמידים שהם יציבים מבחינה גנטית ועלולים להיות מועברים בהדבקות מאדם לשני, הם פתוגניים באותה מידה כמו נגיף הבר, וגרוע מכך הם יכולים להמשיך והתרבות ולהיות מופרשים בנוזלי גוף של אותם מטופלים עם מערכת חיסונית פגומה או מוחלשת ובכך להפוך למקור מתמשך של הדבקות עם זן נגיפים עמיד לתרופות אלה. ההופעה של עמידות בנגיפים המטופלים בשתי תרופות ממשפחת ה-Adamantanes, מגבילה אם כן את יעילות השימוש בהן.
שתי התרופות האחרות העומדות נכון לשנת 2010 בחזית המאבק בנגיף ה-Influenza הן Relenza (Zanamivir) ו-Tamiflu (Oseltamivir) הפועלות למעשה כמעכבות את פעולת האנזים Neuraminidase, ובכך מפריעות לשחרור נגיפי שפעת מהתאים המודבקים, ובכך נמנעת התפשטות הנגיף והמחלה בדרכי הריאות. כיוון שההתרבות של נגיף השפעת בצינור הנשימה מגיעה לשיאה בין 24 ל-72 שעות מהופעת המחלה, שתי התרופות האחרונות הפועלות בשלב התרבות הנגיף, צריכות להינתן מוקדם ככל האפשר. בניגוד לשתי תרופות הותיקות, התרופות מהדור החדש שהן יקרות בהרבה מקודמותיהן, מעכבות Neuraminidase, אינן גורמות לתופעות לוואי רעלניות ואינם מעודדות יצירת נגיפי-שפעת עמידים להן. אך החשוב מכל היא תכונת שתי התרופות האחרונות לגלות יעילות כנגד כל זני נגיף השפעת בכך שהן מעכבות פעילות אנזים העומדת ביסוד ההדבקה וההתפשטות של כל נגיפי Influenza. תכשיר Relenza מגיע בצורת אבקה המוחדרת בעזרת משאף, ואילו Tamiflu כטבליות לבליעה. גם יעילות הטיפול בשתי תרופות אלה רבה יותר ככל שמקדימים בו.
ניסוי משנת 2003 עם Tamiflu בקרב 1,426 חולי שפעת הראה שכאשר הטיפול החל 12 שעות מתחילת התסמינים קיצר את מהלך המחלה ביותר משלושה ימים, ולעומתו טיפול באותה תרופה שהחל בין 48-36 שעות מתחילת התסמינים הראה יעילות מופחתת בהרבה.
יעילות הטיפול בהפחתת סבל או תמותה בקרב קשישים:
סקירה של ניסויים קליניים שנערכו לפני שנת 2002 בקרב קשישים מעל גיל 65 שנה או אלה עם מצבים קליניים כרוניים, הראו ש-Relenza הפחיתה את פרק הזמן עד להיעלמות התסמינים ביומיים, אם כי Tamiflu היתה יעיל פחות ובממוצע קיצר את הזמן מתחילת הטיפול בו עד להתפוגגות התסמינים בחצי יום בלבד.
בילדים, דווקא התהפכו היוצרות לגבי יעילות שתי התרופות האמורות: ניסוי קליני ב-471 ילדים בני 5 עד 12 שנה בהם ניתן הטיפול ב-Relenza, בין 36 עד 48 שעות מתחילת התסמינים, נמצא שתרופה זו קיצרה את משך התסמינים ביום אחד בממוצע. לעומתה, טיפול ב-695 ילדים בגיל 1 עד 12 שנים ב-Tamiflu שהחל באותו פרק זמן מתחילת התסמינים כמו במקרה של Relenza, הביא לקיצור מהלך המחלה ב-1.5 ימים בממוצע. מה שמרשים יותר, שהטיפול בילדים עם שפעת ב-Tamiflu הפחית ב-44 אחוזים את התרחשות דלקת חריפה של האוזן התיכונה שהיא סיבוך שכיח בילדים עם שפעת.
מינונים
המינון בטיפול מלא בשפעת:
- Amantadine – 100 מיליגרם פעמיים ביום למשך 10 ימים
- Rimantadine - 100 מיליגרם פעמיים ביום למשך 10 ימים
- Oseltamivir – 75 מיליגרם פעמיים ביום למשך 5 ימים
| קריטריון/תרופה | Amantadine | Rimantadine | Oseltamivir |
|---|---|---|---|
| יעילות נגד שפעת A (באחוזים) | 70–90 | 70–90 | 70–90 |
| יעילות נגד שפעת B (באחוזים) | אין | אין | 70–90 |
| התפתחות של עמידות הנגיף לתרופה | מהירה | מהירה | איטית, אם בכלל |
| הפסקת התרופה עקב תופעות לוואי (באחוזים) | 11 (חלקן קשות) | 6 | 2 |
| חיי מדף | 5 שנים | 5 שנים | 10 שנים |
| השפעת הטיפול | קיצור המחלה ביום | קיצור המחלה ביום | קיצור המחלה ביום |
| הפחתת התחלואה – מניעה לפני חשיפה (באחוזים) | 63 | 63 | 71 |
| הפחתת התחלואה – מניעה לאחר חשיפה (באחוזים) | 63 | 63 | 83 |
אמצעי זהירות
בשל מגוון תופעות הלואי של התרופות האנטי-נגיפיות, יש להתייעץ עם מומחה למחלות זיהומיות לפני השימוש, הן לגבי בחירת התרופה והן לגבי המינון, ובכל מקרה יש לעיין בעלון היצרן.
- תופעות לוואי של Amantadine: בחילה, סחרחורת, חוסר שינה, עצבנות, קשיי ריכוז
תופעות אלה ואחרות עלולות להופיע במיוחד אצל בני-אדם אשר סובלים ממחלות כרוניות, במיוחד זקנים, לכן נחוץ מעקב מיוחד לגבי אנשים אלה - תופעות לוואי של Oseltamivir: בחילות והקאות
זהירות מיוחדת דרושה כאשר הטיפול ניתן לאנשים הסובלים מליקויים בתפקודי הכליות, הכבד, מפרכוסים (של מחלת הנפילה) או נלקח בו-זמנית עם תרופות הפועלות על מערכת העצבים המרכזית. במצבים אלה יש לשקול הקטנת המינון ולהפסיק את הטיפול מיד עם הופעת תגובות חריגות. לא מומלץ לנשים בהריון ולמניקות
מניעה
המלצת ארגון רופאי הילדים בישראל הנה חד משמעית בעד חיסון כל ילד מגיל חצי שנה. אין ספק כי ככל שיהיו יותר ילדים מחוסנים הרי שהסיכוי להתפתחות מגפות כלל ארציות קטן יותר. לפי דעת הכותב יש לחייב כל ילד/אדם הלומד במוסד חינוכי מפעוטון ועד אוניברסיטה להתחסן לשפעת בטרם כניסתו לכותלי המוסד הלימודי (כפי שמקובל בארצות הברית וקנדה).
חיסונים
ה-FDA (Food and Drug Administration) אישר 4 חיסונים. כל החיסונים שאושרו בארצות הברית מכילים שאריות של חלבון ביצה.
Adjuvant הנמצא רק בחלק מהחיסונים, כפי שהופץ על ידי חוגים שונים כעילה להימנע מהחיסון הוכח כחומר יעיל מאוד בחיסונים אלו.
ילדים מגיל 6 חודשים ועד לתשע שנים מקבלים את החיסון המונוולנטי ועליהם לקבל שתי מנות חיסון בהפרש של 4 שבועות. מעל גיל 10 שנים די במנת חיסון אחת. החיסון המונוולנטי (Monovalent) הוכן בהתאם לסטנדרטים של חיסון השפעת העונתי. ההוריות לחיסון והוריות הנגד זהות כמו לחיסון השפעת העונתי. גם תופעות הלוואי זהות לאלו של חיסון השפעת העונתי. הנתונים שהצטברו ביחס לחיסון המונוולנטי כנגד שפעת החזירים מצביעים על יעילות ובטיחות זהים לזה של שפעת עונתית.
תופעות הלוואי כוללות תגובות מקומיות באזור ההזרקה - כאב מקומי שנצפה ב-46 אחוזים מהתחסנים. תגובות לוואי כלליות היו כאבי ראש, כאבי שרירים או תחושת חולשה.
החיסונים מבוססים על וירוס מומת (בלתי פעיל) התואם לשפעת החזירים ואינו מגן מפני השפעת העונתית.
התרכיב המקובל כיום הוא תרכיב מומת בזריקה. התרכיב מכיל 3 זנים של שפעת, שמשתנים קצת מדי שנה. בכל השנים יש: H1N1, H3,N2 ונציג של שפעת B. הזנים מגודלים בביצים ולכן מי שאלרגי לביצים לא מקבל את החיסון. מטפלים בנגיפים ב-Formalin (Formaldehyde) כדי להרוג אותם. התרכיב הזה נקרא Whole vaccine. המרכיב השומני של התרכיב גורם לתופעות לוואי, בעיקר בילדים ולכן הוסיפו שלב נוסף ויצרו Split vaccine שזה אותו התרכיב, אבל ללא השומנים, אלא רק עם החלבונים.
Subunit vaccine – תרכיב שמכיל חלקים בלבד של הנגיף. עד היום מתן של תרכיב כזה בריריות לא גרם להופעה של חיסון. יש שני מרכזים למערכת החיסון הרירית – Peyer`s patches ואתר נוסף באף. המטרה היא ליצור תרכיב שיעורר תגובה של המרכז באף.
אחת הסכנות בנגיף מוחלש – שחלוף גנטי עם נגיף רגיל.
CAR (Cold Adapted Reassortment) – פיתחו זן של הנגיף החי והמוחלש שמתרבה רק ב-32 מעלות. התרכיב הזה לא מגן נגד כל הסוגים. מכינים זנים רקומביננטיים (Recombinant) שכל גני ההתרבות שלהם מוחלשים,אבל NA ו-HA- שלהם הוא השולט. זה עדיין ניסיוני וזה נקרא CAR או CR. קבוצת היעד לתרכיב הזה היא חולים כרוניים קשים, חולים ללא מערכת חיסון ולצוות מטפל.
יעילות חיסון השפעת כאשר אין התאמה בן הזנים בחיסון לבין הווירוס המחולל
כאשר זן הנגיף הניתן בחיסון שונה מהנגיף המחולל, עדיין קיימת מידה של הגנה מפני השלכותיה החמורות של השפעת, כנראה עקב הגנה צולבת בין זני הנגיף (Vaccine Induced Cross Reacting Antibody).
FluMist חיסון דרך האף
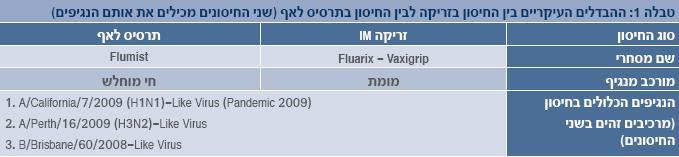
מנהל התרופות והמזון האמריקאי (ה-FDA) אישר את החיסון הראשון לשפעת הניתן דרך האף ובשנת 2009 אף אושר לשימוש בישראל. החיסון משווק בארצות הברית תחת השם FluMist, והוא מכיל נגיפים מוחלשים של שפעת. ה-FluMist מאושר למניעת שפעת כתוצאה מנגיפים מסוג A ו B, והוא ניתן לגילאי 5 עד 49 שנים.
בקרב ילדים בגילאי 5 עד 8 אשר מקבלים את החיסון בפעם הראשונה, החיסון ניתן בשתי מנות בהפרש של 6 שבועות לפחות. במתבגרים ובמבוגרים בגילאי 9 עד 49, נדרשת מנה אחת בלבד.
החיסון מכיל שלושה זנים נגיפיים (שניים מסוג A, ואחד מסוג B) אשר הומלצו לעונת השפעת של שנת 2004-2003. הנגיפים בחיסון חיים, אולם הם שונו, כך שאינם יכולים להתפתח בטמפרטורת הגוף.
במחקרים קליניים רחבי היקף, FluMist הראה יעילות של 87 אחוזים במניעת שפעת בילדים, והפחית את הסיכון למחלה חמורה בליווי חום אצל מבוגרים.
החיסון אינו מתאים לשימוש במצבים הבאים: אנשים הסובלים מדיכוי מערכת החסון, חולי אסתמה או חולים אחרים עם בעיות במערכת הנשימה, גיל מתחת ל-5 או מעל 50, מחלות כרוניות אשר עלולות להגביר את הסיכון לשפעת חמורה, רגישות לביצים או לחיסון עצמו.
תופעות הלוואי כתוצאה משימוש בחיסון כוללות: הצטננות, נזלת, כאב גרון, ושיעול.
החיסון החדש מספק דרך נוספת למניעת שפעת, ומגביר את הזמינות של זריקות נגד שפעת המכילות נגיף מומת, עבור חולים הנמצאים בסיכון גבוה.
קבוצות היעד העיקריות לחיסון
- ילדים בריאים בני 59-6 חודשים
- החל בגיל 6 חודשים ואילך כל אדם הסובל ממחלה ממושכת כגון:
- מחלות לב וכלי דם נרכשת או מולדת, כולל מחלת לב שיגרונית, טרשת עורקים, יתר לחץ דם, אי ספיקת לב
- מחלות דרכי נשימה: אסתמה, ברונכיטיס כרונית (Chronic bronchitis), Bronchiectasis, Emphysema , שחפת
- מחלות מטבוליות: סוכרת, מחלות מטבוליות כרוניות עם נטייה מוגברת לפתח זיהומים
- מחלות כרוניות של הכליות ודרכי השתן
- מחלות מלוות דיכוי במצב הJיסוני לרבות AIDS ומחלות ממאירות, חולים שמקבלים טיפול מדכא חיסון
- חוסר דם ממושך, Hemoglobinopathies
- אנשים בני 50 שנה ומעלה ובמיוחד בני 65 ומעלה, קבוצות גיל שבהן שפעת מלווה בעליית שכיחות סיבוכים, אשפוזים ותמותה
- אנשים בכל הגילים הנמצאים במוסד סגור או סגור למחצה
- נשים הרות בכל שלבי ההיריון ובתקופת ההחלמה לאחר הלידה, כולל בזמן הנקה
- עובדי בריאות, עובדי לולים
- ילדים בגיל 6 חודשים עד 18 שנים המקבלים טיפול ארוך טווח באספירין
- קבוצות נוספות שלהן מומלץ להתחסן
מגעים קרובים של אנשים בעלי מערכת חיסונית לא תקינה (כולל עובדי בריאות), אנשים הבאים במגע עם חולים מדוכאי חיסון, כולל מטפלים ובני משפחה, כדי להפחית את הסיכוי להדבקה.
- הוראות נגד התחסנות (זהות להוראות השפעת הרגילה)
- הסובלים מתסמונת Guillain-Barré
- תגובות מסוכנות בעבר לחיסון לשפעת רגילה
- חולים במחלות פעילות קשות - מלות חום רגילות אינן מהוות הוראת נגד
יש לשים לב שהיריון או הנקה אינן הוראות נגד לחיסון.
- לחיסון דרך האף - המבוסס על וירוס חי מוחלש - יש הוריות נגד נפרדות הכוללות
- רגישות לחלבון ביצה
- גיל למטה משנתיים או מעל 50
- מחלות כרוניות כמחלות לב, כליה, ראות, כבד, סוכרת או מחלות דם
- ילדים מתחת לגיל 5 הסובלים מאסתמה
- מחלות נוירולוגיות ובמיוחד אילו עם קשיי בליעה
- ילדים המטופלים באספירין
בסקרים שנערכו בארצות הברית שיעור האנשים המוכנים לקבל חיסון עומד על 35 אחוזים. אחוז דומה ציין שיחסן את ילדיו. בישראל אחוז המתחסנים היה נמוך יותר – כ-20 אחוזיפ בלבד. החששות העיקריים של המסרבים לחסן ילדים היו: הרצון שיפתחו חסינות טבעית.
ספקות באשר לבטיחות - העדר מספיק ניסיון ומחקרים וחששות מתגובות הלוואי. כשמשווים סקרי דעת הקהל כלפי החיסון לשפעת החזירים לסקרים בשנים קודמות, הרי שהם דומים למצב שהיה כלפי החיסון בשנים אילו כאשר השיעור הגבוה של המתחסנים היה בדרך כלל באוכלוסיה הקשישה.
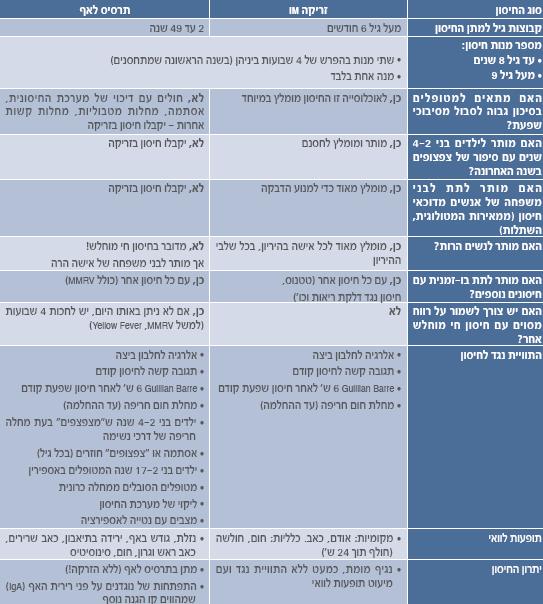
השוואה בין חיסון בזריקה וחיסון בתרסיס לאף
הניסיון העולמי בהתמודדות עם שפעת פנדמית AH1N1 2009 לימד אותנו עד כמה המחלה עלולה להיות מסוכנת. מדינת ישראל נערכה במבצע ארצי לחיסון שפעת עונתית ובהמשך לחיסון שפעת פנדמית. נוסף על כך, פורסמו על ידי הצט"ם (צוות טיפול במגפות) הנחיות לטיפול ב-Oseltamivir לאוכלוסיות בסיכון לסיבוך ולחולים הסובלים ממחלה קשה.
בניגוד לתמונה המדאיגה שהצטיירה בתחילת המגפה במקסיקו ובארצות הברית, שיעורי התחלואה והתמותה במדינת ישראל היו נמוכים מהצפויים. קשה לדעת אם ההבדלים נובעים מהיחלשות הנגיף החדש AH1N1 2009, מהיקפי חסינות גבוהים יחסית לשנים קודמות או מזהירות יתר במדיניות טיפול ואשפוז בחולים עם תמונה קלינית של שפעת.
מנתוני סקירה של ארגון הבריאות העולמי (WHO) בחצי הדרומי של כדור הארץ (דרום אמריקה, דרום אפריקה, ניו זילנד ואוסטרליה), ניתן להתרשם מפעילות שפעת נמוכה יחסית, עם השתלטות של הנגיף הפנדמי (AH1N1 2009). חיסון השפעת בעונת החורף 2011-2010 כלל בתוכו את נגיף השפעת הפנדמית AH1N1 2009.
מנתוני הסקירה הארצית שנערכה על ידי משרד הבריאות באמצע חודש אוקטובר 2010, דווח על הבידודים הראשונים של שפעת בארץ (בשלב הבדיקה שפעת B ו-A1N1 2009). לפי ניסיון משנים קודמות. כבכל שנה, משרד הבריאות פרסם את ההנחיות למתן חיסון שפעת לקראת החורף הקרב ובא. האם יש שינוי בהנחיות החדשות? החידוש העיקרי השנה הוא שקיימים שני סוגים של חיסון: החיסון בזריקה, מומת, הזהה לחיסון שקיבלנו כל השנים, וחיסון חדש בתרסיס לאף, מוחלש, המיועד לאוכלוסייה בריאה וצעירה. החיסון בתרסיס הוכיח את יעילותו ואת בטיחותו במחקרים, ונמצא בשימוש מספר שנים בארצות הברית. בטבלה 1 המצורפת ניסיתי להדגיש את ההבדלים העיקריים בין שני סוגי החיסונים (שמכילים את אותם הנגיפים).
יש לזכור שחיסון שפעת הוא האמצעי היעיל ביותר למניעת תחלואה ותמותה משפעת. חובת רופאי המשפחה ורופאי הילדים להמליץ על חיסוני שפעת למטופליהם, כל אחד והחיסון המתאים לו.
לגבי עובדי בריאות: החיסון בתרסיס (בשל היותו חי מוחלש) אינו מומלץ לעובדים אשר מטפלים באנשים מדוכאי חיסון (או שיש להימנע ממגע איתם למשך שבוע ימים). על כל עובדי הבריאות מוטלת החובה המקצועית והמוסרית להתחסן כל שנה נגד שפעת כדי להגן על עצמם, על בני משפחותיהם ועל המטופלים שבאחריותם, נגד הדבקה משפעת.
עיתוי
רצוי לחסן נגד שפעת כבר מתחילת חודש אוקטובר ומאוד מומלץ לא מאוחר מסוף נובמבר, אבל ניתן לחסן גם אחרי מועד זה.
הערה: יש לתכנן שילדים אשר לא חוסנו בעבר וזקוקים לשתי מנות תרכיב ברווח זמן של חודש ביניהן, יקבלו את המנה השנייה עד סוף נובמבר.
מתן בו-זמני של תרכיב שפעת ותרכיבים אחרים
ניתן לחסן בו-זמנית בתרכיב נגד שפעת עם חיסוני השיגרה בגיל הילדות או עם כל חיסון אחר (כגון נגד פנאומוקוקוס בקבוצות סיכון אשר לא קיבלו חיסון זה בעבר).
מקום ההזרקה
יש להזריק את התרכיב לתוך השריר: למבוגרים באיזור הדלטואיד, ולתינוקות וילדים קטנים בחלק הקדמי-צדדי של הירך.
מינון
להלן לוח בו מצוין המינון לפי קבוצות גיל:
| גיל | מינון[1] | מספר מנות | סוג התרכיב |
|---|---|---|---|
| 6-35 חודש | 1/2 מנה | 1-2[2] | מפוצל (split) בלבד[3] |
| 3-8 שנים | 1 מנה | 1-2[2] | מפוצל (split) בלבד[3] |
| 9-12 שנים | 1 מנה | 1 | מפוצל (split) בלבד[3] |
| 13 ש' ומעלה | 1 מנה | 1 | רגיל או מפוצל |
- ↑ הכמות למנה מפורטת בדף ההסבר המלווה את אריזת התרכיב. נמצאים בשוק מזרקים חד-מנתיים \לשימוש בילדים. כמו כן, על חלק מהמזרקים המיועדים למבוגרים קיים ציון חצי מנה.
- ↑ 2.0 2.1 מנות מומלצות לילדים אשר מתחסנים נגד שפעת בפעם הראשונה בחייהם. מומלץ על רווח זמן של 4 שבועות בין המנות.
- ↑ 3.0 3.1 3.2 ילדים מתחת לגיל 13 שנים, ובמיוחד ילדים בגילאים 6 חודשים עד 3 שנים, עלולים להגיב בתופעות טוקסיות (לרבות התכווצויות מלוות חום) לתרכיב שפעת רגיל, המוכן מנגיף שפעת שלם. תרכיב השפעת מהטיפוס המפוצל (split) מלווה בפחות תופעות לואי מאשר תרכיב המוכן מנגיף שלם, לכן, בגילאים אלה מומלץ מתן תרכיב מפוצל, בהרכב ובמינון זהים למינון התרכיב הרגיל (ראה בעלון התרכיב). בתרכיב המפוצל, הנגיפים עברו טיפול כימי להקטנת רמת המרכיבים העלולים לגרום לחום. תרכיבים אלו מופיעים תחת שמות כגון: “split" ,"subvirion” “purified-surface antigen” ,“sub-unit” ,“disrupted”.
תופעות לוואי וסיבוכים
מפני שתרכיב השפעת מכיל נגיפים מומתים, הוא אינו יכול לגרום לשפעת. הופעת זיהום נשימתי סמוך לקבלת החיסון פירושו שהתרכיב ניתן בתקופת הדגירה של השפעת, או שהמחלה נגרמה ע"י מחולל אחר. התגובות לאחר מתן תרכיב שפעת הן נדירות. תגובות מקומיות של אודם, נפיחות, רגישות במשך 1-2 ימים, מופיעות בפחות משליש ממקבלי החיסון. תופעות טוקסיות כגון חום, מצב כללי רע, כאבי שרירים ותופעות כלליות אחרות מופיעות 6- 12 שעות לאחר הזרקת התרכיב ונמשכות יום או יומיים. תופעות אלה שכיחות במיוחד אצל אלו שלא היו חשופים בעבר לאנטיגנים של זני השפעת אשר בתרכיב (כגון ילדים). על מנת להפחית החום אצל ילדים יש להשתמש בתרכיב מפוצל. תופעות אלרגיות המופיעות מיד לאחר הזרקת התרכיב הן נדירות ביותר: אורטיקריה, אנגיואדמה, קשיים נשימתיים, או הלם אנפילקטי. תופעות אלה נובעות מרגישות-יתר למרכיבים מסויימים בתרכיב, במיוחד לחלבון ביצה. אנשים הידועים כבעלי רגישות מטיפוס אימונוגלובולין E (IgE) לחלבון ביצה, כולל אנשים עם תופעות של אסטמה תעסוקתית או תופעות אלרגיות אחרות על רקע חשיפה תעסוקתית לחלבון ביצה, נמצאים בסיכון גבוה יותר לפתח תגובות לאחר חיסון נגד שפעת.יש לציין שהתרכיבים נגד שפעת הנמצאים כעת בשימוש, למרות היותם מוכנים על ביצים מופרות, הינם מטוהרים מאוד, ולכן נדירות למדי תופעות אלרגיות לאחר קבלתם.
- סיבוכים נוירולוגיים
מאז 1976 (כשניתן חיסון שפעת מזן החזירים), לא נרשמה עליה בשכיחות תסמונת Guillain-Barre .יש לציין כי מדובר בתסמונת נוירולוגית קשה היכולה להופיע לאחר חיסון בתסמונת זו מערכת החיסון תוקפת את הגוף ופוגעת בעצבים.
הוראות נגד ואזהרות
אין לתת את החיסון לאנשים אשר סובלים ממחלת חום בשלב החריף. כמו כן אין לתת תרכיב נגד שפעת לאנשים עם סיפור של תגובה קודמת חמורה לתרכיב או עם תולדות של רגישות-יתר מטיפוס אנפילקטי לחלבון ביצה בלי להתייעץ עם רופא המטפל. בקבוצה זאת נכללים אלו אשר אחרי אכילת ביצה מפתחים נפיחות בשפתיים או בלשון, בצקת כללית, קשיים נשימתיים או אבוד הכרה.
Thimerosal כחומר משמר בחיסון
Thimerosal הוא מרכיב אנטי-בקטריאלי, המכיל כספית ומשמש כחומר משמר מאז שנת 1930. חומר זה מפחית את הסיכון לזיהום חיידקי משני בחיסון. אין הוכחה מדעית כי חיסונים המכילים חומר זה גורמים לתופעות לוואי בקרב ילדים אשר נולדו לאימהות שקיבלו את החיסון בזמן ההיריון. למרות זאת, בארה"ב קיימת המלצה, מאז אמצע שנת 2001, להפחית את השימוש בכספית. עקב כך חיסונים המומלצים לילדים מתחת לגיל חצי שנה ולנשים בהיריון, מיוצרים בלי כספית או בכמות מופחתת.
פרוגנוזה
דגלים אדומים
הנחיות משרד הבריאות לגבי הפנייה למלר"דים\בתי חולים\רופא מטפל
- מתי לפנות לטיפול רפואי דחוף אצל ילדים?
כשמדובר בילדים הסובלים מסימני המחלה שצוינו, ישנם סימני אזהרה המחייבים פנייה לטיפול רפואי דחוף. מספיק שיופיע אחד מהסימנים הבאים:
- נשימה מהירה או קושי בנשימה.
- עור בצבע כחול או אפור.
- הילד אינו שותה נוזלים.
- הקאות קשות או ממושכות.
- סימני חוסר שקט עד כדי כך שהילד אינו רוצה שיחזיקו אותו.
- שיפור בסימני מחלת השפעת, אך אחר־כך חזרה עם חום ושיעול חמורים יותר.
- מתי לפנות לטיפול רפואי דחוף אצל מבוגרים?
נתונים מהעולם על שפעת החזירים מראים שאפילו אנשים בריאים עלולים, באופן נדיר ביותר, לפתח סיבוכים קשים ואף קטלניים בעקבות שפעת החזירים. לכן גם אם אתה אדם צעיר ובריא אין לזלזל בהופעת סימני האזהרה לעיל, ויש לפנות ללא דיחוי במקרים אלה לקבלת טיפול רפואי. אצל מבוגרים שחלו בשפעת החזירים, ישנם סימני אזהרה המחייבים פנייה לטיפול רפואי דחוף. מספיק שיופיע אחד מהסימנים הבאים:
- קושי בנשימה או קוצר נשימה.
- לחץ או כאבים בחזה או בבטן.
- סחרחורת פתאומית.
- בלבול.
- הקאות חמורות או ממושכות.
- שיפור בסימני מחלת השפעת, אך אחר־כך חזרה עם חום ושיעול חמורים יותר.
מגיפת השפעת של 2009 - מחלוקת
בחודש יוני 2010 התפרסמו ראיות לכאורה על קשרים בלתי ראויים בין רופאים לחברות התרופות שהובילו לבזבוז של מיליארדי שקלים על חיסונים נגד שפעת חזירים. על פי דו"ח חדש של המועצה האירופית, שפורסם ביום שישי בפריס, הטיפול של ארגון הבריאות העולמי, הסוכנויות האירופאיות והממשלות העולמיות בשפעת החזירים הוביל להפחדה בלתי מוצדקת ולבהלה לגבי הסיכונים הבריאותיים לציבור, כמו גם לבזבוז עצום של כספי ציבור. על פי הדו"ח, שהוכן על ידי הוועדה לחברה, בריאות וענייני משפחה של המועצה האירופאית, היו עדויות לכך שחומרת המגיפה הוערכה הרבה מעבר למידה על ידי ארגון הבריאות העולמי, עובדה שהובילה לעיוותים בסדר הקדימויות בבריאות הציבור.
על פי ממצאים שפורסמו במחקר לא תלוי שבוצע ע"י עורכי ה BMJ שלושת המדענים שחיברו את ההנחיות, אשר קראו לממשלות העולם לאגור מצבורי תרופות למקרה של מגיפת שפעת, קיבלו לפני ובמהלך כתיבתן כספים מחברות תרופות שעמדו להרוויח מיליארדי דולרים מההנחיות. במסגרת ההנחיות שכתבו השלושה ייעץ ארגון הבריאות העולמי להצטייד בתרופות ולצבור אותן מראש בכמויות ענק.
על פי הערכות אנליסטים חברות התרופות הרוויחו למעלה משבעה מיליארד דולר כאשר ממשלות בעולם אימצו את ההנחיות והצטיידו בתרופות ובחיסונים למקרה של התפרצות מגיפת שפעת. הוכח מעל כל ספק כי שלושת המדענים הראשיים שעסקו בתחום זה במשרד הבריאות העולמי קיבלו סכומי כסף גדולים מאוד מחברת רוש (יצרנית תרופת הטמיפלו) ומחברת גלקסו סמית'קליין (יצרנית הרלנזה) וזאת בתמורה כביכול לעבודות שביצעו עבורן, בהן כתיבת מחקרים והרצאות. אין ספק כי ממצאי החקירות של המועצה האירופאית ושל ה-BMJ יכולים להוביל להגשת תביעות משפטיות כנגד חברות התרופות על ידי ממשלות שרכשו חיסונים ותרופות ו"נתקעו" עם מלאים עצומים שלהם, לאחר שהאזהרה מפני מגיפה קטלנית לא התממשה.
העובדה שארגון הבריאות העולמי העלה ביולי אשתקד את רמת האזהרה מפני מגפה עולמית לדרגה הגבוהה ביותר האפשרית יצרה פאניקה עולמית. האווירה במדיה הייתה שאנו הולכים לקראת משבר שאין כדוגמתו, דבר שגרם לכך שממשלות ברחבי העולם רכשו חיסונים במיליארדי דולרים. בישראל נרכשו כשישה עד שבעה מיליון חיסונים, כאשר בסופו של דבר חוסנו פחות ממיליון איש.
אם אכן האזהרה הגיעה מאנשי מקצוע בארגון הבריאות העולמי שהיו בניגוד אינטרסים, מדרך הטבע זה מעורר שאלה גדולה מאוד לגבי ניקיון ההמלצות שלהם, ובהחלט ייתכן מצב שבו הממשלות יתבעו את חברות התרופות או ינסו לחזור בהן מההסכמים, מאחר שמדובר במאות מיליוני דולרים.
ביבליוגרפיה
- Prevention and control of Influenza with vaccines. Recommendations of the advisory committee on Immunization Practices (CIP) 2010. MMWR 2010;59:8
- מחלת השפעת העונתית – מניעה, הנחיות מעודכנות. חוזר משרד הבריאות, 6.9.2010
- הנחיות למבצע שפעת 2010-2011, חוזר אגף הסיעוד שב"כ, 12.9.2010
קישורים חיצוניים
המידע שבדף זה נכתב על ידי ד"ר מיקי דובלין, מומחה ברפואת ילדיםופרק השוואה בין חיסון בזריקה וחיסון בתרסיס לאף ע"י ד"ר ביביאנה חזן מומחית ברפואת המשפחה ובמחלות זיהומיות, מרכז רפואי העמק, עפולה; שירותי בריאות כללית, מחוז צפון


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק