סרטן בלוטת התריס - היבטים כירורגיים - Thyroid cancer - surgical aspects
הופניתם מהדף תת פעילות בלוטת יותרת התריס (היפופאראתירואידיזם) לדף הנוכחי.
עקרונות בכירורגיה
מאת ד"ר צבי קויפמן
| עקרונות בכירורגיה | ||
|---|---|---|

| ||
| שם המחבר | ד"ר צבי קויפמן | |
| שם הפרק | כירורגיה של הבלוטות האנדוקריניות | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – סרטן בלוטת התריס
ברנס, ב-1811, תיאר לראשונה את השאתות הממאירות של בלוטת התריס כקוריוז רפואי. יותר מאוחר, בשנות ה-40, פורסמו עבודות המדווחות על 17% שאתות ממאירות בזפק רב-קשרי (Multinodular), ו-24% בגושים בודדים בבלוטת התריס.
סרטן בלוטת התריס אינו מחלה בודדת אלא ספקטרום של מחלות. מהלך המחלה קשור במספר גורמים:
- מורפולוגיה של הגידול
- גיל הופעת השאת
- מין
- מידת ההתפשטות.
- נוכחות גורמים משפעלים
- צורת הטיפול
לדוגמה, ב- ב-encapsulated follicula adenoma carcinoma (קרצינומה זקיקית (פוליקולרית) בעלת קופסית) הפרוגנוזה היא כמו של גידול שפיר. מהלך המחלה בנשים בנות 30 שנה ומטה, הלוקות בקרצינומה פפילרית-פוליקולרית עם בלוטות מוגדלות, הוא בדרך כלל מהלך שפיר מאוד, בניגוד לגברים בגיל מבוגר שבהם השאתות הן אגרסיביות יותר, וההיוותרות בחיים קצרה יותר. הצורה של undifferentiated carcinoma (קרצינומה לא ממוינת) היא בעלת מהלך סוער וההיוותרות בחיים קצרה ביותר.
אטיולוגיה
גירוי ממושך, בעיקר על-ידי ההורמון ממריץ בלוטת התריס (TSH, Thyrotropin), גורם לשינויים קבועים בדנ"א. השינויים הללו גורמים לשינויים ממאירים בתאי בלוטת התריס. תיאוריית ההתקדמות הזו מאוד מקובלת. השינויים בתחילה הם מינימליים, הם מתחילים בהיפרפלזיה ולאחר מכן מופיעים בדנ"א, מלווים במוטציות ובברירה של תאים שחלקם הופכים להיות אוטונומיים. השלב הבא כולל איבוד כושר ההתמיינות, האצת הגדילה, איבוד כושר ההיצמדות ולבסוף אוטונומיות באופן מוחלט ונאופלזיה.
הקרנות בעוצמה שבין 20R-1100R יגרמו לסרטן הבלוטה ב-1%-7% מהמוקרנים. הסרטן מופיע תוך 8-5 שנים לאחר ההקרנה. חוסר ביוד גורם לעלייה בשכיחות הופעת הסרטן. השימוש ביוד, באופן מניעתי, הוריד במשך השנים את שכיחות התמותה עקב סרטן בלוטת התריס. לעומת זאת, מעכבי יצירת תירוקסין בחיות העלו את שכיחות הופעת הסרטן, במיוחד את הקרצינומה הפפילרית בעלת ההתמיינות הגבוהה.
היארעות ושכיחות של שאתות ממאירות בבלוטת התריס
שאתות ממאירות בבלוטת התריס שכיחות בנשים פי 4-2 מאשר בגברים. הגיל הממוצע של גברים הלוקים בשאת הוא 53 שנים ושל הנשים - 45 שנים. שכיחות גבוהה נמצאה באנשים שקיבלו הקרנות בילדות.
ב-4% מהאוכלוסייה אפשר למצוא גוש בבלוטת התריס. ההיארעות עולה עם הגיל ומגיעה עד 50% בנתיחות לאחר המוות. בארה"ב, השכיחות המשוערת של שאתות ממאירות בבלוטת התריס היא 0.5% עד 1% מכל השאתות הממאירות המדווחות. ההיארעות המדווחת היא 25 חולים לכל מיליון נפש. 1100 מקרי מוות מדווחים מדי שנה בארה"ב. בעבר חשבו שהשכיחות של קרצינומה במחלת גרייבס היא נדירה, אולם בנתיחות לאחר המוות נמצאה שכיחות של 1%.
סיווג
הסיווג של השאתות הממאירות מוצג בטבלה 4.14. לסיווג זה השלכות טיפוליות ופרוגנוסטיות.
| Classification of Benign and Malignant Thyroid Tumors - טבלה 4.14: שאתות בלוטת התריס | ||||
|---|---|---|---|---|
| I | הגדלה דיפוזית של בלוטת התריס | |||
| II | גידולים שפירים של בלוטת התריס | |||
| A | זפק (גויטר) אדנומטי | |||
| B | אדנומה פוליקולרית (Follicular adenoma) | |||
| C | Hyperfunctioning adenoma (אדנומה בתפקוד יתר) | |||
| III | גידולים ממאירים של בלוטת התריס | |||
| A | ממוינים (Well differentiated) | |||
| a. | פפילרי או פוליקולרי (Papillary or papillary follicular) | |||
| 1. | Encapsulated or occult sclerosing | |||
| 2. | פולשני | |||
| b. | Follicular (פוליקולרי) | |||
| 1. | בעל קופסית | |||
| 2. | פולשני | |||
| B | מדולרי עם עמילואיד | |||
| C | לא ממוין (אנאפלסטי, או מסוג תאי כישור ענקיים) | |||
| D | אחרים (אפידרמואיד, סרקומה, לימפומה או גרורות) | |||
סרטן בלוטת התריס בעל התמיינות גבוהה
הצורות הפפילרית או הפפילו-פוליקולרית מהוות 90% מכלל שאתות בלוטת התריס. שאתות אלה הן בעלות מהלך שפיר וקשה להבדיל ביניהן. הצורה הפפילרית מקורה בתאי האפיתל, הגדלים בצורה פפילרית לתוך האציני ומוקפים בקולואיד. שאת פולשנית, פפילרית או פוליקולרית, היא בדרך כלל מסנינה (אינפילטרטיבית), קשה ומלווה בתגובה דזמובלסטית. המאפיין את השאת הפפילרית הם גופי הפסמומה (Psammoma bodies), שהם גופים בצורת סהר, בזופילים עם קלסיפיקציות, המייצגים תאי אפיתל נמקיים או היאלינים. מקומות שונים יכולים להיות נגועים בו זמנית בסרטן באותה אונה או בשני חלקי הבלוטה (20%). בלוטות הלימפה, הריאות והעצמות הם המקומות שניתן למצוא בהם גרורות של שאת זו.
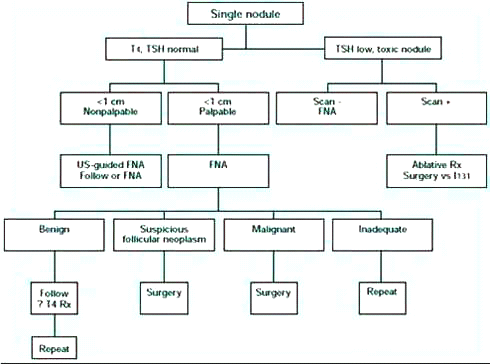
קיימים חילוקי דעות רבים הן באשר לדרכי האבחון והן באשר לדרכי הטיפול המיטביות בשאתות הנדונות. הבעיה העיקרית היא באבחון נושאי השאת הממאירה באוכלוסייה הגדולה של בעלי גושים בבלוטת התריס. אמצעי העזר העיקריים היכולים לסייע לקידום האבחנה הם סריקה רדיואיזוטופית, סריקה אולטרה-סונוגרפית ודיקור על-ידי מחט עדינה (Fine needle aspiration - FNA). לכל אחת משיטות אלה מגבלות משלה וגם צירוף כולן גם יחד אינו מבטיח אבחון נכון בכל חולה.
אשר לטיפול המיטבי בממאירות מהסוגים הנדונים, הדעות נעות מניתוח מוגבל (של האונה הנגועה בלבד) ללא טיפול נוסף עד לניתוח נרחב ובעקבותיו טיפולים נוספים ביוד רדיואקטיבי, או בהקרנות רנטגן. המחלוקת נובעת בעיקר מכך, שהמדובר בשאתות בעלות ממאירות נמוכה יחסית מחד גיסא, אך גורמות לתמותה ניכרת בטווח הארוך מאידך גיסא. הגורמים המשפיעים על ההיוותרות בחיים בשאתות פפילריות ופפילופוליקולריות מוצגים בטבלה 5.14.
20% מכלל סרטני בלוטת התריס הינם בעלי הצורה הפוליקולרית. אלה דומים במבנה לזקיק (Folliculi) הנורמלי של הבלוטה. אלמנטים פפילריים וקולואידיים יכולים להופיע. האבחנה ההיסטולוגית בין אדנומה לקרצינומה פוליקולרית קשה ורק בעזרת חדירת הגידול לכלי הדם ניתן להבדיל ביניהן. עבודות על המבנה האולטרא-סטרוקטורלי של התאים הממאירים מצביעות על שינויים במבנה התאים, בעיקר בגרעין, עלייה במספר המיטוכונדריות וירידה ברטיקולום האנדופלסמטי. בצורה הפוליקולרית ניתן למצוא מספר מיקרו-סיסים (Microvilli) תוך נהורים –בתוך החלל ומערכת הפרשה פנימית המיוצגת על-ידי גרנולות תוך-תאיות. בצורה הפפילרית אין גרנולות מפרישות.
| אופי השאת | שאת נסתרת (Occult) ניתנת לריפוי מלא. |
| שאת גדולה - פרוגנוזה פחות טובה. | |
| גדילה חוץ-תירואידלית - פרוגנוזה פחות טובה. | |
| שאת מוגבלת (Encapsulated) - פרוגנוזה מצוינת. | |
| גיל | פרוגנוזה פחות טובה בגברים בני 40 שנה ומעלה, ובנשים בנות 50 שנה ומעלה. |
| מין | פרוגנוזה טובה יותר בנשים. |
| גודל השאת | שאתות גדולות יותר - פרוגנוזה פחות טובה, ושיעור החזרות גבוה יותר. |
| התפשטות גרורות | בצעירים התפשטות לבלוטות הלימפה אינה קשורה בהכרח לפרוגנוזה גרועה יותר. |
| אנאפלזיה | מופיעה באחוז קטן של חולים, פרוגנוזה גרועה. |
| טיפול ביוד מסומן | לרוב אינו נקלט. באלה שנקלט ההשפעה טובה. |
השאתות הפפילריות נוטות יותר להתפשט לבלוטות הלימפה הצוואריות, בעוד שהצורה הפוליקולרית שולחת גרורות לריאות ולעצמות (התפשטות דרך הדם (המטוגנית)). השאת הפפילרית שכיחה יותר בגילים שבין 20 ל-60, עם שיא בגיל 30. בשאת הפוליקולרית השיא מופיע מאוחר יותר, אולם התפלגות הגילאים זהה. הגורמים המשפיעים על ההיוותרות בחיים בשאתות פוליקולריות מופיעים בטבלה 6.14.
שאתות בעלות דרגת התמיינות גבוהה, המופיעות בילדים או בנשים בנות 50 שנה ומטה, גדלות לאט ונוטות להתפשט לעתים רחוקות לבלוטות בצוואר. בלוטות אלה יכולות להיות הסיבה שבגללה פונה החולה לייעוץ. גידולים בעלי התמיינות גבוהה, המופיעים בגברים או בגיל מבוגר, הם אגרסיביים יותר ובעלי פרוגנוזה גרועה יותר.
קיימים הבדלים בין שאתות בילדים לאלה של המבוגרים. בילדים השאתות קשורות להקרנות בעבר של התימוס או השקדים (Tonsills). שאתות אלה נוטות להתפשט לבלוטות הלשד (הלימפה) ואף לריאות, אולם נדיר למצוא גרורות בעצמות. השאתות שכיחות יותר בילדות (פי 2) מאשר בילדים וההיוותרות בחיים היא מצוינת. הטיפול הכירורגי משפר את ההיוותרות בחיים, ובגילאים של בני 20 ומטה היא שווה לזו של האוכלוסייה ללא גידול. הצורה ההיסטולוגית דומה לזו של המבוגר, אולם תלות השאת ב-TSH גדולה יותר בצעירים, ומכאן הקשר לפרוגנוזה הטובה יותר. העקרונות הכירורגיים זהים בילדים ובמבוגרים.
| פלישה (Invasion, אינבזיביות) | פקטור פרוגנוסטי חשוב ביותר. ככל שדרגת האינבזיביות גבוהה יותר, כך הפרוגנוזה גרועה יותר. |
| גיל | בצעירים פרוגנוזה טובה יותר. |
| גודל | שאתות גדולות לעתים קרובות שולחות גרורות המטוגניות, והפרוגנוזה גרועה יותר. |
| טיפול ביוד מסומן | רוב השאתות קולטות יוד וניתן לטפל ביוד מסומן בחולים שבהם המחלה חזרה. |
סרטן בלוטת התריס בעל התמיינות נמוכה (Undifferentiated)
מבחינה היסטולוגית מהווים גידולים אלה יחידות אפיתליאליות אשר לא ניתן לזהות את מקורן. פלאומורפיזם ומיטוזות שכיחים. שאתות בעלות תאים קטנים דומות מאוד ללימפוסרקומה, ולעתים רק התגובה להקרנות מוכיחה שהמקור הינו לימפתי. יש הטוענים שגידול זה מקורו בגידול בעל התמיינות גבוהה. השאתות שכיחות יותר בגיל 70-60, ומהוות כ-3%-1% מכלל גידולי הבלוטה. השכיחות בנשים זהה לזו של הגברים. גידולים מסוג זה מתפתחים בזפק הקיים שנים רבות. ברוב החולים, בזמן האבחנה, בלוטות הלימפה כבר נגועות, יש חדירה לרקמות רכות בצוואר וגרורות לריאות, לעצמות ולרקמות אחרות. השאת אינה תלויה ב- TSH. יותר מ-75% מהחולים נפטרים תוך 3 שנים לאחר האבחנה. טיפול כירורגי אגרסיבי בשאת קטנה, הכולל סילוק הבלוטה ובלוטות הלימפה עשוי להיטיב עם החולה. הקרנות מקנות הקלה מסוימת בחלק מהמקרים.
שאת מדולרית - Medullary thyroid cancer
השאתות המדולריות מהוות כ-7%-10% משאתות בלוטות התריס. בדרך כלל שתי האונות נפגעות. השאת שכיחה יותר בנשים ומתבטאת בגוש בצוואר ובבלוטות לימפה מוגדלות. לעתים ניתן למצוא רגישות וכאבים באזור בלוטות התריס. השאתות המדולריות שכיחות בגילאי 50 ומעלה. שאת זו נוטה להתפשט דרך זרם הדם לאתרים מרוחקים כמו הריאות והכבד. ל-70% מהחולים יש גרורות בצוואר, ולכמחצית מהם - גרורות במיצר (מדיאסטינום). השאת יכולה להיות קשורה לשאתות האנדוקריניות הרב-בלוטיות (תסמונת MEN). השאת הנלווית השכיחה ביותר היא הפאוכרומוציטומה. קיימת שכיחות-יתר של הופעת המחלה במשפחות, ובאלה ניתן למצוא אנומליות נלוות כמו: פעילות יתר של בלוטת יותרת התריס (היפרפאראתירואידיזם), תסמונת קושינג, סוכרת, קרצינואיד, נוירומות ריריות ושלשולים. בחלק מהחולים ניתן למצוא עלייה ברמות הקלציטונין, הסרוטונין והפרוסטגלנדינים. לעתים, על מנת להדגים את העלייה בתירוקלציטונין, יש לגרות את ההפרשה על-ידי מתן סידן או Pentagastrin. עלייה של קלציטונין, בחולים שבהם נכרתה השאת המדולרית, מעידה על חזרת השאת. שיעור ההיוותרות בחיים לאחר כריתה שלמה של הבלוטה (Modified neck dissection) הוא 60% ל-10 שנים.
לימפומה
שאת זו אינה שכיחה בבלוטת התריס (13%-13%). היא יכולה להיות ראשונית בבלוטה או משנית, כחלק ממחלה סיסטמית. היא מופיעה בדרך כלל כזפק גדול המלווה הפרעות בנשימה. השאת שכיחה בנשים בגיל 70-60, לעתים קיים קשר למחלת השימוטו (Hashimoto's thyroiditis). השאת יכולה להימצא באונה אחת בלבד, ואז מאקרוסקופית קשה להבדילה מקרצינומה. ברוב החולים שתי האונות נגועות. הטיפול כולל כריתה כירורגית, ובנוסף - הקרנות. בחולים בהם הגידול מפושט קיימת חדירה לשרירי הצוואר ולבלוטות הלימפה. ביופסיה מאשרת את האבחנה. הקרנות הן הטיפול המומלץ בשלב זה.
הפרוגנוזה בדרך כלל גרועה ותלויה בסוג התא, ובאם הגידול נודולרי או דיפוזי. לימפומה מסוג Small cell הינה בעלת פרוגנוזה טובה יותר, בעוד אשר בלימפומה מסוג Large cell הפרוגנוזה גרועה יותר. הדירוג חשוב ביחס לטיפול ההקרנתי והכימי ולהיוותרות בחיים.
קליניקה ואבחנה של קרצינומה בבלוטת התריס
רוב החולים נבדקים בשל קשרית בודדת או בשל זפק רב-קשריתי (Multinodular goiter) ומיעוטם נבדק בשל בלוטה קשה ובלתי סדירה (כמו במחלת האשימוטו). מידת הסבירות שמדובר בתהליך ממאיר גוברת אם מתקיים אחד מהתנאים הבאים:
- תולדות העבר של הקרנות רנטגן לאזור הראש או הצוואר עשר שנים ויותר קודם לכן;
- הקשרית קשה או דבוקה לסביבה;
- קיום גושים נוספים מסביב לבלוטה, כגון בקשריות הלימפה האזוריות.
בחולים בעלי זפק רב-קשריתי הבעיה סבוכה עוד יותר, הואיל והקשריות שונות בגודלן ובאופיין. ממאירות בזפק רב-קשריתי, מאידך, נדירה, אך עצם קיום אפשרות כזו מחייב ערנות ונקיטת אמצעים אבחנתיים נוספים, במידת הצורך. באשר לזפק הקשה המפושט, זהו, בדרך כלל, זפק דלקתי כרוני, בעיקר במחלת האשימוטו. גם בהקשר למחלה זו דווח על היארעות גבוהה מהמצופה של שאתות ממאירות, כך שגם מקרים אלה מחייבים מעקב קליני צמוד ולעתים שימוש באמצעים אבחנתיים נוספים.
תסמינים קליניים
- שאתות בעלות התמיינות גבוהה גדלות לאט, הן א-תסמיניות או מופיעות כגוש באונה אחת, באיסטמוס , או בבלוטות הלימפה כממצא עיקרי.
- לעתים, כאשר הזפק גדול מאוד הוא גורם ללחץ על קנה הנשימה ולקוצר נשימה.
- כאשר השאתות גדלות מהר הן בעלות התמיינות נמוכה (Undifferentiated) ויותר פולשניות. התסמינים של הפרעות בנשימה ולחץ על קנה הנשימה מופיעים לעתים קרובות יותר, עקב ההתפתחות המהירה של הזפק.
- כאבים המקרינים לאוזן או לזווית הפה נובעים ממעורבות של המקלעת העצבית הצווארית.
- צרידות נובעת בדרך כלל ממעורבות של העצב הגרוני החוזר (Recurrent laryngeal nerve) בתהליך השאתי. בלרינגוסקופיה בלתי ישירה ניתן לאשר את הפגיעה בעצב.
- קשיים בבליעה (דיספגיה) שכיחים בשאתות בעלות התמיינות נמוכה ונובעת מחדירת השאת לוושט או למקלעת העצבית של הוושט.
מחצית מהחולים הלוקים בקרצינומה מדולרית ו-70% מהחולים הלוקים בקרצינומה בעלת התמיינות נמוכה הם תסמיניים.
בדיקה
- שאתות בעלות התמיינות גבוהה (Well differentiated) , מופיעות כמסה רכה עד קשה, בקוטר של מספר מ"מ או ס"מ, הניתנות למישוש. הצורה הפפילרית החודרת (האינפילטרטיבית) והצורה הפוליקולרית בדרך כלל מופיעות כגוש קשה, לא מוגדר היטב ולא סדיר.
- הגדלה של בלוטות הלימפה הצוואריות לאורך וריד הצוואר הפנימי (Internal jugular) מופיעה לעתים קרובות. לעתים לא ניתן למשש את הגוש עקב מימדיו הקטנים, ובמישוש ניתן למצוא רק בלוטה בעלת קונסיסטנציה קשה.
- לעתים, העדות היחידה לגידול הן בלוטות לימפה מוגדלות, אשר מבחינה היסטולוגית דומות לרקמת תירואיד נורמלית, ולכן נקראו בעבר תירואיד חריג (Aberrant), שהוא בעצם קרצינומה בעלת התמיינות גבוהה, המופיעה כגרורה בבלוטת לימפה.
- במחלה מפושטת הגרורות פוגעות גם בשרשרת הבלוטות הצוואריות השטחיות והעמוקות ובמשולש הצווארי האחורי.
- השאתות בעלות ההתמיינות הנמוכה בדרך כלל מתפשטות דרך קופסית הבלוטה לתוך שרירי הרצועה (Strap muscles), לכלי הדם והלימפה שבסביבה ולעור, תוך יצירת מסה נוקשה. ההתפשטות יכולה לחדור גם לצד השני.
- באופן לא שכיח ניתן לשמוע אוושה או להרגיש רטט על פני הבלוטה.
- תסמונת הורנר (Horner's syndrome) הכוללת צניחה של העפעף (Ptosis), הזעה מופחתת (Anhidrosis) ויובש של עור הפנים, יכולה להופיע עקב פגיעת השאת במקלעת הסימפטטית החזית.
- כאבי עצמות או חסר נירולוגי עקב שברים בעמוד השדרה.
- בחולים שנפטרו משאת ממארת של בלוטות התריס ניתן למצוא מחלה מפושטת בצוואר עם חדירה לתוך קנה הנשימה, וכמו-כן גרורות מרוחקות.
אבחנה
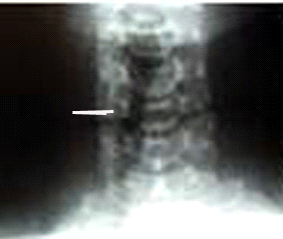
- אבחנה רנטגנית: צילום הצוואר יכול להראות סימני לחץ על קנה הנשימה, או דחיקתו. בחלק מהחולות אפשר למצוא הסתיידויות בצוואר. בצילום חזה אפשר למצוא גרורות בריאות בצורת עיגול (Coin lesion), גרורות בעצמות, א-תסמיניות או תסמיניות, עם או ללא שברים (תצלום 4.14) .
- מאפיינים מעבדתיים: חולים בעלי שאתות בבלוטת התריס הם בדרך כלל בעלי פעילות נורמלית של בלוטת התריס (אאותירואידים). רק לעתים רחוקות ניתן למצוא חולים בתת פעילות בלוטת התריס (היפותירואידיים) עקב הרס הבלוטה על-ידי השאת. נדיר למצוא חולים ביתר פעילות בלוטת התריס (היפרתירואידיים), שבהם הממצא המאפיין הוא קרצינומה סמויה (Occult). רוב הקרצינומות אינן קולטות יוד, בניגוד לזפק אדנומטי. הופעה של יודופרוטאין אבנורמלי, שהינו יודואלבומין, עלולה לגרום לעלייה בחלבון קושר יוד (Protein-bound iodine test, PBI), ומעוררת את השאלה של דלקת בלוטת התריס (תירואידיטיס) כאבחנה מבדלת. קרצינומה מדולרית מייצרת הורמונים כמו תירוקלציטונין, פרוסטגלנדינים וסרוטונין, הנותנים תמונה קלינית בהתאם. לפעמים קיימת אסוציאציה של שאת מדולרית המפרישה קלציטונין והיפרפאראתירואידיזם עקב אדנומה פאראתירואידית.
- מיפוי בלוטת התריס לצורך אבחנה: בישראל נמצאים בשימוש טכנציום פרטכנטאט 99 (Tc99 pertechnetate) לסריקת הבלוטה ויוד 131 (I131) לסריקה ולבדיקת קליטת יוד. אשר לקשריות - הן יכולות להיות "קרות", "פושרות" (קולטות בדומה לסביבתן ומסומנות, לאחר מישוש, על-ידי רדיואיזוטופ מבחוץ בזמן הסריקה), או "חמות" (קולטות יותר מסביבתן, לעתים עד לגרימת יתר-תריסיות).
הקשרית ה"קרה" היא הנפוצה ביותר - כ-90%-85% מכלל הקשריות. בתוך 20%-6% מהקשריות ה"קרות" זוהו תהליכים ממאירים. אם בעבר היו הקרנות לאזור הראש והצוואר, עולה הסבירות ש-40% מהגופים הקרים יכילו מבנים ממאירים. בקשריות ה"חמות" ניתן למצוא ממאירות רק במקרים בודדים ובקשרית ה"פושרת" (המהווה כ-5% מסך כל הקשריות) ההסתברות לאיתור תהליך ממאיר זהה לזו שבקשרית ה"קרה" וההתייחסות היא בהתאם.
בזפק הרב-קשריתי מהווה הסריקה הרדיואקטיבית כלי עזר שכוונתו, בעיקר, לאשר את האבחנה. הקשריות עצמן יכולות להיות בעלות קליטה שונה, וגם אם יש ביניהן קשריות "קרות" או "פושרות", נדיר למצוא בהן תהליכים שאתיים. הקרצינומה מאופיינת בחוסר אפיניות ליוד מסומן או לטכנציום- 99, ולכן היא מופיעה כגוש קר שאינו קולט במיפוי. מספר מגבלות לשיטה זו:- עקב הקרבה של הגוש לרקמה הנורמלית קשה להבדיל בגושים קרים הקטנים מ- 1 ס"מ. לעתים הגוש נמצא בתוך הרקמה, מכוסה על-ידי רקמה תקינה ולכן מתקבלת באזור הגוש קליטה, למרות היותו קרצינומה.
- אדנומה קולואידית, כיסיות ואדנומה פוליקולרית מופיעות אף הן כגוש קר. שיעור ההתאמה בין הופעת גוש קר לבין קרצינומה הוא 20%-10%.
- התכונות של הקרצינומה המורכבת ממסה תאית המתחלקת במהירות, מאפשרת קליטה של סלנומתיונין (Selenomethionine) בגידול. גם אדנומה פוליקולרית מאוד צלולרית. דלקת כרונית וגרנולומטוטית בבלוטת התריס נותנות תמונה דומה. השכיחות של קרצינומה בגושים שאינם קולטים יוד, אך קולטים את הסלנומתיונין היא 50%. גושים אשר לא מרכזים סלנומתיונין, ויש בהם קליטה של יוד רדיואקטיבי בצורה קלושה מתאימים לזפק אדנומתי. במיפוי הגוף אפשר לזהות גרורות בעצמות או בריאות. המיפוי יהיה חיובי יותר לאחר כריתת הבלוטה או גירוי על-ידי TSH או שניהם יחד. חולים שנותחו עקב קרצינומה בעלת התמיינות גבוהה, ואין עדות לחזרת המחלה, לא צריכים לעבור מיפוי הגוף.
- אולטרה-סאונד: בדיקה בלתי פולשנית נוחה לביצוע, ומספקת מידע אנטומי רב-חשיבות. בדיקה זו מפרידה בקלות בין גושים בעלי תוכן נוזלי שסבירות הממאירות בתוכם נמוכה, לבין גושים סולידים. כמו כן מתקבל מידע נאמן של זפק רב-קשריתי ושל קשריות לימפה, העלולות להיות נגועות בגרורות. יתרונה של שיטת הבדיקה האולטרה-סונוגרפית בכך, שהיא תזהה גם קשריות שאינן מזוהות בסריקה הרדיואיזוטופית עקב היותן פושרות. יתרונה הנוסף והבולט הוא בכך שבהיותה בלתי פולשנית וחופשית מכל נזק מצטבר, ניתן לעקוב באמצעותה אחר החולים, הן אלה שנותחו והן אלה שלא נותחו.
- ביופסיה מחטית (FNA - Fine needle aspiration): שיטה חודרנית זו קלה מאוד לביצוע וכמעט שאינה מלווה בסיבוכים. הבדיקה בעלת סגוליות גבוהה (כ-98%), אך רגישותה נמוכה יחסית (57%-48%). בעית הרגישות הנמוכה נובעת בעיקרה מכך, שבקבוצת השאתות הפוליקולריות לא ניתן, בחלק מהמקרים, להבדיל בין התא התקין והממאיר. בקבוצת השאתות הפפילריות, הרגישות גדולה בהרבה. סיבה נוספת נובעת מכך, שהקשרית יכולה להיות בנויה מיסודות שפירים וממאירים והמחט עלולה לפגוע ברקמה הבריאה.
השימוש בכל השיטות שתוארו יביא לדרגת דיוק גבוהה, אך עם זאת, יוותרו עדיין חולים שבהם לא זוהתה הממאירות. מסיבה זו חשוב מעקב רצוף אחר נושאי קשריות וחזרה על הבדיקות השונות בהתאם לשיקולים הקליניים.
הסיכון בזריעה של תאי שאת בזמן הדיקור אינו מעשי. הדיקור המחטי יעיל גם באבחון של תירואידיטיס כרונית. גילוי תאים ממאירים בדיקור הינו משמעותי, יותר מאשר מציאת אדנומה או גויטר אדנומתי. שיעור אמינות השיטה הוא 90%.
אבחנה מבדלת
בחולה שבו הבלוטה גדלה בצורה א-סימטרית קיים חשד לשאת ממארת כאשר קיים אחד התנאים הבאים:
- סיפור של הקרנות.
- גדילה מהירה של בלוטה.
- גוש דבוק וקשה.
- השאת פולשת לאיברים שכנים.
- הפרעות בתנועתיות של מיתרי הקול.
- בלוטות לימפה קשות מוגדלות בצוואר.
- עלייה ברמת הקלציטונין בנסיוב.
במקרים אלה אישור היסטולוגי לאבחנה וקביעת מידת ההתפשטות חשובים לקביעת מדיניות הטיפול.
בחולים המופיעים עם גוש חד-צדדי ללא תלונות נלוות, האבחנות הבאות בחשבון הן:
- זפק אדנומתי - זפק אדנומתי הינו הסיבה השכיחה ביותר להגדלת הבלוטה. הוא מופיע בעיקר בנשים בשכיחות העולה עם הגיל. הופעת גוש בצעירים, במיוחד זכרים, מעוררת חשד לממאירות. ב-50% מהמקרים של נוכחות גוש בילדים, ללא פעילות-יתר של בלוטת התריס, יהיו אלה גושים ממאירים לעומת 5% בחולים בני 60 שנה ומעלה. האבחנה בעזרת יוד מסומן וסלניומתיונין מהווה כלי עזר חשוב באבחנה. קשרית בעלת פעילות-יתר יכולה להופיע בכל גיל, אולם היא שכיחה ביותר בעשור החיים ה-3 וה-4. קשרית חמה כזו מדכאת קליטה בשאר הבלוטה. בחלק מהחולים הקשריות הן רבות.
- אדנומה - הבעיה העיקרית היא האבחנה בין קרצינומה לאדנומה או לקשרית אדנומתית קרה, כאשר האחרונות מגיבות לטיפול המדכא TSH, כמו מתן של 0.3-0.2 מ"ג תירוקסין, ומעקב על- ידי מדידת רמות ה-TSH בדם. ב-10% עד 15% מהחולים הזפק נעלם בעקבות טיפול זה תוך 6 חודשים. כאשר ההיעלמות אינה מוחלטת יש לנתח על מנת לשלול קיומה של שאת ממאירה.
- קשרית מפרישה ביתר (Hyperfunctioning adenoma).
- כיסית - כיסית ניתן להבדיל מגוש מוצק על-ידי אולטרה-סאונד. שאיבה של תוכן הכיסית ובדיקה ציטולוגית יכולות אף הן לעזור באבחנה. אם הכיסית לא נעלמת לגמרי או חזרה יש לנתח את החולה ולהוציא את הגוש.
- השימוטו תירואידיטיס - בהשימוטו תירואידיטיס האבחנה מתבססת על תמונה קלינית ומעבדתית אופיינית.
- דלקת גרנולומטוטית בבלוטת התריס.
- קרצינומה - חולים עם סיפור של הקרנות חייבים לעבור בדיקה מדוקדקת כולל מיפוי, רמות TSH בנסיוב ורמות תירוגלובולין. הופעת גוש מחייבת כריתה כירורגית. מיפוי לא תקין ללא גוש אינו מחייב כריתה של בלוטת התריס. השכיחות של קרצינומה הקשורה להקרנות מגיעה לשיאה בטווח של 10 עד 20 שנה לאחר ההקרנה, אולם קיימים גם דיווחים על הופעת שאת לאחר 30 שנה.
- גרורות - קרצינומה גרורתית בודדת בתירואיד היא נדירה ומופיעה במסגרת של שליחת גרורות לאיברים אחרים. שכיחות התופעה הינה 3.9% ועד 24% בחיפוש מדוקדק. המקור השכיח ביותר הוא הכליות, לאחריהן מערכת העיכול, הריאות והשד.
קביעת שלב לפי TMN
TMN - זהו הסיווג המקובל של שאתות בלוטת התריס (טבלה מספר 7.14). יש קשר ישיר בין הפרוגנוזה ודרכי הטיפול לדרגת המחלה לפי מיון זה.
| הגידול הראשוני (T) | |
| TX | הגידול הראשוני לא ניתן להערכה |
| T0 | אין עדות לגידול ראשוני |
| T1 | גידול עד 2 ס"מ ומוגבל לבלוטת התריס |
| T2 | גידול מעל 2 ס"מ אבל פחות מ-4 ס"מ ומוגבל לבלוטת התריס |
| T3 | גידול מעל 4 ס"מ ומוגבל לבלוטת התריס או גידול בכל גודל עם שלוחה מינימלית מחוץ לבלוטה |
| T4a | גידול בכל גודל עם שלוחה מחוץ לבלוטה אל הרקמות הרכות התת-עוריות, לגרון, לקנה הנשימה, לוושט או לעצב הגרוני החוזר או גידול בתוך הבלוטה מסוג קרצינומה אנאפלסטית |
| T4b | גידול הפולש לחיתולית (פאציה) הקדם-חולייתית, עוטף את עורק התרדמה (קרוטיד) או כלי דם במיצר (מדיאנסטינום), או קרצינומה אנאפלסטית שיוצאת מהבלוטה |
| בלוטות לימפה אזוריות (N) (במדור המרכזי, הצווארי הצדדי ובחלק העליון של המיצר) | |
| NX | לא ניתן להעריך את בלוטות הלימפה האיזוריות |
| N0 | אין גרורות בבלוטות הלימפה האיזוריות |
| N1 | יש גרורות בבלוטות הלימפה האיזוריות |
| N1a | גרורות בדרגה 4 (לפני או סמוך לקנה הנשימה, ולפני הגרון) |
| N1b | גרורות לבלוטות הלימפה הצוואריות או במצר העליון (חד או דו-צדדי או בצד הנגדי) |
| גרורות מרוחקות (M) | |
| MX | לא ניתן להעריך גרורות מרוחקות |
| M0 | ללא גרורות |
| M1 | יש גרורות מרוחקות |
| קביעת השלב (Staging) של קרצינומה פפילרית ופוליקולרית | |||
| עד גיל 45 | |||
| Stage I | Any T | Any N | M0 |
| Stage II | Any T | Any N | M1 |
| מעל גיל 45 | |||
| Stage I | T1 | N0 | M0 |
| Stage II | TT2 | N0 | M0 |
| Stage III | T3 | N0 | M0 |
| T1 | N1a | M0 | |
| T2 | N1a | M0 | |
| T3 | N1a | M0 | |
| Stage IVA | T4a | N0 | M0 |
| T4a | N1a | M0 | |
| T1 | N1b | M0 | |
| T2 | N1b | M0 | |
| T3 | N1b | M0 | |
| T4a | N1b | M0 | |
| Stage IVB | T4b | Any N | M0 |
| Stage IVC | Any T | Any N | M1 |
| קרצינומה מדולרית | |||
| Stage I | T1 | N0 | |
| Stage II | T2 | N0 | M0 |
| T3 | N0 | M0 | |
| Stage III | T1 | N1a | M0 |
| T2 | N1a | M0 | |
| T3 | N1a | M0 | |
| Tx-T4 | N0 | M0 | |
| Stage IVA | Tx-T4a | N1a | M0 |
| Tx-T4a | N1b | M0 | |
| Stage IVB | T4b | Any N | M0 |
| Stage IVC | Any T | Any N | M1 |
| קרצינומה אנאפלסטית | |||
| Stage IVA | Ta | Any N | M0 |
| Stage IVB | T4b | Any N | M0 |
| Stage IVC | Any T | Any N | M1 |
א. כל הקבוצות ניתנות לתת-חלוקה לגידול מוצק (סולידי) מול גידול רב-מוקדי (המוקד הגדול קובע את הסיווג).
ב. כל הקרצינומות האנאפלסטיות נחשבות T4.
טיפול
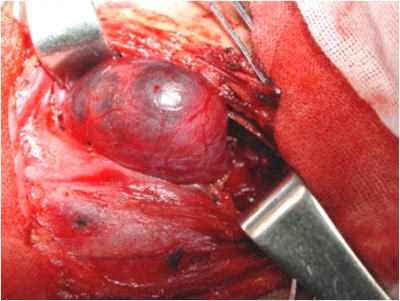
כאשר עולה חשד לשאת ממארת בבלוטת התריס יש לבצע ביופסיה פתוחה של בלוטת התריס (תמונה 5.14). לפי מנתחים רבים הביופסיה היא למעשה כריתת אונה שלמה, או תת-שלמה, תוך השארת הקפסולה האחורית.
החומר המוצא נשלח לאבחנה בחתך קפוא. באם האבחנה היא של שאת ממארת חובה לברר את הסוג מכיוון שלסוגי שאתות שונים מתייחסים בצורה כירורגית שונה, כפי שיובהר בהמשך. חייבים לברר את גודל השאת. גם כאן קיימת התייחסות שונה לקוטר שונה של השאת. אם הפתולוג לא מסוגל להגדיר אם השאת שפירה או ממארת, יש לסגור את הצוואר, להעיר את החולה ולחכות לתשובה של חתך בפרפין.
לאחר קביעת האבחנה של שאת ממארת, יש להשלים את כריתת הבלוטה תוך שימור בלוטות יותרת התריס והעצב הגרוני החוזר. שאת פפילרית סמויה שונה באופיה מהשאת המדולרית או האנאפלסטית, ולכן צורת הטיפול היא בהתאם לאופי השאת ולמידת התפשטותה. בכ-1/3 מהחולים הנפטרים נמצאת שאת חוזרת בצוואר, ולכן יש לעשות כל מאמץ על מנת לסלק את השאת מהצוואר ובעיקר מקנה הנשימה בניתוח ראשון. אם לאחר מכן מוצאים גרורות בבלוטות הלימפה הגישה הניתוחית פשוטה יותר מאשר לבלוטת התריס וניתן להוציאן ללא נזק נלווה. הוצאת הגוש בלבד או אנוקלאציה שלו מסכנת את החולה בפיזור של תאי השאת ובהשארת מוקדים אחרים בבלוטה. לכן, יש לבצע כפרוצדורה ראשונית כריתת האונה עם בלוטות הלימפה הפריקפסולריות ולא להסתכן בדגימה לא טובה או בלתי מספיקה. במקרים של אדנומה, זפק אדנומתי או תירואידיטיס אין צורך להמשיך בניתוח ויש לתת לחולה טיפול מונע, על מנת שהאונה הנותרת לא תפתח תהליך דומה.
אם התשובה ההיסטולוגית בחתך קפוא היתה שאת שפירה, או לא היתה חד-משמעית, ובחתך בפרפין נמצאה שאת ממארת המחייבת ניתוח נרחב יותר מכריתת אונה, רצוי לבצע את הניתוח החוזר סמוך מאוד לניתוח הראשון, בדרך כלל תוך שבוע ימים.
תשובה פתולוגית של קרצינומה בלבד אינה מספקת ויש להגדיר את סוג השאת בכל מקרה, מכיוון שלסוג השאת השלכות על הטיפול. כאשר הקרצינומה היא מסוג פפילרי סמוי או פוליקולרי בעל קופסית, לובקטומיה בתוספת לכריתת האיסטמוס והחלק המדיאלי של הבלוטה מספיקה. כאשר האבחנה היא - אדנוקרצינומה פוליקולרית, המבוססת על חדירה לקפסולה ללא עדות לפיזור וחדירה לכלי הדם - לובקטומיה בלבד מספיקה. הפרוגנוזה של חולים אלה מצוינת.
הקרצינומה הפפילו-פוליקולרית הינה פולשנית, ונוטה לפגוע באונה השנייה. לרוב היא רב-מוקדית ונוטה להתפשט לבלוטות הלימפה הצוואריות. מכיוון שכך, בניתוח אין להסתפק בכריתת האונה הנגועה בלבד, אלא יש לבצע גם כריתה תת-שלמה של האונה הנגדית תוך שמירה על בלוטות הפאראתירואיד ועל אספקת הדם שלהן.
הניתוח יכול להיות כאמור מוגבל לאונה הנגועה בלבד (בחולים עם קשרית ללא התפשטות) או לכלול את כל הבלוטה ומעבר לכך, במקרר הצורך. Christensen וחבריו דיווחו שכריתת אונה אחת שונה מכריתת כל הבלוטה בשאתות פפילריות ממוקמות, באשר להישנות השאת או לתמותה ממנה. סקירות נוספות תומכות בדעה זו. מאידך, דווח על מציאת ממאירות בכ-10% מהחולים שבהם נכרתה הבלוטה כולה באונה שנחשבה לבריאה טרם הניתוח.
Mazzaferr ו-Young דיווחו על הישנות השאת ב-19.2% מהחולים שבהם בוצעה כריתה חלקית לעומת 10% שבהם נכרתה כל הבלוטה. שיעור התמותה מהשאת בעשר שנים היה 1.5% לאחר כריתה חלקית בהשוואה ל-0.6%, לאחר כריתת כל הבלוטה.
בחולים שלא ניתן היה לכרות אצלם את הבלוטה בשלמותה ושרידיה נמצאו קולטים יוד רדיואקטיבי רצוי לטפל משתי סיבות:
- שרידי השאת יכולים להוות מוקד להישנות השאת;
- בהיותם בעלי פוטנציאל גבוה לקליטת יוד, הם מפחיתים משמעותית את קליטת היוד הרדיואקטיבי, הניתן כטיפול במוקדים ממאירים מרוחקים (שכושר קליטת היוד שלהם נמוך בהרבה משל הרקמה הבריאה). לפיכך עלולים שרידי הבלוטה להכשיל את גילוי הגרורות ואת הטיפול בהן.
מקובל אפוא להכחיד (Ablate) את שרידי הבלוטה שנותרו לאחר הניתוח ביוד רדיואקטיבי בכמות גבוהה ולטפל בחולה בדרך פומית בתירוקסין, שבנוסף לתפקידו כהורמון חיוני, הוא גם מדכא את רמת ה-TSH. רמה גבוהה של TSH עלולה לעורר צמיחת רקמת בלוטת תריס ממאירה. אשר למינון גם על כך חלוקות הדעות וההערכות נעות בין 25 ל-100 מיליקירי ואף יותר. היתרון במינונים הנמוכים הוא שלאחר נתינתם אין צורך לאשפז את החולה בעוד שמינון גבוה יותר מ-60 מיליקירי מחייב את בידודו של החולה במסגרת מתאימה.
בחולים, שבהם בוצעה הכחדת בלוטת התריס בשיטות שתוארו, יורדת שכיחות הישנות השאת באופן משמעותי (מ-10% ל-6.4%). סיבוכי הטיפול הסובייקטיביים (בחילה והקאות) או האובייקטיביים (תפיחות מקומית, "סערה תירואידית" או דיכוי מח העצם) נדירים ביותר, וזניחים לחלוטין במינונים הנמוכים. לאחר שהושגה הכחדת הבלוטה, ניתן טיפול תחליפי בתירוקסין. מטרת טיפול זה כפולה:
- למלא את החסר ההורמונלי;
- לדכא את הפרשת ה-TSH, שרמות גבוהות שלו עלולות לעורר מוקדים ממאירים רדומים או להחיש את צמיחתם של מוקדים קיימים.
הגישות השונות לטיפול בסרטן בלוטת התריס מסוכמות בטבלה 8.14.
| א. | קרצינומה פפילרית ופפילו-פוליקולרית | ||
| שאתות שקוטרן קטן מ-1.5 ס"מ | |||
| 1. | כריתת אונה. | ||
| 2. | כריתת אונה + כריתה תת-שלמה בצד השני. | ||
| 3. | כריתה שלמה של בלוטת התריס | ||
| א) | כאשר יש נגיעות בשני צדדי הבלוטה או כאשר קוטר השאת גדול מ-1.5 ס"מ. | ||
| ב) | נשים בנות 50 שנה ומעלה. | ||
| ג) | גברים בני 40 שנה ומעלה. | ||
| דיסקציה צווארית | |||
| 1. | כאשר אין בלוטות מקרוסקופיות אין לבצע כריתה של הבלוטות. | ||
| 2. | כאשר הבלוטות נגועות אפשר לבצע: | ||
| א) | דיסקציה צווארית מותאמת (Modified). | ||
| ב) | דיסקציה צווארית תפקודית (Functional). | ||
| 3 | דיסקציה צווארית נרחבת (Radical) - כאשר הבלוטה פורצת לאיברים שכנים. | ||
| שאתות שקוטרן יותר מ-4 ס"מ | |||
| 1. | כריתה שלמה של בלוטת התריס | ||
| 2. | דיסקציה צווארית מותאמת (Modified) | ||
| 3. | בחולים עם פריצה לאיברים שכנים- דיסקציה צווארית נרחבת (Radical) | ||
| ב. | קרצינומה פוליקולרית | ||
| קרצינומה פוליקולרית בעלת קופסית | |||
| 1. | כריתת אונה שלמה או תת-שלמה. | ||
| 2. | דיסקציה צווארית כמו בקרצינומה פפילרית. | ||
| קרצינומה פוליקולרית הפולשת לכלי דם | |||
| 1. | כריתה שלמה של בלוטת התריס. | ||
| 2. | כריתה תת-שלמה של בלוטת התריס וטיפול ביוד I131 לאחר מכן. | ||
| 3. | דיסקציה צווארית כמו בקרצינומה פפילרית. | ||
| ג. | קרצינומה מדולרית | ||
| 1. | כריתה שלמה של בלוטת התריס | ||
| 2. | דיסקציה צווארית מותאמת (Modified). | ||
| 3. | אין מקום לטיפול ביוד רדיואקטיבי. | ||
| ד. | חדירה לאיברים שכנים | ||
| 1. | הוצאת השאת מהאיבר + הקרנות. | ||
| 2. | כריתה חלקית של הלרינקס או הוושט. | ||
| 3. | הקרנות וכימותרפיה. | ||
| 4. | טיפול ביוד I131 בחולים בעלי שאת פוליקולרית. בחולים בעלי שאת פפילרית ומדולרית אין קליטה של היוד. | ||
כריתת בלוטות הלימפה
ההוראה לסילוק בלוטות הלימפה מהצוואר היא נוכחות גרורות בהן. מידת הדיסקציה בצוואר תלויה במידת הנגיעות של הבלוטות ובמיקום המוקד הראשוני. לגבי שאתות שמוצאן באונה התחתונה, ללא חדירה לקפסולה, ובתוספת של 3-2 בלוטות נגועות לאורך העצב הגרוני החוזר וללא הגדלה של הבלוטות לאורך שרשראות וריד הצוואר (Jugular) האמצעית והתחתונה, קיימת הוראה להוצאת בלוטת התריס יחד עם הרקמה האראולרית סביבה ובלוטות הלימפה לאורך העצב הגרוני החוזר. נגיעות של בלוטות לאורך וריד הצוואר הפנימי (Internal jugular) מחייבת ביצוע דיסקציה צווארית מותאמת (Modified), הכוללת הסרת הבלוטות המנקזות את התירואיד, תוך שמירה על השרירים, הוורידים והעצבים בצוואר. בחולים הלוקים בנגיעות הבלוטות לאורך וריד הצוואר, תיעשה הוצאת הבלוטות בצורה טובה יותר תוך כריתת הווריד הגיוגולרי. אם שריר הסטרנו-קלידומסטואיד (Sternocleidomastoid) אינו נגוע על-ידי התפשטות ישירה, אפשר לשמר אותו יחד עם העצב ה-11.
הדיסקציה הצווארית הנרחבת (Radical) אשר הכרחית בשאתות ממאירות של הלרינקס, הלשון ועוד, אינו נדרש בסרטן בלוטת התריס, המלווה בנגיעות של בלוטות הלימפה. התפשטות השאת בצורה אקסטנסיבית בבלוטות הצוואר מלווה בהתפשטות גם לבלוטות המיצר. יש הממליצים לסלק את בלוטות הלימפה במיצר העליון במקרים שבהם הגידול הוא בעל התמיינות גבוהה וניתן להוציאו בשלמותו, כאשר החולה במצב כללי טוב ותוחלת חייו היא מעל 10 שנים (יש לציין שמצב זה נדיר - 1%). לצורך הוצאת הבלוטות במיצר העליון יש לבצע פתיחת המיצר (מדיאסטינוטומיה). במקרים של שאת בעלת התמיינות נמוכה אין כל הוראה לסילוק הבלוטות מהמיצר.
דווח גם על קרצינומה פפילרית בתוך כיסית התריס והלשון (Thyroglossal cyst). האבחנה לרוב מתבצעת על-ידי הפתולוג. במקרים אלה יש לבצע כריתה שלמה של הכיסית ובלוטות הלימפה.
קרצינומה מדולרית נמצאת מבחינה פרוגנוסטית בין השאת בעלת ההתמיינות הגבוהה לזו בעלת ההתמיינות הנמוכה. השאת נוטה להיות רב מוקדית ולשלוח גרורות לבלוטות הלימפה, ולכן הגישה הניתוחית דומה לקרצינומה פפילרית פולשנית או פוליקולרית.
הקרצינומה בעלת ההתמיינות הנמוכה הינה בעלת פרוגנוזה גרועה ולכן, ברוב המקרים, אין הוראה לניתוח רדיקאלי אלא לביופסיה בלבד. לעתים כאשר השאת מוגבלת למקום אחד יש לנסות לסלקה בשלמותה כולל דיסקציה נרחבת של בלוטות הלימפה. לעתים, הסרה מירבית מהשאת והמשך טיפול על-ידי הקרנות וכימותרפיה עשויים להועיל. מכיוון שלשאת יש נטייה לחדור לתוך קנה הנשימה יש לנסות להסיר את השאת מעל קנה הנשימה כבר בניתוח הראשון.
שיקולים טכניים בטיפול כירורגי בסרטן התריס
הניתוחים חייבים להתבצע בהרדמה כללית עם אינטובציה, ולא בהרדמה מקומית. רק במקרים בודדים של חולים בעלי סיכון גבוה אפשר לבצע בלוק צווארי דו-צדדי.
בניתוח מבצעים חתך רוחבי בצוואר התחתון (Kocher), מרימים את מתלה השריר והעור העליון הכולל את העור והשריר הפרוס (Platysma) עד עצם הלשון (Hyoid), מרימים את מתלה העור והשריר התחתון עד מעבר לידית עצם החזה (מנובריום). לאחר מכן מפרידים את שרירי הרצועה (Strap muscles) בקו האמצע, ומבצעים רטרקציה של הסטרנוקלידומסטואיד, מזהים את ורידי התריס האמצעיים וקושרים אותם, ומגלים את עורק ווריד התריס התחתונים והעצב הגרוני החוזר (Recurrent laryngeal nerve). לרוב ניתן להפריד את העצב הגרוני החוזר, אולם במקרים של חדירת השאת לגרון (Larynx) יש לכורתו. לאחר ניתוק וריד התריס התחתון ניתן לסובב את הבלוטה מדיאלית ועל-ידי כך ניתן לזהות ולהפריד את העצב הגרוני החוזר. לאחר מכן חייבים לזהות את בלוטות יותרת התריס (פאראתירואיד)ולהפרידן, תוך שמירת אספקת הדם שלהם. את בלוטות הלימפה הדבוקות לקופסית (הג'וקסטה קפסולריות) ניתן לסלק יחד עם האונה.עורק ווריד התריס העליונים, העוברים בתוך הליגמנט הסוספנסורי על-שם Berry מופרדים משריר הסחוס הטבעתי והתריס (קריקותירואיד) על מנת למנוע פגיעה בענף החיצוני של העצב הגרוני העליון (External superior laryngeal nerve). הפרדה של האונה העליונה מעל גובה מפרק הסחוס הטבעתי וסחוס התריס (Cricothyroid articulation) מונעת פגיעה בעצב הגרוני החוזר אשר נכנס ללרינקס מאחורי נקודה זו. על מנת לשחרר את הבלוטה יש לנתק את הרצועות הסספנסוריות, המחברים את הבלוטה לקריקואיד.
במהלך הניתוח חייבת להתבצע עצירת דימום (המוסטזיס) קפדנית. השארת הנקזים מטרתה לנקז את השטח המת שמתחת לפלטיזמה. את הכריתה התת-שלמה של בלוטת התריס יש לבצע תוך השארת הקפסולה האחורית ולמנוע בכך פגיעה בפאראתירואיד. אם בלוטות אלה נפגעות יש לבצע השתלה של בלוטה אחת בזרוע.
ב-% 1 מהחולים העוברים כריתת בלוטת התריס ניתן למצוא זפק או שאת בבית החזה העליון. ברוב החולים ניתן לכרות זפק זה בגישה צווארית. בחולים שמהם לא ניתן להוציא את השאת בגישה הצווארית, בחולים עם עדות לחסימת הווריד החלול העליון ובחולים שבהם השאת פגעה בכלי הדם הגדולים, יש לבצע פתיחת בית חזה דרך עצם החזה, ולכרות את הבלוטה בגישה משולבת זו.
דיסקציה צווארית נרחבת - Radical neck dissection
ניתוח זה תואר לראשונה ב-1906 על-ידי Crile, במטרה לסלק בלוטות לימפה המכילות גרורות בתוכן. הגרורות מקורן בשאתות הראש והצוואר. הבלוטות הצוואריות העמוקות והשטוחות מסולקות מגובה הלסת התחתונה ועד עצם הבריח ומקו האמצע הצווארי ועד שריר הטרפז מאחור. הכריתה כוללת את הסטרנוקלידומסטואיד, את הוריד הצווארי הפנימי, את שריר הכתף ועצם הלשון (Omohyoid), את עצב הלוואי (Accessory nerve), את התכולה מהמשולשים בתת-הלסת העליונה (סאב-מקסילרית), את בלוטת הרוק בתת-הלסת העליונה ואת קצה בלוטת מצד הלסת (Parotid gland). את השרשרת הסימפתטית ועורק התרדמה (קרוטיד), מקלעת הזרוע (Brachial plexus), והשריר הדו-בטני (Digastricus) משאירים. לעתים יש לחתוך את צינור החזה (Thoracic duct) ולקשור את קצהו. הדיסקציה הצווארית המותאמת (Modified) היא השיטה המקובלת יותר לניקוי בלוטות הלימפה בצוואר החולים בעלי שאתות ממאירות של בלוטת התריס. בשיטה זו מקפידים לשמור על הסטרנוקלידומסטואיד, על עצב הלוואי (Accessory nerve), ועל הוריד הצווארי הפנימי (Internal jugular vein), בזמן סילוק בלוטות הלימפה הצוואריות. ההוראה לביצוע הדיסקציה הצווארית המותאמת היא בחולים בעלי בלוטות מרובות בצד אחד של הצוואר.
סיבוכים לאחר טיפול כירורגי
הסיבוכים של כריתת בלוטת התריס (Thyroidectomy) הם:
- חסימת דרכי הנשימה.
- דימומים.
- אוויר במצר (Pneumomediastinum).
- חזה אוויר (Pneumothorax).
- פגיעה בעצב הסרעפת (Phrenic nerve) או הסימפטטי.
- נצור של צינור החזה (Thoracic duct).
- פגיעה בעצב הגרוני החוזר.
- פגיעה בפאראתירואיד.
דימום
דימום עורקי בצוואר גורם ללחץ על הקנה ולחנק. החנק נגרם כתוצאה מהלחץ הרב הנוצר בצוואר שהוא איבר בעל נפח קטן יחסית ומכיל הרבה סטרוקטורות. הלחץ הנוצר לוחץ על הקנה וחוסם אותו. הדבר מתבטא בנפיחות של הרקמות וקושי בנשימה. הטיפול הדחוף הוא פתיחה מיידית של הפצע ושחרור ההמטומה על מנת למנוע חנק.
לאחר מכן, בחדר ניתוח, צריך לבצע עצירת דימום (המוסטאזיס) מחודשת. באופן נדיר יש צורך לבצע פיום קנה הנשימה (טרכאוטומיה) דחוף. דימום ורידי יכול לגרום לאותם סיבוכים אולם יותר לאט. הטיפול ב-Carbimazole בחולי תירוטוקסיקוזיס עלול לגרום לחסר בפקטורים 7 ו-10 וכתוצאה מכך לדימום. ויטמין K ממתן מצב זה.
שיתוק העצב הגרוני החוזר (Recurrent laryngeal nerve)
העצב יכול להיפגע בזמן דיסקציה או מניפולציה באזור, או על-ידי חדירה ישירה של השאת. נזק הנגרם לעצבים עקב דיסקציה ובצקת חולף בדרך כלל תוך 3 עד 9 חודשים. נזקים שלא חלפו תוך תקופה זו נשארים קבועים. מיתרי הקול הנפגעים נעמדים בקו האמצע ולכן בנזק חד צדדי הם גורמים לצרידות קבועה אשר נסבלת. נזק לשני מיתרי הקול גורם לחסימת דרכי האוויר, ולכן קיימת לעתים הוראה לטרכאוטומיה. שכיחות הפגיעה החד-צדדית היא כ-4%.
שיתוק של הענף החיצוני של העצב הגרוני העליון (External superior laryngeal nerve)
נזק לעצב זה, המספק גם תחושה ללרינקס ולגת האגסית (Piriform sinus) עלול לסכן את החולה באספירציה וגם לגרום להיעלמות הקול בדיבור ממושך.
תת פעילות בלוטת יותרת התריס (היפופאראתירואידיזם)
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – בלוטת יותרת התריס
יש לשמור לפחות בלוטה אחת עם אספקת הדם שלה, על מנת למנוע סיבוך זה. שכיחות סיבוך זה היא 0.6% מכלל התירואידקטומיות המבוצעות והיא עולה ל-2.4% בכריתות שלמות של בלוטת התריס. בדיסקציה צווארית השכיחות מגיעה כדי 5%. השכיחות של מקרים בלתי מאובחנים היא 12.5% בכריתה שלמה של הבלוטה.
את המצב החריף לא קשה לאבחן, אולם המקרים היותר כרוניים והלא מאובחנים הם בעיה, עקב התפתחות של ירוד (קטרקט), התכווצויות, ירידה בתפקוד מנטלי או פסיכוזה. המצב יכול להיות זמני או קבוע ומופיע תוך כ-24 עד 72 שעות לאחר הניתוח. לעתים יכולים לחלוף 7-2 ימים עד להופעת הסימנים הקליניים.
נמלול (נימול, פרסטזיות) באצבעות וסביב הפה וסימנים על-שם Chvostek ו-Trousseau מעידים על תת-סידן בדם (היפוקלצמיה). הופעת הסימן על-שם Trousseau מעידה על היפוקלצמיה חמורה יותר. הטיפול המיידי הינו מתן Calcium gluconate 20-10 סמ"ק 10% לתוך הווריד. בהמשך נותנים 40-20 סמ"ק Calcium gluconate המוכנס לתוך 500 סמ"ק סליין 0.9 או 5% גלוקוז הניתן .I.V עד חלוף הסימנים. במקביל מתחילים טיפול על-ידי ויטמין D2 במינון של 1 מיקרוגרם ליום בתוספת של Calcium carbonate 9 טבליות, או Calcium lactate 22-21 גרם דרך הפה. במקרה של היפופאראתירואידיזם הנמשך מעל 3 שבועות ולא מטופל מופיעות קטרקטות, ולכן יש לבדוק בחולים אסימפטומטיים את רמות הסידן בדם.
טיפול לאחר הניתוח
לאחר הניתוח יש לטפל בחולים בתירוקסין, במטרה למנוע היפותירואידיזם, וכדי למנוע חזרת המחלה בחולים בעלי שאת בעלת התמיינות גבוהה. דיכוי ה-TSH מונע שינוי של השאת לשאת בעלת התמיינות נמוכה.
ביקורת לאחר הניתוח וביצוע מיפויים חשובים על מנת לאתר תחילתה של שאת חוזרת, וגם כבסיס להערכת התפתחות שאת בקפסולה האחורית לאחר כריתה תת-שלמה. יש לבדוק תירוגלובולין (TBG) במסגרת המעקב. עלייה ברמת ה-TBG היא מדד אמין לחזרת המחלה. המעקב חייב להתבצע אחת ל-12-6 חודשים. אין מקום לשימוש ביוד רדיואקטיבי לאחר ניתוחים. יש לשים לב במיוחד לבלוטות הלימפה הצוואריות ולריאות. חזרה של גידול בעל התמיינות נמוכה היא בדרך כלל מחוץ לבלוטות הלימפה ולכן קשה להוציאה בניתוח. בחולים אלה יש לטפל בהקרנות ובכימותרפיה.
מעקב
כל שיטות האבחון שנדונו לעיל יעילות גם למטרת מעקב אחר החולים. אשר לסריקה, יש להוסיף לשיטות שתוארו לעיל גם סריקת כל הגוף ביוד רדיואקטיבי, בהנחה שגרורות - אם הן קיימות - קולטות יוד. ברור שלפני מתן היוד יש להפסיק את הטיפול התחליפי למספר שבועות לשם העלאת רמת ה-TSH, הממריץ את קליטת היוד בשרידי הבלוטה או בגרורות. אם הגרורות אינן קולטות יוד, ניתן לסרוק אותן על-ידי תאליום רדיואקטיבי, הנוטה להתרכז בהן. שיטת מעקב יעילה נוספת (שייתכן שתחליף בעתיד את הסריקה של כל הגוף, הגורמת לחולה סבל עקב הפסקת מתן התירוקסין) היא מדידת כמות התירוגלובולין. חלבון זה נוצר אך ורק על-ידי רקמת בלוטת התריס, ועצם מציאותו מעידה על קיום רקמה בין שהיא תקינה ובין שהיא פתולוגית. חשובה יותר מעצם קיום החלבון היא הדינמיקה שלו: במקרה של שאת פעילה תעלה רמת החלבון בהדרגה. במקרה זה תיושם שיטת הסריקה לשם איתור מדויק.
טיפול מקל ומחלה חוזרת
טיפול מקל מוגדר כטיפול אשר בו נשאר גידול בצוואר או במקומות רחוקים. לא תמיד ההיוותרות בחיים של חולים אלה היא גרועה. לעתים, בטיפול מתאים, ניתן להאריך את חייהם בצורה ניכרת. לעתים הוצאת הגידול הראשוני גורמת לנסיגה של השאתות הגרורתיות ומקלה על הטיפול בהן.
לחולים שבהם השאת חזרה ניתן לתת אחד או יותר מהטיפולים הבאים:
- דיכוי TSH על-ידי מתן Levothyroxine (Eltroxin).
- טיפול רדיואקטיבי (I131).
- טרכאוטומיה - במקרים של לחץ על הקנה.
- הקרנות.
- כימותרפיה כאשר השאת הינה בעלת התמיינות גבוהה ופעילה מבחינה ביוכימית.
שני הטיפולים הראשונים הם יעילים כאשר השאת בעלת התמיינות גבוהה, ואילו שאר הטיפולים ניתנים כאשר השאת היא בעלת התמיינות נמוכה.
אפשר להשתמש במדכאי TSH ויוד מסומן בחולים בעלי גרורות שלא ניתן לכרותן באופן כירורגי, בחולים צעירים, בחולים בעלי מסה גרורתית גדולה, כשמתן יוד מסומן לבד עלול לגרום לפיברוזיס של הריאות, או בחולים עם שאת בעלת התמיינות גבוהה אשר אינה קולטת מספיק יוד רדיואקטיבי. השפעת הטיפול ניכרת בנסיגת הגוש או הגרורות, הקלה בכאב או הקלה בסימנים נירולוגיים. התגובה מופיעה תוך 6-3 חודשים.
חוסר תגובה למתן תירוקסין אינו הוראת נגד לשימוש ביוד מסומן. לעתים השאת מתנהגת בצורה אוטונומית הקולטת יוד אבל לא מגיבה לתירוקסין. השימוש ביוד מסומן שמור למקרים הבאים:
- חולים בעלי גידול פונקציונלי.
- חולים בעלי גידול אוטונומי.
- חולים מבוגרים.
- חולים בעלי גידולים הגדלים מהר.
שילוב של שני הטיפולים עשוי לתת תוצאות טובות יותר.
פיום קנה הנשימה (טרכאוטומיה): שמורה למקרים שבהם קיים איום לחנק על-ידי גידול פורץ. אין מקום לטרכאוטומיה מניעתית אלא בחולים בעלי קנה מוצר לפני הקרנות, שלהם קיימת סכנת חנק עקב בצקת שלאחר הקרנות. לכריתת בלוטת יותרת המוח (היפופיזקטומיה) אין מקום בטיפול והיא לא משפרת את ההיוותרות בחיים.
הקרנות: ההקרנות לא משפרות את הפרוגנוזה של חולים בעלי שאתות בעלות התמיינות גבוהה לאחר כריתה. הקרנות יכולות להקל על חולים שבהם הכריתה בלתי אפשרית או כאשר השאת חוזרת. הטיפול הוא טיפול מקל. בשאתות בעלות התמיינות נמוכה יש מקום לטיפול ראשוני על-ידי הקרנות, במיוחד בעזרת מכשירי הקובלט החדשים, שבהם שיעור תופעות הלוואי כמו: פגיעה בעור, אינדורציה, נמק תת-עורי ופיברוזיס, קטן. בשאתות המורכבות מתאים קטנים התגובה להקרנות היא טובה. לימפומות אף הן רגישות ביותר להקרנות ולכן בנוסף לטיפול כירורגי יש לתת טיפול קרינתי.
כימותרפיה: הצורות הפפילריות והפוליקולריות אינן רגישות לכימותרפיה. את הטיפול אפשר לנסות במקרים של שאתות מוצקות כמו השאתות האנאפלסטיות.
הפרוגנוזה של סרטן בלוטת התריס
הפרוגנוזה תלויה ב:
- היסטולוגיה.
- מין.
- גיל.
- גודל השאת.
- אנקפסולציה.
- התפשטות הגידול.
- טיפול.
בנשים בנות 40 שנה ומטה שיעור ההיוותרות בחיים דומה לזה של האוכלוסייה הרגילה. בגיל 40 ומעלה השאתות הן אגרסיביות יותר וההיוותרות בחיים נמוכה יותר. 55% מהנשים בגיל 40 ומטה חיות 20 שנה לעומת 22% מהנשים בגיל 40 ומעלה. בגברים שיעור ההיוותרות בחיים ל-20 שנה הוא 20% לעומת 60% בנשים. לגיל ולמין אין השפעה במקרים של שאתות בעלות התמיינות נמוכה.
בשאת סמויה, אפילו שבלוטות הלימפה נגועות, הפרוגנוזה טובה יותר. ככל שהשאת קטנה יותר כך ההיוותרות בחיים טובה יותר. שאתות מוגבלות הן בעלות פרוגנוזה טובה יותר. שאת פוליקולרית, החודרת לתוך כלי הדם, או מתפשטת מעבר לבלוטת התריס היא בעלת פרוגנוזה גרועה.
היוותרות בחיים ביחס לשיטות ניתוחיות שונות קשה להערכה. ערכן של הכריתה השלמה של הבלוטה וכריתה של בלוטות הלימפה באופן מניעתי אינו ברור. בשאתות בעלות התמיינות גבוהה אין הבדל בין כריתה שלמה, כריתת אונה, או כריתה תת-שלמה. כריתת בלוטות הלימפה יעילה כאשר הן נגועות. אין צורך בכריתה רדיקלית שאינה משפרת את ההיוותרות בחיים. קיימים דיווחים על הקטנת שיעור החזרות לאחר שימוש בהורמוני בלוטת התריס ויוד מסומן, אולם קיימים גם דיווחים הפוכים.
ראו גם
- לנושא הקודם: מבנים כיסייתיים בבלוטת התריס - Thyroid cysts
- לנושא הבא: תסמונת רב בלוטית - Multiple endocrine neoplasia
- לתוכן העניינים של הפרק
- לתוכן העניינים של הספר
- לפרק הקודם: בקעים
- לפרק הבא: כירורגיה של המערכת הוורידית
המידע שבדף זה נכתב על ידי ד"ר צבי קויפמן, מומחה בכירורגיה, מנהל היחידה לבריאות השד, מרכז רפואי מאיר, כפר סבא


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק