בדיקה גופנית של הברך - Physical examination of the knee
הופניתם מהדף Pysical examination of the kness לדף הנוכחי.
| הבדיקה הגופנית של הברך | ||
|---|---|---|
| Physical examination of the knee | ||

| ||
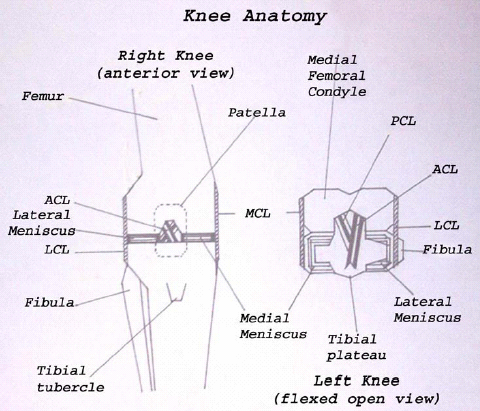
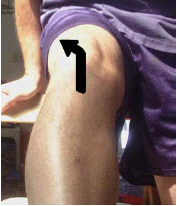
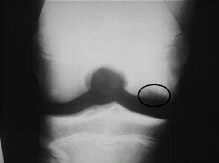
ברך ימין במבט קדמי. הפיקה והשוקה הורחקו מעט מעצם הירך כדי להדגים את המבנים הפנימיים של הברך
| ||
| יוצר הערך | ד"ר מתן אלעמי-סוזין | |
גורמים שונים משפיעים על ההיארעות (Incidence) ועל ההימצאות (Prevalence) של מצבי ברך שונים, וביניהם: גיל, מין, מדד מסת הגוף (Body mass index ,BMI), המצב החיסוני, מידת הפעילות הגופנית ועיוותים אנטומיים מולדים או נרכשים. החוליה החלשה באוכלוסיית הילדים היא לוחית הצמיחה, ויש למקד את תשומת הלב בבדיקה לשלילת פגיעה כזו בילדים ובמתבגרים, שעלולה לפגום בגדילה ובהבשלה נוספת של העצם. באופן דומה, מתבגרים מועדים למחלת Osgood-Schlatter (סוג של Traction apophysitis) כתוצאה ממתח חוזר על חיבור גיד הפיקה ל-Tibial tuberosity. מבוגרים צעירים מועדים יותר לזיהום במפרק (Septic arthritis) ופגיעות ברצועות לעומת מחלות מפרקים הנובעות מקריסטלים (Crystal-induced arthropathies) המאפיינות את האוכלוסייה המבוגרת יותר. עלייה משמעותית בפגיעות של הרצועה הצולבת הקדמית (Anterior Cruciate Ligament ,ACL) נצפתה בספורטאיות, ככל שעלתה השתתפות הנשים בענפי ספורט תחרותיים (למשל, כדורגל וכדורסל). שכיחות השמנת היתר באוכלוסייה הכללית עלתה באופן דרמטי; כתוצאה מכך רואים דלקת מפרקים ניוונית (Ostheoarthritis / Osteoarthrosis) בגילאים צעירים יותר.
אנטומיה
מפרק הברך הוא מפרק ציר בין החלק הרחיקני (Distal) של עצם הירך (Femur) והחלק הקריבני (Proximal) של עצם השוקה (Tibia) (איור 1).
הפיקה (Patella) היא העצם הססמואידית הגדולה ביותר בגוף. היא ממוקמת בתוך גיד הארבע ראשי (Quadriceps) ויוצרת מפרק גלישה (Sliding articulation) עם האספקט הקדמי (Anterior aspect) של החלק הרחיקני של ה- Femur patellar groove. גיד הפיקה (Patellar tendon) הוא החלק הרחיקני של הגיד הארבע ראשי בין הפיקה והחיבור ל- Tibial tuberosity, המספק את העיגון לפשיטה (Extension) של הברך. במתבגר, צומת גידית זו, אם היא חשופה למתח חוזר, עלולה לפתח דלקת (Traction apophysitis או Osgood-Schlatter disease). הבורסה מתחת לפיקה (Infrapatellar bursa) נמצאת מתחת לגיד הפיקה ומעל לכרית השומן של Hoffa, ויכולה להיות מועדת לדלקת של הבורסה (Bursitis) עקב טראומה ישירה, שחיקה או פגיעת שימוש יתר (בדרך כלל רואים זאת בחיילים בתחילת הטירונות או במחנות צופים עקב זחילות חוזרות על הברכיים).
תנועות הברך הן בעיקר כפיפה (Flexion) ופשיטה, ויש גם מידה מעטה של סיבוב צירי (Axial, אקסיאלי). מבחינה רנטגנית (X-ray) מבחינים בשלושה מדורים (Medial, Lateral ו-Patellofemoral). המשטחים המפרקיים של החלק הרחיקני של עצם הירך, החלק הקריבני של עצם השוקה והפיקה, מצופים בסחוס עתיר-Hyaline. ה-Latderal meniscus וה-Medial דמויי סהר (ולכן שמם בעברית הוא סהרונים), מורכבים מסחוס סיבי (Fibrocartilage) ומספקים כרית לבלימת זעזועים בין המשטחים נושאי המשקל של עצם הירך והשוקה. עומס צירי וסיבובי עודף של ה-Femoral condyles על גבי ה-Meniscus עלול ליצור כוחות גזירה גדולים, ולגרום לקרע חריף ב-Meniscus. שינויים דלקתיים כרוניים שקשורים במחלת מפרקים ניוונית גם כן עלולים לפגוע ב-Meniscus.
הרצועה הצידית הפנימית (Medial Collateral Ligament ,MCL) והרצועה הצידית החיצונית (LCL, Lateral Collateral Ligament) מקנות יציבות מבנית לכוח Valgus (המכוון צידית, Lateral), או לכוח Varus (המכוון פנימית, Medial), בהתאמה. ה-MCL וה-Meniscus הפנימי משולבים אחד בשני ולכן פגיעה באחד עלולה לפגוע באחר. הרצועות הצולבות מייצבות את המפרק במימד הקדמי אחורי (Anteroposterior). העתקה קדמית של השוקה (ביחס לעצם הירך) נמנעת על ידי הרצועה הצולבת הקדמית (Anterior Cruciate Ligament ,ACL) והעתקה אחורית (Posterior) של השוקה נמנעת על ידי הרצועה הצולבת האחורית (Posterior Cruciate Ligament ,PCL).
ה-Pes anserinus היא הכניסה המשותפת של גידי ה-Semitendinosus, Gracilis ו-Sartorius, הממוקמת Anteromedial, רחיקנית ל-Medial tibial plateu. ה-Pes anserinus bursa משמשת להפחתת את החיכוך בין ה-Pes anserinus לבין החלק הקריבני של השוקה, ועלולה לפתח דלקת. ה-Iliotibial band יוצא מה-Iliac crest ונכנס לצד ה-Anterolateral של השוקה (Gredy's tubercle). פעילות כפיפה/פשיטה חוזרת או שימוש יתר עלול לגרום לדלקת גידית (Iliotibial band syndrome). מפרק הברך מוקף ברקמת חיבור סיבית (Capsule) שמצופה ב-Membrane המייצרת נוזל סינוביאלי. הנוזל הסינוביאלי שעשיר ב-Glycosaminoglycans נוצר ונספג כל הזמן, ומשמש למיסוך והזנת המשטחים המפרקיים.
אנמנזה
באנמנזה (ובאבחנה המבדלת) חשובים הגיל והמין של הנבדק. יש לשאול על חבלות, מחלות וניתוחים קודמים. מה הנבדק עשה בעת שהתרחשה הפגיעה? האם הייתה זו מכה ישירה או שחיקה של המפרק? האם הפגיעה הייתה קשורה לעבודה או לספורט? אלו סוגי ספורט הנבדק מבצע? יש לקבוע האם כאב הברך חריף או התפתח בהדרגה.
יש לנסות להתחקות אחר מנגנון הפציעה באם זה אפשרי, אף על פי שלעיתים קרובות הפצוע לא יזכור את רצף האירועים המדויק. האם הפצוע הרגיש או שמע צליל פקיעה "Pop"? האם לאחר הפציעה התפתחו נפיחות וכאב משמעותי מיידית? האם היו תסמינים נוספים, כמו כאבים בפרקים נוספים, בעיות עיניים או Photophobia, או פריחה עורית? האם לנבדק יש היסטוריה של מחלות עבר או שיגדון (Gout)? האם הנבדק פעיל מינית? האם יש הגבלה בהתניידות? האם יש אירועי נעילה של הברך או "Give-away"? האם הנבדק שם לב לגוש, ואם כן האם הגוש נייד?
בדיקה גופנית
המטרה היא שהרופא הראשוני יפתח שיגרה בבדיקה. באופן אידיאלי השגרה מתחילה בהסתכלות על היציבה וההליכה של הנבדק, ולאחר מכן הסתכלות על הברך (כולל על המפרקים שמעליה ומתחתיה) ולאחר מכן מישוש. יש להעריך את טווח התנועה, ואחר כך לבצע בדיקות מיוחדות לפתולוגיה (Pathology) של הפיקה, לבדיקת יציבות הרצועות ולנזק ל-Meniscus (לוח 1).
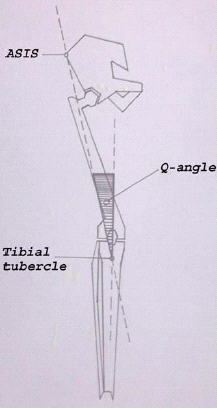
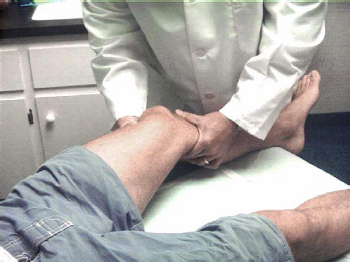
הבדיקה הגופנית תמיד צריכה להתחיל בבקשה שהנבדק ילך 10–20 צעדים. יש לשים לב לכל חריגה (Anomaly) בולטת (הליכה על בסיס רחב, Ataxia, או Shuffling gait). יש לתעד גם צליעה כואבת, תנועה לא תקינה (Abnormal) של הירך, עיוותי Varus או Valgus מופרזים, עיוות בקרסול או צניחה של כף הרגל (Foot drop). כמו כן יש לשים לב לזווית Q (Q angle, Quadriceps) (איור 2).
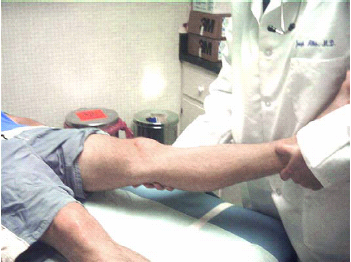
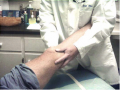
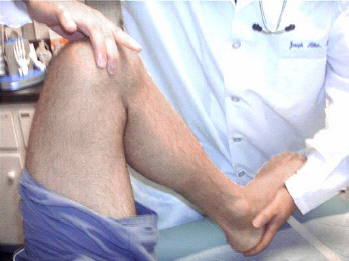
יש לחשוף את הנבדק מהמותניים ומטה (פרט לתחתונים) לצורך בדיקה מדוקדקת של הגפה התחתונה. תחילה יש לבדוק את המטופל בישיבה כשהברכיים כפופות ב-90 מעלות בקצה שולחן הבדיקה (איור 3). המשך הבדיקה יבוצע בשכיבה כשהברכיים בפשיטה מלאה.
לוח 1 - נקודות ציון לבדיקה הגופנית של הברך
☜ כשהנבדק עומד
- הסתכלות על ההליכה
- עיוות אנטומי, נפיחות, חריגה (Anomaly) עורית
- זווית Q (Q-angle)
☜ כשהנבדק יושב
- להסתכל על הפיקה (J-sign), למשש לקרפיטוס כשהברך בפשיטה
- מבחן על שם Wilson לפגיעה Osteochondral
- למשש נקודות מתאר אנטומיות, גידים, רצועות צידיות, קו המפרק הפנימי (Medial) והצידי (Lateral) והאספקט האחורי (Posterior) של הברך
מהלך הבדיקה
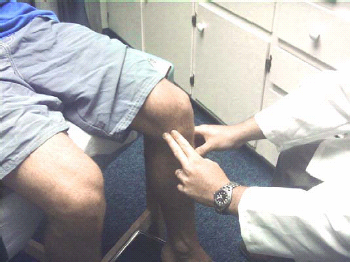
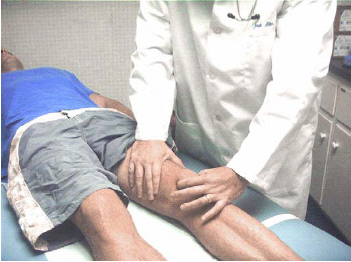
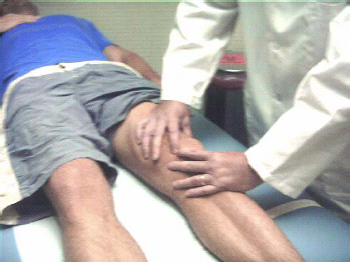
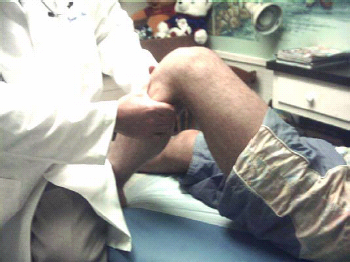
הבדיקה מתחילה בהסתכלות לחיפוש אחר עיוות אנטומי, ניוון (Atrophy) שרירים, שינוי בגוון העור, או נפיחות סביב מפרק הברך. לאחר מכן יש לבדוק אם הברך חמה מהרגיל. יש לבקש מהנבדק להצביע על האזור הכואב בברך. יש לזהות נקודות שטח אנטומיות עיקריות, כמו ה-Medial & Lateral tibial plateus שממוקמים קדמית בשכנות לגיד הפיקה. יש למשש את גיד הארבע ראשי ואת גיד הפיקה. ראשית יש למשש את קווי המפרק הפנימי והצידי (איור 4).
ממששים את האזור הפנימי של ה-Popliteal fossa לרגישות או לנוכחות ציסטה על שם בייקר (Baker's cyst). יש לנסות ולמשש דופק בעורק הפופליטאלי (Poplyteal) על מנת לוודא ולתעד פרפוזיה רחיקנית (Posterior tibial artery ו-Dorsalis pedis artery). תמרון זה חיוני במיוחד כשמעריכים את מצב כלי הדם לאחר פגיעת טראומה לגפה התחתונה (למשל פריקה של הברך, או שבר בשוקה או בשוקית (Fibula) עם נטייה לתסמונת המדור).
ממשיכים את הבדיקה אנכית לאורך קו ה-MCL וה-LCL. יש למשש את ה-Tibial tuberosity, את הכניסה של ה-Iliotibial band ב-Gerdy's tubercle, ואת הכניסה של ה-Pes anserinus. לבסוף, יש לצפות במסלול הפיקה כשהנבדק מבצע פשיטה מלאה של הברך, ואז לחזור על התנועה תוך כדי מישוש של הפיקה לקרפיטוס והסתכלות על פניו של הנבדק לגילויי אי נוחות. תזוזה מדיאלית (Medial, פנימית) פתאומית של הפיקה כשהיא נכנסת ל-Trochlea בתחילת הכפיפה מהווה סימן J חיובי, המצביע על סטייה לטרלית (צידית) לא תקינה של הפיקה (איור 5).
בנקודה זו ניתן לבצע את מבחן Wilson ל-Osteochondritis dissecans. בעוד הנבדק יושב כשרגליו חופשיות בקצה המיטה וברכיו כפופות ב-90 מעלות, מבקשים ממנו לעשות פשיטה של הברך, תחילה כשהשוקה בסיבוב פנימי ולאחר מכן כשהיא בסיבוב צידי. כאב בפשיטה מדיאלית (בדרך כלל ל-30 מעלות), אך לא בפשיטה לטרלית, חשוד קלינית לאבחנה של Osteochondritis dissecans.
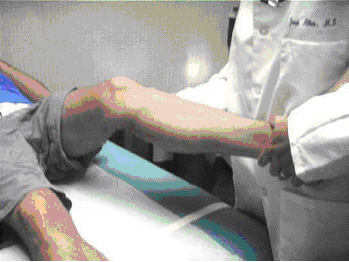
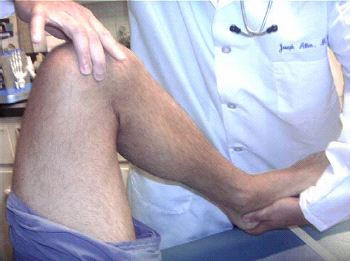
לאחר מכן, על הנבדק לשכב על גבו כשהברכיים בפשיטה מלאה. יש לשים לב לעיכוב בפשיטה של ברך אחת או חוסר יכולת לפשיטה מלאה, ולתעד את דרגת החומרה. חוסר יכולת לפשיטה מלאה של הברך עשוי להעיד על תפליט משמעותי, כאב או חשש (Apprehension), או חסימה מכנית (Loose body, synovial or meniscial impingement). אחר כך על הבודק לנסות לשחרר את הברך מהפשיטה ולשים לב לכל אי נוחות שנגרמת לנבדק. המטרה ב- Bounce home (spring) test הוא לאפשר לברך לעשות פשיטה פסיבית ממצב של כפיפה של 30 מעלות תוך כדי תמיכה בגפה התחתונה (איור 6). כאב או אי נוחות במבחן זה מציעים פגיעה או גירוי ב-Meniscus.
יש למשש לנוכחות תפליט במפרק הברך על ידי חליבת הנוזל הסינוביאלי קדימה וכלפי מטה מאמצע הירך (איור 7). אם כמות התפליט קטנה ייתכן וניתן יהיה להבחין בה על ידי נקישות באצבע מהצד הפנימי כשהיד השנייה מנסה למשש את גל הנוזל בצד הצידי, ולהפך. אם כמות התפליט משמעותית ייתכן וניתן יהיה לבצע "הקפצה" (Ballottement) של הפיקה.
גלישות לטרלית ומדיאלית של הפיקה מוערכות על ידי דחיקת הפיקה לכיוונים אלה תוך הסתכלות על מידת הסטייה ביחס לרוחב הפיקה (איור 8). חוסר יכולת להזיז את הפיקה מדיאלית יותר מרבע מרוחבה מעיד על מתח יתר ב-Lateral retinaculum. באופן דומה, ה-Patellar tilt test עשוי להצביע על מתח בצד הצידי של הפיקה, אם הזזה פסיבית של הפיקה יוצרת זווית של פחות מ-20 מעלות. יש להזיז את הפיקה מדיאלית תוך כדי מישוש הגבול ה-Inferomedial שלה עם האצבע. רגישות למישוש באזור זה עשויה להצביע על בעיה בסחוס המפרקי, בקפסולה (Capsule) של המפרק או בממברנה הסינוביאלית (Synovial membrane). באופן דומה יש להזיז את הפיקה לטרלית ולמשש את גבולה התחתון. אי נוחות משמעותית תגרום ל- Guarding (Apprehension - חשש או הימנעות של החולה), ותתמוך באבחנה של תת-פריקה (Subluxation) או פריקות חוזרות של הפיקה. תזוזה מדיאלית או לטרלית של שלושה רבעים או יותר של הפיקה מעידה על תנועתיות יתר של הפיקה ויכולה להיות באסוציאציה לתסמונת הכאב הפטלופמורלי (Patellofemoral pain syndrome). יש לקשר בין ממצאי הבדיקה הגופנית לצילום רנטגן או לאמצעי דימות אחר, כיוון שהאמינות של מבחני ה-Glide וה-Tilt מוטלת בספק.
ניתן להפיק עדות ל-Chondromalacia או לגירוי פטלופמורלי על ידי ה-Patellofemoral grind test שדוחק את הפיקה לתוך ה-Femoral condyles. בבדיקה זו יש להפעיל לחץ ישיר מטה על הפיקה תוך הזזתה מדיאלית ולטרלית ולאחר מכן סופריורית ואינפריורית. מישוש קרפיטוס תומך קלינית באבחנה של כונדרומלציה. לחלופין, ניתן לקבע את הקוטב הסופריורי של הפיקה על ידי לחץ המכוון אינפריורית עליה, תוך שמבקשים מהנבדק להפעיל את השריר הארבע ראשי באופן אקטיבי. כאב או אי נוחות (הסימן על שם Clark) תומכים באבחנה של Patellofemoral syndrome (המכונה גם Jumper's knee). Niskanen ושותפיו הראו כי אף אחת מהבדיקות הללו לא עלתה על סגוליות ורגישות של מעבר ל-70 אחוזים בהשוואה לארטרוסקופיה.
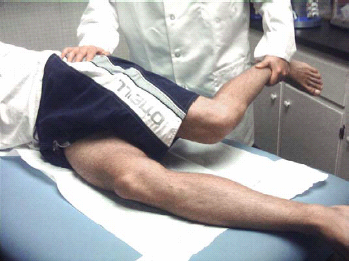
כשבודקים את המטופל לאפשרות של פגיעה או חוסר יציבות של הרצועות יש להתחיל בהסתכלות על הברך שאינה פגועה, לשם השוואה. את יציבות ה-MCL יש לבדוק כשהברך בכפיפה של 30 מעלות (כך יורד המתח מהרצועות הצולבות) ואז בפשיטה מלאה (כשהרצועות הצולבות במתח מלא) (איורים 9, 10). בעוד יד אחת מייצבת את קו המפרק המדיאלי, ניתן להשתמש בשנייה על מנת להניע את הרגל רחיקנית בכיוון הנגדי, תוך שימוש ביד העליונה כבגלגלת (כלומר, הפעלת כוח Varus על מפרק הברך). באופן דומה, ניתן לבדוק את ה-LCL על ידי היפוך הידיים (כלומר, הפעלת כוח Valgus על מפרק הברך) (איורים 11, 12). שיטה חלופית כשבודקים ספורטאים גדולים ושריריים היא חביקת הגפה התחתונה של הנבדק בין הזרוע והגוף של הבודק, כך ניתן לייצב את מפרק הברך, כשהמניפולציות (Manipulations) על הרגל נעשות בעזרת גוף הבודק (איור 13). דירוג הפגיעה ברצועות הקולטרליות (Collateral) יכול להתבסס על ממצאי הבדיקה הגופנית, לפי הקריטריונים של ה-American Medical Association (טבלה 1).
| שיטת הסיווג | דרגה I | דרגה II | דרגה III |
|---|---|---|---|
| American Medical Association | פתיחה של 0–5 מילימטרים | פתיחה של 5–10 מילימטרים | פתיחה של יותר מ-10 מילימטרים |
| O'Donoghue (סיווג כירורגי) | מעט סיבים קרועים, ללא פגיעה מבנית | קרע חלקי, ללא גמישות פתולוגית | קרע מלא, גמישות פתולוגית |
מבחן Lachman מבוצע על ידי כיפוף הברך 15–30 מעלות, המלווה על ידי ניסיון להסיט את השוקה קדימה ביד אחת תוך קיבוע עצם הירך ביד השנייה (איור 14). יש לנסות לשכנע מילולית את הנבדק להרפות את השרירים במהלך הבדיקה. נבדקים שחוששים נוטים לכווץ את שרירי ה-Hamstrings כמנגנון הגנה. הנחת מגבת מגולגלת בין ה-Hamstrings של הנבדק ומיטת הבדיקה יכולה לסייע בבדיקת הברך. מבחן Lachman חיובי הוא עדות לגמישות קדמית. שוב, חיוני לבדוק את הברך הנגדית לשם השוואה.
לחלופין ניתן לבצע את מבחן המגירה הקדמי על ידי אחיזת השוקה הקריבנית ודחיפת הרגל קדימה על מנת לבדוק גמישות של ה-ACL בעוד הברך כפופה ב-90 מעלות וכף הרגל של הנבדק מיוצבת על ידי לחץ המופעל כנגד מיטת הבדיקה (איור 15). מבחן המגירה הקדמי אינו כה רגיש או סגולי לפגיעה ב-ACL בהשוואה למבחן על שם Lachman. Soloman ושותפיו גילו שמבחן Lachman הוא מאוד רגיש, עם ערך מנבא חיובי (Positive predictive value) של 42 (מאוד מנבא) וערך מנבא שלילי (Negative predictive value) של 0.1. ממצאים אלה עולים בקנה אחד עם מטא-אנליזה שפורסמה על ידי Scholten ושותפיו, אשר מצאו כי המבחן על שם Lachman טוב יותר (86 אחוזי רגישות ו-91 אחוזי סגוליות) בהשוואה למבחן המגירה הקדמי (62 אחוזי רגישות, 88 אחוזי סגוליות).
מבחן Pivot-shift, המכונה גם המבחן על שם MacIntosh, מבוצע על ידי החזקת הרגל בפשיטה, המלווה בכפיפה איטית של מפרק הברך תוך ביצוע סיבוב פנימי (Internal rotation) והפעלת כוח Valgus (איור 16). בברך עם חולשת ACL, כוח Valgus אקסיאלי פועל על המדור הטיביופמורלי הלטרלי בעוד הסיבוב הפנימי מותח את הציר הלא יציב שבין המדור הפמורלי הלטרלי למדור הטיביאלי הלטרלי. כתוצאה מכך, בכפיפה ההתחלתית של המבחן נצפית תת-פריקה קדמית של השוקה ביחס לעצם הירך. מעבר ל-30 מעלות כפיפה, ה-Iliotibial band מחזיר את תת-הפריקה (Shift) כשתפקידו משתנה מ-Extensor ל-Flexor של הברך. מבחן זה אינו נוח לנבדק החושש (Apprehensive patient); לכן, קשה יותר להפיק סימן זה. Scholten ושותפיו לא הצליחו לאסוף מספיק נתונים במטא-אנליזה שלהם לגבי דיוק הבדיקה הגופנית (18 עד 48 אחוזי רגישות, 97 עד 99 אחוזי סגוליות למבחן ה-Pivot shift). אף על פי כן הם סיכמו שלמבחן Pivot shift היה ערך מנבא חיובי (Positive predictive value) הגבוה ביותר, ולמבחן על שם Lachman את הערך המנבא השלילי (Negative predictive value) הגבוה ביותר בכל הקשור לפגיעות ACL.
בדומה למבחן המגירה הקדמי, כוח המופעל על ידי שתי ידי הבודק בכיוון אחורי יעריך את שלמות ה-PCL (מבחן מגירה אחורי). לעיתים ניתן לראות סימן "שקיעה" ("Sag sign") אחורי כעדות לגמישות של ה-PCL כשמסתכלים ממבט לטרלי על הרגל הפגועה בהשוואה לרגל הבריאה כשהברכיים כפופות ב-90 מעלות.
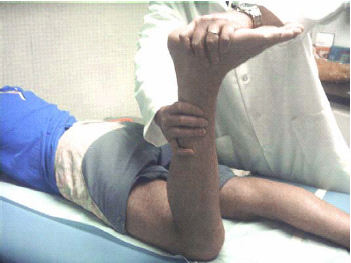
פגיעה ב-Meniscus ניתן להעריך על ידי מבחן McMurray או תמרון על שם Apley. מבחן McMurray הוא מבחן אקסיאלי פרובוקטיבי המבוצע על ידי כיפוף הברך ל-90 מעלות, ייצוב קו המפרק בין האגודל לאמה של הבודק, תוך כדי שהיד השנייה אוחזת בכף הרגל והקרסול ומפעילה לחץ אקסיאלי חזק. הבודק מכופף ומיישר את הברך לסירוגין בעוד הוא מפעיל סיבוב חיצוני על כף הרגל, ולאחר מכן חוזר על המבחן תוך כדי הפעלת סיבוב פנימי על כף הרגל (איורים 17, 18).
תוצאת מבחן McMurray חיובית כשמפיקים כאב או כשממשים "קליק" בסיבוב חיצוני (Lateral meniscus) או בסיבוב פנימי (Medial meniscus) של כף הרגל. מטא-אנליזה של נתונים שפורסמו בין 1975 ל-2000 שבוצעה על ידי Soloman ושותפיו, מצאה כי הרגישות של מבחן McMurray נעה בין 26 ל-58 אחוזים, והסגוליות שלו נעה בין 59 ל-94 אחוזים.
כשהנבדק שוכב על בטנו והברך כפופה ב-90 מעלות, ניתן לבצע את התמרון על שם Apley על ידי הפעלת כוח מטה על כף הרגל והקרסול וכך יצירת כוח אקסיאלי על ה-Tibial plateu (וה-Meniscus) על גבי ה-Femoral condyles (איור 19). סיבוב פנימי וחיצוני לסירוגין של כף הרגל עשוי להפיק כאב או "קליק" במישוש. כאב המופק עקב משיכה בניסיון להזיז את המפרק תומך באבחנה של פגיעת רצועות. תוך שימוש בנתונים קליניים מוגבלים, Scholten ושותפיו מצאו כי הרגישות של תמרון Apley נעה ביו 16 ל-58 אחוזים והסגוליות שלו בין 80 ל-82 אחוזים. בשל אי הדיוק היחסי של כלל הבדיקות לפגיעות ב-Meniscus, למעט מבחן McMurray חיובי, הם מציעים שהצורך ב-MRI (Magnetic Resonance Imaging) או בהפניה לאורתופד מומחה צריך להתבסס בעיקר על תלונות הנבדק.
יש לבקש מהנבדק לשכב על צידו כדי לבצע את מבחן Ober, הבודק קיצור של Iliotibial band. כשהנבדק שוכב על הצד הבריא שלו (רגל טובה למטה, רגל חולה למעלה), יש לבצע כפיפה קלה של הברכיים (איור 20). הברך העליונה מכופפת ל-90 מעלות תוך כדי פשיטה של הירך. תמרון זה מאפשר לברך להישאר תלויה באוויר (Iliotibial band מקוצר) או ליפול על מיטת הבדיקה מאחורי הברך האחרת. חוסר יכולת של הברך לגעת בקלות במיטת הבדיקה מעיד על Iliotibial band מתוח, שעלול לגרום לכאבים בצד הלטרלי של הברך.
בדיקות נוספות
מעבדה
אם יש התוויה לכך על פי האנמנזה והבדיקה הגופנית, בדיקות מעבדה משאיבת נוזל המפרק יכולות לסייע באבחנה. יש לבדוק את הנוזל הסינוביאלי שנשאב לתאים לבנים כולל מבדלת, רמות Glucose וחלבון, צביעת Gram, תרבית ורגישות. יש לבצע גם ספירת דם מלאה, שקיעת דם, ורמות Glucose וחומצה אורית (Uric acid) בסרום באותו זמן בו שואבים את הנוזל הסינוביאלי. נוכחות של Leukocytosis עם סטייה שמאלה בדם ההיקפי, שקיעת דם מוחשת ונוזל סינוביאלי המכיל ספירה גבוהה של תאים לבנים עם סטייה שמאלה, חלבון גבוה ו-Glucose נמוך (קטן מ-0.5 מיליגרם לדציליטר ביחס ל-Glucose בסרום) מציע אבחנה של דלקת זיהומית של המפרק (Septic arthritis).
גורמי סיכון לדלקת זיהומית של המפרק כוללים גיל מעל 80 שנים, מחלות כרוניות, תרופות או מחלות הגורמות לדיכוי חיסוני [למשל, סוכרת, נגיף הכשל החיסוני האנושי (Humal Immunodeficiency Virus, HIV)], זיהום חיידקי אחר במקביל (למשל Neisseria gonorrhoeae cervicitis), דלקת פרקים שגרונית (Rheumatoid arthritis) או זאבת אדמנתית (Systemic lupus erythematosus), הזרקת סמים, אנמיה חרמשית, מפרק מלאכותי, סיפור של חבלה למפרק לאחרונה, וניתוח, ארטרוסקופיה או צנתור של וריד גדול לאחרונה.
סטפילוקוקים או סטרפטוקוקים (Strepeococcus pneumoniae או Group B streptococcus) הם הגורמים בדרך כלל לזיהום חריף של המפרק, בעוד זיהום כרוני נגרם באופן טיפוסי על ידי פטרייה (Candida albicans) או Mycobacteria. באוכלוסיות מיוחדות יש לחשוב על אורגניזמים פחות נפוצים (למשל Pseudomonas במכורים לסמים). צביעת Gram ותרבית של הנוזל הסינוביאלי תחשוף את המזהם ב-90 אחוזים מהמקרים של דלקת פרקים זיהומית שאינה Gonococcal (בדרך כלל סטפילוקוק או סטרפטוקוק או Haemophilus influenzae) ביחס לפחות מ-50 אחוזים מהמקרים של דלקת פרקים Gonococcal בהם המשטח או התרבית יהיו חיוביים. צביעת Gram ותרביות שליליות מנוזל סינוביאלי אינם שוללים זיהום, במיוחד בשלב ההתחלתי של התהליך. מכיוון שזיהום Gonococcal מפושט (Disseminated gonococcal infection) הוא חד-מפרקי ב-50–95 אחוזים מהמקרים ובעיקר פוגע בנשים צעירות הפעילות מינית (יחס נשים:גברים של 1:4), רף גבוה של חשד קליני עשוי להצדיק בדיקות חוזרות.
נוזל סינוביאלי המכיל כמות רבה של תאים לבנים עם מבדלת תקינה, חלבון גבוה ורמת Glucose השווה בערך ל-0.75 מיליגרם לדציליטר מזו של ה-Glucose בסרום, תומך באבחנה של Crystal-induced arthropathy. ניתוח הגבישים על ידי מיקרוסקופ אור מקוטב (Polarized light microscope) עשוי לסייע להבדיל שיגדון מדומה [(Pseudogout; Calcium PyroPhosphate Dihydrate (CPPD) crystals שהם Positively birefringent) משיגדון (Monosodium urate monohydrate crystals שהם Negatively birefringent).
דימות
צילומי רנטגן פשוטים הם בדיקת הבחירה ההתחלתית. והמבטים המינימאליים שיש לבקש הם קדמי אחורי (AP, Antero-Posterior), לטרלי ואלכסוני (איורים 21–23).
צילומים תוך כדי נשיאת משקל, אופטימאליים להערכת שינויים ניווניים הקשורים במחלת מפרקים ניוונית (איור 24).
את ה-Intercondylar notch ניתן לדמות על ידי צילום במבט אחורי-קדמי (Postero-anterior), המצולם כשהברך כפופה ב-50 מעלות. צילום זה, המכונה Tunnel view או Notch view, מאפשר לראות שקיפויות רנטגניות ב-Femoral condyles שעלולות להתפספס במבטים הסטנדרטיים, והוא טוב במיוחד להערכת נגעים אוסטאוכונדרליים (איור 25).
את המפרק הפטלופמורלי ניתן לדמות תוך שימוש במבטים אקסיאליים בחולה השוכב על בטנו, כשברכו בכפיפה של 45 מעלות. במבט Merchant משתמשים במנגנון מיוחד על מנת לצלם כשקרן הרנטגן מוסטת ב-30 מעלות ביחס לרצפה (איור 26). במבט Merchant או Sunrise ניתן להעריך Patellar tilt (ואת הנטייה לתת-פריקה או לפריקה מלאה של הפיקה) (איור 27), אף על פי שטכניקת הצילום וההגדלה יכולה להשפיע על הפענוח. סטיית פיקה של מעל 5 מעלות במבט Merchant, תואמת קלינית תסמינים של Malalignment (85 אחוזי רגישות, 92 אחוזי סגוליות) במחקר של Grelsamer ושותפיו. מבטי השוואה של הברך התקינה יכולים לסייע בזיהוי פתולוגיה בנבדקים שבהם השלד עדיין אינו בשל.
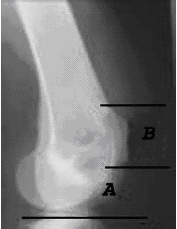
כשמתארים צילום ברך, יש לשים לב למנח ולרווח של ה-Femoral condyles ביחס ל-Tibial plateu. היצרות של המרווח הפרקי (במיוחד בצילום בנשיאת משקל) מעידה על ניוון הסחוס המפרקי או על ניוון ה-Meniscus. תפליט משמעותי ניתן לראות כטשטוש של צפיפות מים קדמית לחלק הרחיקני של עצם הירך במבט לטרלי. יש לשים לב למיקום הפיקה במבט לטרלי, ובמיוחד להשוות את המרחק מה-Tibial plateu לגבול התחתון של הפיקה (A) ביחס לאורך הפיקה (B), כשהיחס B/A התקין הוא 0.8 (איור 28). Patella alta אפשר לאבחן בצילום לטרלי כשהברך בכפיפה של 30 מעלות אם A/B מעל 1 (שיטת Blackbourne), שמועידה את המטופל לתת-פריקה חוזרת או לפגיעה אוסטאוכונדרלית. יש לבדוק את הפיקה לאפשרות של שבר (במקרה של מכה ישירה לברך), או לנוכחות Bipartite or tripartite patella.
כשבודקים נוכחות שינויים ניווניים של דלקת מפרקים ניוונית, עדיף לצלם תוך נשיאת משקל. מבטי Rosenberg הנלקחים כשהברך בכפיפה של 45 מעלות במישור של ה- Tibial plateu, מדגימים את נקודות המגע בין השוקה לעצם הירך ורגישים יותר בגילוי היצרות של החלל הפרקי כתוצאה מניוון הסחוס. היצרות של המדור המדיאלי בדרך כלל קודמת להיצרות של המדור הלטרלי בתהליך הניוון של Osteoarthrosis. בצילומים לאחר פגיעה חריפה יש לחפש שברים ב-Tibial plateu (Depression fracture) או ב-Tibial spine (שבר זה מציע קרע ב-ACL). נוכחות חלקיקים שבורים (Fragments) מסויידים סופרומדיאלית (Superomedial) ל-Medial femoral condyle מעידה על שבר Segond (שבר תלישה של ה-MCL), שעשוי להיות קשור לקרע ב-ACL. יש לשים לב גם לנוכחות של גופיפים עכורים אחוריים. גופיפים אלה יכולים להיות Fabellae (Congenital sesamoids) או גופיפים חופשיים (מעל ל-75 אחוזים מקורם בנגעים אוסטאוכונדרליים).
חשד לפגיעות Meniscus, קרע ברצועות, נגעים אוסטאוכונדרלים ושברים נסתרים ניתן לאשר על ידי MRI, אף על פי שבדיקת CT בדרך כלל זמינה יותר. השברים הנסתרים שאותם בדרך כלל מפספסים בצילומי רנטגן סטנדרטיים הם אלו של הפיקה, Tibial plateu, ראש השוקית ו-Segond. Muellner ושותפיו מצאו שהרגישות והסגוליות היחסית של הבדיקה הגופנית וממצאי ה-MRI היו דומים (96.5 אחוזי רגישות של הבדיקה הקלינית לעומת 98 אחוזי רגישות של ה-MRI; 87 אחוזי סגוליות של הבדיקה הקלינית לעומת 85.5 אחוזים של ה-MRI). Kocher ושותפיו פרסמו ממצאים דומים באוכלוסיית הילדים והמתבגרים, פרט לזיהוי קרעים ב-Meniscus המדיאלי (80.7 אחוזי סגוליות בבדיקה הקלינית לעומת 92 אחוזים סגוליות ב-MRI), וקרעים של ה-Meniscus הלטרלי הדיסקואידי (רגישות 88.9 אחוזים בבדיקה הקלינית לעומת 38.9 אחוזים ב-MRI). MRI נמצא פחות רגיש וסגולי בילדים מתחת לגיל 12 שנים.


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק