הבדלים בין גרסאות בדף "הנחיות לסיעוד בסוכרת בקהילה ובאישפוז - מצבי היפרגליקמיה קיצוניים - Diabetic ketoacidosis, hyperosmolar hyperglycemic state"
מ (added Category:משפחה using HotCat) |
|||
| (2 גרסאות ביניים של אותו משתמש אינן מוצגות) | |||
| שורה 19: | שורה 19: | ||
}} | }} | ||
{{הרחבה|היפרגליקמיה}} | {{הרחבה|היפרגליקמיה}} | ||
| − | + | [[היפרגליקמיה]] היא עליה חריגה ברמות הסוכר מעבר לממוצע האישי של המטופל. ישנם שני סיבוכים מטבוליים אקוטיים וחמורים של מחלת ה[[סוכרת]] - [[DKA]] ו-[[HHS]]. שני מצבים אלו מייצגים טווח קיצוני של היפרגליקמיה. | |
| − | [[היפרגליקמיה]] | ||
DKA קשור בעיקר למטופלים עם [[סוכרת מסוג 1]] אך עלול להופיע גם במטופלים עם [[סוכרת מסוג 2]] במצב של סטרס קיצוני כ[[זיהום]] חמור, טראומה ואירוע קרדיווסקולרי. DKA שכיח במטופלים מתחת לגיל 65 ו-HHS שכיח במטופלים מעל גיל 65. | DKA קשור בעיקר למטופלים עם [[סוכרת מסוג 1]] אך עלול להופיע גם במטופלים עם [[סוכרת מסוג 2]] במצב של סטרס קיצוני כ[[זיהום]] חמור, טראומה ואירוע קרדיווסקולרי. DKA שכיח במטופלים מתחת לגיל 65 ו-HHS שכיח במטופלים מעל גיל 65. | ||
| שורה 30: | שורה 29: | ||
בשני המצבים הפרוגנוזה מוחמרת במקרים של גיל מבוגר ובנוכחות COMA ו[[ירידה בלחץ הדם|לחץ דם נמוך]]. | בשני המצבים הפרוגנוזה מוחמרת במקרים של גיל מבוגר ובנוכחות COMA ו[[ירידה בלחץ הדם|לחץ דם נמוך]]. | ||
| − | כל מצב העלול להביא | + | כל מצב העלול להביא להידרדרות האיזון הגליקמי מצריך ניטור תכוף יותר של רמות הגלוקוז בדם. למטופלים עם סוכרת מייצרי קטונים בחריגה קשה מאיזון (בעיקר סוכרתיים מסוג 1) חובה לבדוק קטונים וחומציות הדם. היפרגליקמיה המלווה בקטונים, [[הקאות]] או שינוי ברמת ההכרה, מצריכה התאמה זמנית מחודשת של הטיפול ועירוב הצוות המטפל בסוכרת. מטופלים עם סוכרת שטופלו בתרופות פומיות או בטיפול תזונתי בלבד, ייתכן ויזדקקו זמנית לטיפול ב[[אינסולין]]. יש להבטיח צריכת נוזלים וקלוריות מתאימים. התייבשות או זיהום עלולים להתדרדר עד כדי אשפוז בקרב מטופלים עם סוכרת יותר מאשר מטופלים ללא סוכרת{{הערה|שם=הערה1|American Diabetes Association. "Standards of Medical Care in Diabetes—2017: summary of revisions" Diabetes Care 40.Supplement 1 (2017): S-54 S55}}{{הערה|שם=הערה2|Hirsch, I. B., Emmett, M. (2017).Diabetic ketoacidosis and Hyperosmolar hyperglycemic state in adults: Epidemiology and pathogenesis}}. |
במצבי חירום אלו הטיפול נעשה בבית חולים. | במצבי חירום אלו הטיפול נעשה בבית חולים. | ||
| שורה 62: | שורה 61: | ||
* תשישות, חולשה קיצונית | * תשישות, חולשה קיצונית | ||
* נמנום, [[בלבול חריף|בלבול]], ערפול חושים בחמצת קשה | * נמנום, [[בלבול חריף|בלבול]], ערפול חושים בחמצת קשה | ||
| − | * איבוד תחושה עד COMA, נדיר ב-DKA לעומת סימנים נוירולוגיים ו-COMA ב- | + | * איבוד תחושה עד COMA, נדיר ב-DKA לעומת סימנים נוירולוגיים ו-COMA ב-25–50 אחוזים מהמקרים ב-HSS{{הערה|שם=הערה3}} |
=== טיפול תרופתי נוכחי === | === טיפול תרופתי נוכחי === | ||
| שורה 78: | שורה 77: | ||
* תרבית מדם, שתן, גרון | * תרבית מדם, שתן, גרון | ||
* רנטגן אם נדרש (חזה) | * רנטגן אם נדרש (חזה) | ||
| − | * ביצוע א.ק.ג | + | * ביצוע א.ק.ג{{הערה|שם=הערה3}} |
* [[HbA1c]] | * [[HbA1c]] | ||
=== מידע מצוות רב מקצועי === | === מידע מצוות רב מקצועי === | ||
לאחר טיפול וייצוב המטופל יש לברר לגבי: | לאחר טיפול וייצוב המטופל יש לברר לגבי: | ||
| − | |||
* הימצאות סביבה תומכת בבית כן/לא | * הימצאות סביבה תומכת בבית כן/לא | ||
* רקע סוציואקונומי | * רקע סוציואקונומי | ||
| שורה 110: | שורה 108: | ||
* היפרגליקמיה בשל הפסקת אינסולין IV (Intravenous) ללא מתן אינסולין SC{{כ}} (Sub-Cutaneous) | * היפרגליקמיה בשל הפסקת אינסולין IV (Intravenous) ללא מתן אינסולין SC{{כ}} (Sub-Cutaneous) | ||
* [[ARDS]]{{כ}} (Acute Respiratory Distress Syndrome) | * [[ARDS]]{{כ}} (Acute Respiratory Distress Syndrome) | ||
| − | * תמותה | + | * תמותה 5–10 אחוזים (DKA) |
* תמותה עולה עם הגיל, 50 אחוזים מעל גיל 80 (HHS){{הערה|שם=הערה4|Hirsch, I. B., Emmett, M. (2017).Diabetic ketoacidosis and Hyperosmolar hyperglycemic state in adults: Treatment}} | * תמותה עולה עם הגיל, 50 אחוזים מעל גיל 80 (HHS){{הערה|שם=הערה4|Hirsch, I. B., Emmett, M. (2017).Diabetic ketoacidosis and Hyperosmolar hyperglycemic state in adults: Treatment}} | ||
| שורה 120: | שורה 118: | ||
* טיפול בגורמי הרקע | * טיפול בגורמי הרקע | ||
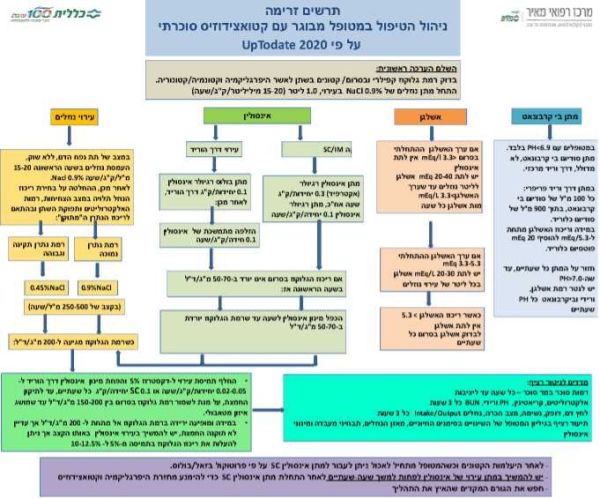
| − | [[קובץ:ניהול הטיפול ב-DKA.jpg|מרכז|ממוזער| | + | [[קובץ:ניהול הטיפול ב-DKA.jpg|מרכז|ממוזער|600px]] |
=== עקרונות הטיפול === | === עקרונות הטיפול === | ||
| שורה 126: | שורה 124: | ||
* מתן אינסולין | * מתן אינסולין | ||
* איתור הגורם ל-DKA ,HHS | * איתור הגורם ל-DKA ,HHS | ||
| − | * ביצוע כל הנזכרים למעלה בו זמנית תוך מעקב קפדני אחר ערכי הסוכר, האלקטרוליטים, חומציות הדם, [[לחץ הדם]] ומאזן הנוזלים | + | * ביצוע כל הנזכרים למעלה בו זמנית תוך מעקב קפדני אחר ערכי הסוכר, האלקטרוליטים, חומציות הדם, [[לחץ הדם]] ומאזן הנוזלים {{הערה|שם=הערה3}} |
=== הפנייה לבדיקות === | === הפנייה לבדיקות === | ||
* לבדוק סוכר כל שעה עד להתייצבות | * לבדוק סוכר כל שעה עד להתייצבות | ||
| − | * לבדוק כל | + | * לבדוק כל 2–4 שעות: אלקטרוליטים, BUN, pH ורידי, קריאטינין, גלוקוז |
* לאחר מעבר החמצת וכשהמטופל אוכל יש לתת אינסולין SC, שעה עד שעתיים לפני הפסקת הזלפת IV אינסולין{{הערה|שם=הערה3}} | * לאחר מעבר החמצת וכשהמטופל אוכל יש לתת אינסולין SC, שעה עד שעתיים לפני הפסקת הזלפת IV אינסולין{{הערה|שם=הערה3}} | ||
| שורה 141: | שורה 139: | ||
* יש להדריך לנטילה נכונה של הטיפול במינון, בזמן המתאים ובטכניקה נכונה | * יש להדריך לנטילה נכונה של הטיפול במינון, בזמן המתאים ובטכניקה נכונה | ||
* מעקב אצטון בשתן ברמות סוכר מעל 250 מיליגרם לדציליטר במטופלים סוכרתיים מסוג 1 | * מעקב אצטון בשתן ברמות סוכר מעל 250 מיליגרם לדציליטר במטופלים סוכרתיים מסוג 1 | ||
| − | * | + | * אם הזלפת האינסולין מתבצעת דרך משאבה יש להדריך להתנהלות נכונה עם המשאבה (ראו פרק משאבת אינסולין) |
| − | * | + | *במקרה של רמת סוכר 250 מיליגרם לדציליטר ומעלה ובנוכחות קטונים בשתן יש לתת בולוס בעזרת עט אינסולין, להחליף את הסט ולחבר במקום אחר |
* להקפיד להחליף סט משאבה כל 72 שעות | * להקפיד להחליף סט משאבה כל 72 שעות | ||
* יש להדריך את המטופל שאין להתנתק מהמשאבה ליותר משעתיים עקב הסכנה לחמצת | * יש להדריך את המטופל שאין להתנתק מהמשאבה ליותר משעתיים עקב הסכנה לחמצת | ||
| שורה 148: | שורה 146: | ||
'''הדרכה להתנהלות נכונה בעת מצבי חולי:''' | '''הדרכה להתנהלות נכונה בעת מצבי חולי:''' | ||
| − | * | + | *אין להפסיק הזלפת/הזרקת אינסולין בזאלי גם בעת צום (לצורך בדיקה או בשל אובדן תיאבון עקב מחלה) |
* לעיתים יש צורך אף בהעלאת מינון האינסולין הבזאלי או הבולוס במצבי חולי ויש להתנהל על פי הנחיית צוות רפואי | * לעיתים יש צורך אף בהעלאת מינון האינסולין הבזאלי או הבולוס במצבי חולי ויש להתנהל על פי הנחיית צוות רפואי | ||
| − | * יש לשים דגש על הצורך בספירת פחמימות | + | * יש לשים דגש על הצורך בספירת פחמימות מדויקת, הכרת יעד רמת הסוכר בצום ושעתיים לאחר ארוחה, תיקון ויחס אינסולין/פחמימה מותאמים אישית |
* ניטור רמות הסוכר בדם באופן קבוע ובעת תחושה חריגה | * ניטור רמות הסוכר בדם באופן קבוע ובעת תחושה חריגה | ||
| − | * הדרכה לשתייה מרובה ומנוחה | + | * הדרכה לשתייה מרובה ומנוחה אם רמת הסוכר גבוהה |
* מצבים בהם יש לפנות לקבלת עזרה רפואית: כשרמות הסוכר והקטונים ללא שינוי או ממשיכים לעלות, חוסר יכולת לשתות | * מצבים בהם יש לפנות לקבלת עזרה רפואית: כשרמות הסוכר והקטונים ללא שינוי או ממשיכים לעלות, חוסר יכולת לשתות | ||
* במקרה של אירוע DKA כהתייצגות של סוכרת חדשה - הדרכה לגבי מהי סוכרת, טיפול ומעקב | * במקרה של אירוע DKA כהתייצגות של סוכרת חדשה - הדרכה לגבי מהי סוכרת, טיפול ומעקב | ||
| שורה 178: | שורה 176: | ||
== חשוב לזכור - מצבי היפרגליקמיה קיצוניים == | == חשוב לזכור - מצבי היפרגליקמיה קיצוניים == | ||
| − | # DKA ו-HHS | + | # DKA ו-HHS הם מצבי חירום רפואיים המצריכים אבחון וטיפול מהירים |
# DKA קשור בעיקר למטופלים עם סוכרת מסוג 1 אך עלול להופיע גם במטופלים עם סוכרת מסוג 2 במצב של סטרס קיצוני כזיהום חמור, טראומה ואירוע קרדיווסקולרי. DKA שכיח במטופלים מתחת לגיל 65 ו-HHS שכיח במטופלים מעל גיל 65 | # DKA קשור בעיקר למטופלים עם סוכרת מסוג 1 אך עלול להופיע גם במטופלים עם סוכרת מסוג 2 במצב של סטרס קיצוני כזיהום חמור, טראומה ואירוע קרדיווסקולרי. DKA שכיח במטופלים מתחת לגיל 65 ו-HHS שכיח במטופלים מעל גיל 65 | ||
# בשני המצבים מופיעה גליקוזוריה המובילה לשיתון אוסמוטי, איבוד מים, נתרן, אשלגן ואלקטרוליטים נוספים. השוני בין שני מצבים אלו מתבטא בעוצמת ההתייבשות, רמת הקטונים ובהתייצגות מהירה של DKA לעומת התייצגות איטית של HHS | # בשני המצבים מופיעה גליקוזוריה המובילה לשיתון אוסמוטי, איבוד מים, נתרן, אשלגן ואלקטרוליטים נוספים. השוני בין שני מצבים אלו מתבטא בעוצמת ההתייבשות, רמת הקטונים ובהתייצגות מהירה של DKA לעומת התייצגות איטית של HHS | ||
| שורה 194: | שורה 192: | ||
[[קטגוריה:Themedical|*]] | [[קטגוריה:Themedical|*]] | ||
[[קטגוריה:אנדוקרינולוגיה וסוכרת]] | [[קטגוריה:אנדוקרינולוגיה וסוכרת]] | ||
| + | [[קטגוריה:משפחה]] | ||
גרסה אחרונה מ־16:21, 10 בדצמבר 2023
הנחיות לסיעוד בסוכרת - בקהילה ובאישפוז - מהדורת 2021
מאת המועצה הלאומית לסוכרת ועמותת אמל"י
| הנחיות לסיעוד בסוכרת - בקהילה ובאישפוז - מהדורת 2021 | ||
|---|---|---|

| ||
| שם המחבר | רוחמה כהן, סימה ארבלי, שרי דבחי, אורית ויזינגר, אורית וילנר, דליה ויסמן, מאיה חולקובסקי, רוית טמים, בושרה יונס, גילה לביא, מילנה לוי, רחל מאיר, רונית מבורך, חנית מיכאלי, איה מרום, ד"ר אהובה ספיץ, שושנה עטר, לינדה פרז, שרון קדר ברק, מיקי (מלכה) קמינסקי, פנינה שמעוני, רחל שנטל, מרים שפיגלמן.
רכזת כותבות: רוחמה כהן. |
|
| שם הפרק | מצבי היפרגליקמיה קיצוניים | |
| עורך מדעי | ד"ר אהובה ספיץ. | |
| מאת | המועצה הלאומית לסוכרת, אמל"י - עמותת אחיות מומחיות לסוכרת בישראל | |
| מועד הוצאה | 2021 | |
| מספר עמודים | 134 | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – היפרגליקמיה
היפרגליקמיה היא עליה חריגה ברמות הסוכר מעבר לממוצע האישי של המטופל. ישנם שני סיבוכים מטבוליים אקוטיים וחמורים של מחלת הסוכרת - DKA ו-HHS. שני מצבים אלו מייצגים טווח קיצוני של היפרגליקמיה.
DKA קשור בעיקר למטופלים עם סוכרת מסוג 1 אך עלול להופיע גם במטופלים עם סוכרת מסוג 2 במצב של סטרס קיצוני כזיהום חמור, טראומה ואירוע קרדיווסקולרי. DKA שכיח במטופלים מתחת לגיל 65 ו-HHS שכיח במטופלים מעל גיל 65.
אירועי דחק מפרים לעיתים קרובות את האיזון הגליקמי ועלולים להאיץ התפתחות קטואצידוזיס או להביא למצב של היפראוסמולריות ללא קטונים. מצבים אלו מסכני חיים ומצריכים טיפול רפואי מיידי למניעת סיבוכים ומוות. שיעור התמותה מ-DKA ירד בשעה ששיעור התמותה מ-HHS נשאר גבוה ומגיע ל-50 אחוזים (בעיקר בשל המחלה הבסיסית בגינה אושפזו).
בשני המצבים מופיעה גליקוזוריה המובילה לשיתון אוסמוטי, אבדן מים, נתרן, אשלגן ואלקטרוליטים נוספים. השוני בין שני מצבים אלו מתבטא בעוצמת ההתייבשות, רמת הקטונים ובהתייצגות מהירה של DKA לעומת איטית של HHS.
בשני המצבים הפרוגנוזה מוחמרת במקרים של גיל מבוגר ובנוכחות COMA ולחץ דם נמוך.
כל מצב העלול להביא להידרדרות האיזון הגליקמי מצריך ניטור תכוף יותר של רמות הגלוקוז בדם. למטופלים עם סוכרת מייצרי קטונים בחריגה קשה מאיזון (בעיקר סוכרתיים מסוג 1) חובה לבדוק קטונים וחומציות הדם. היפרגליקמיה המלווה בקטונים, הקאות או שינוי ברמת ההכרה, מצריכה התאמה זמנית מחודשת של הטיפול ועירוב הצוות המטפל בסוכרת. מטופלים עם סוכרת שטופלו בתרופות פומיות או בטיפול תזונתי בלבד, ייתכן ויזדקקו זמנית לטיפול באינסולין. יש להבטיח צריכת נוזלים וקלוריות מתאימים. התייבשות או זיהום עלולים להתדרדר עד כדי אשפוז בקרב מטופלים עם סוכרת יותר מאשר מטופלים ללא סוכרת[1][2].
במצבי חירום אלו הטיפול נעשה בבית חולים.
אומדן
אנמנזה סיעודית
DKA ו-HHS הם מצבי חירום רפואיים המצריכים אבחון וטיפול מהירים:
- מצב לב-נשימה, נפח נוזלים, מצב מנטלי, זיהוי אירוע מקדים
- הופעה חדשה של סוכרת מסוג 1
- בירור מעקב במכון סוכרת
- בירור ביצוע בדיקות מעקב שנתי
- זיהום (דלקת ריאות, דלקת בדרכי השתן)
- MI (Myocardial Infraction), CVA (Cerebrovascular Accident), פנקריאטיטיס, ספסיס
- הפסקת שימוש באינסולין (סוכרת מסוג 1)
- נטילת תרופות המשפיעות על מטבוליזם של פחמימות; קורטיקוסטרואידים, תיאזידים
- תרופות סימפטומימטיות: דובוטמין, בריקלין
- תרופות דור שני אנטיפסיכוטיות א-טיפיות: ריספרדל, זיפרקסה, סרוקוול, קלוזאפין, גיאודון
- קוקאין
- דילוג על זריקות; בעיות התנהגות, פסיכיאטריות, הפרעות אכילה[3]
- תוקף האינסולין, טכניקת הזרקה לקויה
- תזונה לא מתאימה
- תקלות במשאבה
- נטילת תרופות ממשפחת ה-SGLT2: גירדיאנס, פורסיגה
אומדן גופני רלוונטי
- התייבשות (טורגור עור ירוד, יובש בפה) טשטוש ראייה, כאב ראש, טכיקרדיה, Orthostatic Hypotension
- ריח אציטון מהפה, נשימות קוסמאול (Kussmaul) ב-DKA
- כאבי בטן (אופייני ל-DKA), בחילות והקאות
- צמא והשתנה מרובים
- ירידה במשקל
- תשישות, חולשה קיצונית
- נמנום, בלבול, ערפול חושים בחמצת קשה
- איבוד תחושה עד COMA, נדיר ב-DKA לעומת סימנים נוירולוגיים ו-COMA ב-25–50 אחוזים מהמקרים ב-HSS[3]
טיפול תרופתי נוכחי
- תרופות המשפיעות על מטבוליזם של פחמימות
- אי נטילת אינסולין ותרופות פומיות להורדת רמת הסוכר
בדיקות מעבדה
- גלוקוז בדם
- אלקטרוליטים בדם עם חישוב BUN ,Anion gap, קריאטינין
- קטונים בדם ובשתן
- היפונתרמיה/פסיאודו ב-DKA
- אוסמולריות (היפר)
- גזים עורקיים
- ספירת דם מלאה (המוגלובין, המטוקריט)
- תרבית מדם, שתן, גרון
- רנטגן אם נדרש (חזה)
- ביצוע א.ק.ג[3]
- HbA1c
מידע מצוות רב מקצועי
לאחר טיפול וייצוב המטופל יש לברר לגבי:
- הימצאות סביבה תומכת בבית כן/לא
- רקע סוציואקונומי
- עירוב עובדת סוציאלית ורווחה במקרה הצורך
- רופא משפחה לגבי נטילת תרופות המעלות את רמת הסוכר בדם
התייחסות להרגלי חיים
- צריכת קוקאין/סמים/אלכוהול
- תזונה מתאימה
- פעילות גופנית, סוג, משך ועוצמה
- עישון
תהליכי חשיבה ואבחנה
זיהוי בעיות קליניות
אבחנות מבדלות:
- חמצת כתוצאה מרעב
- חמצת כתוצאה משתיית אלכוהול (AKA - Alcoholic Ketoacidosis
- מצבים נוספים של High Anion Gap גם בחמצת לקטית, רעילות מתרופות כמו אספירין, פראצטמול[3]
זיהוי צרכים משתנים
אבדן הכרה.
סיבוכים וסיכונים צפויים
- היפוגליקמיה בשל טיפול יתר באינסולין
- היפוקלמיה בשל טיפול באינסולין וטיפול בביקרבונט
- היפרגליקמיה בשל הפסקת אינסולין IV (Intravenous) ללא מתן אינסולין SC (Sub-Cutaneous)
- ARDS (Acute Respiratory Distress Syndrome)
- תמותה 5–10 אחוזים (DKA)
- תמותה עולה עם הגיל, 50 אחוזים מעל גיל 80 (HHS)[4]
קביעת תוכנית טיפולית
מטרות הטיפול
- שיקום נפח הנוזלים וזילוח הרקמות
- תיקון ההיפרגליקמיה
- תיקון מאזן האלקטרוליטים והחמצת
- טיפול בגורמי הרקע
עקרונות הטיפול
- עירוי נוזלים ומלחים
- מתן אינסולין
- איתור הגורם ל-DKA ,HHS
- ביצוע כל הנזכרים למעלה בו זמנית תוך מעקב קפדני אחר ערכי הסוכר, האלקטרוליטים, חומציות הדם, לחץ הדם ומאזן הנוזלים [3]
הפנייה לבדיקות
- לבדוק סוכר כל שעה עד להתייצבות
- לבדוק כל 2–4 שעות: אלקטרוליטים, BUN, pH ורידי, קריאטינין, גלוקוז
- לאחר מעבר החמצת וכשהמטופל אוכל יש לתת אינסולין SC, שעה עד שעתיים לפני הפסקת הזלפת IV אינסולין[3]
הפנייה למומחים
- לאחר טיפול וייצוב המטופל - הפנייה לדיאטנית לצורך לימוד ספירת פחמימות והתאמת יחס אינסולין /פחמימה וחישוב תיקון באופן אישי למטופל
נושאים להדרכה
- אם הטיפול כלל תרופה ממשפחת ה-SGLT2 Inhibitors יש להפסיק מתן התרופה
- בנטילת תרופות המעלות את רמת הסוכר בדם יש להתייעץ עם צוות רפואי לגבי העלאת מינון האינסולין באופן תואם לעליית רמת הסוכר
- יש להדריך לנטילה נכונה של הטיפול במינון, בזמן המתאים ובטכניקה נכונה
- מעקב אצטון בשתן ברמות סוכר מעל 250 מיליגרם לדציליטר במטופלים סוכרתיים מסוג 1
- אם הזלפת האינסולין מתבצעת דרך משאבה יש להדריך להתנהלות נכונה עם המשאבה (ראו פרק משאבת אינסולין)
- במקרה של רמת סוכר 250 מיליגרם לדציליטר ומעלה ובנוכחות קטונים בשתן יש לתת בולוס בעזרת עט אינסולין, להחליף את הסט ולחבר במקום אחר
- להקפיד להחליף סט משאבה כל 72 שעות
- יש להדריך את המטופל שאין להתנתק מהמשאבה ליותר משעתיים עקב הסכנה לחמצת
- יש לשאת עט אינסולין ארוך טווח וקצר טווח למקרה שיש תקלה במשאבה
הדרכה להתנהלות נכונה בעת מצבי חולי:
- אין להפסיק הזלפת/הזרקת אינסולין בזאלי גם בעת צום (לצורך בדיקה או בשל אובדן תיאבון עקב מחלה)
- לעיתים יש צורך אף בהעלאת מינון האינסולין הבזאלי או הבולוס במצבי חולי ויש להתנהל על פי הנחיית צוות רפואי
- יש לשים דגש על הצורך בספירת פחמימות מדויקת, הכרת יעד רמת הסוכר בצום ושעתיים לאחר ארוחה, תיקון ויחס אינסולין/פחמימה מותאמים אישית
- ניטור רמות הסוכר בדם באופן קבוע ובעת תחושה חריגה
- הדרכה לשתייה מרובה ומנוחה אם רמת הסוכר גבוהה
- מצבים בהם יש לפנות לקבלת עזרה רפואית: כשרמות הסוכר והקטונים ללא שינוי או ממשיכים לעלות, חוסר יכולת לשתות
- במקרה של אירוע DKA כהתייצגות של סוכרת חדשה - הדרכה לגבי מהי סוכרת, טיפול ומעקב
החלטה על המשך מעקב קליני
- מעקב במרפאת סוכרת - שינוי מינוני תרופות להורדת רמת הסוכר בדם, שינוי, החלפה ו/או הוספת טיפול תרופתי
- מעקב אצל רופא המשפחה
- מעקב אצל דיאטנית
מדדי הערכה להתערבות
- הימנעות ממצבי היפרגליקמיה קיצונית בהמשך
- איזון רמות הסוכר על פי יעדים אישיים
- הגעה לפגישות מעקב בקהילה על פי הנדרש
- ידע בשילוב תזונה ופעילות ביחס לרמת הסוכר בדם
משוב והערכה
על האחות לוודא הבנה לגבי
- התנהלות נכונה בעת ימי מחלה ומצבים בהם יש להתקשר לצוות רפואי
- שימוש נכון באמצעי הזרקה/הזלפת אינסולין והתנהלות נכונה בטיפול התרופתי
על האחות לוודא שהמטופל מצויד ב
- חומר הדרכה כתוב
- מספרי טלפון בעת הצורך
- מכתב שחרור רפואי+סיעודי
חשוב לזכור - מצבי היפרגליקמיה קיצוניים
- DKA ו-HHS הם מצבי חירום רפואיים המצריכים אבחון וטיפול מהירים
- DKA קשור בעיקר למטופלים עם סוכרת מסוג 1 אך עלול להופיע גם במטופלים עם סוכרת מסוג 2 במצב של סטרס קיצוני כזיהום חמור, טראומה ואירוע קרדיווסקולרי. DKA שכיח במטופלים מתחת לגיל 65 ו-HHS שכיח במטופלים מעל גיל 65
- בשני המצבים מופיעה גליקוזוריה המובילה לשיתון אוסמוטי, איבוד מים, נתרן, אשלגן ואלקטרוליטים נוספים. השוני בין שני מצבים אלו מתבטא בעוצמת ההתייבשות, רמת הקטונים ובהתייצגות מהירה של DKA לעומת התייצגות איטית של HHS
- חשוב לזהות את הסיבה להגעה למצב קיצוני זה ולהדריך בהתאם למניעה בעתיד
- יש להדריך באילו מקרים/מצבים יש להגיע מיידית לעזרה רפואית ומהם הסימנים המצביעים על הרעה במצב
- הדרכה לחשיבות ניטור רמות הסוכר, התנהלות נכונה: עם הטיפול התרופתי, עם המשאבה ובימי מחלה והצטיידות בערכת מקלונים לבדיקת קטונים בשתן
ביבליוגרפיה
- ↑ American Diabetes Association. "Standards of Medical Care in Diabetes—2017: summary of revisions" Diabetes Care 40.Supplement 1 (2017): S-54 S55
- ↑ Hirsch, I. B., Emmett, M. (2017).Diabetic ketoacidosis and Hyperosmolar hyperglycemic state in adults: Epidemiology and pathogenesis
- ↑ 3.0 3.1 3.2 3.3 3.4 3.5 Kitachi, a. E., Hirsch, I. B., Emmett, M. (2014). Diabetic ketoacidosis and hyperosmolar hyperglycemic state in adults: Clinical features, evaluation, and diagnosis
- ↑ Hirsch, I. B., Emmett, M. (2017).Diabetic ketoacidosis and Hyperosmolar hyperglycemic state in adults: Treatment


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק