חוסר בוויטמין D - טיפול - Vitamin D deficiency - treatment
| חוסר בוויטמין D - טיפול | ||
|---|---|---|
| Vitamin D deficiency - treatment | ||
| שמות נוספים | חוסר בוויטמין D - מה נמליץ למטופלים לגבי תוספת ויטמין D? | |
| יוצר הערך | ד"ר גלוריה צבטוב, ד"ר אלכסנדר גורשטיין וד"ר מירי שטייר
|
|
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – ויטמין D
ערך מורחב – חוסר בויטמין Vitamin D deficiency - D
מאז סוף המאה ה-20, מופיעה התעניינות מחודשת בוויטמין D. מחסור בוויטמין D שכיח מאוד באוכלוסייה ומביא לחולשת שרירים והפרעות בחילוף החומרים של העצם, וכמו כן מגביר סיכון לדלדול עצם (Osteoporosis) ולנפילות. בנוסף, באחרונה נמצא קשר בין חוסר בוויטמין D ובין מגוון רחב של מחלות מחוץ למערכת השלד. על אף מחקרים רבים הנערכים בנושא, עוד אין הסכמה גורפת בנוגע לרמה התקינה של הוויטמין בדם. טיפול מתאים בחוסר ויטמין D עשוי למנוע את הסיבוכים הנלווים לחוסר זה.
פיזיולוגיה של ויטמין D
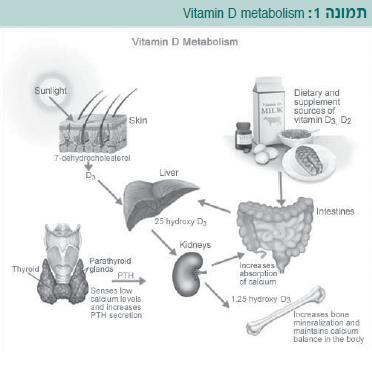
ויטמין D הוא פרו-ויטמין מקבוצת הוויטמינים מסיסי השומן. ויטמין D קיים במספר צורות: ויטמין 2D-ארגוקלציפרול, שמקורו בצמחים, שמרים ופטריות; וויטמין 3D-כולקלציפרול, שמיוצר בעור של בני אדם ובעלי החיים.
ויטמין D בגוף מתקבל על ידי ייצור פנימי (Endogenous) בעור ומספיגה ממזון או מתוספי מזון. בחשיפה לקרניים העל-סגולות מסוג B (Ultraviolet B, UVB) של השמש מתרחשת תגובה לא אנזימטית בשכבות העמוקות של שכבת עילית העור (Epidermis) שבמהלכה נוצר ויטמין D מ-Dehydrocholesterol-7. חשיפה ממושכת לקרינת UVB לא גורמת להרעלת ויטמין D, כיוון שעודפי הוויטמין עוברים פירוק בעור.
המקור הנוסף לוויטמין D הוא תזונתי. מוצרי המזון העשירים באופן יחסי בוויטמין D הם דגים שמנים כגון סלמון, סרדינים, טונה ומקרל. גם מוצרי חלב, מרגרינה ודגנים מועשרים בוויטמין D. הכמות של תוספת ויטמין D במוצרי מזון נמדדת במיקרוגרמים (1 מיקרוגרם=40 יחידות של ויטמין D). כמות הוויטמין במקורות תזונתיים מוגבלת מאוד. למשל, צריך לאכול 100 ביצים או 1,700 מיליגרמים של גבינה כדי להגיע למנה המומלצת של ויטמין D.
כ־40-50 אחוזים מהוויטמין בדם נוצרים בעור. 30 דקות בשעות הצהריים של חשיפה לשמש מייצרות ויטמין D במהירות. אך מודעות רבה לנזקים הבריאותיים של קרינת השמש גורמת לרבים להימנע מחשיפה לשמש ולהשתמש באמצעי הגנה נגד קרינת השמש.
אחרי הייצור בעור או הספיגה במעי, מגיע ויטמין D לזרם הדם שבו הוא נישא לכבד. בתוך תאי הכבד (Hepatocytes), ויטמין D עובר הידרוקסילציה ל-25-הידרוקסי-ויטמין D (OH)D)25 ,Hydroxy vitamin D-25) שנקרא גם קלצידיול. זמן מחצית החיים של OH)D)25 היא 2–3 שבועות. זוהי הנגזרת העיקרית של ויטמין D אשר מבטאת בצורה הטובה ביותר את מאגרי הוויטמין בגוף.
השלב האחרון של ייצור ויטמין D מתרחש כאשר OH)D)25 עובר הידרוקסילציה נוספת על ידי אנזים מיטוכונדריאלי בשם אלפא-1-הידרוקסילאז (Hydroxylase-1α) והופך לוויטמין D פעיל (D2(OH)1,25 ,Dihydroxy vitamin D-25,1) שנקרא גם קלציטריול (Calcitriol). ייצור של ויטמין D פעיל נמצא בכליה תחת פיקוח הדוק. הורמון יותרת התריס ( Parathyroid Hormone, PTH) ורמות נמוכות של זרחן בדם (Hypophosphatemia) מפעילים אלפא-1-הידרוקסילאז כלייתי, בעוד סידן, קלציטריול ו-Fibroblast Growth Factor 23 (23FGF), שמקורו בתאי העצם (Osteocyte), מדכאים את פעולתו. אלפא-1-הידרוקסילאז מתבטא גם במקרופאגים שבהם נוצר ויטמין D פעיל החשוב לפעילות תקינה של מערכת החיסון.
D2(OH)1,25 פועל דרך הקולטן הגרעיני של ויטמין D. הקולטן מבוטא במרבית הרקמות בגוף. קישור של ויטמין D פעיל לקולטן שלו במעי הדק מביא לייצור וביטוי של חלבונים המגבירים את היעילות של ספיגת סידן וזרחן. ויטמין D פעיל בבלוטת יותרת התריס משמש כגורם המונע שיעתוק של גן PTH וכך מפחית הפרשה של PTH. ירידה ברמה של PTH מביאה לירידה בייצור של ויטמין D פעיל בכליה. ההשפעה הישירה של D2(OH)1,25 בעצם כוללת ייצור של חלבונים מבניים על ידי תאים בוני עצם (Osteoblasts) והתמיינות של תאים מפרקי עצם (Osteoclasts), וכך נוצרת סביבה המעודדת מינרליזציה של משתית העצם.
השפעה של ויטמין D מחוץ למערכת העצם
מחקרי תצפית על קבוצות גדולות של אנשים הראו קשר בין רמת OH)D)25 נמוכה (פחות מ-20 ננוגרם למיליליטר, נ"ג/מ"ל) וסיכון מוגבר למחלות חיסון עצמי (Autoimmune diseases), כדוגמת סוכרת מסוג 1 (Diabetes mellitus type 1), טרשת נפוצה (Multiple sclerosis) וסוכרת מסוג 2 (Diabetes mellitus type 2), וכמו כן גם לסרטן [1][2], במחקר אחר נמצאה עלייה בתמותה ממחלות לב וכלי דם ותמותה מכל הסיבות באנשים שרמת ה- OH)D)25 שלהם הייתה נמוכה מ־30 נ"ג/מ"ל[3]. חולים עם חוסר בוויטמין D לקו יותר בכל הביטויים של התסמונת המטבולית (Metabolic syndrome), בביטויי טרשת עורקים (Atherosclerosis) ואי ספיקת לב (Heart failure).
טרם ידוע אם טיפול בוויטמין D מפחית סיכון לאירועי לב וכלי דם, סרטן ותמותה. מרבית המחקרים שבחנו את הקשר בין חוסר בוויטמין D למחלות מחוץ למערכת השלד היו תצפיתיים וחלקם נמשכו פרק זמן קצר. רק מחקרי עוקבה (Prospective) מבוקרים גדולים יוכלו לקבוע אם חוסר של ויטמין D הוא גורם או ממצא נלווה למחלות אלה ולהעריך אם תוספת ויטמין D מפחיתה את הסיכון למחלות כרוניות אחרות מלבד דלדול עצם.
אחד המחקרים שצפויים להכריע בנושא הוא מחקר ויטמין D ואומגה-3 (VITAL ,Vitamin D And Omega-3 Trial). המחקר בוחן את השפעות של תוספי ויטמין D ושמן דגים כמקור לאומגה-3 לגבי שכיחות של סרטן, מחלות לב ושבץ מוחי (Stroke) בקרב 20,000 נבדקים בארצות הברית. גיוס הנבדקים למחקר החל בינואר 2010.
אפידמיולוגיה
חוסר בוויטמין D שכיח מאוד בקרב אנשים בריאים, ובייחוד באוכלוסיות בסיכון. במחקר שנערך בישראל בחמש מרפאות של קופת חולים כללית בבאר שבע נמצא חוסר של ויטמין D בקרב כ־50 אחוזים מהנבדקות הבריאות וחוסר חלקי ב-40-30 אחוזים מהנבדקות[4]. בחולות אשר אושפזו עקב שבר בצוואר הירך בבית החולים רמב"ם, הרמה הממוצעת של ויטמין D הייתה נמוכה מ-16 נ"ג/מ"ל, ומחצית מהחולות לקו בחוסר קשה בוויטמין D [5]. מחקר אחר הראה כי מחסור בוויטמין D נמצא במרבית הנשים שניים-שלושה ימים לאחר הלידה. מחקר נוסף הדגים כי הרמה הממוצעת של ויטמין D בקרב נשים חרדיות הייתה 13.5 נ"ג/מ"ל, בעוד בנשים לא חרדיות הייתה 18.5 נ"ג/מ"ל. בשליש מהנשים החרדיות וב-13.5 אחוזים מהנשים הלא חרדיות רמת ויטמין D הייתה נמוכה מ-10 נ"ג/מ"ל[6].
מחקר תצפיתי רב-לאומי אשר הקיף אוכלוסיות מרובות נערך בקרב 2,589 נשים לאחר גיל המעבר (Postmenopausal women) הסובלות מדלדול עצם, מצא שכיחות בחוסר בוויטמין D בשיעור של קרוב ל-50 אחוזים בנשים לאחר גיל המעבר, גם באזורים שטופי שמש[7]. על פי מחקרו של הוליק (Holick), ביותר מ-50 אחוזים מהנשים לאחר גיל המעבר קיימת רמה לא מספקת של ויטמין D. לשני שלישים מהנשים עם דלדול עצם יש חוסר בוויטמין D[8].
חלה ירידה ניכרת ברמת ויטמין D באוכלוסייה. לפי נתוני הסקר הלאומי לבחינת בריאות ותזונה (National health and nutrition examination survey) שנערך בארצות הברית, בשנים 1994–2004 הוכפל מספר האנשים באוכלוסיית הסקר שבהם נמצא חוסר של ויטמין D. לפי הסקר שנערך ב־2004, רק בחמישית עד רבע מהאוכלוסייה שנסקרה נמצאו רמות ויטמין D תקינות, בעוד חוסר בוויטמין D נמצא ב-35-25 אחוזים. באנשים בעלי גוון עור כהה, רמה תקינה של ויטמין D נמצאה בפחות מ־10 אחוזים מהנסקרים[9].
אוכלוסיות בסיכון לחוסר בוויטמין D
ייצור ויטמין D מופחת באנשים בעלי גוון עור כהה, אנשים העובדים בשעות היום בחללים סגורים, אנשים המכסים את רוב פני גופם בבגדים מסיבות דתיות או אחרות וקשישים שלא נחשפים במידה מספקת לאור השמש.
קשישים נמצאים בסיכון גבוה במיוחד בשל ירידה ביעילות הייצור של ויטמין D בעור בגלל צריכה נמוכה של ויטמין בתזונה וירידה בספיגת ויטמין D במעי הדק. חוסר בוויטמין D שכיח גם בנשים מיניקות ובתינוקות היונקים חלב אם, וכן במקרי תת-ספיגה כתוצאה ממגוון מחלות מעי, פגיעה בהפרשה החיצונית (Exocrine) של הלבלב, מחלות כבד ואחרי ניתוחים במערכת העיכול. חוסר בוויטמין D ודלדול עצם יכולים להיות ביטוי יחיד של מחלת כרסת (Celiac).
תרופות המשפעלות אנזימי P450 בכבד כגון Carbamazepine, Phenytoin, ו- Rifampin (Rifadin) גורמות לאבטול (Inactivation) מוגבר של ויטמין D. חוסר בוויטמין D שכיח בחולים עם אי ספיקת כליות (Renal failure) ותסמונת נפרוטית (Nephrotic syndrome).
העמותה הישראלית לדלדול עצם ומחלות עצם ממליצה לשקול בדיקה של OH)D)25 באוכלוסיות בסיכון לחוסר ויטמין D כגון קשישים החוסים בבתי אבות, המגזר החרדי וחולי דלדול עצם, ולשאוף להביא את רמתם ל־30 נ"ג/מ"ל (75 ננומול לליטר).
אטיולוגיה
ישנן מספר סיבות לירידה ברמת הוויטמין D באוכלוסייה. אחת החשובות בהן היא הימנעות מחשיפה לשמש עקב מודעות לסרטן העור. סיבה אפשרית נוספת היא עלייה באחוז האנשים בעלי עודף משקל והסובלים מהשמנה בעשורים האחרונים. דרגת ההשמנה ומדד מסת הגוף (BMI ,Body Mass Index) נמצאים במתאם ישיר לדרגת החוסר בוויטמין D. רמה לא מספקת של ויטמין D באוכלוסייה המבוגרת יכולה לנבוע מהפחתת ייצור אנדוגני בעור וירידת תכולת ויטמין D בתזונה.
קליניקה
הביטויים המוכרים יותר של חוסר בוויטמין D הם במערכת השריר והשלד, ונובעים מהפרעה לספיגת המינרלים במעי ועלייה ברמת PTH משנית לחוסר בוויטמין D. רככת (Rickets) היא מחלת חילוף חומרים של העצם בילדים המאופיינת בעיכוב גדילה והרחבה של לוחיות גדילה. רככת העצם (Osteomalacia) מופיעה באנשים בוגרים. שתי המחלות נדירות בישראל ונובעות מחוסר בוויטמין D. בשתיהן נפגעת המינרליזציה של משתית העצם.
חוסר בוויטמין D תורם להתפתחות דלדול עצם (Osteoperosis). חולים עם מחסור של ויטמין D סובלים יותר מחולשת שרירים קריבנים (Proximal), נפילות ושברים מאלה שלהם רמת ויטמין תקינה. מבחינה קלינית, מרבית החולים הבוגרים עם חוסר של ויטמין D הם חסרי תסמינים. דלדול עצם אינו גורם לכאב, אלא אם מופיע שבר. חלק מהחולים עם רככת העצם סובלים מכאב שלד מפושט, שלעיתים מתגבר במאמץ ובמישוש.
אבחנה
הגדרת חוסר בוויטמין D
כאשר דנים בחוסר בוויטמין D מתייחסים לרמה של OH)D)25 שמייצג בצורה הטובה ביותר את מאגרי ויטמין D בגוף. ההגדרה של רמות תקינות של ויטמין D השתנתה בעשורים האחרונים, והיא מתבססת על ההשפעה העקיפה של רמות נמוכות מהתקין של ויטמין D על רמה של PTH. ברמות נמוכות של ויטמין D, פחות סידן נספג, רמת הסידן בדם יורדת ופחות סידן נקשר לקולטן החש ברמות הסידן בדם (Calcium-sensing receptor) על גבי תאי בלוטת יותרת התריס. הדבר גורם להגברת הפרשת PTH על ידי תאי הבלוטה. הורמון PTH מעלה את רמת הסידן בדם על ידי ייצור מוגבר של ויטמין D פעיל בכליה ועל ידי שחרור של סידן מתוך העצם. מעל רמה מסוימת של ויטמין D אין ירידה נוספת ברמת PTH, ורמה זו הוגדרה כרמה תקינה של ויטמין D.
מכיוון שרמת PTH ממשיכה לרדת וספיגת הסידן במעי נמשכת עד שרמת ויטמין OH)D)25 בדם מגיעה לפחות ל-30 נ"ג/מ"ל (או 75 ננומול לליטר), רמה זאת נחשבת לרמה התקינה[10]. חוקרים רבים סבורים כי רמת ויטמין D מתחת ל-20 נ"ג/מ"ל (50 ננומול לליטר) מוגדרת כחוסר של ויטמין D[11].
ניתן לסווג את רמות ויטמין D בדם לשלוש דרגות:
- רמה תקינה: 30 ננו-גרם למיליליטר (נ״ג/מ״ל, Nanogram/mililiter, או 75 ננו-מולים לליטר) ומעלה
- חוסר יחסי (Insufficiency): 29-10 נ״ג/מ״ל (74-25 ננו-מולים לליטר)
- חוסר (Deficiency): פחות מ־10 נ״ג/מ״ל (25 ננו-מולים לליטר)
שני מצבי החוסר נקראים גם "רמה לקויה" (Inadequacy).
ערכי הייחוס, שמתחת להם נקבע חוסר בוויטמין D, נגזרו מהתפלגות רמות ויטמין D באוכלוסייה. ערך סף תחתון רצוי של 30 נ״ג/מ״ל נקבע על פי השפעת ויטמין D על משק המינרלים והסיכון לנפילות. אין מידע מספק כדי לקבוע רמות מיטביות לפעילות ויטמין D במערכות אחרות.
רמת ויטמין D המומלצת
ערך מורחב – חוסר בוויטמין D - קביעת הסף לטיפול - Vitamin D deficiency - determining the therapeutic threshold
גם בעידן הנוכחי של מחקר רב בנושא ויטמין D, קשה לקבוע את רמת הוויטמין המיטבית, ומהי הכמות הנדרשת שלו על מנת להשיג תוצאות בריאותיות רצויות.
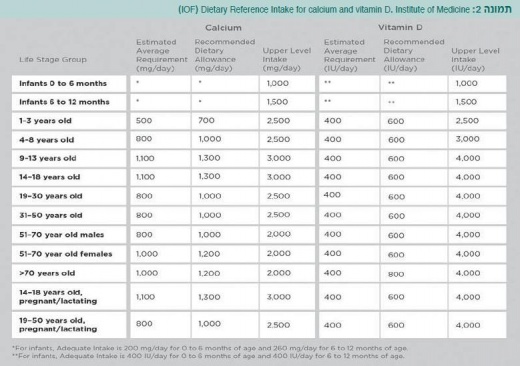
הארגון הלאומי לדלדול עצם (National osteoporosis foundation, NOF) והאיגוד הבינלאומי לדלדול עצם (International osteoporosis foundation) פרסמו המלצות לגבי צריכת ויטמין D. לפי המלצתם, צריכה של 800-1,000 יחידות של ויטמין D ליום אמורה לשמור על רמה תקינה של ויטמין D בדם אצל רוב האנשים מעל גיל 50. הם ציינו שצריכה גבוהה מ-2,000 יחידות ליום עשויה להיות נחוצה בכדי להשיג את הרמה המומלצת אצל אנשים מסוימים[12][13]. כמו כן, פורום שכלל 29 חוקרים וקלינאים מומחים בתחום דלדול העצם שנערך ב־2008 בפריז, סקר את הספרות בנושא ויטמין D ופרסם גם הוא את המלצותיו [14].
ב-2011 פרסמה ועדה של המכון לרפואה (Institute Of Medicine, IOM) דו"ח שבדק מה הצריכה המזערית של ויטמין D שיכולה "לכסות" את הדרישות של 97.5 אחוזים מכלל האוכלוסייה ומה הן ההשלכות הבריאותיות של ויטמין D [15]. המסקנה העיקרית מהדו"ח היא שכדי לשמור על בריאות העצם יש לפתח ערכי ייחוס תזונתיים (Dietary reference intake) של סידן וויטמין D. הקצבה התזונתית המומלצת (Recommended dietary allowance) בעבור ויטמין D הוגדרה כ-600 יחידות ליום מגיל שנה עד גיל 70 ו-800 יחידות מעל גיל 70. באופן כללי, מינון זה אמור לשמור על רמת ויטמין D בדם של לפחות 20 נ"ג/מ"ל כמעט בכל אדם בריא. ועדת IOM סברה כי יש די ראיות כדי להעלות את רמת היעד ל-30 נ"ג/מ"ל (75 ננומול לליטר) או יותר, כפי שכבר הציעו מספר מומחים[10][11][12][13].
נוסף לכך קבעה הוועדה גם את גבול הצריכה העליון הנסבל של ויטמין D (Tolerable Upper intake Levels) בערך של כ-4,000 יחידות ויטמין D ליום.
טיפול
יעילות הטיפול
הטיפול בוויטמין D למניעת נפילות ושברי דלדול עצם נבדק במספר רב של מחקרים מבוקרים. לטיפול בוויטמין D ללא תוספת סידן נמצאה יעילות מעטה במניעת שברים, אך טיפול בוויטמין D נמצא יעיל במניעת שברים כאשר הוא ניתן במינון של לפחות 700–800 יחידות ביום בתוספת סידן. במחקר של צ'אפוי (Chapuy) ושותפיו נמצא שטיפול ב-800 יחידות של ויטמין D ו-1,200 מיליגרמים של סידן במשך שלוש שנים הפחית סיכון לשברים בצוואר הירך בנשים מבוגרות ב-43 אחוזים, והסיכון לשברים שאינם שברי חוליות ירד ב-32 אחוזים[16]. במחקר אחר שבדק את יעילות הטיפול בסידן וויטמין D בבני 65 ומעלה, טיפול ב-700 יחידות ויטמין D ו-500 מיליגרמים של סידן ביום הפחית סיכון לשברים מחוץ לחוליות בכ-60 אחוזים[17].
חוסר בוויטמין D גורם לחולשת שרירים. טיפול בוויטמין D במינון של 800 יחידות בתוספת סידן מפחית סיכון לנפילות. במחקר שנערך בבית אבות במשך חמישה חודשים, מתן של 800 יחידות ויטמין D בתוספת סידן הפחית סיכון לנפילות ב-72 אחוזים [18].
במחקר של אדאמי (Adami) ושותפיו נמצא שטיפול ב-(Bisphosphonates) היה פחות יעיל מבחינת שיפור צפיפות העצם ומניעת שברים אצל נשים עם דלדול עצם ורמת ויטמין D נמוכה מ-50 ננומול לליטר בהשוואה לאלו עם רמת ויטמין D תקינה[19].
על פי המחקרים אשר נערכו בשנים 2008–2010, ויטמין D מקטין סיכון לשברים, מונע אובדן מסת עצם ומגביר את יעילות הטיפול בביספוספונטים. אמנם בהשוואה לטיפול שגרתי לדלדול עצם השפעתו של ויטמין D אינה משמעותית כל כך, אך בהתחשב בעלות נמוכה ותופעות לוואי מזעריות, כדאי להמליץ ליטול ויטמין D כחלק ממשטר למניעת דלדול עצם או טיפול בו כמעט לכל המטופלים.
סיכום ההמלצות
המלצות NOF אודות ויטמין D
- צריכת 1,000-800 יחידות ויטמין D[20] למבוגרים מגיל 50
- צריכה זו תביא את הרמה הממוצעת של ויטמין D בדם לתחום הרצוי של 30 נ״ג/מ״ל לפחות
- מדידת רמת ויטמין D מותווית במקרים החשודים לחוסר בו, כמו אוכלוסיית הקשישים הנמצאת בסיכון לחוסר בוויטמין D עקב הפרעות ספיגה, אי ספיקת כליות (Renal insufficiency), ריתוק לבית, מחלות כרוניות, חוסר חשיפה לשמש ותרופות. יש לטפל במינון הולם כדי להעלות את רמת ויטמין D ל-30 נ״ג/מ״ל או יותר. מטופלים רבים יזדקקו למינונים מוגברים
- יש לשקול בדיקות ביוכימיות, כגון בדיקות דם לסידן וקריאטינין (Creatinine) לפני התחלת הטיפול
- הסף לצריכה יומית בטוחה של ויטמין D לאוכלוסייה הכללית נקבע ב-1997 לכ-2,000 יחידות. מאז הוכחה הבטיחות של צריכה גבוהה יותר. יש קשישים שיזדקקו לפחות למינון זה כדי לקיים רמת מיטבית של ויטמין D
המלצות NOF אודות סידן
- מחקרים קליניים מבוקרים מדגימים הפחתת סיכון לשברים על ידי שילוב תוספי סידן וויטמין D
- תוספים יומיים של סידן וויטמין D הם אמצעי בטוח וזול לעזרה בהפחתת הסיכון לשברים
- NOF תומך בהמלצות האקדמיה הלאומית למדע (NAS ,National Academy of Science) לסך צריכת סידן יומית של 1,200 מיליגרמים (מ״ג) ליום בנשים מגיל 50
- התועלת מצריכה גבוהה מ-1,500-1,200 מ״ג מוגבלת, וקיים חשש לסיכון מוגבר לאבני כליה או למחלת לב וכלי דם
- צריכת הסידן הממוצעת בארצות הברית בגברים ובנשים מגיל 50 היא 700-600 מ״ג. יש לשאוף להגביר צריכת הסידן ממקורות תזונה
- ניתן להשתמש בתוספים, אם לא ניתן להגיע למינון הרצוי בתזונה
המלצות פורום החוקרים והקלינאים אודות ויטמין D
- רמת ויטמין D בדם המיטבית לשמירת בריאות העצם ולהפחתת סיכון לנפילות ולשברים היא 25 נ״ג למ״ל (50 ננו-מולים לליטר).
- מתן יומי של 800 יחידות ויטמין 3D משיג רמה זו
- מומלץ מתן תוסף יומי של 800 יחידות ליום של ויטמין 3D לכל הנשים לאחר גיל המעבר ולגברים מגיל 65 שנים ומעלה, ללא קשר לרמת חשיפה לשמש או לתוספים מהמזון, וללא צורך בניטור קודם של רמת D-Hydroxy-vitamin-25 בדם.
- במטופלים החשודים לחוסר משמעותי (חולים כרוניים, קשישים או בדלדול עצם קשה) יש לשקול ניטור רמת ויטמין D בדם ולתקן אותה בהתאם. חשיבות הניטור במקרים אלו נובעת מכך שכאשר החוסר בוויטמין הוא משמעותי, תיקון הרמות מצריך לעיתים קרובות מינונים גבוהים מהמינון הבסיסי
- יש צורך במחקרים נוספים לבחינת מקום ויטמין D במניעת מחלות מחוץ לרקמת העצם
הטיפול בחוסר ויטמין D כולל שני שלבים - השלמת רמת OH)D)25 הרצויה (לפחות 20 נ"ג/מ"ל או 50 ננומול לליטר), ובהמשך שמירה על רמה זו. חשוב להסביר זאת למטופלים על מנת לשפר את ההיענות לטיפול. הפסקת טיפול בוויטמין D תביא תוך חודשים ספורים לירידה ברמתו לרמה הבסיסית.
בבתי מרקחת נמכרים תכשירים רבים המכילים נגזרות שונות של ויטמין D במינונים שונים. ככלל, מומלץ לטפל בחוסר של OH)D)25 בוויטמין 3D שנמכר בטיפות או בכדורים וכחלק מכדורי סידן. מחשבים את המינון של ויטמין D הדרוש לתיקון רמתו של OH)D)25 לפי 100 יחידות ויטמין D לחוסר של 1 נ"ג/מ"ל (2.5 ננומול לליטר). לדוגמה, בחולה עם רמת OH)D)25 של 6 נ"ג/מ"ל, המינון הדרוש לתיקון הוא 1,400=(6-20)X100 יחידות ויטמין D ליום.
אפשר ליטול את התוסף פעם ביום במהלך אחת הארוחות. לאנשים עם היענות נמוכה לטיפול אפשר לתת מנה שבועית פעם בשבוע או מנה חודשית אחת לחודש[5]. לא מומלץ לתת מנת העמסה של ויטמין D בתדירות נמוכה מפעם בחודש. במחקר מבוקר שבדק מתן ויטמין D במינון 500,000 יחידות פעם בשנה נצפתה עלייה בשיעור הנפילות והשברים בקבוצת אנשים שקיבלה את הטיפול, בייחוד בשלושת החודשים הראשונים[21].
כיוון שוויטמין D מסיס בשומן, אין למהול אותו במים. ניתן לטפטף טיפות של ויטמין D על פרוסת לחם ולאכול. יש לבדוק רמה של OH)D)25 וסידן אחרי כשלושה חודשים של טיפול. אחרי שרמת ויטמין D חזרה לרמה התקינה, יש להמשיך טיפול במינון של 600–800 יחידות או מינון שונה שישמור על רמת הוויטמין הרצויה תוך מעקב תקופתי.
טיפול בנגזרות של ויטמין D פעיל לא יתקן את רמת OH)D)25 והוא עלול לגרום ליתר סידן בדם (Hypercalcaemia). טיפול בתכשירים אלה ניתן נוסף לוויטמין 3D רק לאוכלוסיות מיוחדות, כמו חולים עם אי ספיקת כליות או תת פעילות בלוטת יותרת התריס (Hypoparathyroidism). יש להימנע מתיקון של חוסר ויטמין D בעזרת מולטי-ויטמינים המכילים גם ויטמין A, כיוון שעודף של ויטמין A עלול להגביר את שחלוף העצם ולגרום ליתר-סידן בדם.
תופעות לוואי של הטיפול
לטיפול בוויטמין 3D יש מעט תופעות לוואי. הרמה הטוקסית של OH)D)25 גבוהה מ-150 נ"ג/מ"ל (375 ננומול לליטר). הרעלה של ויטמין D מתבטאת ביתר-סידן בדם והפרשת סידן מוגברת בשתן (Hypercalciuria). נדיר להגיע לרמה רעילה של ויטמין במינונים שגרתיים של עד 4,000 יחידות ביום, והסיכון אף נמוך יותר כאשר מנטרים רמה של סידן ו-OH)D)25. יתר-סידן בדם שמופיע אחרי תחילת טיפול בוויטמין D יכול להיות ביטוי ליתר פעילות בלוטת יותרת התריס (Hyperparathyroidism) שהיה מוסווה על ידי חוסר בוויטמין D. בחולים עם יתר פעילות ראשוני של בלוטת יותרת התריס ויתר-סידן בדם, שבהם נמצא חוסר של ויטמין D, יש להתחיל טיפול בוויטמין D בזהירות תוך מעקב תכוף אחר רמות סידן.
פרוגנוזה
דגלים אדומים
ביבליוגרפיה
- ↑ Pittas AG, Lau J, Hu FB, Dawson-Hughes B. The role of vitamin D and calcium in type 2 diabetes: systematic review and meta-analysis. J Clin Endocrinol metab 2007;92:2017-29.
- ↑ Hewison M. Vitamin D and innate immunity. Curr Opin Investig Drugs 2008;9:485-90.
- ↑ Kim DH, Sabour S, Sagar UN, Adams S, Whellan DJ. Prevalence of hypovitaminosis D in cardiovascular diseases (from the National Health and Nutrition Examination Survey 2001 to 2004). Am J Cardiol 2008;102:1540-4.
- ↑ Tandeter H, Grynbaum M, Zuili U, Shany S, Schvartzman P. Serum 25-OH vitamin D levels in patients with fibromyalgia. Isr Med Assoc J. 2009;11:339-42.
- ↑ 5.0 5.1 Ish-Shalom S, Segal E, Salganik T, Raz B, Blomberg ILand Vieth R. Comparison of daily, weekly and monthly Vitamin D3 in ethanol dosing protocols for two months in elderly hip fracture patients. JCEM 2008;93:3430-5.
- ↑ Mukamel MN, Weisman Y, Somech R, et al. Vitamin D deficiency and insufficiency in orthodox and non-orthodox jewish mothers in Israel. Isr Med Assoc J. 2001;3:419-21.
- ↑ Heany RP. Osteoporosis Int 2000;11:553-555
- ↑ Holick MF, Siris ES, et al. Prevalence of Vitamin D Inadequacy among Postmenopausal North American Women Receiving Osteoporosis Therapy. J Clin Endocrinology Metab 2005;90:3215-3224
- ↑ Ginde AA, Liu MC, Camargo CA Jr. Demographic differences and trends of vitamin D insufficiency in the US population, 1988–2004. Arch Intern Med 2009;169:626-32.
- ↑ 10.0 10.1 Heaney RP, Dowell MS, Hale CA, et al: Calcium absorption varies within the reference range for serum 25-hydroxyvitamin D. J Am Coll Nutr 22:142-146, 2003.
- ↑ 11.0 11.1 Dawson-Hughes B, Heaney RP, Holick MF, Lips P, Meunier PJ, Vieth R. Estimates of optimal vitamin D status. Osteoporos Int 2005;16:713-716.
- ↑ 12.0 12.1 Dawson-Hughes B, Mithal A, Bonjour JP et al. IOF position statement: vitamin D recommendations for older adults. Osteoporosis Int. 2010;21(7):1151–1154.
- ↑ 13.0 13.1 National Osteoporosis Foundation. NOF Scientific Statement. ww.nof.org/prevention/calcium_and_Vitamin D.htm. Accessed 16 August 2010.
- ↑ Roux C, Bischoff-Ferrari HA, Papapoulos SE, et al. New insights into the role of vitamin D and calcium in osteoporosis management: an expert roundtable discussion. Curr Med Res Opin 2008 May;24(5):1363-1370 Epub 2008 Apr 2. Review PMID: 18387220, PubMed - indexed for MEDLINE
- ↑ RossAC, Manson JE, Abrams SA et al The 2011 report of dietary reference intake for calcium and vitamin D from Institute of Medicine: what clinicians need to know J Cli Endocrinol metab 2011; 96:53-58.
- ↑ Chapuy MC, Arlot ME, Duboeuf F, et al. Vitamin D3 and calcium to prevent hip fractures in elderly women. N Engl J Med 1992;327:1637-42.
- ↑ Dawson-Hughes B, Harris SS, Krall EA, Dallal GE. Effect of calcium and vitamin D supplementation on bone density in men and women 65 years of age or older. N Engl J Med 1997;337:670-6.
- ↑ Broe KE, Chen TC, Weinberg J, Bischoff-Ferrari HA, Holick MF, Kiel DP. A higher dose of vitamin D reduces the risk of falls in nursing home residents: a randomized, multiple-dose study. J Am Geriatr Soc 2007;55:234-239.
- ↑ Adami S, Giannini G, Bianchi I et al. Vitamin D status and response to treatment in post-menopausal osteoporosis . Osteoporos Int. 2009;20:239–244.
- ↑ www.nof.org/prevention/calcium-and-vitamin d.htm Accesseg 5 april 2007
- ↑ Sanders Km, Stuart AL, Williamson EJ et al Annual high-dose oral vitamin D and falls and fractures in older women: a randomized controlled trial. JAMA 2010;303(18):1815-22.
קישורים חיצוניים
המידע שבדף זה נכתב על ידי ד"ר גלוריה צבטוב, ד"ר אלכסנדר גורשטיין, המכון האנדוקריני, מרכז רפואי רבין, קמפוס בילינסון, והפקולטה לרפואה ע"ש סאקלר, אוניברסיטת תל אביב, וד"ר מירי שטייר, מומחית ברפואת המשפחה, יועצת במרפאת אוסטאופורוזיס, מרפאה מקצועית לין, חיפה


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק