מחלת הכבד השומני - אבחון וטיפול - נייר עמדה - Fatty liver disease - diagnosis and treatment
הופניתם מהדף מחלת הכבד השומני - אבחון וטיפול - נייר עמדה לדף הנוכחי.
|
| |
|---|---|
| אבחון וטיפול במחלת הכבד השומני | |

| |
| האיגוד המפרסם | החברה הישראלית לחקר הכבד האגודה הישראלית לאנדוקרינולוגיה |
| קישור | באתר הר"י |
| תאריך פרסום | אפריל 2024 |
| יוצר הערך | פרופ' הילה קנובלר, פרופ' שירה זלבר-שגיא, ד"ר יואל טולדנו, ד"ר חני ישועה, פרופ' ריפעת ספדי, ד"ר עידית דותן, פרופ' זיו בן ארי, פרופ' אורן שיבולת, פרופ' אמיר שלומאי |
| ניירות עמדה מתפרסמים ככלי עזר לרופא/ה ואינם באים במקום שיקול דעתו/ה בכל מצב נתון. כל הכתוב בלשון זכר מתייחס לשני המגדרים. | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – מחלת הכבד השומני
תקציר
מחלת כבד שומני לא אלכוהולי Nonalcoholic fatty liver disease (NAFLD) היא ספקטרום של מצבים. החל בהפרעה קלה המתבטאת בהצטברות שומן מקרווסקולרי בתאי הכבד (סטיאטוזיס) שיכולה להיות מלווה בדלקת קלה (NAFL - Nonalcoholic Fatty Liver) ועד מחלה מתקדמת יותר הכוללת דלקת ופגיעה בתאי הכבד (Nonalcoholic Steatohepatitis - NASH) ובהמשך הצטלקות עד יצירת שחמת.
בשנת 2023 הוכנס מינוח חדש Metabolic dysfunction-Associated Steatotic Liver Disease (MASLD) ועל פי מינוח זה הצורה המתקדמת יותר נקראת Metabolic dysfunction-Associated Steatohepatitis (MASH).
לפי ההערכות, כמיליארד אנשים ברחבי העולם לוקים ב-MASLD. השכיחות של MASLD ו-MASH עולה ברחבי העולם במקביל לעלייה בשכיחות של מחלות נלוות הכוללות השמנה (בעיקר בטנית), תסמונת מטבולית, סוכרת סוג 2 (T2DM - Type 2 Diabetes Mellitus), דיסליפידמיה ויתר לחץ-דם.
הגורם הפתופיזיולוגי החשוב ביותר במרבית המקרים של MASLD ו-MASH הוא קיום מצב של תנגודת יתר לאינסולין - Insulin resistance. בהתאם, בחולים עם סוכרת סוג 2 קיים סיכון מוגבר להתקדמות המחלה הכבדית: התפתחות MASH, פיברוזיס עד שחמת וגם HCC) Hepatocellular Carcinoma). כמו-כן, חולים עם כבד שומני חייבים להיסקר לסוכרת.
סיבת התמותה העיקרית של אנשים עם MASLD ו-MASH היא מחלות לב וכלי דם (Cardiovascular Disease - CVD). בשלבים מתקדמים יותר של MASH ישנה עליה בסיכון לתמותה מסיבות כבדיות (שחמת - HCC). לאור זאת, קיימת חשיבות עצומה בהשגת איזון מקסימלי של כל גורמי הסיכון הקרדיו-מטבוליים בחולים אלו ובניטור של סיבוכי מחלת הכבד במקרים של מחלת כבד מתקדמת.
צמצום הסיכון הקרדיווסקולרי הגבוה בחולי MASLD - אבני היסוד בטיפול ב-MASLD ובהקטנת הסיכון ל-CVD הם שינוי אורחות חיים הכוללת פעילות גופנית וירידה משמעותית במשקל. מידת הירידה במשקל הנדרשת נגזרת לרוב מחומרת מחלת הכבד השומני. מומלץ לדבוק בדיאטה כדוגמת הדיאטה הים-תיכונית ולהפחית בצריכת סוכרים ובצריכת בשר אדום ומעובד.
בנוסף, חלק גדול מהחולים נזקקים לטיפול בסטטינים. טיפול זה הוא בטוח ואין להימנע ממנו גם במקרה של הפרעה מתונה באנזימי הכבד. ישנה חשיבות גם להפסקת עישון ולהימנעות משתיית אלכוהול.
לא היה טיפול תרופתי מאושר בחולי MASLD, אך בחולים עם השמנת יתר ו/או סוכרת סוג 2 יש לשקול שימוש בתרופות בעיקר אגוניסטים ל-1-GLP, מעכבי SGLT2 וכן, במקרים נבחרים Pioglitazone. תרופות אלו מורידות את הסיכון ל-CVD וגם הוכחו כיעילות מבחינה כבדית בעיקר בהקטנת סטאטוזיס - MASH.
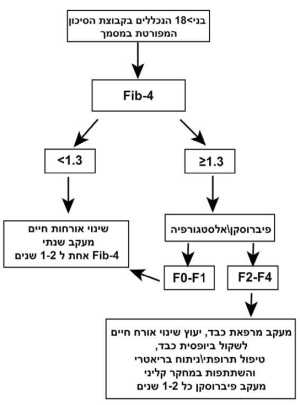
הערכת הסיכון לפיברוזיס של הכבד - ההמלצה היא לבצע בכלל החולים עם כבד שומני על-פי הדמיה, סוכרת סוג 2 ו/או השמנה עם מאפייני התסמונת המטבולית, הערכת סיכון לפיברוזיס על-ידי חישוב פשוט של מדד 4-FIB. הערכה זו מומלצת גם באלו ללא הפרעה באנזימי כבד. בחולים עם מדד גבוה יש להמשיך בירור כולל בדיקת פיברוסקן, ולעיתים גם ביופסיית כבד והפניה למרפאת כבד.
מומלץ להכליל חולים עם מחלת כבד מתקדמת בניסויים קליניים הכוללים תרופות חדשות להורדת משקל (כדוגמת אגוניסטים ל-GLP1 או ל-GLP-1/GIPGLP1/GIP/Glucagon או מעכבי פיברוזיס (כדוגמת אגוניסטים ל-FGF 19/21). במרץ 2024 אושרה בהליך מהיר על ידי ה-FDA (Food and Drug Administration) התרופה הראשונה לחולי כבד שומני עם פיברוזיס דרגה F2-F3 - (Rezdiffra (resmetirom שהיא אגוניסט סלקטיבי לרצפטור הורמון התירואיד β בכבד.
הקדמה ומונחים
מה כולל הספקטרום של המחלה
מחלת כבד שומני לא אלכוהולי (NAFLD) כוללת מספר מצבים. הפרעה קלה מתבטאת בהצטברות שומן מקרווסיקולארי בתאי הכבד (סטיאטוזיס - NAFL). בהמשך היא עלולה להיות מלווה בדלקת קלה. מחלה מתקדמת עוד יותר מוגדרת כסטאטוהפטיטיס - NASH), ומאופיינת גם בנוכחות דלקת אונתית ופגיעה בתאי הכבד, כגון תפיחות תאי הכבד בצורת בלון, עם או ללא פיברוזיס.
הסמן הפרוגנוסטי החשוב ביותר לתוצאים שליליים של מחלת הכבד בחולים אלה הוא התפתחות של פיברוזיס של הכבד, העלול להתדרדר עד לשחמת הכבד על סיבוכיה[1][2][3].
כיצד תתבצע האבחנה ומהו החידוש במינוח המחלה
האבחנה של NAFLD תתבצע בקרב אנשים ללא או עם צריכה מועטה של אלכוהול (>20 גרם ליום לנשים ו->30 גרם ליום לגברים) ובהיעדר אטיולוגיה אחרת למחלת כבד.
בשנת 2023 הוכנס מינוח חדש שמתאר את המחלה במובן המטבולי שלה וללא מינוחים העלולים לייצר סטיגמה (צריכת אלכוהול והצטברות שומן) - MASLD[3]. ההגדרה החדשה שהוכנסה בעקבות דיון בפאנל נרחב (Delphi panel) שכלל נציגי איגודים בין לאומיים העוסקים במחלות כבד וארגונים המייצגים חולים, מדגיש את המצב המטבולי הלא-תקין. האבחנה נעשית על פי עדות לסטאטוזיס בבדיקות הדמיה או בביופסיה של הכבד יחד עם לפחות מאפיין אחד של התסמונת המטבולית, כדלהלן:
- 25 < BMI (Body Mass Index) ק"ג/מ2 (קילוגרם/מטר מרובע) או היקף מותן < 94 סנטימטר בגבר, < 80 סנטימטר באישה
- גלוקוז בצום > 100 מיליגרם אחוזים או אחרי העמסת גלוקוז > 140 מיליגרם אחוזים: 5.7 אחוזים < HbA1c, או טיפול לסוכרת
- לחץ-דם < 130/80 מילימטר כספית או טיפול ליתר לחץ-דם
- טריגליצרידים > 150 מיליגרם אחוזים או טיפול לדיסליפידימיה
- 40 < HDL cholesterol מיליגרם אחוזים בגבר ו- > 50 מיליגרם אחוזים באישה
על-פי מינוח זה, הצורה המתקדמת יותר נקראת MASH[3]. לאורך המסמך ייעשה שימוש במינוחים החדשים, בשל שימושם הרווח בספרות העדכנית.
אפידמיולוגיה
לפי ההערכות, כמיליארד אנשים ברחבי העולם לוקים ב-MASLD, כ־80 מיליון מהם בארצות הברית[4]. השכיחות של MASLD ו-MASH עולה ברחבי העולם במקביל לעלייה בשכיחות של מחלות נלוות, הכוללות: השמנה (בעיקר בטנית, ויסצרלית), תסמונת מטבולית, דיסליפידמיה, ויתר לחץ-דם[4][5].
במהלך שלושת העשורים האחרונים, השכיחות של MASLD בארצות הברית עלתה מ-20 אחוזים מכלל האוכלוסייה בשנים 1994-1988 ל-32 אחוזים בשנים 2012–2016. עלייה זו בשכיחות של MASLD דווחה גם בילדים ובבני נוער. מגמות דומות נמצאו במקומות אחרים בעולם, כולל אירופה, סין, הודו ואזורים אחרים. בישראל אין הערכה עדכנית של מספר החולים עם MASLD, אולם עבודה משנת 2006 מצביעה על שכיחות של לפחות 30 אחוזים בקרב האוכלוסייה[6]. לפיכך, MASLD היא בעיית בריאות עולמית, הכרוכה גם בנטל סוציו-אקונומי משמעותי.
השכיחות האמיתית של MASH באוכלוסייה הכללית איננה ברורה בוודאות. לדוגמה, MASH זוהה בקרב 14 אחוזים מתוך 664 מטופלים א-סימפטומטיים עם BMI ממוצע של 30.4 ק"ג/מ2 (ל-15 אחוזים מתוכם אבחנה של סוכרת), אשר עברו בדיקות סקר לסרטן המעי הגס בארצות הברית[7]. שכיחות MASLD באנשים עם עודף משקל או השמנה גבוהה בהרבה ביחס לאוכלוסייה הכללית ועולה על 50 אחוזים. במטה-אנליזה משנת 2023, שכללה 101,028 אנשים מתוך 151 מחקרים, נמצא כי באוכלוסיית הסובלים מעודף משקל, MASH נמצא ב-33 אחוזים[8].
פיברוזיס משמעותי קלינית (שלבים F2-F4) נמצא בכ-20 אחוזים ויותר מהאנשים הסובלים מעודף משקל עם[8]MASLD. הצפי הוא שלא רק ששכיחות MASLD תעלה בשנים הבאות בארצות רבות בעולם עם העלייה בשכיחות השמנה וסוכרת, אלא צפויה גם עליה לא פרופורציונית בשכיחות מחלת כבד מתקדמת. לדוגמה, הצפי הוא שבארצות הברית, בשנת 2030 תהיה עליה של 56 אחוזים בשכיחות MASH, 161 אחוזים בשכיחות שחמת בדרגה מתקדמת ו-130 אחוזים בשכיחות של HCC בהשוואה לשנת 2016[4].
מהלך המחלה
ההערכה היא של-20 אחוזים מהאנשים עם MASLD יש MASH, ו-20 אחוזים מהאנשים עם MASH עלולים להתקדם לשחמת במשך 3–4 עשורים. מטה-אנליזה משנת 2015 של ביופסיות כבד עוקבות אורכיות מוקדמות בקרב 411 חולי MASLD הדגימה שיעור התקדמות של פיברוזיס בדרגה אחת לכל 7 שנים אצל אנשים עם MASH, לעומת 14 שנים אצל אנשים עם NAFL בלבד[9]. מטה-אנליזה משנת 2020, שכללה 13 מחקרים, הראתה שפיברוזיס ונוכחות של MASH הם המנבאים העיקריים להתקדמות המחלה[10]. התקדמות הפיברוזיס מושפעת מגורמים רבים, כגון נוכחות וחומרה של מחלה נלווית, בראש ובראשונה סוכרת סוג 2, פרופיל גנטי וגורמים סביבתיים.
התקדמות הפיברוזיס תוביל לשחמת הכבד. בקרב מטופלים עם שחמת מפוצה, עד 45 אחוזים מתוכם ייפתחו שחמת לא מפוצה (נוכחות של סיבוכי יתר לחץ דם פורטלי הכוללים מיימת, אנצפלופתיה כבדית, ו\או דמם מדליות) תוך 8 שנים[11]. חולי שחמת זקוקים לבדיקות סקר לאיתור דליות ומעקב אחר סימנים או תסמינים של שחמת לא מפוצה. אנשים עם שחמת על רקע MASH נושאים סיכון של כ-2-1.5 אחוזים לשנה לפתח HCC[12]. בקרב אנשים אלו מומלץ לבצע סקר ומעקב לאיתור HCC באופן שגרתי על ידי בדיקת אולטרסאונד עם או בלי אלפא-פטופרוטאין (AFP - Alpha-Feto Protein) כל 6 חודשים[13][14]. גם באנשים עם MASLD ללא שחמת דווח על שיעור היארעות גבוה יותר של HCC מאשר במחלות כבד מאטיולוגיות אחרות. ברם, שיעור זה הוא עדיין נמוך מכדי להמליץ על סקר או מעקב שגרתי של HCC בקרב חולים אלו, אלא אם כן יש עדות לפיברוזיס מתקדם.
סיבות המוות המובילות בחולים עם MASLD הן מחלות לב וכלי-דם (CVD). במקום שני, ממאירות לא כבדית, ואחריהן תמותה על רקע מחלת כבד[15]. אולם, כאשר יש כבר עדות לשחמת על רקע MASH, מחלת הכבד הופכת לסיכון הדומיננטי לתמותה וגם מצריכה לשקול השתלת כבד.
MASH היא האינדיקציה השנייה בשכיחותה להשתלת כבד בארצות הברית[16]. בקרב חולים בארצות הברית עם HCC שהמתינו להשתלת כבד בין השנים 2016–2020, העלייה התלולה ביותר שנצפתה הייתה בשכיחות HCC על רקע MASH לעומת העלייה בשכיחות HCC על רקע אטיולוגיות אחרות (הפטיטיס C ו-B)[17].
לכן, יש לצפות ש-MASH תהיה בשנים הבאות ההתוויה המובילה להשתלת כבד.
פתוגנזה
הפתוגנזה של MASLD וההתקדמות בחלק מהאנשים ל-MASH היא מורכבת וכוללת בתוכה גורמים סביבתיים (בעיקר תזונה מערבית והיעדר פעילות גופנית), גורמים גנטיים, שינויים בהרכב חיידקי המעי (gut microbiota) (ראו מאמר סקירה[5]). הגורם הפתופיזיולוגי החשוב ביותר במרבית המקרים של MASLD ו-MASH הוא קיום מצב של תנגודת יתר לאינסולין[18][19].
תנגודת יתר לאינסולין נמצאת בבסיס התסמונת המטבולית. היא כוללת בתוכה לפחות 3 מתוך 5 הקריטריונים הבאים:
- השמנה בטנית (המייצגת עודף רקמת שומן ויסצרלי);
- הפרעות במשק הגלוקוז כולל טרום סוכרת וסוכרת סוג 2;
- יתר-לחץ-דם;
- רמת טריגליצרידים > 150 מיליגרם אחוזים;
- רמת HDL cholesterol < 50 מיליגרם אחוזים באישה ו- < 40 מיליגרם אחוזים בגבר. מעבר להיפרטריגליצרידמיה ורמה נמוכה של HDL cholesterol, הדיסליפידמיה האופיינית לתסמונת המטבולית כוללת גם שינוי איכותי של LDL, הגורם להיווצרות חלקיק אטרוגני small dense LDL
מחקרים רבים הראו את הקשר החזק בין תסמונת מטבולית לבין MASLD. רקמת השומן הביטני עוברת פירוק (ליפוליזה) מואץ וכתוצאה מכך מתקבל שחרור של חומצות שומן חופשיות (Free Fatty Acids - FFA), המגיעות לכבד והופכות בו לטריגליצרידים. בנוסף, רקמת השומן יכולה להפוך מודלקת עם הסננה של מקרופגים ושחרור ציטוקינים דלקתיים בעלי השפעה סיסטמית על הגברת התהליך הדלקתי בכבד וגם על האצת טרשת העורקים.
קיים גם יצור יתר של שומן בתוך הכבד DNL (de-novo lipogenesis) כתוצאה מהיפראינסולינמיה ומתזונה עשירה בפחמימות, ובמיוחד השפעה מזיקה מצריכת יתר של פרוקטוז. הצטברות יתר של שומן תוך-כבדי היא השלב הראשון בהתפתחות MASLD. בחולים עם סוכרת סוג 2 קיים סיכון מוגבר להתקדמות המחלה הכבדית: התפתחות MASH, פיברוזיס עד שחמת וגם HCC[18][19]. לדוגמה, בעבודה שהתפרסמה בשנת 2023 נבדקו 493 אנשים עם סוכרת סוג 2 שטופלו במרפאות בקהילה ולא אובחנו בעבר כסובלים ממחלת כבד. בקרב 65 אחוזים, 14 אחוזים ו-6 אחוזים מהם נמצאו MASLD, פיברוזיס מתקדמת ושחמת, בהתאמה[20]. קיים גם קשר דו-כיווני; לדוגמה, במטה-אנליזה גדולה נמצא, כי אנשים עם MASLD היו בסיכון כפול לפתח סוכרת סוג 2 בתקופת מעקב של שנתיים לעומת אנשים ללא[21]MASLD.
לאור זאת, ניתן לראות ב-MASLD/MASH מרכיב של התסמונת המטבולית. בנוסף, קיום סוכרת סוג 2 מעלה בצורה משמעותית את הסיכון למחלת כבד מתקדמת.
סיכון קרדיווסקולרי בחולי MASLD
הקשר החזק בין MASLD לבין התסמונת המטבולית, הכוללת בתוכה גורמי סיכון ידועים למחלות קרדיווסקולריות (CVD), מסביר את הקשר בין MASLD לשכיחות מוגברת של אירועים קרדיווסקולריים. יתרה מזו, סיבת התמותה העיקרית של אנשים עם MASLD ו-MASH היא CVD. במטה-אנליזה גדולה שכללה 34,043 משתתפים ומשך מעקב ממוצע של 7 שנים, נמצא, שבחולים עם MASLD היה סיכון מוגבר ב-64 אחוזים ללקות או למות מ-CVD לעומת אנשים ללא MASLD. סיכון זה עלה עוד יותר באנשים עם עדות לפיברוזיס כבדי ואצל אנשים עם סוכרת בנוסף ל-[22]MASLD. חלק מהמחקרים אף הראו, שהימצאות MASLD היא גורם סיכון בלתי-תלוי לאירועי[23]CVD.
לאור הסיכון המוגבר של חולים עם MASLD לפתח CVD קיימת חשיבות עצומה בהשגת איזון מקסימלי של כל גורמי הסיכון הקרדיו-מטבוליים בחולים אלו.
צמצום הסיכון הקרדיווסקולרי הגבוה בחולי MASLD
שינוי אורחות חיים וירידת משקל
שינוי אורחות חיים וירידת משקל הן אבני היסוד בטיפול ב-MASLD. לירידה במשקל יש גם השפעה מיטיבה על הורדת תחלואה ותמותה על רקע CVD. למשל, תוצאות מחקר ה-Look AHEAD הראו, שבחולים עם סוכרת סוג 2 שהצליחו לרדת מעל 10 אחוזים במשקל באמצעות התערבות אינטנסיבית בשינוי הרגלי חיים, חלה ירידה של 21 אחוזים באירועים על רקע[24]CVD. בנוסף, במחקרים עם מעקב ארוך אחרי אנשים, שעברו ניתוחים בריאטריים, כגון מחקר SOS, נצפתה ירידה של כ-50 אחוזים באירועים קרדיווסקולריים[25].
טיפול בסטטינים להפחתת שומני הדם
באנליזה post-hoc של 3 מחקרי RCT, נמצא, כי טיפול ב-Atorvastatin הוריד בשני שלישים את מספר אירועי ה-CVD בחולים עם MASLD (על סמך הפרעה בתפקודי כבד והסננה שומנית בבדיקה סונוגרפית), בהשוואה לחולי MASLD שלא קיבלו טיפול זה. יתרה מזאת, דרגת הירידה באירועי CVD בחולי MASLD הייתה גדולה אפילו יותר מאשר באנשים ללא MASLD, עקב הסיכון המוגבר שקיים בחולים אלו. הטיפול בסטטינים אף שיפר את תפקודי הכבד ואת ההסננה השומנית על פי בדיקה סונוגרפית[26]. ישנן עדויות נוספות לכך שטיפול בסטטינים הוא בטוח בחולים עם מחלת כבד אפילו בשלבים מתקדמים של פיברוזיס או שחמת מפוצה, ואולי אף בעל השפעה מועילה על התקדמות שחמת ויתר לחץ-דם פורטלי[27].
טיפול ביתר-לחץ-דם
על-מנת להוריד את הסיכון הקרדיווסקולרי חשוב לאזן את ערכי לחץ-הדם. קיימות גם עדויות ראשוניות שייתכן ועיכוב מערכת רנין אנגיוטנסין הוא בעל השפעה חיובית על מחלת הכבד[23].
שיפור התנגודת לאינסולין
מאחר שלתנגודת יתר לאינסולין תפקיד מרכזי בהתפתחות MASLD, יש היגיון בטיפול ב-Insulin sensitizer כגון Pioglitazone. במחקר RCT גדול n=5238) PROactive), שבו נבדקה השפעת Pioglitazone באנשים עם סוכרת ורקע קודם של מחלה קרדיווסקולרית, נמצאה ירידה של 16 אחוזים באירועי CVD נוספים[28]. עם זאת, נצפתה גם עלייה באי-ספיקת לב על רקע צבירת נוזלים. תופעת לוואי זו ואחרות מגבילות את השימוש בתרופה. השפעת Pioglitazone על מחלת הכבד תפורט בהמשך המסמך.
דגשים:
- במרבית החולים עם MASLD/MASH קיים מצב של תנגודת יתר לאינסולין ומצב זה עומד בבסיס הפתוגנזה של מחלה זו
- תנגודת יתר לאינסולין עומדת גם בבסיס התסמונת המטבולית וכוללת השמנה ביטנית, יתר לחץ-דם והפרעות במשק הגלוקוז ושומני הדם
- בחולים עם סוכרת סוג 2 ישנה שכיחות גבוהה במיוחד של MASLD והתקדמות ל-MASH ופיברוזיס
- חולים עם MASLD/MASH מצויים בדרגת סיכון גבוהה במיוחד לפתח מחלות קרדיווסקולריות. לכן יש הכרח לבצע הערכה של גורמי הסיכון הקרדיווסקולריים ולטפל בהם בצורה אגרסיבית ככל האפשר
- שינוי באורחות החיים וירידה במשקל הם אבני היסוד בטיפול ב-MASLD/MASH ותורמים הן לשיפור במחלת הכבד והן לירידה בתחלואה ובתמותה קרדיווסקולרית
- טיפול בסטטינים בחולי MASLD/MASH הוא חשוב והוכח כמוריד את הסיכון ל-CVD בצורה ניכרת
- טיפול בסטטינים בחולי MASLD/MASH נמצא כבטוח, כולל בחולים עם פיברוזיס מתקדם. אין להימנע מטיפול בסטטינים בשל הפרעה באנזימי כבד ו\או בנוכחות פיברוזיס של הכבד. במקרים פרטניים מומלץ להתייעץ במומחה כבד
אבחון פיברוזיס של הכבד בחולי MASLD
בהיותו הגורם הפרוגנוסטי החשוב ביותר לתוצאים שליליים, ישנה חשיבות רבה לאתר פיברוזיס מתקדם בחולי[29]MASLD. אצל כ-20–30 אחוזים מהמטופלים עם מחלה מתקדמת (> F2), שכיח למצוא שרמת אנזימי הכבד היא בתחום הנורמה. על כן, אנזימי כבד תקינים אינם שוללים קיומה של מחלת כבד מתקדמת.
בדיקת סקר לאבחון דרגת פיברוזיס מתקדם איננה מומלצת לכלל האוכלוסייה, אך ישנה חשיבות רבה לאתר את המטופלים הנמצאים בקבוצות הסיכון לפתח דרגת פיברוזיס מתקדם[30][31]. דרגה זאת הוגדרה במאי 2023 על ידי החברה האמריקאית לחקר הכבד (AASLD, American Association for the Study of Liver Diseases) כ- ≥ F2[19].
חולים הנכללים בקבוצות הסיכון
- כל המטופלים שנמצא אצלם כבד שומני בהדמיה (אולטרסאונד, CT - Computed Tomography, MRI - Magnetic Resonance Imaging)
- אנשים עם השמנה ומאפיינים של התסמונת המטבולית
- אנשים עם סוכרת מסוג 2
- אנשים עם צריכה משמעותית של אלכוהול (יותר מ-20 גרם ליום בנשים ו-30 גרם בגברים)
- קרובי משפחה מדרגה ראשונה של מטופלים עם שחמת על רקע כבד שומני
יש לבצע הערכה ראשונית של דרגת הפיברוזיס במטופלים (מעל גיל 18), שאותרו כשייכים לאחת מקבוצות הסיכון, על ידי שימוש בנוסחת ה-4-FIB. הנוסחה נשענת על 4 מדדים: גיל, רמת הטסיות בדם ורמות ALT, AST בסרום, כדלהלן:
FIB-4=Age (years)xAST (U/L)/[PLT(109/L)xALT(U/L)1/2]
אם מתקבל ערך הקטן מ-1.3 (שולל בצורה טובה פיברוזיס מתקדם) באנשים עד גיל 65 וערך של 2 ומטה באנשים מעל גיל 65 ניתן להמשיך במעקב רופא המשפחה תוך מתן המלצות על שינוי באורח חיים ואיזון גורמי הסיכון. אם מתקבל ערך של 4-FIB גבוה יותר, יש לשקול הפנייה לביצוע בדיקת פיברוסקאן/אלסטוגרפיה על מנת לאשש\לשלול פיברוזיס מתקדם. בדיקת הפיברוסקן/אלסטוגרפיה זמינה במספר מרכזים/מכוני כבד בארץ והיא איננה כלולה בסל התרופות לאינדיקציה הזו בישראל, ועל כן כרוכה בעלות למטופל. ניתן גם להיעזר בבדיקת Magnetic resonance elastography) MRE). בדיקה זו זמינה רק במספר מצומצם של מרכזים בישראל, או בבדיקת דם - ELF (איננה זמינה בישראל) על מנת לשלול דרגת פיברוזיס מתקדמת.
מטופלים עם דרגת פיברוזיס F0-F1 (כפי שנקבע על-פי אחד מהאמצעים שפורטו לעיל) יישארו במעקב רופא המשפחה. מטופלים עם דרגות פיברוזיס F2-F4 יופנו להמשך מעקב/טיפול במרפאות/מכוני הכבד (תרשים מספר 1). יש לשקול ביצוע ביופסיית כבד במצבים שבהם יש חשד לאבחנה אחרת, או כשיש פער בין המצב הקליני, בדיקות הדם או ההדמיה.
במקרים עם 1.3 < 4-FIB (או < 2 באנשים מעל גיל 65) שלהלן, מומלץ לחזור על החישוב של 4-FIB כל שנה-שנתיים, במטופלים עם טרום סוכרת, סוכרת מסוג 2, או השמנה ו/או לפחות שני מרכיבים של הסינדרום המטבולי. במטופלים ללא מאפיינים אלו מומלץ לחזור על החישוב כל 2–3 שנים.
מטופלים, שפיתחו שחמת הכבד, נמצאים בסיכון גבוה לפתח סיבוכי שחמת, ועל כן זקוקים למעקב ופיקוח שגרתי הכולל:
- אולטרסאונד בטן + רמת אלפא-פטופרוטאין בדם כל 6 חודשים על מנת לגלות בהקדם HCC
- גסטרוסקופיה בשאלה של דליות על פי הקריטריונים המקובלים בקווים המנחים של האיגוד האירופי לחקר הכבד (EASL, European Association for the Study of the Liver)[13]
אבחנה, טיפול ומעקב במטופל עם כבד שומני ברמת המרפאה הראשונית
האבחון של כבד שומני ברמת המרפאה הראשונית מתבצע בדרך כלל כחלק מבירור של הפרעה באנזימי כבד או במסגרת בדיקת הדמיה, בה אובחן כבד שומני.
בהערכה הקלינית של מטופלים אלו ישנם שני שלבים:
- אבחון של כבד שומני ושלילת סיבות אחרות לצבירת שומן בכבד או להפרעה באנזימי כבד
- זיהוי המטופלים עם סיכון מוגבר להצטלקות (פיברוזיס) של הכבד והערכת המצב הקרדיו-מטבולי
שלב ראשון - אבחון מחלת הכבד השומני ושלילת סיבות אחרות למחלת כבד
האבחנה של כבד שומני תתבסס על אנמנזה, בדיקה גופנית, בדיקות מעבדה והדמיה.
אנמנזה: רוב האנשים הסובלים מכבד שומני הם א-תסמיניים. חלק מהמטופלים ילינו על כאב בבטן ימנית עליונה או עייפות. יש לשלול סיפור משפחתי של מחלת כבד שומני ושחמת על רקע כבד שומני בקרובים מדרגה ראשונה, המגדיל משמעותית את הסיכון ללקות בפיברוזיס משמעותי.
בדיקות מעבדה: הפרעה באנזימי כבד בדם קיימת רק בחלק מהמטופלים עם כבד שומני ומתאפיינת לרוב בעלייה קלה עד בינונית (עד פי 3–4 מערכי הנורמה) בטרנסאמינזות עם יחס ALT/AST גדול מ-1. תיתכן גם עלייה ב-GGT ובשכיחות נמוכה יותר עלייה גם בפוספטזה הבסיסית (ALKP). לא נמצא קשר ברור בין רמת האנזימים בדם לבין חומרת המחלה ההיסטולוגית. עצם העובדה שרמת אנזימי הכבד בדם תקינה לא שוללת מחלת כבד משמעותית עם פיברוזיס מתקדם[32][33]. יש להתייחס למספר מדידות של ערכי אנזימי הכבד ולא למדידה חד-פעמית. כמו-כן, ערכי הייחוס התקינים של אנזימי הכבד ההפטוצלולריים אינם אחידים במעבדות השונות. מתברר, כי רמות "בריאות" של ALT נמוכות בהרבה מהמקובל כגבול עליון של ערכי יחוס במעבדות רבות. רמות "הבריאות" על פי עבודות שונות הן: 19-25 IU/I (יחידות בינלאומיות לליטר) בנשים ו־29-33 IU/I בגברים[34].
עלייה ברמת הפריטין בדם שכיחה בחולים עם כבד שומני ובדרך כלל מרמזת על התקדמות המחלה[35]. יש להשלים בדיקות דם להערכת התפקוד הסינתטי (אלבומין, INR - International Normalized Ratio ובילירובין) וספירת דם וגם הערכה מעבדתית קרדיומטבולית, הכוללת רמת גלוקוז בצום, רמת המוגלובין מסוכרר, פרופיל שומנים ותפקודי כליה כולל קריאטינין בדם ודגימת שתן ליחס מיקרואלבומין לקריאטינין.
בדיקות הדמיה: בדיקת ההדמיה השכיחה ביותר היא סונר כבד הבודקת הסננה שומנית של הכבד. אולם, רגישות הבדיקה לכבד שומני היא נמוכה יחסית, בעיקר כאשר כמות השומן הכבדי איננה גדולה וכאשר קיימת השמנה. כמו-כן, הבדיקה היא תלוית מפעיל ונתונה לשונות בין מפעילים שונים. לכן, החברה האמריקאית לחקר הכבד איננה ממליצה על בדיקת הסונר כבדיקת סקר לכבד שומני, ובכל מקרה יש להתייחס לתוצאות הבדיקה תוך תכלול מגבלותיה[19]. כלים רגישים יותר לאבחון כבד שומני כוללים את בדיקת ה-CAP (חלק מבדיקת הפיברוסקאן) ובמידת האפשר MRI PDFF לכימות השומן. בדיקה זו כמעט ואיננה זמינה בישראל.
במטופלים ללא הפרעה באנזימי כבד, בהם התגלה כבד שומני באקראי בסונר, והם א-תסמיניים מבחינת מחלות כבד, וללא אנמנזה של צריכת אלכוהול מופרזת או נטילת תרופות היכולות לגרום לכבד שומני, ניתן להניח שמדובר במחלת הכבד השומני.
בכל מקרה של הפרעה באנזימי כבד או כאשר יש עדות להסננה שומנית של הכבד בהדמיה, עם או ללא הפרעה באנזימי כבד, יש צורך לשקול שלילת אטיולוגיות אחרות (טבלה מספר 1).
שלב שני - הערכת פיברוזיס כבדי ומצב קרדיו-מטבולי
ניהול המטופל עם כבד שומני מתמקד בשני היבטים עיקריים - חומרת מחלת הכבד והמצב הקרדיומטבולי.
- זיהוי המטופלים עם סיכון מוגבר לפיברוזיס כבדי הערכת חומרת מחלת הכבד וזיהוי המטופלים עם סיכון מוגבר לפיברוזיס כבדי משמעותי הוא חלק חשוב בהערכת המטופל עם כבד שומני. הערכה זו תתבצע תקופתית בשילוב של אנמנזה, בדיקה גופנית, בדיקות מעבדה והדמיה יחד עם בדיקות ייעודיות להערכת פיברוזיס כבדי כמו 4-FIB
- מעקב בחולים עם פיברוזיס מתקדם או שחמת חולים אלו חייבים מעקב במרפאת כבד
- מעקב אחר מחלות ממאירות הסיכוי ללקות במחלות ממאירות, כולל מחלות ממאירות לא-כבדיות, עולה בחולים עם כבד שומני ובמיוחד בחולים עם סוכרת. מחלת הכבד השומני נחשבת כגורם סיכון להתפתחות HCC גם בהיעדר שחמת. נכון להיום, אין עדין קווים מנחים ברורים לגבי מעקב אחרי HCC בחולים ללא שחמת, אך כן מומלץ להקפיד על כל בדיקות הסקר לגילוי מוקדם של מחלות ממאירות שונות לפי ההנחיות המקובלות
- הערכת הסיכון הקרדיומטבולי קיים קשר ברור בין מחלת הכבד השומני ובין התפתחות סוכרת בעתיד, הסינדרום המטבולי על כל מרכיביו וסיכון מוגבר להתפתחות של מחלה קרדיווסקולרית. לכן, חלק בלתי נפרד מניהול הטיפול של חולה עם כבד שומני יכלול הערכה וטיפול בשלל גורמי הסיכון הקרדיווסקולריים, לדוגמה, אנמנזה לגבי עישון והמלצות בהתאם, סקירה לסוכרת ומעקב אחרי רמות גלוקוז, ערכי לחץ-דם ופרופיל שומנים ודגש על אורחות חיים
הפניית המטופל למומחה למחלות כבד
- בכל מקרה בה נותרה שאלה אבחנתית - לדוגמה, במטופל עם הפרעה קבועה באנזימי כבד, במטופל עם כייל גבוה של נוגדנים אוטואימוניים, במטופל ללא מאפיינים מטבוליים ברורים
- בכל מקרה של חשד למחלת כבד כרונית מתקדמת\פיברוזיס
| טבלה מספר 1 - סיבות לעלייה באנזימי כבד הפטוצלולריים |
|---|
| מחלת הכבד השומני |
| דלקת כבד זיהומית כרונית - הפטיטיס מסוג B או C |
| תרופות, כולל תוספי מזון. לדוגמה, טמוקסיפן, סטרואידים, Methotrexate, אמיודרון |
| צריכת יתר של אלכוהול |
| הפטיטיס אוטואימונית |
| מחלה על שם ווילסון |
| חסר אלפא 1 אנטיטריפסין |
| המוכרומטוזיס |
| מחלות ממאירות - מחלה גידולית ראשונית של הכבד - HCC או גרורות |
| צליאק |
דגשים:
- כל הערכה של מטופל עם כבד שומני צריכה לכלול הערכה של הפגיעה הכבדית (דרגת פיברוזיס) והערכה כללית של המצב הקרדיו-מטבולי. יש לבצע בדיקת סקר לסוכרת בכל מטופל עם אבחנה של כבד שומני
- ההערכה לגבי דרגת הפיברוזיס בכבד יכולה להתבצע בעזרת בדיקות פשוטות וזמינות כמו בדיקת ה-4-FIB
- הסיכון ללקות במחלות ממאירות, כולל HCC, עולה במטופלים עם כבד שומני. לכן יש להקפיד על כל בדיקות הסקר לגילוי מוקדם של ממאירויות שונות לפי ההנחיות המקובלות
- במטופלים סוכרתיים יש להעדיף תרופות, היכולות לשפר את הפרופיל הקרדיו-מטבולי של המטופל, כגון תרופות ממשפחת ה־GLP1 RA ותרופות ממשפחת מעכבי SGLT2
טיפול - שינוי אורחות חיים
מאחר ששינוי אורח חיים, הכולל הפחתת משקל, תזונה בריאה, ופעילות גופנית נמצא יעיל בהפחתת גורמי הסיכון לכבד שומני, הוא הוגדר כקו הראשון בטיפול במחלה.
הפחתת משקל מובילה לירידה באנזימי כבד ושומן כבדי[36][37]. קיים קשר מנה-תגובה בין שיעור הירידה במשקל לבין רמת השיפור של הנזק לכבד[37]. ההמלצה היא על ירידה במשקל של לפחות 3–5 אחוזים להפחתת שומן כבדי, אך ירידה של לפחות 7 אחוזים דרושה לשיפור בדלקת ולפחות 10 אחוזים לנסיגה של פיברוזיס בחולי כבד שומני עם עודף משקל או השמנה[18][19][36][38][39].
מחלת הכבד השומני יכולה להתפתח גם אצל אנשים עם מדד מסת גוף (BMI) בטווח התקין (כלומר בין 18.5 ל-25). גם בחולים אלה מומלץ להקטין את כמות השומן הבטני באמצעות תזונה נכונה ופעילות גופנית[39]. חולי כבד שומני במשקל תקין יכולים להוריד את השומן הכבדי בעזרת ירידה של לפחות 3–5 אחוזים ממשקל גופם[40], פעילות גופנית ותזונה בריאה יותר[41].
תזונה
התזונה הים תיכונית המסורתית מאופיינת בצריכה גבוהה של שמן זית (העשיר בחומצות שומן בריאות ופוליפנולים הפועלים כנוגדי חמצון), ירקות, פירות, אגוזים, קטניות, דגנים מלאים, דגים ופירות ים, וצריכה נמוכה של בשר אדום ובשר מעובד הוכחה כיעילה להפחתת השומן בכבד, להקטנת הנזק הכבדי והחוץ-כבדי, כולל סרטן כבד, ולהפחתת הסיכון הקרדיו-וסקולרי[42][43][44]. כמו-כן היא מומלצת על ידי כל האיגודים המקצועיים[19][36][38][39].
המלצות תזונתיות נוספות כוללות הפחתת סוכרים ופחמימות מזוקקות, שומן רווי, בשר אדום (כגון בקר, כבש וחזיר) ומעובד (כגון המבורגר, סלמי, נקניקיות, שניצל מעובד) ומזונות תעשייתיים (אולטרה-מעובדים, למשל דגני בוקר) אשר כולם הודגמו כקשורים עם מחלת הכבד השומני[45][46][47][48]. עדויות ממחקרים רבים מצביעות על קשר בין צריכת סוכר מוסף, במיוחד בצורת משקאות ממותקים לבין מחלת הכבד השומני[49]. הפחתה בכמות הסוכר המוסף הנצרך, מובילה לשיפור בשומן הכבדי בתוך שבועות ספורים[50][51]. קשרים דומים נצפו גם עם סרטן כבד. מחד, צריכה גבוהה של בשר אדום, שומן רווי, כולסטרול, סוכר מוסף, ומוצרי חלב עתירי שומן וחמאה (אך לא מוצרי חלב דלי שומן) מגדילה סיכון לסרטן כבד[52]. מאידך, צריכה גבוהה של דגים עשירים בשומן רב בלתי רווי אומגה 3, ירקות, ודפוס התזונה הים תיכונית בכללותו, קשורים בסיכון נמוך יותר לסרטן הכבד[53][54].
פעילות גופנית
לפעילות גופנית, ללא תלות בירידה במשקל, יש תועלת כבדית וקרדיו-מטבולית. לכל חולי הכבד השומני מומלצת פעילות גופנית מתונה סדירה לפחות למשך 150 דקות בשבוע או 75 דקות בשבוע של פעילות יותר אינטנסיבית. ברם, ייתכן שיש צורך בפעילות גופנית נמרצת יותר כדי לשפר את הדלקת והצלקת. מומלץ לשלב בין אימון אירובי (כגון הליכה מהירה, ריצה, רכיבה על אופניים, שחייה) והתנגדות (כגון "אימון כוח", אנאירובי, פילאטיס, הרמת משקולות)[19][38][55].
הרגלי עישון
בקרב חולי כבד שומני, עישון מעלה את הסיכון להתדרדרות המחלה וסרטן כבד[56][57], סוכרת סוג 2[58] ותמותה[59]. הפסקת עישון קשורה עם ירידה בסיכון לתוצאים הללו[60], ועל כן, קיימת המלצה גורפת של האיגודים המקצועיים על הפסקת עישון[61][18][19].
דגשים:
- שינוי באורחות חיים הוא אבן היסוד לטיפול בכבד שומני. חולים במחלת כבד שומני צריכים לשמור על דפוסי תזונה בריאים. הדיאטה הים תיכונית היא המומלצת ביותר
- יש להפנות את כל המטופלים לייעוץ דיאטני. יש מקום לשקול טיפול תרופתי להשמנה, כפי שיפורט בפרק הבא, וכן ניתוחי בריאטרי/בריאטריה אנדוסקופית במטופלים העונים על קריטריונים ספציפיים
- יש להמליץ למטופלים עם כבד שומני על פעילות גופנית מותאמת. חולים במחלת הכבד השומני צריכים להפחית פעילות יושבנית ולהגביר פעילות גופנית יומיומית ומכוונת
- יש להמליץ על הפסקת עישון וגם להגביל את כמות האלכוהול הנצרך אצל מטופלים עם כבד שומני. מטופלים עם דרגת פיברוזיס 2 ומעלה צריכים להימנע כליל מצריכת אלכוהול
טיפול תרופתי
ישנן מספר סיבות לטיפול תרופתי בכבד שומני, מעבר לשינוי באורח החיים:
ראשית, שינוי אורחות חיים, ובעיקר שמירה על אורח חיים בריא לאורך זמן ללא ליווי ותמיכה הולמים, קשה להשגה ובחלק גדול מהמקרים נכשל. סוכרת מסוג 2 מאיצה את ההתקדמות לשחמת בקרב חולי MASLD, כך שהתועלת מהתערבות היא כפולה בקרב חולים אלו. בנוסף, מספר תרופות לסוכרת סוג 2, כמו Pioglitazone ו-GLP-1RAs ומעכבי SGLT2 גם מפחיתות את השיעור הגבוה של תחלואה ותמותה קרדיווסקולרית באוכלוסייה זו.
נכון לשנת 2023, אין תרופות מאושרות FDA לטיפול בכבד שומני. אולם, קיימות מספר תרופות להתוויות אחרות, שיש להן גם יתרון לשיפור של כבד שומני. לכן יש לשקול לרשום אותן במצבים מסוימים, ובעיקר כאשר קיים MASH ומחלת כבד מתקדמת, כפי שיפורט להלן[18][19][62].
הטיפול התרופתי בכבד שומני נחלק על-פי נוכחות/היעדר תחלואה נוספת:
- באנשים ללא סוכרת
- בנוכחות סוכרת מסוג 2 (T2DM, Type 2 diabetes mellitus)
- בנוכחות השמנה
כבד שומני באנשים ללא סוכרת
המינון המקובל הוא 800 יחב״ל (יחידות בינלאומיות) ביום.
יתרונות - בחולים ללא סוכרת סוג 2 הוכח כמפחית MASH, אבל לא פיברוזיס.
חסרונות - חשש לסיכון של נטייה לדמם, בייחוד שבץ המורגי וסרטן הערמונית (אין לכך הוכחות חד-משמעיות)
כבד שומני עם סוכרת מסוג 2
הטיפולים יפורטו בפרק העוסק בטיפול בכבד השומני בחולי סוכרת.
כבד שומני עם השמנה
הפחתת משקל באמצעות טיפול תרופתי להשמנה, בד בבד עם שינוי באורח החיים, עשויים לשפר MASLD ו-MASH, אך עדיין אין ראיות מוצקות לשיפור בפיברוזיס.
התרופות מפחיתות המשקל פועלות במספר מנגנונים:
מרכזי - כמו Phentermine, עיכוב האנזים lipase כמו Orlistat, ואגוניסטים ל-GLP-1RA) GLP1) (בזריקה תת-עורית) כמו Liraglutide עד 3 מיליגרם ביום ו-Semaglutide עד 2.4 מיליגרם חד-שבועי. התרופה היעילה ביותר בשלב זה היא Semaglutide עם הפחתת משקל בסדר גודל של 10 אחוזים, 15 אחוזים ואף מעבר ל־20 אחוזים (בשימוש במינון הגבוה של 2.4 מיליגרם הקרוי Wegovy ואושר על ידי ה-FDA אך עדיין לא קיים בישראל).
המנבא החשוב ביותר להפחתת משקל ארוכת-טווח עם טיפול תרופתי הוא תגובה מוקדמת, דהיינו הפחתת משקל של לפחות 5 אחוזים תוך 3 חודשים ממיצוי המינון המלא של התרופה. במקרה של תגובה מוקדמת כזו, צפויה אף הפחתת משקל מעבר ל-10 אחוזים בהמשך המעקב, תוך הפחתת הסיכון הקרדיו-מטבולי.
ההתוויה לתרופות של השמנה כוללת BMI של 30 ק"ג/מ2 ויותר או BMI של 29.9-27 ק"ג/מ2 ולפחות סיבוך אחד שקשור לעודף משקל, כולל מחלת הכבד השומני.
אחד החסרונות הגדולים של טיפול תרופתי הוא נגישות נמוכה לתרופות בגלל עלות גבוהה וחוסר כיסוי בביטוחים הרפואיים.
דגשים:
- בשלב הנוכחי, אין תרופות מאושרות FDA לטיפול בשום שלב של MASH
- עם זאת, הוספת טיפול תרופתי עשויה להסיג לאחור מצב של MASH ולמנוע התקדמות למצב של שחמת
- סוכרת סוג 2 מאיצה התקדמות לשחמת ב־MASH, כך שהתועלת מהתערבות כפולה בסוכרת ו־MASH היא גבוהה יותר
- מספר תרופות לסוכרת סוג 2, כמו Pioglitazone ו-GLP-1RAs ומעכבי SGLT2 גם מפחיתות תחלואה ותמותה קרדיווסקולרית שהיא סיבת המוות המובילה באוכלוסייה זו
- בחולים עם כבד שומני ללא סוכרת, ויטמין E עשוי להפחית דלקת, אבל לא פיברוזיס
- באנשים עם סוכרת מסוג 2 ו-MASH, יש לשקול טיפול תרופתי ב־Pioglitazone ו־GLP-1RAs ומעכבי SGLT2 לצורך הפחתת הסיכון הקרדיו-מטבולי
- אין יתרון לטיפול במטפורמין, Acarbose, מעכבי DPP-IV או אינסולין לטיפול ב-MASLD או MASH בחולי סוכרת
הטיפול במחלת הכבד השומני בחולה הסוכרתי
קיום MASLD מנבא התפתחות סוכרת סוג 2 ולהפך. כל אחד ממצבים אלו עשוי לגרום להתקדמות והחמרה של המצב השני. סוכרת סוג 2 היא אחד הגורמים המשמעותיים ביותר בהתפתחות MASLD, התקדמות פיברוזיס עד כדי שחמת והתפתחות HCC במטופלים עם MASLD[19].
שכיחות MASLD היא עד 70 אחוזים באוכלוסייה עם סוכרת סוג 2 על פי מחקרים אפידמיולוגיים ולא-פולשניים[18][63]. יתרה מכך, שכיחות מוכחת בביופסיה של MASH באוכלוסיית חולי הסוכרת כולל פיברוזיס מתקדמת ושחמת היא גבוהה במיוחד[64]. MASLD נמצא גם כקשור לסיבוכים מיקרו ומאקרו-וסקולריים במטופלים סוכרתיים, בדגש על תחלואה קרדיו-ווסקולרית ומחלת כליה כרונית.
מטרות הטיפול העיקריות ב-MASLD בחולה הסוכרתי הן מניעה של תחלואה קרדיו-וסקולרית מחד, ומניעת התקדמות לשחמת כבד, מאידך. הקפדה על אורח חיים בריא היא הבסיס לטיפול. למספר תרופות לטיפול בסוכרת סוג 2 השפעה חיובית על סטאטוזיס ועל MASH[30][65]:
- משפחת ה-TZD’s - תרופות המשפעלות PPAR-y. בעלות השפעה מיטיבה על רגישות לאינסולין, מפחיתות התפתחות סוכרת סוג 2 באנשים עם טרום סוכרת, מפחיתות סיכון קרדיו-ווסקולרי ושבץ מוחי, אולם לא נמצאות בשימוש נרחב בגלל תופעות הלוואי הכוללות עלייה במשקל, החמרה של אי-ספיקת לב וסיכון לשברים אוסטאופורוטיים בנשים פוסט-מנופאוזליות. פיוגליטזון הוכח כמשפר סטאטוזיס ואף יכול להביא להחלמה של MASH. במטהאנליזה של 5 מחקרים מבוקרים נמצא, שפיוגליטזון עשוי לשפר פיברוזיס[66]
- משפחת האגוניסטים ל-GLP1 - הן התרופות המובילות לטיפול בסוכרת סוג 2 והשמנה, בשל השפעתן המשמעותית על שליטה גליקמית ועל ירידה במשקל - לירגלוטייד, סמאגלוטייד ודולגלוטייד (Liraglutide ,Semaglutide, Dulaglutide) גורמות הן לירידה במשקל, שיפור האיזון הגליקמי ושיפור הרגישות הסיסטמית לאינסולין. בנוסף, הן הוכחו כמפחיתות סיכון קרדיו-ווסקולרי כולל הפחתת הסיכון לשבץ מוחי, שיפור בתוצאים כלייתיים וייתכן שמאיטות הידרדרות קוגניטיבית. תרופות אלה משפרות סטאטוזיס, יכולות להביא להחלמה של MASH וייתכן שאף מאטות התקדמות פיברוזיס
- מעכבי SGLT2 - תרופות הגורמות לשיתון גלוקוז ונתרן על ידי חסימת הטרנספורטר הכלייתי מספר 2 בטובולי הפרוקסימלי. אמפגליפלוזין, דאפאגליפלוזין וקנהגליפלוזין (Empagliflozin, Dapagliflozin, Canagliflozin) (קנהגליפלוזין לא משווק בישראל) הוכחו כמפחיתות תחלואה ותמותה קרדיו-ווסקולרית, משפרות תוצאים כלייתיים, מפחיתות אשפוזים ותמותה על רקע אי-ספיקת לב, מאיצות ירידה במשקל ומפחיתות שומן ויסצרלי. ישנה הפחתה של סטאטוזיס בכבד בהדמיה, ואולי גם, על פי מחקרים קטנים, השפעה חיובית על מחלה מתקדמת יותר
דגשים:
- סוכרת סוג 2 מהווה גורם סיכון ל-MASLD, ובמקביל MASLD מהווה גורם סיכון לסוכרת סוג 2
- הימצאות סוכרת סוג 2 מאיצה את התקדמות מחלת הכבד ואת התפתחות הפיברוזיס ומעלה סיכון ל-HCC
- בהיעדר טיפול מכוון ל-MASLD, טיפולים שונים המאושרים לסוכרת סוג 2 כדוגמת TZD’s, אגוניסטים ל-1-GLP ומעכבי SGLT2 - יכולים לסייע בהפחתת הסטאטוזיס, להפחית MASH (פיוגליטזון ואגוניסטים ל-GLP1) ואולי אף להשפיע לטובה על פיברוזיס (הרמזים לכך הם בעיקר לגבי TZDs ולגבי התרופות האחרות נושא זה מצוי עדיין במחקר)
- תרופות ממשפחת האגוניסטים ל-GLP1 וממשפחת מעכבי SGLT2 מפחיתות הן תחלואה קרדיווסקולרית (CVD) והן תחלואה מיקרו-ווסקולרית (בדגש על מחלת כליה כרונית), ובכך למעשה משפרות את הפרוגנוזה במטופלים סוכרתיים עם MASLD, שהם בעלי סיכון גבוה ל־CVD ולמחלת כליה
- הפחתת משקל באמצעות טיפול תרופתי להשמנה, בראש ובראשונה GLP-1RAs, במקביל לשינוי באורח החיים, עשויים לשפר MASLD ו-MASH
בריאטריה אנדוסקופית וכירורגיה במחלת הכבד השומני
הקווים המנחים של AASLD שפורסמו ב-2023[19], קובעים שכבד שומני מהווה התוויה כתחלואה נלווית באוכלוסייה היכולה להרוויח מפעולות בריאטריות ומציינים שמרבית החולים העוברים פעולות אלה סובלים מכבד שומני. מחקרים הראו, שניתוח בריאטרי יכול להביא לרזולציה של MASH, להפחית פיברוזיס, לגרום לירידה משמעותית במשקל, לגרום להיעלמות סוכרת ולהפחית תמותה כללית. חסר מידע בטיחותי ותועלתי לגבי חולים עם שחמת, ולכן לא ניתן להמליץ על פרוצדורות בריאטריות כפרוצדורה ראשונית בהתוויה זו בשחמת על רקע MASH.
ההתוויות לביצוע פעולות בריאטריות בחולי מחלת כבד שומני אוגדו בשני ניירות עמדה שפורסמו על ידי ההסתדרות הרפואית ישראל (הר״י). נייר העמדה בנושא ניתוחים לטיפול בהשמנת יתר חולנית (כירורגיה בריאטרית) מאוגוסט 2017 (https://www.ima.org.il/userfiles/image/Ne95 ObesitySur.pdf), קובע, כי ההתוויות לניתוח בחולים מבוגרים (מעל גיל 18) הן: BMI מעל 40 ק"ג/מ2, או BMI בין 35–40 ק"ג/מ2 בנוכחות לפחות אחת מהתחלואות הנלוות הבאות: סוכרת מסוג 2, יתר לחץ-דם, מחלת לב איסכמית, דיסליפידמיה, תסמונת דום נשימה בשינה, הפרעה בפוריות משנית להשמנה, בעיות אורתופדיות משניות להשמנה, מחלת הכבד השומני, אירוע קרישתי-תסחיפי, pseudotumor cerebri. אישור הניתוח תלוי בקבלת אישור מוועדה וההתוויות תואמות הנחיות שפורסמו ומקובלות על ידי מדינות רבות בעולם.
נייר עמדה בנושא טיפול אנדוסקופי בהשמנת יתר פורסם על ידי הר״י בספטמבר 2021
(https://ima-contentfiles.s3.amazonaws.com/Ne180 EndoscopicTreatmentInObesity.pdf)
קובע שפרוצדורת הצרת קיבה מיועדת ל:
- מטופלים עם BMI שווה או מעל 30 ק"ג/מטר2 אשר מבטאים גורמי סיכון (סוכרת סוג 2, יתר לחץ-דם, דום נשימה בשינה, בעיות פיריון, בעיות בשריר שלד, דיסליפידמיה, כבד שומני, יתר-לחץ תוך-גולגולתי מוגבר)
- מטופלים עם BMI שווה או מעל 35 ק"ג/מטר2 ועד 40 ק"ג\מטר2
- מטופלים עם BMI שווה או מעל 40 ק״ג/ מטר2 שאינם מתאימים או אינם מעוניינים בניתוח בריאטרי
תרופות חדשות בשלבי מחקר
טיפולי MASH בשלב III
יעדי הטיפול על פי דרישות ה-FDA לניסויים קליניים במחלת MASH משמעותית, מתמקדים בנקודות הסיום ההיסטולוגיות של רזולוציית MASH ללא החמרה של פיברוזיס, או שיפור של לפחות שלב פיברוזיס אחד ללא החמרה של MASH. לפיכך, נדרשת ביופסיית כבד חוזרת בכניסה ובתום הטיפול[67], עובדה המקשה על גיוס החולים למחקרים.
תרופות הפועלות לשיקום הומאוסטזיס מטבולי:
Peroxisome proliferator-activated receptors) PPARs) קולטנים מופעלי פרוקסיזום פרוליפרטור
משפחת PPARs הם גורמי שעתוק המופעלים על ידי ליגנד של משפחת קולטני הורמונים גרעיניים המורכבת משלושה תתי-הסוגים, PPAR-a, PPAR-Y ו- 6/PPAR-p.
ה- pan-PPAR אגוניסט Lanifibranor השלים בהצלחה ניסוי שלב IIb בן 24 שבועות, ועמד בנקודת הסיום העיקרית שלו - הפחתה של שתי נקודות או יותר בציון פעילות הסטאטוזיס ללא עלייה בפיברוזיס, שהושגה ב-49 אחוזים מהחולים במינון 1200 מיליגרם לעומת 27 אחוזים על פלצבו[68]. התרופה גם הגיעה לנקודת הסיום המשנית שלה של הפחתת פיברוזיס לפחות בשלב אחד מבלי להחמיר את ה-MASH (42 אחוזים ב-1200 מיליגרם לעומת 24 אחוזים בפלצבו). Lanifibranor נסבל היטב, אם כי תופעות הלוואי כוללות עלייה קלה במשקל.
אגוניסטים לקולטני GLP1
Semaglutide - בזריקות יומיות השלים ניסוי שלב II בן 72 שבועות, והראה רזולוציה של NASH ללא החמרה של פיברוזיס עבור 56 אחוזים מהחולים ב-0.4 מיליגרם בהשוואה ל-20 אחוזים בפלסבו[69]. המטרה המשנית של שיפור פיברוזיס ללא החמרה של MASH לא הושגה, אף על פי שמספר החולים עם החמרה בפיברוזיס היה נמוך יותר בזרועות הטיפול הפעיל. התרופה גורמת לירידה משמעותית במשקל. תופעות הלוואי השכיחות ביותר הן בחילות/כאבי בטן/שלשול והקאות.
תרופות הפועלות על הכבד
קולטן הורמון בלוטת התריס בטא (0-THR) חיוני להומיאוסטזיס בכבד, באמצעות פעולות מטבוליות מרובות של הורמוני בלוטת התריס. הוכח, כי אגוניסטים של THR-P משפרים את חילוף החומרים של השומנים בכבד. ה-THR-P אגוניסט resmetirom השלים ניסוי שלב II ונמצא בשני ניסויים שלב III של 52 שבועות. מחקר שלב II שנמשך 36 שבועות הראה הפחתה של שומן בכבד ב-30 אחוזים ממוצע בהשוואה לקו הבסיס ב-12 שבועות, מה שהוביל לרזולוציה משמעותית של MASH[70]. תוצאות ראשוניות מאחד מהניסויים בשלב III מדגימות תוצאות חיוביות במדידות הדמיה של שומן כבד ונוקשות כבד, כמו גם הפחתה ב-LDL כולסטרול ו-ApoB[71]. נתוני ביופסיה ממחקרי MAESTRO-NASH [72] שלב III הראו שיפור ב-MASH ו/או פיברוזיס לאחר 52 שבועות של טיפול. שני המינונים 80 וגם 100 מיליגרם נמצאו יעילים. תופעת הלוואי הבולטת היא שלשול.
במרץ 2024 אישר ה FDA את ה-Resmetirom (Rezdiffra) לטיפול בחולי MASH לא צירוטיים עם פיברוזיס של הכבד בדרגות F2-F3.
טיפולי MASH בשלב II
מתוך התרופות בשלב II של הניסויים הקליניים, בולטות התרופות מקבוצת מפעילי פקטור השיעתוק 21-FGF כגון Efruxifermin ,Pegbelfirmin ,Pegozafermin, ו-BFK8588A, וכן מפעילי פקטור השיעתוק 19-FGF כגון Aldafermin אשר הראו שיפור באנזימי הכבד ובחומרה היסטולוגית. תכשיר מבטיחים נוספים נמצאים בפיתוח כוללים אגוניסט ל-409-FXR MET.
במחקר פאזה שנייה בחולי MASH ה-Pegozafermin נמצא בטוח ויעיל בשיפור השומן בכבד, תפקודי הכבד ופרופיל הליפידים[73]. במחקר phase 2b נוסף בקרב 219 חולי MASH, אחוז משפרי פיברוזיס היה משמעותית גבוה מפלצבו[74]. בהשוואה ל-7 אחוזים משתפרים בפלצבו, נצפה שיפור בקרב המטופלים עם מינונים שונים, 22 אחוזים ב-15 מיליגרם, 26 אחוזים במינון 30 מיליגרם ו-27 אחוזים במינון 44 מיליגרם. אחוז החולים עם הבראת NASH התנהג באורח דומה, 2 אחוזים בפלצבו, 37 אחוזים במינון 15 מיליגרם, 23 אחוזים במינון 30 מיליגרם ו-26 אחוזים במינון 44 מיליגרם.
Tirzepatide, קו-אגוניסט ל-GLP1-GIP receptors, שיפר מדדי MASH לא חודרניים בחולים עם סוכרת מסוג 2[75]. גם Efinopegdutide, בעל השפעה כפולה GLP-1/glucagon receptor co-agonist נבדק בקרב 72 חולי MASH, מול 73 חולים שטופלו עם Semaglutide למשך 8 שבועות ונמצא יעיל יותר בהורדת תכולת השומן בכבד[76].
דגשים:
- ישנן תרופות הגורמות לירידה במשקל, המפחיתות את כמות השומן הכבדי וחלקן משפרות את דרגת הסטאטוהפטיטיס
- תרופות רבות נמצאות כעת במחקרים לטיפול במחלת הכבד השומני בעיקר בשלבים המתקדמים של המחלה עם עדות לפיברוזיס. במרץ 2024 אושר ה-resmetirom על ידי ה-FDA כטיפול ל-MASH עם פיברוזיס
- בעתיד הטיפול המיטבי יהיה כנראה משולב. חלק מהמטופלים ייהנו יותר מהתמקדות בטיפולים המיועדים לתסמונת מטבולית, בעוד שלאחרים עם מחלה מתקדמת יותר, הטיפול יהיה בעיקר אנטי דלקתי ואנטי פיברוטי
ביבליוגרפיה
- ↑ El-Kassas M, Alswat K, Tharwat M, Labidi A, Medhat MA, Sanai FM, Benazzouz M, et al. Steatotic Liver Disease as A New Nomenclature for NAFLD from The Perspectives of The MENA Region: One Size Fits All This Time. Journal of Hepatology 2024;80(2(:e66-e68
- ↑ Mubarak M. Non-alcoholic fatty liver disease: An emerging epidemic of global importance. Gastroenterology and Functional Medicine 2023;1.
- ↑ 3.0 3.1 3.2 Rinella ME, Lazarus JV, Ratziu V, Francque SM, Sanyal AJ, Kanwal F, Romero D, et al. A multi-society Delphi consensus statement on new fatty liver disease nomenclature. Annals of Hepatology 2023:101133
- ↑ 4.0 4.1 4.2 Estes C, Razavi H, Loomba R, Younossi Z, Sanyal AJ. Modeling the epidemic of nonalcoholic fatty liver disease demonstrates an exponential increase in burden of disease. Hepatology 2018;67:123-133
- ↑ 5.0 5.1 Loomba R, Friedman SL, Shulman GI. Mechanisms and disease consequences of nonalcoholic fatty liver disease. Cell 2021;184:2537-2564
- ↑ Zelber-Sagi S, Nitzan-Kaluski D, Halpern Z, Oren R. Prevalence of primary non-alcoholic fatty liver disease in a population-based study and its association with biochemical and anthropometric measures. Liver International 2006;26:856-863
- ↑ Harrison SA, Gawrieh S, Roberts K, Lisanti CJ, Schwope RB, Cebe KM, Paradis V, et al. Prospective evaluation of the prevalence of non-alcoholic fatty liver disease and steatohepatitis in a large middle-aged US cohort. Journal of Hepatology 2021;75:284-291
- ↑ 8.0 8.1 Quek J, Chan KE, Wong ZY, Tan C, Tan B, Lim WH, Tan DJH, et al. Global prevalence of non-alcoholic fatty liver disease and non-alcoholic steatohepatitis in the overweight and obese population: a systematic review and meta-analysis. Lancet Gastroenterol Hepatol 2023;8:20-30
- ↑ Singh S, Allen AM, Wang Z, Prokop LJ, Murad MH, Loomba R. Fibrosis progression in nonalcoholic fatty liver vs nonalcoholic steatohepatitis: a systematic review and meta-analysis of paired-biopsy studies. Clinical Gastroenterology and Hepatology 2015;13:643-654. e649
- ↑ Taylor RS, Taylor RJ, Bayliss S, Hagstrom H, Nasr P, Schattenberg JM, Ishigami M, et al. Association between fibrosis stage and outcomes of patients with nonalcoholic fatty liver disease: a systematic review and meta-analysis. Gastroenterology 2020;158:1611-1625. e1612
- ↑ Loomba R, Wong R, Fraysse J, Shreay S, Li S, Harrison S, Gordon SC. Nonalcoholic fatty liver disease progression rates to cirrhosis and progression of cirrhosis to decompensation and mortality: a real world analysis of Medicare data. Alimentary Pharmacology & Therapeutics 2020;51:1149-1159
- ↑ Loomba R, Lim JK, Patton H, El-Serag HB. AGA clinical practice update on screening and surveillance for hepatocellular carcinoma in patients with nonalcoholic fatty liver disease: expert review. Gastroenterology 2020;158:1822-1830
- ↑ 13.0 13.1 European Association for the Study of the Liver. Electronic address eee, European Association for the Study of the L. EASL Clinical Practice Guidelines: Management of hepatocellular carcinoma. J Hepatol 2018;69:182-236
- ↑ Heimbach JK, Kulik LM, Finn RS, Sirlin CB, Abecassis MM, Roberts LR, Zhu AX, et al. AASLD guidelines for the treatment of hepatocellular carcinoma. Hepatology 2018;67:358-380
- ↑ Adams LA, Lymp JF, Sauver JS, Sanderson SO, Lindor KD, Feldstein A, Angulo P. The natural history of nonalcoholic fatty liver disease: a population-based cohort study. Gastroenterology 2005;129:113-121
- ↑ Wong RJ, Aguilar M, Cheung R, Perumpail RB, Harrison SA, Younossi ZM, Ahmed A. Nonalcoholicsteatohepatitis is the second leading etiology of liver disease among adults awaiting liver transplantation in the United States. Gastroenterology 2015;148:547-555
- ↑ Younossi Z, Stepanova M, Ong JP, Jacobson IM, Bugianesi E, Duseja A, Eguchi Y, et al. Nonalcoholic steatohepatitis is the fastest growing cause of hepatocellular carcinoma in liver transplant candidates. Clinical Gastroenterology and Hepatology 2019;17:748-755. e743
- ↑ 18.0 18.1 18.2 18.3 18.4 18.5 Cusi K, Isaacs S, Barb D, Basu R, Caprio S, Garvey WT, Kashyap S, et al. American Association of Clinical Endocrinology Clinical Practice Guideline for the Diagnosis and Management of Nonalcoholic Fatty Liver Disease in Primary Care and Endocrinology Clinical Settings: CoSponsored by the American Association for the Study of Liver Diseases (AASLD(. Endocr Pract 2022;28:528-562
- ↑ 19.00 19.01 19.02 19.03 19.04 19.05 19.06 19.07 19.08 19.09 19.10 Rinella ME, Neuschwander-Tetri BA, Siddiqui MS, Abdelmalek MF, Caldwell S, Barb D, Kleiner DE, et al. AASLD Practice Guidance on the clinical assessment and management of nonalcoholic fatty liver disease. Hepatology 2023. ;77(5(:1797-1835
- ↑ Ajmera V, Cepin S, Tesfai K, Hofflich H, Cadman K, Lopez S, Madamba E, et al. A prospective study on the prevalence of NAFLD, advanced fibrosis, cirrhosis and hepatocellular carcinoma in people with type 2 diabetes. Journal of Hepatology 2023;78:471-478
- ↑ Ballestri S, Zona S, Targher G, Romagnoli D, Baldelli E, Nascimbeni F, Roverato A, et al. Nonalcoholic fatty liver disease is associated with an almost twofold increased risk of incident type 2 diabetes and metabolic syndrome. Evidence from a systematic review and meta-analysis. Journal of Gastroenterology and Hepatology 2016;31:936-944
- ↑ Targher G, Byrne CD, Lonardo A, Zoppini G, Barbui C. Non-alcoholic fatty liver disease and risk of incident cardiovascular disease: a meta-analysis. Journal of hepatology 2016;65:589-600
- ↑ 23.0 23.1 Kasper P, Martin A, Lang S, Kuetting F, Goeser T, Demir M, Steffen H-M. NAFLD and cardiovascular diseases: a clinical review. Clinical Research in Cardiology 2021;110:921-937
- ↑ Group LAR. Association of the magnitude of weight loss and changes in physical fitness with longterm cardiovascular disease outcomes in overweight or obese people with type 2 diabetes: a post- hoc analysis of the Look AHEAD randomised clinical trial. The Lancet Diabetes & Endocrinology 2016;4:913-921
- ↑ Sjostrom L, Peltonen M, Jacobson P, Sjostrom CD, Karason K, Wedel H, Ahlin S, et al. Bariatric surgery and long-term cardiovascular events. JAMA 2012;307:56-65
- ↑ Athyros VG, Boutari C, Stavropoulos K, Anagnostis P, Imprialos KP, Doumas M, Karagiannis A. Statins: an under-appreciated asset for the prevention and the treatment of NAFLD or NASH and the related cardiovascular risk. Current Vascular Pharmacology 2018;16:246-253
- ↑ Bosch J, Gracia-Sancho J, Abraldes JG. Cirrhosis as new indication for statins. Gut 2020;69:953-962
- ↑ Dormandy JA, Charbonnel B, Eckland DJ, Erdmann E, Massi-Benedetti M, Moules IK, Skene AM, et al. Secondary prevention of macrovascular events in patients with type 2 diabetes in the PROactive Study (PROspective pioglitAzone Clinical Trial In macroVascular Events(: a randomised controlled trial. The Lancet 2005;366:1279-1289
- ↑ Rinella ME. Nonalcoholic fatty liver disease: a systematic review. JAMA 2015;313:2263-2273
- ↑ 30.0 30.1 Kanwal F, Shubrook JH, Adams LA, Pfotenhauer K, Wong VW-S, Wright E, Abdelmalek MF, et al. Clinical care pathway for the risk stratification and management of patients with nonalcoholic fatty liver disease. Gastroenterology 2021;161:1657-1669
- ↑ Tsochatzis EA, Newsome PN. Non-alcoholic fatty liver disease and the interface between primary and secondary care. The Lancet Gastroenterology & Hepatology 2018;3:509-517
- ↑ Portillo-Sanchez P, Bril F, Maximos M, Lomonaco R, Biernacki D, Orsak B, Subbarayan S, et al. High prevalence of nonalcoholic fatty liver disease in patients with type 2 diabetes mellitus and normal plasma aminotransferase levels. The Journal of Clinical Endocrinology & Metabolism 2015;100:2231-2238
- ↑ Mofrad P, Contos MJ, Haque M, Sargeant C, Fisher RA, Luketic VA, Sterling RK, et al. Clinical and histologic spectrum of nonalcoholic fatty liver disease associated with normal ALT values. Hepatology 2003;37:1286-1292
- ↑ Kwo PY, Cohen SM, Lim JK. ACG clinical guideline: evaluation of abnormal liver chemistries. The American Journal of Gastroenterology 2017;112:18-35
- ↑ Kowdley KV, Belt P, Wilson LA, Yeh MM, Neuschwander-Tetri BA, Chalasani N, Sanyal AJ, et al. Serum ferritin is an independent predictor of histologic severity and advanced fibrosis in patients with nonalcoholic fatty liver disease. Hepatology 2012;55:77-85
- ↑ 36.0 36.1 36.2 European Association for the Study of the Liver, European Association for the Study of Diabetes, European Association for the Study of Obesity. EASL-EASD-EASO Clinical Practice Guidelines for the management of non-alcoholic fatty liver disease. Journal of Hepatology 2016
- ↑ 37.0 37.1 Vilar-Gomez E, Martinez-Perez Y, Calzadilla-Bertot L, Torres-Gonzalez A, Gra-Oramas B, Gonzalez- Fabian L, Friedman SL, et al. Weight loss through lifestyle modification significantly reduces features of nonalcoholic steatohepatitis. Gastroenterology 2015;149:367-378. e365
- ↑ 38.0 38.1 38.2 Francque SM, Marchesini G, Kautz A, Walmsley M, Dorner R, Lazarus JV, Zelber-Sagi S, et al. Nonalcoholic fatty liver disease: A patient guideline. JHEP Rep 2021;3:100322
- ↑ 39.0 39.1 39.2 Plauth M, Bernal W, Dasarathy S, Merli M, Plank LD, Schutz T, Bischoff SC. ESPEN guideline on clinical nutrition in liver disease. Clinical Nutrition 2019;38:485-521
- ↑ Wong VW, Wong GL, Chan RS, Shu SS, Cheung BH, Li LS, Chim AM, et al. Beneficial effects of lifestyle intervention in non-obese patients with non-alcoholic fatty liver disease. J Hepatol 2018;69:1349-1356
- ↑ Long MT, Noureddin M, Lim JK. AGA clinical practice update: diagnosis and management of nonalcoholic fatty liver disease in lean individuals: expert review. Gastroenterology 2022;163(3(:764-774.e1
- ↑ Hassani Zadeh S, Mansoori A, Hosseinzadeh M. Relationship between dietary patterns and nonalcoholic fatty liver disease: A systematic review and meta-analysis. J Gastroenterol Hepatol 2021;36:1470-1478
- ↑ Gepner Y, Shelef I, Komy O, Cohen N, Schwarzfuchs D, Bril N, Rein M, et al. The beneficial effects of Mediterranean diet over low-fat diet may be mediated by decreasing hepatic fat content. J Hepatol 2019;71:379-388
- ↑ Tsaban G, Yaskolka Meir A, Rinott E, Zelicha H, Kaplan A, Shalev A, Katz A, et al. The effect of green Mediterranean diet on cardiometabolic risk; a randomised controlled trial. Heart 2021;107(13(:1054-1061
- ↑ Yki-Jarvinen H, Luukkonen PK, Hodson L, Moore JB. Dietary carbohydrates and fats in nonalcoholic fatty liver disease. Nat Rev Gastroenterol Hepatol 2021;18:770-786
- ↑ Zelber-Sagi S, Ivancovsky-Wajcman D, Fliss Isakov N, Webb M, Orenstein D, Shibolet O, Kariv R. High red and processed meat consumption is associated with non-alcoholic fatty liver disease and insulin resistance. J Hepatol 2018;68:1239-1246
- ↑ Noureddin M, Zelber-Sagi S, Wilkens LR, Porcel J, Boushey CJ, Le Marchand L, Rosen HR, et al. Diet associations with nonalcoholic fatty liver disease in an ethnically diverse population: the Multiethnic Cohort. Hepatology 2020;71(6(:1940-1952
- ↑ Etemadi A, Sinha R, Ward MH, Graubard BI, Inoue-Choi M, Dawsey SM, Abnet CC. Mortality from different causes associated with meat, heme iron, nitrates, and nitrites in the NIH-AARP Diet and Health Study: population based cohort study. BMJ 2017;357:j1957
- ↑ Jensen T, Abdelmalek MF, Sullivan S, Nadeau KJ, Green M, Roncal C, Nakagawa T, et al. Fructose and sugar: A major mediator of non-alcoholic fatty liver disease. J Hepatol 2018;68:1063-1075
- ↑ Schwarz JM, Noworolski SM, Erkin-Cakmak A, Korn NJ, Wen MJ, Tai VW, Jones GM, et al. Effects of Dietary Fructose Restriction on Liver Fat, De Novo Lipogenesis, and Insulin Kinetics in Children With Obesity. Gastroenterology 2017;153:743-752
- ↑ Schwimmer JB, Ugalde-Nicalo P, Welsh JA, Angeles JE, Cordero M, Harlow KE, Alazraki A, et al. Effect of a Low Free Sugar Diet vs Usual Diet on Nonalcoholic Fatty Liver Disease in Adolescent Boys: A Randomized Clinical Trial. JAMA 2019;321:256-265
- ↑ Yang W, Sui J, Ma Y, Simon TG, Chong D, Meyerhardt JA, Willett WC, et al. A prospective study of dairy product intake and the risk of hepatocellular carcinoma in U.S. men and women. Int J Cancer 2020;146(5(:1241-1249
- ↑ Ma Y, Yang W, Simon TG, Smith-Warner SA, Fung TT, Sui J, Chong D, et al. Dietary Patterns and Risk of Hepatocellular Carcinoma Among U.S. Men and Women. Hepatology 2019;70:577-586
- ↑ Zelber-Sagi S, Noureddin M, Shibolet O. Lifestyle and Hepatocellular Carcinoma What Is the Evidence and Prevention Recommendations. Cancers (Basel( 2021;14
- ↑ Stine JG, Long MT, Corey KE, Sallis RE, Allen AM, Armstrong MJ, Conroy DE, et al. American College of Sports Medicine (ACSM( International Multidisciplinary Roundtable report on physical activity and nonalcoholic fatty liver disease. Hepatol Commun 2023;7
- ↑ Marti-Aguado D, Clemente-Sanchez A, Bataller R. Cigarette smoking and liver diseases. J Hepatol 2022;77:191-205
- ↑ Jung HS, Chang Y, Kwon MJ, Sung E, Yun KE, Cho YK, Shin H, et al. Smoking and the Risk of NonAlcoholic Fatty Liver Disease: A Cohort Study. Am J Gastroenterol 2019;114:453-463
- ↑ Liu C, Wu Y, Duan W, Xu W. Cigarette Smoking Increases the Risk of Type 2 Diabetes Mellitus in Patients with Non-Alcoholic Fatty Liver Disease: A Population-Based Cohort Study. Experimental and Clinical Endocrinology & Diabetes 2022;130:793-800
- ↑ Charatcharoenwitthaya P, Karaketklang K, Aekplakorn W. Cigarette Smoking Increased Risk of Overall Mortality in Patients With Non-alcoholic Fatty Liver Disease: A Nationwide PopulationBased Cohort Study. Front Med 2020;7:604919
- ↑ Jang YS, Joo HJ, Park YS, Park EC, Jang SI. Association between smoking cessation and nonalcoholic fatty liver disease using NAFLD liver fat score. Front Public Health 2023;11:1015919
- ↑ McPherson S, Armstrong MJ, Cobbold JF, Corless L, Anstee QM, Aspinall RJ, Barclay ST, et al. Quality standards for the management of non-alcoholic fatty liver disease (NAFLD(: consensus recommendations from the British Association for the Study of the Liver and British Society of Gastroenterology NAFLD Special Interest Group. The lancet Gastroenterology & Hepatology ;7(8(:755-769
- ↑ Dufour J-F, Anstee QM, Bugianesi E, Harrison S, Loomba R, Paradis V, Tilg H, et al. Current therapies and new developments in NASH. Gut 2022;71:2123-2134
- ↑ Williams K, Shackel N, Gorrell M, McLennan S, Twigg S. Diabetes and nonalcoholic fatty liver disease: a pathogenic duo. Endocrine Reviews 2013;34:84-129
- ↑ Castera L, Laouenan C, Vallet-Pichard A, Vidal-Trecan T, Manchon P, Paradis V, Roulot D, et al. High prevalence of NASH and advanced fibrosis in type 2 diabetes: a prospective study of 330 outpatients undergoing liver biopsies for elevated ALT, using a low threshold. Diabetes Care 2023;46:1354-1362
- ↑ Leoni S, Tovoli F, Napoli L, Serio I, Ferri S, Bolondi L. Current guidelines for the management of non-alcoholic fatty liver disease: A systematic review with comparative analysis. World Journal of Gastroenterology 2018;24:3361
- ↑ Musso G, Cassader M, Paschetta E, Gambino R. Thiazolidinediones and Advanced Liver Fibrosis in Nonalcoholic Steatohepatitis: A Meta-analysis. JAMA Intern Med 2017;177:633-640
- ↑ Sanyal AJ, Brunt EM, Kleiner DE, Kowdley KV, Chalasani N, Lavine JE, Ratziu V, et al. Endpoints and clinical trial design for nonalcoholic steatohepatitis. In:Hepatology. 2011;54(1(:344-53
- ↑ Francque SM, Bedossa P, Ratziu V, Anstee QM, Bugianesi E, Sanyal AJ, Loomba R, et al. A randomized, controlled trial of the pan-PPAR agonist lanifibranor in NASH. New England Journal of Medicine 2021;385:1547-1558
- ↑ Newsome PN, Buchholtz K, Cusi K, Linder M, Okanoue T, Ratziu V, Sanyal AJ, et al. A placebo- controlled trial of subcutaneous semaglutide in nonalcoholic steatohepatitis. New England Journal of Medicine 2021;384:1113-1124
- ↑ Harrison SA, Bashir MR, Guy CD, Zhou R, Moylan CA, Frias JP, Alkhouri N, et al. Resmetirom (MGL- 3196( for the treatment of non-alcoholic steatohepatitis: a multicentre, randomised, double-blind, placebo-controlled, phase 2 trial. The Lancet 2019;394:2012-2024
- ↑ Harrison SA, Bashir M, Moussa SE, McCarty K, Frias JP, Taub R, Alkhouri N. Effects of resmetirom on noninvasive endpoints in a 36-week phase 2 active treatment extension study in patients with NASH. Hepatology Communications 2021;5:573-588
- ↑ ,directed-Liver ,Smallmolecule ,Administered Orally An :Resmetirom .MB Bansal ,G Karim. alcoholic-Non and Disease Liver Fatty alcoholic-Non of Treatment the for Agonist THR selective-β 19:60.;2023 Endocrinology in touchREVIEWS .Steatohepatitis
- ↑ Loomba R, Lawitz EJ, Frias JP, Ortiz-Lasanta G, Johansson L, Franey BB, Morrow L, et al. Safety, pharmacokinetics, and pharmacodynamics of pegozafermin in patients with non-alcoholic steatohepatitis: A randomised, double-blind, placebo-controlled, phase 1b/2a multiple-ascendingdose study. The Lancet Gastroenterology & Hepatology 2023;8:120-132
- ↑ Loomba R, Sanyal AJ, Kowdley KV, Bhatt DL, Alkhouri N, Frias JP, Bedossa P, et al. Randomized, Controlled Trial of the FGF21 Analogue Pegozafermin in NASH. New England Journal of Medicine 2023 ;389(11(:998-1008
- ↑ Hartman ML, Sanyal AJ, Loomba R, Wilson JM, Nikooienejad A, Bray R, Karanikas CA, et al. Effects of novel dual GIP and GLP-1 receptor agonist tirzepatide on biomarkers of nonalcoholic steatohepatitis in patients with type 2 diabetes. Diabetes Care 2020;43:1352-1355
- ↑ Romero-Gomez M, Lawitz E, Shankar RR, Chaudhri E, Liu J, Lam RL, Kaufman KD, et al. A phase IIa active-comparator-controlled study to evaluate the efficacy and safety of efinopegdutide in patients with non-alcoholic fatty liver disease. Journal of Hepatology 2023 ;79(4(:888-897
המידע שבדף זה נכתב על ידי פרופ' הילה קנובלר, מנהלת מכון סוכרת, מאוחדת, הפקולטה לרפואה, האוניברסיטה העברית
פרופ' שירה זלבר-שגיא, ראש בית הספר לבריאות הציבור, אוניברסיטת חיפה, המכון למחלות דרכי העיכול והכבד, המרכז הרפואי תל-אביב
ד"ר יואל טולדנו, מנהל תחום סוכרת ואנדוקרינולוגיה, מאוחדת, יחידת אם ועובר, בי"ח לנשים, מרכז רפואי רבין
ד"ר חני ישועה, מנהלת המחלקה לרפואת משפחה, שירותי בריאות כללית , מחוז תל-אביב יפו
פרופ' ריפעת ספדי, מנהל מכון הכבד, בית החולים האוניברסיטאי הדסה, עין כרם
ד"ר עידית דותן, מנהלת שרות סוכרת והשמנת יתר, המכון לאנדוקרינולוגיה ומטבוליזם, המרכז הרפואי רבין
פרופ' זיו בן ארי, מנהלת המרכז למחלות כבד, המרכז הרפואי שיבא, תל-השומר
פרופ' אורן שיבולת, מנהל המכון למחלות דרכי העיכול והכבד, המרכז הרפואי תל אביב
פרופ׳ אמיר שלומאי, מנהל מחלקה פנימית ד׳, מרכז רפואי רבין, יו״ר החברה הישראלית לחקר הכבד


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק