נוהל טיפול באישה הרה בתחנות טיפת חלב - חוזר משרד הבריאות
|
| ||
|---|---|---|
| נוהל טיפול באישה הרה בתחנות טיפת חלב | ||

| ||
| תחום | בריאות הציבור, גינקולוגיה, מיילדות | |
| מספר החוזר | 24/2014 | |
| סימוכין | 85628814, נוהל זה מחליף נוהל קודם מתאריך דצמבר 1993 וכן נוהל 1/2001 מ-21 ינואר 2001 | |
| קישור | באתר משרד הבריאות | |
| תאריך פרסום | 20 בנובמבר 2014 | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – היריון
יעוד
נוהל זה מחליף את נוהל הטיפול באישה הרה מספר 1/2001. הנוהל מסדיר את המעקב אחר אישה בהיריון שאינו בר-סיכון, מתחילת ההיריון ועד 6 שבועות לאחר הלידה ומפנה לחוזרים אחרים המתייחסים לטיפול באישה ההרה.
מועד תחולה
1 בדצמבר 2014.
קישור לחוזרים
- חוזר מנכ"ל מספר 15/2011 בנושא: "מעקב קדם לידתי אחר היריון בר-סיכון"
- חוזר ראש שירותי בריאות הציבור מספר 01/2013 בנושא: "מעקב אשה הרה לנשים ללא מעמד או ביטוח רפואי"
- חוזר ראש שירותי בריאות הציבור מספר 24/2013 בנושא: "ייעוץ גנטי לשם אבחון מחלות או מומים בעובר לקראת היריון או במהלכו"
- חוזר ראש שירותי בריאות הציבור מספר 4/2010 בנושא: "חסינות נגד אדמת באישה בגיל הפוריות"
- חוזר ראש שירותי בריאות הציבור מספר 11/2015 בנושא: "הערכת מצב התזונה לנשים הרות"
- חוזר ראש שירותי בריאות הציבור מספר 03/2014 בנושא: "נוהל לאיתור נשים בסיכון לדיכאון בהיריון ולאחר לידה"
- חוזר ראש שירותי בריאות הציבור מספר 1/2018 בנושא: "טיפול בחומצה פולית למניעת מומים מולדים בתעלה העצבית"
- חוזר ראש שירותי בריאות הציבור מספר 1/2007 בנושא: "אבחון מוקדם של האישה בגיל הפוריות הנושאת HIV"
- חוזר מנכ"ל מספר 25/2011 בנושא: "בדיקות לאיתור זיהום בנגיף ציטומגלו (CMV) בנשים הרות"
- חוזר ראש שירותי בריאות הציבור מספר 11/2016 בנושא: "בדיקות סקר באוכלוסייה לשם גילוי זוגות בסיכון ללידת ילדים עם מחלות תורשתיות חמורות"
- חוזר מינהל רפואה 25/2013 בנושא: "בדיקות סקר לנשים בסיכון לנשיאות עובר עם תסמונת דאון"
- חוזר מינהל רפואה מספר 4/2013 בנושא: "בדיקות על שמע בהיריון"
- חוזר מנהל רפואה מספר 22/2005 בנושא: "בדיקת GBS בנשים הרות"
- חוזר המנהל הכללי מספר 23/2003 בנושא:" איתור וטיפול נשים נפגעות אלימות במשפחה על ידי מטפלים"
- נוהל זה מבטל "תדריך לסקירת נשים הרות לביתא- תלסמיה" 4.8.2002
רקע
- נשים בתקופת ההיריון, מהוות קבוצת אוכלוסייה מיוחדת הדורשת מעקב בריאותי מיוחד עקב השינויים האנטומיים, הפיזיולוגיים והרגשיים החלים אצלן
- הנוהל מפרט את ההמלצות לטיפול רפואי וסיעודי שיגרתי באישה הרה
- הנוהל מבטא עמדות מקצועיות הנמצאות בהסכמה, ועולה בקנה אחד עם נייר עמדה של האיגוד הישראלי למיילדות וגינקולוגיה של ההסתדרות הרפואית בישראל (נייר עמדה מספר 6: "ניהול מעקב אישה הרה בהיריון בסיכון נמוך", אוקטובר, 2011)
- המעקב אחר אישה הרה בטיפות חלב מיועד לנשים בהיריון שאינו בר-סיכון
- בהתאם לחוזר מנכ"ל מספר 15/2011 בנושא "מעקב קדם לידתי אחר היריון בר-סיכון", נשים עם היריון בר-סיכון תופנינה למעקב ולטיפול רפואי וסיעודי בקופה המבטחת. בכל שלב של ההיריון בו ההיריון הופך להיריון בר סיכון המשך המעקב יבוצע בקופת חולים
- נשים חסרות מעמד או חסרות ביטוח רפואי, תתקבלנה למעקב היריון בתחנות טיפת חלב, הן בהיריון שאינו בר-סיכון והן בהיריון בר-סיכון, בהתאם לחוזר ראש שירותי בריאות הציבור מספר 1/13 בנושא: "מעקב אישה הרה לנשים ללא מעמד ו/או ביטוח רפואי"
מטרות הנוהל
- לשמר ולקדם את המצב הבריאותי, הפיזי והנפשי של האישה ההרה והעובר על מנת לאפשר, ככל שניתן, לידה של תינוק בריא לאם בריאה
- לבצע מעקב אחר מצב בריאות האישה ההרה, למטרת זיהוי מוקדם ככל האפשר של מצבי סיכון לאישה ולעובר, לרבות בשל אלימות במשפחה או דיכאון, הערכת חומרתם, והפנייתן לטיפול ומעקב במסגרות המתאימות
עקרונות
להלן עקרונות העומדים בבסיס מעקב ההיריון:
- מתן מידע: הצוות המטפל יספק לאישה ההרה מידע על ההמלצות המקצועיות ועל הבדיקות המוצעות, כולל כאלו שאינן כלולות בסל הבריאות הקבוע בחוק בריאות ממלכתי
- התעדכנות במצב בריאותה של האישה: בביקור יתעדכן הצוות המטפל באשר למצב בריאותה של האישה, יסקור תוצאות של בדיקות אליהן הופנתה, ויערוך בירור באשר להמצאות קריטריונים להיריון בר-סיכון
- אחריות האישה ההרה: האחריות לביצוע הבדיקות היא של האישה. כמו כן חלה עליה האחריות לעדכן את הצוות הרפואי (להלן: "הצוות") על כל שינוי במצב בריאותה, על כל הטיפולים והבדיקות שביצעה מחוץ לתחנה, ולהביא תוצאות כתובות
- הסכמה מדעת או סירוב מדעת: זכותה של האישה לקבל את המלצות הצוות ולפעול לפיהן, או לסרב לפעול על פי המלצות אלו. כאשר אישה מחליטה לא לבצע בדיקות ו/או אינה נענית להמלצות הצוות, על הצוות לברר עם האישה את הסיבות להיעדר היענותה, ולהבהיר לה את המשמעות של אי ביצוע ההמלצות. הצוות רשאי לשקול הפניה חוזרת ו/או הצגת חלופות אפשריות, תוך התייחסות למועדים הרלוונטיים. הצוות יתעד בפירוט ברשומה הרפואית את תוכני השיחות שהתקיימו עם האישה
- הפניית נשים עם מצבים חריגים להערכה וייעוץ בקופה המבטחת: כאשר מתגלה ממצא רפואי חריג או מתעורר חשש למצב כזה, בכל שלב במהלך מעקב ההיריון בתחנה, יש להפנות את האישה לרופא נשים בקופה המבטחת לצורך הערכה וייעוץ, בליווי מכתב הפניה הכולל את המידע הרפואי הרלוונטי
- הפנייה דחופה במצבי חירום רפואיים או מיילדותיים: במצבים דחופים כגון אלה שלהלן, תופנה האישה ישירות לחדר מיון נשים/מיון יולדות או למסגרת טיפולית שהקופה מעמידה לאישה במצבים אלה:
- דימום בהיריון
- חשד לצירים מוקדמים
- חשד לרעלת היריון
- חשד לירידת מים
- סימנים לתהליך לידה
- רשימה זו אינה מלאה וייתכנו מצבים נוספים בגינם יש להפנות את האישה על פי שיקול דעת מקצועי.
- פער שפתי: אם קיים פער שפתי בין הצוות ובין האישה, יעשה הצוות כמיטב יכולתו להיעזר במתרגם. פרטיו של המסייע בתרגום יתועדו ברשומה. רצוי להציע לאישה להביא עימה אדם המקובל עליה שיסייע בתרגום
הגדרות
היריון שאינו בר-סיכון: בהתאם לחוזר מנכ"ל מספר 15/2011: היריון שאין לגביו מידע או ממצאים מוקדמים, ואשר לא התגלו במהלכו ממצאים המגבירים את הסיכון לתחלואה או תמותה אימהית ו/או עוברית.
רופא מטפל: הרופא העוקב אחר מהלך ההיריון.
חלות
נוהל זה חל על ספקי שירות מעקב היריון בטיפת חלב הפועלים במסגרות: משרד הבריאות והעיריות תל אביב וירושלים.
אוכלוסיית היעד
נשים בהיריון שאינו בר סיכון, מתחילת ההיריון ועד 6 שבועות לאחר הלידה.
ביסוס משפטי
- חוק ביטוח בריאות ממלכתי התשנ"ד 1994
- חוזרי משרד הבריאות רלוונטיים המתעדכנים מעת לעת
השיטה
קבלה ממיינת - ביקור ראשון אצל אחות
- בביקור הראשון של האישה ההרה בתחנה תילקח ממנה אנמנזה ראשונית לצורך קביעה השתייכותה של האישה לאחת מקבוצות הסיכון הנמנות בחוזר מנכ"ל 15/2011.
- המיון יתבצע במפגש או בשיחה טלפונית ויתמקד בעיקר:
- יש להיעזר בשאלון הממיין (נספח מספר 1) ובמידע הנמצא ברשומות הקיימות בתחנה
- אישה שהריונה מוגדר כהיריון בר סיכון:
- אישה, אשר במהלך הריאיון הראשוני הממיין, התברר כי הריונה מוגדר כהיריון בר סיכון, תופנה למעקב רפואי וסיעודי בקופה המבטחת. זאת עם מכתב הפניה או עותק של השאלון הממיין, ותוך מתן הסבר באשר לחשיבות הפנייה לקופה בהקדם האפשרי, לצורך הבטחת טיפול ראוי, המשכיות הטיפול וריכוז על ידי גורם אחד
- בהסבר לאישה זו יש להתייחס לבדיקות השגרה המומלצות בשלב זה של ההיריון ובפרט לבדיקות שמועד ביצוען קרוב
- במפגש יש לתת לאישה את חומרי ההדרכה וההסברה הבאים:
- עלון מידע לאישה הרה
- חוברת "בדיקות גנטיות לאיתור זוגות בסיכון למחלות תורשתיות"
- חוברת "בדיקות לתסמונת דאון בזמן ההיריון"
- חוברת "עלון מידע: אורח חיים בריא בהיריון"
- את טופס השאלון הממיין, של נשים המופנות לטיפול קופות החולים, יש לתייק בקלסר ייעודי לנושא. שאלון זה משמש תיעוד של הפניה לקופה
- אם יש רשומת בריאות מהריונות קודמים בתחנה, יש לצרף אליה את השאלון
- קבלה מורחבת לאישה שהריונה מוגדר כהיריון שאינו בר סיכון:
- שיחה מקדימה: לנשים שתרשמנה למעקב היריון בתחנה תיערך שיחה אשר תעסוק ביעדי מעקב ההיריון, בעמדתה של האישה ביחס להפסקת היריון בשל מום בעובר, ובחשיבותן של בדיקות מסוימות לאיתור מומים, גם כאשר המטופלת אינה מתכוונת לבצע הפסקת היריון, וזאת לאור חשיבותו של הטיפול המוקדם בעובר/ילוד בעל מום
- אנמנזה: תילקח אנמנזה מלאה בריאותית, משפחתית, מיילדותית וחברתית הכוללת:
- עבר מיילדותי וגינקולוגי: לרבות הריונות, לידות, ניתוחים קיסריים, הפלות, טיפולי פוריות וכדומה
- מצב רפואי בעבר ובהווה כולל טיפול תרופתי קבוע ואשפוזים
- סקירת בדיקות שבצעו בהריונות הקודמים ובדיקות טרום הריוניות
- האישה תשאל באשר לעישון, שימוש באלכוהול וסמים
- הפניה לבדיקות סקר גנטי - ראו סעיף מתאים
- קביעת הצורך בייעוץ גנטי תעשה בהתאם להנחיות חוזר ראש שירותי בריאות הציבור 24/13, ראו נספח 2
- יידוע על זכאות לבדיקת סיסי שליה/מי שפיר: יש לידע אישה שגילה 35 ומעלה בתחילת הריונה, כי היא זכאית לבצע בדיקת סיסי שליה או דיקור מי שפיר במימון משרד הבריאות במכונים המאושרים על ידי המשרד
- קביעה ראשונית של גיל ההיריון - ראו נספח 3
- הערכת מצב תזונתי תבוצע לפי חוזר ראש שירותי בריאות הציבור
- הפנייה לבדיקות מעבדה (ראו פירוט בהמשך חוזר זה)
- בדיקה של חסינות לאדמת. בהתאם להנחיות חוזר ראש שירותי בריאות הציבור
- תשאול לגבי סביבת העבודה וסיכונים אפשריים להיריון (תקנות עבודת נשים - עבודות אסורות, עבודות מוגבלות ועבודות מסוכנות). כאשר קיים ספק לגבי סביבת העבודה יש להפנות את האישה להתייעצות עם רופא תעסוקתי
- תשאול לגבי אלימות במשפחה (יכול להתבצע גם בביקור הבא). ראו חוזר מנכ"ל בנדון
- הערכת המצב הרגשי של האישה
- הערכת מערך תמיכה חברתית/משפחתית (יכול להתבצע גם בביקור הבא)
- יש לתת לאישה במפגש הראשון את חומרי ההדרכה וההסברה הבאים:
- עלון מידע לאישה הרה
- חוברת "בדיקות גנטיות לאיתור זוגות בסיכון למחלות תורשתיות"
- חוברת "בדיקות לתסמונת דאון בזמן ההיריון"
- חוברת "עלון מידע: אורח חיים בריאים בהיריון"
- קביעת ביקור המשך: לאחר הקבלה יש לקבוע ביקור כחודש או פחות מכך (על פי שיקול דעת) למעקב אחר האישה והבדיקות שביצעה
מעקב אחות
בכל מפגש עם האחות תתבצענה הפעילויות הבאות:
- עדכון מצב בריאותי: בביקורי המעקב יתעדכן הצוות במצב בריאות האישה ובתוצאות בדיקות מעבדה ובדיקות אחרות. בנוסף ייערך בירור מחודש של הימצאות קריטריונים להיריון בר-סיכון
- בדיקות שגרה ומעקב:
- משקל: האישה תישקל בכל ביקור. במידת הצורך, תתבצע הערכה איכותנית של צריכת מזון (לפי חוזר ראש השרות להערכת מצב התזונה לנשים הרות)
- לחץ דם: יימדד במנוחה. לחץ דם העולה על 140/90 או עליה בערכי לחץ הדם בשיעור של 30 מ"מ (מילימטר) כספית סיסטולי ו/או 15 מ"מ כספית דיאסטולי - תיחשב כחריגה והאישה ההרה תופנה לרופא המטפל
- דופק אימהי: 60 עד 100 פעימות לדקה יחשב תקין. במקרה של דופק חריג יש להפנות לרופא המטפל
- בדיקת שתן לחלבון ולויקוציטים: הפניה לייעוץ רפואי במקרה של שתן חיובי לחלבון תלוי בתמונה הקלינית הכוללת, חומרת הממצא ואם הממצא חוזר על עצמו. יש להפנות האישה לתרבית שתן במקרה של שתן חיובי ללויקוציטים החוזר על עצמו בדגימת אמצע הזרם
- בדיקת בצקות בפנים ובידיים
- נטילת חומצה פולית וברזל: מעקב אחר נטילת חומצה פולית וברזל בהתאם לשלב ההיריון
- איתור דיכאון בהיריון יעשה על ידי קידוד בשאלון EPDS: החל משבוע 26 יש למסור את השאלון לאישה למילוי עצמי בתחנה, להעריכו ולהתייחס בהתאם - לפי הנחיות חוזר ראש שירותי בריאות הציבור נוהל לאיתור נשים בסיכון לדיכאון בהיריון ולאחר לידה - חוזר משרד הבריאות
- הפגייה לבדיקות: על פי שלב ההיריון ועל פי תוצאות בדיקות קודמות - ראו סעיפים מתאימים
- קביעת מועד לביקור הבא בתחנה - יקבע על פי לוח הביקורים המומלץ או שיקול דעת. המועד יקבע על ידי האחות או מוקד זימון תורים ויתועד ברשומה
ייעוץ והדרכה לאישה הרה
האחות תיתן ייעוץ, הדרכה והכוונה לאישה, לעידוד התנהגויות מקדמות בריאות ולפיתוח מודעות וידע בהתאם לשלבי ההיריון.
- ההדרכה תינתן ברמה פרטנית ו/או קבוצתית
- ביצוע הדרכה ומתן חוברות ההסברה יתועדו ברשומה הרפואית של האישה
- ההדרכה תכלול את מגוון הנושאים הבאים:
- תזונה נבונה
- פעילות גופנית
- הימנעות מעישון ומחשיפה לעישון, הימנעות משתיית אלכוהול
- זהירות בנטילת תרופות
- מניעת זיהומים כגון ליסטריה, טוקסופלסמה
- הפניה לחיסון נגד שפעת בעונת החורף
- הפניה לחיסון Tdap (Tetanus, Diphtheria, and Pertussis) נגד שעלת בשבועות 27–36
- ראו חוברת "עלון מידע: אורח חיים בריא בהיריון"
- נטילת תוספים: חומצה פולית במינון של 0.4 מיליגרם ליום לכל תקופת הפוריות וברזל 30 מיליגרם ליום החל מחודש הרביעי עד ל-6 שבועות לאחר ההיריון (אפשר כתרכיב משולב). (ראו טיפול בחומצה פולית למניעת מומים מולדים בתעלה העצבית - NTDs - neural tube defects - חוזר משרד הבריאות
- סימנים המחייבים פנייה של האישה לבדיקה וייעוץ רפואי בדחיפות כמצוינים בחוזר זה
- מודעות לתנועות עובר (מצורף בזאת נספח 5)
- הנקה - הדרכה ומתן עלון בנושא
- לקראת שבוע 36 תינתן לאישה הדרכה על הלידה, על הטיפול ביילוד בבית החולים לאחר הלידה ועל השינויים הרגשיים הצפויים והאפשריים לאחר הלידה. תינתן לאישה חוברת "לקראת לידה"
- לקראת שבוע 38 תודרך האישה, כי משבוע 40 (לאחר חלוף מועד הלידה המשוער) עליה להמשיך במעקב ההיריון בקופה המבטחת שם ניתן לבצע ניטור עוברי ובדיקת US (Ultrasound)
- נושאים נוספים - על פי הצורך ולפי שיקול דעת האחות
מעקב רופא טיפת חלב
- כללי:
- תפקידו של הרופא המטפל הוא לרכז ולנהל את מעקב ההיריון, תוך ביצוע הפעולות הבאות:
- קבלה של האישה ובמידת הצורך השלמה של האנמנזה שנלקחה על ידי האחות
- בדיקה גופנית/קלינית של האישה, בהתאם לשלב ההיריון
- התייחסות לתוצאות הבדיקות המבוצעות בטיפת חלב ומחוץ לטיפת חלב
- מתן הפניות והמלצות בהתאם לשלב ההיריון ומצבה של האישה ההרה בהתאם לשיקול דעתו
- התייחסות לבדיקות שלא בוצעו ודיון עם האישה על משמעויות אי הביצוע וחלופות אפשריות
- פירוט המטלות הנדרשות בביקורי השגרה שלהלן, מתאים למטופלת המתחילה את מעקב ההיריון בשליש הראשון, ונענית להמלצות הצוות במועדן. אם אין הדבר כך, יש לבצע התאמות לפי הנסיבות ושיקול דעת צוות התחנה
- מפגש ראשון (שליש ראשון)
- לקיחת אנמנזה וביצוע בדיקה גופנית, כולל הערכת קיומם של גורמי סיכון לפי חוזר המנכ"ל מספר 15/11
- קביעת גיל היריון (ראו נספח 2)
- תיאום ציפיות עם האישה ההרה, באשר לביצוען של בדיקות, שמטרתן היא לבדוק את תקינות העובר
- שקילת הצורך בהפניה לייעוץ גנטי
- הסבר והפניה לבדיקות סינון לתסמונת דאון
- השלמת הפניות לבדיקות הרלוונטיות בשלב זה, כולל בדיקות מעבדה ובדיקות סקר גנטי - אם טרם ניתנו
- יידוע האישה אודות קיומן של בדיקות נוספות, שאינן כלולות ב"סל הבריאות" ושניתן לבצען תמורת תשלום באופן פרטי - כגון סקירה מוקדמת, סקר של הפרעות כרומוזומליות שכיחות על ידי בדיקת DNA (Deoxyribonucleic Acid) חופשי בדם האישה ועוד
- מפגש שני (שבועות 20-18)
- בדיקת דופק לב העובר
- שיחה עם האישה אודות משמעותן של תוצאות בדיקות השליש הראשון, והפעולות שיש לנקוט בעקבותיהן, אם יש צורך בכך
- הפניה לביצוע סקירת מערכות
- הפניה לביצוע בדיקות מעבדה שליש שני
- מפגש שלישי (שבועות 28-26)
- בדיקת גודל הרחם ודופק לב העובר
- בדיקת תוצאות הבדיקות אליהן נשלחה, לרבות סקירת המערכות, והפניה להמשך בירור בהתאם לצורך
- הפניה לביצוע אולטרה סאונד שליש שלישי והנחיה לאישה על מועד מומלץ לביצוע הבדיקה
- אצל נשים עם Rh שלילי, הפניה לבדיקת קומבס, לשם החלטה על הצורך לקבלת חיסון אנטי D
- מפגש רביעי (שבועות 36-30)
- בדיקת גודל הרחם ודופק לב העובר
- בדיקת תוצאות אולטרה סאונד שליש שלישי
- דיון באשר לאופן הלידה עם אישה בעלת סיפור מיילדותי קודם או נתונים עדכניים המצדיקים זאת
- מפגש חמישי (לקראת הלידה, שבועות 39-37)
- בדיקת גודל הרחם ודופק לב העובר
- בדיקת מצג העובר
- הנחיות מתי על האישה לפנות לחדר לידה, לרבות מידע ספציפי שעליה למסור לצוות המיילדים או רופאי הילדים (כגון: נשאות ל-GBS, נשאות של HBV, ועוד)
- תדרוך האישה, כי לאחר חלוף מועד הלידה המשוער עליה להמשיך במעקב ההיריון בקופה המבטחת הכולל בין היתר ניטור עוברי ובדיקת U.S
רשימת הבדיקות בהיריון המבוצעות מחוץ לטיפת חלב
לביצוע הבדיקות הרשומות מטה, יש להפנות את האישה לקופת חולים בה היא מבוטחת.
בדיקות מעבדה
- ספירת דם: תבוצע בשלושה מועדים: בשליש הראשון, בין שבוע 24–28 (יחד עם בדיקות לאבחון סוכרת היריון), ו-6 שבועות לאחר הלידה. יש להפנות לביצוע הבדיקה לקראת המועד המתאים.
- אנמיה: יש להפנות את האישה לרופא המטפל אם ערך ההמוגלובין מתחת ל־11 גרם/דציליטר בשליש הראשון והשלישי להיריון, או מתחת ל-10.5 גרם/דציליטר בשליש השני.
- תלסמיה: בירור נשאות לתלסמיה יעשה בהתאם לתוצאות ספירת הדם.
- יש להפנות לבדיקת המוגלובין אלקטרופורזה נשים עם MCV (Mean Corpuscular Volume) פחות מ-78 או MCH פחות מ-28 לצורך שלילת תלסמיה, אם לא נשללה בעבר.
- במקרה שתוצאות הבירור מראים כי האישה נשאית של תלסמיה יש להפנות בהקדם את בן זוגה לרופא המטפל לבירור מצב נשאותו ולייעוץ גנטי בהתאם לתוצאות
- סוג דם: הפנייה בביקור ראשון. אם קיים תיעוד קודם לסוג הדם אין צורך לחזור על הבדיקה
- סקר גוגדנים (קומבס לא ישיר):
- תינתן הפניה בביקור הראשון לכל אישה בכל היריון
- אישה עם בדיקת קומבס חיובית בכל שלב של ההיריון, תופנה לבירור והערכה אצל רופא נשים בקופה המבטחת
- נשים עם Rh שלילי, תקבלנה לקראת השבוע ה-28 להיריון, הפניה לבדיקת קומבס חוזרת, וכן הפניה לקבלת חיסון אנטי D בהתאם לממצאי הבדיקה. יש להפנות בהקדם את האישה לבדיקה גם אם חלף שבוע 28 ולמתן אנטי-D בהתאם לצורך
- במקרה שאישה קיבלה חיסון אנטי D קודם במהלך ההיריון, יש להפנותה לביצוע בדיקת קומבס חוזרת ומתן חיסון אנטי-D 12-10 שבועות לאחר מתן החיסון הקודם
- שתן לכללית ותרבית: הפניה בביקור הראשון ובשליש השני
בדיקות סרולוגיות
- לכלל הנשים: בדיקת עגבת מומלצת בביקור ראשון
- לנשים השייכות לקבוצות סיכון מומלצות:
- HIV (Human Immunodeficiency Virus) - הפנייה בביקור ראשון בהתאם להוראת חוזר ראש השירות אבחון מוקדם של האישה בגיל הפוריות הנושאת HIV והטיפול בה - חוזר משרד הבריאות
- דלקת כבד נגיפית B - קבוצות הסיכון המוזכרות בתדריך החיסונים והרלוונטיות לנשים הרות כוללות: נשים שהן או בן זוגן המשתמשים בסמים בהזרקה, נשאים של HIV, שאובחנו כסובלים ממחלה המועברת ביחסי מין, או שיש להם יותר מבן זוג מיני אחד ב-6 חודשים האחרונים. בנוסף נשים שעקב עבודתן נמצאות בסיכון מוגבר לבוא במגע עם נוזלי גוף והפרשות אדם וטרם התחסנו
- בדיקות המומלצות לנשים עם חשד קליני לחשיפה למחלה או להדבקה (רשימה חלקית):
- אדמת: בהתאם להוראת חוזר ראש שירותי בריאות הציבור חסינות נגד אדמת של אישה בגיל הפוריות שקיבלה שתי מנות חיסון ונמצא כייל נוגדנים נמוך מהכייל המחסן - חוזר משרד הבריאות
- CMV: כמפורט בחוזר מנכ"ל מספר 25/11. בדיקות לאיתור זיהום בנגיף ציטומגלו בנשים הרות - חוזר משרד הבריאות
- טוקסופלזמה
- אבעבועות רוח
- פרבו-וירוס
בדיקות סקר גנטיות
ערך מורחב – בדיקות סקר גנטיות - נייר עמדה
- כלל האוכלוסייה תופנה לבדיקות סקר גנטיות בכל היריון, לצורך איתור זוגות בסיכון ללידת ילדים עם מחלות גנטיות. זאת בהתאם לחוזר ראש שירותי בריאות הציבור "בדיקות סקירה באוכלוסייה לשם גילוי זוגות בסיכון ללידת ילדים עם מחלות גנטיות חמורות"
- נשים הרות ובני זוגן שנמצאו שניהם נשאים למחלה תורשתית - יש להפנותם בכל היריון לייעוץ גנטי ולברר ולתעד את ההמלצות שנתנו והאם האישה פעלה על פיהן
- אם יהיה חוסר היענות להמלצות, על הצוות לברר עם האישה את הסיבות להיעדר היענותה, ולהבהיר לה את המשמעות של אי ביצוע ההמלצות. הצוות יתעד בפירוט את השיחות שהתקיימו עם האישה
בדיקות לאיתור תסמונת דאון
- בביקורה הראשון תקבל כל אישה הרה, בהתאם לגיל ההיריון, הסבר לגבי הבדיקות השונות, בדיקות הסקר והבדיקות האבחנתיות, וכן תקבל חוברת מידע
- מומלץ לכל אישה הרה, ללא קשר לגילה, לבצע בדיקת סקר למומים כרומוזומליים. רצוי כי ההחלטה לביצוע בדיקות אבחנתיות חודרניות לקריוטיפ העוברי כגון סיסי שליה או דיקור מי שפיר תתבסס על תוצאות בדיקות הסקר
- יש לברר אם האישה מעוניינת בביצוע הבדיקות, ולפעול על פי הסעיף בעניין הסכמה מדעת
- עבור האישה המעוניינת בבדיקות סקר יש לפעול על פי הכתוב בבדיקות סקר לתסמונת דאון - חוזר משרד הבריאות
- יש לידע האישה כי גם ללא התוויה רפואית לבדיקת סיסי שלייה או דיקור מי שפיר היא יכולה לבצע אחת מהבדיקות הללו במימון עצמי
- כבר בביקור הראשון, יש לידע אישה שגילה 35 ומעלה בתחילת הריונה, כי היא זכאית לבצע בדיקת סיסי שליה או דיקור מי שפיר במימון משרד הבריאות במכונים המאושרים על ידי המשרד
- יש לידע האישה על האפשרות לבצע בדיקת סקר של הפרעות כרומוזומליות שכיחות על ידי בדיקת DNA חופשי בדם האישה במימון עצמי. בדיקה זו אינה כלולה בסל
- יש לוודא תוצאות הבדיקות שהתקבלו. יש לברר ולתעד את ההמלצות שניתנו והאם האישה פעלה על פיהן
- אם תהיה חוסר היענות להמלצות על הצוות לברר עם האישה את הסיבות להיעדר היענותה, ולהבהיר לה את המשמעות של אי ביצוע ההמלצות. כמו כן, ישקול הצוות הפניה חוזרת ו/או הצגת חלופות אפשריות, תוך התייחסות למועדים הרלוונטיים. הצוות יתעד בפירוט את השיחות שהתקיימו עם האישה
בדיקות על שמע (אולטרה-סאונד/US) של העובר
- יש לפעול בהתאם לחוזר בדיקות על שמע (אולטרא-סאונד) בהיריון - חוזר משרד הבריאות, בחוזר מומלץ להפנות את האישה לארבע בדיקות אולטרה-סאונד שגרתיות בהיריון:
- בדיקה בשליש ראשון להיריון: מטרת הבדיקה היא לקבוע את מיקום שק ההיריון, חיות העובר, גילו ומספר העוברים
- שקיפות עורפית מבוצעת בשבועות 11–13 להיריון
- סקירת מערכות: מומלץ לבצע בין השבועות 20–23.
- אישה הרה אשר מכל סיבה שהיא החמיצה את מועד ביצוע הבדיקה, אך מעוניינת לבצע בדיקת US, תופנה לרופא המטפל בהקדם, לצורך קבלת הנחיות רפואיות.
- ביצוע סקירת מערכות מוקדמת בין שבועות 13–17 אינו מבטל את המלצה לביצוע סקירת מערכות בשבועות 20–23
- הערכת גודל העובר בשליש השלישי להיריון
- המשך טיפול לאחר קבלת תוצאות בדיקות האולטרה סאונד
- יש לבקש את תוצאות הבדיקות המבוצעות מהאישה. כאשר יש ממצאים חריגים בתוצאות הכתובות לבדיקות אלו, יש לברר ולתעד את ההמלצות שניתנו ואת הצעדים שננקטו. יש להפנות ללא דיחוי נשים עם ממצאים חריגים שטרם התייחסו אליהם.
בדיקות לאיתור מומים פתוחים בתעלת העצבים
- מומלץ לכל הנשים לבצע בדיקת דם לרמת Alfa Fetoprotein) AFP) בשליש השני, בין השבועות 16–19, עדיף עד שבוע 18. הבדיקה מהווה בדיקת סינון למום פתוח בתעלת העצבים של העובר. הבדיקה מומלצת גם אם בדיקות סקר לתסמונת דאון תקינות
- בדיקת אולטרה-סאונד מכוונת לכל אורך עמוד השדרה היא בדיקה אבחנתית למומים בתעלה העצבית
בדיקות לאיתור סוכרת בהיריון
- סוכר בצום: הפניה בביקור הראשון. הבדיקה מיועדת לאתר סוכרת טרום הריונית סמויה
- ערך של 95 מ"ג/דציליטר או פחות נחשב לתקין
- ערך מעל 95 מ"ג/דציליטר ועד 124 מ"ג/דציליטר נחשב לערך ביניים: יש להפנות לרופא המטפל, על מנת שהוא יבצע הערכה נוספת, כגון בדיקה חוזרת ו/או בדיקת דם לרמת HbA1c, בהתאם לנסיבות וגורמי סיכון אחרים
- ערך של 125 מ"ג/דציליטר או יותר אבחנתי לסוכרת, ואין צורך לבצע בדיקות נוספות לאישור האבחנה. יש להפנות את האישה בהקדם לטיפול ומעקב בקופה המבטחת
- במקרה של בדיקה בלתי תקינה, יש לוודא עם האישה ההרה כי הבדיקה אכן נערכה בצום. אם לא, יש לתעד זאת ולשקול להפנות אותה לבדיקה חוזרת
- העמסת סוכר 50 גרם - (Glucose Challenge Test - GCT): בדיקת סינון אליה נשלחות כל הנשים, לצורך איתור סוכרת הריונית. אין צורך להיות בצום לפני הבדיקה. מומלץ לבצע את הבדיקה בשבועות 24–28, אך יש לשלוח את האישה לבדיקה זו גם אם המועד המומלץ חלף
- רמת גלוקוז של 140 מיליגרם/דציליטר ופחות נחשב לתקין
- רמת גלוקוז מעל ל־140 מיליגרם/דציליטר ועד 199 מיליגרם/דציליטר מחייבת בדיקת העמסת סוכר אבחנתית של 100 מג' OGTT (Oral Glucose Tolerance Test), ראו להלן
- רמת גלוקוז של 200 מיליגרם/ד"ל ומעלה אבחנתית לסוכרת הריונית ואין צורך לבצע בדיקות נוספות לאישור האבחנה. יש להפנות את האישה בהקדם לטיפול ומעקב בקופה המבטחת
- העמסת סוכר אבחגתית של 100 גרם - (Oral Glucose Tolerance Test - OGTT) בדיקה אבחנתית לסוכרת הריונית. לבדיקה תשלח האישה עם תוצאה של 140–199 מיליגרם/דציליטר בבדיקת GCT, וכן נשים שעל פי נתוניהן ושיקול דעת הרופא המטפל יש לשלוח אותן ישירות לבדיקה זו ללא ביצוע בדיקת GCT. בין המצבים המצדיקים הפנייה ישירה לביצוע בדיקה OGTT (ללא בדיקת GCT) הם: BMI טרום הריוני גבוה מ־30, אנמנזה של סוכרת הריונית בהריונות קודמים או לידה בעבר של יילוד מעל 4500 גרם. הבדיקה מתבצעת בצום. מומלץ לבצע את הבדיקה עד סוף שבוע 28. עם זאת, יש לשלוח את האישה לבדיקה גם אם מועד זה חלף.
- הערכים התקינים של בדיקות OGTT הם:
- צום: עד ובכלל 95 מ"ג/דציליטר
- שעה לאחר ההעמסה: עד ובכלל 180 מ"ג/דציליטר
- שעתיים לאחר ההעמסה: עד ובכלל 155 מ"ג/דציליטר
- שלוש שעות לאחר ההעמסה: עד ובכלל 140 מ"ג/דציליטר
- האבחנה של סוכרת הריונית תעשה לאחר שנמצאו לפחות שני ערכים גבוהים מהרשום לעיל ויש להפנות את האישה בהקדם לטיפול ומעקב בקופה המבטחת.
- במקרה של ערך אחד גבוה מערכי הסף, יש להפנות לרופא המטפל, על מנת שישקול הערכה נוספת
- אם רופא הקופה מורה על ביצוע בדיקת העמסת סוכר של 75 גרם לאחר צום במקום GCT, הערכים הנחשבים לתקינים הם:
- צום: עד 92 מ"ג/דציליטר
- שעה לאחר ההעמסה: עד 180 מ"ג/דציליטר
- שעתיים לאחר ההעמסה: עד 152 מ"ג/דציליטר
- ערך אחד מעל לערכים אלה נחשב לפי שיטה זו לאבחנתי לסוכרת הריונית. בדיקה העמסת 75 גרם סוכר מייתרת את הצורך לביצוע בדיקת OGTT
בדיקות לאיתור נשאות לחיידק Group B Streptococcus) GBS)
- אין המלצה לבצע סיקור יזום לכל אישה
- יש להנחות אישה שילדה בלידה קודמת ילוד אשר חלה ב-GBS או שהייתה לה תרבית שתן עם צמיחה של GBS בכל ריכוז בהיריון הנוכחי, או אישה שנמצאה חיובית ל-GBS בבדיקת נשאות אשר בוצעה בסמוך ללידה, מסיבה כל שהיא, למסור מידע זה לצוות בחדר לידה על מנת לאפשר טיפול מתאים בשעת הלידה. יש לרשום את המידע בכרטיס מעקב אישי של האישה
- הבהרה: נשאות ל-GBS בהיריון קודם אינה מהווה גורם סיכון לנשאות בהיריון הנוכחי, ואינה מהווה הורייה לביצוע סיקור בהיריון הנוכחי
מעקב היריון שלאחר מועד הלידה המשוער
ראו הנחיות למפגש חמישי, סעיף 4. מתאריך המשוער ללידה תטופל האישה בקופ"ח (קופת חולים). עד שבוע 38 תודרך האישה, כי לאחר חלוף מועד הלידה המשוער, עליה להמשיך במעקב ההיריון הכולל בין היתר ניטור עוברי ובדיקת U.S בקופה המבטחת. אישה שבאה לתחנה אחרי תאריך הלידה המשוער, תופנה למעקב היריון עודף בקופה המבטחת.
טיפול האחות בתוצאות בדיקות המבוצעות מחוץ לטיפת חלב
האחות תעקוב אחר ביצוע הבדיקות אליהן נשלחה האישה ותוצאותיהן. בכל מקרה בו האחות זיהתה ממצאים חריגים תיידע את האישה ותפנה אותה לרופא התחנה או לרופא המטפל בקופ"ח, תוך מתן הסבר על חשיבות ההגעה בהקדם האפשרי.
מעקב בתקופת משכב לידה (עד 6 שבועות אחרי הלידה)
- בדיקה רפואית:
- לאישה שהייתה במעקב ההיריון אצל רופא בתחנת טיפת חלב יש לבצע בדיקה רפואית 6 שבועות לאחר הלידה, הכוללת: בדיקה נרתיקית, ספירת דם, ייעוץ לגבי תכנון משפחה, והפנייה לבדיקת משטח מצוואר הרחם אם לא עשתה קודם, כפי שמומלץ בגיל 30, 35 או 40
- אישה שלא הייתה במעקב היריון אצל רופא התחנה יש להפנותה לבדיקה אצל הרופא המטפל וליידע את האישה על הבדיקות המומלצות במסגרת זו
- מעקב אחות:
- התייחסות למצב הרגשי/נפשי של כל הנשים אחרי לידה: איתור דיכאון לאחר הלידה יעשה בהתאם לחוזר ראש שירותי בריאות הציבור 3/14
- הדרכה בנושאים הבאים:
- חיסון נגד אדמת (אם רלוונטי)
- אם היו בעיות רפואיות במהלך ההיריון יש להמליץ לאישה לפנות לרופא המטפל שלה
- מניעת אנמיה, כולל תזונה והמשך נטילת ברזל עד חודש אחרי הלידה, ולאחר מכן ביצוע ספירת דם כ-6 שבועות לאחר הלידה
- נטילת חומצה פולית בכל שנות הפוריות
- הנקה
- הורות וטיפול בתינוק
- תשאול ביחס לאלימות במשפחה
- תכנון משפחה
- הפנייה לבדיקות סקר גנטיות לאיתור זוגות בסיכון ללידת ילדים עם מחלות גנטיות לנשים שלא ביצעו בעת ההיריון. הפניה לייעוץ גנטי במקרים של לידת תינוק עם מום/מות עובר
רישום ודיווח
לכל אישה הרה יש לנהל שתי רשומות:
- רשומת בריאות בטיפת חלב:
- הרשומה תכלול תיעוד של כל סוגי המידע והאירועים הקשורים לאישה לרבות: אנמנזה, הפניות לבדיקות, תוצאות בדיקות, פעולות שנערכו על ידי האחות והרופא, שיחות טלפון, כל אינטראקציה עם גורמים רפואיים אחרים, פירוט שיחות שבוצעו עם האישה ההרה, הסברים שניתנו לה, הסיבות אותן הזכירה האישה ההרה ביחס לכך שאינה נענית להמלצות הצוות
- כעקרון, כל סוגי המידע והאירועים הנזכרים למעלה יתועדו על פי כללי התיעוד והרישום. יש לתעד עבור כל בדיקה, תאריך ההפניה, תאריך הביצוע וכן תאריך קבלת התוצאה
- יש להקפיד על העקרונות הבאים:
- רישום ברור וקריא
- שם מלא וחתימה מלאה של רופא ושל האחות (לפי הנדרש)
- החזקת הרשומה במצב תקין
- החזקת הרשומה בהתאם לחוק זכויות החולה, חוק הארכיונים ונוהלי משרד הבריאות
- תוכן הרשומה הוא של האישה. הרשומה עצמה היא רכוש ספק השירות
- כרטיס מעקב אישי:
- הכרטיס יכלול פרטים אישיים, פרטים מיילדותיים ותוצאות בדיקות שנערכו לקראת ההיריון ובמהלכו
- הפרטים יתועדו על ידי הגורמים המטפלים באישה
- יש להנחות את האישה לשאת את הכרטיס איתה בכל עת, ובכל פנייה לגורם רפואי, כולל (ובפרט) בהגיעה ללידה
- אין למלא כרטיס מעקב אישי לאישה שבצעה את מעקב ההיריון במסגרת אחרת ובאה לצורך זה בלבד לתחנה
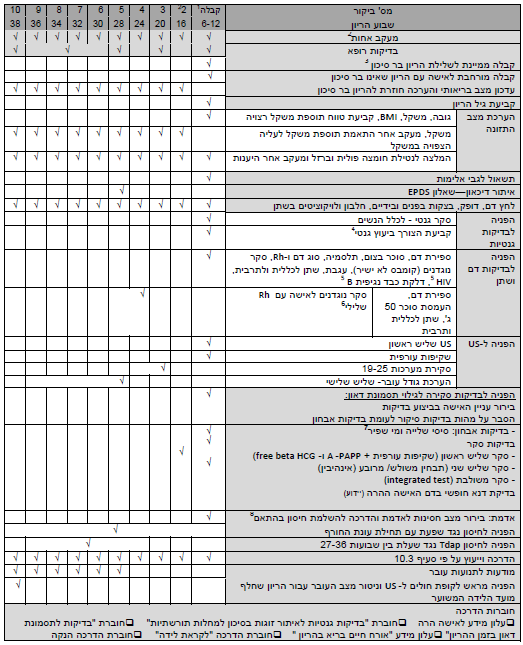
סיכום לוח הבדיקות והפעילויות מרוכזים בנספח 5
לוח בדיקות ופעילויות במעקב היריון בהתאם לגיל ההיריון.
נספחים
- נספח 1: שאלון ממיין קצר
- נספח 2: טופס הפניה לייעוץ או סקר גנטי
- נספח 3: קביעת גיל היריון
- נספח 4: מודעות לתנועות העובר
- נספח 5: לוח בדיקות ופעילויות במעקב היריון בהתאם לגיל ההיריון
נספח מספר 1 - שאלון ממיין להגדרת הסיכון בהיריון הנוכחי
- סימון חיובי/ליקוי/ממצא - יש לתעד החלטה על פי קריטריונים חוזר מנכ"ל 5/11
פרטים דמוגרפיים של האישה ההרה
שם פרטי ומשפחה: _________________________ מספר תעודת זהות: __________ גיל: ___
יישוב/ כתובת: _____________________________________________ טלפון: ____________
שבוע היריון: _____ / תאריך וסת אחרון: ____/__/__
קופת החולים המבטחת_________________________ סניף: _________________________ טלפון: ____________
שם רופא הנשים המטפל בקופה: _________________________
מצב בריאות כללי
- האם את בריאה בדרך כלל __ כן __ לא, פירוט: ______________________________________
- האם את במעקב רפואי בנוגע למצב בריאות כלשהו? __ לא __ כן, פירוט: ______________________________________
- האם אושפזת בעבר? __ לא __ כן, פירוט: ______________________________________
- האם עברת ניתוח כלשהו? __ לא __ כן, פירוט: ______________________________________
- האם את נוטלת תרופות באופן קבוע? __ לא __ כן, פירוט: ______________________________________
מדדי BMI
- גובה: ____
- משקל: ____
- חישוב ה-BMI: ________________
עבר מיילדותי
- מספר היריון נוכחי?___
- האם היו הפלות בעברך? __ לא __ כן, פירוט (טבעיות/יזומות): ______________________________________
- סוג הלידות הקודמות: ______________________________________
- האם היו לידות לפני שבוע 37? __ לא __ כן, פירוט: ______________________________________
מצב בריאות בהיריון הנוכחי
1. האם התגלה מצב בריאותי חריג אצלך או אצל העובר? ___ לא __ כן, פירוט: ______________________________________
סיכום הריאיון הממיין
- יש לסמן את ההחלטה ואת ההסבר שניתן
- __ היריון שאינו בר סיכון - המשך טיפול ומעקב בתחנת טיפת חלב
- __ היריון בר סיכון (לפי הסימון לעיל) - הפנייה לטיפול ומעקב במסגרת הקופה המבטחת
ההסבר שניתן לאישה בהיריון בר סיכון, נא לסמן:
- __ חשיבות ביצוע מעקב היריון במסגרת הקופה המבטחת וזאת מסיבות רפואיות מקצועיות
- __ חשיבות לטיפול ומעקב אצל גורם מטפל אחד וכי ריבוי מטפלים עלול לפגוע בטיפול הרפואי
- __ חשיבות הפנייה למעקב בהקדם עקב בדיקות שמועד ביצוען קרוב: ______________________________________
- __ הסבר נוסף: ___________________________________________________________________
תאריך מילוי השאלון: ____/__/__ שם וחתימת האחות: ____________________________________
נספח מספר 2 - הפניה למכון גנטי לאישה הרה/לקראת היריון
שם תחנת טיפת חלב: ____________________________ תאריך: ____/__/__
פרטי המטופלת
שם פרטי: ___________ שם משפחה: ___________ שם משפחה קודם: _____________ ת.ז.: __________
כתובת: ____________________________ ___________ טלפונים: __________ __________ __________
מייל: ____________________________
נסיבות ההפניה: לפני נישואין / לפני היריון / בהיריון (תאריך וסת אחרון:____/__/__ שבוע היריון: __)
סיבת ההפניה
__ בדיקות סקר גנטיות
__ ייעוץ גנטי, סיבת ההפניה לייעוץ גנטי (ניתן לסמן יותר מסיבה אחת):
- __ קרבת משפחה
- __ חשד למחלה תורשתית במשפחה
- __ קיומה של מחלה גנטית במשפחה
- __ נשאות ידועה למחלה תורשתית
- __ תוצאה חריגה או חשודה בתבחין סינון לתסמונת דאון
- __ ממצא חריג בבדיקת US
- __ לייעוץ/ביצוע ניקור מי שפיר גנטי
- __ לייעוץ/ביצוע CVS
- __ לפני טיפולי פוריות
- __ אחר: ____________________________________________________
פירוט המידע הרפואי הרלוונטי (סיבת ההפניה)
____________________________________________________ ____________________________________________________ ____________________________________________________
נא לצרף מסמכים מתאימים - פרט/י את המסמכים המצורפים ____________________________________________________ ____________________________________________________ ____________________________________________________
שם הרופא /אחות (חותמת): _______________ חתימת הרופא / אחות:_______________
נספח מספר 3 - גיל היריון: עקרונות ואחריות לקביעתו
עקרונות ואחריות לקביעת גיל היריון
- קביעה של גיל ההיריון תתבצע בביקור הראשון על ידי איש הצוות הרפואי המקבל את האישה
- קביעת גיל היריון תיעשה תוך שימוש בנתוני אנמנזה (מחזור הוסת, סדירותו, וסת אחרון, מועד קיום יחסי מין), בדיקות דם (אם ישנן) ובדיקת אולטרה סאונד
- בדיקת אולטרה סאונד בשליש הראשון בה נמדד גודל העובר על ידי CRL (מרחק ראש-עכוז) מאפשרת חישוב אמין של גיל ההיריון. בדיקת אולטרא סאונד בשליש הראשון להיריון מומלצת לכל אישה הרה, אך יש לה חשיבות מכרעת בנשים הרות בהן מחזורי הוסת אינם סדירים, שאינן זוכרות את מועד הוסת האחרון או שהרו תוך הנקה
- אם האישה לא הציגה דו"ח בדיקת אולטרה סאונד בביקור הראשון, יש להפנותה לבצע בדיקת אולטרה סאונד לקביעת גיל היריון ללא דיחוי. במקרה כזה, תבוצע הערכה חוזרת וקביעה מחודשת של גיל ההיריון (עם או בלי תיקון) בפגישה מאוחרת יותר בה תציג האישה דו"ח בדיקת אולטרה סאונד
- קביעת גיל ההיריון תתבצע על פי נתונים מהשליש הראשון להיריון. כאשר הדבר אינו מתאפשר, תבוצע קביעת גיל ההיריון על פי נתונים מאוחרים יותר, אולם יצוין באופן ברור ברשומה ובכרטיס המעקב כי גיל ההיריון "משוער בלבד"
- באחריות רופא הנשים המטפל ועוקב אחר ההיריון (בטיפת חלב או רופא אחר) לקבוע את גיל ההיריון או לאשר את גיל ההיריון שנקבע על ידי האחות
תיקונים בגיל היריון
- קביעת גיל ההיריון על פי בדיקת האולטרה סאונד ייעשה כלהלן:
- כאשר מחזורי וסת לא סדירים או תאריך וסת אחרון לא ידוע
- הפער בין גיל ההיריון לפי וסת אחרון לבין המדידה באולטרסאונד בשבועות 7–10 הוא מעל 4 ימים
- הפער בין גיל ההיריון לפי וסת אחרון ובין גילו על פי אולטרסאונד במועד ביצוע השקיפות העורפית בשבועות 11–13 הוא מעל 6 ימים
- הפער בין גיל ההיריון לפי וסת אחרון ובין גילו על פי אולטרסאונד בשבועות 14–20 הוא מעל 9 ימים
- תיקון גיל היריון לא יתבצע במקרים הבאים:
- כשגיל ההיריון ידוע במדויק בטיפולי פוריות (השראת ביוץ, הזרעה או הפריה חוץ גופית)
- על פי בדיקת אולטרה סאונד בשליש השלישי
נספח מספר 4 - הדרכה למעקב תנועות עובר
רקע
- תנועות עובר קיימות כבר מראשית ההיריון וניתנות להדגמה בנקל במכשיר האולטרה סאונד. בהיריון ראשון תחושת תנועות העובר על ידי האישה מתחילה בשבוע 20 לערך. בהריונות חוזרים תחושה של תנועות העובר מתחילה משבוע 16–18 לערך
- תחושת התנועות מושפעת מגורמים שונים כולל מצבי ערות ושינה של העובר, תרופות שונות ואופי הפעילות של האישה. אישה העסוקה במהלך היום תודעתה פנויה פחות להרגשת התנועות
- הפחתה בתחושת תנועות העובר, בעיקר בשליש השלישי, יכולה להוות סממן למצוקת העובר וקשורה לעיתים למצבים כגון מות עובר ברחם, לידת פג והאטה בגדילה תוך רחמית של העובר (IUGR, Intra Uterine Growth Restriction)
- הדרכת האישה לשימת לב לתחושת תנועות העובר והפנייתה בגין תנועות מופחתות או נעדרות עשויה להפחית תוצאות היריון לא רצויות אלו
- אין עדות כי יש משמעות קלינית לעוצמה מוגברת או לריבוי של התנועות המוחשות. לקראת סוף ההיריון התנועות נחלשות בעוצמתן שכן העובר פחות חופשי לנוע ברחם
הנחיות
- המדד החשוב ביותר הוא תחושת האישה באשר קיום התנועות או לירידה במספרן או העדרן. אין מקום להדריך האישה לספור תנועות עובר באופן שיגרתי או יומי
- יש להדריך את האישה:
- לשים לב לתנועות העובר האופייניות ולהיות ערה לשינויים בהן
- אם האישה חשה בירידה או הפסקה בתנועות עובר עליה לפנות להערכת מצב העובר באמצעות מוניטור ו-US באותו יום וללא דיחוי. על האישה לנהוג בהמשך על פי ההנחיות של הגורם הרפואי שבדק אותה לאור התלונה
נספח 5 - בדיקות ופעילויות במעקב היריון בהתאם לגיל ההיריון
- בעת קבלת האישה למעקב היריון יש להפנותה לכל הבדיקות ללא קשר לשבוע היריון פרט לסקר שליש ראשון הניתן לביצוע רק עד שבוע 13+6 וסקר שליש שני הניתן לביצוע רק עד שבוע 18
- מומלץ על תדירות ביקורי אחות של פעם ב-4–6 שבועות. אישה הנרשמת מוקדם, יש לקבוע ביקור כחודש לאחר מכן למעקב ולא לחכות עד 16 שבועות לביקור שני
- קבלה ממיינת תעשה באמצעות טופס ייעודי. רק במקרים בהם ההיריון אינו בר סיכון, תעשה קבלה מורחבת ופתיחת רשומת אישה הרה
- תעשה על ידי לקיחת אנמנזה, הכוללת מידע על כל הריונות האישה ותוצאותיהם, וקיום מחלות ומצבים היכולים להעיד על מחלות גנטיות במשפחה הכולל הורי האישה ובן זוגה, כל האחאים של האישה ובן זוגה וכל ילדיהם
- קבוצות סיכון בהתאם לחוזרים הרלוונטיים
- בנוכחות סוג דם Rh שלילי - בסמוך לשבוע 28 הפניה לבדיקת קומבס חוזרת, וכן הפניה לקבלת זריקת אנטי D
- יש לידע כל אישה מעל גיל 35 בתחילת ההיריון על זכאותה לבצע את הבדיקה ללא תשלום, ללא קשר לרמת הסיכון המתקבלת בבדיקות הסינון. יש ליידע את האישה כי גם ללא התוויה רפואית לבדיקת סיסי שלייה או דיקור מי שפיר היא יכולה לבצע אחת מהבדיקות הללו במימון עצמי
- מתן חיסון אדמת לנשים שאין בידיהן תיעוד לקבלת שתי מנות תרכיב נגד אדמת, בהתאם לתדריך החיסונים וחוזר ראש שירותי בריאות הציבור מספר 4/2010


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק