קידום בריאות ורפואה מונעת - גורמי סיכון למחלות לב וכלי דם - Risk factors for cardiovascular disease
ערך זה נמצא בבדיקה ועריכה על ידי מערכת ויקירפואה, וייתכן כי הוא לא ערוך ומוגה.
המלצות כוח המשימה הישראלי בנושא קידום בריאות ורפואה מונעת
מאת איגוד רופאי המשפחה בישראל, האגף למדיניות רפואית, ההסתדרות הרפואית בישראל
| המלצות כוח המשימה הישראלי בנושא קידום בריאות ורפואה מונעת | |
|---|---|
|
| |

| |
| שם המחבר | ד"ר עמית אלבז-בראון, ד"ר יהונתן בראון ופרופסור אמנון להד |
| שם הפרק | פרק מספר 8 - גורמי סיכון למחלות לב וכלי דם |
| עורך מדעי | פרופסור אמנון להד, פרופ' חוה טבנקין, ד"ר תם אקסלרוד |
| מוציא לאור | ההסתדרות הרפואית בישראל, האגף למדיניות רפואית, איגוד רופאי המשפחה בישראל |
| מועד הוצאה | אוקטובר 2022 |
| מספר עמודים | 284 |
| קישור | באתר ההסתדרות הרפואית |

| |
לערכים נוספים הקשורים לנושא זה, ראו את דפי הפירושים: – מחלת לב, טרשת עורקים ומחלות כלי דם
פרק זה מבוסס על נייר העמדה מטעם המועצה הלאומית למניעת וטיפול במחלות לב וכלי דם ועל ההנחיות הישראליות לטיפול בדיסליפידמיה לשנת 2020[1]; על הנחיות לאבחון, טיפול ואיזון יתר לחץ דם בישראל לשנת 2019[2]; ועל מקורות נוספים המצוינים במהלך הפרק.
מבוא
אומנם חלה ירידה בתחלואה הקרדיווסקולרית (ASCVD), אך היא נותרה הסיבה המובילה לתמותה בעולם והשנייה בשכיחותה בישראל[3].
כדי למנוע תחלואה קרדיווסקולרית באוכלוסייה הכללית יש לקדם אורח חיים בריא, ובפרט בתת-אוכלוסיות הנמצאות בסיכון בינוני-גבוה, זאת בניסיון למתן את השפעותיו של אורח חיים לקוי ולטפל בגורמי הסיכון הקרדיווסקולריים (ראו הנחיות לטיפול בדיסליפדימיה של האיגודים האירופאים ESC/EAS)[4]. להערכת הסיכון הקרדיווסקולרי הוצעו דרכים רבות. לפניכם שני מחשבונים על פי ההנחיות הקליניות של ACC/AHA (American college of cardiology, American heart association) ו-ESC/ESH (European society of hypertension, European society of cardiology).
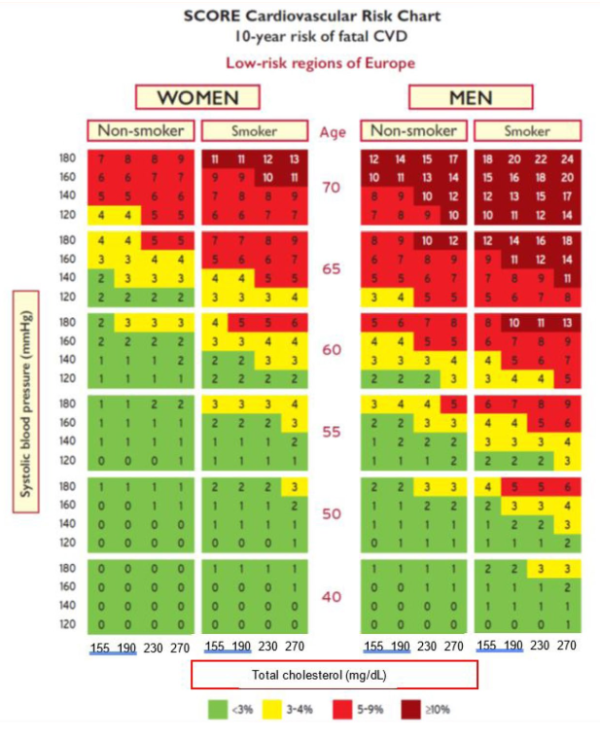
האיגודים ACC ו-AHA ממליצים להשתמש במחשבון להערכת מידת הסיכון ל-ASCVD במשך עשר שנים. מחשבון זה אפשר למצוא באינטרנט[5]. מחשבון זה רלוונטי רק למטופלים שלא עברו אירוע טרשתי קרדיווסקולרי בעבר, כלומר הוא מתאים להערכת הסיכון למניעה ראשונית בלבד. האיגוד האירופי והאיגוד הישראלי בחרו להסתמך על הנתונים מ-HEARTSCORE האירופי, המבוסס על ניבוי התמותה ל-10 שנים ממחלות כלי דם טרשתיות ועל נתונים תצפיתיים שנאספו באוכלוסיית נבדקים גדולה ומגוונת יותר מבחינה אתנית וסוציו-אקונומית. כיוון שבישראל התחלואה הקרדיווסקולרית נמוכה יחסית, יש להשתמש בטבלה המיועדת לארצות בסיכון נמוך (ראו טבלה 8)[6].
כאשר אדם מטופל בשל יל"ד, יש להזין במחשבון את ערכי לחץ הדם בעת שהוא מקבל טיפול (אם הוא מקבל את הטיפול זה זמן רב). במקרים אלו יש להביא בחשבון שהסיכון הקרדיווסקולרי האמיתי שלו גבוה מזה שנמדד במחשבון.
- סיכון קרדיווסקולרי נמוך מוגדר כ-SCORE מתחת ל-1 אחוז או שווה לו
- סיכון בינוני מוגדר כ-1 עד 5 אחוזים SCORE
- סיכון גבוה מוגדר כ-5 עד 10 אחוזים SCORE
מומלץ להשתמש בטבלאות ה-SCORE להערכת סיכון במבוגרים בלא תסמינים.
ההנחיות מלמדות על קיומם של כמה גורמי סיכון שאינם נכללים במחשבוני הסיכון, אך הם גורמים מחמירים, ויש להביאם בחשבון בהערכת הסיכון ממחלות כלי דם טרשתיות:
- סיפור משפחתי של מחלת כלי דם טרשתית (בגבר מתחת לגיל 55 ובאישה מתחת לגיל 60)
- מצב סוציו-אקונומי ירוד גורם מספר רב של גורמי סיכון טרשתיים
- השמנה בכלל, והשמנה מרכזית בפרט, הנמדדים ב- BMI ובהיקף מותניים
- אורח חיים יושבני ומיעוט פעילות גופנית
- מחלה דלקתית כרונית
- הפרעה פסיכיאטרית מז'ורית
- טיפול ב-HIV
- פרפור עליות
- היפרטרופיה של חדר שמאל (LVH)
- מחלת כליות כרונית מעבר לדרגה 3: eGFR>60 ml/min/1.73 m2
- תסמונת דום נשימה חסימתית בשינה
- מחלת כבד שומני לא-אלכוהולית NAFLD
- רמת ליפופרוטאין a גבוהה במידה קלה-בינונית (400-120 ננומול/ליטר או 50–180 מיליגרם/דציליטר)
- אנשים לאחר טיפולים כימותרפיים, הקרנות לבית החזה או סרטן של בלוטת התריס
באנשים עם מחלת כלי דם טרשתית ידועה, היפרכולסטרולמיה משפחתית, סוכרת, מחלת כליות כרונית בדרגה 3 ומעלה, טרשת בדימות עורקי הצוואר או עורקים פמורליים (יותר מ-50 אחוזים היצרות), מדד סידן ב-CT (Calcium Scoring) מעל 100 יחידות אגטסטון (Agatston) או רמת ליפופרוטאין a גבוהה מאוד (יותר מ-400 ננומול/ליטר או יותר מ-180 מיליגרם/דציליטר) - אין צורך להשתמש בטבלאות ה-SCORE אלא יש להגדיר סיכון גבוה או סיכון גבוה מאוד, בהתאם להיקף מחלתם.
גורמי הסיכון למחלות לב נחלקים לגורמי סיכון הניתנים להשפעה ולאלו שאינם ניתנים להשפעה. גורמי הסיכון הקרדיווסקולריים הניתנים להשפעה באופן יחסי הם עישון סיגריות פעיל וסביל, יל"ד, סוכרת, דיסליפידמיה, עודף משקל והשמנה, דום נשימה חסימתי בשינה (OSA - Obstructive Sleep Apnea), אורח חיים יושבני או כושר גופני ירוד ותזונה לא בריאה. גורמי סיכון שאינם ניתנים להשפעה באופן יחסי הם אי-ספיקת כליות כרונית, היסטוריה משפחתית, גיל מבוגר, מצב סוציו-אקונומי ירוד, מין (זכר), דחק פסיכוסוציאלי, מחלות דלקתיות ואוטואימוניות, מחלות פסיכיאטריות, טיפול ב-HIV והיפרטרופיה של חדר שמאל בלב (LVH - Left Ventricular Hypertrophy). כמו כן, עישון הוא גורם סיכון רב-עוצמה להתפתחות מחלות לב וכלי דם (ראו פירוט בפרק 11: נזקי העישון והדרכים למניעה ולגמילה).
בפרק זה נתמקד בשני גורמי סיכון בני טיפול - יל"ד ודיסליפידמיה. שאר הגורמים יידונו בפרקים אחרים בספר.
יתר לחץ דם (יל"ד)
כ-30 עד 45 אחוזים מהאוכלוסייה הבוגרת סובלים מערכי לחץ דם גבוהים מהנורמה. יל"ד מגביר סיכון להתפתחות אירועים קרדיווסקולריים, כגון אוטם שריר הלב, שבץ מוחי איסכמי והמורגי, אי-ספיקת לב, מחלת עורקים פריפרית, אי-ספיקת כליות סופנית ומוות פתאומי. כמו כן, מתרבות העדויות כי הוא גורם גם פרפור פרוזדורים. מחקרים מראים כי הפחתה של 10 אחוזים בלחץ הדם הסיסטולי או הפחתה של 5 אחוזים בלחץ הדם הדיאסטולי מפחיתה 20 אחוזים באירועים קרדיווסקולריים משמעותיים, 10 עד 15 אחוזים בתמותה, 20 אחוזים באירועים כליליים, 35 אחוזים בשבץ מוחי ו-40 אחוזים באי-ספיקת לב.
פגיעה באיברי מטרה בשל יל"ד (HMOD - Hypertension mediated organ damage), כגון ברשתית, במוח, לב, כליה וכלי דם, מגבירה את הסיכון הקרדיווסקולרי. שילוב של פגיעה בכמה איברי מטרה הוא אינדיקציה לסיכון קרדיווסקולרי מוגבר.
הגורמים ליל"ד
יל"ד נחלק לשתי תת-קבוצות: יל"ד ראשוני (Essential hypertension), שהוא הסיבה השכיחה ליל"ד, הוא מחלה המסתמנת בערכי לחץ דם פתולוגיים בלא גורם יחיד ברור. יל"ד שניוני, שכאמור הוא מיעוט מקרים, מתבטא בערכי לחץ דם גבוהים בעקבות תהליך פתולוגי סיסטמי או באיבר כלשהו.
גורמי סיכון ליל"ד ראשוני:
- גורמים גנטיים (מדובר בפוליגניות מסובכת)
- השמנה (הנמדדת ב-BMI) והשמנה בטנית (הנמדדת בהיקף מותניים)
- תזונה: צריכת נתרן מוגברת או צריכה לא מספקת של אשלגן, סידן, מגנזיום, חלבון (בעיקר מירקות), סיבים ושומן דגים
- אורח חיים יושבני או חוסר פעילות גופנית
- צריכת אלכוהול מופרזת
- עישון
- יל"ד בהיריון או רעלת היריון
- פגות, משקל לידה נמוך ויל"ד בילדות כרוכים בסיכון גבוה יותר ליל"ד בבגרות
גורמים ליל"ד שניוני לא ייסקרו כאן, והם מצריכים בירור וטיפול שונים.
מדידת לחץ דם
יש למדוד לחץ דם כאשר המטופל נינוח, יושב בכיסא יותר מחמש דקות (רגליים על הרצפה, לא מסוכלות, גב זקוף על משענת, יד מונחת על מסעד כיסא או שולחן). חשוב לוודא כי המטופל נמנע מקפאין, מפעילות גופנית או מעישון לפחות 30 דקות טרם המדידה, וכן כי שלפוחית השתן שלו מרוקנת. כמו כן, יש להימנע מדיבור בעת המדידה, הן מצד המטפל הן מצד המטופל.
המדידה תתבצע במכשיר תקני בלבד. יש להקפיד למקם נכון את השרוול (מדידה בגובה הלב), להניחו על עור חשוף ולהתאים את גודל השרוול למטופל. לבסוף, יש לבצע מדידה חוזרת לאחר כדקה עד שתיים (Class I, Level C-EO).
בביקור ראשון יש למדוד לחץ דם בשתי הידיים (Class I, Level C-EO) (Class I, Level A) אם נמצא בין הידיים הבדל של יותר מ-5 מילימטר כספית, מומלץ לבדוק בעתיד ביד שנמצא בה לחץ הדם הגבוה יותר (Class I, Level C). בכל המטופלים עם יל"ד מומלץ לבדוק גם דופק רדיאלי כדי לתעד קצב לב ולסקור נוכחות של הפרעות קצב (Class IIa, Level C).
גם לאורתוסטטיזם משמעות פרוגנוסטית קרדיווסקלרית. לכן, במטופלים עם חשד לאורתוסטטיזם יש למדוד לחץ דם בשכיבה ולאחר שלוש דקות עמידה. תשובה חיובית היא ירידה של יותר מ-20 מילימטר כספית בלחץ דם סיסטולי או יותר מ-10 מילימטר כספית בלחץ דם דיאסטולי.
הגדרה של יל"ד
| קטגוריה | סיסטולי (מילימטר כספית) | דיאסטולי (מילימטר כספית) | |
|---|---|---|---|
| מיטבי | 120> | ו- | 80> |
| תקין | 120-129 | ו/או | 80-84 |
| גבולי | 130-139 | ו/או | 85-89 |
| יל"ד דרגה I | 140-159 | ו/או | 90-99 |
| יל"ד דרגה II | 160-179 | ו/או | 100-109 |
| יל"ד דרגה III | 180< | ו/או | 110< |
(*) הסיווג המובא משמש בבוגרים, מבוגרים ומבוגרים מאוד, אך לא בילדים ונוער מתחת לגיל 17.
מומלץ למדוד לחץ דם מחוץ למרפאה (הולטר לחץ דם, מדידות ביתיות) כדי לאשש את האבחנה (Class I, Level A).
| ל"ד במרפאה | ל"ד בבית | ל"ד בהולטר ביום | ל"ד בהולטר בלילה | ל"ד בהולטר בממוצע |
|---|---|---|---|---|
| 120/80 | 120/80 | 120/80 | 100/65 | 115/75 |
| 130/80 | 130/80 | 130/80 | 110/65 | 125/75 |
| 140/90 | 135/85 | 135/85 | 120/70 | 130/80 |
| 160/100 | 145/90 | 145/90 | 140/85 | 145/90 |
(*) אפקט חלוק לבן - במרפאה נמדד יל"ד, ובבית נמדד לחץ דם תקין.
אם נמדדו לחצי דם 160-130 מילימטר כספית סיסטולי ו-80–100 מילימטר כספית דיאסטולי, כדאי לבדוק אם מדובר באפקט החלוק הלבן. הבדיקה תתבצע באמצעות מדידות ביתיות או הולטר לחץ דם (Class IIa, Level B-NR). אם אובחן אפקט החלוק הלבן, מומלץ לבדוק מדי תקופה באמצעות הולטר או מדידות ביתיות אם היה שינוי, וכעת היל"ד קבוע. אם יש הפרש ניכר מומלץ לברר זאת באמצעות הולטר לחץ דם (Class IIa, Level C-LD).
יל"ד חבוי הוא מצב שבמרפאה נמדד לחץ דם תקין אף שבפועל יש יל"ד. אם נמדד לחץ דם 129-120 מילימטר כספית סיסטולי ו-80–85 מילימטר כספית דיאסטולי, מומלץ לברר באמצעות מדידות ביתיות או הולטר לחץ דם לבחינת האפשרות שיש יל"ד חבוי (Class IIa, Level B-NR). יל"ד חבוי קשור בסיכון כפול לאירועים קרדיווסקולריים ולתמותה יחסית לאוכלוסייה הבריאה.
אם יש פגיעה באיברי מטרה או סיכון קרדיווסקולרי גבוה אף שנמדד לחץ דם מאוזן במשרד, מומלץ לוודא שאין מדובר ביל"ד לא מאוזן חבוי. יש לבחון זאת באמצעות מדידות ביתיות או הולטר לחץ דם (Class IIb, Level C-EO).
במדידת הולטר לחץ דם חשוב למדוד לחץ דם בלילה. צפוי שתימצא ירידה של יותר מ-10 אחוזים בממוצע מלחץ הדם שנמדד ביום. היעדר של ירידה זו מגביר את הסיכון הקרדיווסקולרי. סיבות אפשריות לכך: הפרעות שינה, OSA, השמנה, תזונה עתירת נתרן, לחץ דם אורתוסטטי, חוסר תפקוד אוטונומי, אי ספיקת כליות כרונית, נוירופתיה סוכרתית וגיל מבוגר.
למטופלים עם אפקט חלוק לבן סיכון קרדיווסקולרי גבוה יותר מאשר למטופלים נורמוטנסיבים, והם נמצאים בסיכון ליל"ד בהמשך. מומלץ לבדוק גם הולטר וגם מדידות ביתיות כדי לוודא שאכן מדובר באפקט חלוק לבן בלבד. אם שתי התוצאות תקינות, הסיכון הקרדיווסקולרי נמוך במידה ניכרת מאשר בקרב חולי יל"ד. מומלץ לשנות אורח חיים כדי להפחית את הסיכון הקרדיווסקולרי (Class I, Level C). אפשר לשקול התחלת טיפול אם יש HMOD או אם הסיכון הקרדיווסקולרי גבוה עד גבוה מאוד (Class IIb, Level C). אין להתחיל טיפול תרופתי באופן רוטיני (Class III, Level C).
המלצות ה-ESC/ESH שאומצו בנייר העמדה של הר"י 2019 לסקר האוכלוסייה:
- במטופלים בריאים עם לחץ דם מיטבי, יש למדוד לחץ דם מדי חמש שנים, מגיל 20
- במטופלים עם לחץ דם תקין יש למדוד לחץ דם מדי שלוש שנים, מגיל 20
- במטופלים עם לחץ דם גבולי או אפקט חלוק לבן יש למדוד לחץ דם מדי שנה (Class I, Level C)
- מעל גיל 50 מומלץ לבצע מדידות תכופות יותר (Class IIa, Level C). את המדידה יכולים לבצע אח.ות, ואין היא מחייבת לתאם ביקור אצל הרופא.ה
הטיפול ביל"ד
הטיפול נחלק להתערבויות באורח החיים והתזונה ולהתערבויות תרופתיות.
- התערבויות לא תרופתיות אשר הוכחו כמועילות בהפחתת יל"ד
- ירידה במשקל (Class I, Level A) - כל ירידה במשקל של 1 ק"ג לכיוון משקל גוף מיטבי תורמת לירידה של 1 מילימטר כספית
- דיאטת Dietary approaches to stop hypertension) DASH) או תזונה ים-תיכונית (Class I, Level A)
- הגבלת צריכת נתרן (Class I, Level A)
- הגברת צריכת אשלגן, בעיקר באמצעות צריכה של מזון עתיר אשלגן (כגון פירות וירקות, מוצרי חלב דלים בשומן, חלק מהדגים והבשר, אגוזים ומוצרי סויה), זאת אלא אם יש התוויית-נגד, כמו אי-ספיקת כליות או שימוש בתרופות מסוימות (Class I, Level A)
- פעילות גופנית (Class I, Level A)
- מיתון בצריכת אלכוהול - צריכה של עד שתי מנות אלכוהול מדי יום לגבר ועד מנת אלכוהול אחת מדי יום לאישה (Class I, Level A). מומלץ להימנע מ-Binge drinking (Class III, Level C)
- הפסקת עישון (Class I, Level B)
בחוברת זו, העוסקת במניעה, לא נרחיב על הטיפול התרופתי[2].
במבוגרים עצמאים ופעילים בני 80-65 הסובלים מיל"ד דרגה 1 מומלץ לשלב בין טיפול תרופתי לשינוי באורח החיים (Class I, Level A). המטרה היא להגיע ללחץ דם סיסטולי 130–139 מילימטר כספית (Class I, Level A). יש לנטר תופעות לוואי (Class I, Level C).
במבוגרים עצמאים ופעילים מעל גיל 80 הסובלים מלחץ דם סיסטולי גבוה מ-160 מילימטר כספית, מומלץ לשלב בין טיפול תרופתי לשינוי באורח החיים (Class I, Level A). מחקרים הדגימו כי במבוגרים מעל גיל 80 יורד הסיכון הקרדיווסקולרי כשלחץ הדם יורד מתחת 150 מילימטר כספית סיסטולי.
מבוגרים מעל גיל 80 או מטופלים שבריריים - יש לברר רקע של אירועי תת-לחץ דם המסכנים אותם באמצעות הולטר לחץ דם. יש לעקוב אחר תפקודי כליות בשל הנטייה של הטיפול האנטיהיפרטנסיבי להפחית את זרימת הדם לכליות. מומלץ להימנע משימוש במשתנים מסוג loop וחסמי אלפא בשל הקשר שלהם לנפילות, אלא אם זקוקים להם לטיפול במחלות אחרות. אפשר לשקול טיפול אנטיהיפרטנסיבי במטופלים מבוגרים שבריריים אם הטיפול נסבל (Class IIb, Level B). לא מומלץ להפסיק טיפול אנטיהיפרטנסיבי מעל גיל 80 על רקע גיל אם הטיפול נסבל (Class III, Level A)
דיסליפידמיה
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – דיסליפידמיה
מרבית מקרי הדיסליפידמיה הם ראשוניים, אך יש מצבים משניים, כגון תת-תריסיות, השמנה, סוכרת סוג 2, קורטיקוסטרואידים גבוהים (בעקבות נטילה או מצבי דחק), היריון וגלולות למניעת היריון. כמה מהגופים שעל מסמכיהם מתבסס תת-פרק זה ממליצים לבצע בדיקות סקר לאוכלוסייה הבריאה: לגברים בני 45-20 ולנשים בנות 55-20 - מדי חמש שנים; לגברים בני 65-45 ולנשים בנות 65-55 - מדי 1–2 שנים. מעל גיל 65 מומלץ לבצע מעקב מדי שנה.
| אף על פי שאין מחקרים ארוכי טווח המדגימים את התועלת שבדבר... לדעתנו ניתן לשקול בדיקת פרופיל שומנים מלא לפחות פעם אחת מגיל 21 בכל אדם, אך אינדיקציה אבסולוטית קיימת מגיל 35. בילדים עם סיפור משפחתי של דיסליפידמיה, מחלת כלי דם טרשתית בגיל צעיר ו/או גורמי סיכון לטרשת העורקים מומלץ לשקול בדיקת ליפידוגרם מגיל 5 על מנת לזהות דיסליפידמיות תורשתיות וצעירים העשויים להרוויח מדגש מוגבר על שיפור אורח החיים והתזונה. |
בהתאם לרוב האיגודים בישראל, אנו ממליצים לבצע בדיקה ראשונה לכל המאוחר בגיל 35, ואחר כך, אם התשובה תקינה, לחזור על הבדיקה מדי חמש שנים לפחות עד גיל 75. אחרי גיל 75 אין הסכמה בשאלה אם יש לבצע בדיקות חוזרות באנשים שעד גיל זה לא החלו בטיפול ולא חוו אירוע של CVD. נוסף על כך, אנו ממליצים לבדוק פעם אחת בחיים, החל מגיל 35, רמת ליפופרוטאין a בדם (a)Lp, זאת כיוון שנמצא כי בנוכחות רמה גבוהה שלו יש סיכון מוגבר לטרשת עורקים ונטייה מוגברת לקרישיות הדם (כבר מעל 70 ננומול/ליטר). בנבדקים הנמצאים בדרגת סיכון נמוכה או בינונית והרופאים מתלבטים אם הם זקוקים לטיפול תרופתי, אפשר לשקול בדיקת אולטרסאונד של עורקי הצוואר או גפיים תחתונות או בדיקת CT ללא חומר ניגוד עם כימות ה-Coronary calcium score (Level B, Class LLB). הדבר נכון במיוחד אם יש Risk modifiers או סיפור משפחתי של טרשת עורקים בגיל צעיר.
המדד העיקרי שאחריו יש לעקוב הוא רמות LDLc ו-non-HDL cholesterol (Class I, Level C). חשוב גם לעקוב אחר רמות HDLc, שכן רמות נמוכות הן גורם סיכון לתחלואה קרדיווסקולרית (אך לרמות גבוהות אין תפקיד מגן של ממש, ולכן לרוב אין הן יעד לטיפול). רמות גבוהות של טריגליצרידים (TG) מקושרות לגורמי סיכון קרדיווסקולריים, אך כנראה גם פעילות טרשתית עצמאית. כאשר הן גבוהות מ-300–400 מיליגרם/דציליטר, חישוב ריכוז ה-LDLc בדם (באמצעות נוסחת פרידוולד) אינו אמין, ויש להשתמש במדדים אחרים, כגון non-HDL cholesterol (=סך הכולסטרול פחות HDLc) או רמת אפוליפרוטאין 100-Aop B-100) B) בדם. מחקרים רבים הראו כי רמתם של שני המדדים הללו מנבאת סיכון כלי דם טרשתי עתידי טוב לפחות כמו LDLc, וייתכן שאף יותר. אף על פי כן, יעד הטיפול העיקרי צריך להיות רמות ה-LDLc (Class I, Level A).
יעדי הטיפול לפי רמת הסיכון הקרדיווסקולרי
- סיכון גבוה מאוד:
- אנשים עם מחלת לב כלילית או מחלת כלי דם טרשתית היקפית ידועה, כולל עדות לטרשת עורקים תת-קלינית משמעותית בבדיקות הדמיה, כולל אנאוריזמה של האאורטה הבטנית
- חולי סוכרת עם פגיעה באיברי מטרה (מיקרואלבומינוריה = Moderately increased albuminuria, נוירופטיה, רטינופטיה) או שלושה גורמי סיכון לטרשת עורקים, או סוכרת סוג 1 אשר נמשכת יותר מ-20 שנה
- מטופלים עם מחלת כליות כרונית דרגה 4 (eGFR>30 ml/min/1.73m2)
- מטופלים עם היפרכולסטרולמיה משפחתית בנוכחות גורם סיכון משמעותי נוסף
- חישוב סיכון לתמותה מאירועי כלי דם טרשתיים ב-10 שנים - 10 אחוזים<SCORE
- סיכון גבוה:
- חולי סוכרת בלא פגיעה באיברי מטרה, אך עם לפחות גורם סיכון אחד נוסף או עם סוכרת הנמשכת עשר שנים או יותר
- אנשים עם גורם סיכון אחד בערכים קיצוניים, דוגמת יל"ד דרגה 3 או LDLc מעל 190 מיליגרם/דציליטר
- מטופלים עם מחלת כליות כרונית דרגה 3 (eGFR 30-59 ml/min/1.73m2)
- מטופלים עם היפרכולסטרולמיה משפחתית, בלא גורמי סיכון נוספים
- חישוב סיכון לתמותה מאירועי כלי דם טרשתיים ב-10 שנים - 5 אחוזים-10 אחוזים SCORE
- סיכון בינוני:
- חולי סוכרת צעירים ב-1 Type בני פחות מ-35 וחולים ב-2 Type בני פחות מ-50 אשר משך הסוכרת שלהם פחות מ-10 שנים, ואין להם גורמי סיכון נוספים
- חישוב סיכון לתמותה מאירועי כלי דם טרשתיים ב-10 שנים - 1 אחוז -5 אחוזים SCORE
- סיכון נמוך:
- חישוב סיכון לתמותה מאירועי כלי דם טרשתיים ב-10 שנים - SCORE פחות מ-1 אחוז או שווה לו.
- בכל מטופל עם דיסליפידמיה ו/או גורמי סיכון למחלות כלי דם טרשתיות - יש לנסות לשפר את גורמי הסיכון האחרים (יל"ד, סוכרת, השמנת-יתר, עישון וכדומה), להמליץ לבצע פעילות גופנית סדירה ולהדריך בנוגע לתזונה בריאה.
טיפול תרופתי
- בקבוצות הסיכון הנמוכה והבינונית מומלץ להתחיל טיפול תרופתי מידי לצד התערבות לאורח חיים בריא רק אם רמת ה-LDLc גבוהה מ-190 מיליגרם/דציליטר. בערכי LDLc בתחום הביניים (190-100 מיליגרם/דציליטר) מומלץ לנסות לשפר את פרופיל השומנים באמצעות התערבות באורח החיים למשך 3–6 חודשים, ורק אם מוצה ניסיון זה בלא הצלחה אפשר לדון עם המטופל.ת בנוגע לתוספת טיפול תרופתי (Class IIa, level C).
- בדרגת הסיכון הגבוהה מומלץ להתחיל טיפול תרופתי מידי עוד בערכי LDLc גבוהים מ-100 מיליגרם/דציליטר או לפחות ירידה של 50 אחוזים מקו הבסיס (Class I,B)
- בדרגת הסיכון הגבוהה מאוד יש הפרדה בין מניעה ראשונית למניעה שניונית: כאשר הסיכון הגבוה מאוד נגרם מאוסף של גורמי סיכון חזקים, אך אין עדות למחלת עורקים טרשתית (מניעה ראשונית), יש לתת טיפול תרופתי מידי אם רמת ה-LDLc גבוהה מ-70 מיליגרם/דציליטר (Level A, Class I)
שינוי אורח חיים הוא מרכיב חשוב בשיפור פרופיל השומנים ובהפחתת הסיכון הקרדיווסקולרי (ראו בהרחבה בפרק 8: פעילות גופנית)
גורמי סיכון נוספים לתחלואה קרדיווסקולרית
- דיסליפידמיה משפחתית: החשד עולה אם יש לנבדק או לקרוב משפחה שלו קסנתומות גידיות, היפרכולסטרולמיה חמורה (LDL גבוה מ-190mg/dl במבוגרים או גבוה מ-150mg/dl בילדים) או מחלה קרדיווסקולרית בטרם עת - לפני גיל 55 בגברים או 60 בנשים (Class I, level C)
- יש מעט מאוד ידע על קשישים בספרות. האיגוד האירופי ממליץ לשקול התחלת מניעה ראשונית בקבוצה זו בייחוד אם יש גורמי סיכון קרדיווסקולריים נוספים (Class IIa, level B)
- עודף משקל והשמנה - כרוכים בהופעת סוכרת, יל"ד, רמות גבוהות של שומני הדם, התפתחות הסינדרום המטבולי, התפתחות מוקדמת של מחלות לב או היארעות מוגברת של מחלות סרטן מסוימות. השמנה אף כרוכה בקיצור משך החיים, והיא נחשבת היום מחלה כרונית משום שרוב הלוקים בה נאלצים להתמודד עימה כל חייהם. משקל גוף תקין מוגדר על פי BMI (BMI = משקל בק"ג/גובה במטר בריבוע). בגברים ובנשים מקובל כי BMI תקין הוא 24.9-18.5 = BMI, עודף משקל: 29.9-25 = BMI, השמנה: 30 = BMI או יותר[7]
- מחקר מטה-אנליזה גדול שפורסם ב-2016 ב-Lancet[8] הראה עלייה בתמותה הכללית במשקל וגובה נמוכים מהתחום הנורמלי לאנשים בריאים שאינם מעשנים. העקומות מתאימות לאנשים ממוצא אירופי. המדדים בדרום-מזרח אסיה נמוכים במקצת. הדבר יכול להיות חשוב למטפלים באנשים בעלי מבנה גוף זה.
- השמנה בטנית המתאפיינת בהיקף מותניים גבוה מ-102 סנטימטר בגברים ו-88 סנטימטר בנשים היא גורם סיכון כמו BMI גבוה מהנורמה. מחקרים רבים הראו כי בקרב גברים היקף מותניים הוא מדד טוב יותר BMI-n לניבוי התפתחות סוכרת ומחלות לב וכלי דם.
- יש עלייה בתחלואה הנלוות בקרב אנשים עם BMI בתחום המשקל העודף (29.9-25), אולם העלייה בתמותה הכללית ב-BMI עד 30 קטנה ונתונה בוויכוח[9].
- סוכרת - רמת סוכר תקינה היא 100-60 מיליגרם/דציליטר. 125-100 מיליגרם/דציליטר מוגדר כליקוי ברמת הסוכר בצום (IFG - Impaired Fasting Glucose). ההגדרה לסוכרת היא רמת סוכר גבוהה מ-126 מיליגרם/דציליטר בצום או רמות של המוגלובין מסוכרר (HgA1c) בגובה 6.5 או יותר. יש לבצע שתי בדיקות או יותר במועדים שונים. גם רמות גבוהות מ-200 מיליגרם/דציליטר, שעתיים לאחר האוכל, מוגדרות סוכרת. Impaired Glucose Tolerance) ITG) הוא ליקוי בסבילות לסוכר, והוא מתבטא בערכי סוכר 140–199 בהעמסת סוכר של 75 מיליגרם
- היעדר פעילות גופנית: כל פעילות גופנית, כולל פעילות מתונה, מפחיתה ב-20 אחוזים את התמותה הכוללת ובכ-20 עד 40 אחוזים את הסיכון לפתח מחלות לב וכלי דם ודוחה התפתחות של אירוע מוחי ושל סוכרת. פעילות גופנית מפחיתה את הסיכון לממאירות, תורמת להארכת החיים, תורמת לאיזון לחץ דם ולאיזון סוכרת ומפחיתה את רמות שומני הדם ואת משקל גוף. לפעילות גופנית בגיל צעיר השפעה חיובית גם במניעת אוסטיאופורוזיס[10]
- אלמנטים גנטיים שאי אפשר לזהותם מראש וסיפור משפחתי של מחלת לב טרשתית אצל בן משפחה מדרגה ראשונה ובגיל צעיר (לפני גיל 55 בגברים ולפני גיל 65 בנשים)
- מין - גבר: עד גיל 75, בקרב גברים נמצאה שכיחות גבוהה יותר של מחלת לב טרשתית מאשר בקרב נשים
- גיל - עקומת ההיארעות של מחלה כלילית מהותית עולה מאוד לאחר גיל 55 בגברים ולאחר גיל 65 בנשים
- מתח נפשי מתמשך, מצב חברתי-כלכלי נמוך, תוקפנות, חרדה - כל אלו מגבירים את השכיחות של מחלות לב כליליות
- תסמונת מטבולית היא שילוב של כמה גורמי סיכון נרכשים וגנטיים. הגורמים המאפיינים את התסמונת המטבולית הם השמנה בטנית, יל"ד, דיסליפידמיה (עלייה ברמת הטריגליצרידים, חלקיקי LDL קטנים, HDL נמוך) ותנגודת לאינסולין (עם או בלי אי-סבילות לסוכר)
תסמונת מטבולית מאובחנת אם נמצאים שלושה או יותר מגורמי הסיכון הללו:- היקף מותנים הנמדד בטבור גבוה מ-102 סנטימטר בגברים וגבוה מ-88 סנטימטר בנשים
- סוכר בדם גבוה מ-110 מיליגרם/דציליטר בצום
- טריגליצרידים גבוהים מ-150 מיליגרם/דציליטר
- יל"ד - מעל 85 מ"מ כספית דיאסטולי ו/או 130 מילימטר כספית סיסטולי
- HDL כולסטרול נמוך מ-40 מיליגרם/דציליטר בגברים ונמוך מ-50 מיליגרם/דציליטר בנשים
- יש קבוצה גדולה של סמנים הקשורים בסיכון מוגבר להתפתחות טרשת עורקים ואירועים קרדיווסקולריים, אך תרומתם העצמאית למחלה טרם הוכחה. עם קבוצה זו נמנים סמני דלקת (CRP), גורמי קרישה, הומוציסטאין, תת-סוגים של כולסטרול, מדד הסתיידות עורקי הלב ומחלות ראומטולוגיות. לא הוכח כי מדידה שגרתית של מדדים אלה באוכלוסייה בריאה מגבירה את כושר הניבוי לתחלואה או לתמותה קרדיווסקולרית מעבר לנוסחאות המקובלות, ולא מומלץ לבצע את בדיקות אלה באיתור מוקדם של מחלות לב וכלי דם באוכלוסייה הכללית. ייתכן שיש מקום לבדוק את גורמי סיכון אלו בקרב מטופלים המצויים במצב ביניים, וקשה להחליט איך לטפל בהם. בדרך כלל משתמשים בדירוג (Score) להערכת הסיכון הקרדיווסקולרי[11].
דרכים למניעת רוב גורמי הסיכון או להפחתתם באמצעות אימוץ של אורח חיים בריא
- הימנעות מעישון: עישון הוא גורם סיכון רב-עוצמה להתפתחות של מחלות לב וכלי דם (ראו הרחבה בפרק 11: נזקי העישון והדרכים למניעה ולגמילה)
- תזונה נכונה: הפחתת נתרן (לא יותר מ-2,300 מיליגרם/יום, ובאופן אידיאלי אף מתחת ל-1,500 מיליגרם/יום - כשני שלישים כפית מלח), צריכה של ירקות ופירות טריים, צמצום צריכת השומן במזון, ובעיקר שומן רווי, הגברת הצריכה של סיבים תזונתיים ודגנים, צמצום הצריכה של מזונות משומרים, מעושנים ומומלחים, אכילת בשר דל-שומן, העדפה של בשר עוף ודגים על פני בשר בקר, שימוש בשמן זיתים ובשמן קנולה והפחתת השימוש בשומן רווי ובשומן טרנס בלתי רווי, אכילת מוצרי חלב דלי-שומן ובכמות מבוקרת (עקב היותם עתירי נתרן), הפחתה בטיגון המזון והעדפת בישול ואפייה, צמצום השתייה של משקאות שתכולת הסוכר בהם גבוהה. מומלץ מאוד להקפיד על דיאטה דלת-מלח. יש עדויות כי שתיית מנה אחת של אלכוהול (15 גרם) מדי יום מפחיתה את הסיכון למחלות לב וכלי דם. מנגד, העריכו מחקרים חדשים כי השפעתה החיובית של צריכת אלכוהול מתונה בטלה מול הסיכון שבצריכתה. תזונה נכונה היא מרכיב מרכזי באורח חיים בריא. לכל אדם צרכים תזונתיים אחרים, בהתאם למחלות הרקע שלו, למשקל גופו ולאורח חייו. אפשר ורצוי להיעזר בגורמים מקצועיים, ובעיקר בתזונאים מוסמכים, לשם התאמה אישית של תוכנית תזונה. אימוץ של תזונה נכונה נועד להשיג הפחתה בתחלואה קרדיווסקולרית על בסיס השגת היעדים האלה:
- משקל גוף תקין
- רמת סוכר תקינה
- לחץ דם תקין
- פרופיל שומני דם תקין (ראו הרחבה בפרק 7: תזונה נבונה למניעת מחלות)
- פעילות גופנית: ביצוע של פעילות גופנית אירובית - שחייה, ריצה, הליכה או רכיבה על אופניים במשך 150 דקות מדי שבוע. מומלץ להוסיף אימוני כוח במשך 15-10 דקות - 2–3 פעמים מדי שבוע (ראו הרחבה בפרק 8: פעילות גופנית)
- הנקה - מומלץ לנשים להניק לא רק בשל היתרונות הבריאותיים לתינוק.ת אלא גם לאור הקשר בין הנקה להפחתת הסיכון הקרדיווסקולרי אצל האם[12]
- איתור מוקדם של יל"ד באמצעות מדידת לחץ הדם מדי חמש שנים בגילים 29-20, מדי שלוש שנים בגילים 30–39, מדי שנה מגיל 40, ואיזון לחץ הדם לערכים 130/80 עד 140/90. יש לאמץ גישה פרטנית ולהביא בחשבון גורמי סיכון נוספים
- מניעת יתר-שומנים בדם והשמנת-יתר באמצעות אימוץ של תזונה מאוזנת ודלת-שומן (ראו המלצות בסעיף 2 לעיל) ופעילות גופנית
- הפחתת מתחים במידת האפשר
- התסמונת המטבולית - יש לזהות את הלוקים בה ולטפל בה בשלב מוקדם ככל האפשר. הלוקים בתסמונת זו חשופים במיוחד למחלות לב וכלי דם, ועליהם לפעול באופן אינטנסיבי לטפל במכלול גורמי הסיכון הללו באמצעות ירידה במשקל, דיאטה דלת-שומן וסוכר ופעילות גופנית אירובית במשך לפחות 150 דקות מדי שבוע
- סוכרת: אין הנחיה גורפת לבצע בדיקת סקר לרמות סוכר בקרב כלל האוכלוסייה אלא רק בקרב חולים הסובלים מיל"ד. אף על פי כן, רוב אוכלוסיית ישראל עוברת בדיקות לרמות סוכר. רמת סוכר תקינה היא 100-60 מיליגרם/דציליטר סוכרת מאובחנת אם רמת הסוכר היא 126 מיליגרם/דציליטר בצום בכמה בדיקות או אם נמצאים 200 מיליגרם/דציליטר שעתיים לאחר האוכל. Impaired Fasting Glucose) IFG) הוא מצב ביניים - רמת הסוכר היא 100–126. אפשר למנוע סוכרת באמצעות שמירה על משקל גוף תקין והקפדה על תזונה נכונה בתוך הפחתה בצריכה של פחמימות ושומנים, ביצוע פעילות גופנית סדירה והימנעות מעישון. סוכרת מעלה במידה רבה ומובהקת את הסיכון לחלות במחלות קרדיווסקולריות, ולכן חשוב מאוד לבצע מניעה ראשונית.
ביבליוגרפיה לפי שנים
- תוספת ביבליוגרפיה למהדורת 2004 פריטים 266–286, 410-420
- תוספת ביבליוגרפיה למהדורת 2008 פריטים 501–504
- ביבליוגרפיה למהדורת 2013 פריטים 758–789, 799, 801-803, 832-835
- ביבליוגרפיה למהדורת 2022 פריטים 544–792
ביבליוגרפיה והערות שוליים
- ↑ טיפול בדיסליפידמיה בישראל - הנחיה קלינית
- ↑ 2.0 2.1 2.2 יתר לחץ דם - הנחיה קלינית
- ↑ Erratum: 2019 ACC/AHA Guideline on the Primary Prevention of Cardiovascular Disease: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines )Circulation )2019( 140 )e596-e646( DOI: 10.1161/CIR.0000000000000678(. Circulation. 2020.
- ↑ Mach F, Baigent C, Catapano AL, Koskinas KC, Casula M, Badimon L, et al. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: Lipid modification to reduce cardiovascular risk. Vol. 41, European Heart Journal. 2020.
- ↑ American College of Cardiology. ASCVD Risk Estimator Plus (Internet). (cited 2021 Oct 27). Available from: https://tools.acc.org/ASCVD-Risk-Estimator-Plus/#!/calculate/estimate/
- ↑ European Society of Cardiology. SCORE Risk Charts (Internet). (cited 2021 Oct 27). Available from: https://www.escardio.org/Education/Practice-Tools/CVD-prevention-toolbox/SCORE-Risk-Charts
- ↑ World Health Organization. Body mass index - BMI (Internet). (cited 2021 Oct 27). Available from: https:// www.euro.who. int/en/health-topics/disease-prevention/nutrition/a-healthy-lifestyle/body-mass-index- bmj_
- ↑ di Angelantonio E, Bhupathiraju SN, Wormser D, Gao P, Kaptoge S, de Gonzalez AB, et al. Body-mass index and all-cause mortality: individual-participant-data meta-analysis of 239 prospective studies in four continents. The Lancet. 2016 Aug;388)10046(.
- ↑ Padwal R, Leslie WD, Lix LM, Majumdar SR. Relationship among body fat percentage, body mass index, and all-cause mortality: A Cohort Study. Annals of Internal Medicine. 2016;164)8(.
- ↑ ראו הרחבה בפרק מספר 7 "פעילות גופנית".
- ↑ HeartSCORE. HeartSCORE calculator (Internet). (cited 2021 Oct 27). Available from: https://www.heartscore.org/en GB/
- ↑ Tschiderer L, Seekircher L, Kunutsor SK, Peters SAE, O'Keeffe LM, Willeit P. Breastfeeding Is Associated With a Reduced Maternal Cardiovascular Risk: Systematic Review and Meta-Analysis Involving Data From 8 Studies and 1 192 700 Parous Women. J Am Heart Assoc. 2022 Jan 18;11)2(.


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק