שאת בלוטית ממארת (אדנוקרצינומה) של הכרכשת והחלחולת - היבטים כירורגיים - Adenocarcinoma of the colon and rectum - surgical aspects
| עקרונות בכירורגיה | ||
|---|---|---|

| ||
| שם המחבר | ד"ר צבי קויפמן | |
| שם הפרק | כירורגיה של הכרכשת | |
בארה"ב מתגלים בכל שנה 99,000 מקרים חדשים של שאת בלוטית ממארת וכ-49,000 נפטרים עקב שאת זו, השכיחה ביותר בגברים. בנשים היא השנייה בשכיחותה לאחר שאתות השד. האבחנה קלה יחסית. בדיקה חלחולתית (רקטלית) או רקטוסקופיה מגלה 60% מהשאתות. ההוותרות בחיים של חולים שאובחנו בהם שאתות ממאירות של הכרכשת ארוכה באורח ניכר ככל שהשאת מאובחנת מוקדם יותר.
שאתות הכרכשת שכיחות יותר באוכלוסייה מבוגרת. יש הבדל בצורת השאת ובתסמינים הקליניים בין שאתות של הכרכשת הימנית לבין אלה של הכרכשת השמאלית. ההבדל נובע ממקור עוברי (אמבריולוגי) שונה, מאספקת דם שונה ומתפקודים שונים. הכרכשת הימנית מקורה במעי האמצעי (Midgut), ואילו השמאלית במעי האחורי (Hindgut). אספקת הדם היא בהתאם. התפקיד העיקרי של הכרכשת הימנית הוא ספיגת הנוזלים מהצואה המגיעה אליה. לעומת זאת, הכרכשת השמאלית, עיקר תפקידה הוא מאגר והפרשה. שאתות הכרכשת הימנית הן גושים הבולטים אל תוך הנהור, מכויבים וכרוביתיים, ואילו בכרכשת השמאלית הן טבעתיות ומצרות את הנהור.
60% משאתות הכרכשת מצויות בחלחולת ובמעי הסיגמואידי. 25% בכרכשת הימנית, 12% בכרכשת הרוחבית ו-7% בכרכשת היורדת (טבלה 3.6). ב-5% מהחולים ניתן למצוא שאתות סינכרוניות (Synchronus) - יותר משאת אחת בו-זמנית. ב-5%-3% מהחולים ניתן למצוא שאתות מטאכרוניות (Metachronus).
- שאתות מטאכרוניות הן
- שאתות חדשות המתגלות כשנתיים ויותר לאחר כריתת השאת הראשונית.
- שאתות הממוקמות במקום אחר.
- שאתות שאינן דומות מבחינה היסטולוגית לשאת המקורית.
| מעי עיוור (צקום) | % 11 | כפיפה טחולית | 4% |
| כרכשת עולה | 6% | כרכשת יורדת | 6% |
| כפיפה כבדית | 4% | מעי סיגמואידי | 26% |
| כרכשת רוחבית | 7% | חלחולת | 34% |
- שאתות הכרכשת עלולות להתפשט בכמה דרכים
- דרך הדופן (Intramural) - בעיקר בשכבה התת-רירית. כיוון ההתפשטות הוא קריבני (פרוקסימלי - בכיוון המעי הדק) ואילו בחלק הרחיקני (דיסטלי) ההתפשטות בדרך כלל אינה מרחיקה יותר מ-6-5 ס"מ מהשאת. בחלחולת ההתפשטות הרחיקנית מוגבלת לכ-4-2 ס"מ.
- ישירות (Direct spread) - שאת הפורצת את הסרוזה מתפשטת ישירות לאיברים הסמוכים - כמו שלפוחית השתן, מעי דק, טחול, הנרתיק, אבי העורקים, הקיבה, הדאודנום ועוד.
- בתוך הנהור (Intraluminal metastasis) — תאים הנושרים מהשאת עלולים להתפשט על-ידי הצואה רחיקנית.
- המטוגנית - עיקר ההתפשטות היא דרך המערכת השערית (פורטלית). חדירה לכלי הדם הוורידיים ניכרת בכ-35%-15% מהחולים.
- דרך המערכת הלימפטית - לבלוטות המקומיות והאזוריות, ומשם לבלוטות הקדמיות לאבי העורקים (Preaortic) או הבלוטות של מצע המעי (Mesenteric). ב-40%-30% מהחולים ניתן למצוא בלוטות נגועות.
- התפשטות צפקית - תאים הנושרים מהשאת הפורצת גורמים לזריעה צפקית שלהם.
- סביב העצב (Perinural spread) - ההתפשטות היא סביב סיבי העצב.
אפידמיולוגיה
- שכיחות סרטן הכרכשת נמצאת בסימן עלייה במערב, ובתושבי אזורים אחרים שסיגלו לעצמם אורח חיים מערבי.
- מערב אירופה, ארה"ב, קנדה ואוסטרליה הן בעלות שיעור תחלואה גבוה (15% מכלל השאתות). מזרח אירופה היא בעלת שיעור תחלואה בינוני, ואילו בדרום אמריקה, באסיה ובאפריקה סרטן הכרכשת נמצא בשכיחות נמוכה (2%) מכלל השאתות הממאירות. בארצות שבהן סרטן הכרכשת הוא בשכיחות גבוהה, הוא מופיע בעיקר בכרכשת השמאלית. לעומת זאת, בארצות שבהן השכיחות נמוכה, הוא מופיע בעיקר בכרכשת הימנית.
- בשנים האחרונות דווח על עלייה בשכיחות סרטן הכרכשת הימנית, ואילו סרטן החלחולת נותר קבוע או אף פחת בשכיחותו.
- מחלה זו נדירה לפני גיל 30. עלייה של ממש בתחלואה ניכרת לאחר גיל 45. שיעור התחלואה מכפיל את עצמו מגיל זה בכל עשור נוסף ומגיע לשיאו בעשור השמיני.
- המחלה שכיחה יותר בנשים.
- יותר ממחצית החולים נפטרו בתוך 5 שנים ממועד האבחנה. רק ב-41% מחולי סרטן הכרכשת נמצאה שאת מוגבלת בלא עדות להתפשטות לקשריות הלימפה.
ב-1975, סרטן הכרכשת היה השכיח בישראל מקרב השאתות הממאירות בגברים, ושני בשכיחותו בנשים. הוא היה הגורם העיקרי לתמותת גברים משאתות ממאירות.
אין ספק כיום בתפקידם של הגורמים הסביבתיים בהתהוות סרטן הכרכשת. מחקרים אפידמיולוגיים הראו שבאוכלוסיות, המתאפיינות בשכיחות נמוכה של סרטן הכרכשת - אשר היגרו לארצות שבהן שכיחות המחלה גבוהה וסיגלו לעצמם הרגלי אכילה דומים לאלה של בני המקום - שיעור התחלואה בסרטן הכרכשת עלה באורח ניכר. Hill סבור ש-90%-80% ממקרי סרטן הכרכשת הם בעלי אטיולוגיה סביבתית וניתנים למניעה.
התיאוריה של ברנבלום בנוגע להתפתחות סרטן על-ידי יזם (Initiator) ועל-ידי מקדם (Promotor) מתמקדת בתפקיד הכולסטרול. הכולסטרול מבצע פעולה מכינה על תאי האפיתל, והופך אותם לרגישים יותר כלפי היזמים היוצרים את סרטן הכרכשת. לכולסטרול השפעה על חילוף החומרים (מטבוליזם), על המסיסות ועל הפרשת חומרים קרצינוגניים (יזמים). כולסטרול יכול לשמש כמקדם בתהליך שכבר החל להתפתח. המזון באוכלוסיית המערב מכיל כולסטרול בכמויות הגבוהות מהנדרש. הגוף מסלק את עודפי הכולסטרול דרך הצואה. מכאן שתאי הרירית באים במגע רב עם כולסטרול. הוכח בחיות מעבדה, כי דיאטה עשירה בכולסטרול השפיעה לרעה על חיות שקיבלו יזמים לסרטן הכרכשת, ובהן הופיעו שאתות וגרורות במספר רב יותר. ביפן קיים יזם מוטגני, ואולם התושבים אינם חשופים למקדם - כולסטרול. האסקימואים, המתגוררים בסביבה בלתי מתועשת, ידועים כצורכי כולסטרול, ואולם אצלם היזם המוטגני חסר, לכן שכיחות סרטן הכרכשת בהם נמוכה. לעומת זאת, אוכלוסייה בעלת סיכון גבוה חשופה ליזם ולמקדם. במזון עתיר שומנים רוויים, שמקורם במוצרי חלב, ולא בבשר ובביצים, כמות הכולסטרול קטנה, ולכן גם שכיחות סרטן הכרכשת באוכלוסייה הניזונה ממוצרי חלב נמוכה מהשכיחות האופיינית באוכלוסיה הניזונה מבשר. בצואתם של חולים הלוקים בפוליפוזיס משפחתית ובתסמונת גרדנר, שבהם שכיחות סרטן הכרכשת גבוהה, יימצאו ריכוזים גבוהים של כולסטרול.
- הקשרים הסביבתיים המצוינים בספרות הם
- עלייה בצריכת הקלוריות באוכלוסייה המערבית: התנזרות מאכילה יכולה לעכב את צמיחת השאת או גרורותיה על-ידי שלילת תוצרים נחוצים, הפחתת כמות האנרגיה לשימוש השאת וחסימת שלבים מוקדמים של התהוות הסרטן (Carcinogenesis).
- נוכחות מסרטנים במרכיבי המזון:
- ניטריטים וניטראטים המשמשים לתעשיית המזון הם מקור לניטרוז-אמין, שהוכח בעבר כחומר מסרטן. בכרכשת מצויים מיקרואורגניזמים המסוגלים להפוך את הניטריטים לניטרוזאומידים, שהם בעלי פעולה מסרטנת ישירה.
- אלכוהול - מגביר את שכיחות סרטן הכרכשת בכמה מנגנונים אפשריים:
- נזק ישיר לרירית.
- שינוי בהרגלי התזונה.
- הגברת מלחי המרה.
- הפחתת צמיגות הצואה.
יש קשר בין שתיית בירה ואלכוהול לבין סרטן החלחולת. ההשפעה המשלשלת של חומרים אלה גורמת להצטברות צואה מימית בחלחולת, ולפיכך למגע ממושך יותר בין הצואה לרירית החלחולת, לגירוי הרירית ולהתפתחות שינויים אטיפיים בה.
- מחסור תזונתי ביסודות קורט וויטמינים: הסלן (Se) הוא חומר אנטיקרצינוגני המונע חמצון והפיכת חומרים קדם-מסרטנים למסרטנים ממש. חסרונו במזון מאפשר התפתחות חומרים מסרטנים. כמה ויטמינים ידועים כבעלי פעולות אנטי-מסרטנות, כדוגמת ויטמין C, ויטמין D וויטמין E, שהם נוגדי חמצון (אנטי אוקסידנטיים) ומונעים התפתחות של ניטרוזאמינים במעי, או ויטמין A. לעומת זאת, ויטמין K משמש כסופח מימן בתהליכי דהידרוגנציה של סטרואידים על-ידי הקלוסטרידיה. חסרונו עשוי למנוע היווצרות קרצינוגנים במעי.
- חיידקי המעי: נמצא שבאוכלוסיות בסיכון גבוה פער היחסים בין החיידקים האנאירוביים לחיידקים האירוביים גדול מאשר באוכלוסיות בסיכון נמוך. החיידקים האנאירוביים מסוגלים לייצר חומרים קרצינוגניים מחומצת מרה ומסטרואידים.
- רכיבי המזון: באוכלוסיות בסיכון גבוה ניתן למצוא:
- עלייה בריכוז הסטרואידים הנייטרליים ובדרגת הפירוק שלהם.
- עלייה בריכוז סך הסטרואידים החומציים בצואה.
- עלייה בריכוז חומצת המרה בצואה.
- עלייה בפירוק חומצת המרה בצואה.
אוכלוסייה הצורכת שומן רב וחלבון מהחי נוטה יותר לפתח סרטן כרכשת. חוסר סובין במזון מאריך את זמן המעבר ואת זמן המגע של הצואה במעי, ולפיכך גורם לשכיחות יתר של סרטן הכרכשת. הסובין משפיע על קיצור זמן המעבר ומפחית את שהיית המסרטנים, משפיע על שחלוף מלחי המרה ומפחית את פירוקם, מדלל את ריכוז המסרטנים, מגביר את קצב שחלוף תאי רירית המעי, ומפחית את שכיחות סרטן הכרכשת.
- עישון: יש דיווחים המראים עלייה בשכיחות סרטן הכרכשת בקרב מעשנים, כנראה עקב בליעת זפת.
- נגיפים מסרטנים: דווח על נגיפים מקבוצת הציטומגלו-וירוס (CMV) שיש בהם כדי לגרום שינויים ממאירים בכרכשת.
- כריתת התוספתן: יש השערה כי לתוספתן תפקיד בהגנה מפני התהוות סרטן הכרכשת, אולי על-ידי יצירת תאים כשירים מבחינה חיסונית (Immunocompetent). עבודות הראו שכיחות יתר של סרטן הכרכשת בקרב בני אדם שנכרת בהם התוספתן.
- כריתת המרירה: עבודות סטטיסטיות הוכיחו שכיחות יתר של סרטן הכרכשת בקרב כרותי כיס המרה, הנובעת כנראה משינוי בשחלוף של חומצת מרה, ורמה גבוהה יותר של חומצת מרה בצואה.
- אורטרוסיגמואידוסטומיה (Ureterosigmoidostomy): הטיית השתן למעי הסיגמואידי גורמת לשכיחות יתר של קרצינומות בקטע זה (פי 500), עקב גירוי מתמיד של הרירית ונוכחות מסרטנים בשתן.
- דלקת כיבית של הכרכשת: כרוכה בשכיחות יתר של סרטן הכרכשת (פי 30-8). הסיבה לכך אינה ברורה. השכיחות עולה עם משך המחלה, ושכיחה יותר בצעירים. יש דיווחים על השתנות ממאירה בכרכשת גם בחולי קרוהן.
- פוליפים: יש ראיות ישירות ועקיפות, ולפיהן אדנומות עלולות להתפתח לקרצינומות:
- בשליש ממנותחי סרטן הכרכשת נמצאה אדנומה אחת לפחות בנוסף לקרצינומה. 7% מאלה מפתחים במרוצת השנים שאת מטאכרונית.
- ב-75% מהחולים הלוקים בקרצינומה סינכרונית נמצאו גם אדנומות.
- בשאתות שפירות הגובלות בקרצינומה ייראו כל שלבי ההשתנות הממאירה.
- בשאתות ממאירות אפשר להראות את הרכיבים השונים של רקמות אדנומטיות.
- יחס השכיחות בין אדנומות לקרצינומות תלוי בכמה משתנים, כגון גיל, מיקום ואזור גיאוגרפי.
הפוטנציאל הממאיר של האדנומה נקבע על פי גודלה, סוגה ההיסטולוגי ודרגת הדיספלזיה האפילתיאלית שלה. באדנומות הגדולות מ-2 ס"מ, שכיחות הופעת הקרצינומה היא כ-50%. כ-50% מהחולים שאובחנה בהם אדנומה בדרגת דיספלזיה קשה יפתחו השתנות ממאירה.
הקבוצות המוגדרות כבעלות סיכון גבוה הן בני יותר מ-50 שנה; חולים הסובלים מקוליטיס כיבית 10 שנים ויותר; חולי מחלת קרוהן הלוקים בהיצרויות, חולים בעלי פוליפוזיס אדנומטית משפחתית, בעלי רקע משפחתי תורשתי של סרטן הכרכשת; בעלי סיפור של פוליפים בעבר; בני משפחתם מדרגה ראשונה של חולי סרטן הכרכשת.
5% מאלה שחלו בעבר בסרטן הכרכשת יפתחו סרטן כרכשת נוסף. הסיכון של חולים לפתח סרטן בכרכשת לאחר כריתת פוליפ גבוה פי 2.7 עד 7.7 מהסיכון באוכלוסייה הרגילה.
Lynch וחבריו תיארו שתי צורות שונות של שאת תורשתית ממארת לא-פוליפואידית בכרכשת. שאתות אלה מתבטאות בכ-4%-% 6 מכלל השאתות הממאירות של הכרכשת. הן שכיחות יותר בכרכשת הימנית ושכיחות באותה משפחה באותו מקום בגוף. שאתות מטאכרוניות יופיעו ב-40% מהחולים בטווח של 10 שנים. התסמונת היא תורשתית אוטוזומלית שולטנית. הגרסה השנייה שלה, Lynch II, הנקראת גם תסמונת הסרטן המשפחתי (Family cancer syndrome), מתבטאת בשאתות במקומות שונים באותה משפחה, כגון שאתות כרכשתיות-חלחולתיות, קיבתיות, אנדומטריות וכו'. תסמונת זו שאף היא אוטוזומלית שולטנית, קשורה כנראה לכרומוזום 18. הופעת פוליפ בכרכשת היא סימן ראשון להופעת ממאירות, ולכן יש לעקוב אחר מצבם של הלוקים בתסמונת זו ולכרות את הפוליפ. אם מופיעים פוליפים מרובים, יש לכרות את הכרכשת כולה ולבצע השקה בין האילאום לחלחולת או לפי הטבעת. כל בני משפחתם של חולים אלה חייבים להיות במעקב קולונוסקופי.
המעבר מפוליפ לשאת ממארת בכרכשת אינו עוד בגדר תיאוריה. כיום ידוע ששכיחות השאתות הממאירות בחולים שנכרת בהם פוליפ מהכרכשת פחתה מפי 8 באוכלוסייה שבה נמצאו פוליפים שלא נכרתו לפי 2 בלבד באוכלוסייה של חולים שבהם נכרתו הפוליפים. חולים שבהם נמצא פוליפ אדנומטי הם בסיכון גבוה לפתח סרטן כרכשת לאורך חייהם בהשוואה לאוכלוסייה בלא פוליפים. נוכחות פוליפים שכיחה בחולים, שאובחנו בהם שאתות ממאירות. ב-30% מהחולים הלוקים בשאתות ממאירות בכרכשת נמצא גם פוליפים. בפוליפים, ובייחוד סיסיים (Villous), אפשר לראות באותו פוליפ מעבר מתאים שפירים לתאים אטיפיים ולתאים ממאירים. לעתים מוצאים שרידי אדנומות בשאתות ממאירות של הכרכשת. בחולים בפוליפוזיס משפחתית שאובחנו בהם לפחות 100 פוליפים שכיחות סרטן הכרכשת היא 100%. הגיל הממוצע של החולים שבהם זוהו פוליפים הוא 50, ואילו השאתות הממאירות מתגלות בגיל 60 בממוצע. תיאורטית, זה הזמן הנדרש לפוליפ להתפתח לשאת ממארת, ואכן הוכח שככל שהפוליפ מצוי זמן רב יותר בכרכשת (בשנים), כך גדל הסיכון להפיכתו לממאיר. בשנים האחרונות דווח על שינויים ברירית המעי המקדימים את הפוליפים (נגעים הנקראים ה-Aberant crypt foci). שינויים אלה ניתנים לזיהוי רק בעזרת מיקרוסקופ, והם נראים כצברים של תאים בעלי שינויים זעירים, שמהם יתפתחו פוליפים.
תסמינים קליניים
- בסרטן הכרכשת הימנית התמונה הקלינית הבולטת היא
- אנמיה מיקרוציטית היפוכרומית. האנמיה מלווה בנוכחות דם סמוי בצואה. בדרך כלל הדם מעורב היטב בצואה, ולכן הוא אינו נראה בה.
- חולשה.
- ירידה במשקל.
- לעתים אפשר למשש גוש בבטן הימנית התחתונה.
- שאתות הכרכשת השמאלית יתבטאו
- שינויים בהרגלי הצאיות, שלשולים ועצירות לסירוגין.
- דימומים חלחולתיים, לעתים דימום ניכר. אין להסביר את הדימומים החלחולתיים על רקע של טחורים, אם לא נשללו סיבות אחרות בכרכשת.
- שינויים באופי הצאיות, שהופכות דקות מאוד.
- חסימות של הכרכשת שיכולות להיות כרוניות או חריפות. סיבוך כגון חסימת הכרכשת שכיח כתסמין עיקרי ב-20%-8% משאתות הכרכשת.
- בממאירות של החלחולת החולים מספרים על דימום חלחולתי. לפעמים הצאיות דמיות בלבד, בלא צואה, ויש תחושה של טחירה (Tenensmus) בלא שלשולים.
- בבדיקה חלחולתית ניתן למשש גוש בחלחולת ב-25% מהחולים.
- התנקבות הכרכשת היא מסוכנת ביותר, עקב דלקת צואתית של הצפק, שמלווה אירוע זה. חולים אלה הם בעלי פרוגנוזה גרועה.
בכל חולה לאחר גיל 40, המתלונן על כאבי בטן, על אנמיה או על דימומים חלחולתיים, יש לחפש שאתות של הכרכשת. בכל חולה כזה יש לבצע בדיקה חלחולתית, סיגמואידוסקופיה וחוקן בריום.
אבחנה
האבחנה מתבצעת באמצעות כמה בדיקות:
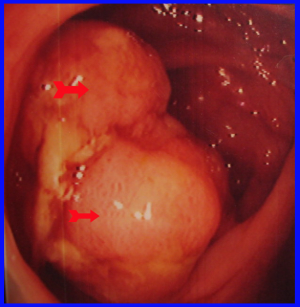
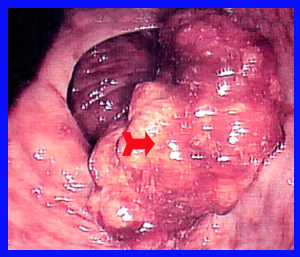
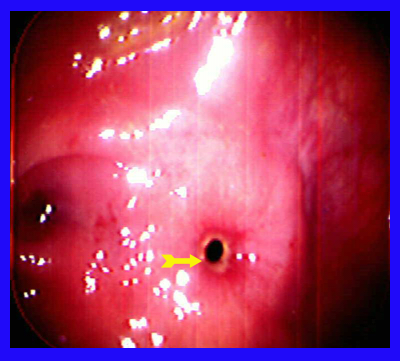
- רקטוסקופיה וסיגמואידוסקופיה: בעזרת מכשיר זה אפשר לראות כ-60% משאתות הכרכשת, ולדגום אותן לבדיקה היסטולוגית (תצלום 24.6).
- קולונוסקופיה: בדיקת חובה בכל חולה הלוקה בשאת ממארת בכרכשת, וזאת כדי לגלות פתולוגיות נוספות בכרכשת. אלה שכיחות ב-30% מהחולים. בחולים עם לקות בלתי ברורה בחוקן בריום יש לבצע קולונוסקופיה. שאתות קטנות (פוליפים) אפשר לכרות בעזרת הקולונוסקופ (וכן אפשר לדגום בעזרתו מהרקמה הפתולוגית).
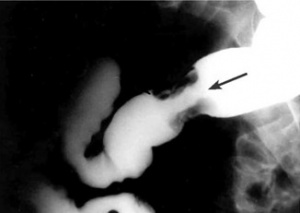
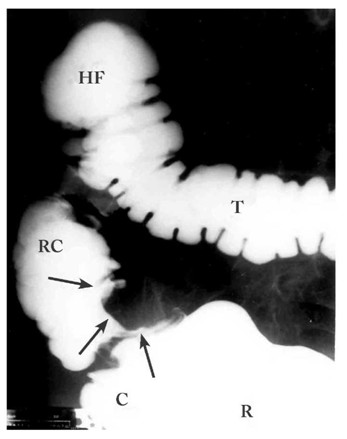
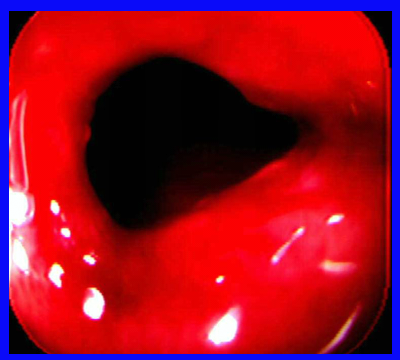
- חוקן בריום: לפחות ב-90% מהמקרים אפשר להדגים לקות בכרכשת. בכרכשת השמאלית התמונה האופיינית היא של תפוח אכול (Apple core - Nepkin ring) המעידה על הרס הרירית באותו מקום (תמונה 24.6).
יש להדגים את הממצא בכמה צילומים. בכרכשת הימנית נראה פגם מילוי באחת הדפנות והרס הרירית (תצלום 25.6).
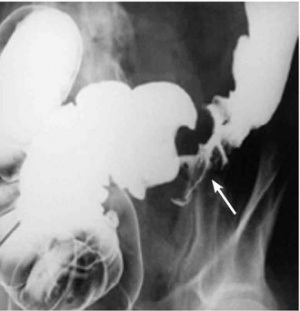
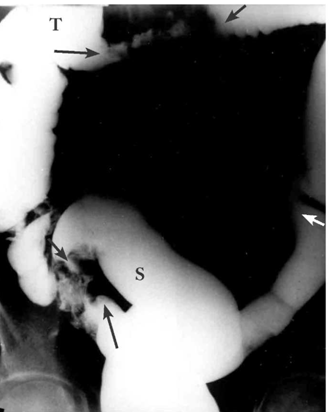
שיעור הגילוי של שאתות בחלחולת בחוקן בריום הוא נמוך. במעי העיוור (צקום), שיעור הגילוי גם הוא נמוך יחסית (80%). בשאתות הצקום אפשר להיעזר בבליעת בריום. לקות קטנה בכרכשת אפשר להיטיב ולהדגים בעזרת חוקן בריום בשיטת הניגוד הכפול, שהיא השיטה המומלצת כשגרה. שאתות החלחולת נראות כלקות בדופן או היצרות (תצלום 26.6). לעיתים אפשר להדגים בחוקן בריום שאתות מרובות בכרכשת במקומות שונים (תצלום 27.6).
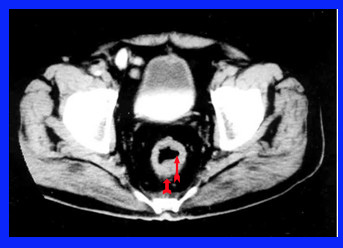
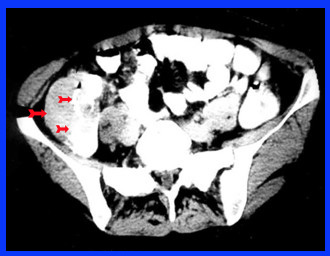
- טומוגרפיה ממוחשבת: בחולים עם שאת בכרכשת חשוב לבצע CT בטן כדי להעריך את מצב ההתפשטות המקומית ומעורבות של בלוטות או איברים אחרים בתהליך. בחולים בהם אובחנה שאת החלחולת מומלץ לבצע טומוגרפיה ממוחשבת של האגן כדי להעריך את מידת ההתפשטות של השאת לאגן (תצלום 28.6) לעיתים אפשר להדגים את השאת עצמה בטומוגרפיה ממוחשבת (תצלום 29.6 ).
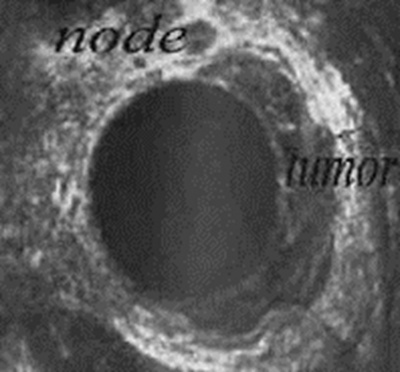
- ה- US התוך חלחולתי מראה לנו בשאתות בחלחולת את גודל השאת, עומק חדירתה ונוכחות של בלוטות חשודות סביבה (תצלום 30.6).
- PET-CT - בחולים עם חשד לגרורות ניתן להיעזר בבדיקה זו להדגמת הגרורות.
- בדיקות לרמות אנטיגן קרצינואמבריוני (CEA, Carcinoembryonic antigen) בדם: בדיקות אלו אינן אמינות בזיהוי סרטן הכרכשת, ואולם חשיבותם היא בזיהוי הישנות או גרורות בכבד. ערכים תקינים הם עד 5 מילימול. עליה פי שתיים ויותר יש בה כדי לעורר חשד להישנות של המחלה.
בחולים הלוקים בשאתות של החלחולת חשוב לבצע הערכה מקומית של השאת, הערכה אזורית והערכה מערכתית. ההערכה המקומית מתבססת על בדיקה חלחולתית להערכת מיקום השאת, ואם היא קבועה או ניידת. אנוסקופיה ורקטוסקופיה מאפשרות לראות את השאת ולדגום ממנה לפתולוגיה. אולטרה-סאונד טרנסאנלי מאפשר לראות היטב את השאת, את מידת החדירה שלה בדופן, פריצה לרקמה שמסביב לחלחולת ומעורבות בלוטות לימפה מקומיות.
ההערכה האזורית מבוססת על טומוגרפיה ממוחשבת של האגן, המאבחנת מעורבות בלוטות לימפה אזוריות ואיברי האגן בתהליך השאתי. קולונוסקופיה נועדה למציאת נגעים סינכרוניים בכרכשת. ההערכה המערכתית כוללת צילום חזה להערכה ראשונית של גרורות בריאות; טומוגרפיה ממוחשבת של הבטן להערכת מעורבות של איברי הבטן ובעיקר הכבד בתהליך; בדיקת תפקודי כבד ורמות CEA להערכת מעורבות הכבד בתהליך; ונוגדנים חד-שבטיים (Monoclonal antibodies) הנמצאים עדיין בשלבי מחקר, כמכוונים להתפשטות גרורתית של המחלה.
אם יש חשד לתהליך גרורתי מרוחק, יש לבצע אבחנה ציטולוגית או פתולוגית על-ידי דיקור הנגע במחט עדינה, בהנחיית אחד מאמצעי ההדמיה (אולטרה-סאונד, טומוגרפיה ממוחשבת).
בחולים עם חשד לגרורות, בעזרת ה-PET-CT ניתן לאתר את אותן גרורות או אחרות שלא נראו באמצעי הדמיה אחרים.
אבחנה מבדלת
האבחנה המבדלת היא בין שאת ממאירה לבין:
- דלקת הסעיף (דיברטיקוליטיס).
- לימפוגרנולומה ונראום.
- שחפת.
- אנדומטריוזיס.
- דלקת התוספתן (אפנדיציטיס).
- דלקת כרכשת כיבית.
- פוליפים שפירים.
האבחנה הסופית היא היסטולוגית.
בדיקות סקר לאיתור סרטן המעי הגס
סרטן המעי הגס ממלא את התנאים הדרושים לבצוע בדיקות סקר: הוא שכיח, מתפתח לאט וגילוי מוקדם משנה את הפרוגנוזה. אוכלוסיית היעד לסיקור היא: אוכלוסיה ללא תסמינים מעל גיל 50; אוכלוסיה עם סיפור משפחתי - עשר שנים קודם לגיל החולה במשפחה; אוכלוסיה עם מחלות המעי הגס בהן שכיחות סרטן המעי הגס גבוהה (כאן הסיקור יבוצע בהתאם לגיל הופעת המחלה ומשכה); אוכלוסיה עם תסמינים בטניים, כמו כאבי בטן, שלשול, עצירות, ירידה במשקל וכו'.
- בדיקת צואה לדם סמוי. בדיקה זו מבוססת על ההנחה שנגעים ממאירים וטרום ממאירים של מערכת העיכול נוטים לדמם. מכאן, שזיהוי של דם בצואה מהווה סימן לנוכחות תהליך זה ומחייב המשך ברור. הוכח ששימוש באמצעי זה באופן מסודר מוריד את שיעור התחלואה והתמותה. במחקר פרוספקטיבי שכלל 46,000 נבדקים נצפתה ירידה בתמותה מסרטן הכרכשת והחלחולת ב-33% בקבוצת הנבדקים שביצעה את הבדיקה מדי שנה, וזאת לעומת הקבוצה שלא ביצעה. בדיקת הצואה לדם סמוי רגישה יותר לממצאים במעי הגס הימני מאשר לממצאים במעי הגס השמאלי והרקטום. בדיקה לדם סמוי מומלצת אך ורק באוכלוסיה בסיכון ממוצע. ההמלצה היא לבצע בדיקת צואה לדם סמוי שתי בדיקות משלוש צואות עוקבות מדי שנה.
- סיגמואידוסקופיה. הבדיקה מאפשרת הסתכלות ישירה על רירית ממעי. הבדיקה סוקרת את המעי הגס מהרקטום ועד כפף הטחול. בדיקה זו מומלצת כבדיקת סקר משלימה לדם סמוי בצואה. התדירות המומלצת של הבדיקה היא פעם בחמש שנים. ככלל, אין מחקרים פרוספקטבים המצביעים על כך שהסימואידוסקופיה משפרת את הפרוגנוזה.
- חוקן בריום. כאשר קיים ממצא במעי הגס, הוא בדרך כלל ייראה בצילום. נמצא שבדיקה זו אינה מדויקת מספיק לגלות פוליפים קטנים. בדיקה זו משמשת כיום לתחליף במקרה שניסיון הקולונוסקופיה נכשל או במקומות בהם הקולונוסקופיה אינה זמינה.
- קולונוסקופיה. זוהי הבדיקה המדויקת ביותר להסתכלות על דופן המעי. אם נמצא ממצא בבדיקה כמו פוליפ אפשר לכורתו, או במקרה של שאת ממארת - לקחת דגימות ממנה. יש לזכור שקולונוסקופיה היא בדיקה פולשנית שיכולה להסתבך ב-0.03% בניקוב המעי. בדיקה זו מוצעת כבדיקת סקר פעם בעשר שנים החל מגיל 50.
- קולונוסקופיה וירטואלית. בדיקה זו מבוססת על הדמיה רנטגנית ועיבוד ממוחשב כדי להפיק תמונות תלת ממדיות של חלל המעי (קולוגרפיה בעזרת טומוגרפיה ממוחשבת). בהתייחס לפוליפים מעל ס"מ אחוז רגישות האיתור הוא 90%. ביחס לפוליפים בקוטר של 9-6 מ"מ שיעור הרגישות יורד ל-80%-40%. איכות פירוש התוצאות תלויה במפענח, והשונות בין מפענחים שונים היא רבה.
- בדיקות צואה לרכיבים סרטניים גנטיים. תיאוריית התפתחות של סרטן מאדנומה דנה במספר שלבים בהתפתחות של תא מתא נורמאלי לתא סרטני. ניתן לאתר סימנים של ממאירות או אדנומות בצואה. למרות שבדיקה זו מעוררת סקרנות רבה, בשלב זה היא אינה מספקת ומוגבלת למחקרים בלבד.
בדיקות סקר לאוכלוסיה בסיכון מעל הממוצע
- לאנשים שלהם קרוב משפחה מדרגה ראשונה שאובחן כסובל מסרטן המעי הגס או פוליפים לפני גיל 60, או שני קרובים מדרגה ראשונה שחלו בסרטן בכל גיל, מומלץ לעבור קולונוסקופיה שגרתית מדי חמש שנים החל מגיל 40 או בגיל הצעיר מעשר שנים מהגיל שבו אובחן הקרוב הצעיר.
- לאנשים שלהם קרוב מדרגה ראשונה שחלה בסרטן המעי הגס בהיותו בן 60 ומעלה או שני קרובי משפחה דרגה שניה מומלץ לבצע בדיקות סקר כמו באוכלוסיה ממוצעת אלא מגיל 40.
- לאנשים הנושאים את תסמונת הפוליפוזיס המשפחתית (Familial adenomatous polyps) מומלץ לבצע סיגמואידוסקופיה כל שנה מגיל 12-10 כל שנה. לחולי HNPCC מומלץ לבצע קולונוסקופיה אחת לשנה שנתיים מגיל 25-20 או שנים לפני האבחון של צעיר החולים.
- אנשים שעברו כריתת פוליפ אנדוסקופית זקוקים למעקב בהתאם לממצאים האנדוסקופיים ולהגדרת הפוליפ שנכרת. חולים שעברו כריתה של המעי הגס יעברו ערכה אנדוסקופית שניה שלוש שנים לאחר הניתוח ואחר מכן מדי חמש שנים. חולים שלא עברו הערכה מלאה של המעי הגס לפני הניתוח יעברו תוך חצי שנה הערכה כזו.
גורמי מניעה וגילוי מוקדם: צריכה מוגברת של פירות וירקות מועילה במניעה של הופעת שאתות במעי הגס. לעומת זאת, מזון עתיר קלוריות, עתיר שומנים במיוחד רב רוויים והשמנת יתר, מעלים את הסיכוי לחלות בסרטן המעי הגס. פעילות גופנית נמצאה כגורם המפחית משמעותית של סרטן המעי הגס. תרופות כמו Acetylsalicylic Acid (Aspirin), NSAIDs ומעכבי COX2, נמצאו יעילים בהפחתת שיעורי התחלואה. לכ-20%-10% מחולי סרטן המעי הגס יש סיפור משפחתי של סרטן המעי הגס. שתי התסמונות העיקריות הן FAP שבה זוהתה מוטציה בגן APC ותסמונת ה-HNPCC המאופיינת על ידי אי יציבות גנומית מסוג MSI, הגורמת לבעיות בתיקון הגנים הפגומים וקשורה למוטציות רבות. הכללת נבדקים בתסמונת זו נקבעת על ידי קריטריוני אמסטרדם הכוללים: שלושה מקרי סרטן מעי גס במשפחה הקשורים האחד לשני בקרבה ראשונה דרך לפחות אחד החולים ולפחות אחד מהם חלה לפני גיל 50. יש המוסיפים גם מקרים של סרטן רחם ושחלה או כליה ודרכי שתן. באוכלוסיה היהודית זוהתה תקלה גנטית בגן ה-APC ששכיחותה גבוהה (6%) והיא מכפילה את סיכון לחלות בסרטן המעי הגס.
הכנת החולה לניתוח
- שלב האבחנה
- באמצעים שכבר תוארו יש לברר אם לחולה מחלות נלוות בכרכשת. ב-30% מהחולים אפשר למצוא פתולוגיות נלוות - פוליפים, שאתות נוספות, קוליטיס כיבית, מחלת קרוהן ועוד. לשם בירור קיומן של פתולוגיות נוספות בחולים אלה, יש לבצע קולונוסקופיה לפני הניתוח. הערכה קולונוסקופית זו מאפשרת לתכנן את הניתוח. לדוגמה, אם תימצא אדנומה סיסית בכפיפה הטחולית נוסף על שאת ממארת במעי הסיגמואידי, יש לתכנן כריתה נרחבת של הכרכשת השמאלית (Extended left colectomy). אין להסתפק בכריתת המעי הסיגמואידי.
- בחולים הלוקים בשאתות הכרכשת חשוב לבצע טומוגרפיה ממוחשבת לפני ניתוח כדי לאמוד את התפשטות התהליך השאתי ומעורבות דרכי השתן בתהליך. בחולים שבהם יש חשד למעורבות השופכנים בתהליך נבצע CT urethrograhy כדי להדגים את הנזק למערכת השתן. בחולים שבהם יש עדות למעורבות השופכנים יש להכניס צנתר שופכתי (אורטר-קתטר) לשופכנים לפני ניתוח כדי לאפשר זיהוי שלהם בזמן הניתוח ולמנוע פגיעה בהם. בחולים המועמדים לניתוח על-שם Miles, הדבר חשוב במיוחד לנוכח השכיחות הגבוהה של סיבוכים בדרכי השתן בחולים אלה.
- US כבד.
- מיפוי עצמות יש לבצע בכל החולים, לשם הערכת דירוג השאת. אם יש עדות לשאת גרורתית בכבד, אין צורך בניתוח רדיקלי של השאת הראשונית בכרכשת. ואולם אם השאת הגרורתית בכבד ניתנת לכריתה, יש לבצע כריתה מרפאת של הכרכשת.
- צילום חזה מתבצע לשם הערכת התפשטות גרורתית לריאות.
- הכנת הכרכשת לפני הניתוח
- הוכח שאפשר להקטין באורח ניכר את שכיחות הסיבוכים הזיהומיים לאחר ניתוחי הכרכשת, על-ידי הכנה מכנית של הכרכשת. ההכנה המכנית חשובה ביותר, שכן היא נועדה לסלק את הצואה מהכרכשת ולהקטין את כמות החיידקים שבה.
ההכנה המכנית מתחילה כ-48 שעות לפני הניתוח בדיאטה נוזלית בלבד. רצויה דיאטה המבוססת על רכיבי תזונה דלי-שארית. בתוך כך, מבצעים בחולים אלה חוקנים פעמיים ביום ומשתמשים במשלשלים פומיים. יש המוסיפים לטיפול זה גם אנטיביוטיקה פומית שאינה נספגת במערכת העיכול, כגון Kanamycin או Neomycin, כדי להקטין את אוכלוסיית החיידקים.
שיטה אחרת להכנה מכנית של החולים היא שטיפת מעי כללית (Whole bowel lavage). בשיטה זו מחדירים לקיבת החולה על-ידי זונדה תמיסה היפרטונית בלתי נספגת, כגון מניטול 20%, ומזליפים 2 ליטר נוזל במשך כשעתיים. המניטול גורם לספיגת נוזלים מהמעי ולשטיפת הכרכשת והמעי הדק במהירות יחסית. לאחר תחילת הטיפול, החולה משלשל, והמעי מתרוקן מכל תוכן.
יתרונותיה של שיטה זו הם:
- הכנה קצרה יחסית ומהירה.
- תוצאות טובות יותר מבהכנה הרגילה שתוארה.
חסרונותיה הם:
- אי-נוחות לחולה.
- חשש מסיבוכים בהפרעות אלקטרוליטריות ובהתייבשות (דהידרציה).
לכן, בזמן ביצוע הפעולה צריך להוסיף לחולה עירוי עם תמיסת מלח (Saline) ואשלגן. שיטה אחרת לביצוע שטיפת מעי כללית, היא על-ידי תמיסת Golytely או מרוקן. החולה שותה כוס מהחומר בכל 15-10 דקות, עד אשר השלשולים המתקבלים הם מים צלולים (בממוצע 4-2 ליטרים). חומר זה גורם אף הוא לספיגת נוזלים מהמעי לשטיפתו, אך אינו כרוך בהפרעות אלקטרוליטריות, ולכן שיטה זו נוחה יותר לחולה, והיא אפוא שיטת הבחירה להכנה לניתוח בחולים הלוקים בשאתות הכרכשת.
הכנה מכנית של הכרכשת מביאה לירידה בכמות החיידקים, אבל לא בריכוזם, ולכן שיעור הזיהומים נותר עדיין גבוה. כדי להקטין את שיעור הזיהומים יש להוסיף לחולים אנטיביוטיקה. בזמן כתיבת שורות אלה מתפרסמות עבודות אקראיות המראות שהכנה מכנית של הכרכשת אינה מורידה את שיעור הזיהומים באופן משמעותי ונזקה יתכן וגדולים מיעילותה ולכן הנטייה היא להפסיק את ההכנה המכנית בחולים העוברים ניתוחי כרכשת ולהשאיר את הכנה המכנית בניתוחי רקטום.
- האנטיביוטיקה ניתנת
- דרך הפה - בדרך כלל משתמשים בסוגי אנטיביוטיקה שכמעט אינם נספגים, כגון שילוב של Neomycin וErythromycin 3 פעמים ביום, ב-12 השעות שלפני הניתוח.
- לתוך הווריד - לפני הניתוח. בזמן השראת ההרדמה מזריקים לווריד שילוב של תכשירים הקוטלים חיידקים אנאירוביים ואאירוביים, כגון שילוב של Gentamicin עם Clindamycin או עם Metronidazole.
- תוך-ורידית ופומית - שילוב של שתי השיטות גם יחד – זו השיטה המקובלת יותר כיום. הכנה מכנית של הכרכשת ושילוב של אנטיביוטיקה דרך הפה יום לפני הניתוח ואנטיביוטיקה דרך הווריד ביום הניתוח מקטינים את שכיחות הסיבוכים הזיהומיים לפחות מ-10%. בחולים שבהם לא היה פיזור צואתי בשדה הניתוח בזמן הניתוח אין טעם להמשיך ולתת אנטיביוטיקה לאחר הניתוח.
בחולים הלוקים בשאתות בחלחולת מתן קרינה לחלחולת משנה באורח ניכר את שיעור החזרות המקומיות. שיעור החזרות המקומיות בחלחולת, לפי דיווחים, הוא 30%-20%. יש 3 שיטות לטיפול קרינתי: (א) מתן קרינה לפני הניתוח; (ב) מתן קרינה לאחר הניתוח; (ג) מתן חלק מהקרינה לפני הניתוח והשלמת השאר לאחר הניתוח ("שיטת הסנדוויץ'").
במתן קרינה לפני הניתוח יש שתי גישות: (1) מתן מנה קטנה יחסית (2,000 cGy) למיטת השאת לפני הניתוח מחולקת ל-5 ימים. הניתוח יתבצע מיד עם סיום ההקרנות. (2) מתן מנת קרינה של 4,500 cGy לפני הניתוח במשך 5 שבועות, וניתוח כעבור 7 שבועות כאשר חלק גדול מהשפעת הקרינה חלף, ולפני שמתחילה ההצטלקות. שיעור הסיבוכים הקשורים בהקרנות לפני הניתוח הוא מזערי, לעומת שיעור הסיבוכים הרב המדווח בחולים שטופלו בקרינה לאחר הניתוח, בעיקר עקב נזק קרינתי למעי הדק, הדבוק לאזור הניתוח באגן. מכיוון שתוצאות הקרינה הטרום-ניתוחיות הן כה משביעות רצון, מעטים משתמשים ב"שיטת הסנדוויץ'" לטיפול בלוקים בשאתות החלחולת.
הטיפול הכימו-קרינתי מהווה נדבך חשוב בטיפול בשאתות החלחולת בשלבים מתקדמים. מחקרים מבוקרים אקראיים הראו שתוספת טיפולים אלה משפרת את ההיוותרות בחיים ומפחיתה את שיעור החזרות המקומיות. משום כך, מכון הבריאות האמריקאי קבע שטיפול בתר ניתוחי כימו-קרינתי הנו הטיפול הסטנדרטי בשאתות החלחולת שחודרות את כל עובי דופן המעי T3 או N1-2. הטיפול הקרינתי ניתן למיטת הגידול ולבלוטות המנקזות באגן האחורי. מנת הקרינה היא של 45Gy ב-25 מקטעים עם תוספת קרינה למיטת הגידול 5-9Gy. הסכנה העיקרית בטיפול זה היא פגיעה במעי הדק ולכן תנוחת הטיפול העדיפה היא שכיבה על הבטן, המוציאה את המעיים משדה הקרינה. הטיפול הכימותרפי ניתן במקביל לטיפול הקרינתי ומתבסס בעיקר על Fluorouracil (5FU) בהזלפה מתמשכת. הטיפול הכימו-קרינתי יכול להינתן כטיפול טרום ניתוחי או בתר ניתוחי. מחקר גרמני יחיד אקראי מבוקר שהשווה את השיטות הללו הדגים יתרון לגישה הטרום ניתוחית על פני הגישה הבתר ניתוחית, המתבטאת בהפחתת ההישנות המקומית (6% לעומת 13%), בהפחתה ברעילות (27% לעומת 40%) והגדלה בשיעור הניתוחים משמרי הסוגר של פי הטבעת. הטיפול הכימו-קרינתי גרם ב-30% מהמטופלים להעלמות הגידול כפי שהוכח בפתולוגיה לאחר כריתת החלחולת. ממצא זה מעלה את השאלה לגבי הצורך בכריתה כירורגית של השאת לאחר הכחדה השאת. שאלה זו נשארת פתוחה למחקר, ולכן חולים אלה כיום עוברים כריתת החלחולת כחלק מהטיפול בהם.
חלק חשוב בהכנת החולה לניתוח הוא השיחה עמו. יש להסביר לחולה מה עומד להתבצע בגופו, דבר החשוב במיוחד בחולים שבהם הניתוח עתיד להסתיים בקולוסטומיה. באותה הזדמנות יש לקבוע את מיקום הקולוסטומיה שתהיה נוחה לחולה, בהתחשב בקפלי הגוף ובסוג עבודתו.
טיפול
באופן כללי אפשר להבדיל בין שני סוגי ניתוחים: (א) ניתוחים מרפאים (R0), שבהם מסלקים את כל הרקמה השאתית הנראית לעין; (ב) ניתוחים להקלה (R1-2), שבהם נותרת רקמה שאתית בבטן. כ-90% מניתוחי הכרכשת מתבצעים לריפוי, ואילו 15%-10% - להקלה. גם הניתוחים להקלה משפרים את הפרוגנוזה ואת איכות החיים, יחסית לחולים שבהם השאת לא נכרתה כלל.
עקרונות הטיפול הכירורגי בסרטן הכרכשת
- סילוק השאת בגבולות בטוחים. בשאתות הכרכשת החלק הרחיקני מגבול השאת יכול להיות קרוב יחסית, 10-6 ס"מ, ואילו החלק הקריבני הוא 15-10 ס"מ. בשאתות החלחולת אפשר להסתפק במרחק של 4 ס"מ, ויש הטוענים אף 2 ס"מ, מכיוון שעיקר הניקוז הלימפתי הוא בכיוון קריבני לשאת. בעקבות ניתוחים משמרי סוגר הוגדר מחדש הגבול המרוחק הדרוש לכריתה אונקולוגית בשאתות החלחולת: ס"מ אחד לשאתות שהן T1-2 ו-2 ס"מ לשאתות T3-4.
- סילוק קשריות הלימפה האזוריות, לשם הערכת דירוג השאת.
- אם ניכרת התפשטות של השאת לאיברים אחרים, יש לבצע כריתות גם של איברים אלה, במידת האפשר ולא בכל מחיר. לדוגמה, בחולים שאובחנה בהם גרורה יחידה בכבד, או כמה גרורות באונה אחת בלבד של הכבד, מומלץ לכרות את הגרורות על-ידי כריתת חלק מהאונה או אונה שלמה. הוכח בכמה וכמה עבודות, שההיוותרות בחיים בחולים שבוצעו בהם ניתוחים אלה היא ארוכה יותר. הדברים אמורים גם לגבי גרורה יחידה בריאה. אין לבצע כריתת גרורות בחולים שבהם הניתוח לא בוצע לשם ריפוי.
- בחולים בעלי גרורות יש לבצע כריתה שלא לשם ריפוי, אלא כדי למנוע סיבוכים מאוחרים, כגון חסימות, דימומים ונצורים. גם במקרים אלה הוכח שאיכות החיים לאחר הניתוחים מסוג זה טובה יותר.
עקרונות הטיפול בסרטן הכרכשת על-פי המיקום
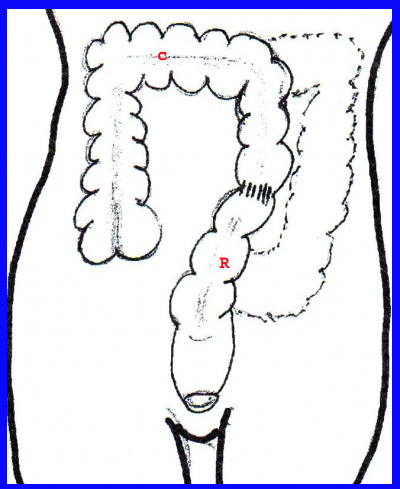
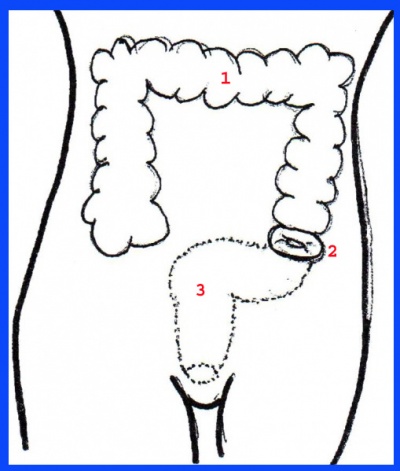
בשאת הממוקמת בכרכשת הימנית יש לבצע כריתת הכרכשת הימנית (Right hemicolectomy), הכוללת כריתת המעי המתחילה בקטע של 10-7 ס"מ מהאילאום, ועד השליש הקריבני של הכרכשת הרוחבית. יש לשמור על ה-Middle colic artery (איור 30.6).
בחולים הלוקים בשאת בכרכשת הרוחבית יש לבצע כריתה של האיבר, הכוללת את הכפיפה הכבדית והטחולית. בחולים שאובחנה בהם שאת בכפיפה הטחולית, יש להתחיל את הכריתה באמצע הכרכשת הרוחבית ולסיימה במעי הסיגמואידי. בחולים בעלי שאת בכפיפה הכבדית יש לבצע כריתה של הכרכשת הימנית עד השליש הרחיקני של הכרכשת הרוחבית.
בשאתות בכרכשת היורדת יש לכרות את הקטע מהשליש הרחיקני של הכרכשת הרוחבית ועד מעבר לאמצע המעי הסיגמואידי - כריתת הכרכשת השמאלית (Left hemicolectomy) (איור 31.6).
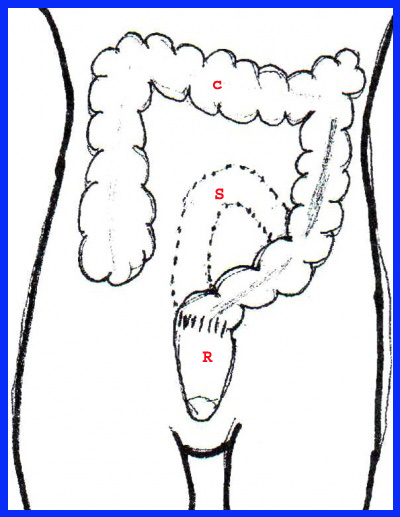
בחולים שאובחנה בהם שאת במעי הסיגמואידי יש לכרות את כל המעי הסיגמואידי (איור 32.6).
אם השאת ממוקמת בחלק הרחיקני של המעי הסיגמואידי, יש לבצע כריתה קדמית (Anterior resection). ניתוח זה כולל כריתת הכרכשת מהחלק היורד ועד מתחת לקפל הצפקי, לפחות 5-2 ס"מ מתחת לשאת.
בשאתות החלחולת הממוקמות בשליש העליון (בין 15-8 ס"מ מפי הטבעת) ניתן לבצע כריתה קדמית או כריתה קדמית נמוכה (Low anterior resection) (איור 33.6). ההשקה מתבצעת נמוך באגן. כיום, רק לעתים רחוקות יש לבצע ניתוח על-שם Miles (איור 34.6) בשאתות הממוקמות במחצית העליונה של החלחולת, וזאת לנוכח פיתוח שיטת הפיום בעזרת מכשירים אוטומטיים (מכלב - Stapler).

בשאתות בחלחולת הנמוכות מ-8 ס"מ אפשר לבצע כריתה קדמית נמוכה בעזרת המכלב, או ניתוח על-שם Miles. בספרות יש סברות ולפיהן בשיטה הראשונה שיעור החזרות המקומיות גבוה יותר, ואולם לא כל המחברים מסכימים שאכן כך הדבר.
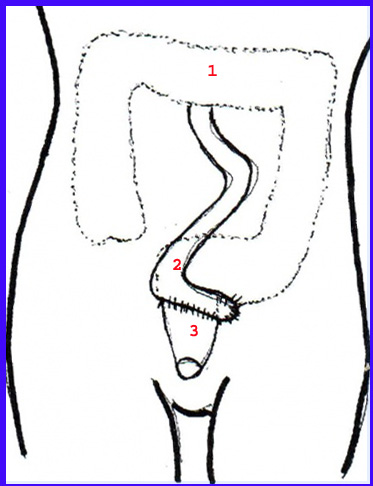
הניתוח על-שם Abdomino-perineal resection) Miles) מתבצע בשני שלבים: השלב הבטני, הכולל שחרור המעי הסיגמואידי מאמצעו, ושחרור החלחולת עד רצפת האגן (Levator ani), ניתוק המעי הסיגמואידי באמצעו, והכנת המעי הסיגמואידי הקריבני כקולוסטומיה. השלב השני מתבצע מיד לאחר השלב הראשון בידי אותו צוות או צוות נוסף בגישה דרך חיץ הנקבים (פרינאלית). מבצעים כריתה של פי הטבעת ושחרור החלחולת עד לגובה שהיא שוחררה בגישה הבטנית, כך שכל הקטע הנכרת יוצא דרך הפרינאום. לאחר מכן סוגרים את הפרינאום ואת רצפת האגן ומסיימים את הניתוח ב-End colostomy (איור 34.6). מכיוון שהקולוסטומיה קבועה, יש לקבוע עוד לפני הניתוח את מיקומה כדי שתתבצע במקום שנוח לחולה.
יש גישות חלופיות לגישה הפרינאלית בניתוח על-שם Miles: :
- הגישה הבטנית-סקרלית (Abdomino-sacral) או הניתוח על-שם Krask: בגישה זו החולה שוכב על בטנו בתנוחת "סכין מתקפלת" (Juckknife) ומפשק את עכוזיו. החתך נעשה בקו האמצע, מגובה החוליה הצולבת השלישית (Sacral) עד למרחק של 3 ס"מ מפי הטבעת. מפרידים את השריר מרים פי הטבעת (Levator ani) ואת שריר העכוז הגדול (Gluteus maximus) וכורתים את החוליות S5-7, פותחים את החיתולית על-שם Waldeger, והחלחולת נחשפת באורך של 12-10 ס"מ מפי הטבעת. הנגע החלחולתי נכרת עם המעי, ובגובה זה מתבצעת השקה בין החלק הקריבני של הכרכשת לחלקה הרחיקני.
- גישה אחרת היא הבטנית-טרנסאנלית (Abdomino-transanal): בגישה זו, לאחר ביצוע החלק הבטני, משכיבים את החולה על בטנו. מבצעים בו חתך מפי הטבעת לאורך הסקרום מימין, פותחים את הסוגרים, כולל הפובורקטליס, וכורתים את השאת. לאחר מכן מבצעים השקה קצה לקצה בין החלק הקריבני שהורד לאגן לבין החלחולת מתחת לגובה הכריתה או אף לתעלה האנלית, וסוגרים את התעלה האנלית.
- שיטה אחרת המשמרת את הסוגר התחתון ומאפשרת השקה נמוכה היא ה-Pull-through operation, שבה החלחולת נכרתת מעל גובה הלבטור אני, תוך שמירה על הסוגר. את הקטע הנותר מוציאים דרך סוגר פי הטבעת (הפשלתו), ואת החלק התוך-בטני מעבירים דרכו, ומבצעים השקה קצה לקצה מחוץ לתעלה האנלית. לאחר מכן דוחפים את המעי חזרה למקומו דרך פי הטבעת.
- שאתות ממאירות נמוכות של החלחולת, בזקנים או בחולים בסיכון גבוה אפשר לכרות בגישה מתוך פי הטבעת (Endoanal resection). בכריתה זו מושכים את השאת אל מחוץ לתעלה האנלית, כורתים אותה ותופרים את אזור הכריתה.
- גישה אחרת היא צריבה חשמלית (Fulguration), שבה שורפים את השאת בעזרת מכשיר צריבה חשמלי עד לקבלת בועות בתחתית השאת, המעידות כי הצריבה עברה את גבול השאת ברקמה בריאה.
התנאים לביצוע פעולות 4 ו-5 הם:
- הימצאות השאת נמוך, במידה שאפשר להגיע לחלקה העליון בגישה האנדואנלית.
- היות השאת ניידת אחורית.
- שאת שאינה חודרת לאיברים אחרים בסביבתה.
בכל הניתוחים שהם משמרי סוגר פי הטבעת יש לוודא לפני הניתוח שאכן הסוגר פועל ומאפשר שליטה על הסוגרים. אין טעם להתאמץ ולבצע ניתוח משמר סוגר, אם לחולה אין שליטה מלאה על הסוגר.
הגישות השונות לקרצינומה של החלחולת מסוכמות בטבלה 6.7.
| 1. | ניתוח על-שם Abdomino-perineal resection) Miles) | ||
| 2. | Abdomino-across-rectal Operation | ||
| a. | כריתה קדמית נמוכה | ||
| 1. | השקה בעזרת מכלב (Stepler) | ||
| 2. | השקה ידנית | ||
| b. | ניתוח "Pullthrough" | ||
| 3. | כריתה בטנית-טרנסאנלית | ||
| 4. | כריתה בטנית-סקרלית | ||
| 5. | כריתה מתוך פי הטבעת וצריבה חשמלית |
כאשר יש מספר קרצינומות בכרכשת, פוליפים מרובים, מחלה דלקתית מפושטת - מחלת מעי דלקתית וכו', מבצעים כריתת כרכשת שלמה או תת-שלמה (איור 35.6).
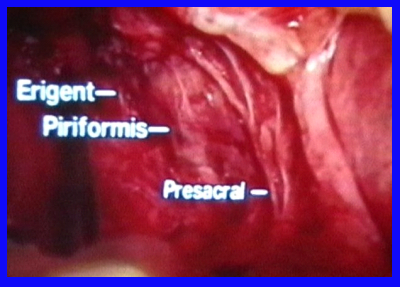
כריתה שלמה של המזורקטום (Total mesorectal excision, TME) : כריתה שלמה של המזורקטום תוארה ב-1982 על-ידי Heald. הרעיון נבע בשל השיעור הגבוה של חזרות מקומיות ואזוריות בכריתות הרקטום המסורתיות. כריתת שלמה של המזורקטום מבוססת על העובדה שהמזורקטום הינו רקמה בה מופיעות הגרורות בבלוטות ומחוצה להן. כמו כן, הוכח כי קיים סיכון לגרורות במזורקטום דיסטלית לשאת. במטרה לבצע כריתה אונקולוגית של השאת יש להגיע לגבולות היקפיים אנטומיים מקסימליים, כלומר, על המזורקטום להיכרת בשלמות מחוץ לחיתולית (פסציה) התוחמת אותו יחד עם הגידול הראשוני. לאור זאת ולאור הקשר בין הגבולות ההקפיים הנגועים לבין התוצאות הירודות, יש הגיון רב בכריתה שלמה של המזורקטום מבחינה אונקולוגית. בניתוח זה למרות היותו שלם ונרחב יותר מבחינת הכריתה האונקולוגית, ההתמצאות האנטומית הנדרשת, מאפשרת שימור העצבים האוטונומיים ושימור התפקוד המיני עקב כך. ניתוח זה הפך בשנים האחרונות לניתוח הבחירה בסרטן של החלחולת (תמונה 13.6).
- שיטות הפיום של קצות הכרכשת
- שחזור המשכיות המעי מתבצעת לרוב בהשקת קצה לקצה, בין החלק הקריבני של הכרכשת לבין חלקה הרחיקני. הפיום מתבצע בשתי שכבות: (א) רירית לרירית; (ב) סרוזה לסרוזה, כאשר שולי הפיום מהופכים. יש מנתחים המעדיפים פיום צד לקצה (לפי Welch), בעיקר בניתוחי כריתה קדמית (Anterior resection). אחרים מעדיפים צד לצד (לפי Path).
- הפיום יכול להיות בשיטה פתוחה או סגורה. בהשקה פתוחה, בעת ביצוע הפיום נהור המעי פתוח בשדה הניתוח. בהשקה סגורה מתבצעת ההשקה כששני קצות המעי סגורים, ונפתחים רק לאחר ביצוע ההשקה. היתרון בשיטה הסגורה הוא שאין פיזור של חומר צואתי מהמעי בשדה הניתוח. ואולם צורת השקה זו בטוחה פחות, ושיעור הדלפים בה גבוה יותר. לכן רוב המנתחים אינם משתמשים בה.
בעת ביצוע כריתת הכרכשת, בדרך כלל מסתפקים המנתחים בהוצאת קשריות הלימפה שסביב המעי ובמזו שלו. יש מנתחים הממליצים על ניתוחים רדיקליים יותר, הכוללים מלבד כריתה של הכרכשת גם ניקוי של קשריות הלימפה שלצד האאורטה - Extended radical colectomy. לא הוכח שניתוחים רדיקליים אלה מאריכים את חיי המנותחים.
טרנבול הציע את שיטת Non-touch, שנועדה למנוע פיזור של תאי השאת בזמן הניתוח. בשיטה זו, לפני שנוגעים בשאת, קושרים את כלי הדם של הקטע הנגוע, קטעי הכרכשת שמעל לשאת ומתחתיה נקשרים, ובדרך זו מונעים פיזור תוך-נהורי והמטוגני בזמן הטיפול בשאת. למרות ההיגיון הכירורגי שבשיטה זו, לא הוכח בעבודות שהיא אכן מקטינה את שיעור החזרות המקומיות או מאריכה את חיי החולים.
עקב השכיחות הגבוהה יחסית המדווחת בספרות של גרורות בשחלות, בחולות שאובחנו בהן שאתות ממאירות במעי הסיגמואידי ובחלחולת, יש הממליצים לבצע שגרתית גם כריתה מונעת של השחלות.
כריתה מקומית בעבר הייתה שמורה רק לחולים שלא יכלו לעמוד בניתוח בטני נרחב, לחולים שסירבו להינתח או לחולים עם מחלה גרורתית. התוצאות הקליניות בחולים אלה הראו שליטה מקומית מתקבלת על הדעת לכן העלו את הרעיון להרחיב את ההוריות לחולים נבחרים המועמדים לכירורגיה נרחבת יותר. כריתה מקומית בסרטן של החלחולת מתבצעת דרך תעלת פי הטבעת (Transanal excision) וכוללת כריתה של כל שכבות הדופן, כריתה הכוללת את הגידול ושוליים היקפיים בגודל של ס"מ. כריתה של שאת היקפית בדרך זו טכנית אינו ישים ומסתיים בדרך כלל בהיצרות קשה של החלחולת (רקטום). כריתה מקומית אינה מאפשרת הערכה של מעורבות בלוטות הלימפה, ולכן חולים עם חשד למעורבות בלוטות ב- US או ב-CT אינם מועמדים לניתוח זה. חולים עם גידולים מוקדמים T1-2 ללא חדירה לכלי דם או כלי לימפה, הקטנים מ-4 ס"מ, בדרגת התמיינות טובה, התופסים פחות מ-40% מההיקף דופן הרקטום והינם מרוחקים פחות מ-10 ס"מ מפי הטבעת, הם המועמדים לכריתה מקומית. אחוז החזרות המקומיות בניתוח זה הוא 30%-7%. תוספת קרינה מקטינה את שיעורי החזרה המקומית ומשפרת את ההישרדות. שיעור ההישנות בניתוחים המקומיים גבוהה משמעותי מאלה שלאחר כריתה נרחבת. רק ב-50% מחולים שעברו ניתוח מקומי ושפתחו חזרה מקומית ניתן לבצע ניתוח חוזר נרחב.
TEMS (Transanal endoscopic microsurgery)
שיטה חדשה, המאפשרת גישה נוחה לכריתה כירורגית מקומית של פוליפים בחלחולת עד גובה של 25-20 ס"מ. שיטה זו מבוססת על החדרת רקטוסקופ רחב לחלחולת, שדרכו מחדירים גז פחמן דו-חמצני, מנפחים את החלחולת, ובעזרת מכשור אופטי מתאים ומכשירים מיוחדים אפשר לנתח בתוך החלחולת בצורה בטוחה, לכרות פוליפים בגדלים שונים או לכרות שאתות בדרגה T1. התוצאות המושגות בשיטה זו, הן מבחינת הנוחות לחולה והן במניעת ניתוח נרחב, הן בולטות. גישה זו דורשת התמחות בניתוחים אלה (איור 36.6).
השילוב האופטימלי בין כירורגיה, קרינה וכימותרפיה לטיפול יעיל בסרטן הרקטום האמצעי והתחתון הוא: בשאתות מוקדמות (1 Stage) כריתה כירורגית שלמה בשיטת ה-TEMS. הגבול הרחיקני הדרוש הינו קטן יותר מבעבר והוא עומד על ס"מ. בחולים אלה אין נדרש טיפול משלים קרינתי או כימותרפי. חולים אלה שלהם דרגת התמיינות טובה ללא חדירה לכלי דם או לימפה (LVI) יכולים לעבור כריתה מקומית עם טיפול משלים קרינתי. חולים אלה חייבים לדעת שכריתה מקומית עם תוספת קרינה אינה מהווה חלופה זהה לכריתה נרחבת ולכן נשמרת לחולים המסרבים לעבור כריתה נרחבת. הטיפול בחולים בשלב 2 ו-3 הוא TEMS בשילוב כימותרפיה והקרנות בתר ניתוחיות.
טיפול פוטודינמי בשאתות הכרכשת
טיפול פוטודינמי מבוסס על מתן פוטוסנסיטייזר (Photosensitizer), המתרכז באופן ברירני ברקמת השאת. שפעולו על-ידי הקרנת אור גורם להיווצרות רדיקלים חופשיים של חמצן הגורמים להרס תאי השאת. החומר לשימוש קליני כפוטוסנסיטייזר הוא Porfimer sodium (Photophrin). מזליפים את החומר דרך הווריד, ולאחר כמה שעות הוא נקשר לאלבומין ולליפופרוטאין, אך לאחר כמה ימים הוא נשאר קשור רק לליפופרוטאין מסוג HDL שברקמת השאת. הקרנת השאת בעור בתחום האדום, שחדירתו היא לעומק הרקמה, גורמת לשפעול הפוטוסנסיטייזר ולשחרור רדיקלים חופשיים ההורסים את תאי השאת. פעולה זו מומלצת כטיפול משלים בשאתות הכרכשת שנכרתו, או בחולים שבהם יש הוריית נגד לניתוח. השיטה נוסתה גם כטיפול יחיד בחולים שאובחנו בהם שאתות קטנות בכרכשת.
כריתה לפרוסקופית של שאתות הכרכשת
החלת השימוש השגרתי בלפרוסקופיה כשיטה כירורגית מקובלת פתחה פתח גם בטכניקת ניתוחי הכרכשת - כריתת כרכשת לפרוסקופית.
הלפרוסקופיה משמשת בעיקר בכמה תחומים:
- כריתת פוליפים בכרכשת.
- ביצוע החלק הבטני של הניתוח על-שם Miles.
- כריתת הכרכשת הימנית - המעי מוצא אל פני העור דרך אחד מחתכי החדרת הפורט, והפיום מתבצע ידנית על פני העור.
- כריתת המעי הסיגמואידי והשקה בעזרת מכלב ה-EEA (End to end anastomosis).
לניתוחים הלפרוסקופים בסרטן הכרכשת והחלחולת יש מספר יתרונות על ניתוחים פתוחים. הקטנת הנזק לרקמת הגוף על ידי גישה בחתכים מזערים לעומת חתכים גדולים הכוללים את כל שכבות דופן הבטן שלהם קולטני כאב הגורמים להפרשת הורמוני ה-Stress, הגורמים לשיבושים מערכתיים עקב כך. רמת הכאב פחותה והחולים צורכים פחות תרופות משככות כאב. החתך הגדול יחסית בניתוח הפתוח הוא מקור לבקעים בצלקת הניתוחית בחלק מהחולים עקב זיהומים. האשפוז שלאחר הניתוח הוא קצר יותר והחולים חוזרים לשגרה יום יומית מהר יותר. הניתוחים הלפרוסקופים מבוצעים בטכניקות המקפידות על כל הכללים בהם נוקטים בניתוח הפתוח. הניתוח מתבצע בהרדמה כללית, דרך חתך באורך כס"מ ליד הטבור מוחדר מחדר 12 מ"מ, דרכו מנופח חלל הבטן עם גז דו תחמוצת הפחמן. דרך שניים או שלושה חתכים נוספים מחדירים מכשירי עבודה נוספים בעזרתם תבוצע הפעולה הניתוחית. לפני כל מגע עם המעי מנותקים כלי הדם וחיבורי המעי לחלל הבטן בבסיסם, כך שמורחק לא רק קטע המעי הנגוע בשוליים רחבים אלא גם כל בלוטות הלימפה המנקזות אותו, וזאת לצורך דרוג המחלה החיוני להמשך הטיפול לאחר הניתוח. לאחר שחרור הקטע מבוצע חתך של מספר ס"מ (6-5 ס"מ) בדופן הבטן, המעי מוצא אל מחוץ לדופן, נכרת וההשקה מחדש של קצותיו הבריאים מבוצעת מחוץ לבטן. לאחר מכן, המעי מוחזר לבטן והחתכים נסגרים. ניתן להבדיל בין ניתוח לפרוסקופי מלא לבין ניתוח בעזרת הלפרוסקופיה (Laparoscopic assisted), שבו חלק מהפעולות מבוצעות מחוץ לבטן. בדרך כלל ניתוחי הכרכשת השמאלית מבוצעים בלפרוסקופיה מלאה ואילו ניתוחי הקולון הימני מבוצעים בעזרת הלפרוסקופיה. השימוש בשיטה של הכנסת היד לחלל הבטן דרך חתך מוגבל (Hand assisted laparoscopy) הוא מוגבל ביותר. מחקרים הראו שהשיטה הלפרוסקופית בטוחה ושוות ערך בהיבט האונקולוגי לכריתת מעי גס פתוחה.
שאת גרורתית
הגישה לחולים הלוקים במחלה גרורתית היא שונה. ההתייחסות לשאת בכרכשת דומה לזו הרווחת בחולים הלוקים בשאת לא-גרורתית, ובהם ברור שאפשר לסלק את הגרורות. אם אין אפשרות לכרות את הגרורות, המדיניות משתנה - מכריתה מקומית למניעת דימום או חסימה בלא כל מאמץ לכרות את בלוטות הלימפה, ועד לקולוסטומיה לשם מעקף חסימה, בחולים בעלי גרורות מרובות שתוחלת חייהם היא כמה חודשים. לגבי הגרורות, המדיניות תלויה במיקומן ובמספרן.
זיהוי הגרורות מבוסס על בדיקות לפני הניתוח כפי שתוארו (CT ו-PET-CT), ועל אולטרה-סאונד תוך ניתוחי המאפשר זיהוי גרורות בצורה מדויקת יותר בעת הניתוח. שיטה נוספת היא איתור גרורות על-ידי נוגדנים חד שבטיים (Monoclonal antibodies) שאותם אפשר לזהות בניתוח על-ידי מונה קרינה. גרורות בכבד מומלץ לכרות, אם הדבר אפשרי מבחינה טכנית. לאחר ביופסיה והוכחה שאכן מדובר בגרורה או בגרורות, אפשר לכרות אותן. אם הגרורות יחידות על פני שטח הכבד ואפשר לכורתן בקלות יחסית, יש לכרות את הגרורות בשוליים בריאים באותו ניתוח. אם הגרורות מרובות או עמוקות או כאלה שהגישה אליהן מסובכת, יש לדגום אותן בלבד ולתכנן בעבורן ניתוח נפרד. בניתוח השני אפשר לבצע כריתת מקטע, כמה מקטעים או אונה שלמה של הכבד. גישה טיפולית שונה מבוססת על הקפאת הגרורות. בהנחיית האולטרה-סאונד בעת הניתוח מתבצעת הקפאת הגרורות בעזרת מחט מיוחדת המוחדרת לגרורה. הקפאת הגרורות גורמת להקטנתן או להיעלמותן וכרוכה בנזק מזערי בלבד לרקמת הכבד עצמה.
שיטה נוספת לטיפול בגרורות בכבד ללא כריתת כבד היא הרס הגרורה על-ידי גלי רדיו (RF - מיקרוגל). בשיטה זו מחדירים בהכוונת US אלקטרודה, שהיא בעצם אנטנה המעבירה את הגל הנוצר במחולל הנמצא מחוץ לשדה הניתוח, היוצר חום מקומי הגורם לקואגולציה של הרקמה. שיטה זו ניתנת לביצוע בגישה מלעורית או בניתוח - הגישה הניתוחית עדיפה. הגודל המרבי המומלץ בשיטה זו הוא 3 ס"מ. בגרורות גדולות יותר יש לבצע את תהליך ההשמדה פעמים (או פעמיים?) על אותה גרורה.
בחולים בעלי גרורות מרובות בכבד אפשר להכניס צנתר מיוחד דרך ה-Gastroduodenal artery, ובעזרת משאבה מיוחדת המוכנסת מתחת לעור, להזריק בקביעות Fluorouracil או FDU-5 לכבד תקופה ארוכה ובמינון גבוה. הזרקה זו יוצרת ריכוז גבוה של התרופה הציטוטוקסית בכבד וריכוז נמוך מערכתי, ולכן הסיבוכים הטוקסיים מתרופות אלה נמוכים.
בחולים בעלי גרורות בריאות, אם כריתת השאת בכרכשת היא מרפאה, יש לתכנן כריתה מקומית של הנגע בריאות.
בשאתות החודרות לדרכי השתן התחתונות יש מנתחים הממליצים לבצע Complete pelvic exanteration, הכוללת כריתת החלחולת בשלמותה, כריתת שלפוחית השתן בשלמותה, איברי המין וסיום הניתוח במוביל ממעי דק (Ileal conduit) וב-End colostomy לניקוז השתן. שיעור התמותה המדווח בניתוחים אלה הוא כ-20%. בחולים בעלי שאת חלחולתית וגרורות שאינן ניתנות לכריתה, שההיוותרות בחיים הצפויה לגביהם היא כ-6 חודשים, אפשר לטפל בחולה בקרינה מקומית 4,500 cGy כדי להקטין את השאת. בחולים בעלי שאת גדולה יש סכנה של חסימה בעקבות קרינה, ולכן לעתים עדיף לבצע קולוסטומיה ולאחר מכן הקרנות. גישה חדשה יחסית היא לפרוץ חסימות מסוג זה על-ידי חיתוך הרקמה בעזרת קרן לייזר המועברת למקום החסימה על-ידי קולונוסקופ. גישה זו מונעת את הצורך בקולוסטומיות בחולים סופניים.
סיבוכים שלאחר ניתוחי הכרכשת
זיהומים בפצע הניתוח: ניתוחי הכרכשת נכללים בקבוצת הניתוחים המזוהמים (Contaminated), מכיוון שבעבר שכיחות הזיהומים בפצע הניתוח היתה 40%-25%. הסיבה לשכיחות הגבוהה של זיהומים בפצע נעוצה בכך, שהכרכשת מכילה אוכלוסייה גדולה של חיידקים, שקשה למנוע את יציאתם לשדה הניתוח. ההכנה המכנית של הכרכשת ומתן אנטיביוטיקה מונעת לפני הניתוח, הפחיתו את שיעור הזיהומים המדווחים כיום כדי 10% ופחות. יש הממליצים שלא לסגור את העור בצורה הדוקה, כדי לאפשר לזיהום לפרוץ, בלי שיגרום לפני כן נזק לפסציה.
מורסה בטנית: מאותן הסיבות שנמנו, יציאת הפרשות מהכרכשת הפתוחה אל חלל הצפק יוצרת מוקד זיהומי קטן, הגדל לאחר סגירת הבטן, וגורם להתפתחות מורסה במקום, או במקום מרוחק מתחת לכבד או מתחת לסרעפת. סיבה נוספת להופעת מורסות תוך-בטניות היא דלף מקו ההשקה. מורסה בטנית מחייבת ניקוז כירורגי.
דלף מקו ההשקה: החלמת קו ההשקה בכרכשת היא איטית. כידוע, לסרוזה חשיבות רבה בתהליך ההחלמה, גם אם היא אינה מקיפה את כל המעי. ההחלמה מתחילה תמיד בשקיעת פיברין. שקיעת הפיברין בפצע שווה באיברים בעלי כיסוי צפקי ובאלה שאינם מכוסים. ההבדל מתחיל בשלב הבא של יצירת כלי דם בפצע ושקיעת הקולגן, המקנה לפצע חוזק. באיברים המכוסים בסרוזה התהליך דורש שעות בלבד, ולכן מונע מהחיידקים לפעול על קו ההשקה, לפגוע בו ולגרום לדלף. ריבוי החיידקים בכרכשת וחוסר הכיסוי המלא בסרוזה חושפים את הכרכשת, בייחוד את אזור החלחולת, לליקוי בריפוי קו ההשקה ולדלפים. סיבה אחרת לדלף מקו ההשקה היא איסכמיה של שולי המעי, הנובעת בעיקר מבעיות טכניות הקשורות בהכנה לקויה של שולי הכרכשת, המיועדים להשקה (פגיעה באספקת הדם לשולי ההשקה). שיעור הדלפים המדווח בכריתה קדמית הוא - מיקרופרפורציות 30%-50%; מאקרופרפורציות (דלפים של ממש, בעלי ביטוי קליני) - 8%-10%. דלפים אלה גורמים למורסות מקומיות, לדלקת צפק מקומית או מפושטת, בעיקר מהיום הרביעי עד השמיני שלאחר הניתוח. סיבוכים אלה מחייבים טיפול כירורגי. אם יש דלף רציני, יש לכרות את אזור ההשקה ולבצע קולוסטומיה במקום, או קולוסטומיה קריבנית לקו ההשקה - קולוסטומיה מגינה, וניקוז אזור הדלף.
הפרעות בניקוז הקיבה והמעי: בחולים שנכרתה בהם הכרכשת הימנית, נגרם פרע תפקודי של התריסריון בעטיים של הבצקת והניתוח באזור, ועקב כך נגרמות הפרעה במעבר והקאות רבות. לעתים יש צורך להשאיר זונדה בקיבה לטווח ארוך יחסית. בחולים אלה השלשולים נובעים מחוסר ספיגת הנוזלים בכרכשת הימנית.
הפרעות בדרכי השתן: פרע תפקודי של שלפוחית השתן שכיח ב-20% מהחולים, ונובע מהתכווצות לקויה של השלפוחית. בגברים, ערמונית מוגדלת בדרגה בינונית תגרום לעצירת שתן. הסיבה לפרע התפקודי של השלפוחית היא פגיעה בעצבי השלפוחית בזמן דיסקציות באגן. בניתוחים על-שם Miles או בכריתה קדמית, ההפרעה נובעת מחסימת צוואר השלפוחית עקב בצקת או ערמונית מוגדלת ושינויים אנטומיים במנח השלפוחית. חוסר שליטה בהטלת השתן מדווחת לאחר ניתוחי Miles, בכ-10% מהחולים לכל היותר עקב פגיעה בעצבוב השלפוחית.
פגיעה בשופכנים (Ureters) מדווחת ב-5%-1%. השיעור משתנה בהתאם למיקום השאת. הפגיעה יכולה להיות ניתוק השופכן - אם הוא מאובחן בזמן הניתוח, אפשר לתקנו בלא נזק נוסף. אם אין מגלים זאת, יידרש ניתוח חוזר עקב הופעת סימנים צפקיים הנובעים מדליפת השתן לצפק. דליפה זו גורמת לדלקת צפק כימית. בעתיד עלול שתן זה להזדהם ולגרום דלקת צפק חיידקית. קשירת שופכן אחד יכולה שלא להתבטא בסימנים קליניים, ולא להיות מאובחנת כלל. קשירת שני השופכנים גורמת לאנאוריה מוחלטת. הדגמה טובה של חסימה זו מתקבלת בצילום הכליות לאחר הזרקת חומר ניגוד (Intravenous pyelogram), בצילום כליות בהזרקת-נגד (Retrograde pyelography) או במיפוי כליות. חולים אלה יש לנתח שוב בסמוך לאבחנה ולשחרר בהם את החסימה.
פגיעות בשלפוחית ובשופכה (Urethra) נצפו בכ-5%, ומתבטאות בדרך כלל בהפרשת שתן דרך הפצע הפרינלי לאחר ניתוחי Miles. טיפול שמרני על-ידי תפירת הקרע בשלפוחית והכנסת צנתר לטווח של שבועיים-שלושה נמצא יעיל, ורוב הנצורים נסגרים עצמונית. בקרע של השופכה די בהכנסת צנתר לשבועיים-שלושה, לסגור את הדלף.
סיבוכי הקולוסטומיה נדונו בתחילת הפרק.
פגיעה במערכת המין: בגברים שנותחו באגן ניכרת שכיחות גבוהה יחסית של הפרעות בזקפה עקב פגיעה ב- Nervi erigantes.
הצרויות בקו ההשקה: הצרויות יכולות להופיע עקב גורמים טכניים, כאשר ההשקה המבוצעת מלכתחילה היא צרה והריפוי גרם לה להיות צרה ולא גמישה. איסכמיה של שולי ההשקה המלווה בדלפים זעירים והצטלקות של ההשקה. האבחנה נעשית בדרך כלל בקולונוסקופיה (תמונה 13.6). ניתן להרחיב את ההיצרות באופן מכאני דרך הקולונוסקופ (תמונה 14.6).
טיפול המשכי-כימותרפי בסרטן הכרכשת והחלחולת
הטיפול הכימותרפי בסרטן החלחולת יכול להינתן:
- בשילוב עם טיפול בקרינה לפני ניתוח, טיפול הידוע כטיפול מסייע-מוקדם (Neoadjuvant therapy).
- לאחר ניתוח, מיועד להפחית שיעורי חזרת המחלה והעריך את שיעורי ההישרדות ללא מחלה וההישרדות בכלל, הוא הטיפול המסייע-מונע (Adjuvant therapy).
- כטיפול במחלת הסרטן שהתפשט – מחלה גרורתית (סרטן שניוני או מתקדם).
כ-50% מהחולים עם גידול בכרכשת, שאין להם עדות מקרוסקופית לשארית גדול אחרי ניתוח, מופיעים בהמשך עם מחלה גרורתית ולרוב נפטרים ממנה. לכן, יש חשיבות רבה לטיפול אונקולוגי משלים-מסייע-מונע אחרי הניתוח. בסרטן מעי בשלב מוקדם, ניתן הטיפול בכימותרפיה לאחר הניתוח במטרה לצמצם את הסיכון לחזרתה של המחלה. קבוצת החולים שברור שתהנה מטיפול משלים, היא הקבוצה עם שאת ממארת בכרכשת בשלב Dukes' C שלה בלוטות חיוביות. לגבי חולים בשלב 2 (Dukes' B) קימות דעות שונות. ה-NASBP ממליצים על מתן טיפול גם בשלב B. לעומתם, הקבוצה האירופית אינה ממליצה על מתן גורף של כימותרפיה אלא לקבוצת סיכון גבוה כמו חולים עם: שאת אנפלסטית, חדירה לכלי דם או לימפה, חולים מתחת לגיל 40 וכו'. הטיפול הכימותרפי המקובל הינו הטיפול ב-5-FU (5 פלואורואורציל) בשילוב עם ויטמין הנקרא חומצה פולינית (לוקובורין), המייעל את פעולתה. טיפול זה יקנה יתרון למטופלים של 10% הישרדות ללא מחלה. תוצאות דומות ניתן להשיג עם מישלב של FU -5 לוקובורין ואירינוטקן. התוצאות בשתי הקבוצות היו דומות עם רעילות יתר של הקבוצה השנייה, ולכן מישלב זה אינו מקובל. תוספת של אוקסלופלאטין מראה עליה משמעותית בתגובה ולכן מקובלת כיום לטיפול מונע-מסייע. טיפול על ידי טגפור (UTF) בכדורים בשילוב כדורי לויקובורין, הראה תוצאות דומות לאלה של 5FU ולויקובורין במתן דרך הווריד. הקסלודה (Xeloda) היא 5FU הניתן בכדורים דרך הפה והיא נמצא יעילה כמו ה-5FU ואולי מעט יותר.
הטיפול במחלה שניונית: הבסיס לטיפול במחלה השניונית כיום היא קבוצת התרופות ממשפחת הפלורופירימידינים, ה-5FU הניתנת דרך הוריד וקסלודה הניתנת דרך הפה. שילובים שונים של תרופות כימותרפיות נוסו. השילוב הבסיסי הוא של FU-5 עם לויקובורין ו-CPT11. שילוב נוסף של FU -5 לויקובורין ואירינוטקן (irinotecan), נתן יתרון למטופלים של שלושה חודשים בממוצע. האוקסליפלטין ( (Eloxatin בשילוב עם FU -5 ולויקוורין, הראה תגובה ב-23% מהחולים. FOLFOX בשילוב עם 5FU ולויקוורין, הביא לתגובה ב-45% מהחולים עם גרורות בקו ראשון. תוספת של FOLFIRI, לא שינתה את התוצאה לעומת האוקסליפין.
טיפול ביולוגי (שימוש בנוגדנים חד שבטיים): נוגדנים חד שבטיים מזהים ונקשרים לחלבון ספציפי (קולטן) המצוי על פני השטח של תאים סרטניים או לחלבונים שלא קשורים לתאים. על פני השטח של חלק מהתאים הסרטניים ישנם קולטנים לגורמי גדילה (EGFR). גורמי גדילה המתקשרים לקולטן מעודדים את התא הסרטני להתחלק ולגדול. ה-Cetudmab (ארביטוקס) הינו נוגדן חד שבטי הנקשר ל-epidermal growth factor) EGFR) חוסם את הקישור שלו לליגנט הטבעי, מפריע בשיפעולו וגורם להרס מוגבר שלו. יעילות תרופה זו הוכחה בחולים שפיתחו עמידות לכימותרפיה מקובלת. שילוב של ארביטוקס ל- CPT11, בחולים שפיתחו עמידות ל- CPT11, הביאה לנסיגת השאת ב-23% מהחולים ולהתייצבות המחלה ב-33%. כיום נעשה שימוש בארביטוקס בשילוב אירינוטקאן לטיפול בסרטן מעי מתקדם או גרורתי. נוגדן חד שבטי אחר הנקרא בוואסיזומאב (אבסטין) פועל באופן מעט שונה מהסטוקסימאב ונקשר לגורמי הגדילה המעודדים צמיחת כלי דם בסביבת הגידול. מניעת יצירת כלי דם סביב הגידול מונעת ממנו הזנה, ובלעדי הזנה זו, הגידול לא יכול לצמוח ולגדול. תוספת של אווסטין לטיפול 5FU0, לויקוורין -CPT11 העלתה את אחוז החולים שבהם המחלה הראתה נסיגה מ-35% ל-45%, כאשר תוספת הרעילות הייתה מקטנית. בחולים עם גרורות בכבד, טיפול טרום ניתוחי בשילוב זה העלה את אחוז החולים בהם ניתן לכרות את הגרורות ואת אחוזי ההישרדות. תופעות לוואי כתוצאה משימוש בנוגדנים חד שבטיים יכולה להתבטא בפריחה, ירידה בלחץ הדם, עייפות או הרגשת בחילה.
חזרת המחלה
בחולים שבם הופיעה חזרה מקומית של המחלה בכרכשת יש לטפל בהתאם למיקום החזרה. חזרות בכרכשת עצמה יש לנתח ולהתייחס אליהן כאל שאת ראשונית בכרכשת. בחולים הלוקים בפריצה של השאת מעבר לדופן, אם השאת ניתנת טכנית לכריתה, יש לכורתה. אם היא דבוקה ואין אפשרות לכורתה, יש לעקוף אותה על-ידי חיבור המעי הדק מעבר לחסימה כמו בביצוע side to side ileo-colostomy. שאתות חלחולתיות חוזרות נובעות לדעת רבים מכריתה בלתי שלמה של השאת באגן בניתוח הראשון. לרוב נדרשות כשנה וחצי כדי לזהות את החזרה באגן. שאתות אלה בדרך כלל דבוקות לאגן ולאיברים בסביבה, ולכן הן קשות או בלתי אפשריות לריפוי. יש קושי באבחנה של שאת חוזרת באגן, מכיוון שהגישה לאזור החזרה היא קשה. כיום השיטה המקובלת ביותר היא ביופסיה המונחית על-ידי טומוגרפיה ממוחשבת. בחולים שלא טופלו בקרינה לאגן לאחר הניתוח הראשון יש לטפל בקרינה כטיפול ראשוני. לגבי כריתות מקומיות נרחבות הכוללות את השלפוחית, הלדן, הסקרום והמעי הדק הדבוק מדווחות בספרות תוצאות הקשות להערכה. קרינה תוך-ניתוחית במנה גבוהה ניתנת בכמה מרכזים לטיפול בסרטן במערב. למרות כל הניסיונות התוצאות מאכזבות, והטיפול נמצא יעיל רק ב-20%-10% מהחולים.
לא נמצא קשר ישיר בין משך התסמינים, המין וגודל השאת, לבין שיעורי ההיוותרות בחיים. דרגת השאת (grading) הוכחה כגורם פרוגנוזטי, שהוא בלתי תלוי בשלב השאת. בחולים בעלי התמיינות אנפלסטית - anaplastic carcinoma - היתה היוותרות בחיים נמוכה מאלו בעלי ההתמיינות הטובה - well differentation 50%-15%) adenocarcinoma בהתאמה). ההיוותרות בחיים בחולים הלוקים בשאת ממארת המפרישה מוצין היתה גרועה מזו של חולים בעלי שאת שאינה מפרישה.
בחולים שנותחו עקב חסימות בכרכשת, ההיוותרות בחיים נמצאה נמוכה באורח ניכר, מבחולים בלא חסימה באותו שלב של השאת. שאתות בכפיפה הטחולית הראו אף הן היוותרות נמוכה יותר בחיים, מאשר שאתות בדרגה דומה במקום אחר בכרכשת.
עבודות הראו שמתן 5-FU עם levamisole או leucoverin, כטיפול מונע בחולים שבוצעה בהם כריתה מרפאה של שאת ממארת בכרכשת, לא שינה את ההיוותרות בחיים של החולים בהשוואה לאלה שלא קיבלו טיפול זה. לעומת זאת, נמצא ששילוב של 5-FU עם levamisole או leucoverin הפחית את שיעור החזרות של המחלה בחולים בעלי בלוטות חיוביות - מ-44% בחולים בלא טיפול ל-33% בחולים עם טיפול. שיעור ההיוותרות בחיים בחולים אלה היה 71%, בהשוואה ל-55% בחולים בלא טיפול.
שיעור החזרות המקומיות של השאת הוא גבוה יחסית (50%-40%), ואילו שיעור החזרות המקומיות והמרוחקות הוא 70%-60% במשך 10 שנים. חזרה מקומית או מערכתית עלולה להתבטא בדמם מפי הטבעת, בעצירות עקשנית, בירידה במשקל, בכאבי בטן ועוד. במעבדה ניתן למצוא עלייה בערכי ה-CEA והפוספטזה האלקלית. אם אין עדות לחזרה מקומית של השאת בקולונוסקופיה, יש לבצע טומוגרפיה ממוחשבת של הבטן, מכיוון שחלק מהחזרות הן דופניות, אך מתפשטות כלפי הצפק ולא כלפי הרירית. גרורות מרוחקות ניתן למצוא באולטרה-סאונד של הכבד, במיפוי עצמות ובצילום חזה, CT בטן וחזה או PET-CT.
דירוג והתמיינות השאתות בכרכשת
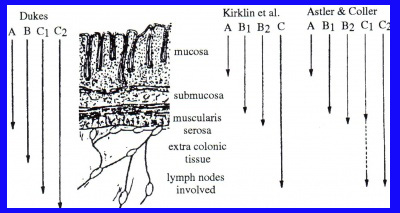
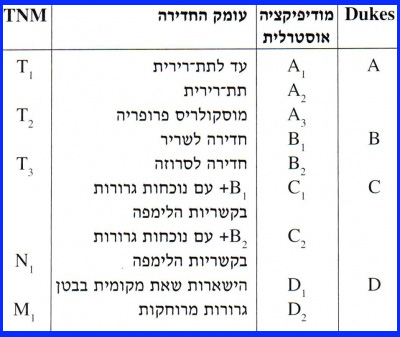
לדירוג (staging) ולהתמיינות (grading) השאתות הללו חשיבות בקביעת הפרוגנוזה. הדירוג נקבע לפי Dukes והמודיפיקציה האוסטרלית שלו או לפי ה-TNM (טבלה 5.6 ו-6.6 ואיור 37.6).
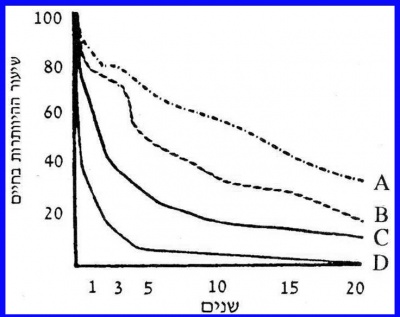
יש התאמה בין הדירוג לבין ההיוותרות בחיים של חולים אלה. בדירוג A לפי Dukes שיעור ההיוותרות בחיים 5 שנים הוא כ-80%. בדירוג B2- Bj שיעור ההיוותרות בחיים 5 שנים הוא 70% ו-55% בהתאמה, ובדירוג !32% C2- C ו-20% בהתאמה. בדרגה D שיעור ההיוותרות בחיים הוא 5% בלבד. בניתוחים מרפאים שיעור ההיוותרות בחיים 5 שנים הוא 50% בכל הדירוגים, לעומת 5% ופחות בניתוחים מקלים. שיעור ההיוותרות בחיים 5 שנים בחולים הלוקים בשאת ממארת בכרכשת הוא כ-60% ובלוקים בשאת ממארת בחלחולת - 50% (overall survival) (איור 38.6).
לא נמצא קשר ישיר בין משך התסמינים, המין וגודל השאת, לבין שיעורי ההיוותרות בחיים. דרגת השאת (grading) הוכחה כגורם פרוגנוזטי, שהוא בלתי תלוי בשלב השאת. בחולים בעלי התמיינות אנפלסטית - anaplastic carcinoma - היתה היוותרות בחיים נמוכה מאלו בעלי ההתמיינות הטובה - well differentation 50%-15%) adenocarcinoma בהתאמה). ההיוותרות בחיים בחולים הלוקים בשאת ממארת המפרישה מוצין היתה גרועה מזו של חולים בעלי שאת שאינה מפרישה.
בחולים שנותחו עקב חסימות בכרכשת, ההיוותרות בחיים נמצאה נמוכה באורח ניכר, מבחולים בלא חסימה באותו שלב של השאת. שאתות בכפיפה הטחולית הראו אף הן היוותרות נמוכה יותר בחיים, מאשר שאתות בדרגה דומה במקום אחר בכרכשת.
עבודות הראו שמתן 5-FU עם levamisole או leucoverin, כטיפול מונע בחולים שבוצעה בהם כריתה מרפאה של שאת ממארת בכרכשת, לא שינה את ההיוותרות בחיים של החולים בהשוואה לאלה שלא קיבלו טיפול זה. לעומת זאת, נמצא ששילוב של 5-FU עם levamisole או leucoverin הפחית את שיעור החזרות של המחלה בחולים בעלי בלוטות חיוביות - מ-44% בחולים בלא טיפול ל-33% בחולים עם טיפול. שיעור ההיוותרות בחיים בחולים אלה היה 71%, בהשוואה ל-55% בחולים בלא טיפול.
שיעור החזרות המקומיות של השאת הוא גבוה יחסית (50%-40%), ואילו שיעור החזרות המקומיות והמרוחקות הוא 70%-60% במשך 10 שנים. חזרה מקומית או מערכתית עלולה להתבטא בדמם מפי הטבעת, בעצירות עקשנית, בירידה במשקל, בכאבי בטן ועוד. במעבדה ניתן למצוא עלייה בערכי ה-CEA והפוספטזה האלקלית. אם אין עדות לחזרה מקומית של השאת בקולונוסקופיה, יש לבצע טומוגרפיה ממוחשבת של הבטן, מכיוון שחלק מהחזרות הן דופניות, אך מתפשטות כלפי הצפק ולא כלפי הרירית. גרורות מרוחקות ניתן למצוא באולטרה-סאונד של הכבד, במיפוי עצמות ובצילום חזה, CT בטן וחזה או PET-CT.
ראו גם
- לנושא הקודם פוליפוזיס משפחתית של הכרכשת - Familial adenomatous polyposis
- לנושא הבא: לימפומה של הכרכשת
- לתוכן העניינים של הפרק
- לתוכן העניינים של הספר
- לפרק הקודם: כירורגיה של התוספתן
- לפרק הבא: כירורגיה של התעלה האנלית


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק