הנחיות לסיעוד בסוכרת בקהילה ובאישפוז - תרופות בהזרקה לטיפול בסוכרת
הופניתם מהדף תרופות בהזרקה לטיפול בסוכרת לדף הנוכחי.
הנחיות לסיעוד בסוכרת - בקהילה ובאישפוז - מהדורת 2021
מאת המועצה הלאומית לסוכרת ועמותת אמל"י
| הנחיות לסיעוד בסוכרת - בקהילה ובאישפוז - מהדורת 2021 | ||
|---|---|---|

| ||
| שם המחבר | רוחמה כהן, סימה ארבלי, שרי דבחי, אורית ויזינגר, אורית וילנר, דליה ויסמן, מאיה חולקובסקי, רוית טמים, בושרה יונס, גילה לביא, מילנה לוי, רחל מאיר, רונית מבורך, חנית מיכאלי, איה מרום, ד"ר אהובה ספיץ, שושנה עטר, לינדה פרז, שרון קדר ברק, מיקי (מלכה) קמינסקי, פנינה שמעוני, רחל שנטל, מרים שפיגלמן.
רכזת כותבות: רוחמה כהן. |
|
| שם הפרק | סיבוכים מיידיים בסוכרת | |
| עורך מדעי | ד"ר אהובה ספיץ. | |
| מאת | המועצה הלאומית לסוכרת, אמל"י - עמותת אחיות מומחיות לסוכרת בישראל | |
| מועד הוצאה | 2021 | |
| מספר עמודים | 134 | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – סוכרת
שתי קבוצות תרופות בסוכרת ניתנות בהזרקה:
- אינסולין: טיפול באינסולין מהווה את הבסיס לטיפול בסוכרת מסוג 1. בסוכרת מסוג 2 קיים מחסור יחסי באינסולין בשילוב עם תנגודת לאינסולין. כ-25 אחוזים מהמטופלים עם סוכרת מסוג 2 יזדקקו לאינסולין במהלך חייהם, כדי להשלים את החסר הנובע מירידה בתפקוד תאי בטא בלבלב בכמות ובאיכות, והתקדמות המחלה
- תכשירים שהם אגונסטים לקולטן של Glucagon like peptide 1 (GLP-1 RA). הורמון זה, הוא אחד מההורמונים הנקראים אינקרטינים, המופרשים מתאים אנדוקריניים במערכת העיכול. עלייה ברמת הורמון ה-GLP-1 מגבירה את הפרשת האינסולין בתלות ברמת הגלוקוז, מורידה רמת הגלוקגון, מאטה את קצב ריקון הקיבה ומדכאת תיאבון. כל אלו מהווים טיפול יעיל בסוכרת. תרופות מקבוצה זו אינן בהתוויה לטיפול בסוכרת מסוג 1
לתרופות בהזרקה, ובעיקר לאינסולין, קיימת התנגדות הן מצד הצוותים המטפלים והן מצד המטופלים. לאינסולין קיימת התנגדות פסיכולוגית הנובעת מחששות ופחדים שונים כגון: חשש מכאב בהזרקה עצמית, מורכבות הטיפול, היפוגליקמיה, עלייה במשקל, אינסולין כסמן להחמרת המחלה, ועוד. סיבות אלו הן הגורם לעיכוב של 3–7 שנים בהתחלת שילוב האינסולין כטיפול בסוכרת מסוג 2. ההיענות וההצמדות לטיפול מושפעות מגורמים שונים כגון: איזון הסוכרת, ירידה במשקל, תופעת לוואי שונות, וסוג עט ההזרקה.
בפרק זה נפרט את הטיפולים בהזרקה הקיימים בסוכרת: יעילותם, אופן הביצוע ודגשים חשובים בטיפול ובמעקב הסיעודי.
אומדן
אנמנזה סיעודית
- הרגלי תזונה ויישום המלצות תזונתיות מתאימות
- הרגלי פעילות גופנית, סוג ותדירות
- הימצאות מד סוכר אישי לניטור סוכר. הערכת השימוש בדוקרן ובמכשיר
- קיומם של אירועי היפוגליקמיה. בירור התכיפות ושעות האירועים
אומדן טיפול תרופתי לפני תחילת הטיפול בזריקות
- מומלץ לבדוק האם המטופל רוכש תרופות מבית המרקחת באופן סדיר, במינון הנכון, ובכמות המומלצת
- האם המטופל עצמאי בנטילת הטיפול התרופתי. אם תלוי באדם אחר, חשוב לזמן את המטפל להערכה
- לבדוק האם חל שינוי בטיפול התרופתי בסמוך למועד ההזרקה
- האם המטופל נוטל תרופות ממריצות לבלב כגון: Novonorm, Glucorite, Amaryl לפני האוכל
- האם ישנם אירועי היפוגליקמיה
- האם קיימות תופעות לוואי אשר בגללן המטופל אינו נצמד לטיפול כגון תופעות גסטרואינטסטינליות (Metformin), זיהומים גניטליים (SGLT2 - Sodium-Glucose co-Transporter 2)
- האם ניטלות תרופות אחרות העלולות לגרום לעלייה ברמות הסוכר בדם כגון: סטרואידים, נוגדי דיכאון, כימותרפיה
אומדן גופני רלוונטי
הערכה האם המטופל מסוגל מבחינה פיזית לבצע הזרקה עצמית:
- האם קיימת הגבלה או נכות המשפיעה על מוטוריקה עדינה בידיים
- הימצאות לקות ראייה, שעלולה להשפיע על תפעול עט אינסולין וכיוון המינון הנדרש
- האם יש ליפו היפרטרופיה או אטרופיה במקומות ההזרקה
- הימצאות צלקות ושטפי דם במקומות ההזרקה
- הימצאות קולוסטומיה, או צנתר אחר באזורי הזרקה בגוף
- הערכת BMI (Body Mass Index) לפני ובמהלך הטיפול
אומדן בדיקות מעבדה רלוונטיות
בדיקות עדכניות: HbA1c, רמת גלוקוז בצום, תפקודי כליה, תפקודי כבד, ספירת דם, בדיקת שתן (יחס אלבומין קריאטנין, פרופיל שומני הדם).
תקשורת ושיתוף פעולה בין אנשי הצוות הרב מקצועי הכרחיים לניהול הטיפול בסוכרת, ובמיוחד במטופלים באינסולין.
איסוף מידע המתקבל מצוות רב מקצועי: רופא משפחה, דיאטנית, עו"ס, בני משפחה
רופא משפחה:
- היצמדות להנחיות הטיפוליות. יכולת כלכלית לרכוש תרופות שעלותן גבוהה
- אירועים חריגים כגון: היפוגליקמיה, או תופעות לוואי של הטיפול התרופתי
דיאטנית: ביצוע שינוי תזונתי בהתאם להמלצות.
עובדת סוציאלית: זכויות בביטוח לאומי. התמודדות עם הסוכרת: חוזקות וחולשות.
בני משפחה או גורם משמעותי אחר: תמיכה משפחתית. מצבו התפקודי/הנפשי של המטופל.
התייחסות להרגלי חיים
- המלצות תזונתיות: חשוב להתייחס להרגלים אישיים ותרבותיים של המטופל. יש לברר הרגלי תזונה והתאמתם לטיפול בהזרקה
- המלצות לפעילות גופנית: בירור סוג, עצימות ותדירות. בערכי סוכר גבוהים, מעל 250–300 מיליגרם אחוז, מומלץ לא להתחיל פעילות. חשוב להדריך את המטופל להימנע מיציאה לפעילות גם כאשר יש היפוגליקמיה. חשוב במיוחד בשימוש באינסולין קצר טווח
- בירור עישון: הוכח שעישון מגביר תנגודת לאינסולין. יש לברר כמות ומשך זמן העישון
תהליכי חשיבה ואבחנה
זיהוי בעיות קליניות
- קושי בהיצמדות להנחיות הרפואיות (ניטור ערכי סוכר, נטילת הטיפול התרופתי)
- חוסר התאמה בין מינוני האינסולין להרגלי החיים (תזונה ופעילות גופנית)
- אירועי היפוגליקמיה
- שינויים ברקמת השומן התת-עורית באתר ההזרקה: בעיית ספיגה, ליפודיסטרופיה
- טכניקת הזרקה שגויה
- תנודתיות ברמות הסוכר
סיכונים וסיבוכים צפויים
- התנגדות לטיפול בהזרקה: חשוב לברר גורמים מעכבים להתחלת הטיפול בהזרקה ומתן מענה מקצועי
- הסבר לחשיבות הטיפול לשיפור האיזון ומניעת סיבוכים
תופעות לוואי לטיפול בהזרקה
אינסולין
- היפוגליקמיה
- ליפודיסטרופיה - בעיית ספיגה: תופעת לוואי עורית כתוצאה מהזרקת אינסולין באותו אזור בגוף. רקמת השומן התת-עורית עלולה להתעבות (ליפו-היפרטרופיה) או להתכווץ (ליפו-אטרופיה). רוטציה של מקומת ההזרקה עשויה לעזור במניעה
- תגובה אלרגית מקומית במקום ההזרקה: פריחה מקומית או גירוי במקום ההזרקה. ניתן לבצע טסטים לבירור אלרגיה לסוגי האינסולין השונים. אפשר לנסות להחליף את סוג האינסולין שבשימוש, לאינסולין דומה שאינו גורם לתגובה
- תגובה אלרגית סיסטמית היא נדירה
לתרופות מקבוצת GLP-1 RA
- גסטרואינטסטינליות: בחילות, שלשולים, כאבי בטן ועצירות
- לא ניתן בהיסטוריה של דלקת הלבלב, לא בהיסטוריה משפחתית/רקע של סרטן מדולרי בבלוטת התריס
- הופעת גושים תת-עוריים במקום ההזרקה (BYDUREON)
- בשכיחות נמוכה: אי ספיקת כליות חריפה, אלרגיות (אנפילקסיס)
טעויות בהזרקה: טעויות בהזרקה הן מגוונות ושכיחות. באומדן סיעודי יש לצפות פיזית כיצד מתבצעת ההזרקה ולהבדיל בצורה ברורה בין אינסולין קצר לארוך טווח.
קביעת תוכנית טיפולית
אפשרויות להתחלת טיפול בהזרקה
אינסולין: המלצה למתן איסולין בזאלי כאשר HbA1C מעל 10 אחוזים.
Basal Insulin - אינסולין בזאלי ניתן בשעה קבועה, פעם ביום, ללא קשר לארוחות. תוספת של אינסולין בזאלי היא הדרך המקובלת ביותר להתחלת טיפול באינסולין. הנחיות להתחלת אינסולין בזאלי: מינון התחלתי 0.2-0.1 יחידות לקילוגרם או 12-8 יחידות. שינוי במינון נעשה באופן הדרגתי לפי ערכי הסוכר בצום. ניתן לעלות ב-2–3 יחידות כל 3–4 ימים. חשוב להפחית מינון אם מופיעים אירועי היפוגליקמיה במהלך הלילה או בצום, או בערכי סוכר מתחת ליעד.
Basal Bolus\Basal Plus - שיטת טיפול המתבססת על חיקוי טוב יותר של ההפרשה הפיזיולוגית של אינסולין. הטיפול כולל מתן אינסולין בזאלי פעם ביום. בנוסף, טיפול באינסולין קצר טווח (Bolus) בסמוך לארוחה אחת (העיקרית) או לפני 3 ארוחות ביום. שיטה זו מחייבת ניטור ערכי סוכר בצורה מוגברת, ומעקב של צוות רפואי מיומן.
Premixed Insulin - קיימות תערובות מוכנות המכילות שילוב בין שני סוגי אינסולין, אחד בעל טווח פעולה ארוך, והשני טווח פעולה קצר. אינסולין מעורב הוא בעל טווח פעולה בינוני. מוזרק לפני ארוחות. לרוב פעמיים ביום. שם האינסולין המעורב כולל לרוב מספר המבטא את אחוז האינסולין קצר הטווח שבתערובת. בטיפול באינסולין מעורב חשוב להקפיד על זמני ארוחות קבועות לצורך הצלחת הטיפול, ומניעת אירועי היפוגליקמיה סיכום לטיפול באינסולין: מומלץ להתחיל במינונים נמוכים של אינסולין ולעלות בהדרגה כל מספר ימים תוך כדי מעקב. אין הגבלה במינון בו מותר לטפל.
מומלץ להמשיך במתן מטפורמין. יש לבדוק האם ניתן להפסיק או להפחית תרופות מקבוצת סולפנילאוריה. רצוי לשלב בטיפול תרופות שיכולות לסייע בהפחתת מינון האינסולין כגון מעכבי SGLT-2 ,DPP-4 או GLP-1 RA.
| סוג האינסולין | תכונות האינסולין | li Lilly | NovoNordisk | Sanofi |
| אינסולין הומני | ||||
| “Regular“ | התחלת פעולה - 30 דקות.
שיא הפעולה - 2–4 שעות. משך הפעולה - 5–8 שעות. |
Humulin R | Actrapid | |
| “NPH“ | התחלת פעולה - 2 שעות שיא הפעולה - 4–8 שעות משך הפעולה - 10–16 שעות | Humulin N | Insultard | |
| תערובת אינסולין | התחלת פעולה - 30 דקות שיא הפעולה - ?
משך הפעולה - 10–16 שעות |
Humulin 70/30 | Mixtard 30 (40,50) | |
| אנלוגים לאינסולין קצרי טווח ותערובות | ||||
| אנלוגים קצרי טווח | התחלת פעולה - 5–15 דקות שיא הפעולה -
75-45 דקות. משך הפעולה - 2–6 שעות. |
Lispro = Humalog U100 Humalog U200 | Aspart = Novorapid | Glulisine = Apidra |
| אנלוגים קצרי טווח מאוד | Fiasp: Faster Aspart Insulin. | |||
| תערובות של אנלוגיים | התחלת פעולה -
15-5 דקות. שיא הפעולה - 75-45 דקות. משך הפעולה - 10-8 שעות. |
Humalog Mix 25
Humalog Mix 50 |
Novomix 30
Novomix 50 Novomix 70 |
|
| תכשירי אינסולין בזאליים | ||||
| אינסולין בזאלי | התחלת פעולה - 2 שעות משך הפעולה -
26-18 שעות |
Glargin = Basaglar | Detemir = Levemir | Glargine = Lantus |
| אינסולין בזאלי ארוך טווח | משך פעילות מעל 24 שעות. כמעט ללא פיק פעילות | Degludec = Tregludec | Glargin U300 = Toujeo | |
| תערובת אינסולין ואנלוגים של
1-GLP |
XULTOPHY Tregludec + Liraglutide | SOLIQUA
Lantus + Lixisenatide | ||
| מקור: המדריך לטיפול בסוכרת (2019) עמוד 177 | ||||
שימוש באינסולין בהיריון
- אינסולינים הומנים מותרים בהיריון
- מבין האנלוגים: Novorapid, Humalog, Levemir
מידע נוסף מופיע בכל עלון לצרכן של עט הזרקה רשום.
GLP-1 RA
התרופות ממשפחה זו הם אגוניסטים להורמון 1-GLP-1 .GLP הוא הורמון מקבוצת האינקרטינים המופרש מתאים אנדוקריניים במערכת העיכול בתגובה לאוכל. התרופה גורמת להפרשת אינסולין ולדיכוי או עיכוב בהפרשת גלוקגון. מנגנון הפעולה של GLP-1 RA על הלבלב תלוי ברמת הגלוקוז כך שאם רמת הגלוקוז נמוכה לא תהיה הפרשה של אינסולין ולא דיכוי של הגלוקגון, ולכן התרופות כשלעצמן אינן גורמות להיפוגליקמיה. בנוסף, בשל המינון הסופרה-פיזיולוגי בהזרקת 1-GLP, קיימת האטה בהתרוקנות הקיבה, תחושת שובע וירידה בתיאבון וכתוצאה מכך ירידה במשקל. כמו כן קיימת השפעה מיטבית על ירידה בלחץ הדם. לחלקן הוכחה הפחתה בסיכון קרדיווסקולרי. תרופות מקבוצת 1-GLP ניתנות בהזרקה פעם בשבוע (Ozempic, Bydureon ;Trulicity) או פעם ביום (Victoza, Lyxumia). התרופות ניתנות בסל הבריאות רק בקריטריונים מסוימים. עלותן דרך הביטוחים המשלימים של הקופות עשויה להיות יקרה.
לפני תחילת הטיפול ב-1-GLP, יש לברר קיום מחלות כרוניות בדרכי עיכול או גסטרופרזיס, פנקראטיטיס, סרטן לבלב בעבר, שיכולים להוות שיקול רפואי לתחילת הטיפול. אין לתת את התרופה למטופלים עם סיפור משפחתי של קרצינומה מדולרית בבלוטת התריס.
הדרכה להזרקת GLP-1 RA:
- Dulaglutide-Trulicity טווח פעולה ארוך. מתן בזריקה פעם בשבוע ללא תלות בארוחות. קיימים 2 מינונים: 1.5mg ,0.75mg (מיליגרם). העט הוא לשימוש חד פעמי, מוכן להזרקה, ומכיל מנה שבועית אחת. יש לאחסן במקרר בטמפרטורה 8.2 מעלות. אם אין אפשרות, ניתן לאחסן בטמפרטורת החדר עד 30 מעלות למשך 14 יום
- Liraglutide-Victoza טווח פעולה ארוך. מתן בזריקה פעם ביום ללא תלות בארוחות. תחילת הטיפול במינון יומי 0.6mg. מינון כרוני: 1.8mg-1.2mg. ניתן לאחסן בטמפרטורת החדר עד 30 מעלות למשך 30 יום
- Exenatide-Bydureon טווח פעולה ארוך. מתן בזריקה פעם בשבוע ללא תלות בארוחות. ניתן לאחסן בטמפרטורת החדר עד 30 מעלות למשך 28 יום
- Lixisenatide-Lyxumia טווח פעולה קצר. ניתן בהזרקה פעם ביום לפני ארוחה. קיים עט התחלתי במינון 10mcg. טיפול קבוע בעט במינון 20mcg, ניתן לאחסן בטמפרטורת החדר עד 30 מעלות למשך 14 יום
- Semaglutide-Ozempic טווח פעולה ארוך מתן בזריקה פעם בשבוע ללא תלות בארוחות. התרופה זמינה בשלושה מינונים שונים: 0.25mg; 0.5mg; 1mg. כל מינון בעט נפרד. הטיפול במינון התחלתי 0.25mg. מעבר למינון הבא לאחר 4 שבועות. מינון כרוני: 1mg-0.5mg. ניתן לאחסן בטמפרטורת החדר עד 30 מעלות, למשך שישה שבועות. חשובה בדיקת עיניים לפני התחלת הטיפול למעקב החמרת רטינופתיה
התרופות אסורות בהיריון.
תערובת אינסולין 1-GLP-1 RA
Xultophy - עט הזרקה משולב של אינסולין ארוך טווח-Tregludec עם 1-GLP-Victoza. עט מוכן המכיל 300 "צעדי מנה". מיועד להזרקה פעם ביום, ללא תלות בארוחות. קצב העלייה במינון נעשית בדומה לאינסולין בזאלי. בכל 50 "צעדי מנה" יש 50 יחידות של טרגלודק ו-1.8 מיליגרם של ויקטוזה. מכיוון ש-1.8 מיליגרם Victoza היא המנה המקסימלית המומלצת בסוכרת, הרי שהמנה המקסימלית להזרקה בפעם אחת היא של 50 צעדי מנה. לפי היחסים הנזכרים למעלה הרי שבהזרקה של 16 צעדי מנה יהיו 16 יחידות Tregludec ו-0.6 מיליגרם בקרוב של Victoza. התחלת טיפול למי שלא קיבל אינסולין בעבר היא של 10 צעדי מנה ולמי שכבר קיבל אינסולין אך לא 1-GLP היא ב-16 צעדי מנה.
Glargine-Lixisenatide-Suliqua - עט הזרקה משולב של אינסולין לנטוס עם ה-GLP-1 - Lyxumia. ההזרקה פעם ביום. מומלץ לפני ארוחת בוקר או צהרים. קיימים שני סוגי עטים בהם ההבדל בריכוז של ה-Lyxumia:
- 100/50 Suliqua - בכל שתי יחידות של אינסולין לנטוס יש 1mcg של Lyxumia. מיועד למטופלים שזקוקים לאינסולין בזאלי בין 10–40 יחידות
- 100/33 Suliqua - בסוג זה של עט הריכוז של Lyxumia נמוך יותר כדי לאפשר מינון גבוה יותר של אינסולין. בכל שלוש יחידות של אינסולין לנטוס יש 1mcg a של Lyxumia
הפניה לבדיקות
- מעקב משקל
- ניטור עצמי של ערכי סוכר
- ראו בדיקות מעבדה רלוונטיות
הפניה למומחים
אנדוקרינולוג מומחה סוכרת: התחלת טיפול באינסולין בזאלי וב-1-GLP ניתן לרוב במסגרת רפואת המשפחה. במטופלים עם טיפול אינטנסיבי, עם היפוגליקמיות קשות, ו/או חוסר איזון, ניתן להפנות למומחה.
כמו כן מטופלים הזקוקים לתמיכה רבה יותר: מטופלים בדיאליזה, לאחר ניתוחים בריאטרים, עם סיבוכי סוכרת קשים ועם סוכרת מסוג 1.
אחות מומחית קלינית בסוכרת: טיפול תרופתי בהזרקה נתפס כטיפול מורכב יותר בעיני רוב המטופלים. לאחות מומחית קלינית בסוכרת תפקיד חשוב בהדרכת מטופלים ומציאת פתרונות יצירתיים למחלה מורכבת: מצבים של ירידה בזיכרון, התאמת אינסולין קצר טווח בטבלאות, התאמת טיפול לחולים המטופלים בסטרואידים, תפעול משאבות אינסולין, חולים בדיאליזה, פתרון למצבי היפוגליקמה קשה ומניעתם. כמו כן, התייחסות להיבטים סיעודיים הקשורים להזרקה ומציאת פתרונות לבעלי נכויות וקושי בהזרקה. בנוסף, פתרונות לתגובות עוריות כתוצאה מהזרקה לא נכונה, משימוש במשאבות ובסנסורים, התייחסות לנושא הכאב בהזרקה ובניטור סוכר, ומציאת דרכים להפחתת כאב.
דיאטנית: טיפול באינסולין דורש תשומת לב רבה יותר לארוחות סדירות והימנעות מצום ממושך. לדיאטנית מקום חשוב בהדרכה מותאמת אישית במניעת היפוגליקמיות. הדיאטנית יכולה לבדוק סוגי מזונות שונים והשפעתם על רמת הסוכר באופן אישי לכל אחד וליזום אפשרויות תזונה מתוך ידע רחב ומגוון אפשרויות.
נושאים להדרכה
טיפול בהתנגדות להזרקת אינסולין
- פחד מכאב בהזרקה - ניתן להסביר למטופל שהזריקה לעיתים כואבת פחות מניטור סוכר באצבעות. שימוש במחטים באורך 6mm-4mm\עובי - 32G-30G, החלפת מחט בכל הזרקה, מפחיתים כאב. תרגול טכניקת הזרקה על ידי אחות במקומות המתאימים
- פחד מהיפוגליקמיה - ניתן למנוע בעזרת הדרכה, התאמת מינוני ההזרקה לאכילה ולפעילות הגופנית, טיטרציה מדורגת
- האשמה עצמית - הסבר שהטיפול באינסולין אינו כישלון, אלא תוצאה מהתקדמות המחלה. לפעמים ניתן אינסולין כמענה זמני
- קשר שגוי בין אינסולין לסיבוכי סוכרת - מתן הסבר שסיבוכי סוכרת קשורים למצב האיזון בדרך כלל. הטיפול באינסולין או ב-1-GLP מטרתו לשפר את איזון הסוכרת
הדרכה להזרקת אינסולין: התחלת הטיפול באינסולין מהווה אתגר עבור רוב המטופלים. יש לשכנע להזרקה עצמית, כל עוד קיימת מסוגלות קוגניטיבית ומוטורית. טעויות רבות יכולות להיות בכל שלב בהזרקה ולכן צפייה בהזרקה עצמית בנוכחות אחות היא הכרחית בתחילת הטיפול ובמעקב בהמשך. יש לתת למטופל חומר הדרכה כתוב להזרקה נכונה בשפתו, ותמונה להמחשת מקומות ההזרקה (ראו נספח הנחיות להזרקת אינסולין).
אחסון אינסולין: עט שנמצא בשימוש, יש לשמור במקום קריר בארון או במגרה ורחוק ממקור חום או הקפאה. יש לשמור בטמפרטורה שאינה עולה על 30 מעלות (Apidra עד 25 מעלות), עד חודש ימים (Tregludec ל-8 שבועות; Levemir ל-6 שבועות). שאר העטים באריזה לשמור במגירה בטמפרטורה בין 2–8 מעלות. אין להקפיא אינסולין. בטיסות, אין לאחסן אינסולין במזוודה שנכנסת לתא המטען. אין להחזיק אינסולין בתא אחסון במכונית.
הדרכה לטיפול ומניעת היפוגליקמיה: היפוגליקמיה היא סיבוך מיידי, הנגרם כתוצאה מעודף אינסולין או חוסר התאמה בין המינון לכמות הפחמימות והפעילות הגופנית. טיפול באינסולין מעלה סיכון להיפוגליקמיה, יש לנסות למנוע ולזהות את הגורם לבעיה.
הגורמים השכיחים להיפוגליקמיה
- מינון יתר של אינסולין/תרופות אחרות (תוספת/שינוי טיפול)
- בלבול בין סוגי אינסולין (לדוגמה בין ארוך טווח לקצר טווח)
- תזונה: צום, דילוג על ארוחות, שינוי תזונתי, התחלת דיאטה קפדנית, הימנעות מפחמימות
- פעילות גופנית מוגברת, יציאה מהשגרה או נסיעות
- צריכת אלכוהול
- החמרה בתפקוד כלייתי
ההתערבות צריכה להיות מיידית וכוללת
- תיעוד רמת סוכר בעזרת גלוקומטר, אם ניתן
- מתן 15 גרם פחמימות זמינות בטבליות גלוקוז או שתייה מתוקה. להימנע מאכילת, שוקולד או עוגות מכיוון שמזונות אלו מכילים כמות גדולה של שומן שמעכב את העלייה ברמת הסוכר
- לאחר דקות אחדות יש לתת פחמימה מורכבת הנספגת לאט, כמו פרוסת לחם עם ממרח גבינה, טחינה וכדומה
- אם אין שיפור תוך 10–15 דקות יש לחזור על הטיפול
- במצב של איבוד הכרה יש להזריק גלוקגון ולהזמין עזרה רפואית
- המניעה היא חשובה ביותר. למניעת היפוגליקמיות חשוב לשוחח עם המטופל ולבדוק האם הבעיה שכיחה יותר בצום, לפני ארוחות, אחרי ארוחות, או בלילה. ישנם מטופלים שמדלגים על זריקות מחשש להיפוגליקמיה, במקום להפחית מינון
- חשוב לתת למטופל כרטיס "יש לי סוכרת" בו מתועד סוג הטיפול ופרטים אישיים
זמני הזרקת אינסולין: חשוב להזריק לפני ארוחות. ניתן להזריק אינסולין בזאלי בשעה הנוחה למטופל/משפחתו בדגש על שעה קבועה.
במצבים מיוחדים אצל מטופלים שסובלים מהקאות, חוסר תיאבון מכל סיבה, ניתן להזריק אינסולין קצר טווח מיד אחרי הארוחה ואז תוך הפחתת מינון האינסולין בהתאם לגודל הארוחה שנאכלה ובכך למנוע היפוגליקמיות.
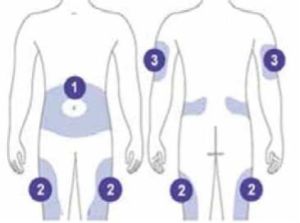
ספיגה ואזורי הזרקה: אזורי הזרקה אפשריים הם משני צידי הבטן, רחוק מהטבור, שליש מרכזי אחורי של הזרועות, בירכיים ברביע צידי עליון, ובעכוז רבע חיצוני עליון (לתמונה ראו נספח).
חשוב להדריך את המטופל לבצע רוטציה של מקומות ההזרקה כדי למנוע ליפודיסטרופיה. במצב זה אינסולין אינו נספג בצורה אחידה. הדבר עשוי להשפיע על רמות הסוכר ולגרום לתנודתיות. יש להימנע מהזרקה לאיבר פעיל כגון הרגליים, לפני פעילות גופנית.
ניטור עצמי: הטיפול באינסולין מחייב ניטור עצמי לצורך התאמת המינון והכרת המזונות השונים והשפעתם ופעילות גופנית והשפעתה.
להפחתת כאב חשוב להשתמש בדוקרן הנלווה למכשיר, לכוון את עוצמת הדקירה לעוצמה חלשה, להשתמש במחטים עדינות, (30G ,32G; או 28G), למקם את הדקירה בצידי כריות האצבעות או באזורים אלטרנטיביים.
בטיפול באינסולין בזאלי: מומלץ לבדוק סוכר בצום כל יום-יומיים ולעלות מינון כל 3 עד 4 ימים ב-2 יחידות עד הגעה ליעד. כדאי לשלב בדיקות סוכר פעם בשבוע לפני ארוחות או שעתיים אחרי ארוחות ולעיתים לפני השינה לצורך התאמת הטיפול הנלווה לאינסולין הבזאלי.
בשימוש באינסולין קצר טווח יש להגביר את תדירות הניטור במשך היום, לצורך התאמת מינון האינסולין בהתאם לארוחה ולפעילות. בשימוש באינסולין מעורב, חשוב לנטר לפני השינה מדי פעם, להתאמת המינון לפני ארוחת ערב. חשוב לתעד היפוגליקמיות.
יש להראות את דף הניטור לצוות המטפל לצורך התאמת הטיפול. חשוב ליידע בדרכי תקשורת זמינה למרפאה.
מניעת טעויות שכיחות בהזרקת אינסולין
טעויות הקשורות למחט ההזרקה:
- חיבור לקוי של מחט ההזרקה
- אי החלפת מחט בכל הזרקה - יש לבדוק מחט בכל הזרקה
- אי הסרה של כיסוי המחט
טעויות הקשורות בעט האינסולין:
- תפעול לא נכון של עט האינסולין, סבוב במקום לחיצה לצורך הזרקה
- בעטים רב שימושיים הכנסה לא נכונה של בקבוקון האינסולין
- בלבול בין סוגי האינסולין
- שימוש באינסולין עכור או מקולקל
טעויות הקשורות בטכניקת הזרקה:
- זוויות הזרקה לא נכונות או הוצאת המחט מהר מדי, אי הכנסת כל המחט למקום ההזרקה
- פעולת ההזרקה: סיבוב הבוכנה במקום לחיצה על הבוכנה
- חוסר רוטציה במקומות ההזרקה
- חוסר הקפדה על ערבוב אינסולין Premixed לפני הזרקה
מצבים מיוחדים המצריכים התייחסות מיוחדת לטיפול בהזרקה
- מוגבלות או נכות זמנית או קבועה בידיים: במצבים בהם המטופל אינו יכול להזריק, ניתן ללמד בן משפחה או גורם משמעותי אחר. במצב של לקות בידיים או רעד קבוע, ניתן לתרגל הזרקה עם המטופל, לנסות ולמצוא דרכים ומקום הזרקה בו יוכל להזריק לעצמו. לפעמים המטופל יכול לבצע את ההזרקה עצמה, אך לא את השלבים המקדימים. במצב זה, ניתן להכין מראש מזרקים חד פעמיים
- ירידה קוגניטיבית של המטופל: במצב זה יש לשתף בטיפול בן משפחה או גורם משמעותי אחר
- נסיעות, טיסות וטיולים בישראל ומחוץ לה: יש לעקוב אחר הוראות אחסון עטי הזרקה מחוץ לבית. להחזיק תמיד פחמימה זמינה לטיפול בהיפוגליקמיה: סוכר וארוחה קלה. לעיתים, בזמן נסיעות יש להפחית מעט מהטיפול השגרתי כדי למנוע ערכי סוכר נמוכים או היפוגליקמיות השכיחים יותר בזמן יציאה מהשגרה. יש לצייד במסמך מצב רפואי עם פירוט תרופות ומינונים
- צום בדיקות פולשניות כגון: צום יום כיפור, צום רמדאן, ניתוחים, קולונוסקופיה - במצבים אלו יש לפנות לרופא משפחה או צוות מרפאת סוכרת לצורך הדרכה כיצד להפחית מינון או להפסיק אינסולין וכיצד לחדש לאחר מכן
- מצבים הגורמים לתנודתיות ברמות הסוכר כגון: מחלת חום סיסטמית, אי ספיקת כליות, טיפול בדיאליזה, טיפול זמני/קבוע בסטרואידים, טיפול בכאב - במצבים אלו חשובה הדרכה ותמיכת צוות מקצועי, כדי להתאים יחד עם המטופל את מינון האינסולין והתרופות
הנחיות להזרקת אינסולין ומקומות ההזרקה
- להסיר את מכסה עט האינסולין ולהבריג את המחט בקצה העט המיועד לכך
- להסיר את המכסה הגדול של המחט החיצונית
- אם סוג האינסולין הוא תרחיף (כמו Novomix או Humalog mix) יש לערבב את האינסולין לפני הזרקה עד קבלת חומר חלבי אחיד
- לאחר הסרת המכסה הפנימי של המחט, להזריק 2 יחידות באוויר, כדי לבדוק את תקינות עט ההזרקה והמחט
- לכוון את מינון האינסולין הדרוש בעזרת סיבוב בורר היחידות הנמצא בראש העט
- להחדיר את המחט S.C בזווית של 90 מעלות - למקום ההזרקה, ללחוץ על הבוכנה ולהזריק את האינסולין במינון הרצוי (עד שבורר היחידות חוזר ל-0). יש לבצע רוטציה של מקומות ההזרקה, ולהימנע מהזרקה באותו אזור לעיתים קרובות. אורך מחט מתאימה להזרקה במבוגרים: 6mm; 5mm ;4mm או 8mm
- להמתין 6–10 שניות מתום ההזרקה ולהוציא את המחט מאזור ההזרקה, תוך לחיצה מתמדת על הבוכנה
- להסיר את המחט ולהשליך אותה למיכל לפינוי פסולת בעלת מכסה
- להחליף למחט חדשה בכל הזרקה. אין להשתמש במחט יותר מפעם אחת
- אחסון אינסולין: עט שנמצא בשימוש יש לשמור בטמפרטורת החדר שאינה עולה על 30 מעלות, לרוב עד 28 יום בתלות בסוג האינסולין. שאר העטים באריזה לשמור במקרר בטמפרטורה 2–8 מעלות, אין להקפיא אינסולין, אינסולין שקפא יש לזרוק, אין להשאיר אינסולין במכונית החונה בשמש
החלטה על המשך מעקב קליני
למטופל שהחל טיפול בהזרקה חשוב מעקב של צוות רב מקצועי: רופא, אחות, דיאטנית ועו"ס. תקשורת בתוך הצוות המטפל, חיונית להצלחת הטיפול. חשוב לאפשר למטופל דרכי תקשורת זמינים עם אנשי הצוות להבטחת רצף הטיפול (במרפאה ראשונית או מכון סוכרת).
מדדי הערכה להתערבות
- הגעה למעקבים סדירים ורציפים
- התמודדות יומיומית של המטופל עם הטיפול בהזרקות
- ערכי HbA1c והגעה ליעדים המומלצים למטופל
- היצמדות להנחיות הטיפוליות של הצוות המטפל
- ביצוע ניטור עצמי של ערכי סוכר וטיטרציה בעזרת צוות רפואי
- הערכת BMI
- היצמדות להנחיות התזונתיות
- ביצוע פעילות גופנית
- טכניקת ההזרקה והשימוש במד הסוכר
- תחושת ביטחון של המטופל בהזרקה
- בדיקת הימצאות ליפודיסטרופיה
- תדירות אירועי היפוגליקמיה
- שביעות רצון של המטופל מהטיפול ומהצוות המטפל
במצבים בהם המטופל אינו מגיע ליעדיו יש לזמנו להערכת הטיפול, להזרקה בנוכחות אחות. על ידי כך ניתן לזהות האם הבעיה היא בטכניקת ההזרקה עצמה, בעט ההזרקה, בהתאמת מינון או בסוג הטיפול. חשוב לבצע הערכה למועד ההזרקה, האם קיימת הימנעות מהזרקה בגלל חשש מהיפוגליקמיה, או בעיות באחסון. ניתן לזהות בעיות נוספות כגון חוסר התאמה בין ניפוק התרופות לבין השימוש בהן בפועל, קושי כלכלי ברכישת תרופות, או כל בעיה אחרת.
טיפול בהזרקות בכלל, ובאינסולין בפרט, הוא טיפול מורכב, שעשוי להיות מלווה בהשלכות קליניות ונפשיות. הערכות הדרכה ומעקב הן חלק הכרחי להצלחה, ומהווים מקור ביטחון למטופל.
חשוב לזכור - טיפול באינסולין ותרופות הזרקה בסוכרת
- הטיפול באינסולין ותרופות מקבוצת 1-GLP מהוות בסיס טיפולי חשוב בסוכרת
- התחלת טיפול תרופתי בהזרקה מהווה אתגר עבור רוב המטופלים והמטפלים, ולכן חשוב לגורמים מטפלים להכיר בהתנגדויות לתרופות בהזרקה
- בהתאמת סוג האינסולין או טיפול אחר בהזרקה, חשוב להכיר את המטופל ולבצע הערכה ליכולתו להזרקה עצמית, מצב נפשי וקוגניטיבי, יכולת רכישת מיומנות טכנית להזרקה, בדיקות סוכר עצמיות, והרגלי חיים
- היבטים חשובים בהדרכה להזרקה הינם: רכישת מיומנות טכנית נכונה, הכרת מקומות ההזרקה, ספיגה, רוטציה במקומות ההזרקה, התייחסות לכאב בהזרקה ובניטור עצמי, אחסון נכון, מניעה, זיהוי וטיפול בעת אירוע היפוגליקמיה, זמני הזרקה, ניטור עצמי וטיטרציה - לצורך שיפור האיזון בהתאמה אישית
- חשוב להדריך את המטופל כיצד לנהוג במצבים מיוחדים: היפרגליקמיה, היפוגליקמיה, נסיעות, צום, ומצבים הגורמים לתנודתיות
- הצלחת הטיפול בהזרקה מותנית בעבודת צוות רב מקצועי, העצמת המטופל ומעקב רצף הטיפול
- מטופל המזריק אינסולין או נוטל תרופות בעלות פוטנציאל להיפוגליקמיה, חייב לשאת איתו תמיד פחמימה זמינה, מד סוכר, כרטיס זיהוי '"יש לי סוכרת'"
- לאחות הסוכרת מקום מרכזי בהצלחת הטיפול בתרופות בהזרקה והעצמת המטופל בתהליך האיזון
ביבליוגרפיה
- צור, ע', ושחאדה, נ' (2019). הטיפול באינסולין בסוכרת מסוג 2. בתוך: א' רז (עורך), המדריך לטיפול בסוכרת (עמ' 175–205). תל אביב: פורום מדיה בע"מ
- כהן, א' (2017). 1-Receptor agonists- GLP בתוך: א' כהן וא' רז (עורכים), המדריך לטיפול בסוכרת (עמ' 175–178)
- א' כהן, ע' מוסינזון וא' רז (עורכים). (2015). המדריך לטיפול בסוכרת. תל אביב: פורום מדיה בע"מ
- מאיר, ר. ואחרים, (2013). טיפול באינסולין ותרופות בהזרקה. בתוך: א' ספיץ (עורכת), הנחיות לסיעוד בסוכרת מסוג 2 (עמ' 27–33). תל אביב: פורום מדיה בע"מ. תל אביב: פורום מדיה בע"מ מאיר, ר. ואחרים, (2013)
- התנגדות פסיכולוגית לאינסולין. בתוך: א' ספיץ (עורכת), הנחיות לסיעוד בסוכרת מסוג 2 (עמ' 34–36). תל אביב: פורום מדיה בע"מ
- מאגר התרופות באתר משרד הבריאות: www.health.gov.il
- American Diabetes Association Standards of Medical Care in Diabetes 2017-. Diabetes Care 2017; Volume 40, Suppl 1
- American Diabetes Association Standards of Medical Care in Diabetes 2018-. Diabetes Care 2018, Volume 41, Suppl 1


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק