מחלת קרוהן - היבטים כירורגיים - Crohn's disease - surgical aspects
הופניתם מהדף מחלת קרוהן - היבטים כירורגיים לדף הנוכחי.
עקרונות בכירורגיה
מאת ד"ר צבי קויפמן
| עקרונות בכירורגיה | ||
|---|---|---|

| ||
| שם המחבר | ד"ר צבי קויפמן | |
| שם הפרק | כירורגיה של המעי הדק | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – מחלות מעי דלקתיות
מחלת קרוהן (Crohn's Disease) היא מחלה כרונית גרנולומטוטית של המעי המאופיינת בהתלקחויות ובנסיגות עצמוניות.
ערך מורחב – מחלת קרוהן - Crohn's disease
אטיולוגיה
תאוריות רבות ניסו להסביר מחלה זו, אך אף אחת מהן לא סיפקה הסבר מלא ומניח את הדעת.
- נוכחותן של הגרנולומות במחלה זו הביאה חוקרים לסברה שמדובר במחלה דלקתית זיהומית, הנגרמת על ידי חיידקים דמויי מיקובקטריום. חיידקים אלה מעולם לא הוצגו בתרביות. הדמיון של הגרנולומות, המצויות במקצת חולי קרוהן, לגרנולומות של מחלת סרקואידוזיס הביא חוקרים לסברה בדבר פתוגנזה דומה, אבל השוני בין המחלות הללו, שהאחת היא מערכתית ואינה פוגעת במערכת העיכול, והאחרת פוגעת בעיקר במערכת העיכול, מעלה ספק בדבר נכונות תאוריה זו. נוכחות הגרנולומות בחולי קרוהן אינה הכרחית לשם אבחנת המחלה, ולכן הנטייה לקשר מבחינה אטיולוגית בין המחלות הגרנולומטוטיות לבין מחלת קרוהן אינה מקובלת.
- תאוריה אחרת רואה במחלת קרוהן מחלה אוטואימונית. נוכחות של תאי ענק על-שם לנגראנס מרמזת על אופיה האימונולוגי של המחלה. יש הטוענים שהאזור הנגוע מפריש אימונוגלובולינים בלתי תקינים, ומערכת זו אחראית לחוסר IgE בתאים, הגורם לפגיעה בבלוק המוקוזלי ומאפשר חדירה של אנטיגנים לרירית. אלה גורמים ליצירת נוגדנים בתגובה. ייתכן שחדירה זו של אנטיגנים אחראית להתפתחות התהליך הדלקתי בדופן המעי. התגובה לסטרואידים ולסלזופירינים תומכת אף היא בהנחה זו. השאלה הנותרת בלא מענה היא, אם התגובות הנראות הן תגובות למחלה או לפתוגנזה שלה. בניסיונות שונים לא נמצאו שינויים במערכת היוצרת נוגדנים בחולים אלה.
- האטיולוגיה המקובלת היא הנגיפית. ההוכחה לנגיפים אלה, שייתכן שהם מקבוצת ה-רנ"א, היא נוכחות של גופים דמויי נגיפים קטנים בתאי המעי של הלוקים במחלת קרוהן. גופים אלה גורמים ליצירת הגרנולומות בחולים.
- אטיולוגיות אחרות המוזכרות הן ספיגה של טוקסינים מהמזון, פגמים תורשתיים ומטבוליים, גורמים פסיכולוגיים ועוד, אלא שאף לא אחד מהם יש בו כדי לספק הסבר למחלה בכללותה.
אפידמיולוגיה
המחלה אינה שכיחה. היא פוגעת בכ-3–4 בני אדם מכל 100,000 בארצות הברית. בישראל, ההיארעות המדווחת היא 2–3 חולים מכל 100,000 תושבים. המחלה שכיחה יותר באוכלוסייה האשכנזית (פי 2–4) ונדירה, יחסית, בקרב הספרדים, אם כי הבדל זה מיטשטש במהלך השנים. יש הטוענים שמחלה זו פוגעת יותר ביהודים וכן בנשים בכלל, אם כי הספרות מדווחת על קשת נרחבת של מוצא החולים, וטוענים שנשים וגברים נפגעים במידה שווה. המחלה שכיחה יותר בעשור השני עד החמישי לחיים; השיא הוא בעשור השלישי. מחלת קרוהן של הכרכשת שכיחה יותר בגיל המבוגר ובנשים. המחלה שכיחה פי 30 בתאומים ופי 13 בקרובי משפחה מדרגה ראשונה.
פתולוגיה ופתוגנזה
המחלה מתחילה כתהליך דלקתי של הרירית והתת-רירית. כאשר התהליך מתגבר, מופיעה חסימה של כלי הלימפה ובעקבותיה בצקת לימפתית של התת-רירית. התוכן הלימפתי, היוצר את הבצקת, עשיר בחלבונים וליפידים וגורם להתפתחות הגרנולומות המחמירות עוד יותר את התהליך הבצקתי עקב סתימת כלי לימפה נוספים. לימפוציטים המופיעים תחילה בתת-רירית מתפשטים לעבר כל הדופן. הדלקת עם הבצקת גורמת להתעבות הדופן ולהיצרות הנהור. המזנטריום גם הוא מעובה, וקשריות הלימפה מוגדלות. הבצקת גורמת להפרעות בניקוז הוורידי, ולכן המעי נעשה בצקתי יותר וגדוש, דבר המקנה לו את המראה הדלקתי. בדופן המעי תיתכן הסננה לימפוציטרית בצורת אגרגטים, לפעמים עם מרכזי נבט בתוכם.
מלבד לימפוציטים נראה גם תאי פלזמה רבים וכן אאוזינופילים בכמויות משתנות. הגרנולומות מורכבות מתאי ענק בלא קזאציה, בדומה לאלה של הסרקואידוזיס. ב-75% מהחולים נראה גרנולומות כאלה, בעיקר בשריר וברירית או בבלוטות הלימפה. כאשר התהליך עובר את הרירית, מופיע תפליט, בתחילה רירי ואחר כך פיברינואידי, המתקשה והופך להידבקויות פיברוטיות בין לולאות המעי. באזורי ההידבקויות הללו נוצרים, לאחר מכן, הנצורים בין לולאות המעי. הידבקויות לאיברים אחרים, בעיקר לשלפוחית השתן, יוצרות לאחר מכן נצורים בין המעי לאיברים אלה או לעור. כאשר בתהליך הדלקתי מתרחשת התנקבות, נוצרות מורסות מקומיות בין הלולאות. מורסה זו יכולה לחדור לאיברים סמוכים וליצור נצורים, לחדור למערכת השערית, לגרום ל-Portal pyema, לחדור לעצמות האגן וליצור אוסטאומיאליטיס או Septic hip. נדיר ביותר להבחין בהתנקבות חופשית של המעי לצפק.
הבצקת גורמת להתעבות הרירית ולהיעלמות הקריפטות. הבצקת ברירית גורמת להבלטה של תבנית הרירית, הנראית כאבני מרצפת (Cobbelstoning). ההתכייבויות מדגישות את המראה הזה עוד יותר. הבליטות הן הצטברות מקומית של בצקת לימפתית. ההתכייבויות יוצרות פיסורות אורכיות, אשר יוצאות מתוך כיבים שטחיים הנוצרים ברירית. לעיתים יימצאו גם כיבים עמוקים. הסיבה להיווצרות כיבים אלה אינה ברורה, ולא תמיד תימצא התאמה בין הכיבים לחומרת המחלה. הבצקת בדופן גורמת להפרעות בהתכווצות המעי, וכן משנה את הזילוח בו. התהליך הדלקתי מסתיים לרוב בפיברוזיס של הקטע הנגוע, הגורם להיצרות נהור המעי, ולהופעת חסימות מעי בלתי שלמות.
כשמופיעים נצורים בין לולאות המעי או לאחר ניתוחי מעקף, נוצרות לולאות עיוורות (Blind loops), שבתוכן מתרבים חיידקים וגורמים להפרעות בספיגת המזון ועיכולו. תהליך הריפוי אינו שלם, ופעילות המעי, לאחר החלמה כביכול, גורמת להתלקחות מחדש של התהליך הדלקתי במעי. מעקפים גורמים לפיברוזיס של הקטע הנעקף, בתנאי שמזון לא עובר דרכו, ולהיעלמות המחלה בקטע זה.
- מאפיינים במראה המאקרוסקופי של מחלת קרוהן
- מעי מעובה ודלקתי
- מעי מוצר
- הידבקויות בין לולאות המעי בצורת פקעת
- מורסות
- נצורים
- המזנטריום מעובה, גולש על המעי לעבר הח לק האנטימזנטריאלי
- קשריות לימפה מוגדלות במזנטריום
- Skip lesions - קטעי מעי נפרדים הנגועים במחלה
תסמינים קליניים
המחלה יכולה להופיע כמחלה חדה, שנעלמת לאחר אירוע יחיד, או מחלה כרונית המאופיינת בהתלקחויות ובנסיגה בתסמינים הקליניים.
המחלה החדה מאופיינת בהתלקחות של כאבי בטן חדים, במיוחד בבטן ימנית תחתונה, המחקים דלקת תוספתן חדה, ולכן רבים מהחולים הללו מנותחים בחשד לדלקת התוספתן. רק 15% מהחולים הללו מפתחים את התמונה הכרונית, בשלבים מאוחרים יותר. המחלה פוגעת במעי הדק בלבד ב-30% מהחולים. היא מערבת את המעי הדק והצקום (Ileocolitis) ב-55% מהחולים, וב-15% מהחולים היא מוגבלת לכרכשת (Colon) בלבד.
- המחלה הכרונית מאופיינת ב
- כאבי בטן: זהו התסמין השכיח ביותר. תחילה הכאבים עוויתיים ומודגשים במיוחד לאחר הארוחות. הכאבים נעשים קבועים במקרים שבהם יש מעורבות של הצפק הפריאטלי, כגון במורסות או בנצורים. בחולים אלה אפשר גם למשש גוש בבטן ורגישות מקומית ולעיתים אפשר לגלות גם סימנים לדלקת הצפק.
- שלשולים: תופעה שכיחה במחלה זו. הצאייה לרוב מימית ומספר הצאיות רב. ב-85% מהחולים התדירות היא 2–5 צאיות ביום.
הסיבות לשלשולים בחולים אלה הן:
- אי-ספיגת מלחי המרה על ידי האילאום. בהיותו נגוע מגרה האילאום את ניע הכרכשת וגורם לשלשולים.
- החיידקים המתרבים במעי הדק מפרקים את חומצות השומן. ההידרוקסילציה של חומצות אלה גורמת ליצירת חומצה רצינולית, שהיא חומר משלשל.
- התגובה הדלקתית במעי גורמת לחוסר יחסי של דיסכרידזות, ולכן להפרעה בפירוק הסוכרים ובספיגתם. אלה מצטברים במעי, גורמים לעלייה בלחץ האוסמוטי, ועקב כך לחדירת מים למעי ולשלשולים.
- במקצת החולים שטופלו בטיפול כירורגי הכולל כריתת הכרכשת הימנית, ספיגת המים נפגעת, ולכן יופיעו שלשולים.
- סטטוריאה: מלווה בצואה מסריחה, ומופיעה בשלבים מתקדמים של המחלה. ירידה בכמות מלחי המרה עקב השלשולים גורמת להפרעה בספיגת השומן וזו בתורה גורמת לסטטוריאה. עימדון תוכן המעי לפני החסימה או בלולאה העיוורת, מלווה לרוב בהתרבות חיידקים במעי, הגורמת לדקוניוגציה של מלחי המרה, ולכן המיצלות מתפרקות, השומן אינו נספג ונוצרת סטטוריאה.
- חסימות מעי חלקיות: מופיעות בין השלשולים. הסיבה לתופעה זו היא שהמעי מפריש כ-8 ליטר נוזלים ביום, אשר ברובם נספגים חזרה במעי. כאשר המעי בצקתי ודלקתי, נפגע כושר הספיגה שלו, ולכן מעבר לחסימה, מצטברים נוזלים המעלים את הלחץ ההידרוסטטי במעי. לחץ זה מספיק לגבור על החסימה החלקית, ואז נוצרת הצפה של הכרכשת בתוכן נוזלי רב, המגרה את הניע שלה, ובעקבות ההצפה מופיעים שלשולים נוזליים בכמות רבה.
- חום: סימן אופייני למחלה, המופיע בכשליש מהחולים. מקצת החולים מפתחים חום, לפני שהם מפתחים סימנים קליניים אחרים, לפעמים שנה לפני הביטויים הראשונים של המחלה.
- תת-תזונה: בעקבות השלשולים, כאבי הבטן והמעקפים עקב הנצורים, מפתחים החולים תת-תזונה ומדווחים על ירידה במשקל.
- נגעים אנליים: רווחים במחלה, בייחוד כשניכרת מעורבות של הכרכשת. הנגעים השכיחים ביותר הם: פיסורות, השונות מפיסורות אחרות בכך שהן רחבות יותר, קדמיות וצדיות, ואילו האחרות אחוריות. בדרך כלל נמצא כיבים ולא קרעים. ההתכייבויות (Ulceration) במצבים מתקדמים של המחלה עלולות להתפשט לעור הפריאנלי או לוולווה ולגרום להרס הסוגר וליצירת נצורים רקטו-וגינליים. נצורים באזור פי הטבעת שכיחים, והם בבחינת בעיה קשה מאוד לחולה ולמטפל. הנצורים הם לרוב גבוהים, מעל הסוגר, ונוטים לחזור. ביופסיות מאזור הנגעים הן אבחנתיות. הנגעים האנליים שכיחים ב-25% מהחולים שאובחנה בהם מעורבות של המעי הדק במחלה, וב-48% מהחולים בעלי נגיעות של הכרכשת בלבד. ב-5% מהחולים הנגעים האנליים יופיעו ראשונים, חודשים לפני אבחון המחלה.
- מעורבות של מערכות אחרות במחלה, כגון אדמנת קשרית (Erythema nodosum) בעור וכאבי פרקים. כאבים אלה יכולים להיות מסוג של דלקת חוליות מקשחת (Ankylosing spondylitis) או דלקת מפרקים נודדת המערבת יותר מפרק אחד (Migratory polyarthritis). כמו כן ייתכן למצוא: וסקוליטיס (Vasculitits( דלקת ענביה (Uveitis) דלקת ענביה קדמית (Iritis) פיודרמה גנגרנוזום (Pyoderma gangrenosum), רגישות לתרופות ולחומרים אחרים. אבנים בדרכי השתן ובכיס המרה נמצאות בשכיחות גבוהה יותר מבאוכלוסייה הרגילה. פגיעות בכלי הדם (עורקים וורידים) מדווחות יותר וכמו כן ניכרת שכיחות יתר של כיבים פפטיים. בילדים, מדווח על עיכוב בגדילה ובהתפתחות.
- שאתות ממאירות: בספרות נמצא דיווחים על שכיחות יתר של הופעת שאתות ממאירות בקטע המעי הנעקף.
ב- National cooperation crohn's disease study) NCCDS) נקבע מדד המבטא את חומרת המחלה והתגובה לטיפול. המדד בנוי מכמה מרכיבים:
- צואה נוזלית בכל אחד משבעת הימים הקודמים. מספר צאיות 2x
- כאבי בטן בכל אחד משבעת הימים האחרונים 5x
- אין - 0
- בינוניים - 1
- קשים - 2
- מצב כללי בשבעת הימים האחרונים 7x
- מעט פחות טוב מהרגיל 1x
- גרוע 2x
- מעורבות מערכות אחרות - מספר המערכות 20x
- ארטריטיס / ארטרלגיה
- איריטיס / אובאיטיס
- אריתמה נודוזום / אריתמה גנגרנוזום
- סטומטיטיס או אפטות
- פיסורה אנלית / נצור אנלי / מורסה
- חום של יותר מ-83 מעלות 3 ימים לפחות
- שימוש במונעי שלשולים 30x
- כן - 2
- לא - 0
- גוש בבטן 10x
- אין - 0
- ספק - 2
- ברור - 5
- . המטוקריט 6x
- אחוז המשקל מתחת לסטנדרט
לפי קריטריונים אלה אפשר להגדיר את מצב החולה:
- ירוד ביותר מ-315 נקודות
- ירוד 250–315 נקודות
- סביר 140–200 נקודות
- טוב 70 נקודות ופחות
בדיקות מעבדה
בבדיקות המעבדה של חולים אלה ניתן למצוא:
- היפופרוטאינמיה.
- אנמיה: מחוסר ברזל, מחוסר ויטמין B12 או מפולאט, רמת הברזל נמוכה -IBC גבוה, ערכים נמוכים של B12 בנסיוב. במבחן שילינג רמות נמוכות של קליטת B12 מסומן, ורמות נמוכות של חומצה פולית בנסיוב. כל אלה מקורם בכמה סיבות:
- בחולי קרוהן נמצא דיכוי של מח העצם, כנראה על רקע טוקסי.
- חולים אלה מדממים כרונית מהאזור הנגוע.
- הפגיעה במעי הדק הסופי גורמת להפרעות בספיגת ויטמין B12, ולכן לאנמיה מגלובלסטית.
- תצרוכת מוגברת של פולט, בחולים אלה. אין הפרעה בספיגת הפולט, מכיוון שהפולט נספג ברובו בגיגיונום, וזה אינו נפגע בדרך כלל במחלה זו.
- מחסור בוויטמינים מסיסי שומן (E,D,A,K): שכיח בחולי קרוהן, ולכן רמות הוויטמינים הללו בנסיוב נמוכות. מחסור בוויטמינים אלו קשור בהפרעות בספיגת השומנים ובסטטוריאה.
- מחסור במינרלים: הפרעות אלקטרוליטריות נגרמות בעיקר עקב שלשולים, והן כוללות:
- איבוד מוגבר של אשלגן המופרש למעי, בניגוד לנתרן הנספג בו. התוצאה היא אובדן האשלגן, שיכול להגיע עד ל-01 גרם ביום, וירידה בערכי האשלגן בנסיוב.
- רמה נמוכה של קלציום ומגנזיום בנסיוב בעקבות סבוניפיקציה שלהם בשומנים שאינם נספגים במעי ומופרשים בצואה. הפרעות בספיגת הוויטמין D גורמות לכך שהסידן לא ישוחרר מהעצם, ולכן להחרפת ההיפוקלצמיה.
- שקיעת דם מוחשת: אחד המדדים להתלקחות המחלה.
- לויקוציטוזיס: נמצאת בעיקר בחולים הסובלים ממורסות בטניות או בחולים הלוקים בנצורים למערכת השתן.
- במבחן D-Xylose, בחולים הלוקים במחלה מפושטת או בנצורים גבוהים, ייראו הפרעות בדרגות שונות בספיגה. Bile Acid Breath Test אינו תקין בחולים הפגועים באילאום או בחולים עם צמיחת יתר חיידקית (Bacterial overgrowth).
אבחנה
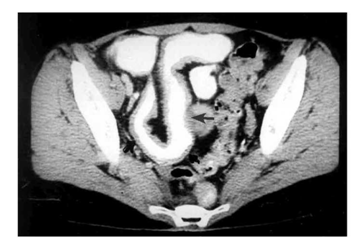
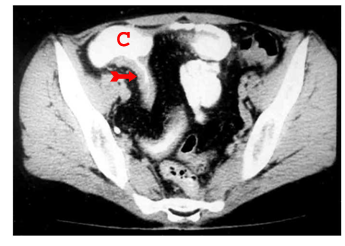
האבחון הרנטגני הוא חשוב. צילום בליעת בריום, אנטרוקליזיס וטומוגרפיה ממוחשבת של הבטן עם בליעת חומר ניגוד הם הכלים העיקריים לאבחנה. קשת של סימנים מצביעה על פתולוגיה במעי הדק.
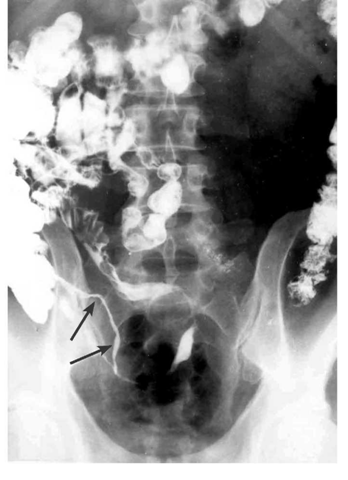
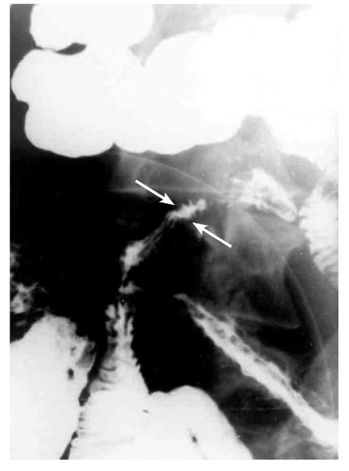
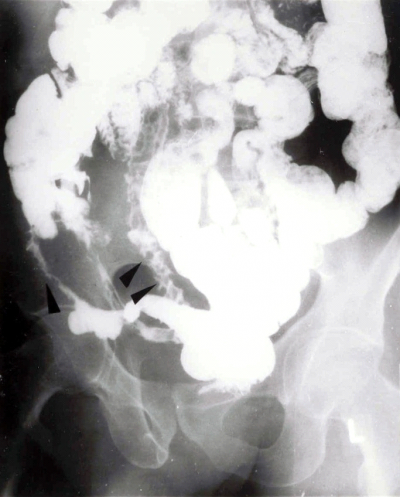
- הסימן האופייני הוא ה-String sign, המבטא התעבות של דופן המעי והיצרויות של נהור המעי (תצלום 14.4).
- המעי מורחב.
- הדופן מעובה, ולכן המרחק בין הלולאות הוא רב (תצלום 15.5).
- המעי נוקשה - Lead pipe (תצלום 16.4).
- הרירית מאבדת את המבנה הרגיל שלה ואפשר לזהות בה פיסורות, תבנית אבני מרצפת, חריגויות ואי-סימטריה (תצלום -17.4 ו-18.4).
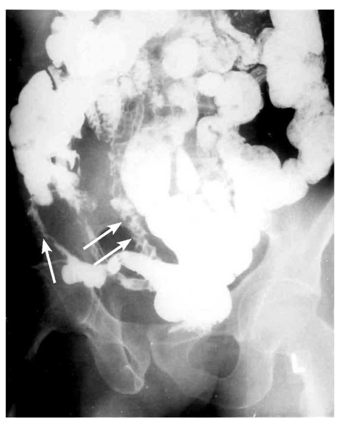
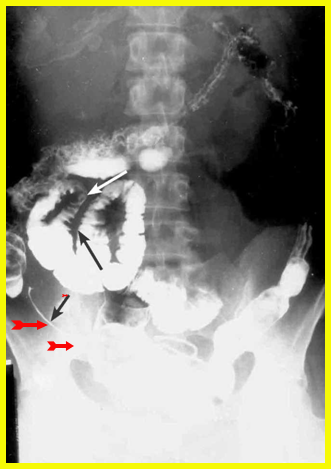
- נצורים אפשר להדגים בחלק מהמקרים (תצלום 19.4)
- Skip lesions הם סימן אבחנתי חשוב ביותר, שכן הם מבטאים קטעים נגועים יחידים לאורך כל המעי, ובכל קטע כזה נמצא את המאפיינים הרנטגניים של מחלת קרוהן
מבחינה רנטגנית, קשה להעריך את אורך הקטע או הקטעים הנגועים. ההערכה המדויקת היא רק בניתוח ובבדיקה ההיסטולוגית של הפרפרט.
קולונסקופיה
בקולונסקופיה אפשר לאבחן את המחלה בכרכשת, ואף לחדור לאילאום הסופי וליטול ממנו ביופסיות. יש אנטרוסקופים שבעזרתם אפשר להגיע לכדי 2.5 מטרים לאורך המעי הדק ולאבחן את המחלה.
אבחנה מבדלת
- תסמונת המעי המגורה (Irritable bowel syndrome) יכולה לגרום שלשולים וכאבי בטן
- דלקת תוספתן חריפה מחקה לעיתים תמונה של מחלת קרוהן חדה, ולהפך, ולא זו בלבד אלא
- מחלות הגורמות לחסימת מעי חלקית, כגון שחפת, אקטינומיקוזיס, לימפומה, אמביאזיס ושאתות ממאירות, מתבטאות בתסמינים קליניים הדומים לאלה המאפיינים את מחלת קרוהן, והאבחנה בינם היא היסטולוגית בלבד
- במעורבות הכרכשת יש להבדיל בין מחלת קרוהן של הכרכשת לבין היצרויות הנגרמות על ידי פגיעות בכלי דם — דלקת כרכשת איסכמית (Ischemic colitis). לעיתים האבחנה קשה ביותר, ורק בדיקה היסטולוגית שמתגלים בה מקרופגים עמוסים בהמוסידרין מרמזת על היצרויות בעלות רקע איסכמי
- סעיפים של המעי הדק מחקים לעיתים תסמינים של מחלת קרוהן, בייחוד אם סעיפים אלה מכילים רירית אקטופית, כגון רירית מפרישה של הקיבה
אחת האבחנות המבדלות הקשות היא האבחנה בין דלקת כרכשת כיבית (Ulcerative colitis) לבין מחלת קרוהן של הכרכשת. האבחנה בין השתיים מתבססת על המראה המאקרוסקופי והמיקרוסקופי. פגיעה במעי הדק ובכרכשת אופיינית למחלת קרוהן. דלקת כיבית של המעי הגס אינה פוגעת במעי הדק. סרוזיטיס והתעבות הדופן, נוכחות נצורים, מחלה המופיעה בצורה מוקדית ולא-מפושטת, פגיעות פריאנליות ופיברוזיס של הכרכשת, כולן אופייניות למחלת קרוהן, ואינן שכיחות בדלקת כיבית של המעי הגס. דלקת כיבית של המעי הגס מתחילה בפי הטבעת ומתפשטת לאורך קטע בכרכשת או לכל אורך הכרכשת. בדלקת כיבית של המעי הגס הנצור השכיח הוא הנצור החלחולתי-לדני, ולרוב אין מוצאים נצורים אחרים. המחלה מוגבלת לרירית ולתת-רירית בלבד, ואינה חודרת לשכבות אחרות. מאפייני דלקת הכרכשת הם מורסת הקריפט ותאי פנט ברירית הכרכשת, ואילו את מחלת קרוהן מאפיינות דלקת החודרת לכל עובי הדופן (טרנסמורלית) ונוכחות גרנולומות (טבלה 1.4).
| דלקת כרכשת כיבית | קרוהן | |
|---|---|---|
| כאבי בטן | - | ++ |
| דימומים מפי הטבעת | ++ | - / + |
| מעורבות החלחולת | ++ | - / + |
| נגעים אנליים | - / + | ++ |
| מעורבות הכרכשת הימנית | - / + | ++ |
| סיגמואידוסקופיה | Friability | Nodolarity |
| היסטולוגיה | כיבים | גרנולומות |
| טיפול | סלוזופירין | סטרואידים |
| שכיחות של ממאירות | ++ | - / + |
| מעורבות המעי הדק | ++ | |
טיפול
הטיפולים התרופתיים והכירורגיים שינו באורח ניכר את משך ההיוותרות בחיים של החולים במחלת קרוהן. את הטיפולים מקובל לחלק לטיפולים תומכים ולטיפולים כירורגיים.
טיפול תומך
הטיפולים הידועים הם טיפולים תסמיניים. התרופות האנלגטיות, כגון Codeine וBelladonna, מסייעות בהקלת הכאבים. התרופה Cholestyramine מקלה על השלשולים ועל הסטטוריאה.
אנטיביוטיקה
הטיפול האנטיביוטי יעיל במיוחד, כאשר לחולים יש תסמינים המתאימים לצמיחת יתר של חיידקים עקב לולאה עיוורת. האנטיביוטיקה ניתנת לתקופות ממושכות בהפוגות ובמינונים נמוכים יחסית. התרופות הניתנות הן: Metronidazole במינון 0.5 גרם ביום במשך כחודשיים-שלושה והפסקה עד התלקחות התסמינים מחדש. אפשר להשתמש במינונים נמוכים של טטראציקלינים במשך תקופה זהה. יש הממליצים על טיפול אנטיביוטי בלבד בחולים בתקופה של התלקחות המחלה, אבל התוצאות בטיפול זה נופלות בהרבה מתוצאות הטיפול בסטרואידים.
תזונה
הדיאטה חשובה ביותר. מנוחה למעי היא אחד העקרונות להצלחת הטיפול. הזנת-על דרך הפה על ידי תכשירים בעלי שארית דלה ומניעת חלב (עקב חוסר בלקטז בחולים אלה), מאפשרת מנוחה למעי והחלמתו. כאשר הסטטוריאה ניכרת, יש להימנע מדיאטה שומנית ולהוסיף רק שומנים שהם בעלי שרשראות קצרות, הנספגים במהירות. לדיאטה צריך להוסיף ויטמינים מסיסי שומן. טיפול כזה יכול להימשך שבועות. לעיתים המחלה כה חריפה, ומצב החולה ירוד ביותר, שאין החולה מסוגל לקבל הזנת-על אנטרלית, וצריך לתת לו הזנת-על פאראנטרלית. הטיפול בהזנת-על הוא תומך בלבד.
באחרונה הוגדר טוב יותר תפקיד התמיכה התזונתית כאמצעי עזר לטיפול הניתוחי והתרופתי. אפשר לסכם, כי אין יתרון להזנה תוך- ורידית לעומת הזנה פומית מוגדרת, מבחינת שיעורי ההישנות.
השימוש הטרום-ניתוחי בהזנה תוך-ורידית (TPN) לא הוכח כמועיל בהפחתת שכיחות הסיבוכים הבתר-ניתוחיים, ואולם גברו במידה ניכרת משך הטיפול ועלותו. על כן יש להגביל את השימוש בהזנה התוך-ורידית בחולים השרויים בתת-תזונה ניכרת ואינם מסוגלים לקבל הזנה פומית יעילה.
ה-TPN עשוי להיות מועיל בטיפול שמרני בנצורים, המתהווים באזורי השקות, כשהמעי אינו מעורב במחלה פעילה. אם מעורב בנצור קטע מעי הנגוע במחלה, הטיפול ב-TPN אינו גורם בדרך כלל לסגירת הנצור ובסופו של דבר יש צורך בתיקון ניתוחי.
תרופות נוגדות דלקות (אנטיאינפלמטוריות)
סטרואידים: השימוש בסטרואידים נפוץ. בתגובה לטיפול זה ניכרת בחולים תסוגה בתקופה קצרה יחסית. לעיתים הפסקת הטיפול גורמת להתלקחות מחדש, ולכן יש צורך בטיפול קבוע בסטרואידים בחולים אלה. המינון המקובל הוא 0.75-0.25 מ"ג לק"ג ליום של Prednisone.
סלזופירינים: יעילותם במחלת קרוהן אינה מוכחת בצורה חד- משמעית, והתוצאות אינן ניתנות לחיזוי. התגובה לטיפול זה יכולה להופיע רק כעבור 3–9 שבועות. המינון המקובל הוא 1 גרם לכל 15 ק"ג משקל גוף (כ-3–6 גרם ליום). השפעת התרופה נובעת מפירוקה על ידי חיידקי המעי לנגזרות של סולפה וסליצילט. למעשה, הנגזרת הפעילה היא הסליצילט, שהשפעתו אנלגטית ונוגדת דלקתיות. תרופות סולפה בלבד, אין בהן כדי להשפיע על מהלך המחלה. מכיוון שבמצב תקין חיידקים מצויים בכרכשת ולא במעי הדק, פירוק התרופה הוא בכרכשת, ולכן ההשפעה היא בעיקר על חולים שבהם יש מעורבות של הכרכשת ופחות על המעי הדק. השפעת הפרוסטגלנדינים במחלה זו אינה ברורה עדיין. יש הסבורים שהסליצילטים פועלים דרך הפרוסטגלנדינים.
בחולים שאינם מגיבים לסטרואידים אפשר לטפל בMethotrexate, שהיא תרופה המדכאת את מערכת החיסון. חולים רבים שלא הגיבו לסטרואידים מגיבים לMethotrexate, עם שיפור ניכר במצב הקליני ועד הפוגה מוחלטת. תרופה שנוספה לסל התרופות כחלופה לטיפול במחלת קרוהן והשייכת לקבוצת האנטי TNF היא Remicade (Infliximab) ודומיה. תרופה זו יכולה לשנות את המהלך הקליני של חולי קרוהן תוך השגת הפוגה שלמה. יתרונה ניכר במיוחד בחולים עם נצורים. חולים אלה תוך טיפול בנוגדי TNF סוגרים באחוז ניכר את הנצורים שלהם, ולמעשה זו התרופה היחידה שלה השפעה על מהלך ריפוי הנצורים.
טיפול כירורגי
בעיה שבה מתלבטים רופאים רבים היא מתי לנתח את החולים: בתחילת המחלה, כשהחולה במצב שפיר, או רק כשמופיעים סיבוכים. הגישה המקובלת היא לנתח את החולים רק משמופיעים סיבוכים. 78% מהחולים שמחלתם נמשכת לפחות 20 שנה יגיעו לניתוח. 50% מהחולים שנותחו פעם אחת ינותחו שוב במשך 10 השנים שלאחר הניתוח הראשון.
ההתוויות לניתוח הן
- חסימת מעיים
- נוכחות נצורים פנימיים או חיצוניים לולאה עיוורת
- נגעים פרינאליים הכרוכים בסבל ניכר וחוסר תגובה לטיפול שמרני
- גושים ומורסות בבטן שאינם מגיבים לטיפול שמרני התנקבויות דימומים
- סבל ניכר וחוסר תגובה לטיפול שמרני או צורך במתן תרופות במינון אחזקה גבוה
הכנת החולה לניתוח כוללת אשפוזו בבית החולים, הזנתו בהזנת-על מתאימה, טיפול אנטיביוטי והמשך מתן סטרואידים. אם לחולה מורסה תוך-בטנית, אין לטפל בו בסטרואידים כטיפול, אלא לנקז את המורסה.
הניתוחים המקובלים נחלקים לשתי קבוצות:
- ניתוחי שמרניים - מעקפים
- ניתוחי הכריתה
ניתוחים שמרניים
הניתוחים השמרניים יותר הם ניתוחי המעקף. שני סוגים של ניתוחי מעקף מקובלים:
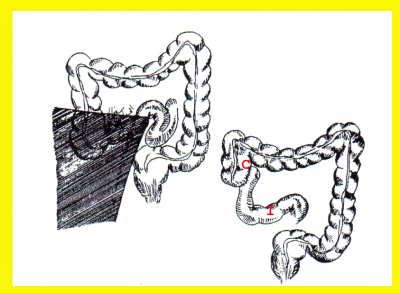
- Ileotransversostomy - שבו יוצרים קשר חדש בין לולאת מעי דק תיכונה (פרוקסימלית) לנגע לבין הכרכשת הרוחבית. ניתוחים אלה מבצעים בעיקר כאשר לחולה יש חסימה שלמה של המעי הדק ומצבו הכללי או הממצאים בבטן אינם מאפשרים ניתוח נרחב יותר. הפסקת מעבר המזון דרך הקטע הנגוע מאפשרת ריפוי המעי והקלה בתסמינים (איור 4.1).
- Bypass by Exclusion - בניתוח זה מנתקים את קטע המעי הנגוע מהקטע הבריא. את הקטע הבריא מחברים לכרכשת הרוחבית. הקטע הנגוע נסגר בקצהו התיכון (הפרוקסימלי), והוא מתנקז למעי העיוור (צקום) (איור 4.2). הפרדה מושלמת זו בין שני חלקי המעי מונעת מעבר של מזון דרך הקטע הנגוע, ובמשך השנים הוא מידלדל. יש דיווחים בספרות על שכיחות גבוהה יותר של שאתות ממאירות בקטע זה של המעי. ניתוחי מעקף מבוצעים רק בחולים מבוגרים בעלי סיכון גבוה לניתוח או בחולים שבוצעו בהם ניתוחים חוזרים ומעוניינים לשמר בהם חלקים גדולים ככל האפשר מהמעי הדק. ניתוחים אלה מבוצעים גם בחולים בעלי מורסות המצריכות בידוד של קטע המעי הנגוע בלי לכורתו.
]]
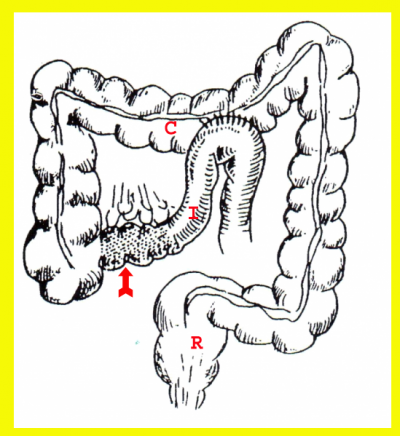
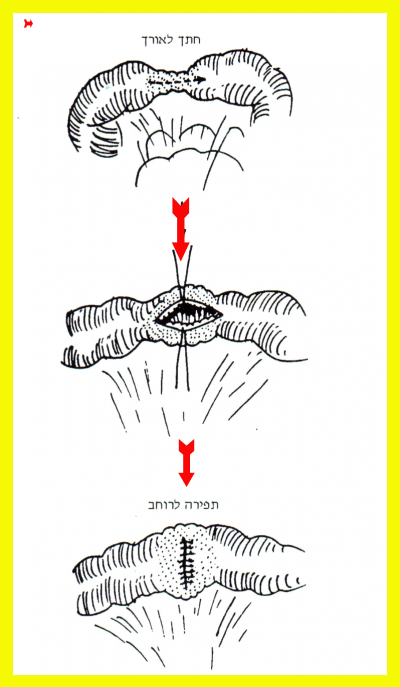
ניתוחים שמרניים אחרים הם: כריתות מוגבלות של הקטעים הנגועים במעי הדק בחולים שיש בהם נגעים מרובים במעי הדק (Skip lesions), שהמרחק ביניהם הוא פחות מ-10 ס"מ. מומלץ לכרות את כל הקטע הנגוע, ואולם אם המרחק גדול יותר, מומלץ להשאיר את הקטע "הבריא" שבין הנגעים ולחבר את הקטעים שנותרו (איור 3.4). בחולים עם היצרויות בקטעים קצרים אפשר לבצע Strictureplasty.
Strictureplasty
הנטייה של מחלת קרוהן לגרום להיצרות נהור המעי היא עובדה ידועה. הנגעים המיצריים עלולים להיות מרובים ופזורים לאורך דרכי העיכול, ובעיקר שכיחים במעי הדק. למעשה, תסמינים של חסימה חלקית הם ההוריה הבלעדית הנפוצה ביותר לניתוח. בשילוב עם תהליך זיהומי תוך-בטני (מורסה) ונצורים, הוריות אלה משקפות כ-80% מכל הסיבות המביאות חולי קרוהן לניתוח.
הדעה המקובלת היא, כי במחלת קרוהן יש מעורבות דרכי העיכול לכל אורכן. עבודות רבות מורות, כי מחלה מיקרוסקופית או גרנולומות בשולי החתך אינן משפיעות לרעה על השקות או על קצב הישנות המחלה. אם נקבל את העובדה, שהמחלה היא באופן בסיסי פאן-אנטרית, ועל כן אינה בת ריפוי על ידי ניתוח, הרי אין היגיון לתמוך במדיניות הכריתות ה"רדיקליות" הנרחבות.
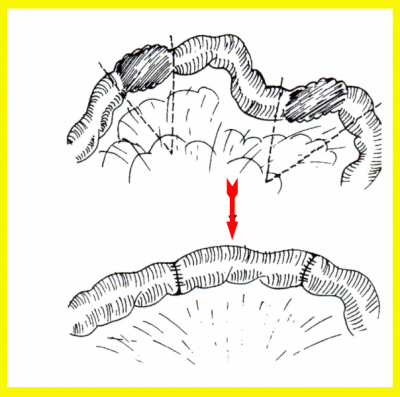
הסטריקטורופלסטיקה היא גישה "מינימליסטית" בכירורגיה של מחלת קרוהן ותוארה בתחילת שנות ה-80. בניתוח זה מבצעים חיתוך לרוחב הסטריקטורה (או לאורך המעי) ותפירת החתך לאורך הסטריקטורה (או לרוחב המעי). ניתוח זה מאפשר הרחבת האזור המוצר (איור 4.4).
הוכח כי השיטה של תיקוני היצרויות בלא כריתה (Strictureplasty) היא בטוחה, וקרוב לוודאי אינה כרוכה בסיבוכים ואינה מסכנת את החולה בהישנות מוקדמת יותר בהשוואה לכריתה המקובלת. שיטה זו של התגברות על היצרויות חוסמות, בלא הקרבת קטעי מעי, מתאימה לשימוש לאורך כל דרכי העיכול, ומשמשת חלופה מועילה בעיקר לכריתות נרחבות או מרובות לנוכח מחלה מפושטת לסירוגין לאורך המעי הצם והכרוך. השיטה מתאימה במיוחד גם לטיפול בהיצרות התריסריון. שיטות המעקף ששימשו לטיפול בבעיה זו רחוקות מלהשביע רצון. התיקון הרוחבי של היצרויות החלק השני והחלק השלישי של התריסריון, הוכח כישים. על היצרות החלק הרביעי אפשר להתגבר באמצעות השקה צד לצד בין החלק המורחב לבין המעי הצם בצמוד לרצועת טריץ (Treitz).
התרומה העיקרית לקידום הטיפול הניתוחי במחלת קרוהן בעשור האחרון היא אפוא באימוץ שיטת ה-Strictureplasty במספר גדל והולך של מרכזים, ובעיקר בקרב חסידי הכריתות הנרחבות בעבר הלא-רחוק.
ניתוחי כריתה
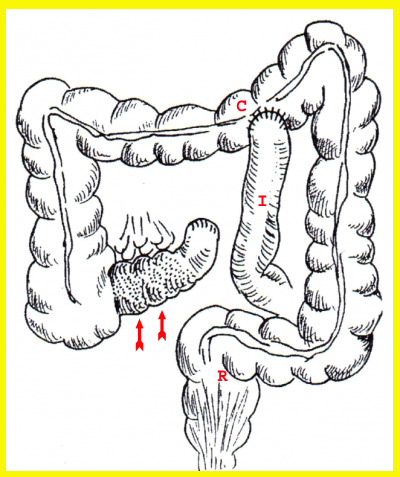
ניתוחים רדיקליים יותר הם ניתוחי הכריתה של כל הקטעים הנגועים. הכריתה המקובלת ביותר היא כריתת המעי הדק הרחיקני (דיסטלי) עם קטע מהכרכשת הימנית (Right colectomy) (איור 5.4).
המגמה היא לכרות מהכרכשת פחות ככל האפשר ולבצע השקה עם הכרכשת העולה. אין צורך בביצוע הפיום (אנסטומוזה) בשוליים בריאים, אלא יש לכרות את הקטעים הנגועים מאקרוסקופית ולבצע את ההשקה אפילו ברקמה הנגועה מיקרוסקופית.
מכיוון שהמחלה פושה בכל מערכת העיכול, תמיד נשארת מחלה סמויה מן העין לאחר הכריתה. לכן, אין ריפוי שלם למחלה, ומכאן שאין חשיבות למעורבות שולי החתך. לפיכך, אין גם מקום לשלוח את שולי הקטע שנכרת לאבחון בחתך קפוא כדי לברר אם השוליים נגועים. עבודות הראו שפיום קצה לקצה או קצה לצד של האילאום לכרכשת הניב פחות חזרות מקומיות ביחס לפיום צד לצד. לכן מומלץ לבצע פיום קצה לקצה או קצה לצד של האילאום לכרכשת.
בחולים הלוקים במחלת קרוהן של התריסריון מומלץ לבצע גסטרוג'ג'ונוסטומיה כדי לעקוף את התריסריון הנגוע או סטריקטורופלסטיה.
בחולים הלוקים במחלת קרוהן של הכרכשת יש להימנע ככל האפשר מניתוחים עקב שיעור החזרות הגבוה של המחלה בחולים שנותחו. חולים הלוקים במחלת קרוהן מפושטת בכל הכרכשת, שאינה מגיבה לטיפול שמרני, צריך לנתח. לעיתים צריך לבצע כריתה שלמה או תת-שלמה של הכרכשת. בחולים שבהם המחלה ממוקמת אפשר לבצע כריתות של מקטעים (סגמנטריות) בלבד, ואולם יש לעקוב אחר חולים אלה, מכיוון שמקצתם יפתחו מחלה חוזרת בכרכשת. לאחר כריתה שלמה של הכרכשת מבצעים אילאוסטומיה. יש להקפיד על ביצוע הפייה (פתח האילאוסטומיה בעור) כ-3–5 ס"מ מעל העור, לפי שיטת ברוק (ר' בפרק על הכרכשת). לאחר תקופת הסתגלות, מפרישה האילאוסטומיה לכל היותר ליטר נוזל ביום. שלשולים בכמות רבה מזו מעוררים חשד להתלקחות מחדש של התהליך הדלקתי. בחולים בעלי אילאוסטומיות יש מנתחים המבצעים Continent pouch, המאפשר ניקוז מתוכנן של הציאות (ר' בפרק על הכרכשת). בחולים שאובחנה בהם התלקחות מחודשת של התהליך Pouchy אין מנוס מכריתה.
בעיה קשה הניצבת לפני הכירורג היא כיצד לפעול אם בניתוח דחוף בחשד לדלקת התוספתן מאובחנת מחלת קרוהן של המעי הדק. מקובל שאם הכרכשת אינה מעורבת בתהליך, יש לכרות את התוספתן. הטענה שכריתת התוספתן במצבים אלה גורמת לשכיחות גבוהה של נצורים לאחר הניתוח לא הוכחה. אם הכרכשת מעורבת בלא סימנים לדלקת התוספתן, אין לכרות את התוספתן, ורק אם הוא נגוע, יש לכורתו, רצוי בכריתה מוגבלת של הכרכשת הימנית והאילאום הסופי. נצורים מופיעים בדרך כלל כשהכרכשת נגועה ולא באזור גדם התוספתן, אלא במקום אחר בצקום, או במעי הדק. לכן, אין זה רצוי לכרות רק את התוספתן הנגוע אלא את כל החלק הנגוע.
נצורים של המעי לעור או לאיברים פנימיים יש לכרות (ר' בהמשך הפרק). בעייתיים במיוחד הם הנצורים של החלחולת. לעיתים, הנצורים אינם ניתנים לכריתה ולטיפול בלא ביצוע קולוסטומיה קריבנית. במקרים של נצורים גבוהים, כריתה של הנצור עלולה לגרום ל- Incontinance, ולכן, אחד הפתרונות הוא כריתה מדורגת של הנצור לפי Siton (פירוט בפרק על התעלה האנלית).
מורסה (Abscess)
קיימת הסכמה, כי לנוכח מוקד זיהומי בחלל הצפק, הגישה המועדפת היא בשלבים — ניקוז המורסה מקדים את הכריתה של קטע המעי המנוקב, הגורם להתהוות המוקד. בין שתי הפעולות, כדאי להמתין שבועות מספר - הזמן הדרוש לתהליך הזיהומי לחלוף או לנצור להיווצר. לעיתים עלול להיווצר מצב, המחייב כריתה בעת ביצוע סקירת בטן, שמטרתה הראשונית הייתה ניקוז המורסה בלבד - במקרה זה רצוי להימנע מהשקה ראשונית ולהסתפק בשלב זה בפיום. המלצה זו נתמכת היטב על ידי דיווח שפורסם באחרונה ובו אושר הקשר בין נוכחות מורסה לדליפה מההשקה. הכדאיות של ניקוז מורסות במחלת קרוהן בדרך המלעורית שנויה במחלוקת, ויש הסוברים כי גישה זו אינה מספקת, ולכן לבסוף נזקקים במרב המקרים לניקוז ניתוחי פתוח.
התנקבות חופשית (Free perforation)
בדרך כלל, בנוכחות צפקת מפושטת, הנגרמת עקב סיבוך בלתי שכיח זה של מחלת קרוהן, אין לבצע השקה ראשונית לאחר כריתת הקטע הנגוע. כמו כן אין לתקן את ההתנקבות בתפירה ישירה, שכן בגישה זו התמותה גבוהה במיוחד. הגישה הראויה במקרים אלה היא פיום זמני בעקבות הכריתה והחזרת המשכיות המעי חודשים מספר לאחר מכן. ואולם, במקרים נבחרים, בשעות הראשונות שלאחר ההתנקבות ובהיעדר הזדהמות ניכרת, אפשר לבצע השקה ראשונית.
נצור (Fistula )
זהו סיבוך שכיח ואופייני של מחלת קרוהן. כשליש מהחולים מפתחים נצור במהלך מחלתם - כמחציתם יפתחו נצורים בין המעי הנגוע במחלה לבין איבר חלול אחר (נצור פנימי), לרוב בין מעי דק לכרכשת (Entero enteric fistula) בעוד שבמחצית השנייה יתפתחו נצורים חיצוניים בין מעי נגוע לבין פני העור. הפתח החיצוני יתהווה לרוב בצלקת שבעקבות ניתוח קודם.
המנגנון של התהוות נצורים אלה הוא התכייבות דלקתית הדרגתית, החודרת דרך כל שכבות דופן המעי הנגוע. התהליך הדלקתי ההדרגתי (להבדיל מהתנקבות חדה, שאינה שכיחה, כאמור) גורם להידבקות המעי המודלק אל איבר אחר בחלל הצפק או אל דופן הבטן. המשך התהליך הדלקתי גורם לחדירה אל נהור האיבר הסמוך או לפריצה אל פני שטח הגוף (תצלום 20.4).
נצורים אי-תסמיניים אינם דורשים כריתה כירורגית, רק נצורים תסמיניים הם בבחינת הוריה לניתוח. רוב הנצורים האי-תסמיניים ייעשו לתסמיניים עם השנים. הנצורים מעי-עור קשורים בדרך כלל בניקוז מורסות או בניתוחים, ורק חלק קטן מהם נוצרים עצמונית.
עיקרון הטיפול הניתוחי משותף לכל סוגי הנצורים: כריתת הקטע הנגוע במחלה שדרכו אירעה החדירה ותיקון ממוקד של מקום החדירה אל האיבר המעורב משנית בנצור. הגישה המועדפת היא כריתה והשקה ראשונית מיידית, בתנאי שבאזור הנצור אין מורסה. במקרים שבהם יש מורסה, הגישה צריכה להיות מדורגת - ניקוז המורסה יקדים את הטיפול הסופי בנצור שיבוצע בשלב שני. אם אין אפשרות להימנע מכריתת המעי עם הנצור, והתהליך גובל בחלל מורסה, יש להעדיף פיום זמני. אכזבה ליוותה דיווחים קודמים על טיפול בנצורי מחלת קרוהן באמצעים לא-ניתוחיים נוספים, כגון הזנת-על תוך-ורידית, תזונה אלמנטלית, מתן Azathioprine ועוד.
בחולים הלוקים בנצורים לשלפוחית השתן או לכרכשת יש לכרות את קטע המעי החולה ואת הנצור ומקום חדירתו למעי או לשלפוחית, לתפור את מקום החדירה באופן ראשוני ולבצע פיום בין לולאות המעי שנכרתו.
ייתכן כי חוסר האחידות בדיווחים השונים נובע מאי-הבדלה בין שני סוגי נצורים במחלת קרוהן: אלה המתהווים במעי הנגוע במחלה פעילה לבין אלה הנובעים מסיבוכים מכניים-ניתוחיים, כגון נזק סמוי בעת הפרדת הידבקויות או דליפות מההשקה. השוואה בין טיפול ניתוחי לבין טיפול מטבולי, מתוך הפרדה והבדלה בין שני סוגי נצורים אלה הראתה, כי בנצור שאינו קשור למחלה פעילה, כ-50% סיכוי לסגירה עצמונית, זאת לעומת נצורים הנובעים ממעי נגוע שבכולם נדרש לאחר מכן תיקון ניתוחי.
תוצאות הניתוחים
ב-80%-30% מהחולים במעקב ארוך המחלה נשנתה. הספרות מדווחת על פחות הישנויות בניתוחים רדיקליים יותר, ואולם יש החולקים על מסקנות אלו וטוענים שלטווח ארוך שיעור ההישנויות דומה.
שיעור ההישנויות בטיפול תרופתי גבוה מהשיעור המדווח בטיפול ניתוחי. ב-90% מהחולים, המטופלים בטיפול תרופתי, המחלה נשנתה בתוך שנתיים, ואילו בקבוצת המנותחים, ב-50%-30% המחלה נשנתה כעבור 10 שנים. הניתוח מפחית מסבלם של החולים ומסיבוכי המחלה לטווח ארוך יותר מאשר הטיפול התרופתי. שיעור החולים המנותחים הזקוקים לניתוח חוזר עקב הישנות המחלה הוא 40%-30% במעקב של יותר מ-10 שנים. הישנות המחלה אינה בבחינת הוריה לניתוח בכל החולים. יש חולים שמצבם יוטב באורח ניכר בטיפול תרופתי בלבד. בעיה העלולה להתעורר בחולים המנותחים שמתגלית בהם חסימת מעי לאחר הניתוח, היא אם הגורם לחסימה הוא הישנות המחלה או הידבקויות בעקבות הניתוח הקודם. קשה לענות על שאלה זו, ולעיתים יש לנתח את החולים שנית, רק משום שאין תשובה מספקת לשאלה זו. שיעור ההישנויות המקומיות עולה עם השנים. השיעור הוא 29% בחמש השנים הראשונות, עולה ל-52% ב-10 השנים ומגיע ל-84% ב-25 השנים שלאחר הניתוח. רוב ההישנויות מתרחשות בסמוך לקו ההשקה. שיעור ההתלקחויות החדות פוחת בצורה בולטת בבני 50–55, ועיקר הסבל של החולים הוא מפיברוזיס של המעי. תוצאות הניתוחים השונים מוצגים בטבלה 4.2.
| סיבוכים | הישנות לאחר 10 שנים | נצורים | |
|---|---|---|---|
| כריתת הכרכשת הימנית | 5% | 50% | 5% |
| Exclusion + מעקף | 4% | 80% | 10% |
| מעקף בלבד | 13% | 90% | 7% |
לרוב אפשר להשיג הטבה עד ריפוי של נגעים במערכות אחרות לאחר כריתת החלק הנגוע במעי.
שיעור התמותה הניתוחית המדווח הוא 3%-1%, עד 5% בחולים ירודים, ומגיע עד 25% בחולים הלוקים בהתנקבות המעי.
דלקת הכרכשת על רקע מחלת קרוהן
ההוריה לניתוח בדלקת הכרכשת היא לרוב כישלון הטיפול התרופתי - שלשולים קשים, ירידה במצב הכללי, ולעיתים היצרות ממוקמת, הגורמת לתסמיני חסימה חלקית. ואולם לעיתים נאלץ המנתח להתערב בדחיפות לנוכח העדר השפעתו של טיפול שמרני נמרץ במצב של החרפת המחלה. ההוריות דומות לאלה שבדלקת כרכשת מכייבת (Colitis ulcerosa): התרחבות הכרכשת (Toxic megacolon), התנקבות או דמם נרחב.
אם כן, הצורך בניתוח עקב דלקת הכרכשת במחלת קרוהן מתעורר לרוב לנוכח מעורבות נרחבת של הכרכשת במחלה. לפיכך, הניתוחים המתאימים במרב החולים הם כריתה שלמה של הכרכשת והחלחולת או כריתה תת-שלמה.
שיעורי הישנות המחלה הם הנמוכים ביותר בכריתה השלמה. ואולם החיסרון הברור הוא הפיום הקבוע. ניתוח גדול זה אפשר לביצוע בגישה ה"מדורגת", כשכריתת החלחולת מבוצעת בשלב שני. זו גישה המומלצת בעיקר לנוכח נגעים רבים סביב פי הטבעת, מחלה פעילה קשה של החלחולת או מצב כללי ירוד של החולה.
סיבוך אופייני של כריתת החלחולת במחלות מעי דלקתיות, ובמיוחד מחלת קרוהן, הוא הריפוי האיטי של הפצע הפריניאי, המסתיים לעיתים בסינוס עקשני. דווח על שיטות רבות של טיפול בתופעה מטרידה זו, ובאחרונה גם על תוצאות משביעות רצון של העברת מתלה שריר ה-Gracilis או ה-Semimembranosus אל החסר הפריניאי.
הכריתה התת-שלמה עם השקת המעי הכרוך אל החלחולת כרוכה בסיכון גבוה יחסית של הישנות המחלה, ואולם למרות זאת ימשיך כנראה ניתוח זה להיות אפשרות טיפולית חשובה. היתרון הגדול הוא בדחיית הצורך בפיום קבוע של המעי הכרוך (Ileostomy), יתרון חשוב מאוד, בעיקר לגבי חולים צעירים מאוד. במצבי חירום (ניתוח דחוף), ניתוח הבחירה הוא כריתה תת-שלמה עם פיום המעי הכרוך ובתוך כך הותרת האפשרויות להשקה לגדם החלחולת או כריתתה במועד אחר. גישה זו מאפשרת לייצב את מצבו של החולה ולהעריך את מצב החלחולת לצורך החלטה על אחת משתי אפשרויות אלה בתנאים מיטביים.
למרות הדעה המקובלת, כי דלקת הכרכשת על רקע מחלת קרוהן מצריכה לרוב כריתת הכרכשת בשלמותה (או כמעט בשלמותה), מסתמנת באחרונה התעניינות מחודשת בסוגיית הכריתה הממוקמת. פורסמו דיווחים המאשרים, כי כשקטע מוגבל הוא הגורם לתסמינים המטרידים, אפשר לבצע בביטחון כריתת הקטע בלבד, עם השקה ראשונית.
מחלת קרוהן סביב פי הטבעת
הגישה המסורתית המקובלת לחולי אזור פי הטבעת במחלת קרוהן (שסעים (Fissura), נצורים (Fistula) ומורסות) היא שמרנית, ככל האפשר. נטען כי לתהליכים אלה נטייה לתסוגה עצמונית גם לנוכח התערבות מזערית. מדיניות הטיפול חייבת להיות מושפעת מרקע זה, בעוד שבמגוון השיקולים יש להביא בחשבון גם את הסיכון הגבוה לגרימת נזק לסוגר פי הטבעת על ידי ניתוח פולשני. מצויות אף ראיות, כי לנגעים סביב פי הטבעת נטייה לריפוי כשהחולה מגיב לטיפול באזורים אחרים של מערכת העיכול. הוכחה גם השפעה טובה על ריפוי נגעי פי הטבעת במחלת קרוהן בטיפול אנטיביוטי, ובעיקר ב-Metronidazole. במצבים קשים במיוחד, ניכר ריפוי או חל שיפור ניכר באמצעות הטיית הצואה על ידי פיום זמני (קולוסטומי).
באחרונה פורסמו דיווחים התומכים במדיניות של התערבות מיקטית. לדוגמה, הושוו תוצאות פתיחה ניתוחית מקובלת של מורסות פריאנליות עם החדרת נקז (בלא חיתוך) למשך זמן ארוך יחסית, מתוך מסקנה, כי שיטת הניקוז הפחות-תוקפנית עדיפה. השיטה להשאיר חוט "Seton" בנצורים גבוהים ומסובכים הוכחה כיעילה מאוד גם לנוכח דלקת חלחולת קשה.
למרות כל האמור לעיל, יש גם דעה, כי לטיפול "מוגדר" נודע ערך במקרים נבחרים של נגע פי הטבעת במחלת קרוהן. הטענה היא, כי בנצורים נמוכים אפשר להשיג ריפוי מלא ומהיר בשיטת הפתיחה ה"קונבנציונלית", בלא סיכון לאי-שליטה (Incontinence). לנצורים גבוהים ומסובכים (או נצורים בין החלחולת ללדן), מומלצת שיטת התיקון באמצעות מתלה אנדו-חלחולתי מקודם. התנאי להצלחה הוא, כי החלחולת אינה מעורבת קלינית במחלה פעילה. חולים הלוקים בדלקות חוזרות סביב פי הטבעת יפתחו היצרות פיברוטית של פי הטבעת.
ראו גם
- לנושא הקודם: חסימת מעיים בחולה סרטן - Bowel obstruction in cancer patients
- לנושא הבא: מעקפי מעיים בלוקים בהיפרליפידמיה - Intestinal bypass for hyperlipidemia treatment
- לתוכן העניינים של הפרק
- לתוכן העניינים של הספר
- לפרק הקודם: כירורגיה של הקיבה והתריסריון
- לפרק הבא: כירורגיה של התוספתן
המידע שבדף זה נכתב על ידי ד"ר צבי קויפמן, מומחה בכירורגיה, מנהל היחידה לבריאות השד, מרכז רפואי מאיר, כפר סבא


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק