תסמונת קושינג - היבטים כירורגיים - Cushing's syndrome - surgical aspects
עקרונות בכירורגיה
מאת ד"ר צבי קויפמן
| עקרונות בכירורגיה | ||
|---|---|---|

| ||
| שם המחבר | ד"ר צבי קויפמן | |
| שם הפרק | כירורגיה של הבלוטות האנדוקריניות | |
לערכים נוספים הקשורים לנושא זה, ראו את דף הפירושים – יותרת הכליה
התסמונת על-שם קושינג תוארה ב-1932. למרות זאת, אין עדיין תמימות דעים לגבי השיטות לאבחונה המדויק, ובעיקר לגבי שיטות הטיפול בה.
הבסיס הפיזיולוגי
בתנאים נורמלים בלוטות יותרת-הכליה (אדרנל) מפרישות כמויות תקינות של קורטיזול; הן מגורות לעשות כן על-ידי כמויות תקינות של הורמון אדרנוקורטיקוטרופי (Adrenocorticotropic hormon, ACTH), המופרשות מבלוטת יותרת המוח (היפופיזה). הגירוי להפרשת ACTH הוא על-ידי CRF, המופרש בתת-הרמה (היפותלמוס) ומגיע ליותרת המוח דרך מערכת השער הוורידית ההיפותלמו-היפופיזרית. ה-CRF עדיין לא בודד, וכן לא הובהרה די הצורך הדרך להפרשתו. קיימות עדויות לכך, שההפרשה באה בהשפעת גירוי סרוטונינרגי, אם כי יש הטוענים להשפעה קטכולאמינית בולמת. בתנאים תקינים קורטיזול מדכא את הפרשת ה-ACTH. הוא עושה זאת על-ידי השפעה ישירה על יותרת המוח, אם כי קרוב לוודאי שהוא גם בולם הפרשת CRF.
שלושה גורמים מווסתים את הפרשת הקורטיזול היומית:
- קצב יומי: רמת ההפרשה של קורטיזול גבוהה יותר בבוקר מאשר בערב.
- מנגנון המשוב (Feedback): במשך היממה ישנם כ-10-5 מאורעות של הפרשת ACTH, כשעשרים דקות מאוחר יותר יש עלייה מקבילה בהפרשת הקורטיזול. כאשר רמת הקורטיזול יורדת מתחת לערך קריטי מסוים, מתבטל הדיכוי של הפרשת ACTH, רמתו בדם עולה ובעקבותיו עלייה ברמת הקורטיזול.
- התגובה לדחק: ללא קשר לשעת היממה יש עלייה חדה ברמת הקורטיזול במצבי לחץ, חרדה, הלם, חום גבוה וכו'.
התסמונת על-שם קושינג היא למעשה הצירוף הקליני והביוכימי של עודף ממושך בקורטיזול. מבחינה כימית היא מתבטאת ב:
- עלייה בקצב הפרשת הקורטיזול
- עלייה בריכוז הקורטיזול בפלזמה
- חוסר דיאוריליות יומית רגילה ברמת הקורטיזול
- הפרשה מוגברת בשתן, הן של קורטיזול חופשי, והן של המטבוליטים שלו, כגון: ה-17 הידרוקסיקורטיקוסטרואידים
שינויים כימיים אלה מתרחשים בכל המצבים של תסמונת קושינג, מבלי להתחשב בסיבתה. כמו כן, יש בכל המצבים של תסמונת קושינג תנגודת מוגברת של המערכת יותרת-המוח-יותרת-הכליה, להשפעה בולמת של גלוקוקורטיקואידים כדיכסאמיתאזון.
הסוגים השונים של תסמונת קושינג
הסוג השכיח ביותר כיום הוא הסוג היאטרוגני, עקב מתן סטרואידים בכמויות על-פיזיולוגיות, כטיפול במחלות השונות. בנושא זה לא נעסוק.
בין התסמונות האנדוגניות ניתן להבחין, בהתאם לתהליך הפיזיולוגי שביסודן, בשלושה סוגים:
הסוג הראשון: קליפת יותרת-הכליה מפרישה באופן עצמוני עודפי קורטיזול. בדרך כלל מדובר בשאת אדרנוקורטיקלית, שיכולה להיות אדנומה או קרצינומה. הפרשת השאת אינה מותנית ב-ACTH, ומתבצעת ללא נוכחות ACTH, המדוכא באופן פיזיולוגי בנוכחות רמת קורטיזול גבוהה. כתוצאה מכך יש דיכוי של הפרשת קורטיזול מבלוטת יותרת-הכליה השנייה התקינה, העוברת ניוון חלקי.
הסוג השני: קורטיזול מופרש בעודף, משום שבלוטת יותרת-הכליה התקינה מגורה ביתר על-ידי ACTH, הנוצר ביותרת המוח. רמת ה-ACTH יכולה להיות מוגברת או תקינה, אך אינה מדוכאת בעודף קורטיזול. האטיולוגיה של תסמונת זו היא, קרוב לוודאי, מעורבת. בחלק מהמקרים, כ-10%, נמצאה שאת בהיפופיזה - מיקרואדנומה המפרישה ACTH, ואלה המקרים שתיאר קושינג לראשונה במחלה הנושאת את שמו. בשאר המקרים אין עדות, בבדיקות המקובלות, לשאת בהיפופיזה, ורבים סוברים שהבעיה הראשונית היא בהפרשת-יתר של CRF. לאחרונה התחזק מעמדם של הטוענים להימצאות מיקרואדנומות ברוב, אם לא בכל החולים האלה. כמובן, גם אם עובדה זו נכונה אין זה שולל את האפשרות שמיקרואדנומה זו הינה משנית להפרשת יתר של CRF. סוג זה של תסמונת קושינג קרוי מחלת קושינג, או היפרפלזיה דו-צדדית של יותרת-הכליה התלויה בהפרשת ACTH.
הסוג השלישי: יש הפרשת-יתר של קורטיזול מבלוטות תקינות של יותרת-הכליה בגלל הפרשת יתר של ACTH ממקור אקטופי. המקור האקטופי הוא שאת באיבר כלשהו בגוף, שאיננו יותרת המוח. הפרשת ה-ACTH מיותרת המוח מדוכאת במקרה זה בגלל עודף הקורטיזול שנוצר. ברוב המקרים האלה אין תמונה קלינית קלאסית של תסמונת קושינג, כי המחלה היסודית מטשטשת את התמונה, ובמקום המראה השמן והעגול של חולה קושינג טיפוסי ניתן כאן לראות חולה רזה, ורק הנתונים הכימיים בדם אופייניים לתסמונת קושינג.
75%-60% מהחולים הלוקים בתסמונת קושינג סובלים מהיפרפלזיה דו-צדדית של יותרת-הכליה, משנית לעודף ACTH. בכ-30%-25% מהחולים ניתן למצוא שאתות של יותרת-הכליה, שמחציתן אדנומות ומחציתן קרצינומות. כ-15%-10% מהחולים סובלים משאת אקטופית המפרישה ACTH.
מבחנים לאבחנה של תסמונת קושינג
ספירת דם וביוכימיה: ניתן להבחין בעליה במספר טסיות הדם, עליה בשומנים ובכולסטרול בדם, שינוי במאזן האלקטרוליטים ועליה באנזימי כבד ובירידה ברמות הזרחן בדם בשל אובדן זרחן בשתן.
בדיקת אולטרה סאונד: בבדיקה ניתן להבחין בגידול אם הוא גדול דיו, בהגדלה של הכבד ובגרורות אם ישנן ואם הן גדולות דיין לאבחון. גידול ביותרת הכליה הוא על פי רוב חד צדדי ואינו סימטרי. במצב זה רואים שתי בלוטות: אחת קטנה ונורמלית, והשניה גדולה ובעלת מופע שאינו אחיד. כאשר הגידול הוא ביותרת המוח יהיו שתי בלוטות יותרת הכליה אחידות וקטנות או מוגדלות במידה מעטה.
מבחני המעבדה מתחלקים ל-2 סוגים:
- אלה שמטרתם לברור את החולים הסובלים מתסמונת קושינג.
- אלה שמטרתם לאבחן את האטיולוגיה של התסמונת בחולה, ובכך גם לכוון את סוג הטיפול הדרוש.
למבחנים לבירור קיום התסמונת שייכים:
- בדיקת תוצרי הפרשת הורמוני יותרת-הכליה בשתן: איסוף שתן של 24 שעות משקף את ההפרשה היומית של הורמוני יותרת-הכליה מבלי שהדבר תלוי במחזור היומי.
- 17-הידרוקסיקורטיקואידים שמקורם בעיקר מפירוק של הגלוקוקורטיקואידים.
- סטרואידים 17-קטוגניים גם הם מקורם בקורטיזול, אולם גם מטבוליטים אחרים כמו: דיאוקסיקורטיזול, קורטיזון וכו'.
- 17-קטוסטרואידים שמקורם הוא בפירוק של האנדרוגנים - הן האדרנליים והן הגונדליים. למעשה, שתי הבדיקות הראשונות מודדות את הפרשת הקורטיזול היומית. חסרונן הגדול הוא - אי-דיוק ניכר הנובע בעיקרו מכך שתרכובות רבות משפיעות על הבדיקה, ביניהן: Digitalis, Penicillin, Quinidine ואצטון, המגדילות את הרמות הנמדדות, והידאנטואין, אסטרוגנים, Resprim וסוכר בשתן, המקטינות אותן. בהשמנה רגילה יש באחוז ניכר של המקרים רמה גבוהה של 17-הידרוקסי בשתן, וזוהי הרי הקבוצה הגדולה שאצלה מעוניינים לשלול תסמונת קושינג.
- קורטיזול חופשי בשתן: רק 3% מהקורטיזול הנוצר במשך היממה מופרש בשתן. ניתן למדוד פרקציה זו ברדיואימונואסאי (Radioimmunoassay). הקורטיזול החופשי בשתן, שרמתו הרגילה היא כ-90-40 מיקרוגרם ל-24 שעות, הוא קריטריון מהימן ביותר לקביעת תפקוד יותרת-הכליה. אין הוא מושפע גם מהשמנת-יתר.
- רמות הקורטיזול בדם: כפי שכבר צוין רמת הקורטיזול בדם משתנה במשך היום. בבוקר ההפרשה כפולה מזו של הערב. לפיכך בדיקה אחת היא חסרת ערך. יש לקחת לפחות שתי דגימות: האחת בבוקר והשנייה בערב. היחס בין שתי הבדיקות חשוב באבחנה.
- מבחן ה-Dexamethasone הקצר: באדם שאינו סובל מתסמונת קושינג, מתן של 1 מ"ג Dexamethasone בחצות יספיק כדי לדכא כמעט לחלוטין את העלייה בשעות הבוקר המוקדמות של רמת ה-ACTH, ובעקבותיה - של הקורטיזול בבוקר, ולפיכך יש לצפות לרמת קורטיזול של פחות מ-5 מיקרוגרם ד"ל. בחולה קושינגואידי רמה זו תהיה גבוהה בהרבה, מכיוון שההיפופיזה אינה מדוכאת דיה על-ידי תהליך הדיכוי הפיזיולוגי, אם בגלל שהפרשת הקורטיזול היא עצמונית מיותרת-הכליה, כמו שאת של יותרת-הכליה, או בגלל שהמקור להפרשת ACTH הוא עצמוני.
מבחנים לאבחנת הסיבה לתסמונת קושינג
רמת ה-ACTH בדם: בדיקה חדשה יחסית, יקרה ולא מהימנה דיה, אולם היא בהחלט יכולה להיות נדבך נוסף באבחנה. בשאתות יותרת-הכליה רמות ה-ACTH שניתן למצוא הן נמוכות ביותר. בשאת אקטופית הרמות של ACTH הן גבוהות ביותר. במחלת קושינג, למרות שניתן לצפות לערכים גבוהים של ACTH, הרי שבחלק מהחולים ערכי ה-ACTH תקינים. ההסבר לתופעה זו נעוץ בעובדה שמנגנון המשוב תקין, אלא שהוא מווסת ברמה גבוהה יותר וערכי ה-ACTH תקינים או מוגברים במצב שבו היו צריכים להיות למעשה מדוכאים.
מבחן ה-Dexamethasone הארוך: זהו המבחן הקלאסי לאבחון תסמונת קושינג וסיבתה. במבחן זה החולה מקבל 0.5 מ"ג Dexamethasone כל 6 שעות למשך יומיים, שבהם מבצעים במקביל בדיקות של 17 הידרוקסי בשתן. כל חולה הסובל מתסמונת קושינג לא ידכא את רמות הפרשת ה-17 הידרוקסי בשתן בהשפעת המנה הנמוכה של Dexamethasone. לעומת זאת במתן של 8 מ"ג ליממה, יהיה דיכוי של יותר מ-50% בהפרשה היומית של 17 הידרוקסי בחולים הלוקים במחלת קושינג, שבה התהליך אינו אוטונומי לגמרי. ישנם מקרים יוצאים מן הכלל, הן של מחלת קושינג - המגיבים רק למתן 32 מ"ג של Dexamethasone, והן של אדנומות - המדכאות חלקית את הפרשתן במתן כמות גדולה של Dexamethasone. גם בשאת אקטופית המפרישה ACTH לא יהיה דיכוי הפרשה.
מבחן ACTH קצר: מבחן זה מבוצע על-ידי מדידת רמות הקורטיזול בדם לאחר הזרקת Tetracosactide (Synacthen), או תרכובות אחרות של ACTH סינתטי. בלוטה היפרפלסטית מגיבה ביתר לגירוי, בעוד שבאדנומה ובקרצינומה לא תהיה כמעט תגובה. גם ב- ACTH ממקור אקטופי ניתן לראות עלייה בהפרשת הקורטיזול.
מבחן ה-Metyrapone (Metopirone): חומר זה מעכב את האנזים הגורם ל-11 ביתא הידרוקסילציה של סטרואידים בקליפת יותרת-הכליה. לכן, ה-Metyrapone מקטין את יצירת הקורטיזול, זה גורם להפרשת-יתר של ACTH, ולכן ליצירת-יתר של קורטיקוסטרואידים. בגלל ההפרעה במטבוליזם, התוצר העיקרי יהיה 11 דיאוקסיקורטיזול, אותו ניתן למדוד בשתן על-ידי מדידת ה-17 הידרוקסי. בהיפרפלזיה ישנה תגובת-יתר בעוד שבאדנומה, או בקרצינומה, אין תגובה למבחן זה.
17-קטוסטרואידים בשתן מוגברים בחולים בעלי שאתות של יותרת-הכליה, במיוחד בולט ממצא זה בחולים בעלי שאתות ממאירות של יותרת-הכליה.
מבחנים רנטגניים
צילום האוכף התורכי: הגדלת האוכף התורכי מעידה על מיקרו אדנומה, המצויה בכ-10% מחולי מחלת קושינג.
ארטריוגרפיה (צילום עורקים): אספקת הדם ליותרת-הכליה מגיעה מ-3 כלי הדם הבאים: מאבי העורקים, מעורק הסרעפת התחתון ומעורק הכליה. לצורך הדגמת כל יותרת-הכליה יש צורך בהזרקה נפרדת לכל אחד מהעורקים האלה. ארטריוגרפיה היא בדיקה קשה, בעיקר בחולה קושינגואידי, הנוטה לדימומים.
ונוגרפיה (צילום ורידים): יתרון הונוגרפיה על הארטריוגרפיה הוא בכך, שהיא גם מאפשרת לקיחת דגימות דם משני ורידי יותרת-הכליה. לקיחת דגימות הדם היא משמעותית יותר כאשר מזריקים ACTH לווריד, ודוגמים כעבור 5 דקות. בעזרת בדיקה זו ניתן להבדיל היטב בין יותרת-כליה תקינה, היפרפלסטית, או יותרת-כליה עם אדנומה בצד אחד וכתוצאה מכך ניוון יותרת-הכליה האחרת.
סקירת יותרת-הכליה על-ידי כולסטרול מסומן: הכולסטרול מתרכז ביותרות-הכליה, ולכן הכולסטרול המסומן ידגים את יותרות-הכליה. דרושה מיומנות גבוהה על מנת להבדיל בין יותרות-כליה מוגדלות לאדנומה.
בדיקת יותרות-הכליה בעזרת טומוגרפיה ממוחשבת: זו בדיקת הבחירה לאבחון פתולוגיות ביותרות-הכליה עם מידת מיומנות גבוהה, בעיקר בתהליכים הגדולים מ- 1 ס"מ.
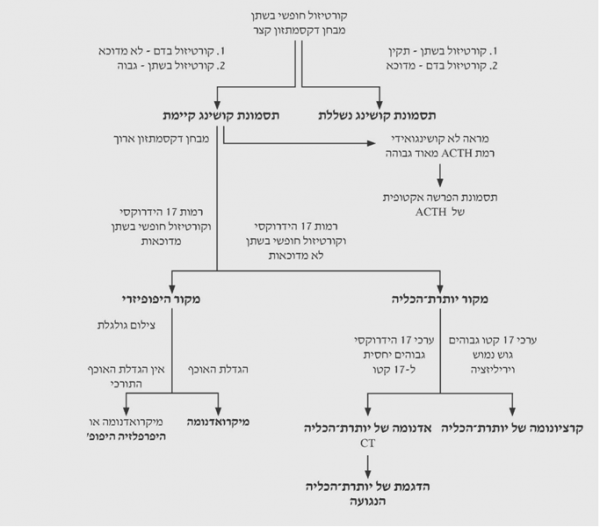
למטרות מעשיות מומלצת סכימת הבירור המוצגת בתרשים 2.14.
התסמינים הקליניים
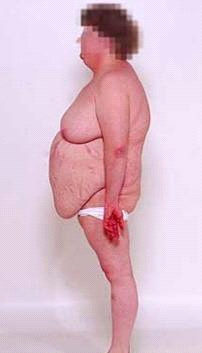
התמונה הקלינית כוללת (תמונה 6.14):
- השמנה מרכזית (95%).
- יתר לחץ דם (85%).
- הפרעות במחזור (75%).
- שיעור יתר (הירסוטיזם) וחטטת (אקנה) (70%).
- סטרייה (65%).
- אכימוזות (55%).
- אוסטאופורוזיס (55%).
- הפרעות מנטליות (50%).
- חולשה (55%).
- בצקות (40%).
תסמונת שמקורה בממאירות מתפתחת במהירות, תוך חודשיים. לעומת זאת, כשהסיבה היא שאת שפירה של יותרת-הכליה או של ההיפופיזה, התסמונת מתפתחת במשך שנים.
הפרשת-יתר של הסטרואידים אחראית לאפקט הקטבולי המתבטא בירידה בחלבונים, ירידה במסה השרירית וברקמת החיבור התת- עורית, המוחלפת ברקמת שומן. זו יוצרת עור עבה ללא אלסטיות וללא תמיכה לכלי הדם. מכאן הסטרייה ושבריריות היתר של כלי הדם. חוסר בחלבון גורם להפרעות בגדילה, להפרעות ביצירת עצם, לאוסטאופורוזיס ולשברים פתולוגיים. זירוז הגלוקונאוגנזיס גורם ליצירת סוכר ביתר, ולכן לסוכרת סמויה. הפרעות בריפוי הפצע נובעות גם מחוסר חלבון. ירידה ברמת הגמא-גלובולינים מגבירה את החשיפה של החולה לזיהומים. הצטברות השומן בפנים, בצוואר ובגב יוצרת את התמונה של Buffalo hump ופני ירח (תמונה 6.14). יתר לחץ דם מלווה בכאבי ראש, נובע בעיקר מצבירת נוזלים במדור החוץ-תאי, מלווה ברמת אשלגן נמוכה בדם עם בססת מטבולית. אמנאוריאה, אקנה והירסוטיזם נובעים מהאפקט האנדרוגני של הסטרואידים. הפרעות באישיות עד פסיכוזה מופיעות ב-50% מהחולים.
הטיפול בתסמונת קושינג
מטרת הטיפול היא:
- להוריד את ערכי הקורטיזול בדם.
- לסלק שאתות המסכנות את חיי החולה.
- למנוע יצירת חסר הורמונלי.
- למנוע את הצורך בנטילת תרופות.
הפרשה אקטופית של ACTH: הטיפול צריך להיות מכוון כנגד השאת המפרישה, שפרט להפרשתה האנדוקרינית היא מסכנת את חיי החולה, וקובעת את הפרוגנוזה. בדרך כלל מדובר בשאתות ממאירות ביותר - כקרצינומה ברונכוגנית או לבלבית.
קרצינומה של יותרת-הכליה: זו שאת בעלת דרגת ממאירות גבוהה, לרוב, ובניגוד לאדנומה של יותרת-הכליה - יש כאן הפרשה יחסית גבוהה של אנדרוגנים של יותרת-הכליה, עם סימנים קליניים בהתאם. הטיפול המועדף הוא כריתה ניתוחית במידת האפשר.
קרצינומות אדרנוקורטיקליות, שאינן ניתנות לכריתה, מטופלות על-ידי Mitotane (o,p'-DDD או Lysodren), תכשיר ציטוטוקסי שהוא נגזרת של DDT, הגורם לתופעות לוואי קשות של בחילות והקאות במבוגרים, אם כי נסבל טוב יותר בילדים.
אדנומה של יותרת-הכליה: הרחקת יותרת-הכליה עם האדנומה תביא להחלמה מלאה. זאת לאחר תקופה מסוימת הדרושה להתאוששות יותרת-הכליה בצד הנגדי התקין, שעובר ניוון בגלל הפרשת היתר של יותרת-הכליה הנגועה. שיעור התמותה הניתוחית המדווח הוא 2.5%. הסיבוכים לאחר הניתוח כוללים:
- זיהומים בפצע.
- תפליט פלאורלי.
- תמט (אטלקטזות) של בסיס הריאה באותו הצד.
- חום.
- דלקת-כבד.
- חבלות לשופכן.
עקב האטרופיה של הבלוטה הבריאה יש לתת לחולים סטרואידים במשך שבועות עד חודשים. עקב שכיחות הסיבוכים, הזיהומים ופקקת ורידים עמוקה יש לתת לכל החולים טיפול אנטיביוטי מונע לפני הניתוח וכן מנות קטנות של Heparin (Minidose Heparin). יש לזכור שרוב החולים הם סוכרתיים ויש להעבירם, לפני הניתוח, לאינסולין דרך הווריד או בזריקות. רצוי להשתמש באינסולין קצר-טווח, מכיוון שלאחר הניתוח הסוכרת תעשה קלה יותר ואף תעלם.
היפרפלזיה של יותרת-הכליה: את הטיפולים ניתן לחלק לתרופתיים, קרינתיים או ניתוחיים. התרופה הקלאסית בשימוש היא Mitotane. זוהי נגזרת של DDT אשר הורסת את רוב רקמת יותרת הכליה. הטיפול ניתן במינון גבוהה עד שנצפית הקלה בסימנים הקליניים ואז מפחיתים את המינון. תופעת לוואי נפוצה של הטיפול הזה היא יצירת מצב הפוך לתסמונת קושינג שהוא תסמונת אדיסון. בתסמונת אדיסון קל יותר לטפל. תרופה נוספת המשמשת בטיפול היא Trilostane אשר פוגעת בייצור הסטרואידים. לתרופה זו השפעה זמנית ואין לה תופעות לוואי משמעותיות. היא נחשבת טובה ובטוחה יותר לטיפול אך בהפסקת הטיפול ישובו סימני תסמונת קושינג תוך כ-12 שעות. טיפול הבחירה בחולים אלה הוא הקרנת המיקרואדנומה בהיפופיזה, או הוצאתה בגישה כירורגית. 1/3 מהחולים נרפאים לאחר טיפול זה, ב-1/3 חלה הטבה ול-1/3 מהחולים הטיפול לא מועיל.
אם חולים אלה אינם מגיבים גם לטיפול תרופתי, או לא מסוגלים לקבל אותו, האלטרנטיבה הכירורגית היא כריתה שלמה של שתי יותרות-הכליה, ומתן תחליפים למינראלו-גלוקוסטרואידים. אחד הסיבוכים של כריתת שתי יותרות-הכליה הוא תסמונת נלסון, המתבטאת בצמיחה ניכרת של ההיפופיזה. בתסמונת זו ניתן לטפל בהצלחה על-ידי הקרנות. כריתה חלקית של יותרות-הכליה אינה יעילה ושיעור החזרות בה רב. יש הממליצים לבצע השתלה של רקמת אחת מיותרות-הכליה בשריר של חולים שבהם מבצעים כריתה שלמה של יותרות-הכליה. מספר ההשתלות האלה שבוצעו הוא קטן, ובחלק מהחולים לא הייתה קליטה כלל.
ראו גם
- לנושא הקודם: מחלת אדיסון - אי ספיקה כרונית של יותרת הכליה - Addison's disease
- לנושא הבא: היפראלדוסטרוניזם ראשוני - Primary aldosteronism
- לתוכן העניינים של הפרק
- לתוכן העניינים של הספר
- לפרק הקודם: בקעים
- לפרק הבא: כירורגיה של המערכת הוורידית
המידע שבדף זה נכתב על ידי ד"ר צבי קויפמן, מומחה בכירורגיה, מנהל היחידה לבריאות השד, מרכז רפואי מאיר, כפר סבא


 כניסה
כניסה  עקבו אחרינו בפייסבוק
עקבו אחרינו בפייסבוק